La diabetes afecta de manera diferente a hombres y a mujeres, y la presunción equivocada de igualdad en su expresividad clínica puede tener como consecuencia errores y demoras en el proceso diagnóstico y en la estrategia terapéutica que se adopte.
El objetivo del artículo es mostrar las diferencias de género que influyen en el abordaje de esta patología y cuál es el papel del médico de familia en el seguimiento de la mujer con diabetes. Es una revisión sobre el impacto de la diabetes en las distintas etapas de la vida de la mujer, cómo los cambios hormonales afectan al control glucémico, la diabetes gestacional, cómo afecta la diabetes al desarrollo de las complicaciones crónicas en la mujer y sus consecuencias, las diferencias existentes en el control de los factores de riesgo cardiovascular y los aspectos diferenciales por sexo de las distintas familias de fármacos utilizados en el tratamiento de la diabetes.
Diabetes affects men and women differently and the mistaken assumption of equality in its clinical expression can lead to errors and delays in the diagnostic process and the therapeutic strategy adopted.
The objective is to show the gender differences that influence the approach to this pathology and what the role of the family doctor is in the monitoring of women with diabetes. It is a review of the impact of diabetes at different stages of a woman's life, how hormonal changes affect glycemic control, gestational diabetes, how diabetes affects the development of chronic complications in women and their consequences, the existing differences in the control of cardiovascular risk factors and the differential aspects by sex of the different families of drugs used in the treatment of diabetes.
Los conceptos de «sexo» y «género» no son sinónimos. El término «sexo» hace referencia a las características biológicas de mujeres y hombres, en términos de órganos reproductivos y funciones basadas en la fisiología y los cromosomas. El «género», sin embargo, se refiere a la construcción sociocultural y política que determina el comportamiento que se atribuye a mujeres y a hombres en un momento determinado y que varía en el tiempo, en el espacio y entre culturas. El concepto de «sesgo de género» en la atención sanitaria surge hace más de 30años y hace referencia a cuando, a igual necesidad sanitaria en hombres y en mujeres, se realiza un mayor esfuerzo diagnóstico o terapéutico en un sexo respecto al otro, pudiendo contribuir a desigualdades en salud. La presunción equivocada de igualdad entre hombres y mujeres en la expresividad clínica de algunas enfermedades tiene como consecuencia errores y demoras en el proceso diagnóstico y en la estrategia terapéutica que se adopta1.
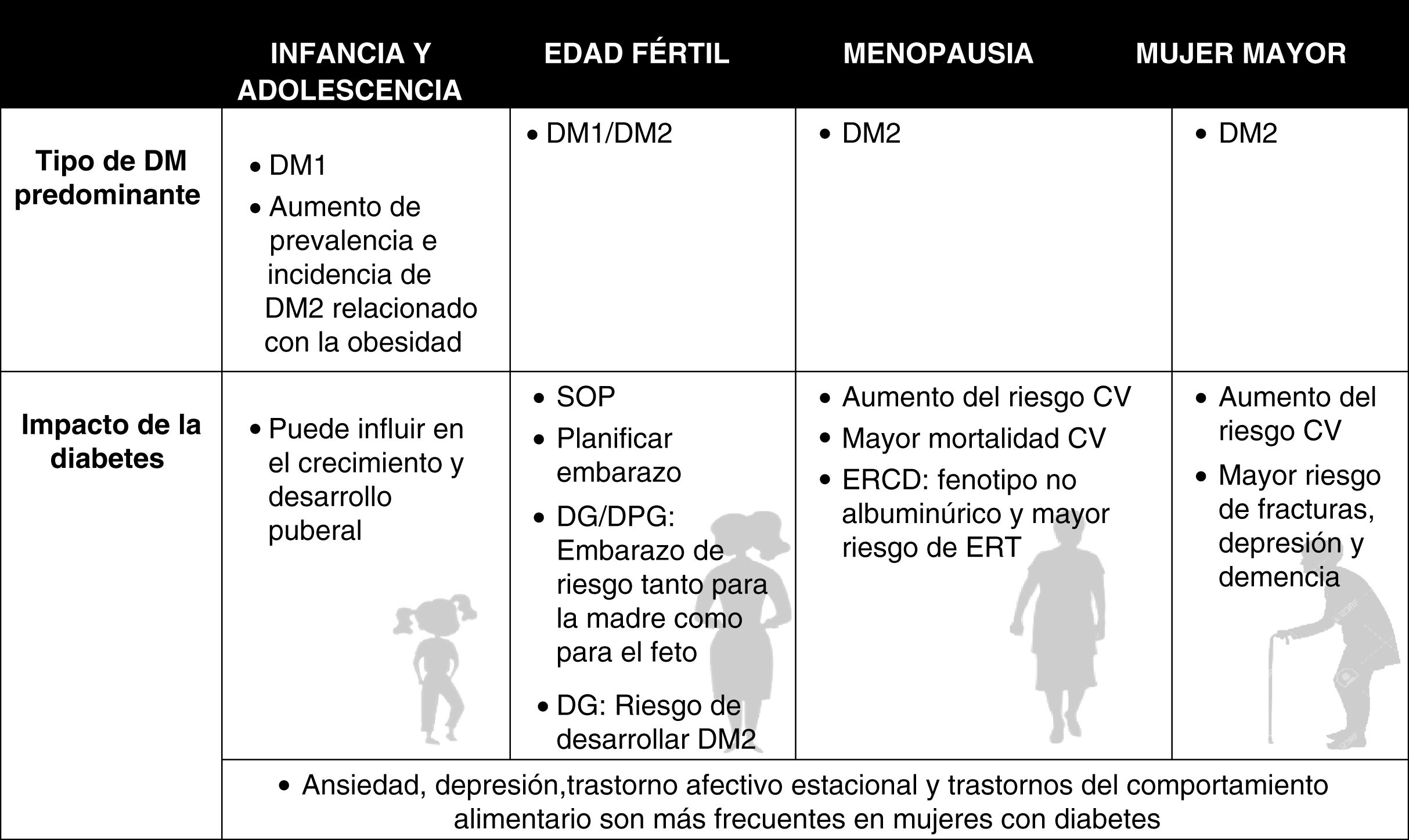
La diabetes afecta de manera diferente a hombres y a mujeres. La repercusión clínica y el impacto de la diabetes mellitus (DM) son mucho mayores en cualquiera de las etapas de la vida de la mujer (fig. 1). El sexo biológico interviene en las diferencias existentes en el control de los factores de riesgo cardiovascular (FRCV), en la progresión de la DM y en el desarrollo de las complicaciones macro y microvasculares1.
Impacto de la diabetes en las distintas etapas de la vida de la mujer y desigualdades de sexo.
CV: cardiovascular; DG: diabetes gestacional; DM1: diabetes tipo1; DM2: diabetes tipo2; DPG: diabetes pregestacional; ERCD: enfermedad renal crónica y diabetes; ERT: enfermedad renal terminal; SOP: síndrome de ovario poliquístico.
Fuente: elaboración propia.
La adquisición de una identidad social de género ha delimitado los espacios y los roles que tradicionalmente se han asociado a hombres y a mujeres. Las mujeres se han ocupado del mantenimiento del hogar y del cuidado de sus familiares, dejando de lado el autocuidado, condicionando negativamente su alimentación y la práctica de ejercicio físico, y favoreciendo la obesidad y el riesgo de desarrollo de diabetes mellitus tipo2 (DM2)2. Se ha descrito que las mujeres con DM2 se resisten a identificar la enfermedad, demoran la búsqueda de atención médica y reciben tratamiento de forma más tardía que, paradójicamente, resulta menos eficaz, y, por tanto, como consecuencia de todo esto, su diabetes está peor controlada3.
EpidemiologíaLa Federación Internacional de Diabetes se estimó que en 2021 la prevalencia mundial de diabetes en personas entre 20 y 79años fue del 10,5% (537 millones de personas), ligeramente inferior en mujeres que en hombres (10,2% vs. 10,8%) y previendo un incremento en el año 2045, que alcance el 12,2% (783 millones de personas). El 90-95% de los casos de diabetes en mujeres se debe a la DM2, porcentaje similar al de los hombres. La prevalencia de la diabetes en la mujer es ligeramente inferior a la de los hombres en edades medias pero superior en edades más avanzadas, debido, en parte, a una mayor supervivencia4.
En España, según el estudio Di@bet.es, publicado en el año 2012, la prevalencia global de DM ajustada por edad y sexo en nuestro país fue del 13,8%, de los cuales aproximadamente la mitad tenían diabetes desconocida: 6,0%5. La incidencia de la DM2 ajustada por edad y sexo fue de 11,6 casos/1.000 personas-año, siendo mayor en varones e incrementándose con la edad. En España, el 29,8% de las mujeres entre 61 y 75años padecen diabetes, cifra que asciende al 41,3% una vez superados los 75años. A partir de los 75años, la diferencia de la incidencia de la DM2 entre sexos desaparece, mientras que la incidencia de la glucemia basal alterada y la intolerancia a la glucosa es mayor en mujeres6.
En 2019 se publicó un estudio sobre la prevalencia y la coprevalencia de enfermedades crónicas comórbidas en pacientes con DM2 en Cataluña. Las mujeres tuvieron un mayor número de comorbilidades (33%) que los hombres (29%) para cuatro o más enfermedades. En las mujeres de más de 75años se observó mayor frecuencia de obesidad, enfermedad renal crónica (ERC), hipertensión arterial (HTA), neuropatía e infección del tracto urinario, mientras que en los hombres fueron más frecuentes las enfermedades cardiovasculares (ECV)7.
Diabetes y mujer en las distintas etapas de la vidaAunque la prevalencia estimada de diabetes en mujeres es ligeramente inferior a la de los hombres, la repercusión clínica y el impacto de la diabetes es mucho mayor en cualquiera de las etapas de la vida de la mujer8.
Mujeres jóvenes (10-18 años). Infancia y adolescenciaLa mayor parte de las niñas y adolescentes con diabetes tendrán diabetes mellitus tipo1 (DM1)9. A diferencia de otras enfermedades autoinmunes, más frecuentes en el sexo femenino, algunos estudios muestran una mayor incidencia de DM1 en niños10.
La pubertad es una etapa muy compleja que se acompaña de cambios hormonales que condicionan la velocidad de crecimiento y la maduración de los caracteres sexuales secundarios. La hormona de crecimiento, el factor de crecimiento similar a la insulina tipo1 (IGF-1), las hormonas del eje menstrual, la hormona foliculoestimulante (FSH), la hormona luteinizante (LH), la prolactina, los estrógenos y los progestágenos influyen en el metabolismo de los hidratos de carbono aumentando la resistencia a la insulina. La hiperglucemia crónica y la diabetes mal controlada pueden retrasar la pubertad y se han relacionado con baja estatura11. Por otra parte, la pubertad se comporta como un acelerador del riesgo de complicaciones, siendo el riesgo de aparición de retinopatía un 29% más elevado en niñas, y estas desarrollan de forma más precoz albuminuria12,13.
Otro problema importante en mujeres adolescentes y jóvenes con DM1 es la mayor prevalencia de trastornos del comportamiento alimentario (TCA), que se estima en torno al 7%. La combinación de DM1 y un TCA se conoce con el término de «diabulimia»14. No es exclusivo del sexo femenino, pero sí es más frecuente en las chicas. Es característico que las pacientes se inyecten deliberadamente una cantidad inadecuada de insulina para controlar su peso, aunque también pueden presentarse otros TCA, como restricción dietética, vómitos autoinducidos y atracones15.
El aumento de la prevalencia de obesidad hace que podamos encontrar casos de prediabetes, e incluso DM2, en niñas y adolescentes. La DM2 de inicio en la juventud es más frecuente en niñas, y su incidencia y su prevalencia varían según el origen étnico, teniendo un papel importante otros determinantes como los cambios hormonales, la resistencia a la insulina, la creciente carga de obesidad infantil, los cambios en la alimentación y en la actividad física, la obesidad y la diabetes materna, entre otros16.
Mujeres en edad reproductiva (18-45 años)Según los datos del estudio Di@bet.es, la prevalencia de diabetes en las mujeres entre 31 y 45años se sitúa en el 2,21%, tres veces menor que la de los hombres (6,68%)5. En esta etapa de la vida, la mayor parte de las mujeres con diabetes tendrán DM2, será mayoritaria en números absolutos debido a la frecuencia del diagnóstico, pero la proporción de DM1 es mayor que en edades más avanzadas9.
Síndrome de ovario poliquísticoEl síndrome de ovario poliquístico (SOP) es el trastorno endocrino-metabólico más frecuente en mujeres en edad fértil. Afecta al 3-15% de todas las mujeres y constituye la principal causa de alteraciones menstruales. Se caracteriza por hiperandrogenismo, alteraciones de la ovulación y presencia de ovarios aumentados de tamaño y/o poliquísticos en las imágenes ecográficas, aunque no es obligatoria su aparición. Según la Asociación Americana de Diabetes (ADA), la relación entre DM y SOP es clara y bidireccional. El 25% de las mujeres con DM2 tienen SOP, y, por otra parte, el 5% de las mujeres con SOP tienen diabetes y, a menudo, presentan hiperinsulinemia, dislipidemia, sobrepeso u obesidad, lo que identifica a mujeres con alto riesgo cardiovascular (RCV) y un riesgo, en particular, de desarrollar diabetes gestacional y DM2 en un futuro. El SOP también es un factor de riesgo para la diabetes no diagnosticada, y entre el 25 y el 40% de las mujeres con SOP tienen prediabetes17.
Para establecer el diagnóstico de diabetes en las mujeres con SOP de forma precoz es preferible la utilización de la sobrecarga oral de 75g de glucosa (SOG) a la hemoglobina glucosilada (HbA1c) o a la glucemia basal18.
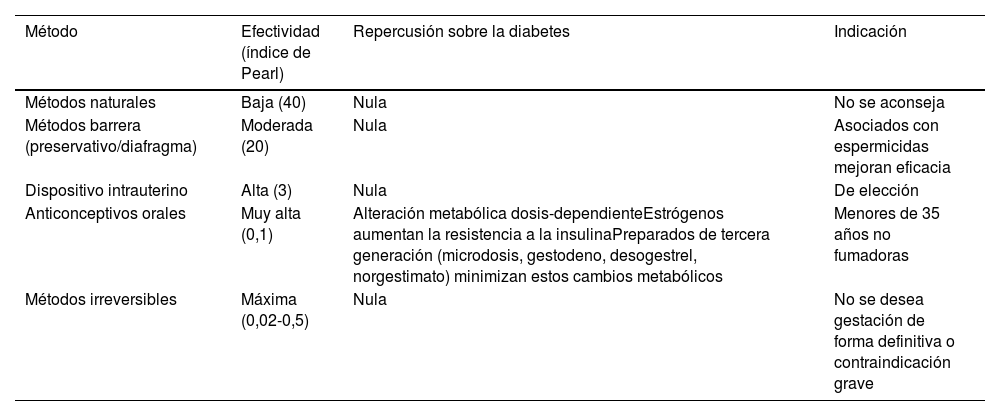
Diabetes y métodos anticonceptivosLos métodos contraceptivos que se pueden usar sin restricción en las mujeres con diabetes son los dispositivos intrauterinos (DIU) de cobre y los métodos de barrera (condones, diafragma y espermicidas). Los datos recientes destacan la seguridad de la anticoncepción hormonal con bajas dosis de estrógenos o progestágenos en mujeres con diabetes sin otros FRCV, enfermedad arterioesclerótica establecida o complicaciones microvasculares, y estarían contraindicados en mujeres con dislipemia severa, fumadoras con LDL >160mg/dl, HTA, antecedentes personales de tromboembolismo o alteraciones de la coagulación predisponentes. Es decir, en el caso de mujeres con DM1 o DM2 sin complicaciones crónicas ni otros FRCV, ningún método anticonceptivo estaría contraindicado. En la tabla 1 se muestra los métodos anticonceptivos para la mujer con diabetes19,20.
Métodos anticonceptivos para la mujer con diabetes
| Método | Efectividad (índice de Pearl) | Repercusión sobre la diabetes | Indicación |
|---|---|---|---|
| Métodos naturales | Baja (40) | Nula | No se aconseja |
| Métodos barrera (preservativo/diafragma) | Moderada (20) | Nula | Asociados con espermicidas mejoran eficacia |
| Dispositivo intrauterino | Alta (3) | Nula | De elección |
| Anticonceptivos orales | Muy alta (0,1) | Alteración metabólica dosis-dependienteEstrógenos aumentan la resistencia a la insulinaPreparados de tercera generación (microdosis, gestodeno, desogestrel, norgestimato) minimizan estos cambios metabólicos | Menores de 35 años no fumadoras |
| Métodos irreversibles | Máxima (0,02-0,5) | Nula | No se desea gestación de forma definitiva o contraindicación grave |
Fuente: Pascual de la Pisa B.20.
Es esencial que las mujeres con diabetes puedan planificar el embarazo. La ADA recomienda alcanzar una HbA1c <6,5% previa a la concepción y sin hipoglucemias significativas, especialmente para reducir el riesgo de malformaciones congénitas, preeclampsia y macrosomía21.
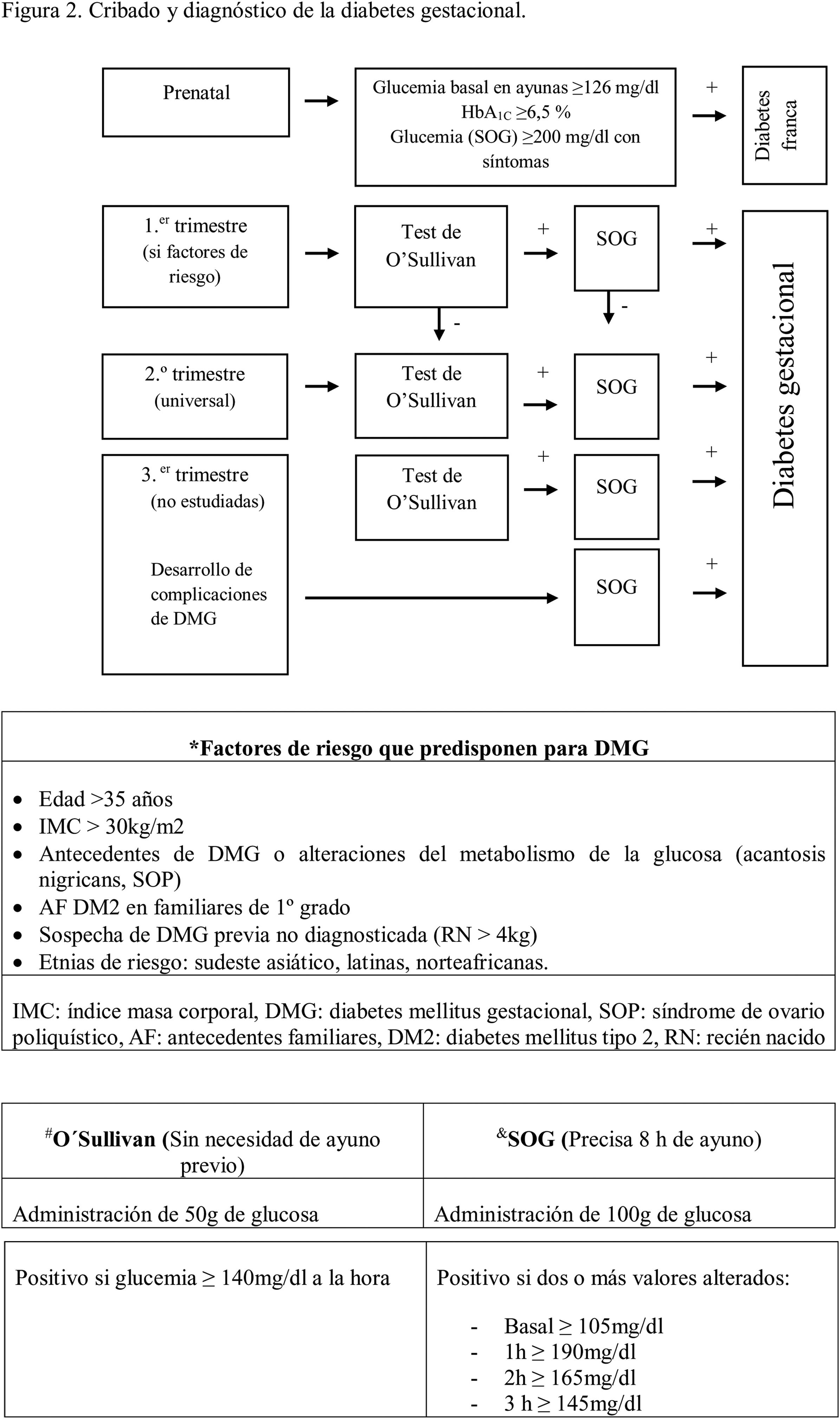
Diabetes y embarazoAproximadamente el 1% de las embarazadas presentan diabetes pregestacional (DPG) y el 12% presentan diabetes gestacional (DG). La DPG se define como aquella que se diagnostica antes del embarazo, y puede ser DM1 (7,5%) o DM2 (5%); la DG (87,5%) es aquella que se diagnostica por primera vez durante la gestación. Sin embargo, se considera que, si en la primera consulta prenatal la gestante presenta criterios diagnósticos de diabetes, se considerará «diabetes franca o manifiesta» de origen pregestacional y, por lo tanto, no es necesario realizar cribado de DG. En la figura 2 se indica cómo realizar el cribado y el diagnóstico de la DG22.
Cribado y diagnóstico de la diabetes gestacional.
Adaptado de Goya y Codina22.
Las técnicas de reproducción asistida no se asocian a mayor riesgo de DG cuando se ajustan por edad, paridad e índice de masa corporal (IMC)23.
Las madres con DG presentan mayor riesgo de aborto y preeclampsia. En las mujeres con DM1 el embarazo puede aumentar el riesgo de cetoacidosis y desencadenar o empeorar la progresión de la retinopatía diabética, por eso es importante un seguimiento estrecho y realizar retinografía trimestral, antes, durante y el primer año tras el parto22. A largo plazo, la DG aumenta el riesgo de desarrollar DM2 y ECV24.
Los hijos de madres con DG presentan mayor riesgo de macrosomía, hipoglucemia, ictericia, distrés respiratorio, miocardiopatía hipertrófica, crecimiento intrauterino retardado y malformaciones congénitas25. A largo plazo, tienen más riesgo de desarrollar diabetes en cualquiera de las etapas del desarrollo desde el nacimiento hasta la juventud26.
Las pacientes con DG deben ser informadas de las implicaciones del diagnóstico, con el fin de que entiendan la importancia de un correcto control glucémico. El objetivo glucémico en las mujeres con DG es normalizar la glucemia (HbA1c <6%), evitando hipoglucemias y sin cetonurias. Se recomienda realizar 4controles diarios de glucemia capilar, en ayunas (<95mg/dl) y una hora (<140mg/dl) o dos (<120mg/dl) después de desayuno, de la comida y de la cena. En los casos de DG que se controlan únicamente con dieta y ejercicio se pueden realizar en días alternos22.
La dieta y el ejercicio son los dos pilares del tratamiento en la mayoría de las mujeres con DG. La dieta debe ser normocalórica, no restrictiva y adaptada a las necesidades y al estilo de vida de la gestante. El tratamiento farmacológico está indicado en aquellas pacientes que, a pesar de dieta y ejercicio, no consiguen un adecuado control glucémico. El fármaco de elección es la insulina, ya que no atraviesa la barrera placentaria y ha demostrado de forma muy consistente que mejora la morbilidad maternofetal27. La metformina es una alternativa en aquellas gestantes que rechazan el uso de insulina o que, por otras razones, no son candidatas a realizar un tratamiento adecuado con insulina, aunque su uso en embarazadas no está aprobado en nuestro país.
La finalización de la gestación dependerá del control metabólico materno y del estado fetal. Si la evolución es favorable, se programaría la inducción del parto entre las semanas 37 y 39, según los casos. Si el control ha sido adecuado con dieta y ejercicio, se recomienda una actitud expectante hasta la semana41. Cuando el peso fetal sea superior a 4.500g, está indicada la realización de una cesárea electiva22.
Las necesidades de insulina descienden en el posparto inmediato, por lo que habitualmente es preciso retirar o reducir la dosis de insulina diaria aproximadamente a la mitad de la que utilizaban en el tercer trimestre. Durante el puerperio se debe mantener una estrecha automonitorización del control glucémico.
La DG identifica a mujeres que tienen mayor riesgo de desarrollar DM2 a lo largo de su vida, lo que hace necesario una reevaluación. Debe llevarse a cabo preferentemente entre las 6-12semanas posparto, aunque este periodo podría alargarse hasta los 6meses o tras finalizar la lactancia. En general, se recomienda realizar un test de SOG con 75g de glucosa, ya que la HbA1c puede verse alterada por la anemia relacionada con el embarazo y la pérdida de sangre durante el parto. Posteriormente se debe reevaluar cada 3años, con los mismos criterios diagnósticos que para la población no gestante establecidos por la ADA21.
Lactancia materna y diabetesLa lactancia materna posee beneficios tanto para la madre como para la descendencia, por lo que se deberían adoptar estrategias dirigidas a la promoción y el apoyo de la lactancia materna por parte de los profesionales sanitarios.
La duración de la lactancia se asocia de forma independiente con una menor incidencia de diabetes en un futuro. De este modo, a mayor tiempo de duración de la lactancia menor riesgo de DM2 para la madre28.
En el caso de los hijos, la leche materna contiene sustancias que favorecen la maduración del sistema inmunológico, disminuyendo el riesgo de aparición de DM1. Además, la leche materna posee sustancias bioactivas que favorecen la saciedad y el equilibro energético, evitando el excesivo peso durante la infancia y protegiendo en el futuro del desarrollo de DM229.
Mujeres mayores de 45 años: etapa perimenopáusicaLa prevalencia de diabetes en las mujeres en España en la franja de edad de los 45 a los 60años alcanza el 10,9%, aproximadamente la mitad que en los hombres (23,8%). La mayor parte será DM2, pero casi la mitad de las mujeres desconocen que tienen diabetes6. La DM2, al igual que la HTA, la dislipemia y/o la obesidad, se asocian a los cambios metabólicos de esta etapa, al sobrepeso, a la obesidad y al sedentarismo10. En esta etapa de la vida el RCV de la mujer se iguala al de los hombres y se desarrollan complicaciones crónicas asociadas a la diabetes.
Mujer, diabetes y enfermedad cardiovascularLa obesidad y la prediabetes aumentan el riesgo de presentar DM2. La distribución del tejido adiposo varía fisiológicamente entre sexos. Las mujeres, en respuesta a los estrógenos, favorecen el almacenamiento de grasa en el tejido subcutáneo y las extremidades inferiores, por lo que necesitan ganar más peso que los hombres para lograr un aumento proporcional de la grasa visceral, clave de la resistencia a la insulina y del desarrollo de diabetes30. La mujer es diagnosticada de DM2 con un IMC más elevado que los hombres. Para medir la obesidad e identificar el RCV es importante valorar no solo el IMC, sino también el perímetro abdominal31.
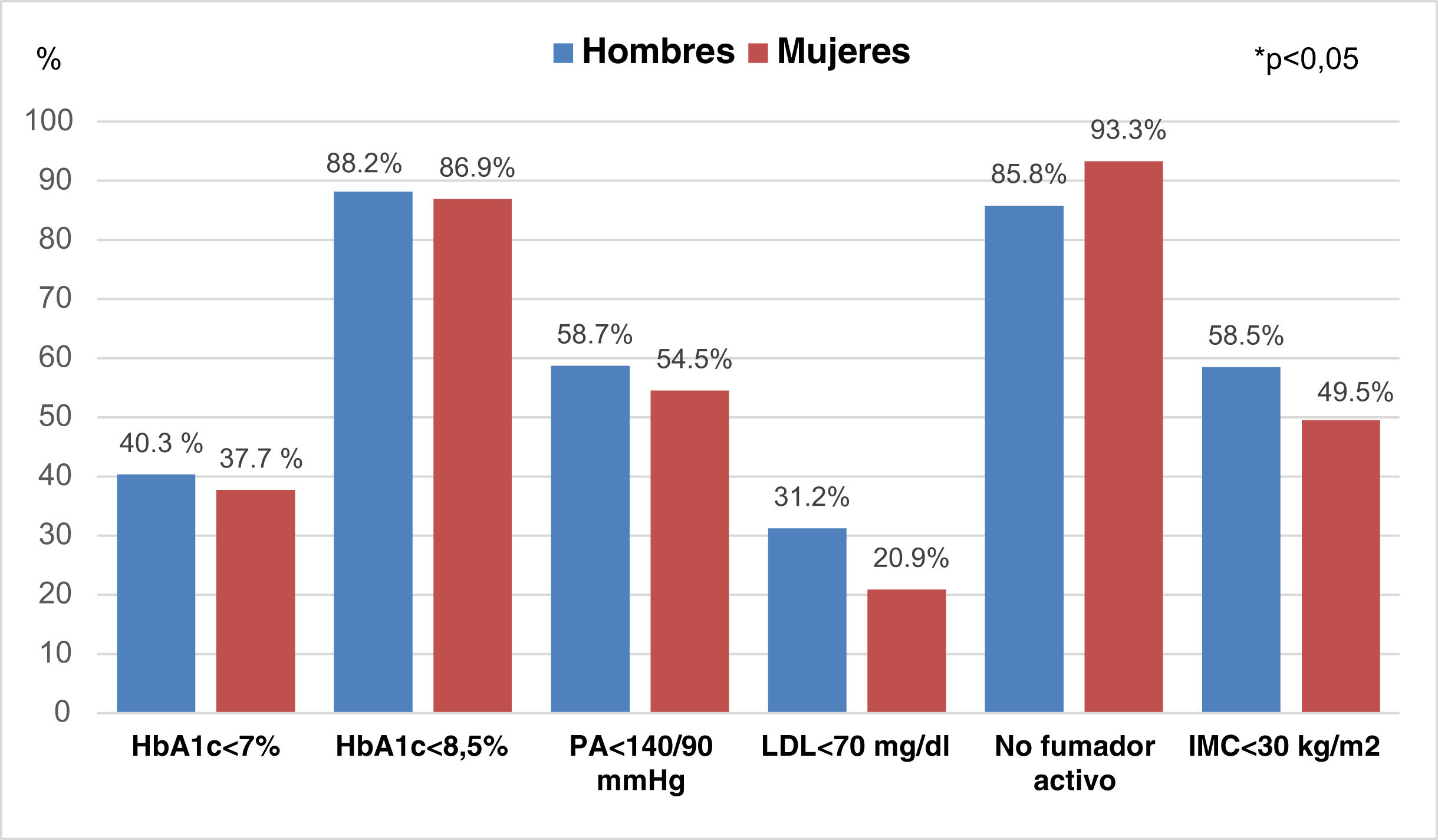
Las mujeres con DM2 asocian un exceso de RCV. Tienen peores marcadores clínicos (circunferencia de la cintura, IMC, presión arterial diastólica) y bioquímicos de inflamación, lípidos, resistencia a la insulina y factores procoagulantes en comparación con los hombres32. Además, tienen peor control de los FRCV, a pesar de la utilización igual o mayor de fármacos hipolipemiantes, hipoglucemiantes y antihipertensivos que los hombres (fig. 3)33,34. Entre las causas que pueden justificar este mal control están: inicio de los fármacos con peor perfil de los FRCV, dosis prescritas de los mismos más bajas en mujeres, peor adherencia terapéutica y diferencias en la respuesta fisiológica a los fármacos entre hombres y mujeres30.
Control de los factores de riesgo cardiovascular en personas con diabetes mellitus tipo2 y enfermedad cardiovascular.
HbA1c: hemoglobina glucosilada; IMC: índice de masa corporal; LDL: lipoproteínas de baja densidad; PA: presión arterial.
* p < 0,05.
HbA1c: hemoglobina glucosilada; IMC: índice de masa corporal; LDL: lipoproteínas de baja densidad; PA: presión arterial.
Fuente: tomada de Gómez García et al.33.
La ECV es la principal causa de muerte entre las mujeres en todo el mundo; sin embargo, históricamente las mujeres han estado poco representadas en los ensayos clínicos35. Los hombres tienen tasas absolutas más altas de complicaciones cardiovasculares (CV), si bien las tasas relativas de estas complicaciones asociadas con la DM2 son más altas en mujeres para cualquier edad. La diabetes elimina la protección CV premenopáusica y el exceso de riesgo ocurre a partir de los 40años, alcanzando su punto máximo entre los 50 y los 60, coincidiendo con el inicio de la menopausia y la disminución de los niveles de estrógenos36.
La enfermedad ateroesclerótica es la principal manifestación de afectación vascular en personas con DM2. Se estima que el riesgo relativo de cardiopatía coronaria es un 44% mayor en las mujeres, el de accidente cerebrovascular (ACV), un 27% mayor, y el de demencia vascular, un 19%37. En mujeres con DM2, el riesgo de eventos cardiovasculares mayores (cardiopatía isquémica, enfermedad cerebrovascular e insuficiencia cardiaca [IC]) respecto a personas sin DM2 se anticipa en 20-30años, mientras que en los hombres es de 15-20años38. Los resultados tras un infarto agudo de miocardio (IAM) son peores en mujeres que en hombres con DM2, presentando mayor mortalidad, lo que puede ser atribuido a una mayor carga de comorbilidades30. Existen diferentes justificaciones para este exceso de riesgo, entre las que se encuentran un diagnóstico tardío de la DM2, un peor control de los FRCV, una respuesta diferente a las intervenciones terapéuticas, la distribución de la grasa corporal o el papel de las hormonas sexuales. Otras posibles causas podrían ser la disfunción microvascular, más frecuente en mujeres, y la remodelación cardiaca30.
La IC afecta a alrededor del 15% de las personas con DM2, y es un factor de riesgo con más impacto en las mujeres. Un metaanálisis encontró que el exceso de riesgo de IC en personas con DM2 era un 9% más alto en mujeres que en hombres39. La DM2 es un factor de riesgo independiente de IC, pudiéndose asociar tanto con IC con fracción de eyección reducida (ICrFE) como IC con fracción de eyección preservada (ICpFE). Aunque la prevalencia de disfunción diastólica es similar en hombres y en mujeres con DM2, la ICpFE sintomática es más frecuente en mujeres (28% vs. 18%)40.
El exceso de riesgo de ACV conferido por la DM2 es mayor (27%) en mujeres que en hombres, independientemente de las diferencias de sexo en otros factores de riesgo importantes41. La mayoría de las evidencias indican un mayor riesgo de ictus isquémico en mujeres42.
La prevalencia de la enfermedad arterial periférica (EAP) por sexos en personas con DM2 difiere según los estudios. Las mujeres presentan EAP a una edad más avanzada, siendo más propensas que los hombres a estar asintomáticas o tener síntomas atípicos, lo que conduce a un diagnóstico tardío de la misma30.
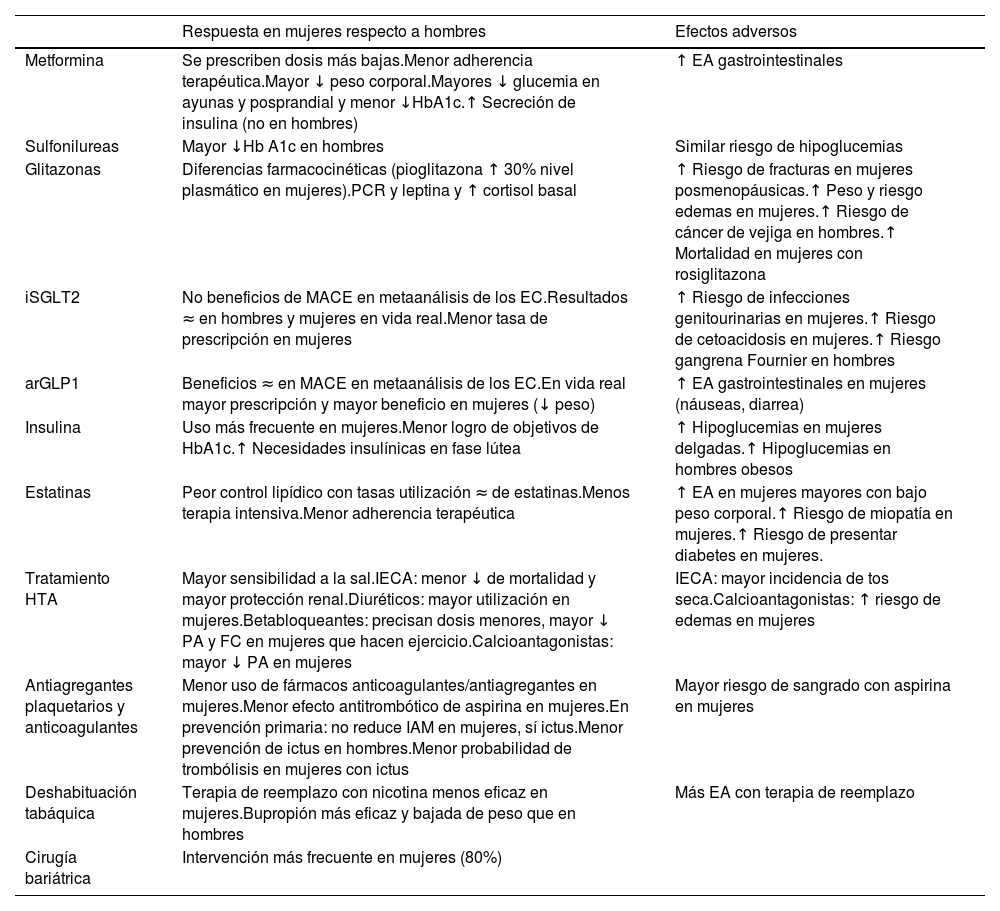
Recomendaciones farmacológicas y eventos adversos de los fármacos. Aspectos diferenciales por sexoLas guías de práctica clínica para el manejo de la DM2 recomiendan terapia individual teniendo en cuenta la edad, la duración de la enfermedad, las complicaciones y el riesgo de hipoglucemia. Sin embargo, no se incluye el sexo del paciente en la toma de decisiones clínicas, a pesar de que cada vez hay más datos que apuntan a su impacto en la progresión de la enfermedad y en las complicaciones. Además, la elección del fármaco, las preferencias del paciente, asi como la adherencia terapéutica y a los estilos de vida, difieren en ambos sexos37.
En la tabla 2 se presentan las diferencias por sexo para el tratamiento multifactorial de la DM2. En el caso de la metformina, a las mujeres generalmente se les prescriben dosis más bajas y tienen más efectos secundarios gastrointestinales43. Las glitazonas, por ejemplo, presentan diferencias de sexo en la farmacocinética, presentando niveles plasmáticos más altos en las mujeres y con un perfil de seguridad diferente, con mayor mortalidad, más hipoglucemias y más fracturas óseas que en los hombres42.
Diferencia entre sexos en la respuesta a los fármacos y en los eventos adversos de los tratamientos hipoglucemiantes
| Respuesta en mujeres respecto a hombres | Efectos adversos | |
|---|---|---|
| Metformina | Se prescriben dosis más bajas.Menor adherencia terapéutica.Mayor ↓ peso corporal.Mayores ↓ glucemia en ayunas y posprandial y menor ↓HbA1c.↑ Secreción de insulina (no en hombres) | ↑ EA gastrointestinales |
| Sulfonilureas | Mayor ↓Hb A1c en hombres | Similar riesgo de hipoglucemias |
| Glitazonas | Diferencias farmacocinéticas (pioglitazona ↑ 30% nivel plasmático en mujeres).PCR y leptina y ↑ cortisol basal | ↑ Riesgo de fracturas en mujeres posmenopáusicas.↑ Peso y riesgo edemas en mujeres.↑ Riesgo de cáncer de vejiga en hombres.↑ Mortalidad en mujeres con rosiglitazona |
| iSGLT2 | No beneficios de MACE en metaanálisis de los EC.Resultados ≈ en hombres y mujeres en vida real.Menor tasa de prescripción en mujeres | ↑ Riesgo de infecciones genitourinarias en mujeres.↑ Riesgo de cetoacidosis en mujeres.↑ Riesgo gangrena Fournier en hombres |
| arGLP1 | Beneficios ≈ en MACE en metaanálisis de los EC.En vida real mayor prescripción y mayor beneficio en mujeres (↓ peso) | ↑ EA gastrointestinales en mujeres (náuseas, diarrea) |
| Insulina | Uso más frecuente en mujeres.Menor logro de objetivos de HbA1c.↑ Necesidades insulínicas en fase lútea | ↑ Hipoglucemias en mujeres delgadas.↑ Hipoglucemias en hombres obesos |
| Estatinas | Peor control lipídico con tasas utilización ≈ de estatinas.Menos terapia intensiva.Menor adherencia terapéutica | ↑ EA en mujeres mayores con bajo peso corporal.↑ Riesgo de miopatía en mujeres.↑ Riesgo de presentar diabetes en mujeres. |
| Tratamiento HTA | Mayor sensibilidad a la sal.IECA: menor ↓ de mortalidad y mayor protección renal.Diuréticos: mayor utilización en mujeres.Betabloqueantes: precisan dosis menores, mayor ↓ PA y FC en mujeres que hacen ejercicio.Calcioantagonistas: mayor ↓ PA en mujeres | IECA: mayor incidencia de tos seca.Calcioantagonistas: ↑ riesgo de edemas en mujeres |
| Antiagregantes plaquetarios y anticoagulantes | Menor uso de fármacos anticoagulantes/antiagregantes en mujeres.Menor efecto antitrombótico de aspirina en mujeres.En prevención primaria: no reduce IAM en mujeres, sí ictus.Menor prevención de ictus en hombres.Menor probabilidad de trombólisis en mujeres con ictus | Mayor riesgo de sangrado con aspirina en mujeres |
| Deshabituación tabáquica | Terapia de reemplazo con nicotina menos eficaz en mujeres.Bupropión más eficaz y bajada de peso que en hombres | Más EA con terapia de reemplazo |
| Cirugía bariátrica | Intervención más frecuente en mujeres (80%) |
EA: eventos adversos; EC: ensayo clínico; FC: frecuencia cardiaca; HbA1c: hemoglobina glucosilada; IAM: infarto agudo de miocardio; IECA: inhibidores de la enzima conversora de angiotensina; MACE: eventos cardiovasculares mayores; PA: presión arterial; PCR: proteína C reactiva; ↑: aumenta; ↓: disminuye; ≈: similar.
Fuente: elaborada con datos de Ramírez-Morros et al.34, Kautzky-Willer et al.37; Campesi et al.42, Ilias et al.43 y Singh y Singh44.
Los ensayos clínicos con iSGLT2 comparados con placebo demuestran reducción significativa de eventos cardiovasculares mayores (MACE) en hombres, pero no en mujeres44,45. Probablemente estos resultados en mujeres sean debidos a la infrarrepresentación en los estudios46. En cambio, en vida real han demostrado beneficios tanto en hombres como en mujeres para todos los resultados incluidos en los estudios de seguridad CV47.
Respecto a los arGLP1, los estudios de seguridad CV demostraron beneficios solo en los hombres, excepto albiglutida, que también encontró reducción de eventos en mujeres. En un análisis post hoc del SUSTAIN-6 con semaglutida las mujeres tuvieron mayor beneficio que los hombres en la bajada de HbA1c y mayor pérdida de peso, sin diferencias estadísticamente significativas entre ambos48. En los metaanálisis se demostró una reducción significativa de MACE para ambos sexos frente a placebo44,45. En vida real, el beneficio de esta familia de fármacos es aún mayor para las mujeres. Una posible explicación es que el receptor de GLP-1 podría ser modificado por las hormonas sexuales49, y, por otra parte, la reducción de la agregación plaquetaria50, lo que disminuiría el RCV, especialmente en mujeres.
Respecto a las diferencias sexuales en el uso y en la respuesta al tratamiento con insulina, los datos son escasos. Parece que las mujeres alcanzan menos los objetivos de HbA1c que los hombres, presentando además más hipoglucemias51. La disminución de los niveles hormonales en la menopausia hace que disminuyan las necesidades de insulina y aumente el riesgo de hipoglucemia; por tanto, se debe disminuir la dosis de insulina aproximadamente un 20%9.
Complicaciones microvasculares en la mujer con diabetesEl factor precipitante para el desarrollo de las complicaciones microvasculares asociadas a la diabetes es la hiperglucemia mantenida, que favorece la aparición de productos de glucosilación avanzada con el consecuente aumento del estrés oxidativo y procesos de inflamación que darán paso a procesos de disfunción endotelial, daño vascular y disfunción orgánica52.
Enfermedad renal crónica y diabetesLos mecanismos fisiopatológicos implicados en la ERC en las personas con diabetes son mucho más heterogéneos de lo que se pensaba, especialmente en la DM2. Aunque la hiperglucemia crónica es el principal factor implicado, se desconocen aún los mecanismos exactos por los cuales se establece la lesión renal. Existen otros muchos condicionantes metabólicos y hemodinámicos asociados, así como factores de susceptibilidad tales como la edad, el género, la raza, la genética o la historia familiar, y factores de progresión como la obesidad, la HTA o la dieta. La coexistencia de diabetes y enfermedad renal supone un mayor riesgo de mortalidad CV, así como un incremento del riesgo de mortalidad por todas las causas53.
El diagnóstico se realiza cuando la tasa de filtrado glomerular (TFG) disminuye por debajo de 60ml/min/1,73m2 y/o se evidencia daño renal con una excreción urinaria de albúmina (EUA) por encima de 30mg/g, durante al menos tres meses consecutivos. La albuminuria es el principal factor pronóstico en la enfermedad renal crónica y diabetes (ERCD), predice la disminución de la TFG, la evolución hacia enfermedad renal terminal (ERT) y el riesgo de morbimortalidad CV53.
Algunos estudios han valorado las diferencias de sexo en la ERCD, con resultados dispares. En general, los datos indican que el riesgo de desarrollo de ERCD es mayor en los hombres, si bien esta asociación se modifica cuando se tienen en cuenta los fenotipos específicos de ERCD. Así, los hombres presentan mayor riesgo de padecer ERCD tipo «albuminúrica», mientras que en las mujeres prevalece el deterioro en la TFG «no albuminúrica» y la progresión hacia ERT, especialmente en edades más avanzadas. Estas diferencias son aplicables tanto para personas con DM1 como para DM254. Las razones que justifican estas diferencias de sexo son aún desconocidas, precisándose más estudios de investigación que incluyan las diferencias hormonales y genéticas, así como las diferencias en la prevalencia y el impacto de los factores de riesgo asociados.
El papel de los estrógenos en la ERCD ha sido estudiado en las últimas décadas. El 17-β estradiol tiene efecto vasodilatador, aumenta la expresión endotelial de óxido nítrico y disminuye la glomeruloesclerosis y la fibrosis tubulointersticial55. Sin embargo, se ha objetivado un incremento del riesgo de albuminuria y empeoramiento de la función renal en pacientes tratadas con anticonceptivos hormonales orales y terapia hormonal sustitutiva con estrógenos56.
En cuanto al abordaje terapéutico de la enfermedad renal en la mujer con diabetes, los inhibidores del sistema renina-angiotensina-aldosterona, los iSGLT2, arGLP-1, los antagonistas de los receptores de mineralocorticoides, los antagonistas de los receptores de la endotelina presentan efectos beneficiosos a nivel renal con disminución de la albuminuria y progresión de la enfermedad renal.
Neuropatía diabéticaSon pocos los estudios sobre neuropatía diabética que han tenido en cuenta las diferencias por sexo. En nuestro entorno, la prevalencia es mayor en los hombres, tanto en DM1 como en DM257, a diferencia de lo encontrado en población asiática, con mayor prevalencia entre las mujeres y mayores tasas de mortalidad debido a complicaciones, consecuencia de la amputación de miembros58.
La neuropatía diabética autonómica tiene una estrecha relación con las hipoglucemias inadvertidas. Estos eventos aparecen con mayor frecuencia en las mujeres que en los hombres, pudiendo dar lugar a ictus o IAM59.
Retinopatía diabéticaLa retinopatía diabética (RD) es la segunda complicación microvascular más frecuente de la diabetes, con una prevalencia del 34,6%, mayor en DM1 que en DM259. Existe controversia en cuanto a las diferencias por sexo según los distintos estudios evaluados. Algunos posicionan al sexo masculino como factor independiente para el desarrollo de retinopatía, otros muestran mayor prevalencia en mujeres, aunque con mayor presencia de las formas avanzadas en hombres. En cambio, en Japón las mujeres parecen tener mayor prevalencia de RD grave, y se consideró el sexo femenino como factor de riesgo independiente para la aparición de RD. Por otra parte, el hecho de que la RD progrese durante el embarazo sugiere la implicación de las hormonas sexuales femeninas60. No están claros los mecanismos que justificarían estas diferencias, pudiendo intervenir factores como la edad, el control glucémico, la etnia o la duración de la diabetes.
Disfunción sexual en la mujer con diabetesSegún diferentes estudios, se estima una prevalencia de disfunción sexual femenina del 18-71% en mujeres con DM1, mientras que en mujeres con DM2 la prevalencia puede variar del 12% al 88%. Las alteraciones vasculares, neurológicas y psicológicas, así como las infecciones y la hiperglucemia, pueden repercutir de manera negativa en la salud sexual de las mujeres. La diabetes afecta a distintos aspectos de la sexualidad femenina, incluyendo el deseo sexual, la excitación, el orgasmo y la lubricación, conduciendo a la sequedad y la dispareunia. El trastorno del deseo sexual hipoactivo es la forma más común de disfunción sexual femenina en la diabetes61,62.
La mujer mayor de 65 añosLa prevalencia de diabetes en la mujer en España aumenta a partir de los 65años, alcanzando el 41,3 % a partir de los 75años6. Los factores genéticos, la mayor esperanza de vida, el envejecimiento de la célula beta, la obesidad sarcopénica y los factores de riesgo específicos de la mujer, como la DG, condicionan el aumento de la prevalencia de diabetes en la mujer mayor. Una vez se diagnostica la diabetes, es importante valorar la presencia de síndromes geriátricos, que incluyen discapacidad visual, discapacidad auditiva, incontinencia urinaria y polifarmacia, ya que afectan las habilidades de autocuidado y la calidad de vida de los adultos mayores con diabetes63.
En comparación con los hombres, las mujeres tienen un IMC más alto y un perfil de RCV más adverso en el momento del diagnóstico de diabetes, con un mayor riesgo de enfermedad coronaria, accidente cerebrovascular, demencia vascular e IC64.
La prevalencia de demencia en personas con diabetes fue más alta en mayores de 85años y sexo femenino65, con un mayor riesgo de desarrollar enfermedad de Alzheimer y un riesgo un 19% más elevado que los hombres de padecer demencia vascular66. El deterioro cognitivo se asocia con un control glucémico inadecuado y con un mayor riesgo de hipoglucemia grave67.
Las personas con diabetes tienen el doble de probabilidades de tener depresión que aquellas sin diabetes68, sobre todo mujeres, con una prevalencia del 43,4%, con antecedentes de depresión y viudas69. El riesgo de desarrollar complicaciones macrovasculares, microvasculares y la mortalidad es mayor en comparación con las personas con diabetes sin depresión63.
Los factores de riesgo conocidos asociados con el desarrollo de osteoporosis y con fracturas incluyen el sexo femenino, la edad avanzada, un IMC más bajo y los antecedentes familiares. El riesgo de fractura en DM1 es entre 7 y 12 veces mayor. Los pacientes con DM2 a menudo tienen un IMC más alto y, por lo tanto, se podría esperar que tuvieran un riesgo menor de desarrollar osteoporosis y fracturas. A pesar de una densidad mineral ósea más alta, los pacientes con DM2 parecen tener tasas más elevadas de fracturas. Las mujeres con diabetes tienen un 46% más de riesgo de sufrir una fractura de cadera y un 30% más de probabilidades de presentar una fractura de columna que las mujeres sin diabetes. En las mujeres con DM2, los riesgos más altos de fractura de cadera se observaron entre aquellas con el nivel más alto de HbA1c al inicio, con el tiempo más largo de evolución, y con déficit visual y de movimiento70.
ConclusionesLa DM2 afecta de manera diferente a hombres y a mujeres. La repercusión clínica y el impacto de la diabetes son mucho mayores en cualquiera de las etapas de la vida de la mujer. El sexo biológico interviene en las diferencias existentes en el control de los FRCV, en la progresión de la DM y en el desarrollo de las complicaciones macro y microvasculares.
La medicina de género es una dimensión descuidada de la medicina. Los resultados de las investigaciones apuntan a diferencias relacionadas con el sexo/género en la prescripción, así como en la farmacocinética, la farmacodinámica, la eficacia y los efectos secundarios de algunos medicamentos. Es por ello imprescindible un enfoque de género para una mejor prevención, un mejor tratamiento y una mejor atención personalizada.
FinanciaciónEl trabajo no ha sido financiado por ninguna institución pública ni privada.
Conflicto de interesesLas autoras declaran no presentar ningún conflicto de intereses en relación con los contenidos del presente artículo.