Identificar controversias existentes en el manejo habitual de los pacientes con diabetes mellitus tipo2 (DM2) y contrastarlas con la última evidencia científica y guías clínicas, con el fin de optimizar y homogeneizar el tratamiento de los pacientes con DM2 en la atención primaria (AP) en España.
Material y métodos240 médicos de familia respondieron a un cuestionario online sobre el manejo de 6 perfiles de pacientes con DM2 de complejidad creciente.
ResultadosLos factores clínicos más influyentes en la elección del tratamiento antihiperglucémico son una HbA1c >10% y la presencia de enfermedad cardiovascular (ECV), aunque en el paciente evolucionado cobran más relevancia la tasa de filtrado glomerular estimada y el riesgo de hipoglucemia. En el paciente recién diagnosticado con HbA1c>9% se sigue iniciando el tratamiento con monoterapia (24%). En el paciente no controlado con metformina suelen añadirse inhibidores de la dipeptidil peptidasa4 (iDPP4, 54%) seguido de inhibidores del cotransportador sodio-glucosa tipo2 (iSGLT2, 39%). Los agonistas del receptor del péptido similar al glucagón tipo1 (arGLP1) se asocian principalmente al paciente con DM2 obeso. En el paciente no controlado con metformina+sulfonilurea (SU) se prefiere sustituir la SU a añadir un tercer agente antihiperglucémico al tratamiento (77% vs. 23%).
ConclusionesTodavía persiste en AP un enfoque del tratamiento de la DM2 centrado en la reducción de la HbA1c y en la seguridad de los tratamientos. Por ello, los iDPP4 son fármacos ampliamente utilizados. Los iSGLT2 se reservan habitualmente para pacientes con DM2 y ECV y los arGLP1 para pacientes con DM2 obesos, siendo su uso muy limitado.
To identify existing controversies in the routine management of patients with T2D and to contrast them with the latest scientific evidence and clinical guidelines, in order to help optimize and homogenize the treatment of patients with T2D in Primary Care (PC) in Spain.
Material and methods240 family doctors responded to an online questionnaire about the management of 6 patient profiles with T2D of increasing complexity.
ResultsThe main drivers for the antihyperglycemic treatment choice are an HbA1c>10% and the presence of cardiovascular disease (CVD), although in evolved patients, the estimated glomerular filtration rate and the risk of hypoglycemia become more relevant. In newly diagnosed patients with an HbA1c>9%, treatment is still initiated with monotherapy (24%). In patients not controlled with metformin, dipeptidyl peptidase 4 inhibitors (DPP4-I, 54%) or sodium-glucose cotransporter 2 inhibitors (SGLT2-I, 39%) are usually added. On the other hand, type1 glucagon-like peptide receptor agonists (GLP1-RA) are mainly associated with obese patients with T2D. In patients not controlled with metformin+sulfonylurea (SU), SU replacement is preferred to adding a third antihyperglycemic agent to background therapy (77% vs. 23%).
ConclusionsT2D treatment in PC is still focused on HbA1c reduction and treatment safety. Thus, DPP4-I are widely used. SGLT2-I are usually preferred for patients with T2D and CVD and GLP1-RA for patients with T2D and obesity, although their use in PC is low.
La diabetes mellitus tipo2 (DM2) es una de las enfermedades crónicas con mayor impacto para el individuo, los sistemas sanitarios y la sociedad. En España, su incidencia es de 11,6 casos/1.000 personas-año (IC95%: 11,1-12,1), lo que se traduce en 386.000 nuevos casos anuales de diabetes en la población adulta cada año1.
El impacto de la DM2 se ha traducido en los últimos años en un aumento considerable del número de estudios publicados al respecto. Solamente sobre la seguridad cardiovascular (CV) de los tratamientos antihiperglucemiantes, un factor que se ha revelado decisivo en la elección del tratamiento para la DM22, se han publicado varios metaanálisis que incluyen decenas de estudios3,4. La asimilación de esta gran cantidad de información y su aplicación en la práctica clínica representa un reto para los médicos de familia (MF), que manejan un gran volumen de pacientes, tanto con patología crónica como aguda. La sobrecarga de información (infoxicación) puede saturar la capacidad de los profesionales para filtrar y analizar una gran magnitud de datos, dificultando su acceso a la información de mayor calidad y/o relevancia5.
Por otro lado, los MF son considerados como expertos en la atención global con una visión holística, ya que utilizan su experiencia generalista para desarrollar planes de tratamiento que abordan todas las necesidades y objetivos de salud de sus pacientes. De hecho, se ha sugerido que este enfoque generalista basado en la evidencia es la mejor aproximación para enfrentar desafíos como la multimorbilidad o el tratamiento aislado de cada enfermedad6.
Teniendo en cuenta este escenario, se diseñó un programa de actualización científica sobre el manejo de diferentes perfiles de pacientes con DM2 en la práctica clínica habitual de los MF en España (programa CONTROVERTI2). El objetivo principal fue detectar las controversias existentes en el manejo habitual de los pacientes con DM2 con el objetivo de discutirlas a la luz de la evidencia científica y de las recomendaciones de las últimas guías a fin optimizar y homogeneizar el tratamiento de los pacientes con DM2 en la atención primaria (AP) en nuestro país.
Material y métodosDiseño del estudioEl programa se estructuró en dos fases. En la primera se llevó a cabo un estudio transversal descriptivo de la práctica clínica de la DM2 en AP en España. Para ello, un comité científico compuesto por seis miembros elaboró un cuestionario online con 21 preguntas (tabla S1) sobre los principales factores que condicionan la elección del tratamiento en los pacientes con DM2. Se seleccionaron 6 perfiles de pacientes habituales en las consultas de AP: 1)paciente recién diagnosticado con HbA1c>9%; paciente no controlado con 2)metformina; 3)metformina +inhibidores de la dipeptidil peptidasa-4 (iDPP4); 4)metformina +sulfonilurea (SU); 5)metformina +SU +iDPP4; 6)metformina +insulina basal bien titulada, y, para cada uno de ellos, se definieron 14 variables clínicas que podrían condicionar la elección del tratamiento: HbA1c (<8%; 8-10%; >10%), obesidad (índice de masa corporal [IMC] ≥30kg/m2], enfermedad cardiovascular (ECV), insuficiencia cardiaca (IC), tasa de filtrado glomerular estimada (TFGe; <60; <45; <30ml/min/1,73 m2), albuminuria, fragilidad, edad ≥75años, comorbilidades graves (EPOC, cáncer, depresión o enfermedad mental), esteatosis hepática no alcohólica, síntomas de hiperglucemia y/o cetosis, riesgo de hipoglucemia, tiempo de evolución ≥10años y apoyo social/familiar.
El cuestionario se remitió a un panel de 240 MF que, de manera anónima, reportaron su práctica clínica habitual. En base a los resultados obtenidos, el comité científico identificó varias controversias (prácticas heterogéneas o divergentes con respecto a las guías) para las que aportó bibliografía de apoyo.
En la segunda fase, que constó de 14 reuniones locales por toda España con los mismos MF, se discutieron los resultados del cuestionario y se revisaron las controversias con la evidencia científica relacionada más relevante recopilando las conclusiones de cada una de las sesiones.
ParticipantesSe invitó a participar al programa a un panel de 240MF (1% del colectivo en España) con experiencia contrastada en el manejo de la DM2 (>10años de experiencia y con un cupo >100 pacientes con DM2) y una amplia representación de la geografía española.
CuestionarioEl cuestionario se programó en la plataforma SurveyMonkey y las respuestas individuales se recopilaron utilizando la misma herramienta. En la mayoría de las preguntas el formato de respuesta fue la opción múltiple, permitiendo una única respuesta por pregunta. En el caso de las preguntas referentes a la relevancia de los factores condicionantes del tratamiento para cada uno de los perfiles de paciente, el formato de respuesta fue una matriz de menús desplegables en la que, para cada posición de relevancia (primera, segunda, tercera, etc.), debían seleccionarse los factores más influyentes.
Análisis estadísticoSe analizaron conjuntamente las respuestas de los 240MF, calculando la media y la desviación estándar para cada una de las preguntas del cuestionario. En las preguntas referentes a la relevancia de los factores condicionantes del tratamiento, los factores más votados para cada posición de relevancia se analizaron de forma independiente.
ResultadosLas características del panel de 240MF se resumen en la tabla 1. La edad media fue de 52,5años, el 57% fueron varones y el 20% pertenecían a algún grupo de trabajo de diabetes en una sociedad científica.
Características sociodemográficas de los MF encuestados
| n=240 | |
|---|---|
| Sexo | |
| Hombre | 137 (57) |
| Mujer | 103 (43) |
| Edad, años | 52,5 ± 9 |
| Años experiencia tratamiento DM2 | |
| <10 | 1 (0,004) |
| 10-20 | 72 (30) |
| > 20 | 167 (70) |
| Pertenencia grupo de trabajo de sociedades científicasa | |
| Ninguno | 80% |
| SEMERGEN | 8% |
| SEMG | 4% |
| SEMFYC | 9% |
| SED | 2% |
| Distribución geográfica por comunidades autónomas | |
| Andalucía | 36 (15) |
| Comunidad Valenciana | 31 (13) |
| Comunidad de Madrid | 21 (9) |
| Castilla-La Mancha | 21 (9) |
| Galicia | 21 (9) |
| Cataluña | 20 (8) |
| Canarias | 20 (8) |
| Aragón | 19 (8) |
| País Vasco | 14 (6) |
| Asturias | 12 (5) |
| Cantabria | 8 (3) |
| Murcia | 8 (3) |
| Navarra | 6 (3) |
| Extremadura | 3 (1) |
Otros grupos de trabajo mencionados: ASCARICA (Asociación Canaria para la Prevención del Riesgo Cardiovascular), redGDPS (Red de Grupos de Estudio de la Diabetes en Atención Primaria de Salud), OSATZEN (Sociedad Vasca de Medicina Familiar y Comunitaria), SEMES (Sociedad Española de Medicina de Urgencia y Emergencias), OAT (Observatorio Adherencia al Tratamiento), ESH (Sociedad Europea de HTA), SEMI (Sociedad Española de Medicina Interna).
En general, los factores clínicos que más condicionan el tratamiento de la DM2 en la práctica clínica de los MF son una HbA1c>10% y la presencia de ECV. En el primer caso, habitualmente se instaura una pauta de tratamiento que incluya insulina, y en el segundo, que incluya un inhibidor del cotransportador sodio-glucosa tipo2 (iSGLT2). Otros factores clínicos determinantes son la obesidad, en cuyo caso se opta por el uso de un iSGLT2 o un agonista del receptor del péptido similar al glucagón tipo1 (arGLP1), y el riesgo de hipoglucemias, en cuyo caso se prefiere el uso de un iDPP4 o un iSGLT2.
Por perfil de paciente con DM2, las prácticas mayoritarias reportadas fueron:
- 1)
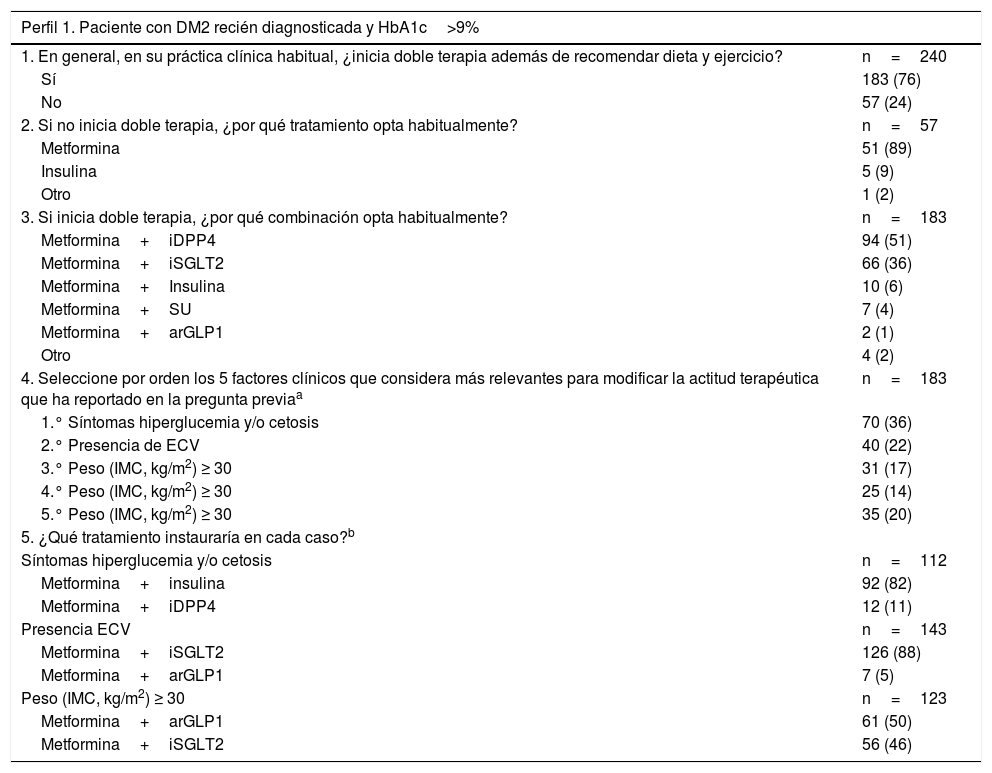
Recién diagnosticado con HbA1c>9% (tabla 2): se inicia tratamiento con doble terapia (76%), bien con metformina +iDPP4 (51%), o bien con metformina +iSGLT2 (36%).
Tabla 2.Respuestas al cuestionario respecto a los pacientes con DM2 recién diagnosticada y HbA1c> 9%
Perfil 1. Paciente con DM2 recién diagnosticada y HbA1c>9% 1. En general, en su práctica clínica habitual, ¿inicia doble terapia además de recomendar dieta y ejercicio? n=240 Sí 183 (76) No 57 (24) 2. Si no inicia doble terapia, ¿por qué tratamiento opta habitualmente? n=57 Metformina 51 (89) Insulina 5 (9) Otro 1 (2) 3. Si inicia doble terapia, ¿por qué combinación opta habitualmente? n=183 Metformina+iDPP4 94 (51) Metformina+iSGLT2 66 (36) Metformina+Insulina 10 (6) Metformina+SU 7 (4) Metformina+arGLP1 2 (1) Otro 4 (2) 4. Seleccione por orden los 5 factores clínicos que considera más relevantes para modificar la actitud terapéutica que ha reportado en la pregunta previaa n=183 1.° Síntomas hiperglucemia y/o cetosis 70 (36) 2.° Presencia de ECV 40 (22) 3.° Peso (IMC, kg/m2) ≥ 30 31 (17) 4.° Peso (IMC, kg/m2) ≥ 30 25 (14) 5.° Peso (IMC, kg/m2) ≥ 30 35 (20) 5. ¿Qué tratamiento instauraría en cada caso?b Síntomas hiperglucemia y/o cetosis n=112 Metformina+insulina 92 (82) Metformina+iDPP4 12 (11) Presencia ECV n=143 Metformina+iSGLT2 126 (88) Metformina+arGLP1 7 (5) Peso (IMC, kg/m2) ≥ 30 n=123 Metformina+arGLP1 61 (50) Metformina+iSGLT2 56 (46) arGLP-1: agonistas de los receptores del péptido similar al glucagón tipo1; DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular; HbA1c: hemoglobina glicosilada; iDPP4: inhibidores de la dipeptidil peptidasa-4; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador de sodio-glucosa tipo2; SU: sulfonilureas.
Datos expresados como n (%).
aSolo los 183 médicos que inician doble terapia responden a la pregunta 4. Para cada orden solo está representado en la tabla el factor más votado y está expresado en porcentaje respecto a todos los votos otorgados para dicho orden por los 183 médicos; por ejemplo, «Síntomas hiperglucemia y/o cetosis» es el factor más votado con un porcentaje del 36% de entre todos los factores votados como primer factor clínico. Algunos médicos votaron más de un factor como primero, por lo que la n para 1.° es mayor de 183.
bLos tratamientos para cada factor clínico están representados como el porcentaje de médicos de entre los que han elegido ese factor clínico en cualquiera de las posiciones (1.ª-5.ª) en la pregunta anterior. Solo los tratamientos más frecuentes para cada factor clínico están representados en la tabla.
- 2)
No controlado con metformina (tabla 3): se añade un iDPP4 (54%) o un iSGLT2 (39%) al tratamiento.
Tabla 3.Respuestas al cuestionario respecto al paciente con DM2 no controlado con toma de metformina
Perfil 2. Paciente con DM2 no controlado con toma de metformina 6. En general, en su práctica clínica habitual, además de insistir en los cambios de estilo de vida y valorar el cumplimiento terapéutico, ¿qué agente añadiría al tratamiento en primera instancia? n=240 iDPP4 129 (54) iSGLT2 94 (39) SU 13 (5) arGLP1 0 Pioglitazona 0 Repaglinida 0 Insulina 0 7. Seleccione por orden los 5 factores clínicos que considera más relevantes para modificar la actitud terapéutica habitual que ha reportado en la pregunta previaa n=240 1.° HbA1c>10% 76 (30) 2.° Presencia de ECV 39 (16) 3.° Presencia de ECV 37 (15) 4.° Peso (IMC, kg/m2) ≥30 38 (16) 5.° Riesgo de hipoglucemia 41 (18) 8. ¿Qué tratamiento añadiría a metformina en cada caso?b HbA1c>10% n=167 Insulina 122 (73) iSGLT2 24 (14) Presencia de ECV n=155 iSGLT2 136 (88) iDPP4 11 (6) Peso (IMC, kg/m2) ≥30 n=139 arGLP1 72 (52) iSGLT2 61 (44) Riesgo de hipoglucemia n=113 iDPP4 77 (68%) iSGLT2 29 (26%) arGLP-1: agonistas de los receptores del péptido similar al glucagón tipo1; DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular; HbA1c: hemoglobina glicosilada; iDPP4: inhibidores de la dipeptidil peptidasa-4; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador de sodio-glucosa tipo2; SU: sulfonilureas.
Datos expresados como n (%).
aPara cada orden solo está representado en la tabla el factor más votado y está expresado en porcentaje respecto a todos los votos otorgados para dicho orden por los 240 médicos; por ejemplo, «HbA1c >10%» es el factor más votado con un porcentaje del 30% de entre todos los factores votados como primer factor clínico. Algunos médicos votaron más de un factor como primero, por lo que la n para 1.° es mayor de 240.
bLos tratamientos para cada factor clínico están representados como el porcentaje de médicos de entre los que han elegido ese factor clínico en cualquiera de las posiciones (1.ª-5.ª) en la pregunta anterior. Solo los tratamientos más frecuentes para cada factor clínico están representados en la tabla.
- 3)
No controlado con metformina +iDPP4 (tabla 4): se añade un iSGLT2 al tratamiento (80%).
Tabla 4.Respuestas al cuestionario respecto al paciente con DM2 no controlado con toma de metformina e iDPP4
Perfil 3. Paciente con DM2 no controlado con toma de metformina+iDPP4 9. En general, además de insistir en los cambios de estilo de vida y valorar el cumplimiento terapéutico, ¿qué agente añadiría al tratamiento en primera instancia? n=240 iSGLT2 192 (80) Suspender iDPP4 y añadir arGLP1 18 (8) Insulina 13 (5) SU 9 (4) Repaglinida 6 (3) Pioglitazona 2 (1) 10. Seleccione por orden los 5 factores clínicos que considera más relevantes para modificar la actitud terapéutica que ha reportado en la pregunta previaa n=240 1° HbA1c> 10% 74 (29) 2° Presencia de ECV 46 (19) 3° Peso (IMC, kg/m2) ≥ 30 40 (17) 4° Peso (IMC, kg/m2) ≥ 30 37 (15) 5° Riesgo de hipoglucemia 31 (13) 11. ¿Qué tratamiento añadiría a metformina+iDPP4 en cada caso?b HbA1c>10% n=162 Insulina 120 (74) iSGLT2 30 (18) Presencia de ECV n=149 iSGLT2 123 (82) Suspender iDPP4 y añadir arGLP1 19 (13) Peso (IMC, kg/m2) ≥ 30 n=160 Suspender iDPP4 y añadir arGLP1 103 (64) iSGLT2 54 (34) Riesgo de hipoglucemia n=97 iSGLT2 75 (77) Suspender iDPP4 y añadir arGLP1 14 (14) arGLP-1: agonistas de los receptores del péptido similar al glucagón tipo1; DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular; HbA1c: hemoglobina glicosilada; iDPP4: inhibidores de la dipeptidil peptidasa-4; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador de sodio-glucosa tipo2; SU: sulfonilureas.
Datos expresados como n (%).
aPara cada orden solo está representado en la tabla el factor más votado y está expresado en porcentaje respecto a todos los votos otorgados para dicho orden por los 240 médicos; por ejemplo, «HbA1c>10%» es el factor más votado con un porcentaje del 29% de entre todos los factores votados como primer factor clínico. Algunos médicos votaron más de un factor como primero, por lo que la n para 1.° es mayor de 240.
bLos tratamientos para cada factor clínico están representados como el porcentaje de médicos de entre los que han elegido ese factor clínico en cualquiera de las posiciones (1.ª-5.ª) en la pregunta anterior. Solo los tratamientos más frecuentes para cada factor clínico están representados en la tabla.
- 4)
No controlado con metformina +SU (tabla 5): la sustitución de la SU (77%), ya sea por un iDPP4 (52%) o por un iSGLT2 (43%), es más frecuente que la adición de un tercer agente antihiperglucemiante al tratamiento.
Tabla 5.Respuestas al cuestionario respecto al paciente con DM2 no controlado con toma de metformina y SU
Perfil 4. Paciente con DM2 no controlado con toma de metformina+SU 12. En general, ante un paciente con DM2 no controlado con metformina+SU, ¿añade un tercer agente o sustituye la SU por otro fármaco? n=240 Sustituyo SU por otro fármaco 185 (77) Añado un tercer agente 55 (23) 13. Si sustituye SU por otro fármaco, ¿cuál elige habitualmente? n=185 iDPP4 96 (52) iSGLT2 80 (43) arGLP1 4 (2) Insulina 3 (2) Pioglitazona 1 (1) Repaglinida 1 (1) 14. Seleccione por orden los 3 factores clínicos que considera más relevantes para modificar la actitud terapéutica que ha reportado en la pregunta previaa n=185 1.° HbA1c> 10% 42 (22) 2.° Presencia de ECV 33 (18) 3.° Presencia de ECV 29 (16) 15. ¿Qué tratamiento instauraría en cada caso?b HbA1c>10% n=73 Sustituir SU por insulina 50 (68) Sustituir SU por iSGLT2 14 (19) Presencia de ECV n=89 Sustituir SU por iSGLT2 79 (89) Sustituir SU por arGLP1 5 (6) 16. Si añade un tercer agente, ¿cuál elige habitualmente? n=55 iDPP4 28 (51) iSGLT2 21 (38) arGLP1 4 (7) Insulina 2 (4) Pioglitazona 0 Repaglinida 0 17. Seleccione por orden los 3 factores clínicos que considera más relevantes para modificar la actitud terapéutica que ha reportado en la pregunta previaa n=55 1.° HbA1c>10% 18 (30) 2.° Presencia de ECV 10 (19) 3.° HbA1c>10% 7 (13) 3.° Presencia de ECV 7 (13) 3.° Fragilidad 7 (13) 3.° Peso (IMC, kg/m2) ≥30 7 (13) 18. ¿Qué tratamiento instauraría en cada caso?b HbA1c>10% n=28 Insulina 23 (82) iSGLT2 2 (7) arGLP1 2 (7) Presencia de ECV n=27 iSGLT2 24 (89) arGLP1 3 (11) Fragilidad n=13 iDPP4 13 (100) Peso (IMC, kg/m2) ≥ 30 n=18 iSGLT2 8 (44) arGLP1 8 (44) arGLP-1: agonistas de los receptores del péptido similar al glucagón tipo1; DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular; HbA1c: hemoglobina glicosilada; iDPP4: inhibidores de la dipeptidil peptidasa-4; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador de sodio-glucosa tipo2; SU: sulfonilureas.
Datos expresados como n (%).
aPara cada orden solo está representado en la tabla el factor más votado y está expresado en porcentaje respecto a todos los votos otorgados para dicho orden por los médicos (pregunta 14: los 185 médicos que sustituyen SU por otro fármaco y pregunta 17: los 55 médicos que añaden un tercer agente); por ejemplo, «HbA1c>10%» es el factor más votado con un porcentaje del 22% de entre todos los factores votados como primer factor clínico en la pregunta 14. Algunos médicos votaron más de un factor como primero, por lo que la n para 1.° es mayor de 185 y de 55 para las preguntas 14 y 17, respectivamente.
bLos tratamientos para cada factor clínico están representados como el porcentaje de médicos de entre los que han elegido ese factor clínico en cualquiera de las posiciones (1.ª-3.ª) en la pregunta anterior. Solo los tratamientos más frecuentes para cada factor clínico están representados en la tabla.
- 5)
No controlado con metformina +SU +iDPP4 (tabla 6): ante una HbA1c>10% se añade insulina basal al tratamiento, retirándose la SU (64%); ante la presencia de ECV o riesgo de hipoglucemia se sustituye la SU por iSGLT2 (73%).
Tabla 6.Respuestas al cuestionario respecto al paciente con DM2 no controlado con toma de metformina, SU e iDPP4 y paciente con DM2 no controlado con toma de insulina e insulina basal bien titulada
Perfil 5. Paciente con DM2 no controlado con metformina+SU+iDPP4 19. Seleccione por orden los 5 factores clínicos que considera más relevantes para la elección del tratamiento antidiabéticoa n=240 1° HbA1c> 10% 85 (34) 2° Presencia de ECV 47 (20) 3° Presencia de ECV 37 (16) 4° Riesgo de hipoglucemia 36 (15) 5° Riesgo de hipoglucemia 46 (19) 20. ¿Qué tratamiento instauraría en cada caso?b HbA1c> 10% n=158 Añadir insulina basal y retirar SU 101 (64) Sustituir SU por iSGLT2 31 (20) Presencia de ECV n=166 Sustituir SU por iSGLT2 122 (73) Añadir iSGLT2 21 (13) Riesgo de hipoglucemia n=154 Sustituir SU por iSGLT2 113 (73) Añadir insulina basal y retirar SU 21 (14) Perfil 6. Paciente con DM2 no controlado con metformina+insulina basal bien titulada 21. Seleccione por orden los 5 factores clínicos que considera más relevantes para la elección del tratamiento antidiabéticoa n=240 1° HbA1c> 10% 82 (33) 2° Presencia de ECV 60 (25) 3° Peso (IMC, kg/m2) ≥ 30 38 (16) 4° TFGe (ml/min/1,73 m2) <30 (retirar siempre met) 33 (14) 5° Riesgo de hipoglucemia 44 (18) 22. ¿Qué tratamiento instauraría en cada caso?b HbA1c> 10% n=163 Añadir insulina en pauta basal-plus/basal-bolo 53 (32) Añadir iSGLT2 42 (26) Añadir arGLP1 si obeso 35 (21) Presencia de ECV n=169 Añadir iSGLT2 140 (83) Añadir arGLP1 si obeso 18 (11) Peso (IMC, kg/m2) ≥ 30 n=150 Añadir arGLP1 si obeso 87 (58) Añadir iSGLT2 56 (37) TFGe (ml/min/1,73 m2) <30 (retirar siempre met) Añadir insulina en pauta basal-plus/basal-bolo 45 (36) Añadir iDPP4 31 (25) Riesgo de hipoglucemia n=129 Añadir iSGLT2 40 (31) Añadir iDPP4 39 (30) arGLP-1: agonistas de los receptores del péptido similar al glucagón tipo1; DM2: diabetes mellitus tipo2; ECV: enfermedad cardiovascular; HbA1c: hemoglobina glicosilada; iDPP4: inhibidores de la dipeptidil peptidasa-4; IMC: índice de masa corporal; iSGLT-2: inhibidores del cotransportador de sodio-glucosa tipo2; SU: sulfonilureas.
Datos expresados como n (%).
aPara cada orden solo está representado en la tabla el factor más votado y está expresado en porcentaje respecto a todos los votos otorgados para dicho orden por los 240 médicos; por ejemplo, «HbA1c>10%» es el factor más votado con un porcentaje del 34% de entre todos los factores votados como primer factor clínico. Algunos médicos votaron más de un factor como primero, por lo que la n para 1.° es mayor de 240.
bLos tratamientos para cada factor clínico están representados como el porcentaje de médicos de entre los que han elegido ese factor clínico en cualquiera de las posiciones (1.ª-5.ª) en la pregunta anterior. Solo los tratamientos más frecuentes para cada factor clínico están representados en la tabla.
- 6)
No controlado con metformina insulina basal bien titulada (tabla 6): ante una HbA1c>10% se opta por pauta basal-plus/basal-bolo (32,5%) o se añade un iSGLT2 (21%) o un arGLP1 (si el paciente es obeso; 22%); si existe ECV, se añade un iSGLT2 (83%); si IMC≥30kg/m2 se añade un arGLP1 (58%) o un iSGLT2 (37%); si la TFGe<30ml/min/1,73 m2 se retira metformina y se añade insulina en pauta basal-plus/basal-bolo (36%) o un iDPP4 (25%); ante riesgo de hipoglucemia se añade un iSGLT2 (31%) o un iDPP4 (30%).
El análisis de los resultados del cuestionario reveló 12 controversias en el manejo de los diferentes perfiles de pacientes con DM2 (Tabla S2), a excepción del perfil 3 (no controlado con toma de metformina +iDPP4), en el que no se detectó ninguna controversia relevante. Las controversias identificadas se discutieron en las reuniones locales junto con la evidencia científica relacionada disponible. Las conclusiones más relevantes se presentan a continuación.
DiscusiónPerfil 1. Paciente con DM2 recién diagnosticado con HbA1c>9%Los algoritmos para la combinación de fármacos no insulínicos del Grupo de Diabetes de la Sociedad Española de Medicina de Familia (semFYC) y de la Red de Grupos de Estudio de la Diabetes en Atención Primaria de la Salud (redGDPS) recomiendan la combinación temprana de metformina con otro agente antihiperglucemiante cuando la HbA1c es >9%7,8, mientras que el algoritmo de la Sociedad Española de Endocrinología y Nutrición (SEEN) recomienda la terapia combinada cuando la HbA1c es >7,5%9. Por otro lado, el consenso de la Asociación Americana de Diabetes (ADA) es menos específico y recomienda el tratamiento temprano con metformina en biterapia con otro fármaco si la HbA1c está 1,5 puntos por encima del objetivo del paciente10. En este sentido, el reciente estudio VERIFY (Vildagliptin Efficacy in combination with metfoRmIn For earlY treatment of type2 diabetes) demostró que una intervención temprana con doble terapia (metformina +iDPP4) en pacientes con DM2 de reciente diagnóstico se asocia con una mayor durabilidad del control glucémico que con monoterapia con metformina10. Estos resultados obtenidos con vildagliptina no se han generalizado a otros agentes orales, pero sugieren que un tratamiento temprano más intensivo tiene algunos beneficios y debe considerarse a través de un proceso de toma de decisiones compartido con los pacientes, según corresponda10.
A pesar de las recomendaciones y la evidencia descrita, hasta el 24% de los MF que respondieron al cuestionario de práctica clínica inician el tratamiento de estos pacientes con monoterapia, mayoritariamente con metformina (89%, tabla 2).
Un posible motivo para esta divergencia es la inercia terapéutica existente en la práctica clínica de escalar progresivamente los tratamientos. No en vano la inercia terapéutica se ha relacionado con la no consecución de objetivos de control en los pacientes con DM211. Además, las medidas administrativas de contención del gasto sanitario en algunas comunidades autónomas promueven el uso de metformina en monoterapia. Otra argumentación es que los pacientes con DM2 de diagnóstico reciente serían más sensibles a las recomendaciones sobre el estilo de vida, por lo que podrían mantenerse unos meses en monoterapia a la espera de su evolución. No obstante, teniendo en cuenta que la monoterapia con metformina permite una reducción de la HbA1c del 1,1% y los cambios en el estilo de vida del 0,4%12,13, la combinación de ambas podría no ser suficiente para alcanzar los objetivos de control. Por otro lado, está comúnmente aceptado iniciar una monoterapia con insulina en pacientes que presenten una glucemia basal en ayunas >300mg/dl, una HbA1c>10% o que presenten síntomas de hiperglucemia (poliuria, polidipsia) o de catabolismo (pérdida de peso)14.
La doble terapia también presenta algunas desventajas, como una titulación más compleja, si bien en el mercado existen muchas combinaciones de metformina con otros antihiperglucemiantes en un único comprimido.
Ante la presencia de ECV en este perfil de paciente, el 88% de los MF del panel inician una pauta de tratamiento que incluya un iSGLT2, y solo el 5% optan por una pauta que incluya un arGLP1 (tabla 2), evidenciándose el bajo uso de estos últimos en la práctica clínica de AP, a pesar de las recomendaciones existentes en las guías y algoritmos7,15,16. Esto puede deberse a varias razones, entre las que se incluyen la vía de administración subcutánea, los posibles efectos secundarios y la inercia terapéutica a favor de los iSGLT2. Además, los arGLP1 están sometidos a visado de inspección y su financiación en España está sujeta a un IMC>30kg/m2, por lo que en ciertas comunidades autónomas hay restricciones administrativas para su prescripción.
Perfil 2. Paciente con DM2 no controlado con toma de metforminaEn pacientes con DM2 no controlados con toma de metformina y enfermedad cardiovascular arterioesclerótica (ECVA) o riesgo cardiovascular (RCV) elevado, el algoritmo de la ADA y la Asociación Europea para el Estudio de la Diabetes (EASD) recomienda añadir al tratamiento un arGLP1 o un iSGLT2 con beneficio demostrado en ECV, independientemente del valor basal de la HbA1c del paciente o del objetivo terapéutico establecido15. En esta línea, el algoritmo de tratamiento de la redGDPS recomienda añadir a metformina un iSGLT2 y/o un arGLP1 con evidencia en reducción de eventos, priorizando el iSGLT2 debido a su administración oral y menor coste, aunque contempla la posibilidad de intercambiarlo según la tolerancia o de usarlos en combinación, si bien no se dispone de suficientes evidencias que lo avalen8.
En línea con estas recomendaciones, el uso de iSGLT2 en pacientes con ECV establecida es mayoritario entre los MF del panel (88%, tabla 3), probablemente por los beneficios demostrados en esta población de pacientes. En este sentido, los estudios de seguridad CV EMPA-REG (Empagliflozin Cardiovascular Outcome Event Trial in Type2 Diabetes Mellitus Patients — Removing Excess Glucose) con empagliflozina17 y CANVAS (Canagliflozin Cardiovascular Assessment Study) con canagliflozina18 incluyeron una mayoría de pacientes con ECV establecida (99, 65 y 100%, respectivamente). Por otra parte, el estudio DECLARE (Dapagliflozin Effect on Cardiovascular Events) con dapagliflozina, en el que se incluyeron 17.160 pacientes19, es el primer estudio de seguridad CV con más pacientes con DM2 sin ECV establecida (59,4%; con factores de RCV) que con ella (40,6%), reflejando así el perfil de paciente más habitual en AP (menor tasa de complicaciones cardiovasculares graves con placebo: 24,2/1.000 años-paciente). Para la toma de decisiones terapéuticas en estos pacientes, la Sociedad Europea de Cardiología (ESC), así como la Sociedad Española de Medicina Interna (SEMI) en la última actualización de su algoritmo de tratamiento farmacológico de la DM2, proponen valorar la categoría de RCV en la que se encuentran (muy alto, alto). Según esta clasificación, un paciente con DM2 sin daño de órgano diana (microalbuminuria, retinopatía o neuropatía), pero con una duración de la enfermedad ≥10años o con otro factor de riesgo adicional, se clasifica como de alto RCV14,16. Teniendo en cuenta que la mayoría de pacientes con DM2 que acuden a las consultas de AP presentan factores de riesgo asociados, pueden considerarse de RCV elevado, máxime teniendo en cuenta que en estos pacientes deberían descartarse entidades como la arteriopatía o la enfermedad renal crónica (ERC).
En los pacientes con DM2 y ERC, las guías de la ADA diferencian entre la existencia de enfermedad renal diabética y albuminuria, en cuyo caso recomiendan como primera opción añadir al tratamiento un iSGLT2 con evidencia primaria en la reducción de la progresión de la ERC, seguido de un iSGLT2 con evidencia en la reducción de la progresión de la ERC en los estudios de resultados CV10. Cuando los iSGLT2 están contraindicados o no se toleran, se recomienda añadir un arGLP1 con beneficio CV demostrado. En los pacientes con DM2 y ERC, pero sin enfermedad renal diabética ni albuminuria, se recomienda igualmente añadir un iSGLT2 o un arGLP1 con beneficio CV demostrado, considerando su elevado riesgo CV10. Del mismo modo, en caso de ERC el algoritmo de la redGDPS recomienda la prescripción de un iSGLT2 o un arGLP18. Estas recomendaciones podrían inicialmente generar confusión por las limitaciones a la prescripción de los glucosúricos en pacientes con TFGe<60ml/min/1,73 m28 debido a que el efecto antihiperglucemiante de los iSGLT2 requiere una función renal relativamente preservada. Sin embargo, sus efectos favorables sobre eventos CV y renales4 aparecen independientemente de su efecto antihiperglucemiante. Además, los efectos hemodinámicos renales de los iSGLT2 se traducen en un retardo en la progresión de la ERC8. Por todo ello, y tras los datos positivos del estudio CREDENCE (Canagliflozin and Renal Events in Diabetes with Established Nephropathy Clinical Evaluation), recientemente se ha actualizado la ficha técnica de canagliflozina20, pudiendo iniciarse en pacientes con una TFGe de 30ml/min/1,73 m2 y continuarse, a una dosis de 100mg/día, en pacientes con una TFGe<30ml/min/1,73 m2. En este último escenario, el algoritmo de la redGDPS recomienda suspender metformina e iniciar tratamiento con un iDPP4, o, si el paciente además es obeso, con un arGLP1 (diario: liraglutida; semanal: dulaglutida o semaglutida), pudiéndose añadir repaglinida o pioglitazona si la monoterapia resulta insuficiente8.
Mención aparte requiere el impacto de la IC en la DM2 y la importancia de su prevención, y es que, si bien en los últimos años se ha observado una mejoría de la mortalidad relacionada con la ECV grave y la ateroesclerosis en los pacientes con DM2, no ha sido así con la IC o la arritmia21. En los pacientes con diabetes, la IC se desarrolla de forma temprana y se relaciona con un riesgo de hospitalización mayor que el de la población general, se asocie o no a otros factores de RCV22. No obstante, los estudios de seguridad CV con empagliflozina y canagliflozina han demostrado una reducción significativa de la tasa de hospitalización por IC (HIC) en pacientes con DM2 y ECV establecida17,18. En el estudio DECLARE, que como hemos visto incluyó a una mayoría de pacientes sin evento CV previo, el uso de dapagliflozina también resultó en una tasa menor que placebo del objetivo compuesto de muerte CV e HIC (4,9% vs. 5,8%; hazard ratio [HR], 0,83; IC95%: 0,73-0,95; p=0,005) debido a una menor tasa de HIC en el grupo de dapagliflozina, que fue similar tanto en el subgrupo de pacientes con ECV establecida como en el subgrupo con factores de RCV19. Este beneficio se observó también en pacientes con o sin antecedentes de infarto de miocardio23, con o sin IC con fracción de eyección reducida24 e independientemente de la TFGe19. Por su parte, los arGLP1 no han demostrado beneficio en la reducción de HIC en pacientes con DM225, mientras que los iDPP4 tienen un efecto neutro vs. placebo o SU tanto respecto a eventos CV mayores (MACE) como a HIC7. En línea con estas observaciones, las guías de la ESC recomiendan los iSGLT2 empagliflozina, canagliflozina o dapagliflozina para disminuir el riesgo de HIC y empagliflozina para disminuir también el riesgo de mortalidad en pacientes con ECV16. La última actualización de las guías de la ADA también recomienda en los pacientes con IC, especialmente en aquellos con fracción de eyección reducida, la prescripción de un iSGLT2 con beneficio demostrado en esta población10.
En los pacientes con DM2 no controlados con metformina que no presenten ni tengan un riesgo elevado de ECV, IC o ERC, la elección del segundo agente antihiperglucemiante depende del condicionante clínico predominante: en caso de obesidad, la ADA/EASD recomienda, en línea con el algoritmo de la semFYC, optar por un iSGLT2 o un arGLP1 con beneficio demostrado7,15; si existe riesgo de hipoglucemia, por un iDPP4, un iSGLT2, un arGLP1 o una tiazolidinediona; y si el coste es el factor limitante, por una SU o una tiazolidinediona15.
Como hemos revisado, las guías recomiendan la combinación de metformina con un iSGLT2 de primera intención en más situaciones clínicas de las que recomiendan su combinación con un iDPP4. Además, datos de un metaanálisis reciente indican que los iSGLT2 reducen significativamente la HbA1c, la glucosa plasmática en ayunas y el peso en comparación con los iDPP426, sin aumentar el riesgo de hipoglucemia27. No obstante, el uso de iDPP4 como segundo escalón terapéutico es mayoritario entre los MF del panel (54% vs 39%, tabla 3). Esto podría deberse a la inercia terapéutica a favor de los iDPP427, o a que la prescripción electrónica pueda favorecer que se tarde más en incorporar los cambios a los tratamientos28. No obstante, en las reuniones del programa CONTROVERTI2 se constató que persiste en AP la percepción de que los iDPP4 son más seguros que los iSGLT2, probablemente porque configuran el tratamiento de elección en pacientes en los que el objetivo de control glucémico no es tan ambicioso, como es el caso de pacientes frágiles o ancianos, entendiéndose como paciente anciano el mayor de 75años27. No obstante, el tratamiento del paciente anciano requiere una valoración geriátrica integral, ya que, si presenta buen estado funcional y cognitivo, baja carga de comorbilidad y una buena expectativa de vida, los objetivos y las intervenciones terapéuticas pueden ser similares a las de los adultos con DM214.
En general, el uso de SU entre los MF del panel es bajo (tabla 3), salvo en algunas comunidades autónomas donde desde la administración se penaliza la prescripción de fármacos más caros. La práctica clínica reportada por los MF sigue las recomendaciones establecidas en el algoritmo de la semFYC7, siendo gliclazida la SU de elección. En este sentido, gliclazida ha demostrado un buen control glucémico sin aumentar los eventos CV ni la tasa de hipoglucemias en comparación con las SU de primera generación8.
Perfil 4. Paciente no controlado con toma de metformina+SUEn línea con la tendencia general observada en la práctica clínica de un menor uso de las SU, principalmente por el riesgo asociado de hipoglucemias27 y al hecho de que en los pacientes tratados con SU de forma prolongada la reserva pancreática se encuentra muy reducida, por lo que la adición de un tercer fármaco podría no tener apenas efecto, la mayoría de los MF del panel (77%, tabla 5) prefieren sustituirlas por un iDPP4 o un iSGLT2 a mantenerlas y añadir un tercer fármaco al tratamiento.
Esta sustitución se realiza, probablemente, como paso previo a iniciar una triple terapia (metformina +iDPP4 +iSGLT2), ya que en la analítica a los 3meses del cambio único es probable que se observe un deterioro del control glucémico.
De los MF que inician triple terapia, la mitad lo hacen añadiendo un iDPP4 al tratamiento. Sin embargo, la elección del tercer fármaco varía en función de la presencia de otros factores clínicos, entre los que destacan: HbA1c>10% (insulina, 88%), ECV establecida (iSGLT2, 89%) e IMC ≥30kg/m2 (iSGLT2 o arGLP1, ambos 44%) (tabla 5).
Perfil 5. Paciente con DM2 no controlado con metformina+SU+iDPP4Los factores clínicos más relevantes que los MF tienen en cuenta para la elección del tratamiento hipoglucémico en estos pacientes son: una HbA1c>10%, la presencia de ECV y el riesgo de hipoglucemia, este último porque probablemente ya se considere el uso de insulina. El peso pierde relevancia a favor de los otros factores más prioritarios en un paciente tan evolucionado (tabla 6).
En general, el panel considera necesario individualizar el tratamiento a cada paciente y al momento en el que se encuentra, así como hacerle partícipe del mismo y consensuar con él los objetivos a lograr para conseguir adherencia al tratamiento. Así pues, al tratarse de instaurar triple terapia, otros factores que los MF tienen en cuenta son la sencillez del tratamiento (especialmente en pacientes polimedicados), el riesgo de hipoglucemias, la TFGe, las comorbilidades, la fragilidad, la obesidad y, en ocasiones, el coste.
De hecho, en pacientes con DM2 de entre 5-10años de evolución es normal que sea necesario iniciar el tratamiento con inyectables15. En este caso, el algoritmo para la intensificación a tratamientos inyectables de la ADA/EASD recomienda, en pacientes mal controlados con doble o triple terapia oral, iniciar un arGLP1 antes que insulina. Esto se debe a que, a pesar de demostrar una eficacia similar en la reducción de HbA1c, los arGLP1 presentan un menor riesgo de hipoglucemia, ayudan a reducir el peso corporal, mejoran el perfil de RCV y la administración de alguno de ellos es semanal15. No obstante, como ya hemos comentado, la financiación de arGLP1 en España está sujeta a un IMC >30kg/m2, por lo que, en muchos casos, la insulina se establece como primera opción.
En general, la disponibilidad de otros fármacos hipoglucémicos ha comportado un retraso en el inicio de la insulinización y el uso de pautas insulínicas más complejas, optándose preferentemente por la combinación de insulina basal con un tratamiento oral.
Perfil 6. Paciente con DM2 no controlado con metformina+insulina basal bien tituladaLos factores clínicos más relevantes para la elección del tratamiento hipoglucémico en este paciente son: una HbA1c>10%, la presencia de ECV, un IMC ≥30kg/m2, una TFGe <30ml/min/1,73 m2 y el riesgo de hipoglucemia (tabla 6).
En estos pacientes, evaluar la función renal es especialmente importante, entre otras cosas, por su relación con la aparición de complicaciones CV29. También debe tenerse en cuenta a la hora de elegir el tratamiento hipoglucémico más apropiado, ya que, como se ha comentado anteriormente, la farmacoterapia disponible se reduce a medida que la TFGe disminuye7.
En el caso de pacientes con DM2 y obesidad, la mayoría de MF del panel (58%, tabla 6) prefieren añadir al tratamiento un arGLP1 antes que insulina basal-bolo, no solo por el efecto de pérdida de peso asociada y los beneficios CV demostrados por alguno de ellos30, sino también por la complejidad que supone la pauta basal-bolo de insulina. Además, se ha documentado que la introducción de una segunda terapia inyectable al tratamiento con insulina suscita menor rechazo por parte del paciente30.
Finalmente, el 37% de los MF prefiere añadir un iSGLT2 al tratamiento de estos pacientes dados sus efectos de protección CV y renal (tabla 6)18,19.
ConclusionesEl programa CONTROVERTI2 ha permitido poner en evidencia las principales controversias entre la praxis clínica y las evidencias científicas recientes disponibles tras revisar las últimas guías clínicas y los nuevos estudios publicados relacionados con el manejo de diferentes perfiles de pacientes con DM2 en AP en España.
A pesar de las últimas evidencias científicas y recomendaciones de las distintas sociedades científicas, la inercia perpetúa un enfoque del tratamiento de la DM2 muy centrado en la reducción de la HbA1c y, especialmente, en la seguridad. Por este último motivo, así como por la elevada experiencia de uso, los iDPP4 siguen siendo fármacos muy utilizados en AP. En la práctica clínica, el uso de iSGLT2 se considera habitualmente en pacientes con ECV, si bien los datos disponibles avalan su eficacia en la reducción de la HIC19,23,24 y en la prevención del deterioro de la función renal en pacientes con DM2, tanto con ECV establecida como con factores de RCV19. Por su parte, los arGLP1 se asocian principalmente al paciente con DM2 obeso, aunque su uso en AP es bajo probablemente por motivos relacionados con su prescripción, la vía de administración y la existencia de alternativas terapéuticas.
Limitaciones del estudioLa principal limitación del programa es la no representación geográfica de tres comunidades autónomas en el panel de MF por razones logísticas en la selección de MF que cumplieran los criterios de inclusión predefinidos. No obstante, los criterios de inclusión acreditan que los MF participantes son expertos en el manejo de pacientes con DM2 y, por lo tanto, aportan homogeneidad al panel, por lo que no se estimó que esta limitación influyera de forma significativa en las conclusiones del estudio.
Por otro lado, la encuesta diseñada no permitió abarcar todas las realidades de la práctica clínica de la DM2 en AP, si bien se seleccionaron los perfiles de pacientes con DM2 que acuden con más frecuencia a los centros de salud, así como las variables que más condicionan de la elección del tratamiento en la práctica clínica real.
Consideraciones éticasEste artículo se basa en la práctica clínica reportada por médicos de familia y no contiene ningún estudio con participantes humanos o animales realizado por ninguno de los autores. Los cuestionarios enviados a los médicos de familia para reportar su práctica clínica habitual no necesitaron someterse a ninguna aprobación ética ya que no recopilaron datos de pacientes.
FinanciaciónEsteve Pharmaceuticals S.A. proporcionó el apoyo logístico, incluidos los cargos por procesamiento de artículos de revistas y los servicios de redacción médica.
Conflicto de interesesJ.C.O.R. ha realizado ponencias con Astra Zeneca, Boehringer Ingelheim, Esteve, Lilly, Novo Nordisk, Mylan y Sanofi. S.M.J., I.A.O., F.C.C.B., F.J.G.S. y A.M.C.C. han recibido honorarios por la realización de reuniones de consultoría y sesiones de contenido científico patrocinadas por la mayoría de los laboratorios farmacéuticos relacionados con el tratamiento de la diabetes mellitus y declaran no tener ningún conflicto de intereses en la participación en este trabajo.
Los autores agradecen especialmente a los participantes a las reuniones locales del Programa CONTROVERTI2: Ageno Pulido, MP (Centro de Salud Schaman, Las Palmas), Aguilar Leñero, MJ (Centro de Salud La Jota, Zaragoza), Alarcón Escalonilla, AI (Centro de Salud ToledoIII Santa María Benquerencia, Toledo), Alcalde Molina, MD (Centro de Salud Federico del Castillo, Jaén), Alcázar Manzanera, FL (Centro de Salud Barrio Peral, Cartagena Murcia), Almarcha Riquelme, MD (Centro de Salud Bonete, Albacete), Alonso Álvarez, MP (Centro de Salud de Toén, Orense), Alonso López, FA (Centro de Salud Dobra, Torrelavega), Altés Boronat, A (Centro de Atención Primaria Sants, Barcelona), Allue Callizo, D (Centro de Salud Asisa Avenida Tenor Fleta 48, Zaragoza), Andrés Mantecón, F (Consultorio Ruente, Cantabria), Ángel Maqueda, R (Centro de Salud Victoria, Málaga), Antahonero Salas, JA (Centro de Salud Consuegra, Toledo), Aragón Baliña, JR (Centro de Salud La Atalaya, Conil de la Frontera Cádiz), Arjona Pérez, JD (Centro de Salud Mutxamel, Alicante), Armas Padrón, AM (Centro de Salud La Cuesta, Santa Cruz de Tenerife), Asís Sánchez Gallego, F (Centro de Salud Pinillo Chico, Puerto de Santa María, Cádiz), Atienza Gaona, JJ (Centro de Salud Almanza, León), Atorrasagasti Urrestarazu, Y (Centro de Salud Astigarraga, Guipúzcoa), Avalos Benavides, D (Centro de Salud Arguineguin, Las Palmas), Azcárate Bang, MC (Centro de Salud Gladiolos, Santa Cruz de Tenerife), Bacariza Piñón, F (Centro de Salud López Mora, Vigo, Pontevedra), Baccante Rivas, JJ (Centro de Salud Triana, Las Palmas), Bartolomé Resano, FJ (Centro de Salud Zizur, Navarra), Bartolomé Resano, R (Centro de Salud Rotxapea, Navarra), Bel Gausach, X (Centro de Salud de Cabanes, Castellón), Berdión Díaz, B (Centro de Salud Altea, Alicante), Bethencourt Bustillo, AM (Centro de Salud Vecindario-Consultorio Castillo del Romeral, Las Palmas), Blanco Perdigón, LM (Centro de Salud La Paz, Vizcaya), Blanco Rodríguez, R (Centro de Salud Lousame, Santiago de Compostela, A Coruña), Bosco Caro López, MJ (Centro de Salud de Mallén, Sevilla), Bravo Pereiro, A (Centro de Salud López Mora, Vigo, Pontevedra), Broto Civera, E (Centro de Salud Almozara, Zaragoza), Brotons García, JI (Centro de Salud Legazpi, Madrid), Burgos Remacha, I (Centro de Atención Primaria Gracia, Sabadell), Caballero Lainez, C (Centro de Atención Primaria Valles Oriental, Granollers), Cabezón Pérez, N (Centro de Salud Erandip, Vizcaya), Cabrera de la Fuente, F (Centro de Salud La Puebla del Río, Sevilla), Cabrera Iboleón, J (Centro de Salud Dúrcal, Granada), Cabrera Vélez, F (Centro de Salud Lora del Río, Sevilla), Campayo Ortega, C (Centro de Salud Zona4, Albacete), Canals Amat, P (Centro de Atención Doctor Robert, Badalona), Cano Arjona, M (Centro de Salud PetrelI, Alicante), Carrillo Pujol, AL (Centro de Atención Primaria Marià Fortuny, Reus), Castillón Fantova, A (Centro de Salud Pirineos, Huesca), Celada Rodríguez, A (Centro de Salud Zona6, Albacete), Cepello Navas, J (Centro de Salud Virgen de África, Sevilla), Cercos Aparici, M (Centro de Salud de Montserrat, Valencia), Cidra Gordillo, JL (Centro de Salud Villafranco de los Barros, Badajoz), Cucalón Arenal, JM (Centro de Salud Fuentes del Ebro, Pina de Ebro, Zaragoza), Curbelo Marrero, Y (Centro de Salud Playa de Arinaga, Las Palmas), Chamorro González-Ripoll, C (Centro de Salud de Palos de la Frontera, Huelva), Chaves Chaves, R (Centro de Salud Las Portadas de Dos Hermanas, Sevilla), de la Casa Sánchez, FJ (Centro de Salud Barrio del Pilar, Madrid), de la Figuera, E (Centro de Salud Delicias Sur, Zaragoza), de Maya Matallana, C (Consultorio Fenazar, Murcia), Delgado Pérez, EL (Centro de Salud Madre de Dios, Jerez de la Frontera, Cádiz), Delgado Vilarte, A (La Orden Centro de Salud, Huelva), Despuig Canals, J (Centro de Atención Primaria La Sagrera, Barcelona), Duran Gene, A (Centro de Atención Primaria Doctor Sarró Roset, Valls), Echemendia Cabadilla, Y (Centro de Atención Primaria Mas Font, Viladecans), Echevarría Villanueva, A (Centro de Salud Cabieces, Vizcaya), Enciso Ciriano, L (Centro de Salud Bombarda, Zaragoza), Escribano Pardo, D (Centro de Salud Oliver, Zaragoza), Escribano Serrano, J (Consultorio Estación de San Roque/Taraguilla, San Roque, Cádiz), Estupiñán Rivero, G (Centro de Salud Guigou, Tenerife), Expósito Coll, P (Centro de Salud San Fermín, Elche, Alicante), Falcón Espínola, LA (Centro de Salud Candelaria, Tenerife), Fernández Fernández, C (Centro de Salud La Lila, Oviedo), Fernández Fonfría, JR (Centro de Salud Dobra, Torrelavega), Fernández García, E (Centro de Salud Vallobín, Oviedo), Fernández Marquina, RM (Centro de Atención Primaria Sant Llàtzer, Terrassa), Fernández Martínez, M (Centro de Salud Acequión, Torrevieja, Alicante), Fernández Ruiz, JS (Centro de Salud Armilla, Granada), Ferrández Navarro, JA (Centro de Salud La Florida, Alicante), Fransí Galiana, L (Centro de Salud de Lérez, Pontevedra), Garcés Guallart, MC (Centro de Salud Dobra, Torrelavega), García Dávila, B (Centro de Salud San Juan de la Cruz, Madrid), García Haba, L (Centro de Salud Pedrofuente, Toledo), García López, O (Centro de Salud Nambroca, Toledo), García Nadal, I (Centro de Salud La Roda, Albacete), García Rodríguez, JJ (Centro de Salud Jinamar, Tenerife), García Ruiz, FJ (Centro de Salud Las ÁguilasI yII, Madrid), García Suarez, VI (Centro de Salud la Magdalena, Avilés), García-Serrano Jiménez, B (Centro de Salud Los Yébenes, Madrid), Gavara Palomar, VJ (Centro de Salud Barrio Peral, Cartagena, Murcia), González Vázquez, L (Centro de Salud Schaman, Las Palmas), Gómez Martínez, MD (Centro de Salud Zona3, Albacete), Gomis Ferraz, J (Centro de Salud Juan Llorens, Valencia), González Carranza, SM (Centro de Salud Amaña-Torrekua, Guipúzcoa), Gorgues Comas, R (Centro de Salud de Aldaia, Valencia), Grande Saurina, J (Centro de Salud Fuensalida, Toledo), Gregori Romero, J (Centro de Salud Salvador Allende, Valencia), Gutiérrez Fernández, N (Servicio Madrileño de Salud, SERMAS, Madrid), Gutiérrez Trapiello, LA (Centro de Salud de Xátiva, Valencia), Guzmán García, J (Centro de Salud Vargas, Santander), Hedrera Peláez, A (Clínica Luanco, Gijón), Hernández Posada, R (Centro de Salud Villena, Alicante), Hernández Viñuela, I (Centro de Salud Palleter, Castellón), Huegun Benito, I (Centro de Salud de Ibarra, Guipúzcoa), Huidobro Dosal, C (Centro de salud IsabelII, Santander), Ibáñez Bernal, M (Centro de Atención Primaria Maragall, Barcelona), Ilinca Cotofana, R (La Orden Centro de Salud, Huelva), Insausti Garmendia, N (Centro de Salud La Cuesta, Santa Cruz de Tenerife), Isanta Pomar, C (Centro de Salud Miralbueno Garrapinillos, Zaragoza), Jordá Ballesta, M (Centro de Salud San VicenteI, Alicante), Justel Pérez, JP (Centro de Salud Dr. Castroviejo, Madrid), Lasa Garmendia, MM (Centro de Salud Amara Berri, Guipúzcoa), López Esteban, P (Clínica Santa Elena, Madrid), López García, C (Centro de Salud Pozuelo-Estación, Pozuelo de Alarcón), López García, S (Centro de Atención Primaria Josep Torner i Fors, Malgrat de Mar), López Gosp, D (Centro de Atención Primaria Anoia, Igualada), López Marín, M (Centro de Atención Primaria Montbaig, Viladecans), López Pérez, JM (Centro de Salud Concepción Arenal, Santiago de Compostela, A Coruña), López Plaza, A (Centro de Salud de Torreblanca, Sevilla), López Sánchez, I (Centro de Salud Zona5, Albacete), Luis Ramírez, NM (Centro de Salud Dehesas, Santa Cruz de Tenerife), Llau Arcusa, L (Centro de Salud Palleter, Castellón), Llorca Riera, M (Centro de Salud Salvador Pau, Valencia), Macías Corbacho, A (Centro de Salud Obispo Paulo, Mérida), Malia Pérez, MA (Centro de Salud Carrús, Elche, Alicante), Manuel Pérez Sabala, D (Centro de Salud Cruce de Arinaga, Las Palmas), Marín Andrés, F (Centro de Salud Santa Isabel, Zaragoza), Martín de Diego, R (Centro de Salud La Guardia, Toledo), Martínez Caje, L (Centro de Salud Intxaurrondo, Guipúzcoa), Martínez Carrasco, JL (Centro de Salud de Fuencarral, Madrid), Martínez Rodríguez, FJ (Centro de Salud Luarca, Luarca), Martínez Segura, P (Centro de Salud Aguadulce Norte, El Campillo del Moro, Almería), Martínez Torres, C (Centro de Salud Guillem de Castro, Valencia), Mata Bordonaba, MR (Atención Primaria de ZaragozaIII, Ejea), Mateos Ortega, R (Centro de Salud de Cabra, Cabra, Córdoba), Melguizo Rodríguez, J (Consultorio Talará, Granada), Merino Muñoz, F (Centro de Salud Tudela Este, Navarra), Meseguer Gil, JM (Centro de Salud de Alginet, Valencia), Mihalache, CI (Clínica Centro Sur, Medicina General Ciempozuelos), Milián Álvarez, R (Centro de Salud Vecindario, Las Palmas), Montilla Álvaro, M (Centro de Salud Los Rosales, Huelva), Montiú Pemán, JA (Centro de Salud Miralbueno Garrapinillos, Zaragoza), Morales Guerra, M (Centro de Atención Primaria Martí i Julià, Badalona), Navarro Aznarez, G (Centro de Salud Rebolería, Zaragoza), Navarro Hernández, C (Centro de Salud La Alcayna, Molina de Segura, Murcia), Nieto Rivas, JC (Consultorio de Palmones, Los Barrios, Cádiz), Ordoñez del Val, J (Centro de Salud Infiesto, Infiesto), Orquín Vera, A (Centro de Salud de Xátiva, Valencia), Palacios Claramunt, JA (Centro de Salud Zona5, Albacete), Patavia Rodríguez, F (Centro de Salud Torrijos, Toledo), Patavia Rodríguez, J (Centro de Salud Santa Olalla, Toledo), Pérez Diéguez, YM (Centro de Salud Arguineguin, Las Palmas), Pérez García, R (Centro de Salud La Paz, Vizcaya), Pérez Gutiérrez, E (Centro de Salud María Jesús Hereza, Leganés), Pérez Unanua, MP (Centro de Salud Dr. Castroviejo, Madrid), Portela Corzo, P (Centro de Salud Fontenla Maristany, Ferrol, A Coruña), Prieto Cebreiro, J (Centro de Salud Carballo, Carballo, A Coruña), Prieto Etxebarria, M (Centro de Salud Erandio, Vizcaya), Prieto Muñiz, V (Centro de Salud Sotrondio, Sotrondio), Rabanal Básalo, A (Centro de Salud Cuzco, Fuenlabrada), Raga Casasús, JV (Centro de Salud Guillem de Castro, Valencia), Reboiras Baliña, R (Centro de Salud del Ventorrillo, Coruña Coruña), Rey Rañal, A (Centro de Salud San José, A Coruña Coruña), Rica Jelusich, J (Centro médico Julio Rica, Vigo, Pontevedra), Risoto Sánchez, SM (Centro de Salud Mora, Toledo), Rodríguez Cayazzo, T (Centro de Salud de Panxón, Panxón, Pontevedra), Rodríguez Jiménez, ME (Centro de Salud General Fanjul, Madrid), Rodríguez León, H (Centro de Salud de Nules, Castellón), Rodríguez López, F (Centro de Salud Casco Botánico, Santa Cruz de Tenerife), Rodríguez Revenga, MA (Centro de Salud Hornachos, Badajoz), Romero Secin, A (Centro de Salud Tineo, Tineo), Royano Ruiz, MM (Centro de Salud El Astillero, Astillero), Ruiz Salguero, A (Consultorio El Salar, Granada), Sáez Pérez, JM (Centro de Salud Malvarrosa, Valencia), Salas Herrera, F (Centro de Salud La Marina, Santander), Salinero Acevedo, JR (Centro de Salud Lavapiés, Madrid), Sama Alba, MA (Centro de Salud CalzadaII, Gijón), San José Arango, J (Centro de Salud de Monteporreiro, Pontevedra), San José Rodríguez, JC (Centro de Salud La Costa Cálida, La Manga, Murcia), Sánchez Calavera, MA (Centro de Salud Las Fuentes Norte, Zaragoza), Sánchez Calso, A (Centro de Salud Galapagar, Galapagar), Sánchez Colom, JM (Centro de Atención Primaria Santa Margarita de Montbui, Santa Margarita de Montbui), Sánchez Prieto, M (Centro de Salud Antonio García, Molina de Segura, Murcia), Sánchez Ruano, F (Centro de Salud Almasera de Tonda, Alicante), Sánchez Sánchez, F (Centro de Salud de Xátiva, Valencia), Sancho Rubio, MC (Centro Médico de Especialidades Goya, Zaragoza), Sandoval Codoni, J (Centro de Salud Roquetas Norte, Roquetas de Mar, Almería), Saniger Herrera, JM (Centro de Salud General Fanjul, Madrid), Sarsa Gómez, A (Centro de Salud Las Fuentes Norte, Zaragoza), Serrano Guerra, FJ (Centro de Salud Victoria, Málaga), Serrano Rus, I (Centro de Salud de Baeza, Baeza, Jaén), Sesma Arnaiz, R (Consultorio Los Pulpites, Murcia), Sierra Alonso, FJ (Centro de Salud Las ÁguilasI yII, Madrid), Siljestrom Laredo, CA (Centro de Salud La Costa Cálida, La Manga, Murcia), Tamargo García, TC (Centro de Salud CalzadaII, Gijón), Tarraga López, P (Centro de Salud Zona5, Albacete), Teruel Ato, J (Consultorio Arenales, Alicante), Trillo Castro, A (Centro de Salud de Vimianzo, A Coruña), Turrado Turrado, V (Centro de Salud Concepción Arenal, Santiago de Compostela, A Coruña), Urcelay Pérez, ME (Centro de Salud Zarracina, Gijón), Valdés Llorca, MC (Centro de Salud Fuencarral, Madrid), Varela, P (Centro de Salud Narón, Narón, Coruña), Vargas-Machuca Fernández, FJ (Centro MQ, Reus), Vergara Fernández, I (Centro de Salud Lodosa-Consultorio de Sartaguda, Navarra), Villena Martin, F (Consultorio Parque Nueva, Granada), Zaragoza Blasco, S (Centro de Salud Salvador Pau, Valencia), Martín Moros, JM (Centro de Salud María de Guzmán, Alcalá de Henares).
Los autores agradecen a Almudena Pardo y a Anna Nualart de VMLY&Rx por los servicios editoriales y de redacción médica.