Desde el inicio de la pandemia por el virus SARS-CoV2 la Sociedad Española de Neurología (SEN) creó un registro de afectación neurológica para informar al neurólogo clínico. Las encefalopatías y encefalitis fueron una de las complicaciones más descritas. Analizamos las características de las mismas.
Pacientes y métodosEstudio descriptivo retrospectivo, observacional multicéntrico, de pacientes con sintomatología compatible con encefalitis o encefalopatía, introducidos en el Registro SEN COVID-19 desde el 17 de marzo hasta el 6 de junio de 2020.
ResultadosSe han registrado 232 casos con síntomas neurológicos, 51 casos de encefalopatía/encefalitis (21,9%). Ningún paciente era trabajador sanitario. Los síndromes más frecuentes fueron: cuadro confusional leve-moderado (33%) y encefalopatía grave o coma (9,8%). El tiempo medio entre el inicio de la infección y la clínica neurológica fue de 8,02 días. Punción lumbar en el 60,8% de pacientes; solo hubo un caso con PCR positiva. Resonancia craneal en el 47% de los pacientes (alterada en el 7,8% de ellos). Se realizó electroencefalograma en el 41,3% de los casos (alterado en el 61,9% de los mismos).
ConclusionesLas encefalopatías y encefalitis son dos de las complicaciones más frecuentes descritas en el SEN COVID-19. Más de un tercio de los pacientes presentó un cuadro de síndrome confusional leve o moderado. El tiempo medio de aparición de la sintomatología neurológica desde el inicio de la infección fue de 8 días (hasta 24h antes en mujeres que en hombres). El electroencefalograma fue la prueba más sensible en estos pacientes, encontrando muy pocos casos con alteraciones en las pruebas de neuroimagen. Todos los pacientes que recibieron tratamiento con bolos de corticoides o inmunoglobulinas tuvieron una evolución favorable.
Since the beginning of the COVID-19 pandemic, the Spanish Society of Neurology has run a registry of patients with neurological involvement for the purpose of informing clinical neurologists. Encephalopathy and encephalitis were among the most frequently reported complications. In this study, we analyse the characteristics of these complications.
Patients and methodsWe conducted a retrospective, descriptive, observational, multicentre study of patients with symptoms compatible with encephalitis or encephalopathy, entered in the Spanish Society of Neurology's COVID-19 Registry from 17 March to 6 June 2020.
ResultsA total of 232 patients with neurological symptoms were registered, including 51 cases of encephalopathy or encephalitis (21.9%). None of these patients were healthcare professionals. The most frequent syndromes were mild or moderate confusion (33%) and severe encephalopathy or coma (9.8%). The mean time between onset of infection and onset of neurological symptoms was 8.02 days. Lumbar puncture was performed in 60.8% of patients, with positive PCR results for SARS-CoV-2 in only one case. Brain MRI studies were performed in 47% of patients, with alterations detected in 7.8% of these. EEG studies were performed in 41.3% of cases, detecting alterations in 61.9%.
ConclusionsEncephalopathy and encephalitis are among the complications most frequently reported in the registry. More than one-third of patients presented mild or moderate confusional syndrome. The mean time from onset of infection to onset of neurological symptoms was 8 days (up to 24hours earlier in women than in men). EEG was the most sensitive test in these patients, with very few cases presenting alterations in neuroimaging studies. All patients treated with boluses of corticosteroids or immunoglobulins progressed favourably.
La aparición del síndrome agudo respiratorio severo coronavirus 2 (SARS-CoV2) se describió en diciembre de 2019 en China, y posteriormente se ha extendido a diferentes continentes. El 30 de enero de 2020 el brote fue declarado emergencia de salud pública de importancia internacional por la Organización Mundial de la Salud, y el 11 de marzo fue declarado pandemia internacional1. En España los primeros casos aparecieron el 31 de enero de 20202, y se superaron el millar de casos en marzo de 2020. Hasta el momento en el que se realizó el estudio (6 de junio de 2020), a nivel nacional se habían notificado 241.310 casos confirmados de COVID-19, y 27.135 fallecidos3.
Este virus produce, además de la clínica respiratoria predominante, una serie de complicaciones sistémicas, donde la afectación del sistema nervioso destaca por su frecuencia (30-60% de los casos según series)4–7. La sintomatología neurológica abarca un rango amplio de síntomas y complicaciones, que favorecen una mayor morbimortalidad de la enfermedad.
Recientemente se han publicado series de pacientes con anosmia o disgeusia8, así como patología cerebrovascular en relación con las alteraciones protrombóticas causadas por el virus (ictus, hemorragias intraparenquimatosas, trombosis venosas, etc.)9–18. También se han descrito casos de cefaleas, encefalitis, vasculitis, miopatías y síndrome de Guillain-Barré19–32.
La encefalopatía se define como una disfunción encefálica en una o varias de sus funciones (alteración del nivel de conciencia, crisis, cuadros confusionales, déficits focales agudos), producida por una enfermedad sistémica: anóxica, isquémica, metabólica, etc., habitualmente reversible33–42.
La encefalitis se define como una afectación encefálica habitualmente focal, con o sin participación meníngea, por diferentes causas (infecciosa, inflamatoria, autoinmune, paraneoplásica, etc.), y se puede demostrar la misma mediante el estudio histológico, o al evidenciar aumento de células inflamatorias en el líquido cefalorraquídeo (LCR)43. Clínicamente se caracteriza por la presencia de fiebre, cefalea y síntomas de disfunción encefálica. Aunque son frecuentemente infecciosas, cada vez se diagnostican mayor proporción de casos con otras etiologías, como las autoinmunes.
La Sociedad Española de Neurología (SEN) creó un registro nacional de complicaciones neurológicas en pacientes con infección por COVID-19, para aportar información al neurólogo clínico. El objetivo era conocer e identificar precozmente estas entidades, para minimizar sus morbimortalidad y secuelas. Las encefalopatías y encefalitis son dos de las complicaciones más descritas. Analizamos las características de las encefalopatías y encefalitis incluidas en este registro.
Pacientes y métodosEstudio descriptivo, observacional, retrospectivo, multicéntrico, de pacientes con sintomatología compatible con encefalopatía o encefalitis, introducidos en el Registro SEN COVID-19 desde el 17 de marzo hasta el 6 de junio de 2020, ambos inclusive.
El Registro estuvo disponible durante este periodo en la página web de la SEN, con acceso para cualquier socio de la misma. Cada neurólogo completó un cuestionario de 42 apartados.
La base con todos los pacientes registrados se dividió posteriormente en grupos sindrómicos (cefalea, anosmia, patología cerebrovascular, patología neuromuscular, epilepsia y encefalopatías/encefalitis), para hacer un estudio estadístico más detallado.
Las variables analizadas fueron: nombre del neurólogo, dirección de correo electrónico, pertenencia a la SEN del neurólogo informador, hospital de referencia, comunidad autónoma, edad del paciente, sexo, comorbilidad general, comorbilidad neurológica, tratamientos farmacológicos previos, epidemiología del contagio (trabajador sanitario, fuente de contagio identificable), tiempo entre la primera manifestación general y la primera neurológica, síntomas COVID-19, síndrome COVID-19, método diagnóstico de la infección, descripción del cuadro neurológico, descripción de la exploración neurológica, síndrome neurológico, hallazgos de laboratorio, ingreso en Unidad de Cuidados Intensivos (UCI), intubación, punción lumbar, análisis del LCR, tomografía computarizada (TC) craneal, resonancia magnética (RM) craneal o lumbar, electroencefalograma (EEG), electroneuromiograma (ENMG), TC torácico, causalidad del síndrome neurológico por el COVID-19 a criterio del neurólogo informante, tratamiento antiviral administrado, tratamiento neurológico administrado, evolución clínica y duración de las manifestaciones neurológicas.
En el caso de la variable «síndrome clínico neurológico asociado a COVID-19», para distinguir entre encefalopatía o encefalitis, cada neurólogo colaborador eligió entre las opciones de un desplegable que incluía: encefalitis, encefalopatía grave/coma, estado epiléptico, crisis epilépticas, confusión ligera/moderada, o la combinación de varias de estas opciones. Así mismo, se añadió otra variable de texto libre («descripción del caso neurológico»), en la que cada neurólogo colaborador podía especificar otros datos clínicos o síntomas que considerara relevantes (cefalea, ataxia, afasia, etc.).
Toda la información obtenida en la base de datos y su relación causal con la infección y los hallazgos encontrados se describieron a criterio del neurólogo informante. En la mayoría de las variables se permitió el texto libre, y en otras se utilizó un desplegable con opciones. Aunque casi todos los apartados fueron completados por los neurólogos participantes, hay algunas variables, como datos de laboratorio (niveles de proteínas en LCR, interleucinas, D-dímero, etc.), en las que no se registraron todos los datos (desconocemos si por no haber sido realizados, o por no disponer del valor del laboratorio en el momento de introducir de datos). El número de neurólogos informantes, la cantidad de variables incluidas en la base, y la heterogeneidad de los datos registrados, han hecho que el análisis de los resultados haya sido complejo, con las limitaciones que esto conlleva.
Los datos se recopilaron y trataron como un conjunto de datos anonimizado y agrupado. Se realizó análisis de casos completos, y se utilizó el programa SPSS, en su versión 25.0 de IBM, para realizar el análisis estadístico. Las variables categóricas se han presentado en frecuencias y porcentajes, y las continuas como media y desviación estándar (DE). Para la asociación de las variables cualitativas se ha empleado la Chi-cuadrado, y la t de Student para las cuantitativas.
Este estudio ha sido aprobado por el Comité de Ética de la Investigación del Área de Salud Valladolid Este (Hospital Clínico Universitario de Valladolid: PI 20-1722).
ResultadosSe han incluido en el Registro SEN COVID-19 un total de 232 pacientes con síntomas neurológicos, de los cuales 51 casos (21,9%) describían encefalopatías o encefalitis. También se han cuantificado 39 (16,8%) casos de anosmia, 30 (12,9%) casos de cefalea, 26 (11,2%) casos de epilepsia, 61 (26,2%) casos de patología neuromuscular y 55 (23,7%) casos de patología cerebrovascular.
Describimos a continuación los resultados de los 51 pacientes de la serie de encefalopatías y encefalitis.
Datos epidemiológicosSe han registrado pacientes de 10 comunidades autónomas: 18 (35,3%) casos de Madrid, 7 (13,72%) de Cataluña, 5 (9,8%) del País Vasco, 4 (7,8%) de Navarra, 4 (7,8%) de la Comunidad Valenciana, 4 (7,8%) de Castilla y León, 3 (5,9%) de Aragón, 2 (3,9%) de Castilla-La Mancha, 2 (3,9%) de Islas Baleares, uno (2%) de Extremadura y uno (2%) de Asturias.
En cuanto a los datos demográficos, registramos 30 hombres (58,8%) y 21 mujeres (41,2%), con edad media de 69,1años (±DE 10,2); rango de edades: 39-94años. Ningún paciente era trabajador sanitario.
Los antecedentes médicos fueron muy frecuentes (38 pacientes: 74,5%), especialmente la hipertensión arterial en 15 casos (29,5%). Los antecedentes neurológicos en nuestra serie (15 pacientes: 29,4%) fueron variados, destacando que 4 pacientes (7,8%) tenían antecedentes de epilepsia, 4 pacientes (7,8%) tenían un deterioro cognitivo en distintos grados, y otros 4 pacientes (7,8%) ictus previos.
La epidemiología del contagio fue desconocida en la mayoría de casos (35 pacientes: 68,6%), seguido del contexto familiar/pareja (4 pacientes: 7,8%) y social/actos públicos (4 pacientes: 7,8%).
Clínica respiratoria y neurológicaEl síndrome COVID-19 más frecuente fue una neumonía bilateral en 21 pacientes (41%), cuadro catarral en 15 pacientes (29,6%) y neumonía con síndrome de distrés respiratorio del adulto en 7 pacientes (14%). De los 51 pacientes, 13 (25,5%) requirieron ingreso en UCI.
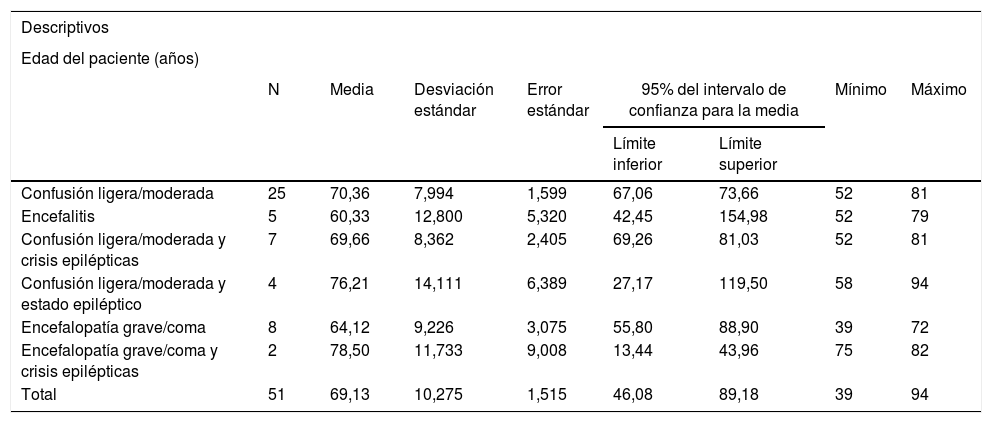
La clínica neurológica más frecuentemente asociada fue: confusión ligera o moderada en 25 casos (49%), encefalopatía grave o coma en 8 pacientes (15,7%), confusión ligera o moderada y crisis epilépticas en 7 pacientes (14%), encefalitis en 5 pacientes (10%), confusión ligera o moderada y estado epiléptico en 4 pacientes (7,8%), y encefalopatía grave o coma y crisis epilépticas en 2 pacientes (tabla 1).
Relación entre la edad y el síndrome clínico neurológico desarrollado
| Descriptivos | ||||||||
|---|---|---|---|---|---|---|---|---|
| Edad del paciente (años) | ||||||||
| N | Media | Desviación estándar | Error estándar | 95% del intervalo de confianza para la media | Mínimo | Máximo | ||
| Límite inferior | Límite superior | |||||||
| Confusión ligera/moderada | 25 | 70,36 | 7,994 | 1,599 | 67,06 | 73,66 | 52 | 81 |
| Encefalitis | 5 | 60,33 | 12,800 | 5,320 | 42,45 | 154,98 | 52 | 79 |
| Confusión ligera/moderada y crisis epilépticas | 7 | 69,66 | 8,362 | 2,405 | 69,26 | 81,03 | 52 | 81 |
| Confusión ligera/moderada y estado epiléptico | 4 | 76,21 | 14,111 | 6,389 | 27,17 | 119,50 | 58 | 94 |
| Encefalopatía grave/coma | 8 | 64,12 | 9,226 | 3,075 | 55,80 | 88,90 | 39 | 72 |
| Encefalopatía grave/coma y crisis epilépticas | 2 | 78,50 | 11,733 | 9,008 | 13,44 | 43,96 | 75 | 82 |
| Total | 51 | 69,13 | 10,275 | 1,515 | 46,08 | 89,18 | 39 | 94 |
El tiempo medio entre el inicio de la infección respiratoria y la sintomatología neurológica fue de 8,02días (±8,57), rango de 0 a 30días. En mujeres, la sintomatología neurológica apareció a los 7,41±7,54días, p=0,02; en hombres, esta sintomatología apareció a los 8,42±9,31días, p=0,04.
Pruebas complementariasDentro de los resultados de laboratorio disponibles en la base de datos, los hallazgos más frecuentemente asociados fueron: aumento de proteína C reactiva (PCR) en 29 pacientes (52,9%), aumento de D-dímero en 27 casos (52,9%), linfopenia en 24 pacientes (47%), y aumento de la velocidad de eritrosedimentación (VSG) en 27 pacientes (52,9%).
Se realizó punción lumbar en 31 pacientes (60,8%); se observaron alteraciones del LCR en 10 casos (19,6%): 6 casos con hiperproteinorraquia, y 4 casos con hiperproteinorraquia y pleocitosis, ninguno con pleocitosis aislada. La PCR para SARS-CoV2 fue positiva en LCR solamente en un caso. En 10 pacientes (19,6%) no se pudo realizar la PCR del virus en LCR (por carencia de medios). No disponemos de datos de interleucinas en el LCR, ni de resultados de otros cultivos microbiológicos.
Se hicieron pruebas de neuroimagen en 48 de los 51 pacientes (94,1%).
Se realizó una TC craneal en 46 pacientes (90,2%), en 12 de ellos se observaron alteraciones (23,5%): 5 de ellos fueron patologías agudas (3 pacientes con hemorragias intraparenquimatosas, un paciente con infarto subagudo, un paciente con edema difuso post-crítico), y 8 de ellos crónicos (7 pacientes con infartos lacunares, un paciente con higromas).
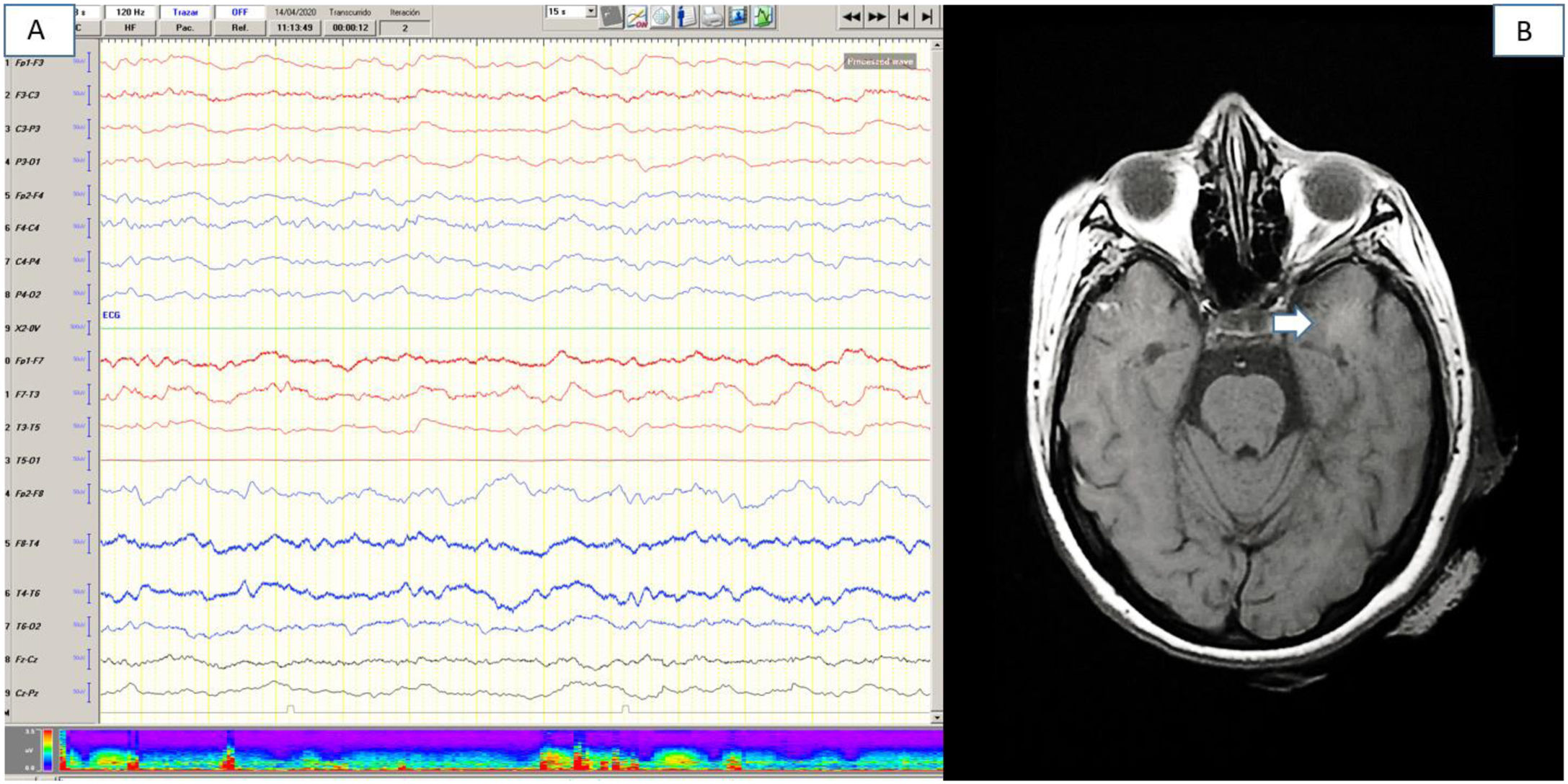
Se realizó RM craneal en 18 pacientes (35,3%), 8 (15,7%) de los cuales estaban alterados. Se observaron alteraciones agudas vasculares en 4 pacientes (7,3%) (2 pacientes con lacunares agudos, un paciente con hemorragia frontal subaguda, un paciente con microsangrados difusos en sustancia blanca). En otros 4 pacientes (7,8%) se observaron hiperintensidades de sustancia blanca, principalmente temporales y mesencefálicas (fig. 1). En estos 4 pacientes la clínica fue confusión leve o moderada en 3 de ellos. No se especifica en cuántos pacientes se realizó secuencia de difusión de la RM.
Pruebas complementarias (paciente número 16). 1A) Electroencefalografía de vigilia, que muestra un enlentecimiento difuso de la actividad bioeléctrica cerebral. 1B) Resonancia magnética craneal (RMN) secuencia FLAIR, que muestra una hiperintensidad focal de sustancia blanca en lóbulo temporal izquierdo.
Se realizó EEG en 16 pacientes (31,3%), mostrando alteraciones sugestivas de encefalopatía difusa leve o moderada en 10 casos (fig. 1), y en 3 de ellos se observaron anomalías epileptiformes sobreañadidas.
Tratamiento y evoluciónLos tratamientos específicos empleados frente al SARS-CoV2 fueron cloroquina o hidroxicloroquina con lopinavir/ritonavir en 31 casos (60,7%), en 9 pacientes (17,6%) se empleó el interferón beta 1b, en 8 pacientes (15,6%) se utilizó tocilizumab, en 4 pacientes (7,8%) se utilizaron bolos de metilprednisolona, en un paciente (2%) se utilizó remdesivir, y en un paciente (2%) se empleó tenofovir. En 2 pacientes (3,9%) no se empleó ningún tratamiento.
Los tratamientos específicos neurológicos fueron:
- 1.
Antiepilépticos: 13 pacientes (25,4%) recibieron levetirazetam, 2 (3,9%) fueron tratados con clonazepam (3,9%), un caso aislado con lamotrigina (2%), un caso con lacosamida (2%), y un caso con acetato de eslicarbazepina (2%).
- 2.
Corticoides: se emplearon bolos de metilprednisolona para tratar síntomas neurológicos en 4 casos (7,8%).
- 3.
Antivíricos: en 3 pacientes (5,8%) se empleó aciclovir.
- 4.
Inmunoglobulinas: en 2 pacientes (3,9%).
En cuanto a la evolución: 27 pacientes (53,1%) tuvieron una evolución favorable o estable; 10 pacientes (19,6%) quedaron completamente asintomáticos, 8 pacientes (15,6%) presentaron complicaciones o empeoramiento progresivo, y 6 pacientes (11,7%) fallecieron.
La causalidad del síndrome neurológico por el COVID-19 (a criterio del neurólogo informante) fue la siguiente: casual/coincidente, 15,8%; probable, 74,5%; cierta, 9,8%.
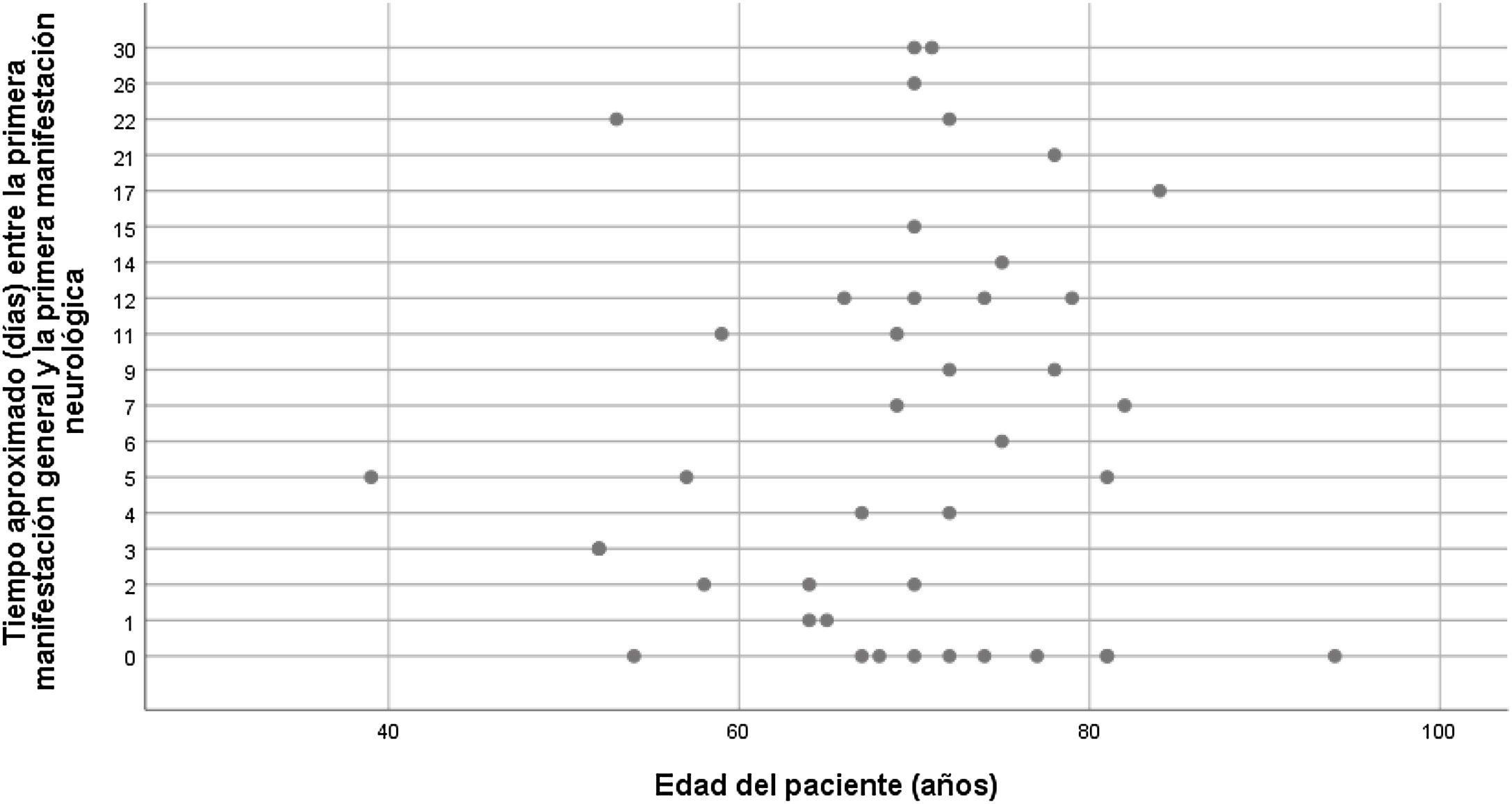
En el análisis comparativo no hemos encontrado relación estadísticamente significativa entre la edad media y la necesidad de ingreso en UCI (media 68,8; DE 10,3; IC 65,7-71,9; p=4,503), síndrome neurológico y necesidad de ingreso en UCI (media 1,02; DE 1,55; IC 95% 0,582-1,457; p=4,681), o edad y tiempo de evolución de los síntomas (media 60,9; DE 13; IC 56,976-64,978; p=3,756) (fig. 2).
Al comparar la edad media de los pacientes según el síndrome clínico desarrollado, encontramos que los pacientes con encefalitis eran más jóvenes (edad media 60,3±12,8años; p=1,82). Los pacientes con encefalopatía grave y crisis epilépticas presentaban una mayor edad (78,5±11,7años; p=2,29) (tabla 1).
DiscusiónCuando comenzó la pandemia por SARS-CoV2, pudimos comprobar que la sintomatología respiratoria iba acompañada, tanto en los casos leves como en los más graves, de clínica neurológica5–15.
Desde el inicio la SEN puso en marcha, a través de su página web, la posibilidad de introducir los casos con síntomas neurológicos, para crear un registro multicéntrico, y tener un mejor conocimiento de las complicaciones de este virus. Este registro incluía un gran número de variables, mayoritariamente de texto libre, lo que aumentaba la complejidad en el análisis estadístico, pero daba un valor añadido al poder analizar muchos datos y plantear diferentes hipótesis.
Las encefalopatías y encefalitis han sido dos de los síndromes más frecuentemente reportados del Registro SEN COVID-19, y también de los más frecuentes en las series de complicaciones neurológicas que se están publicando en el ámbito nacional e internacional33–42. Hemos intentado categorizar toda la información clínica reflejada por los neurólogos informantes para homogeneizar los datos.
Desde el punto de vista epidemiológico, en nuestra serie predominan los varones (58,8%), como en la mayoría de series publicadas, con un rango de edades muy amplio. Curiosamente, ninguno de los pacientes era trabajador sanitario, cuando esta pandemia ha afectado hasta un 21-30% del personal de hospitales y centros de salud44–48. Se han obtenido datos de 10 comunidades autónomas. Aunque el estudio es claramente multicéntrico, nuestro trabajo tiene un claro sesgo de selección: muchos hospitales (especialmente los terciarios de cada comunidad) han hecho sus propios registros de pacientes, y solo unos pocos han participado en el registro nacional, por lo que el tamaño muestral es menor de lo deseado.
La mayoría de pacientes tenían antecedentes médicos, y una cuarta parte tenía patologías neurológicas previas, datos algo superiores a otras series publicadas8–18. En la mayoría de casos tampoco se ha podido determinar el origen de la infección.
En cuanto a la clínica, del total de 51 pacientes englobados en este apartado de encefalopatías y encefalitis, 46 pacientes fueron incluidos en el apartado de encefalopatías (de diferentes grados) y 5 pacientes fueron incluidos como encefalitis, a criterio del neurólogo informante. Los síntomas más frecuentes fueron confusión (leve, moderada o grave), crisis epilépticas o estado epiléptico, y coma. Aunque están habitualmente asociados a ambos trastornos, estos datos pueden estar influidos porque algunos pacientes ya presentaban antecedentes de deterioro cognitivo y epilepsia.
El tiempo de aparición de sintomatología neurológica desde la aparición de la clínica respiratoria es de 7-8 días de media, lo que se corresponde con el periodo crítico de enfermedad respiratoria (del 7.o al 10.o día). Este dato sugiere que la sintomatología confusional podría estar relacionada con la evolución de la enfermedad respiratoria (encefalopatía hipercápnica), con la aparición de complicaciones a nivel de otros órganos (encefalopatía urémica, hepática, etc.), o la progresión de la reacción inflamatoria sistémica (tormenta de citoquinas). En mujeres, la clínica neurológica aparecía precozmente (hasta 24h antes que en los hombres).
De los 28 casos en los que se realizó la punción lumbar, solo en uno se confirmó la PCR positiva para SARS-CoV2. Estos datos, acordes a las publicaciones más recientes34, sugieren que la afectación del LCR parece secundaria a la fase inflamatoria de la infección (descarga de citoquinas), con repercusión difusa en el sistema nervioso en forma de encefalopatía, más que a la invasión directa del parénquima cerebral por el virus. La carencia de medios inicial que sufrimos en la pandemia limitó el acceso a hacer PCR en LCR en algunos pacientes, por lo que tenemos menos resultados de los esperados. También carecemos de la información suficiente sobre los marcadores inflamatorios en el LCR de los casos con punción lumbar realizada para extraer conclusiones sobre la influencia de la reacción inflamatoria sistémica.
En cuanto a las pruebas de imagen, casi todos los pacientes tienen hecha una TC o una RM, en función de su situación clínica respiratoria. En los casos en los que se realizó RM, la mayoría de las alteraciones son lesiones vasculares pequeñas, y solo en 4 casos hemos podido ver datos de encefalopatía radiológica (2 de ellos requirieron ingreso en UCI por la gravedad de la infección respiratoria). De estos 4 pacientes, 3 han tenido una buena evolución posterior, quedando posteriormente asintomáticos, no correlacionándose la clínica con el grado de lesión evidenciado en la RM.
Si bien las pruebas radiológicas no han tenido una gran sensibilidad y especificidad para estas entidades, sí hemos obtenido un mayor rendimiento en el EEG, donde hemos podido observar datos de encefalopatía leve o moderada en casi la mitad de los pacientes.
En esta serie se han empleado los fármacos que se protocolizaron al inicio de la pandemia en el ámbito nacional (inicialmente hidroxicloroquina, posteriormente lopinavir/ritonavir, tocilizumab, corticoides, etc.) en función de los conocimientos que se iban adquiriendo a lo largo de la pandemia. Como tratamiento neurológico específico, se emplearon principalmente antiepilépticos y corticoides. Solo en 2 casos se utilizaron inmunoglobulinas, con una evolución clínica positiva en ambos.
La evolución de los pacientes ha sido mayoritariamente favorable. Todos los pacientes que recibieron bolos de metilprednisolona o inmunoglobulinas (6 pacientes en total) evolucionaron favorablemente, lo que orienta a que pudieron mejorar la reacción inflamatoria sistémica, y que esta era la causa de la sintomatología neurológica. Sin embargo, son pocos casos con respecto al total de la serie, y no hemos podido analizar otros datos que hayan podido influir en esta evolución (fármacos probados previamente, resultados de punción lumbar, etc.). En cuanto a la causalidad del síndrome neurológico por el COVID-19, solo se consideró una relación «casual» con la infección vírica (a criterio del neurólogo informante) en un 15,8% de casos.
En la gran mayoría de nuestros pacientes, los neurólogos que les atendieron consideraron que la infección por SARS-CoV2 estaba directamente relacionada con la aparición de los síntomas neurológicos, tanto por la propia infección vírica como por la reacción inflamatoria sistémica y alteraciones metabólicas que provoca. El hecho de que en nuestra serie tengamos solo un caso de PCR positiva del virus en LCR de todos los casos en los que se hizo punción lumbar orienta también a esta hipótesis, y es acorde a las series recientemente publicadas37.
El paciente con PCR positiva del virus en LCR tenía antecedente de demencia, procedía de residencia, y en la TC que se realizó solo se observaban 2 infartos antiguos (parietal derecho y occipital izquierdo). Su EEG mostraba un enlentecimiento difuso, con anomalías epileptiformes en el hemisferio derecho, que podrían estar en relación con las secuelas de su infarto previo.
En cuanto a las limitaciones del trabajo, hemos comentado el sesgo de selección, la inclusión de diagnósticos y correlación con la infección según el criterio de los neurólogos participantes, la carencia de algunos datos en una base tan exhaustiva (especialmente de laboratorio), y el elevado número de pacientes a los que no se pudo hacer RM craneal por su situación respiratoria. También disponemos de pocos estudios de LCR completos, ya que en varios pacientes no se realizó punción lumbar, o no se realizó la PCR del virus por carencia de medios.
Como ventajas, este registro es claramente multicéntrico, y dispone de un número muy elevado de variables, lo que ha aportado muchos datos para explotar. Si bien han sido muy heterogéneos, hemos podido hacer un trabajo descriptivo detallado, y hemos planteado diferentes hipótesis con la información aportada.
ConclusionesLas encefalopatías y encefalitis son dos de las complicaciones más frecuentes descritas en el Registro SEN COVID-19. Más de un tercio de los pacientes presentó confusión leve o moderada como clínica más frecuente. El tiempo medio de aparición de la sintomatología neurológica desde el inicio de la infección fue de 8 días, siendo más precoz la aparición en mujeres (hasta 24h antes que en hombres). El EEG fue la prueba más sensible en estos pacientes, encontrando muy pocos casos con alteraciones específicas en las pruebas de neuroimagen. Todos los pacientes que recibieron tratamiento con bolos de corticoides o inmunoglobulinas tuvieron una evolución favorable. Las encefalopatías y encefalitis probablemente se asocian con la infección por SARS-CoV2 de forma secundaria a la reacción inflamatoria sistémica provocada por el virus.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Dra. Hortensia Alonso Navarro, Dra. Teresa Mateos Salas, Dra. María Fuensanta Valero García, Dr. Fernando Morejón Burguillos, Dra. Alejandra Collía Fernández, Dr. Juan Carlos García Moncó, Dra. Ana del Villar Igea, Dr. Sergio Borja Andrés, Dra. Eva Fernández Díaz, Dra. Jéssica Fernández Domínguez, Dra. Beatríz Martínez Menéndez, Dra. Cristina Guijarro Castro, Dra. Elsa Puiggros Rubiol, Dr. Iago Payo Froiz, Dra. María Rabasa Pérez, Dra. Noelia González Nafría, Dr. Jesús Porta Ettesam, Dr. Esteban Peña Llamas, Dr. Jose Carlos Roche Bueno, Dra. Misericòrdia Floriach Robert, Dr. Victoriano Romero Cantero, Dr. Guillermo Hernández Pérez.