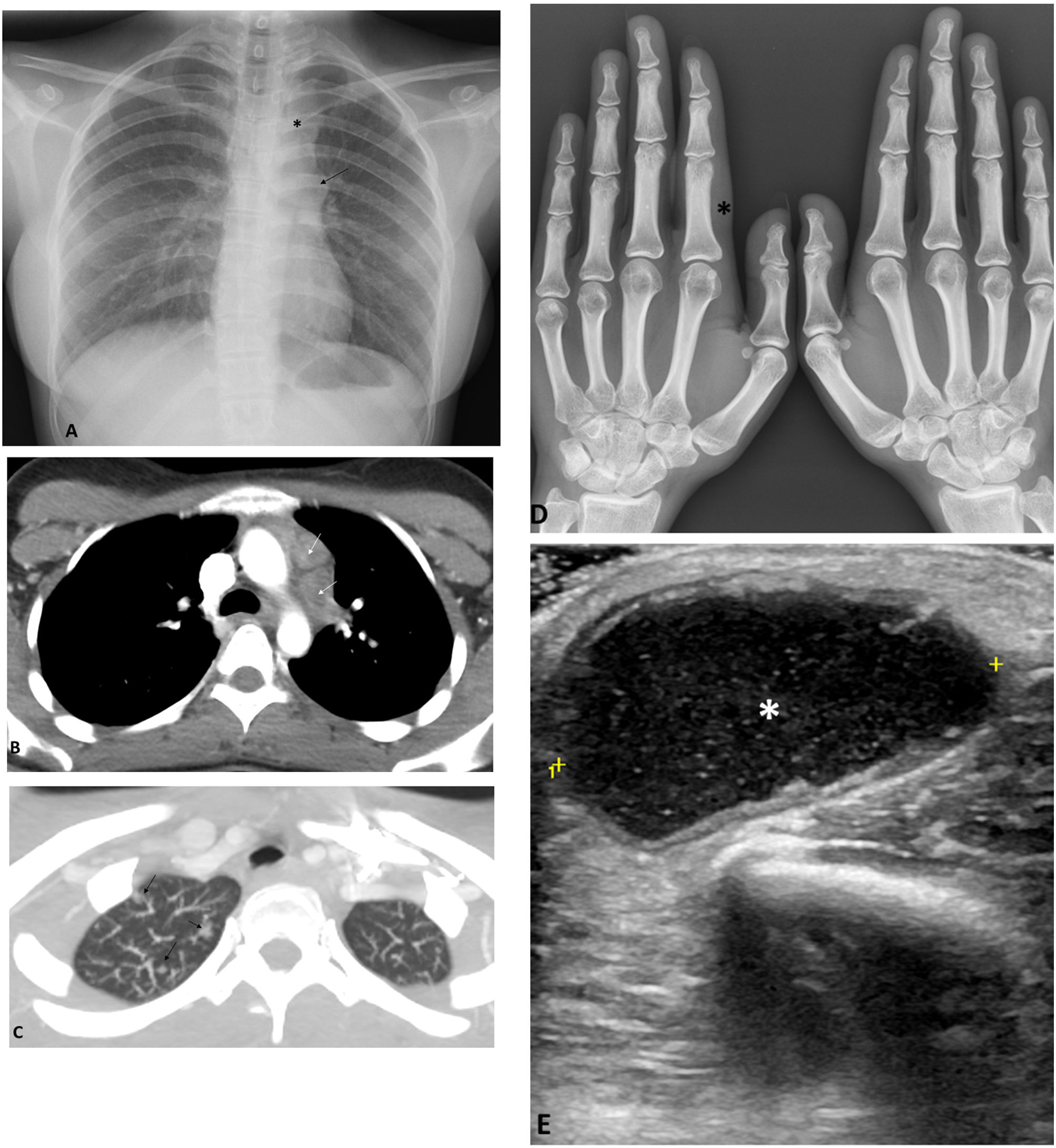
Presentamos un caso de una paciente de 20 años, natural de Bangladesh, sin hábitos tóxicos, sin antecedentes patológicos de interés y sin medicación habitual. Consultó por dolor, tumefacción y enrojecimiento a nivel del dedo índice de la mano izquierda y aparición de lesión nodular dolorosa de consistencia blanda, abscesificada, de 6cm de diámetro, de un mes de evolución a nivel del codo derecho, acompañada de pérdida de peso (4kg) de 6 meses de evolución. En el estudio complementario se incluyó una analítica sanguínea en la que destacaba una velocidad de sedimentación globular 110mm/h, sin ninguna otra alteración en el hemograma, el proteinograma y la función renal, hepática y autoinmune. La determinación de interferón-γ (IGRA) y de virus de la inmunodeficiencia humana fue negativa. La prueba de tuberculina resultó positiva (20×22cm). La radiografía de tórax mostró ensanchamiento mediastínico superior izquierdo e hilio izquierdo prominente de morfología nodular (fig. 1A). La tomografía computarizada de tórax mostró adenopatías mediastínicas izquierdas con centro hipodenso (fig. 1 B) y nódulos pulmonares subcentimétricos en el ápex derecho (fig. 1 C). Se realizó una radiografía de la mano izquierda donde se aprecia una mínima tumefacción de partes blandes a nivel de la falange proximal del segundo dedo (fig. 1 D). Se solicitó punción guiada por ecografía a nivel de la zona epicondílea de la extremidad superior derecha, que confirmó una colección hipoecogénica con ecos internos y paredes discretamente engrosadas de unos 36×32,5×20,5mm de diámetro (fig. 1 E). Tras la punción aspirativa con aguja fina, la tinción de Ziehl-Neelsen resultó negativa, siendo positiva la PCR para Mycobacterium tuberculosis (M. tuberculosis). Pendiente del resultado del cultivo de micobacterias, debido al contexto clínico de la paciente, se decidió iniciar tratamiento tuberculostático con 4 fármacos, isoniazida, rifampicina, pirazinamida y etambutol (HRZE), y solicitar estudio genotípico de resistencias a los fármacos de primera línea. Se detectó mutación del gen KatG, que confiere resistencia a la isoniazida, que posteriormente se confirmó con el antibiograma del cultivo. Con estos resultados se añadieron linezolid y moxifloxacino los primeros 2 meses al tratamiento convencional. Completó un año con moxifloxacino, rifampicina y etambutol. Tras las 3 primeras semanas de tuberculostáticos, la paciente notó una mejoría progresiva, con regresión casi total de los signos inflamatorios de la falange proximal y del absceso. Al finalizar el tratamiento también se objetivó resolución radiológica.
A) Radiografía de tórax demuestra un moderado ensanchamiento mediastínico superior izquierdo (*), así como un hilio izquierdo prominente de morfología nodular (flecha). B) La TC torácica en la ventana de mediastino muestra adenopatías mediastínicas izquierdas, con centro hipodenso. C) En la TC torácica en la ventana de pulmón se observa algún nódulo subcentimétrico en el ápex derecho (flechas). D) En la radiografía de las manos se aprecia mínima tumefacción de partes blandas a nivel de la falange proximal del segundo dedo de la mano izquierda (*). E) La ecografía del codo derecho muestra la presencia de una colección (*), hipoecogénica y con ecos puntiformes en su interior, de 35mm de diámetro máximo, ubicada en la partes blandas del codo derecho y compatible con absceso de partes blandas.
La tuberculosis (TB) extrapulmonar diseminada es infrecuente y afecta generalmente a pacientes inmunodeprimidos de áreas con elevada prevalencia1. La linfadenitis es la forma de presentación extrapulmonar diseminada más frecuente, en cambio la afectación osteoarticular únicamente está presente en el 1-3% de los casos2. La dactilitis es una forma extraña de presentación, que afecta a pequeños huesos tubulares de manos y pies, y representa un 1% de las formas osteoarticulares2,3. Su presentación clínica típica es una inflamación de los dedos que puede ser dolorosa, siendo la mano la más frecuentemente afectada y generalmente afecta a niños menores de 10 años4-8. Niveles bajos socioeconómicos e inmunodepresión son los principales factores de riesgo8,9. Radiográficamente, el tipo más común de lesión es la inflamación y la tumefacción de los tejidos blandos, las lesiones líticas, el estrechamiento del espacio articular y las erosiones subcondrales2,3,8. Su diagnóstico suele ser un desafío, sobre todo en zonas de baja prevalencia, debido a que se trata de lesiones paucibacilares, con baciloscopias negativas, sin una presentación clínica específica, con la habilidad de presentarse en ausencia de afectación pulmonar3,8.
Las formas cutáneas de TB son una entidad clínica rara que comprende aproximadamente solo del 1 al 2% de todos los casos de TB1,10. Se puede clasificar según el tipo de diseminación10,11. Los casos de infección exógena ocurren después de inoculación directa del microorganismo en la piel, dentro de los que se incluyen el chancro tuberculoso, la TB verrucosa cutis y algunos de lupus vulgar. La infección endógena ocurre en individuos previamente infectados, con diseminación del organismo hacia la piel por contigüidad (escrofuloderma, TB orificial, TB verrucosa cutis) o vía hematógena (algunos casos de lupus vulgar, abscesos tuberculosos o tubercúlides pápulo-necróticas). El diagnóstico clínico suele ser (al igual que la dactilitis) difícil debido a la gran variabilidad de las lesiones, a que existen formas paucibacilares y que pueden ser similares a las lesiones provocadas por otros microorganismos, como micobacterias atípicas12, leishmaniasis, hongos o actinomicosis. En nuestro caso se trata de un absceso tuberculoso. Dichas lesiones son complicaciones relativamente comunes en las espondilodiscitis tuberculosas, siendo menos frecuente su localización a nivel de la zona epicondílea. Son producto de diseminación metastásica vía hematógena de micobacterias latentes, formando abscesos en las extremidades o el tronco, generalmente sin compromiso de los tejidos profundos10,11.
Para el diagnóstico de ambas entidades, dado que en ocasiones son formas paucibacilares, se debe resaltar la utilidad de la PCR para M. tuberculosis, con mayor sensibilidad diagnóstica que la baciloscopia, que además permite detectar resistencias a los fármacos13. La histopatología típica con granulomas necrosantes nos puede dar el diagnóstico entre el 70-90% de los casos, dependiendo de las series10,11,14.
En resumen, nuestro caso se trata de una paciente inmunocompetente con TB pulmonar diseminada con presentación atípica en forma de dactilitis y absceso cutáneo. Existen muy pocos casos en la literatura con presentaciones similares15. Aunque son lesiones infrecuentes, es importante descartar que puedan ser secundarias a M. tuberculosis, especialmente en pacientes procedentes de zonas hiperendémicas, dado que presentan una respuesta favorable al tratamiento antituberculostático1,3,8,10,14.
Consentimiento informadoLos autores confirman que se ha obtenido el consentimiento de la paciente.
FinanciaciónNo se ha obtenido financiación pública o privada para su realización.
Contribuciones de los autoresTodos los autores han contribuido en la elaboración y redacción del manuscrito.
Conflicto de interesesSin conflictos que declarar.