La pandemia por el virus SARS-CoV-2ha desencadenado una crisis económica y sanitaria sin precedentes. Aunque el diagnóstico es microbiológico, las técnicas de imagen tienen un papel importante para apoyar el diagnóstico, graduar la gravedad de la enfermedad, guiar el tratamiento, detectar posibles complicaciones y valorar la respuesta terapéutica. La afectación es principalmente pulmonar. La radiografía de tórax en sala convencional o portátil es el primer método de imagen por su amplia disponibilidad y bajo coste. La tomografía computarizada torácica tiene una mayor sensibilidad que la radiografía de tórax y permite valorar tanto la afectación pulmonar como posibles complicaciones, además de proporcionar diagnósticos alternativos. Los hallazgos radiológicos más frecuentes son las opacidades del espacio aéreo en forma de consolidaciones y/u opacidades en vidrio deslustrado, con distribución típicamente bilateral, periférica y de predominio en los campos inferiores.
The pandemia caused by the SARS-CoV-2 virus has triggered an unprecedented health and economic crisis. Although the diagnosis of infection with SARS-CoV-2 is microbiological, imaging techniques play an important role in supporting the diagnosis, grading the severity of disease, guiding treatment, detecting complications, and evaluating the response to treatment. The lungs are the main organ involved, and chest X-rays, whether obtained in conventional X-ray suites or with portable units, are the first-line imaging test because they are widely available and economical. Chest CT is more sensitive than plain chest X-rays, and CT studies make it possible to identify complications in addition to pulmonary involvement, as well as to suggestive alternative diagnoses. The most common radiologic findings in COVID-19 are airspace opacities (consolidations and/or ground-glass opacities), which are typically bilateral, peripheral, and located primarily in the lower fields.
La COVID-19 (enfermedad por coronavirus 2019) es una enfermedad infecciosa causada por una cepa de coronavirus denominada SARS-CoV-2 (síndrome respiratorio agudo severo coronavirus 2). Los primeros casos se vieron en Wuhan, China, a fines de diciembre de 2019 y desde allí se ha extendido rápidamente a prácticamente todo el mundo. Fue reconocida oficialmente como pandemia por la Organización Mundial de la Salud (OMS) el 11 de marzo de 2020. La rápida expansión internacional del virus ha provocado un enorme impacto social, económico y sanitario y ha obligado a la adopción de medidas extraordinarias de confinamiento social para frenar su propagación y a la reestructuración sanitaria para evitar su colapso. A finales de octubre de 2020, el número de casos confirmados de COVID-19 en todo el mundo alcanzó los 46 millones, y el número de muertos supera ya la cifra de 1.140.0001.
La infección se transmite predominantemente a través del contacto con gotitas de secreciones del tracto respiratorio superior de las personas infectadas2. Las gotas contaminadas depositadas en los objetos pueden facilitar la transmisión del virus3. Otras vías de transmisión como la orofecal, sexual, sanguínea o vertical no están, en la actualidad, claras4.
La infección ocurre generalmente dentro de los 14 días posteriores a la exposición y en la mayoría de los casos a los 4-5 días5. Aunque puede ocurrir a cualquier edad, es más frecuente en adultos varones de mediana edad y ancianos.
Debido a la novedad de la enfermedad y su desconocimiento inicial se ha producido una ingente producción científica en revistas biomédicas. En esta actualización realizamos un compendio de los hallazgos más relevantes del diagnóstico radiológico de la COVID-19.
Manifestaciones clínicasPresentación clínicaEn muchos casos, la infección por SARS-CoV-2 es asintomática6. En una revisión de la literatura científica se ha estimado que la proporción de pacientes asintomáticos es del 30-40%7.
En los individuos sintomáticos, la COVID-19 típicamente se presenta con manifestaciones sistémicas y/o respiratorias, aunque también se ha descrito clínica gastrointestinal, cardiovascular o más infrecuentemente dermatológica y neurológica.
Los síntomas y los signos de COVID-19 no son específicos y no puede diferenciarse clínicamente de otras infecciones respiratorias víricas, aunque el desarrollo de disnea tras varios días del inicio de los síntomas es sugestivo de COVID-198,9.
Los síntomas asociados más frecuentes incluyen: tos (50%), fiebre subjetiva o mayor de 38 oC (43%), mialgias (36%), dolor de cabeza (34%), disnea (29%), dolor de garganta (20%), diarrea (19%), náuseas/vómitos (12%), anosmia, ageusia, disgeusia (<10%), dolor abdominal (<10%) y rinorrea (<10%)8–10. Cabe destacar que la fiebre no es un hallazgo universal en la presentación, incluso entre las cohortes hospitalizadas.
Las alteraciones del olfato y/o del gusto se han descrito principalmente en pacientes con COVID-19 leve o moderada, con tasas que oscilan entre el 34% y el 87%11.
Los síntomas gastrointestinales son menos frecuentes, aunque pueden ser la primera manifestación. Se ha descrito una prevalencia de clínica digestiva del 18% (diarrea, 13%; náuseas/vómitos, 10%; y dolor abdominal, 9%)12.
Se han descrito también alteraciones cutáneas similares al eritema pernio (sabañones), especialmente en los dedos de las manos y de los pies, generalmente en niños y adultos jóvenes, a veces sin otros síntomas asociados y con PCR negativa, la mayoría de curso autolimitado y con resolución espontánea gradual13.
Espectro de gravedadEl espectro clínico de la COVID-19 varía desde formas asintomáticas o paucisintomáticas hasta formas graves caracterizadas por insuficiencia respiratoria, sepsis, shock y síndromes de disfunción orgánica que requieren ventilación mecánica e ingreso en la unidad de cuidados intensivos (UCI). En un estudio chino de 44500 pacientes con infección confirmada, el 81% presentó enfermedad leve; el 14%, enfermedad grave (disnea, hipoxia o afectación pulmonar mayor del 50% en imagen); y el 5%, enfermedad crítica (insuficiencia respiratoria, shock o disfunción multiorgánica)14.
Entre los pacientes ingresados por COVID-19, la proporción de enfermedad crítica o mortal es mayor. En un estudio de 2741 pacientes hospitalizados15, el 24% murió y el 27% requirió cuidados intensivos, de los cuales el 60% falleció.
Factores de riesgoLa edad avanzada se asocia con una mayor mortalidad. Se ha descrito una tasa de letalidad del 8-12% entre las personas de 70 a 79 años y del 15-20% en los mayores de 80 años, en contraste con la letalidad global del 2,3%14,16. En otro estudio, el 80% de las muertes ocurrieron en personas de 65 años o mayores17. Los hombres tienen una mortalidad mayor que las mujeres14,16,17.
También se ha descrito un mayor riesgo de enfermedad grave en pacientes con comorbilidades médicas, como enfermedad cardiovascular, diabetes mellitus, hipertensión arterial, enfermedad pulmonar crónica, cáncer (especialmente neoplasias hematológicas, cáncer de pulmón y enfermedad metastásica), enfermedad renal crónica, obesidad y tabaquismo4,14.
Las alteraciones analíticas que se han asociado a peor pronóstico incluyen: linfopenia, elevación de enzimas hepáticas, de LDH, de marcadores inflamatorios como PCR y ferritina, de dímeros D (>1 μg/mL), de troponina y de CPK, tiempo de protrombina alargado y daño renal agudo18. También se han observado alteraciones en las pruebas de coagulación, con un estado de hipercoagulabilidad que condiciona tendencia a la trombosis.
DiagnósticoLa prueba estándar para detectar SARS-CoV-2 es la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) obtenida habitualmente de muestra nasofaríngea o de secreciones respiratorias. La RT-PCR se cree que es altamente específica, pero la sensibilidad puede oscilar del 60-70%19 al 95-97%20, por lo que los falsos negativos son un problema clínico real, especialmente en las fases precoces. La sensibilidad varía según el tiempo transcurrido desde la exposición al SARS-CoV-2, con una tasa de falsos negativos del 100% el primer día después de la exposición, que disminuye al 38% el día de inicio de los síntomas y al 20% el tercer día de sintomatología, su nivel más bajo21.
Las pruebas de imagen tienen un papel importante en la detección y manejo de estos pacientes y se han utilizado para apoyar el diagnóstico, determinar la gravedad de la enfermedad, guiar el tratamiento y valorar la respuesta terapéutica. La recomendación actual de la gran mayoría de las sociedades científicas y asociaciones radiológicas es que las pruebas de imagen no deben emplearse como herramientas de detección de la COVID-19, sino que deben reservarse para la evaluación de complicaciones22.
Radiografía de tóraxSalas y proyeccionesLa radiografía de tórax es generalmente la primera prueba de imagen en los pacientes con sospecha o confirmación de COVID-19 por su utilidad, disponibilidad y bajo coste, aunque es menos sensible que la tomografía computarizada (TC)23. El estudio óptimo incluye las proyecciones posteroanterior (PA) y lateral en bipedestación24.
La realización de radiografía de tórax en salas convencionales pone en riesgo a los pacientes no infectados y al personal de radiodiagnóstico, dada la posibilidad de transmisión de la enfermedad a través de superficies contaminadas por gotas25, lo que hace necesaria la desinfección de la sala después de cada uso25,26. La creación de una sala de referencia de radiología convencional para todos los enfermos de COVID-19 puede ser útil para disminuir la transmisión27, si bien no todos los centros pueden disponer de estos recursos.
La realización de una radiografía de tórax portátil en proyección anteroposterior (AP) ayuda a una menor propagación de la infección, ya que estos equipos pueden limpiarse con facilidad y localizarse en instalaciones designadas para pacientes con COVID-19, lo que reduce la necesidad de transportar pacientes potencialmente infectados dentro del hospital y disminuye el uso de equipos de protección personal (EPP)25–28. Es la prueba radiológica recomendada en primera instancia por el American College of Radiology (ACR)24. Además, es la única posible en los pacientes críticos o ingresados en la UCI. Su interpretación a menudo está limitada por el menor grado de inspiración y por la magnificación de la silueta cardiomediastínica derivada de la proyección AP. Pero, a pesar de las limitaciones, permite valorar la colocación de catéteres y dispositivos, detectar posibles complicaciones como neumotórax, enfisema subcutáneo y neumomediastino, y de forma seriada monitorizar la evolución de la enfermedad.
SensibilidadAl igual que la PCR, una de las limitaciones de la radiografía de tórax es el alto índice de falsos negativos, considerándose como posibles causas: la precocidad de la prueba de imagen y la ausencia de patología pulmonar en el momento de la presentación, o la limitación de la técnica radiológica, especialmente en las radiografías portátiles24; las opacidades en vidrio deslustrado y el patrón reticular, típicos de la COVID-19, pueden ser difíciles de detectar en la radiografía de tórax.
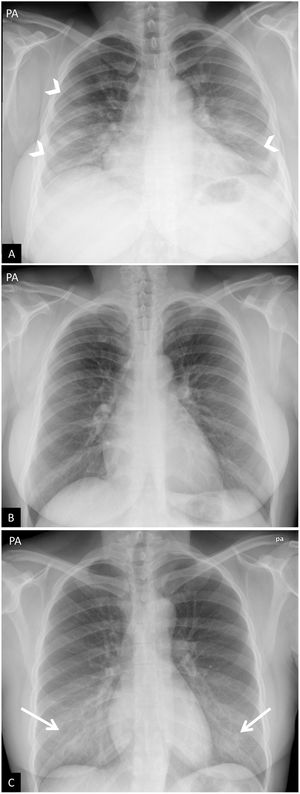
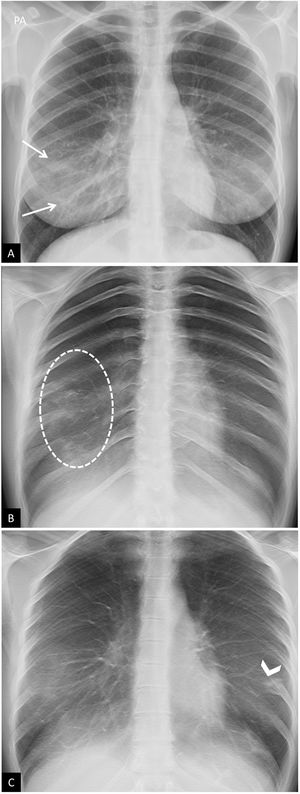
Pueden ser causa de falsos positivos en las radiografías de tórax la falta de inspiración, la prominencia mamaria y el mal posicionamiento del paciente, que puede condicionar que las escápulas y las partes blandas se proyecten sobre los campos pulmonares aumentando la densidad de la periferia del pulmón y simular opacidades en vidrio deslustrado (fig. 1). La sensibilidad de la radiografía de tórax portátil en la detección de pacientes con COVID-19 respecto a la PCR ha sido objeto de numerosos estudios que inicialmente no demostraron valores muy altos24, aunque ha mejorado hasta el 89% en entornos con una prevalencia muy alta de la enfermedad29.
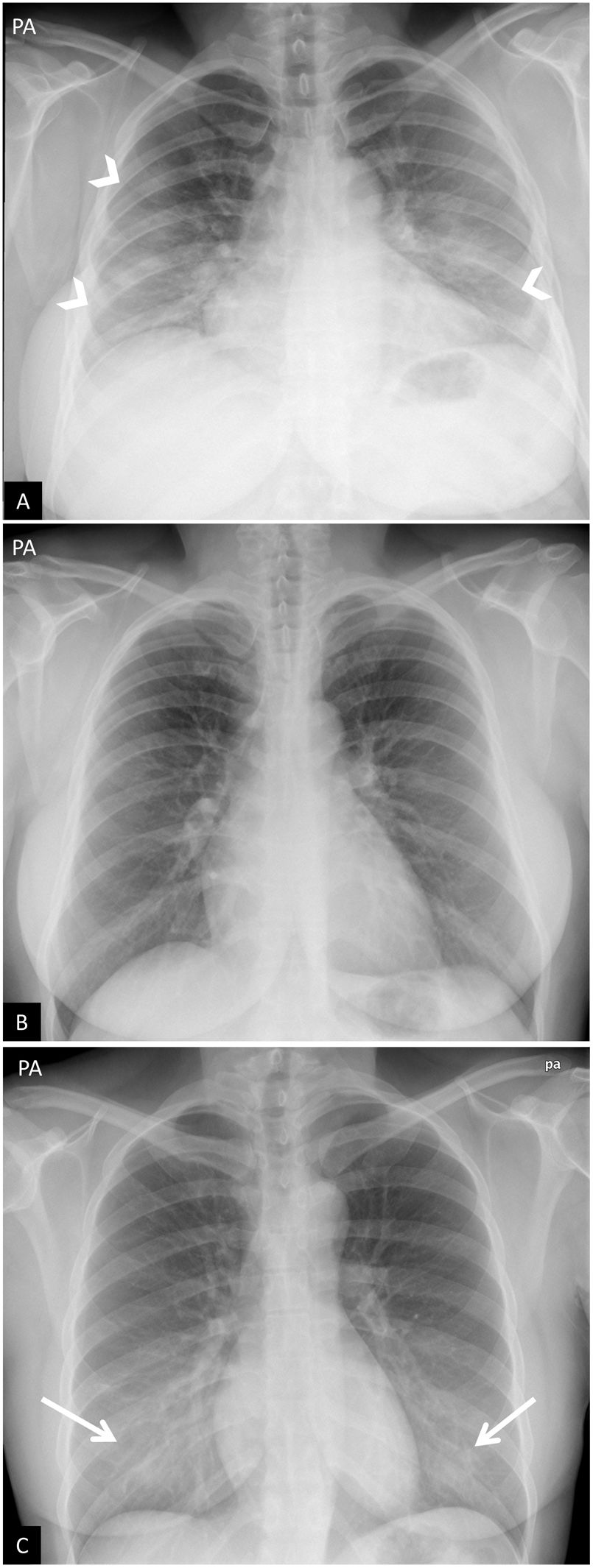
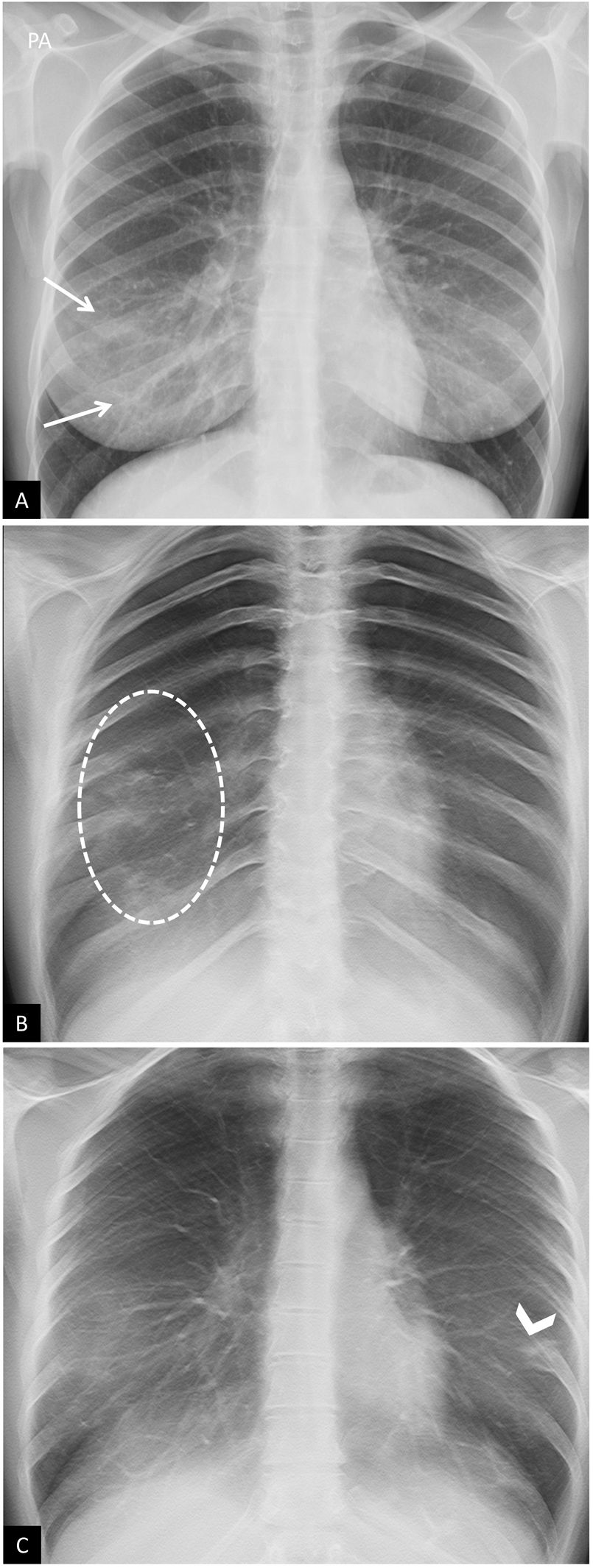
Falsos positivos o pitfalls. A y B) Radiografía de tórax poco inspirada. Mujer de 38 años con clínica sospechosa de enfermedad COVID-19. A) Radiografía de tórax posteroanterior. Aumento de la densidad bilateral, de predominio en campos medios e inferiores, sospechoso de neumonía por COVID-19 (puntas de flecha). Escasa inspiración (se identifican 7 arcos costales posteriores) y mamas voluminosas. B) Misma paciente. Repetición de radiografía de tórax a los pocos minutos tras inspiración forzada, donde se objetiva desaparición de todos los hallazgos descritos previamente (obsérvese el cambio en la morfología de la silueta cardíaca). C) Artefacto por aumento de densidad mamaria. Mujer de 18 años con clínica sospechosa de enfermedad COVID-19. Opacidades bilaterales y simétricas en campos inferiores producidas por la alta densidad del tejido mamario (flechas). PCR negativa para SARS-CoV-2.
La sensibilidad de la radiografía de tórax portátil es menor que la de la TC (69% versus 97-98%)28, aunque en algunas publicaciones se igualan29.
Aunque existen diferencias significativas entre la sensibilidad de la PCR, la TC y la radiografía portátil, está aceptado que esta última puede ser empleada como método de triaje en determinados escenarios25,26,28,29: ambientes donde existe una alta prevalencia de COVID-19 (transmisión comunitaria), en centros con acceso limitado a pruebas de PCR, TC o test rápidos y que tengan disponibilidad de equipos portátiles de radiografía de tórax, o en pacientes con síntomas graves, acelerando su proceso de clasificación, ingreso hospitalario y tratamiento.
Hallazgos de la radiografía de tóraxLa radiografía de tórax puede ser normal en los casos leves o en las fases precoces de la enfermedad, pero es poco probable que los pacientes con clínica moderada o grave tengan una radiografía de tórax normal28,30. La mayoría son patológicas en aquellos que precisan hospitalización (el 69% al ingreso y el 80% en algún momento del ingreso)23. Los hallazgos son más extensos a los 10-12 días del inicio de los síntomas23.
Los hallazgos más frecuentes son las opacidades del espacio aéreo, ya sean las consolidaciones o, con menos frecuencia, las opacidades en vidrio deslustrado23.
Los hallazgos de la radiografía de tórax en pacientes con sospecha de COVID-19 se han dividido en cuatro categorías para facilitar el diagnóstico30–33:
- •
Radiografía de tórax normal. No es infrecuente que la radiografía de tórax sea normal al principio de la enfermedad, por lo que una radiografía normal no excluye la infección28,30.
- •
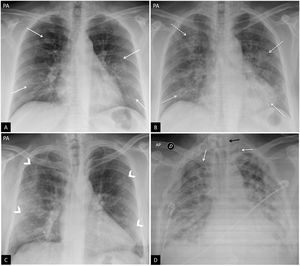
Hallazgos típicos o aquellos que se han asociado comúnmente en la literatura científica a COVID-19 (fig. 2). Incluyen el patrón reticular, las opacidades en vidrio deslustrado y las consolidaciones, con morfología redondeada y una distribución multifocal parcheada o confluente. La distribución suele ser bilateral y periférica y predominantemente en los campos inferiores23 (fig. 2). El diagnóstico diferencial incluye la neumonía organizada, la toxicidad farmacológica y otras causas de daño pulmonar agudo. Entre la primera y la tercera semana desde el inicio de los síntomas, los hallazgos radiológicos típicos pueden evolucionar hacia una enfermedad difusa. Esto se relaciona con una situación clínica grave de hipoxemia y el principal diagnóstico diferencial es el síndrome de distrés respiratorio agudo (SDRA).
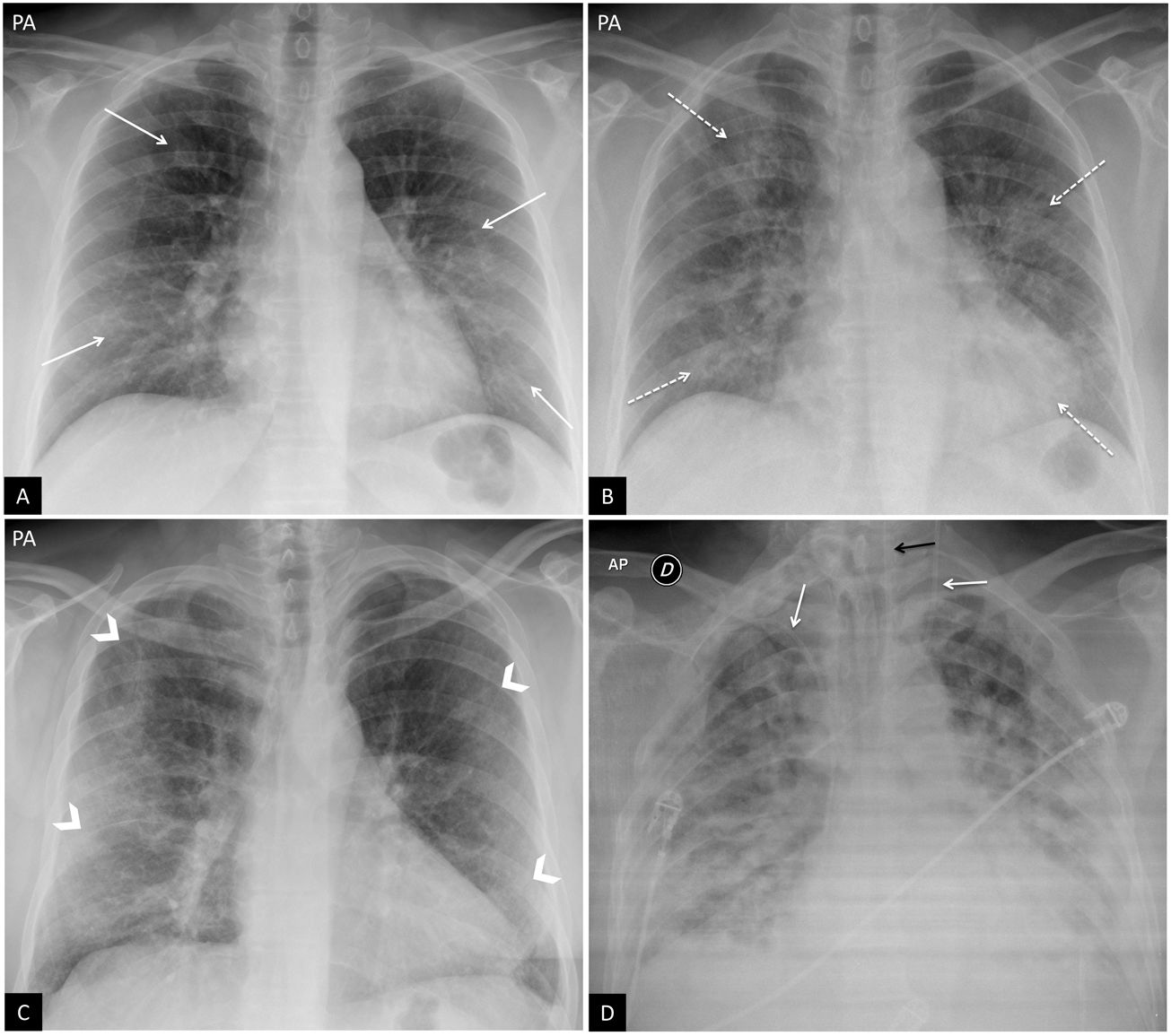
Figura 2.Hallazgos típicos de la neumonía COVID-19. A) Mujer de 47 años con sospecha clínica de enfermedad COVID-19. Radiografía de tórax posteroanterior (PA). Patrón intersticial-reticular de predominio periférico (flechas). B) Misma paciente que en imagen A. Radiografía de tórax PA realizada 3 días después. PCR positiva para SARS-CoV-2. Aunque la radiografía está menos inspirada, se objetiva la aparición de tenues opacidades alveolares (flechas punteadas) redondeadas bilaterales y periféricas. C) Varón de 57 años con disnea y PCR positiva para SARS-CoV-2. Opacidades periféricas bilaterales en campos superiores, medios e inferiores (puntas de flecha). D) Varón de 45 años con disnea y COVID-19 confirmada con PCR. Radiografía de tórax anteroposterior con múltiples áreas de consolidación confluentes difusas bilaterales que afectan extensamente a ambos pulmones. Nótese la presencia de dos vías venosas centrales, una yugular izquierda y otra subclavia derecha (flechas blancas) y de sonda digestiva (flecha negra).
(0.13MB). - •
Hallazgos indeterminados o aquellos que pudiendo presentarse en casos de neumonía COVID-19 pueden tener otras causas. Incluyen las consolidaciones o las opacidades en vidrio deslustrado con distribución unilateral, central o en los lóbulos superiores (fig. 3A). El diagnóstico diferencial incluye otras infecciones y el edema alveolar.
Figura 3.Hallazgos atípicos de neumonía COVID-19. A) Neumonía lobar. Varón de 28 años con clínica compatible con enfermedad COVID-19 y PCR positiva para SARS-CoV-2. Radiografía de tórax en proyección posteroanterior (PA). Afectación del lóbulo superior derecho (flecha). B y C) Afectación bilateral y derrame pleural. Varón de 17 años con fiebre y PCR positiva para SARS-CoV-2. Radiografía de tórax PA (B) y lateral (C). Tenues infiltrados bilaterales en campos inferiores (flechas) con mínimo derrame pleural en el seno costodiafragmático posterior izquierdo (punta de flecha).
(0.21MB). - •
Hallazgos atípicos o aquellos poco frecuentes o no descritos en neumonía COVID-19. Incluyen la consolidación lobar, el nódulo o la masa pulmonar, el patrón miliar, la cavitación y el derrame pleural, descrito solo en el 3% de los pacientes23 y más típico de la enfermedad avanzada (fig. 3B y C).
Se ha encontrado correlación en la evolución de los hallazgos en la radiografía de tórax respecto al inicio de los síntomas: durante los primeros días predomina la afectación reticular sobre el vidrio deslustrado que, después de un período de solapamiento, se convierte en el patrón dominante, mientras que las consolidaciones son más típicas de fases más tardías33.
Graduación de la enfermedadHan surgido multitud de publicaciones que buscan establecer criterios para graduar la gravedad de la afectación en la radiografía de tórax en los pacientes con COVID-19. Sus objetivos son:
- •
Establecer un lenguaje común para clasificar la gravedad de estos enfermos30.
- •
Correlacionar la gravedad de la afectación radiológica con parámetros clínicos o demográficos34,35.
- •
Ayudar en la monitorización de la evolución clínica28.
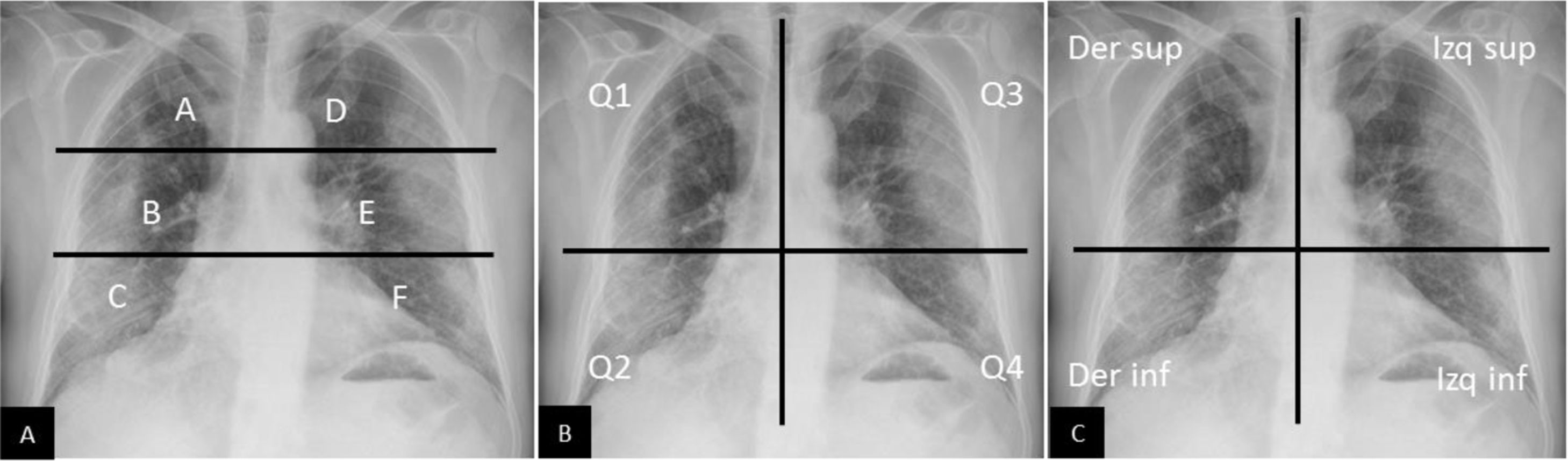
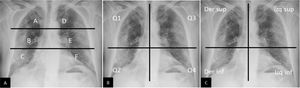
Todos los autores utilizan las proyecciones AP o PA28 y las dividen en varias regiones: algunas basadas en límites anatómicos30,34 y otras dividiendo los campos pulmonares en dos o tres partes iguales34,36 (fig. 4). Para establecer la gravedad, algunos autores asignan un valor cuantitativo al tipo de afectación34,37 y/o al número o porcentaje de campos afectados28,30, y obtienen al final un score de gravedad.
Métodos de graduación de la gravedad de la afectación pulmonar secundaria a COVID-19 mediante radiografía de tórax. A) Método de graduación sugerido por Borghesi et al.34,35. Mediante una línea horizontal superior (borde inferior del cayado aórtico) y otra línea horizontal inferior (borde inferior de vena pulmonar inferior derecha) se obtienen 6 campos pulmonares. A cada uno se le asigna una puntuación en función de los hallazgos radiológicos: 0 si no existen hallazgos, 1 si existen infiltrados intersticiales, 2 si existen infiltrados intersticiales y alveolares con predominio intersticial, y 3 si existen infiltrados intersticiales y alveolares con predominio alveolar. La puntuación máxima es de 18. Siguiendo esta graduación, en este caso presentado la puntuación sería de: A=2, B=3, C=3, D=3, E=3 y F=3. Puntuación total = 17/18. B) Adaptación del método RALE propuesto por Warren et al.36, ideado inicialmente para graduar la gravedad del edema agudo de pulmón. Mediante una línea vertical (sobre la columna vertebral) y una horizontal (borde inferior de bronquio principal izquierdo) se obtienen 4 cuadrantes. A cada cuadrante se le asigna una puntuación de 0 a 4 dependiendo de la extensión de la consolidación o del vidrio deslustrado (0=sin hallazgos; 1<25%; 2=25-50%; 3=50-75%; 4>75%), que debe multiplicarse por otra puntuación asignada a la densidad de la consolidación (1 =incipiente, 2 = moderada, 3 = densa). La puntuación máxima es de 48. Siguiendo este método de graduación, en el ejemplo presentado obtendríamos: Q1 = 2×1 = 2; Q2 = 4×3 = 12; Q3 = 2×3 = 6, y Q4 = 2×3 = 6. Puntuación total = 26/48. C) Método de graduación utilizado por Schalekamp et al.79. Divide el tórax en 4 cuadrantes. A cada cuadrante le asigna una puntuación de 0 a 2. 0 = no afectación; 1 = afectación media/moderada (0-50% del parénquima pulmonar); 2 = afectación grave (> 50% del parénquima). Puntuación máxima de 8. En este ejemplo obtendríamos: cuadrante derecho superior = 1; cuadrante derecho inferior = 2; cuadrante izquierdo superior = 1; cuadrante izquierdo inferior = 1. Puntuación total = 5/8. Este estudio encontró que puntuaciones con una media de 4,4±1,9 y una afectación bilateral estaban asociadas con enfermedad crítica.
Algunos estudios han referido la asociación de índices de gravedad mayores en pacientes que fallecieron con COVID-19 respecto a los que recibieron el alta hospitalaria34 o la asociación de enfermedad pulmonar grave con grupos de edad y sexo concretos35.
Por el momento no existe ninguna recomendación por organismos internacionales para utilizar de manera sistemática alguno de los sistemas existentes.
Informe radiológicoEl gran volumen de radiografías de tórax realizadas durante la pandemia por COVID-19 que han requerido un informe radiológico ha supuesto un reto para los servicios de radiodiagnóstico. Muchos de estos informes se han realizado en ausencia de los resultados de PCR y con escasa información clínica30. Esto, junto con la ausencia de una nomenclatura y guías estandarizadas, ha derivado en una gran heterogeneidad en los informes radiológicos. Un informe estructurado proporciona las herramientas para informar con seguridad los hallazgos que sugieren COVID-19, mejora la comunicación con los médicos peticionarios y el manejo de los pacientes y facilita el análisis posterior de cara a estudios científicos.
Algunas publicaciones proponen una estandarización del lenguaje clasificando los hallazgos como típicos, indeterminados, atípicos o negativos y añaden una conclusión que debe ser puesta en el contexto de la prevalencia de la COVID-19 y de los factores de riesgo del paciente30 (tabla 1).
Clasificación de los hallazgos de la COVID-19 en la radiografía de tórax..El diagnóstico propuesto en la última columna se basa en el artículo de Litmanovich et al.30
| Patrón Principal | DistribuciónMorfología | Localización | Diagnóstico Diferencial | Diagnóstico propuesto | |
|---|---|---|---|---|---|
| Típica | • Patrón reticular• Vidrio deslustrado• Consolidación | • Bilateral• Periférica• Multifocal parcheada o confluyente• Redondeada * | • Campos inferiores• Enfermedad difusa ** | • Neumonía organizada, reacción a drogas o medicamentos• Enfermedad difusa: SDRA | “Hallazgos compatibles con neumonía COVID-19. Fuera de un contexto epidémico adecuado estos hallazgos pueden solaparse con los de otras infecciones respiratorias, reacciones a drogas u otras causas de daño pulmonar” |
| Indeterminada | • Vidrio deslustrado• Consolidación | • Unilateral• Central | • Campos medios y superiores | • Edema alveolar• Otras infecciones: Neumonía de la comunidad | “Hallazgos indeterminados para neumonía COVID-19. Fuera de un contexto epidémico adecuado pueden estar asociados a otras causas de origen infeccioso o no” |
| Atípica | • Neumotórax• Neumomediastino• Derrame pleural• Consolidación lobar• Nódulo/masa• Patrón miliar• Cavitación | • YatrogeniaOtras infecciones• Insuficiencia cardíaca | “Hallazgos atípicos para neumonía COVID-19. Rogamos considerar diagnósticos alternativos” | ||
| Rx Normal | • Sin hallazgos patológicos | • Radiografía normal en el inicio de la enfermedad | “No existen signos de neumonía. La ausencia de hallazgos radiológicos puede darse en estadios iniciales de la enfermedad COVID-19” |
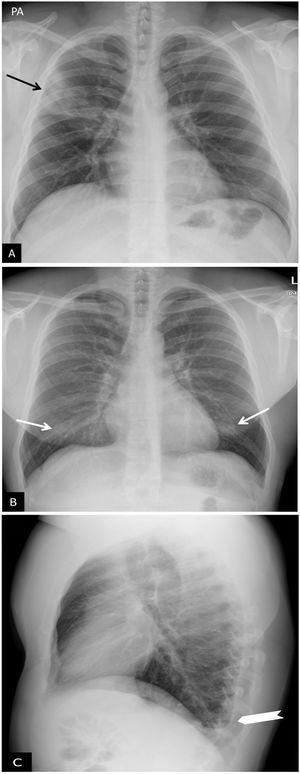
La tomosíntesis digital torácica es una técnica que aplica rayos X en proyecciones con angulación diferente para obtener información de diferentes secciones pulmonares; esto evita la superposición de estructuras y permite detectar con más precisión pequeñas lesiones pulmonares no visibles en la radiografía de tórax convencional38 (fig. 5). Con una dosis de radiación que no llega al doble de una radiografía de tórax convencional se obtiene una serie de aproximadamente 50 imágenes reconstruidas. Aunque en pacientes con COVID-19 no hay aún estudios publicados, los resultados preliminares de los estudios en proceso sugieren que mejora la sensibilidad y especificidad para detectar pequeñas consolidaciones pulmonares, como ya se ha publicado en otras lesiones38.
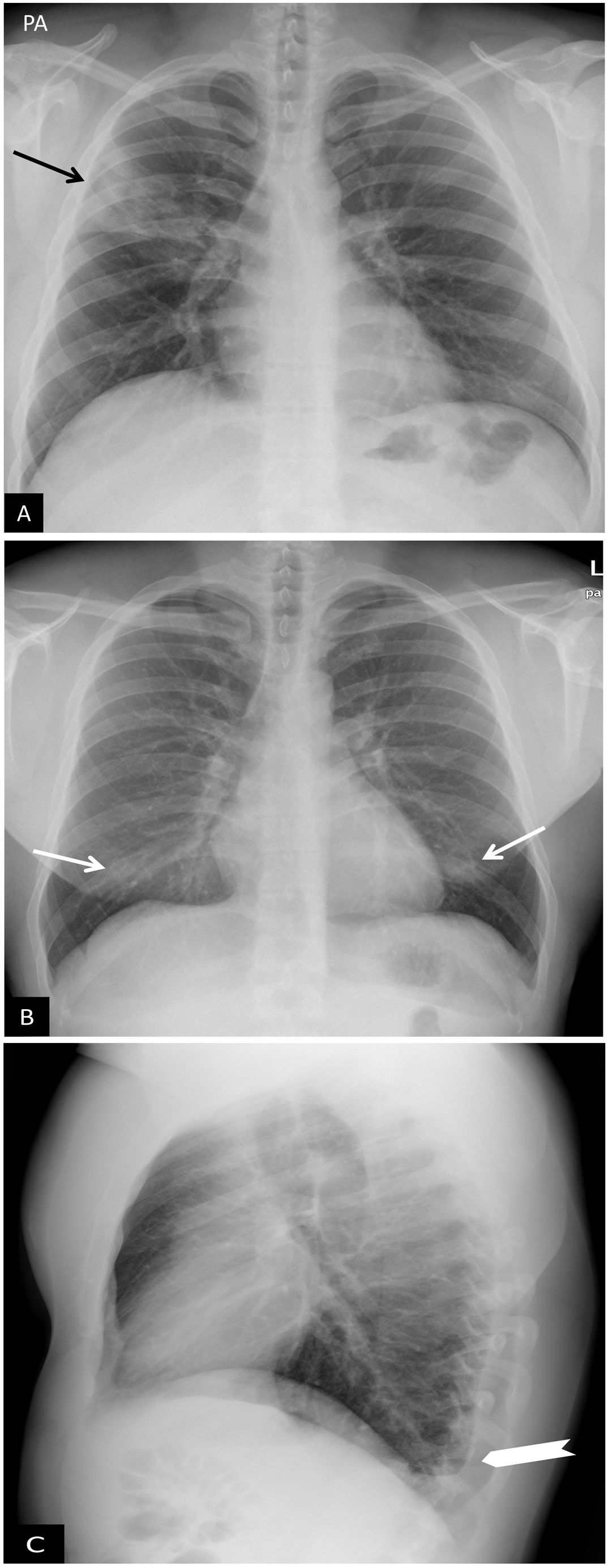
Tomosíntesis. Mujer de 30 años con COVID-19. A) Proyección posteroanterior de tórax convencional. Opacidades bilaterales en campos inferiores (flechas) que podrían corresponder a tejido mamario denso. Existen dudas en hemitórax derecho (flechas), por lo que se decide realizar estudio de tomosíntesis digital (TD). B y C) Imágenes de TD. Se observa consolidación extensa en el campo pulmonar inferior derecho (círculo blanco en B), así como pequeñas consolidaciones contralaterales solo evidenciadas mediante TD (punta de flecha en C) correspondientes a focos de neumonía.
Reproducido por cortesía de la Dra. J. Plasencia del Hospital Universitario Morales Meseguer de Murcia.
La TC de tórax de alta resolución es una prueba accesible y rápida y se considera la prueba de imagen más sensible para detectar COVID-19, con una sensibilidad descrita de hasta el 97%39. En algunos estudios se ha visto que los hallazgos de la TC torácica pueden preceder a la positividad de la RT-PCR39,40.
Existen discrepancias y controversia en cuanto al uso de la TC como modalidad diagnóstica, ya que, a pesar de su elevada sensibilidad, tiene una baja especificidad (25%), al superponerse los hallazgos de la COVID-19 a los de otras infecciones víricas como la gripe H1N1, SARS o MERS. Por ello, la mayoría de las sociedades, como la ACR, consideran la TC una técnica de segunda línea41. Otras sociedades con limitaciones de pruebas de PCR, como la china, usan la TC como modalidad diagnóstica inicial. Lo justifican por su mayor sensibilidad comparada con la radiografía de tórax y la menor probabilidad de falsos negativos, sobre todo en estadios precoces de la enfermedad24,39,42.
La elección de TC o de radiografía en el diagnóstico inicial del paciente se debe realizar teniendo en cuenta los atributos de cada técnica y los recursos disponibles en cada hospital25.
Indicaciones como prueba diagnósticaLa TC es especialmente útil para guiar el manejo en escenarios complejos, en pacientes con deterioro clínico y para excluir diagnósticos alternativos.
La Sociedad Española de Radiología Médica (SERAM) recomienda su uso en las siguientes situaciones43:
- •
Discrepancia clínica/analítica/radiológica: pacientes graves con alta sospecha clínica o analítica, radiografía de tórax normal y dificultad para obtener PCR o con PCR negativa o no concluyente.
- •
Pacientes con COVID-19 confirmada y empeoramiento clínico y/o analítico con sospecha de embolia pulmonar, sobreinfección o aparición de derrame pleural.
- •
En pacientes graves con sospecha clínica, en quienes ha de tomarse una decisión en cuanto a su ubicación hospitalaria en UCI convencional (limpia) o UCI de aislamiento (infectados por COVID-19).
- •
En pacientes con otra patología crítica, con sospecha o duda diagnóstica de ser positivos, que requieren tomar una decisión terapéutica inmediata y, por tanto, un diagnóstico rápido para elevar la protección de los profesionales intervinientes (cirugía, técnicas intervencionistas).
Para la sospecha y la valoración inicial de la COVID-19 con TC, la mayoría de los autores recomiendan la realización de un estudio de tórax sin contraste intravenoso y en inspiración44–46. Dado que muchos pacientes presentan disnea o tos, en ellos es recomendable utilizar tiempos de rotación más rápidos (≤0,5 segundos) y valores de “pitch” más altos (>1:1) para evitar artefactos de movimiento46.
Los pacientes con COVID-19 pueden requerir varios estudios en cortos espacios de tiempo, lo que condiciona un aumento de la radiación acumulada, que debe tenerse en cuenta especialmente en las poblaciones más sensibles47,48. Se ha propuesto el uso de protocolos de baja dosis con reconstrucción iterativa para disminuir la exposición a radiación, que han demostrado una eficacia comparable a la TC convencional en la detección de opacidades en vidrio deslustrado y consolidaciones47–49, aunque se requieren más investigaciones que evalúen su precisión diagnóstica y la calidad de imagen en las fases más tempranas de la infección47.
Hallazgos de TC en pacientes con COVID-19Hallazgos típicos- •
Opacidades en vidrio deslustrado (fig. 6A): consisten en un aumento tenue de la atenuación pulmonar que permite ver a su través sin llegar a borrar las estructuras vasculares subyacentes. Es el hallazgo predominante independiente del estadio de la enfermedad y el más precoz50.
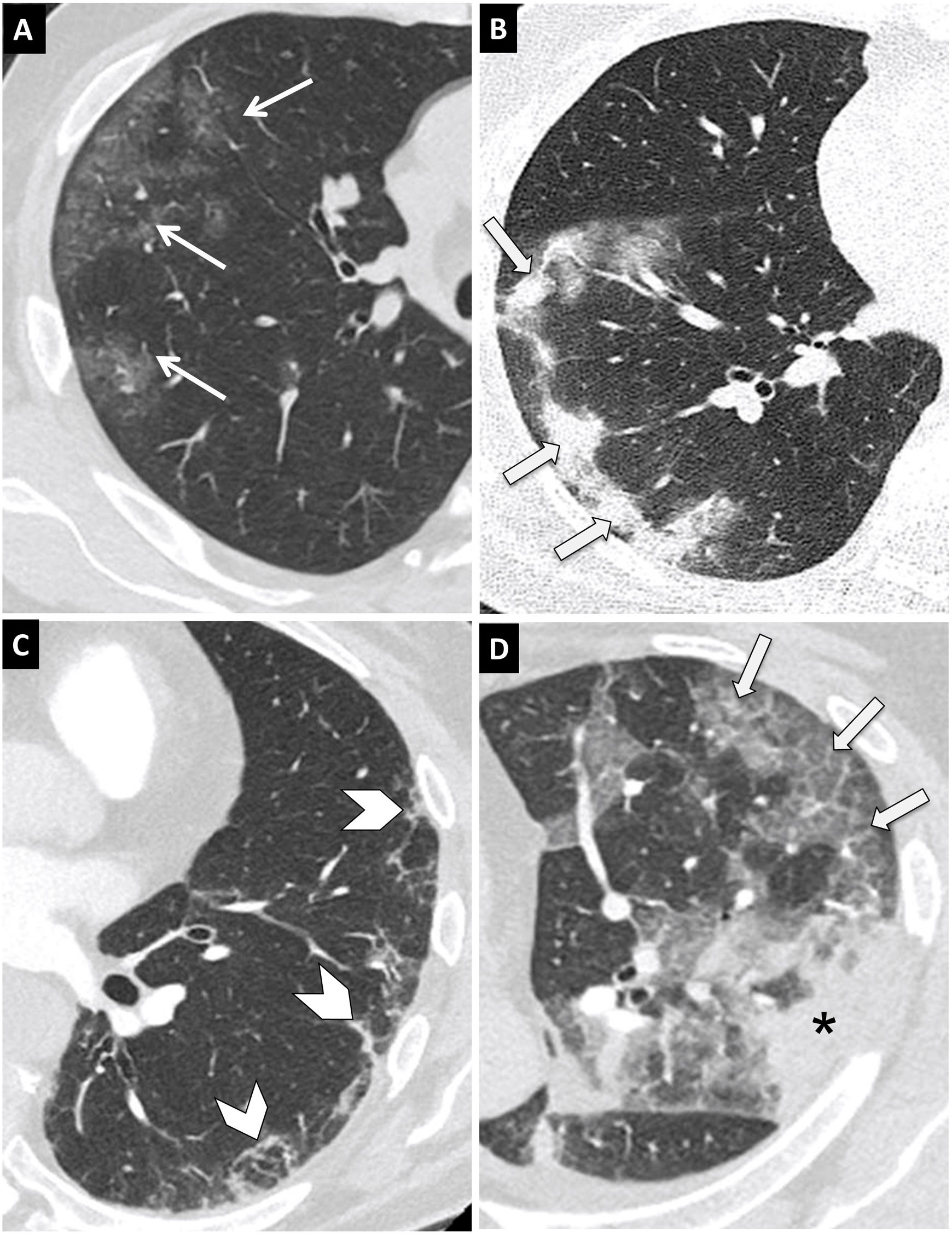
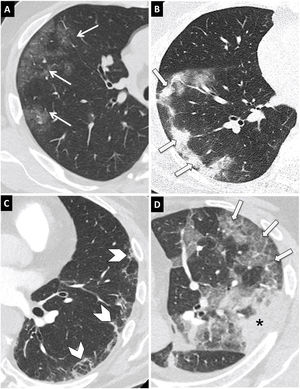
Figura 6.Hallazgos típicos de neumonía COVID-19 en tomografía computarizada (TC). Imágenes axiales de TC de tórax con cortes de 1mm. A) Opacidades en vidrio deslustrado de morfología redondeada y distribución periférica y subpleural (flechas). B) Consolidaciones de predominio periférico y subpleural (flechas). C) Reticulación de localización periférica y subpleural (puntas de flecha). D) Opacidades en vidrio deslustrado periféricas con engrosamiento de septos inter- e intralobulillares superpuesto en relación con patrón en empedrado (flecha). Se observa además una consolidación periférica (asterisco).
(0.41MB). - •
Consolidación (fig. 6B): consiste en un aumento de la atenuación pulmonar que borra los vasos y las paredes de la vía aérea. Es el segundo patrón por frecuencia, aparecen asociadas al vidrio deslustrado (44%) y menos frecuentemente solas (24%)51. Indica progresión de la enfermedad.
- •
Reticulación periférica (fig. 6C) por engrosamiento de los septos inter- e intralobulillares. Aumenta con el curso prolongado de la enfermedad51.
- •
Patrón en empedrado (fig. 6D): patrón lineal por engrosamiento de septos interlobulillares que se superpone a un patrón en vidrio deslustrado subyacente. Se debe a edema alveolar e inflamación intersticial aguda. Es un signo de progresión de la enfermedad50.
Otros signos menos frecuentes:
- •
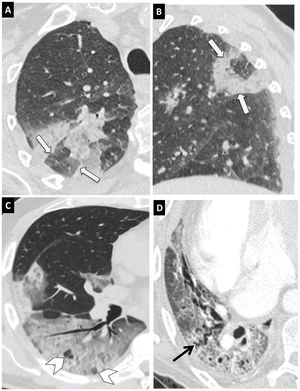
Signo del halo invertido (fig. 7A y B): representa una opacidad central en vidrio deslustrado rodeada de una consolidación en forma de media luna o anillo. No está claro si representa una mejoría de la consolidación o una progresión del vidrio deslustrado. Aunque no es un hallazgo frecuente, es considerado entre los hallazgos típicos41,50,52.
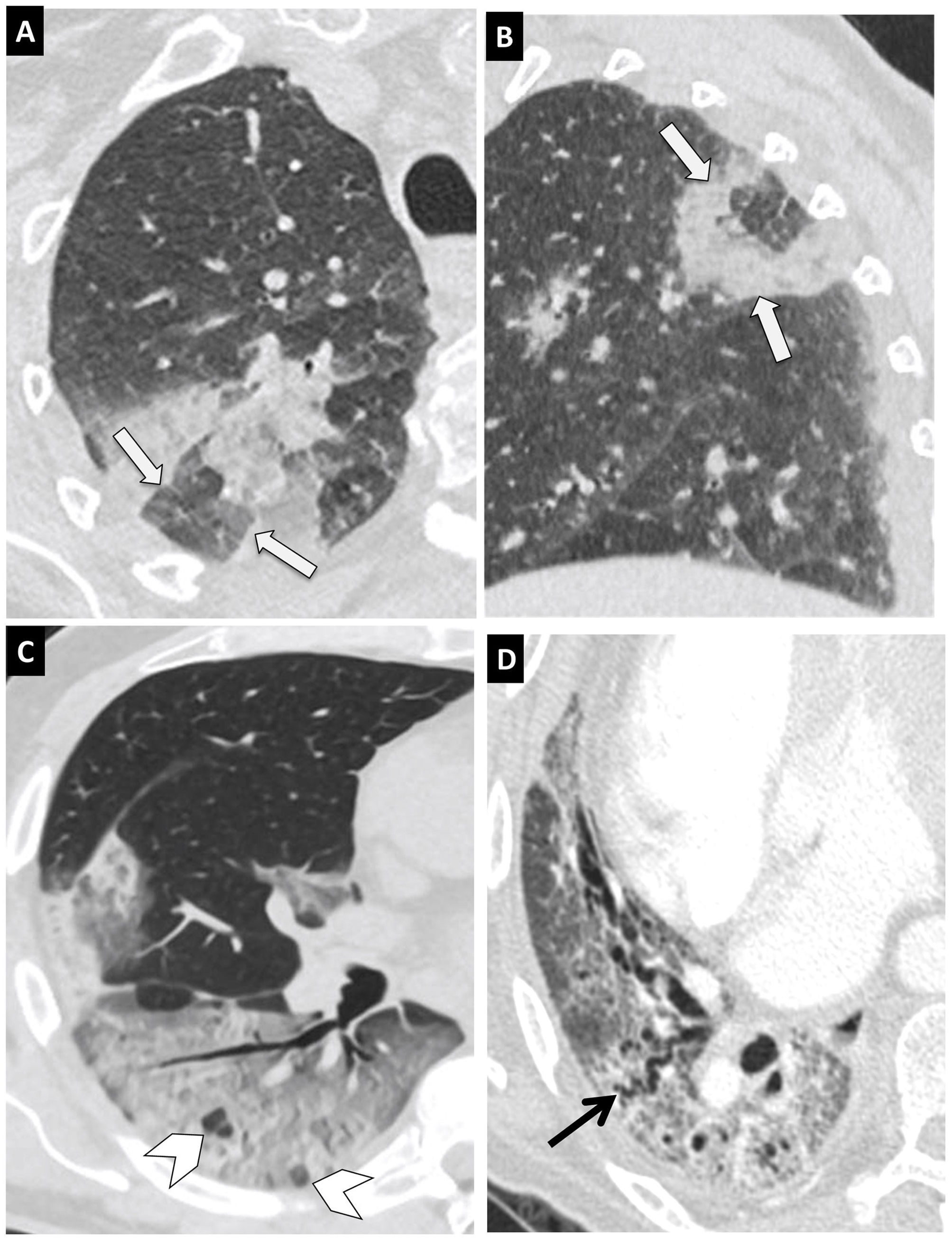
Figura 7.Hallazgos típicos de neumonía COVID-19 en tomografía computarizada (TC). Imágenes de TC de tórax con cortes de 1mm. A y B) Imágenes axial (A) y sagital (B) que muestran una lesión en el segmento posterior del lóbulo superior derecho con el signo del halo invertido (flechas). C) Extensa afectación en vidrio deslustrado con áreas de consolidación en lóbulo inferior derecho con el signo de la vacuola (puntas de flecha). D) Alteración de la arquitectura del lóbulo inferior derecho con patrón en empedrado y dilatación bronquial (flecha negra).
(0.4MB). - •
Signo de la burbuja de aire-vacuola (fig. 7C): se refiere a un pequeño espacio hipodenso pulmonar, menor de 5mm, en el interior de la opacidad en vidrio deslustrado; podría corresponder a la dilatación patológica de un espacio fisiológico, a la sección transversal de una bronquiolectasia o ser secundario a la resolución de las consolidaciones51.
- •
Cambios en la vía aérea, con dilataciones bronquiales (fig. 7D) en las áreas de vidrio deslustrado y engrosamiento de la pared bronquial por inflamación.
- •
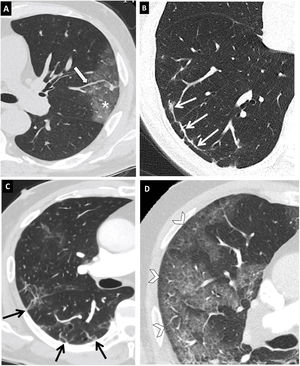
Vasos prominentes: dilatación de los vasos pulmonares peri- o intralesionales (fig. 8A) por daño de la pared capilar en respuesta a factores inflamatorios50.
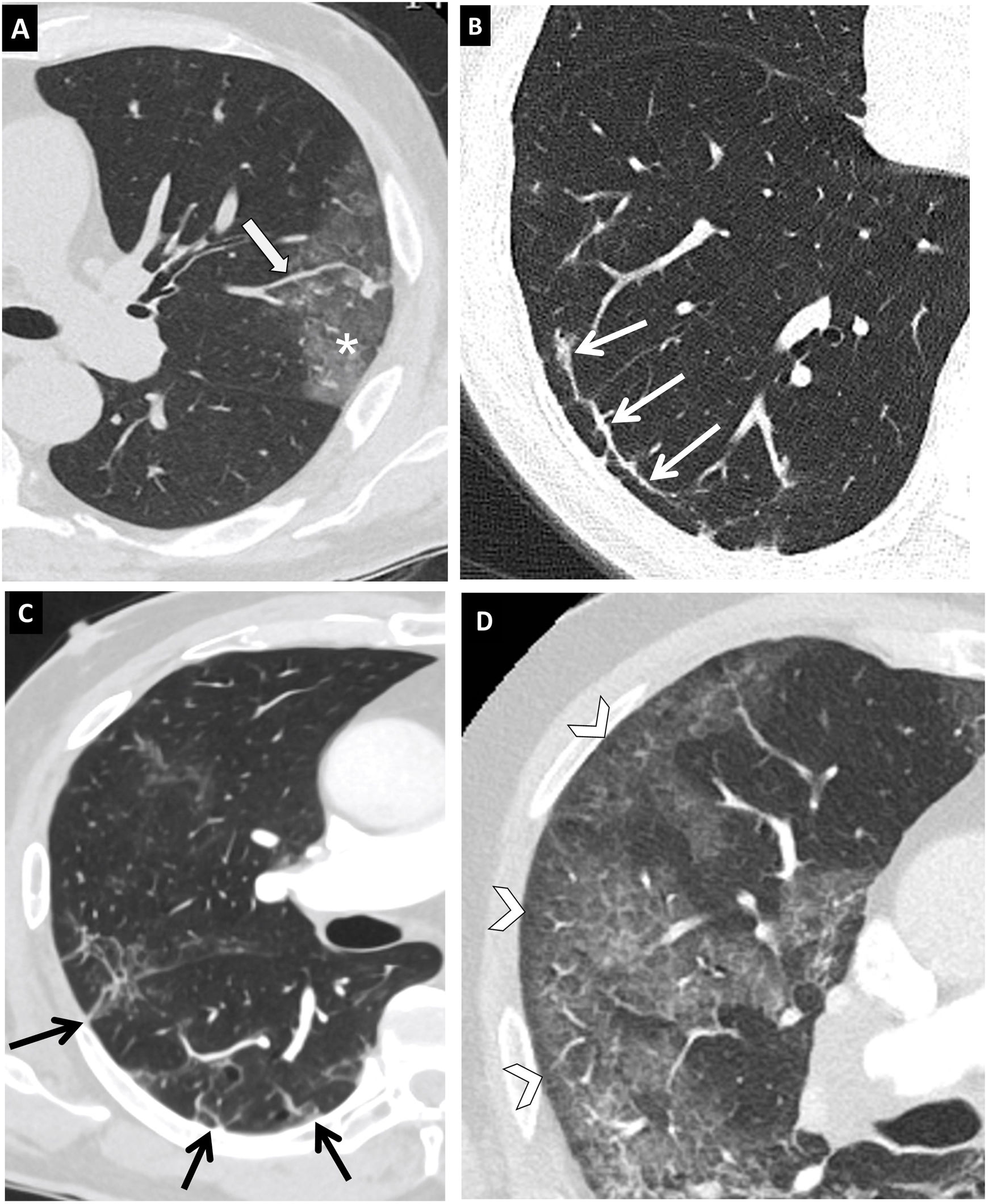
Figura 8.Hallazgos típicos de neumonía COVID-19 en tomografía computarizada (TC). Imágenes axiales de TC de tórax con cortes de 1mm. A) Engrosamiento vascular (flecha) asociado a un área de opacidad en vidrio deslustrado (asterisco). B) Línea curvilínea subpleural (flecha). C) Bandas parenquimatosas subpleurales (flechas). D) Línea hipoatenuante (flechas) entre la pleural visceral y la opacidad en vidrio deslustrado (puntas de flecha).
(0.38MB). - •
Alteraciones pleurales y subpleurales:
- –
Engrosamiento pleural asociado a las alteraciones del parénquima pulmonar.
- –
Línea curvilínea subpleural (fig. 8B): opacidad curvilínea fina con un grosor de 1 a 3mm, localizada paralela a la pleura y a menos de 1cm de la superficie pleural. Se relaciona con edema o fibrosis53.
- –
Banda parenquimatosa subpleural (fig. 8C): opacidad lineal, habitualmente de 1-3mm de grosor y de hasta 5cm de longitud, localizada perpendicular a la pleura visceral, hasta la que se suele extender, que a menudo está engrosada y retraída en el punto de contacto. Refleja una fibrosis parenquimatosa y se asocia habitualmente a distorsión de la arquitectura pulmonar.
- –
Línea hipoatenuante entre la pleura visceral y la lesión (fig. 8D).
El derrame pleural, el derrame pericárdico, las linfadenopatías, los cambios quísticos y el neumotórax son algunos de los hallazgos poco comunes, pero posibles, observados con la progresión de la enfermedad54,55, generalmente asociados a los cuadros graves.
Localización y distribuciónLa afectación suele ser multifocal, bilateral, de distribución periférica y subpleural55. Puede haber opacidades en vidrio deslustrado unilaterales, principalmente en las fases tempranas56. Aunque todos los segmentos pulmonares pueden estar involucrados, existe predilección por los lóbulos inferiores51.
Ninguno de los hallazgos descritos es exclusivo de la neumonía COVID-19, pero la distribución típica y la combinación de aquellos en el contexto epidémico sugieren fuertemente su diagnóstico.
Hallazgos indeterminadosSon formas de presentación inespecífica, ya que pueden observarse tanto en neumonía COVID-19 como por otros agentes patógenos, incluso en entidades no infecciosas:
- •
Consolidaciones u opacidades en vidrio deslustrado parcheadas, no periféricas (centrales o peribroncovasculares), de distribución unilateral, más frecuente en lóbulos superiores.
- •
Fibrosis con vidrio deslustrado.
- •
Adenopatías.
- •
Derrame pleural.
- •
Cavitación.
- •
Calcificación.
- •
Nódulos sólidos bien definidos o masas.
- •
Bronquiolitis – patrón en árbol en brote.
- •
Consolidación focal.
- •
Opacidades en vidrio deslustrado difusas de distribución peribroncovascular.
- •
Cambios fibróticos (panal de abejas y bronquiectasias de tracción).
Estas entidades orientan a un diagnóstico alternativo54.
Hallazgos de la TC según el estadio evolutivo de la infecciónEn algunos estudios se describen hallazgos anormales de la TC pulmonar en pacientes asintomáticos56. También se ha observado que la TC puede ser negativa en los primeros días de los síntomas. Por lo tanto, una TC negativa no debe usarse para excluir la posibilidad de COVID-19, particularmente en la fase temprana.
Existe una relación entre los hallazgos radiológicos y el tiempo transcurrido desde el inicio de síntomas52,57,58 (fig. 9). Se han descrito cuatro etapas evolutivas:
- 1.
Fase precoz (0-4 días después del comienzo de los síntomas): predomina el patrón en vidrio deslustrado, con afectación uni- o bilateral y multifocal. Puede mostrar una morfología redondeada. La TC también puede ser normal (50% en los dos primeros días).
- 2.
Fase de progresión (5-8 días): la afectación en vidrio deslustrado progresa rápidamente en extensión y se hace bilateral, difusa, con afectación multilobar. En esta etapa pueden aparecer áreas de patrón en empedrado y consolidaciones54.
- 3.
Fase pico (9-13 días): se observa máxima afectación, con áreas de vidrio deslustrado que se transforman en consolidación. La consolidación es la afectación predominante, puede verse broncograma aéreo, patrón en empedrado y el signo de halo invertido.
- 4.
Fase de resolución (>14 días): la reabsorción de las consolidaciones se manifiesta otra vez como opacidades en vidrio deslustrado que pueden asociar dilataciones bronquiales con distorsión subpleural. Pueden aparecer tanto bandas parenquimatosas subpleurales como líneas curvas subpleurales. La evolución de las lesiones es frecuentemente asincrónica, con áreas que muestran reabsorción y otras, progresión.
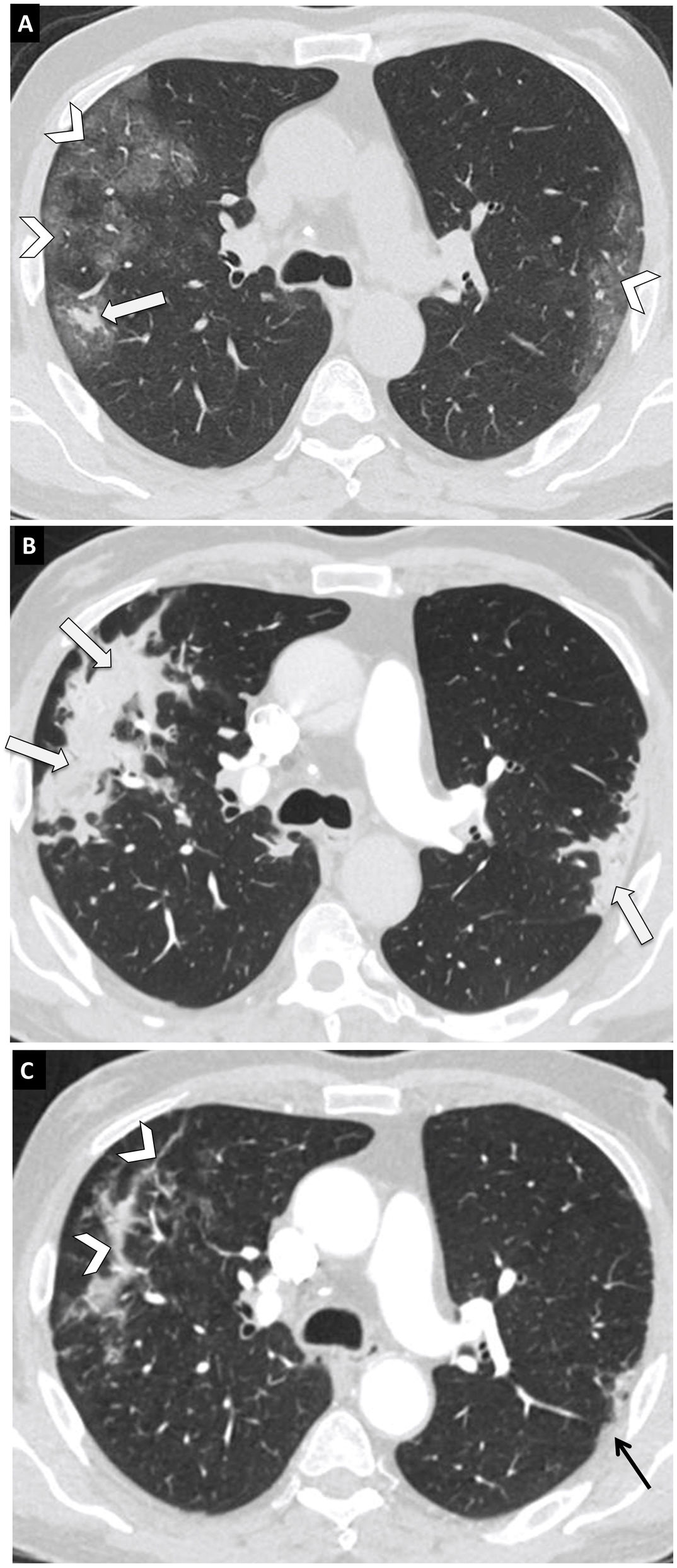
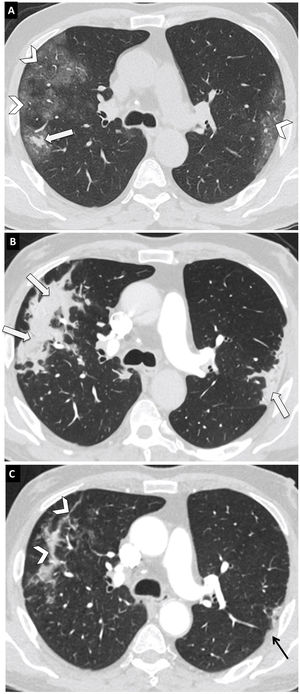
Evolución de neumonía COVID-19 en mujer de 56 años. Imágenes axiales de tomografía computarizada (TC) de tórax de 1mm de espesor a la altura de la carina. A) Estudio a los 10 días del comienzo de los síntomas. Opacidades en vidrio deslustrado periféricas y bilaterales (puntas de flecha) y pequeña consolidación en formación en el segmento posterior del lóbulo superior derecho (flecha). B) TC a los 15 días después de realizarse la primera. Evolución de las opacidades en vidrio deslustrado a consolidaciones (flechas). C) TC a los 32 días después realizarse de la primera. Reabsorción parcial de las consolidaciones (puntas de flecha) y engrosamiento pleural focal en el segmento ápico-posterior del lóbulo superior izquierdo (flecha negra).
En algunos pacientes, el engrosamiento septal inter- e intralobulillar asociado a dilataciones bronquiales aumenta progresivamente a partir de la segunda semana. Estos hallazgos indican una afectación intersticial, lo que sugiere el desarrollo de fibrosis, si bien no se conoce por completo la evolución de la enfermedad para calificar estos cambios de fibrosis irreversible54.
Informe estructuradoEl informe estructurado ofrece un lenguaje estandarizado que puede ser comprendido por toda la comunidad médica. Debe ser correlacionado con la sospecha clínica, el tiempo de evolución de los síntomas y la prevalencia local.
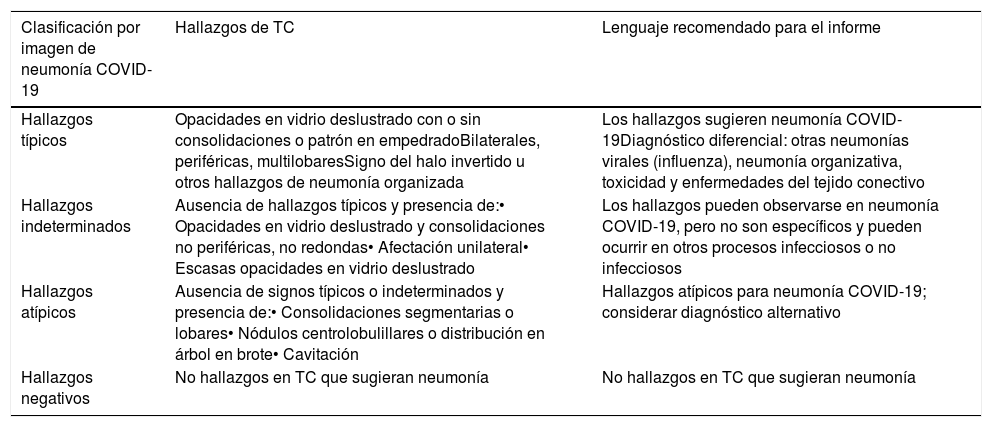
La Radiological Society of North America (RSNA) propone cuatro categorías: apariencia típica, indeterminada, atípica y negativo para neumonía COVID-1941 (tabla 2).
Sistema de clasificación de los hallazgos de la neumonía COVID-19 en la tomografía computarizada (TC) de tórax, consenso avalado por el American College of Radiology (ACR) y por la Radiological Society of North America (RSNA)41
| Clasificación por imagen de neumonía COVID-19 | Hallazgos de TC | Lenguaje recomendado para el informe |
|---|---|---|
| Hallazgos típicos | Opacidades en vidrio deslustrado con o sin consolidaciones o patrón en empedradoBilaterales, periféricas, multilobaresSigno del halo invertido u otros hallazgos de neumonía organizada | Los hallazgos sugieren neumonía COVID-19Diagnóstico diferencial: otras neumonías virales (influenza), neumonía organizativa, toxicidad y enfermedades del tejido conectivo |
| Hallazgos indeterminados | Ausencia de hallazgos típicos y presencia de:• Opacidades en vidrio deslustrado y consolidaciones no periféricas, no redondas• Afectación unilateral• Escasas opacidades en vidrio deslustrado | Los hallazgos pueden observarse en neumonía COVID-19, pero no son específicos y pueden ocurrir en otros procesos infecciosos o no infecciosos |
| Hallazgos atípicos | Ausencia de signos típicos o indeterminados y presencia de:• Consolidaciones segmentarias o lobares• Nódulos centrolobulillares o distribución en árbol en brote• Cavitación | Hallazgos atípicos para neumonía COVID-19; considerar diagnóstico alternativo |
| Hallazgos negativos | No hallazgos en TC que sugieran neumonía | No hallazgos en TC que sugieran neumonía |
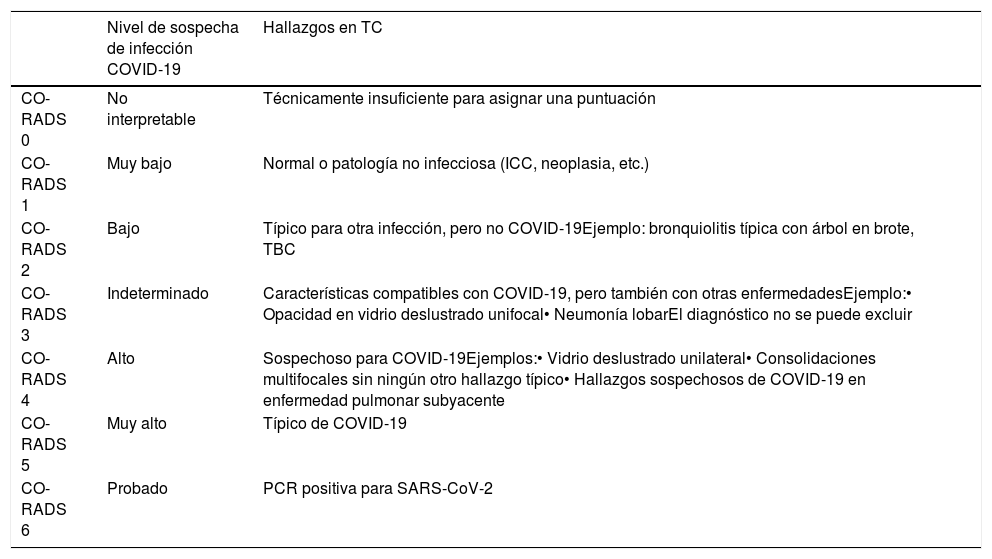
La Sociedad Holandesa de Radiología propone un consenso para el informe estructurado de los hallazgos en la TC torácica de los pacientes con sospecha de COVID-19, la clasificación CO-RADS, con una escala de sospecha de cinco puntos, desde muy bajo (CO-RADS 1) hasta muy alto (CO-RADS 5), desarrollada para pacientes con síntomas moderados a graves en un entorno de prevalencia moderada a alta59 (tabla 3).
Clasificación CO-RADS del Grupo de trabajo COVID de la Sociedad Holandesa de Radiología: propuesta de sistema de informe estandarizado de TC para pacientes con sospecha de infección COVID-19 en un entorno de prevalencia moderada o alta59
| Nivel de sospecha de infección COVID-19 | Hallazgos en TC | |
|---|---|---|
| CO-RADS 0 | No interpretable | Técnicamente insuficiente para asignar una puntuación |
| CO-RADS 1 | Muy bajo | Normal o patología no infecciosa (ICC, neoplasia, etc.) |
| CO-RADS 2 | Bajo | Típico para otra infección, pero no COVID-19Ejemplo: bronquiolitis típica con árbol en brote, TBC |
| CO-RADS 3 | Indeterminado | Características compatibles con COVID-19, pero también con otras enfermedadesEjemplo:• Opacidad en vidrio deslustrado unifocal• Neumonía lobarEl diagnóstico no se puede excluir |
| CO-RADS 4 | Alto | Sospechoso para COVID-19Ejemplos:• Vidrio deslustrado unilateral• Consolidaciones multifocales sin ningún otro hallazgo típico• Hallazgos sospechosos de COVID-19 en enfermedad pulmonar subyacente |
| CO-RADS 5 | Muy alto | Típico de COVID-19 |
| CO-RADS 6 | Probado | PCR positiva para SARS-CoV-2 |
ICC: insuficiencia cardíaca congestiva; PCR: reacción en cadena de la polimerasa; TBC: tuberculosis; TC: tomografía computarizada.
La mayoría de los pacientes infectados por SARS-CoV-2 tienen síntomas leves y buen pronóstico. Pero en ocasiones el virus ocasiona una enfermedad grave en forma de neumonía, edema pulmonar, SDRA o fallo multiorgánico que puede conducir a la muerte. El estudio de los factores clínicos, analíticos y de imagen asociados a la gravedad del proceso es clave para promover estrategias terapéuticas efectivas que disminuyan las complicaciones y la mortalidad60.
La TC de tórax se considera una de las herramientas principales para evaluar la gravedad de la infección60–65. Permite estratificar a los pacientes en categorías de riesgo y estimar su pronóstico ayudando a la toma de decisiones clínicas65.
El hallazgo de imagen más comúnmente asociado a la gravedad clínica es la extensión de la afectación pulmonar53,56,60,61,63,64,66–71.
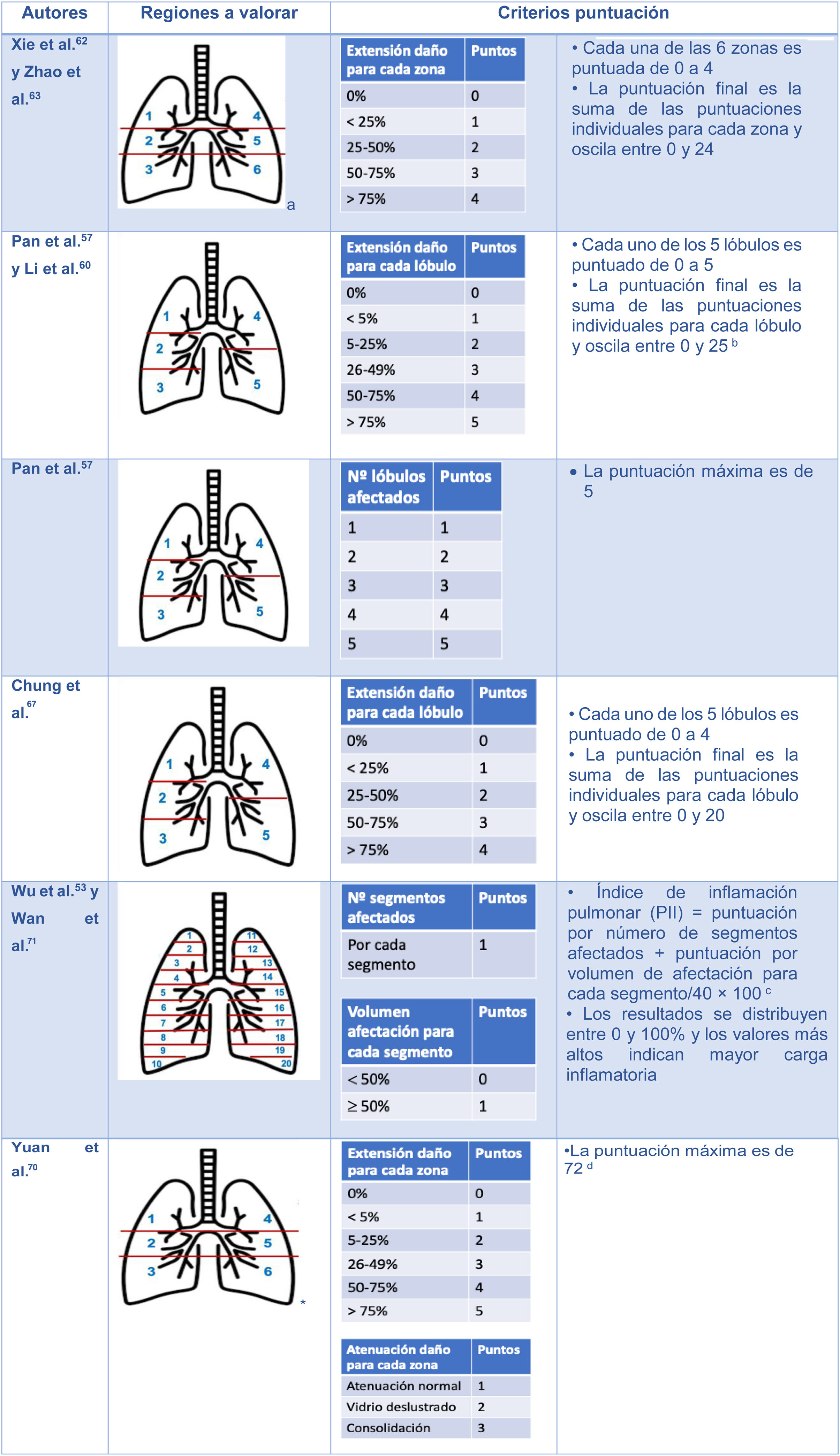
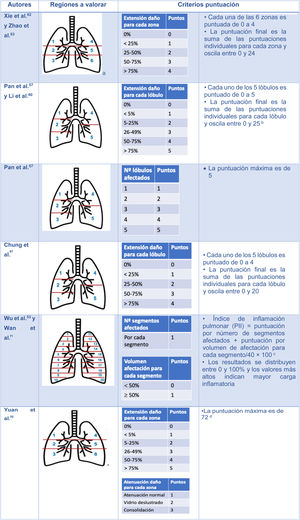
Se han propuesto varias escalas semicuantitativas para TC que de forma visual calculan el alcance de las alteraciones (fig. 10). Su inconveniente es la falta de precisión. Es ahí donde los sistemas de inteligencia artificial pueden realizar un análisis cuantitativo y riguroso del volumen pulmonar lesionado72–74.
Escalas semicuantitativas para valorar la extensión de las lesiones pulmonares por neumonía COVID-19 con tomografía computarizada
aRegiones superiores (1 y 4) encima de carina; regiones medias (2 y 5) entre carina y vena pulmonar inferior; regiones inferiores (3 y 6) debajo de vena pulmonar inferior.
bLi et al.60 demostraron que la clasificación con un punto de corte de 7 tenía una sensibilidad y especificidad del 80% y 82,8%, respectivamente, para diferenciar entre pacientes graves y leves (AUC 0,87).
cWu et al.53 demostraron que el PII es un indicador independiente de progresión de enfermedad y de gravedad. La Asociación de Radiólogos de China Chongqing lo utiliza como criterio de evaluación.
dCon un valor de corte de 24,5, la escala predice mortalidad con una sensibilidad y especificidad del 85% y 84%, respectivamente.
Otras alteraciones pulmonares significativamente más frecuentes en pacientes graves son la distribución difusa de las lesiones56,63,67,68,70, la afectación de zonas medias y centrales56,61,66, las consolidaciones60,65,68,70, el patrón en empedrado60,68, el engrosamiento septal interlobulillar68, el engrosamiento de paredes bronquiales60, el broncograma aéreo70, las bronquiectasias de tracción63, las opacidades lineales60, las atelectasias65 y la distorsión de la arquitectura pulmonar63. Las lesiones extrapulmonares como el crecimiento ganglionar intratorácico60,63 y el derrame pleural60,63,65 y pericárdico (60) también parecen asociarse a mayor gravedad (fig. 10).
Correlación clínica y hallazgos patológicosLa Guía para el Diagnóstico y Tratamiento de la Neumonía por el Nuevo Coronavirus (versión 5) de la Comisión Nacional de Salud China distingue clínicamente cuatro niveles de gravedad75:
- 1.
Leve. Pacientes con síntomas leves y sin alteraciones en la TC. El virus se encuentra en la vía respiratoria superior y no ha llegado a los alvéolos, por lo que no hay reacción pulmonar76.
- 2.
Común. Pacientes con fiebre o signos de infección respiratoria y con cambios de neumonía en la TC. Suelen presentar áreas de atenuación en vidrio deslustrado que representan una ocupación parcial de los espacios alveolares por exudado. La pared alveolar está intacta53,68,76.
- 3.
Grave. Pacientes con al menos uno de los siguientes criterios:
- •
Distrés respiratorio, frecuencia respiratoria≥30/min.
- •
Saturación de oxígeno en dedo (SaO2)≤93% en reposo.
- •
Presión parcial de oxígeno arterial (PaO2)/fracción de oxígeno inspirado (FiO2)≤300mmHg.
La TC puede mostrar patrón en empedrado. Según Wang et al.68, el 70% de los pacientes con esta alteración serán clasificados como graves o críticos. Se produce por la suma de un patrón alveolar e intersticial. Refleja un aumento del exudado alveolar y la dilatación con aumento de la permeabilidad de los capilares de los septos interlobulillares, dando lugar a edema intersticial interlobulillar68,76.
- 4.
Crítico. Pacientes con al menos uno de los siguientes criterios:
- •
Fallo respiratorio que precisa ventilación mecánica.
- •
Shock.
- •
Fallo multiorgánico.
En la TC presentan extensas consolidaciones difusas que pueden tener la apariencia de “pulmón blanco”56,76. Se producen por lesión alveolar con acumulación de exudados y edema en la cavidad alveolar que conducen a una alteración de la ventilación-perfusión. Esto, sumado a una reacción inmunitaria anómala (desregulación), acaba provocando un SDRA y un cuadro sistémico grave53,65,76.
COVID-19 en embarazadasEl embarazo no parece aumentar la susceptibilidad a la infección por SARS-CoV-2; sin embargo, las mujeres embarazadas tienen un riesgo mayor de enfermedad grave y aquellas que desarrollan neumonía tienen un riesgo mayor de parto prematuro y cesárea77.
La radiografía de tórax, habitualmente la proyección PA, es suficiente para la evaluación inicial de las complicaciones pulmonares en la mayoría de las pacientes embarazadas. Una sola radiografía de tórax conlleva una dosis de radiación fetal muy baja (0,0005-0,01 mGy)78. Si está indicada, la TC debe realizarse, ya que la dosis de radiación fetal también es baja (0,01-0,66 mGy) y no está asociada con un mayor riesgo de anomalías fetales o pérdida del embarazo78.
ConclusiónLas pruebas de imagen tienen un papel importante en el manejo del paciente con sospecha o con confirmación de COVID-19. La prueba de imagen inicial es la radiografía de tórax. La TC, que es más sensible, se reserva para detectar posibles complicaciones, proporcionar diagnósticos alternativos, en casos de discrepancia clínica, analítica y radiológica o cuando no sea posible el diagnóstico microbiológico.
La neumonía COVID-19 se caracteriza por la presencia de opacidades en vidrio deslustrado y/o consolidaciones, típicamente bilaterales y periféricas, con frecuencia subpleurales y más comúnmente en los campos inferiores. Evolutivamente, a partir de la segunda semana de la enfermedad aparecen cambios reparativos caracterizados por líneas subpleurales, mayor distorsión subpleural y dilataciones bronquiales.
Además, las pruebas de imagen permiten monitorizar la evolución de la enfermedad y graduar la gravedad de la afectación pulmonar.
Autoría- 1.
Responsable de la integridad del estudio: EMC, ADT, LIS, SOV, SBN.
- 2.
Concepción del estudio: EMC, ADT, LIS, SOV, SBN.
- 3.
Diseño del estudio: EMC, ADT, LIS, SOV, SBN.
- 4.
Obtención de los datos: EMC, ADT, LIS, SOV, SBN.
- 5.
Análisis e interpretación de los datos: EMC, ADT, LIS, SOV, SBN.
- 6.
Tratamiento estadístico: N/A.
- 7.
Búsqueda bibliográfica: N/A.
- 8.
Redacción del trabajo: EMC, ADT, LIS, SOV, SBN.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: EMC, ADT, LIS, SOV, SBN.
- 10.
Aprobación de la versión final: EMC, ADT, LIS, SOV, SBN.
Los autores declaran no tener ningún conflicto de intereses.