El pie diabético infectado es una complicación frecuente de la diabetes y un marcador de deterioro del paciente. Existe escasa información en Colombia sobre características de los pacientes que ingresan a los servicios de urgencias de alta complejidad con esta patología y desenlaces como amputación y perfil microbiológico.
Materiales y MétodosSerie de casos de pacientes que ingresaron al servicio de urgencias del Hospital Pablo Tobón Uribe con motivo de consulta principal pie diabético infectado. Se analizaron las historias clínicas de manera retrospectiva y se utilizaron herramientas de estadística descriptiva para la caracterización de la población y de variables relacionadas con diagnóstico, tratamiento y resultados tempranos intrahospitalarios.
ResultadosEntre enero de 2009 y diciembre de 2013 ingresaron 118 pacientes con 145 úlceras infectadas por pie diabético, el 90% con HbAc>6.5, el 52% con disfunción renal, el 51% con enfermedad arterial periférica. El 57% tenía úlceras grado 3 o mayor en la clasificación de Wagner, la infección fue polimicrobiana en el 63%. El 58% requirió amputación, el 62% de las amputaciones fueron amputaciones menores. La mortalidad fue del 10%, la mortalidad atribuible a infección del pie diabético o complicaciones derivadas de la amputación fue del 1,7%.
DiscusiónLos pacientes con pie diabético que ingresaron a urgencias de un hospital de alta complejidad en Colombia tienen una enfermedad sistémica avanzada, relacionada con disfunción renal y vascular periférica, lesiones locales graves con compromiso óseo y articular avanzado; dada la gravedad de estas condiciones, la prevalencia de amputaciones mayores puede ser superior a la reportada en la literatura.
Nivel de Evidencia: IV
Infected diabetic foot is a frequent complication of diabetes and a marker of patient deterioration. There is little information in Colombia on the characteristics of patients that enter the highly complex emergency services with this condition and their outcomes, such as amputation and microbiological profile.
MaterialsCase series of patients admitted to the emergency department of Pablo Tobón Uribe Hospital whose main consultation was infected diabetic foot. The medical records were retrospectively analysed and descriptive statistical tools were used to characterise the population, as well as the variables related to diagnosis, treatment, and early in-hospital outcomes.
ResultsBetween January 2009 and December 2013, 118 patients with 145 ulcers due to an infected diabetic foot were admitted. The HbA1c was> 6.5 in 90%, and 52% had renal dysfunction, 51% with peripheral arterial disease, and 57% had ulcers grade 3 or higher in the Wagner classification. The infection was polymicrobial in 63%, and 58% required amputation, with 62% of amputations being classed as minor. Mortality was 10%, and mortality attributable to diabetic foot infection or complications derived from amputation was 1.7%.
DiscussionPatients with diabetic foot admitted to the emergency room of a high complexity hospital in Colombia have an advanced systemic disease, related to renal and peripheral vascular dysfunction, and serious local injuries with advanced bone and joint involvement. Given the severity of these conditions, the prevalence of major amputations may be higher than that reported in the literature.
Evidence Level: IV
En el año 2017, 425 millones de personas en el mundo tenían diabetes, es decir que el 5,6% de los habitantes de la tierra sufrían de esta enfermedad. Aproximadamente cinco millones de personas mueren en el mundo por la diabetes y sus complicaciones1. En Colombia, no existen datos reales diferentes a un consolidado de 1.200.000 personas afectadas, sin embargo la prevalencia real estimada de diabetes en 2017 fue del 8,1%, con una distribución del 81% en área urbana. La diabetes es la principal causa en el mundo de amputaciones no traumáticas del miembro inferior, entre 4 y 10% de la población diabética presentarán una úlcera en el pie a lo largo de su vida, el 50% de estos pacientes necesitara una amputación para control de la infección, con una mortalidad hasta del 70% en los siguientes cinco años después de una amputación mayor2,3.
La presencia de pie diabético es una de las complicaciones más graves en el paciente con diabetes y suele marcar un estadio avanzado de la enfermedad con compromiso neurovascular periférico4. La prevención de las úlceras en el pie del paciente con diabetes es la estrategia ideal para disminuir la morbilidad secundaria y los costos relacionados con hospitalización, procedimientos quirúrgicos, amputaciones mayores y la rehabilitación; sin embargo, en Colombia no existe una cultura para la evaluación sistemática del pie en riesgo en pacientes con diabetes en la atención primaria, por lo que es frecuente que los pacientes ingresen a los servicios de urgencias de alta complejidad con úlceras infectadas en estadios avanzados y con pocas probabilidades de salvamento de la extremidad. Siendo la diabetes una enfermedad con compromiso multisistémico requiere un abordaje interdisciplinario que permita el control metabólico y de otras comorbilidades con el fin de garantizar un tratamiento integral que mejore la supervivencia y disminuya la necesidad de amputaciones mayores mejorando la calidad de vida de las personas que padecen de esta entidad5.
Existe poca información en nuestro medio que permita caracterizar la población de pacientes con pie diabético que ingresan a urgencias con este motivo de consulta principal, por lo que es difícil comparar resultados y evaluar las estrategias de tratamiento. En el Hospital Pablo Tobón Uribe existe desde 2002 un equipo para el tratamiento de los pacientes con infecciones osteoarticulares, incluyendo el pie diabético, este equipo involucra a Ortopedia, Infectología, Cirugía Plástica, Nutrición Clínica, Clínica de Heridas, Psicología y Atención Farmacéutica.
El objetivo del estudio es describir a la población de pacientes con pie diabético que ingresaron a urgencias de un hospital de alta complejidad entre 2009 y 2013 y requirieron hospitalización para su tratamiento, haciendo énfasis en los desenlaces relacionados con la infección primaria, amputación e infecciones del muñón.
Materiales y MétodosSe realizó una serie de casos de pacientes mayores de 15 años con diagnóstico de diabetes que ingresaron al servicio de urgencias del Hospital Pablo Tobón Uribe entre enero de 2009 y diciembre de 2013, con motivo de consulta principal úlcera en el miembro inferior que indicara la necesidad de tratamiento intrahospitalario por las especialidades de Medicina Interna, Cirugía Vascular y/o Ortopedia. No se realizó cálculo de tamaño de muestra por tratarse de una serie de casos consecutivos con inclusión de todos los sujetos susceptibles de ingresar a la serie. Los pacientes fueron identificados a través de la base de datos del Grupo de Infecciones Osteoarticulares y de la base de datos de egresos hospitalarios del Departamento de Gestión de la Información del hospital, que tuvieran el código diagnóstico CIE 10 L97X (Úlcera del miembro inferior no diagnosticada en otra parte) y uno o más de los códigos del capítulo de diabetes del CIE 10 E100 a E149. Se incluyeron los pacientes en los cuales la razón principal de la hospitalización era una úlcera en el pie y que tuvieran una estancia hospitalaria mínima de 48 horas, se obtuvieron los datos únicamente del primer episodio de hospitalización secundario a la úlcera, cuando el motivo de reingreso fue infección del sitio operatorio del muñón se obtuvieron solamente los datos microbiológicos. Se registraron las siguientes variables:
- -
Demográficas y clínicas basales: Sexo, edad, procedencia, seguridad social, antecedentes de tabaquismo, dislipidemia, hipertensión arterial, infarto de miocardio, enfermedad vascular cerebral o periférica, tipo de diabetes (1 o 2), uso de insulina al momento del ingreso, diagnóstico de retinopatía y/o nefropatía al momento del ingreso y necesidad de terapia de reemplazo renal al ingreso.
- -
Laboratorios al ingreso: Hemoglobina glicosilada, creatinina, proteína C reactiva y leucocitos.
- -
Relacionadas con la úlcera: número de úlceras, localización, gravedad de acuerdo con la clasificación de Wagner.
- -
Relacionadas con los cuidados intrahospitalarios: Especialidades tratantes e interconsultantes, uso de ayudas diagnósticas (radiografías simples, arteriografía, doppler, pletismografía, resonancia magnética).
- -
Relacionadas con el tratamiento quirúrgico: especialidad responsable (Ortopedia o Cirugía Vascular), necesidad de amputación como cirugía primaria y secundaria, nivel de amputación inicial y final, infección del muñón.
- -
Relacionadas con la infección: perfil microbiológico de los cultivos iniciales y de los de la infección del muñón, uso de antibióticos antes de los cultivos, cultivos negativos.
- -
Muerte intrahospitalaria o registro de muerte en la historia clínica electrónica.
No se establecieron criterios de exclusión. Se utilizaron las herramientas de estadística descriptiva, con frecuencias y proporciones para variables cualitativas, y medianas y RIQ para las variables cuantitativas. Se realizó contraste de hipótesis exploratoria para la asociación entre uso de antibióticos antes de cirugía y la presencia de cultivos negativos. Los análisis se realizaron con el software SPSS v20. El estudio tuvo la aprobación del comité de ética en Investigación del Hospital Pablo Tobón Uribe, considerándose sin riesgo al ser un estudio retrospectivo y observacional, cumpliendo así con la resolución 8430 de 1993 del Ministerio de Salud, referente a las normas técnicas y administrativas para la investigación en salud de la República de Colombia.
ResultadosEntre enero de 2009 y diciembre de 2013 ingresaron 203 pacientes con diagnóstico de úlceras en miembro inferior y diabetes con al menos un episodio de hospitalización; se excluyeron 85 pacientes por no cumplir con los criterios de inclusión, debido a que la úlcera fue un hallazgo incidental no relacionado con su motivo de hospitalización sin necesidad de intervención por las especialidades quirúrgicas de Ortopedia o Cirugía Vascular (37 casos), por estancias hospitalarias menores a 48 horas (24 casos) o errores en la codificación (24 casos).
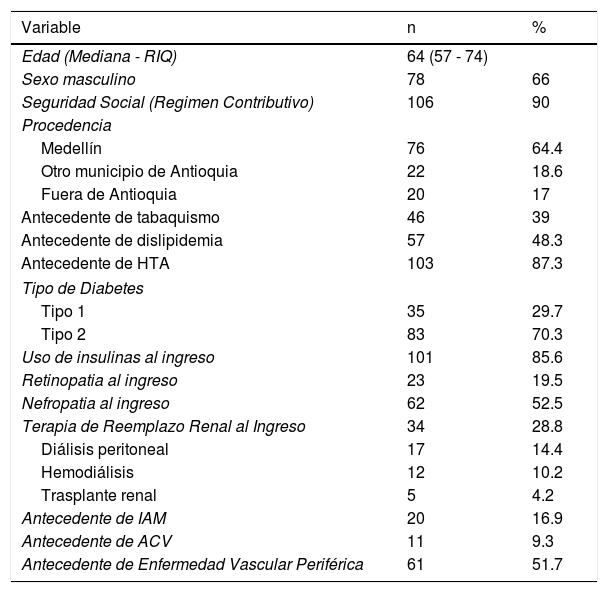
Ingresaron al estudio 118 pacientes con 145 úlceras por pie diabético, con una mediana de edad de 64 años, la mayoría del sexo masculino (66%), el 90% con afiliación al sistema de salud a través del régimen contributivo, la mayoría del área urbana de Medellín (64%), el 70% con diagnóstico de diabetes mellitus tipo 2 y el 85% con uso de insulina al momento del ingreso; el 52% tenía algún grado de compromiso de la función renal y el 28,8% de toda la población tenía algún tipo de terapia de reemplazo renal al ingreso. Los datos demográficos y clínicos basales completos pueden observarse en la tabla 1.
Variables demográficas y estado clínico al ingreso (n=118)
| Variable | n | % |
|---|---|---|
| Edad (Mediana - RIQ) | 64 (57 - 74) | |
| Sexo masculino | 78 | 66 |
| Seguridad Social (Regimen Contributivo) | 106 | 90 |
| Procedencia | ||
| Medellín | 76 | 64.4 |
| Otro municipio de Antioquia | 22 | 18.6 |
| Fuera de Antioquia | 20 | 17 |
| Antecedente de tabaquismo | 46 | 39 |
| Antecedente de dislipidemia | 57 | 48.3 |
| Antecedente de HTA | 103 | 87.3 |
| Tipo de Diabetes | ||
| Tipo 1 | 35 | 29.7 |
| Tipo 2 | 83 | 70.3 |
| Uso de insulinas al ingreso | 101 | 85.6 |
| Retinopatia al ingreso | 23 | 19.5 |
| Nefropatia al ingreso | 62 | 52.5 |
| Terapia de Reemplazo Renal al Ingreso | 34 | 28.8 |
| Diálisis peritoneal | 17 | 14.4 |
| Hemodiálisis | 12 | 10.2 |
| Trasplante renal | 5 | 4.2 |
| Antecedente de IAM | 20 | 16.9 |
| Antecedente de ACV | 11 | 9.3 |
| Antecedente de Enfermedad Vascular Periférica | 61 | 51.7 |
RIQ: Rango intercuartílico; HTA: Hipertensión arterial; IAM: Infarto Agudo de Miocardio; ACV: Ataque Cerebrovascular
En cuanto a los paraclínicos al ingreso, a 115 pacientes se les realizó hemoglobina glicosilada al ingreso, obteniendo un valor mayor o igual a 6,5 en el 90% (Mediana 8 RIQ 7 – 10); la mediana de creatinina al ingreso fue de 1,3 con RIQ 1 – 3,3; la mediana de PCR al ingreso fue de 6,7mg/dL con RIQ 2,5 – 13,7, el 68% de los pacientes ingresaron con un valor igual o mayor a 5mg/dL; la mediana de los leucocitos al ingreso fue de 11300 con RIQ 8800 – 14125, el 42% ingresó con leucocitosis mayor o igual a 12000.
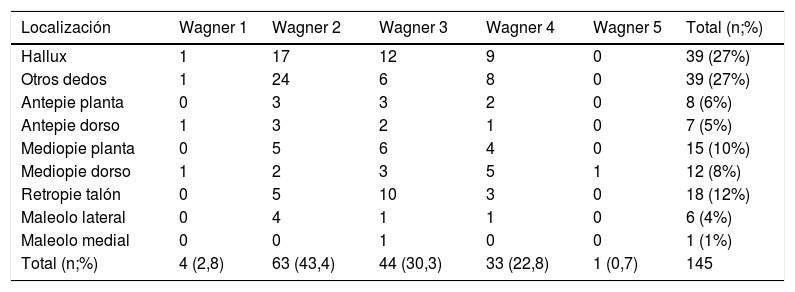
El 80% de los pacientes se presentó con una úlcera única, 17% con dos úlceras y 3% con tres úlceras concomitantes. El sitio más frecuente de ubicación de la úlcera fue en el antepie, principalmente en el hallux (27%) y otros dedos (27%). El tamaño de la úlcera número uno tuvo una mediana de 3cm2 con un RIQ 2 – 5. La ubicación y la clasificación por gravedad de las úlceras de acuerdo a la clasificación de Wagner puede observarse en la tabla 2.
Localización y gravedad según Clasificación de Wagner
| Localización | Wagner 1 | Wagner 2 | Wagner 3 | Wagner 4 | Wagner 5 | Total (n;%) |
|---|---|---|---|---|---|---|
| Hallux | 1 | 17 | 12 | 9 | 0 | 39 (27%) |
| Otros dedos | 1 | 24 | 6 | 8 | 0 | 39 (27%) |
| Antepie planta | 0 | 3 | 3 | 2 | 0 | 8 (6%) |
| Antepie dorso | 1 | 3 | 2 | 1 | 0 | 7 (5%) |
| Mediopie planta | 0 | 5 | 6 | 4 | 0 | 15 (10%) |
| Mediopie dorso | 1 | 2 | 3 | 5 | 1 | 12 (8%) |
| Retropie talón | 0 | 5 | 10 | 3 | 0 | 18 (12%) |
| Maleolo lateral | 0 | 4 | 1 | 1 | 0 | 6 (4%) |
| Maleolo medial | 0 | 0 | 1 | 0 | 0 | 1 (1%) |
| Total (n;%) | 4 (2,8) | 63 (43,4) | 44 (30,3) | 33 (22,8) | 1 (0,7) | 145 |
La especialidad responsable al ingreso en urgencias fue Medicina Interna en el 98% de los casos, Cirugía Vascular participó en la atención del 81% de los pacientes y Ortopedia en el 70%. Con respecto al uso de ayudas imagenológicas, al 70% de los pacientes se les realizó una radiografía simple del pie al momento del ingreso, con hallazgos de osteomielitis en el 58% de estos. Al 50% de los pacientes se les realizó una arteriografía durante la hospitalización o en los tres meses previos al ingreso, encontrando oclusión parcial o total por encima de la rodilla en el 21% y oclusión parcial o total por debajo de la rodilla en el 79% restante. Se realizó algún tipo de procedimiento intervencionista por Radiología (Stent o angioplastia) en 45 de los 59 casos a los que se les realizó arteriografía. Se realizó doppler arterial al 29% de los pacientes y pletismografía al 8,5%.
Se realizó por lo menos una cirugía en el 84% de los pacientes, este procedimiento se llevó a cabo en la primera semana de ingreso, con una mediana de 4 días (RIQ 2 – 8). 65 de estos pacientes (66%) recibieron terapia antibiótica empírica antes del procedimiento quirúrgico, el 74% monoterapia, principalmente piperacilina/tazobactam (32 pacientes) y ampicilina/sulbactam (12 pacientes) y el 26% recibió dos o más antibióticos, predominando la combinación de piperacilina/tazobactam con otro antibiótico y ciprofloxacina con otro antibiótico.
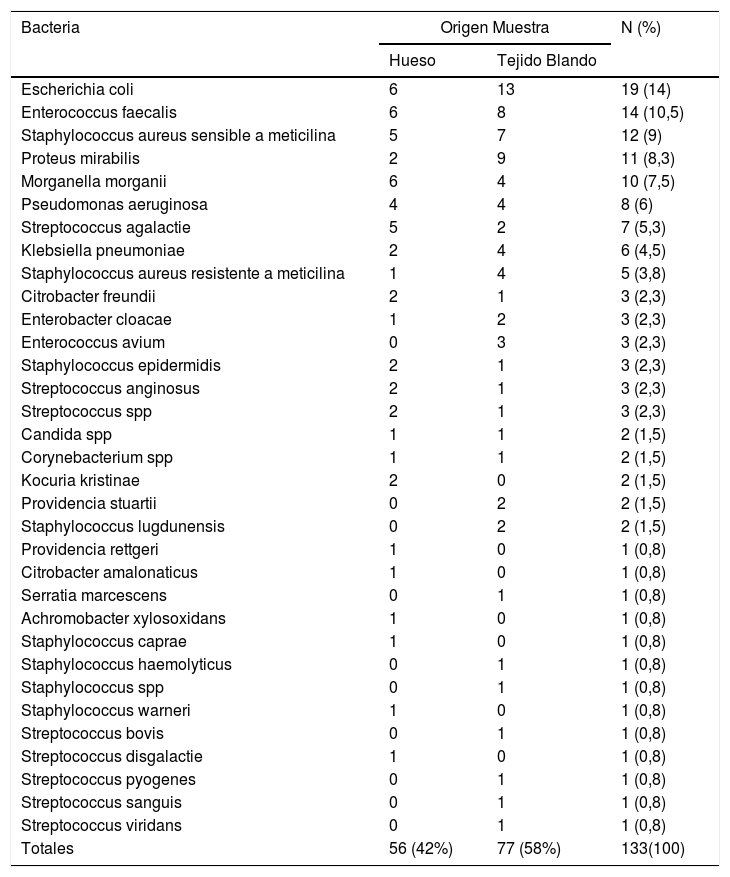
Se obtuvieron cultivos de tejidos profundos en el 69% de los pacientes llevados a cirugía; en 31 casos no se obtuvieron cultivos profundos, de estos, 13 recibieron una amputación en la cirugía inicial, en los 18 casos restantes no se encontró una justificación clara para no haber obtenido dicha muestra. En seis casos los resultados de los cultivos fueron negativos (9%), de estos, cuatro habían recibido terapia antibiótica antes de la cirugía, no se evidenció efecto del uso de los antibióticos prequirúrgicos sobre la negatividad de los cultivos en la cirugía inicial (Test exacto de Fisher=1,0). El 42% de los aislamientos fue en hueso y el 58% en tejido blando. El aislamiento fue monomicrobiano en el 37% de los casos, con dos bacterias en 34% y con tres o más en el 29%. El perfil microbiológico puede observarse en la tabla 3.
Perfil microbiológico de los cultivos obtenidos en cirugía (n=133)
| Bacteria | Origen Muestra | N (%) | |
|---|---|---|---|
| Hueso | Tejido Blando | ||
| Escherichia coli | 6 | 13 | 19 (14) |
| Enterococcus faecalis | 6 | 8 | 14 (10,5) |
| Staphylococcus aureus sensible a meticilina | 5 | 7 | 12 (9) |
| Proteus mirabilis | 2 | 9 | 11 (8,3) |
| Morganella morganii | 6 | 4 | 10 (7,5) |
| Pseudomonas aeruginosa | 4 | 4 | 8 (6) |
| Streptococcus agalactie | 5 | 2 | 7 (5,3) |
| Klebsiella pneumoniae | 2 | 4 | 6 (4,5) |
| Staphylococcus aureus resistente a meticilina | 1 | 4 | 5 (3,8) |
| Citrobacter freundii | 2 | 1 | 3 (2,3) |
| Enterobacter cloacae | 1 | 2 | 3 (2,3) |
| Enterococcus avium | 0 | 3 | 3 (2,3) |
| Staphylococcus epidermidis | 2 | 1 | 3 (2,3) |
| Streptococcus anginosus | 2 | 1 | 3 (2,3) |
| Streptococcus spp | 2 | 1 | 3 (2,3) |
| Candida spp | 1 | 1 | 2 (1,5) |
| Corynebacterium spp | 1 | 1 | 2 (1,5) |
| Kocuria kristinae | 2 | 0 | 2 (1,5) |
| Providencia stuartii | 0 | 2 | 2 (1,5) |
| Staphylococcus lugdunensis | 0 | 2 | 2 (1,5) |
| Providencia rettgeri | 1 | 0 | 1 (0,8) |
| Citrobacter amalonaticus | 1 | 0 | 1 (0,8) |
| Serratia marcescens | 0 | 1 | 1 (0,8) |
| Achromobacter xylosoxidans | 1 | 0 | 1 (0,8) |
| Staphylococcus caprae | 1 | 0 | 1 (0,8) |
| Staphylococcus haemolyticus | 0 | 1 | 1 (0,8) |
| Staphylococcus spp | 0 | 1 | 1 (0,8) |
| Staphylococcus warneri | 1 | 0 | 1 (0,8) |
| Streptococcus bovis | 0 | 1 | 1 (0,8) |
| Streptococcus disgalactie | 1 | 0 | 1 (0,8) |
| Streptococcus pyogenes | 0 | 1 | 1 (0,8) |
| Streptococcus sanguis | 0 | 1 | 1 (0,8) |
| Streptococcus viridans | 0 | 1 | 1 (0,8) |
| Totales | 56 (42%) | 77 (58%) | 133(100) |
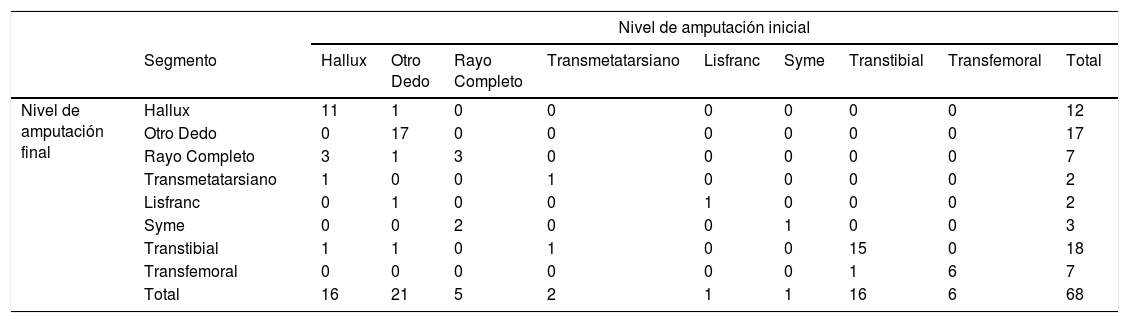
68 pacientes requirieron una amputación como tratamiento, representando el 69% de los procedimientos quirúrgicos, 30 de estas amputaciones se realizaron en la cirugía inicial. El nivel de amputación inicial fue considerado como amputación menor (por debajo del tobillo, incluido el nivel Syme) en el 68% y como amputación mayor en el 32% restante; el nivel definitivo de amputación fue menor en el 63% de los casos y mayor en el 37% (tabla 4). Se presentó infección del muñón en 12 pacientes (18%), nueve de estos casos de infección ocurrieron cuando el nivel de amputación fue distal al tobillo y los tres casos restantes en amputaciones transtibiales. De los 12 pacientes que tuvieron infección del muñón, a dos no se le tomaron cultivos por realizarse un ascenso del nivel de amputación y dos tuvieron resultados negativos. Se evidenció infección por la misma bacteria antes de la amputación en dos de los ocho casos restantes. 13 pacientes necesitaron un ascenso del nivel de amputación, ocho por infección del muñón inicial y cinco por problemas con la cicatrización; cuatro ascendieron a una amputación mayor, tres transtibial y uno transfemoral, y los otros nueve casos a niveles menores en el pie, incluyendo dos niveles Syme finales (tabla 4).
Nivel de amputación inicial y final (n=68)
| Nivel de amputación inicial | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Segmento | Hallux | Otro Dedo | Rayo Completo | Transmetatarsiano | Lisfranc | Syme | Transtibial | Transfemoral | Total | |
| Nivel de amputación final | Hallux | 11 | 1 | 0 | 0 | 0 | 0 | 0 | 0 | 12 |
| Otro Dedo | 0 | 17 | 0 | 0 | 0 | 0 | 0 | 0 | 17 | |
| Rayo Completo | 3 | 1 | 3 | 0 | 0 | 0 | 0 | 0 | 7 | |
| Transmetatarsiano | 1 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 2 | |
| Lisfranc | 0 | 1 | 0 | 0 | 1 | 0 | 0 | 0 | 2 | |
| Syme | 0 | 0 | 2 | 0 | 0 | 1 | 0 | 0 | 3 | |
| Transtibial | 1 | 1 | 0 | 1 | 0 | 0 | 15 | 0 | 18 | |
| Transfemoral | 0 | 0 | 0 | 0 | 0 | 0 | 1 | 6 | 7 | |
| Total | 16 | 21 | 5 | 2 | 1 | 1 | 16 | 6 | 68 | |
La mediana de la estancia hospitalaria fue de 18 días (RIQ 11 – 30). La mortalidad intrahospitalaria dentro de esta serie fue del 10% (12 pacientes), de estos dos murieron después de presentar la complicación de infección del muñón, los otros 10 pacientes murieron por otras complicaciones relacionadas con la diabetes.
DiscusiónEl pie diabético infectado es una de las complicaciones más frecuentes de la diabetes mellitus (DM) que requiere hospitalización y se presenta como un marcador de enfermedad avanzada y compromiso multiorgánico6. El 90% de los pacientes ingresaron con hemoglobina glicosilada>6,5 reflejando un pobre control metabólico, el 52,5% tenían una nefropatía moderada o grave y el 51,7% tenía una enfermedad arterial periférica concomitante, representando un grupo de pacientes con una enfermedad avanzada y graves comorbilidades asociadas, lo cual es característico del tipo de paciente que ingresa a hospitalización en alta complejidad del sistema de salud colombiano, en quienes se puede esperar desenlaces clínicos peores a los que se podrían observar en pacientes con menor gravedad o que son tratados de manera más precoz en niveles de menor complejidad.
La mayoría de los pacientes incluidos en la serie son diabéticos tipo II, en los cuales la mayor parte de las complicaciones agudas y crónicas, macro o microvasculares se manifiestan casi de forma concomitante al diagnóstico inicial de la enfermedad, contrario a lo que sucede con los diabéticos tipo I, en quienes estas complicaciones suceden alrededor de cinco años después del diagnóstico inicial. Entre las complicaciones microvasculares crónicas de la DM están la retinopatía, la neuropatía, con una incidencia entre el 16 y 66% y la enfermedad renal crónica o nefropatía crónica, esta última alcanza a ser del 20% en el Reino Unido y del 40% según datos de los Estados Unidos en población con diagnóstico de DM, cifras inferiores a las encontradas en esta serie donde más de la mitad de los pacientes tenían algún tipo de alteración renal y un poco más del 25% de los pacientes presentaban un estadio 3 de disfunción renal, mientras que en la población anglosajona los requerimientos de terapia de remplazo renal no superan el 19%7,8.
El 65% de las úlceras se presentaron en el antepie, principalmente en los dedos, seguido por el medio y el retropié con 18% y 12% respectivamente, lo cual está en relación con lo encontrado en la literatura, siendo el hallux y el antepie el lugar más frecuente de presentación para las úlceras en los pacientes con pie diabético con menor tiempo de cicatrización estimado para el antepie con respecto al retropié9,10. El 43% de las úlceras fueron clasificadas como Wagner II y el 57% como Wagner III o mayor lo cual coincide con lo descrito por Abbas en cuanto a que la mayoría de los pacientes son clasificados en estos dos grupos, dada la simplicidad y linearidad de la clasificación de Wagner11. Aunque existen múltiples sistemas de clasificación para el pie diabético, el sistema de Wagner es simple y reproducible, y tiene una alta confiabilidad para predecir la necesidad de amputación12. De esta forma enfatizamos la necesidad de continuar usando un sistema de clasificación como el de Wagner que permita analizar, seleccionar el tratamiento y predecir el riesgo de amputación en los primeros tres meses así como mejorar la comunicación entre cuidadores de la salud.
Al momento del ingreso el 42% de los pacientes tenía leucocitosis y el 68% elevación de la proteína C reactiva reflejando un estado inflamatorio sistémico producto de la infección en el pie, por esta razón el 66% de los pacientes recibió terapia antibiótica empírica desde el ingreso y antes de realizar el procedimiento quirúrgico. El antibiótico más utilizado fue piperacilina/tazobactam solo o en combinación, lo cual está en relación con la recomendación del consenso publicado por Barwell et al para el tratamiento de infecciones graves13.
El análisis vascular invasivo y no invasivo de la extremidad inferior es fundamental en cualquier paciente diabético con y sin úlceras de la extremidad inferior, permite determinar la capacidad de cicatrización así como el riesgo de amputación14. En esta serie, al 50% de los pacientes se les realizó arteriografía diagnóstica y el 76% de estos fueron sometidos a angioplastia o stent. En pacientes diabéticos con úlceras se ha determinado la asociación de un índice tobillo brazo <0.9 con insuficiencia arterial15, necesidad de procedimientos diagnósticos y terapéuticos adicionales con el objetivo de mejorar la perfusión sanguínea, principalmente en los territorios de arterias dominantes correspondientes a los angiosomas que estén en relación directa con la úlcera14,16. Desafortunadamente, en nuestra serie no se documentó el estado vascular de la extremidad en la totalidad de los pacientes, lo cual nos permitiría establecer asociación con la presencia de úlceras más graves, neuropatía, enfermedad vascular y necesidad de amputación. Vemos la necesidad de promover la valoración de pulsos así como el índice tobillo brazo de forma sistemática en todo paciente diabético como prueba inicial para encontrar alteraciones vasculares y definir necesidad de ayudas diagnósticas adicionales como la pletismografía o intervenciones tempranas enfocadas en prevenir la aparición de complicaciones macrovasculares tan graves como la amputación.
Se realizó un manejo multidisciplinario por parte de medicina interna, cirugía vascular y ortopedia en un poco menos de la tercera parte de los pacientes con participación de especialista en pie y tobillo en un cuatro de los casos, lo cual da cuenta de la tendencia en cuanto a la transdisciplinaridad en el manejo de esta patología, sin embargo continúa siendo lejana al ideal en el manejo del pie diabético con orígenes multifactoriales que implica la participación de varias especialidades médicas desde el inicio de la enfermedad en pro de generar estrategias de prevención enfocadas en el paciente que permitan mantener su nivel funcional y evitar la aparición de complicaciones como la amputación, que fue necesaria como tratamiento en más de la mitad de los pacientes de la serie.
El 58% de los pacientes de la serie requirieron una amputación como parte del tratamiento y el 21% requirió una amputación mayor, lo cual corresponde a un porcentaje alto de amputaciones mayores a pesar del avanzado estado de la enfermedad; Ozan et al, presentan una serie de 268 casos con úlceras por pie diabético, el 40% de estos requirió amputación, siendo una amputación mayor en el 12%17. Sin embargo, la población de nuestra serie tiene un promedio de edad cinco años mayor que la presentada por Ozan (64 años vs 59 años), lo cual puede explicar un mayor tiempo de exposición a la enfermedad, un mayor compromiso neuropático y vascular, los cuales son claros factores determinantes del riesgo de amputación18. A pesar del bajo número de pacientes en esta serie que requirieron un aumento en el nivel de amputación hasta un nivel mayor, se debe tener en cuenta que la presencia de una amputación menor es un factor de riesgo definido para una amputación mayor que puede llegar a ser necesaria en el 1% de los pacientes diabéticos según datos internacionales del Grupo Internacional del Trabajo en el Pie Diabético, con un riesgo acumulativo del 11% y que la mejor estrategia para la prevención de esta es el adecuado control metabólico, la optimización del estado vascular y los cuidados locales con un manejo transdisciplinario de los pacientes19.
Los microorganismos encontrados en los cultivos de los pacientes de esta serie fueron en un 49,6% gérmenes grampositivos y 50.4% gramnegativos. Con un discreto predominio de las infecciones en tejidos blandos por gérmenes gramnegativos y en hueso por gérmenes grampositivos. Los gérmenes gramnegativos más frecuentes fueron Escherichia coli, Proteus mirabilis, Morganella morganii y Pseudomonas aeruginosa; siendo E. coli el microorganismo más frecuentemente aislado tanto en hueso como en tejido blando. Staphylococcus aureus meticilino sensible y resistente y Staphylococcus epidermidis fueron los grampositivos más frecuentes. Los microorganismos comprometidos en las infecciones de las úlceras asociadas al pie diabético muestras variaciones epidemiológicas de acuerdo a las características del paciente, factores de riesgo clínico, extensión y profundidad de las heridas y el microambiente, sin embargo, las infecciones suelen ser polimicrobianas con S. aureus en 50% de los casos, S. epidermidis en cerca del 25%, Estreptococos en 30% y Enterobacterias en el 40% de la población, con una tasa de anaerobios relativamente baja reportada en la literatura20,21.
Los datos de esta serie nos permiten definir que los pacientes con úlceras que ingresan a los servicios de urgencias en hospitales de alta complejidad en Colombia presentan un grado avanzado de la enfermedad con serio compromiso de la función renal, lo que a su vez está asociado a neuropatía periférica y es determinante de enfermedad arterial periférica en la mayor parte de los pacientes. La neuropatía y el compromiso vascular constituyen los dos factores de riesgo subyacentes y relacionados con la enfermedad que determinan la aparición de úlceras, lo cual sumado a las consecuencias de la alteración neurológica y la presencia de gérmenes oportunistas conlleva a infección y pobre cicatrización, aumentando así el riesgo de amputación y de muerte, la cual alcanzó a ser del 10% en nuestra serie. Es de anotar que los pacientes diabéticos con úlceras tienen un riesgo aumentado de muerte hasta 2.5 veces mayor que los diabéticos sin úlceras, además se ha descrito una mortalidad del 5% durante el primer año, y del 42% al cabo de los primeros 5 años22.
Para nuestro conocimiento este es el primer estudio en Colombia que describe las características clínicas y los desenlaces tempranos de los pacientes con pie diabético que son hospitalizados en altos niveles de complejidad. Este estudio presenta limitaciones como su naturaleza retrospectiva, la fuente de la información con pobres registros de datos relevantes que restringen la posibilidad de análisis estadísticos más profundos que permitan controlar la confusión y la interacción de las intervenciones realizadas, además de la limitación del seguimiento ambulatorio dadas las condiciones del sistema de seguridad social en Colombia que promueve una atención fragmentada en diferentes niveles de complejidad y una pobre continuidad en el tratamiento.
En conclusión, esta serie muestra una prevalencia mayor de pacientes con pie diabético y enfermedad avanzada que ingresan a un hospital de alta complejidad con necesidad de amputación mayor en comparación con otras series reportadas. Se requieren estudios de cohorte transversal para extrapolar los hallazgos reportados en esta serie de casos.
Fuentes de financiaciónNo hubo financiación para esta investigación
Declaración conflictos de interésTodos los autores declaramos que no tenemos ningún conflicto de interés