Se entiende por recidiva la aparición progresiva de las deformidades del pie equino varo congénito y suele manifestarse por lo común durante los primeros cinco años de vida del niño. La principal causa de la recidiva es el uso inadecuado de la férula de abducción que tiene la función de estirar los tejidos blandos posteriores e internos de la pierna y el pie. Por esta razón, es fundamental una comunicación estrecha del médico con los padres o acudientes del niño para hacerles entender la importancia de la férula y animarlos a su uso. Clínicamente se debe estar atento al primer signo que hace sospechar que el pie está recidivando: la disminución de la dorsiflexión, seguido en el tiempo de la aparición de otras deformidades. Si, por alguna circunstancia, aparece la deformidad en cavo del pie antes de la limitación para la dorsiflexión o la deformidad en equino, debe sospecharse una posible etiología neuromuscular. El tratamiento es la aplicación del método de Ponseti con corrección de la(s) deformidad(es) con nuevos yesos, si es necesario tenotomía y el mantenimiento de la misma con férulas. En casos de niños mayores de cuatro años puede ser necesario asociarlo a una transferencia del tibial anterior a la tercera cuña. El uso regular de la férula de abducción es fundamental para evitar la recidiva de las deformidades. Por este motivo, el énfasis en su empleo constituye una medida de prevención imprescindible.
Nivel de Evidencia: IV
Recurrence is understood to be the progressive appearance of congenital clubfoot deformities usually along the first five years of the child's life. The main cause of recurrence is the improper use of the abduction splint which has the function of stretching the posterior and internal soft tissues of the leg and foot. Therefore, close communication between the doctor and the child's parents or guardians is essential in order to make them understand the relevance of abduction splint and to encourage them to use it as prescribed. Clinically, one should pay attention to the first sign of recurrence: the decrease in ankle dorsiflexion range of motion, usually early followed by the appearance of the other associated deformities as described widely for clubfoot. When the cavus deformity of the foot appears before the limitation for ankle dorsiflexion or the equine deformity, a neuromuscular etiology of clubfoot should be suspected. Treatment is performed by the application of the Ponseti method with correction of the deformity (s) with new casts, if necessary tenotomy and maintenance of the foot position with splints. In children aged over four years, it may be necessary to associate a surgical transfer of the anterior tibialis tendon to the third wedge. Regular use of the abduction splint is essential to prevent recurrence of deformities, so emphasis on its use constitutes an essential preventive measure.
Evidence Level: IV.
Independientemente del tipo de tratamiento del pie equino varo congénito (PEVC) la recidiva ocurre, y sigue siendo un reto. El porcentaje reportado en la literatura de recidivas después del tratamiento con método Ponseti (MP) es muy variable y oscila entre el 11 y el 68%1–9. La detección temprana y el tratamiento oportuno son claves para un buen resultado10.
Es fundamental hacer la distinción entre corrección incompleta y recidiva de las deformidades. La primera se refiere a aquellos pacientes en los que las deformidades no se corrigen en su totalidad y a pesar de ello se considera erróneamente finalizada la fase inicial de tratamiento y se coloca la férula de abducción (FAB)11,12. La corrección insuficiente de las deformidades del PEVC casi siempre son indicativas de una falla en la técnica del MP. El aducto residual es la principal manifestación en este grupo de pacientes. Para asegurar la corrección completa es importante llevar el pie a 60 grados de abducción durante las manipulaciones. Se han podido identificar 3 causas de corrección incompleta que se describen a continuación13:
- 1.
Manipulación incompleta: Es pertinente recordar que la corrección en un paciente con PEVC idiopático se logra cuando el pie está plantígrado, sin deformidades, con una abducción de 70 grados y una dorsiflexión de 15-20 grados. Cuando no se logra esta corrección completa, y a pesar de ello se realiza la tenotomía y se inicia la FAB, la posibilidad que reaparezca la deformidad es alta.
- 2.
Mala técnica de enyesado: Se refiere a una inmovilización deficiente, bien sea por un mal moldeo que permite movilidad del pie dentro del yeso o porque este se coloca por debajo de la rodilla. La principal causa de corrección incompleta es la colocación incorrecta del dedo en la articulación subastragalina o el calcáneo, bloqueando el movimiento de esta articulación.
- 3.
Tenotomía incompleta del Aquiles: Por lo que se recomienda verificar que involucre todo el espesor del tendón. Recuerde que se debe sentir un resalto al realizar la tenotomía.
La recidiva ocurre en los pacientes en los que se logra corrección completa, se indica el uso de FAB y después de un tiempo, que es variable, se presenta nuevamente cualquier componente de la deformidad14,15. En cualquier caso, es indispensable identificar la causa de la recidiva, lo que con frecuencia está relacionado con mal entendimiento por parte de los padres con respecto a su papel en esta fase del tratamiento. Educar y estimular a los padres en el uso adecuado de la férula hasta los cinco años es el mejor factor protector para la aparición de la recidiva16.
EtiologíaLa causa de la recidiva, al igual que en la deformidad primaria, es una disminución de elasticidad de los tejidos blandos y músculos que con el crecimiento se retraen. En los pacientes con PEVC se encuentra una mayor infiltración intramuscular difusa de tejido conectivo, con patrones de hipoplasia de todos los compartimentos de la pierna, con implicaciones clínicas más importantes en el gastrocnemio17. Esto conlleva a un desequilibrio de fuerzas musculares que actúan como un elemento deformante continuo después de la corrección inicial. La FAB es crucial para mantener los músculos estirados18.
Desde el punto de vista histomorfológico, hay un exceso de síntesis de colágeno en los ligamentos mediales y posteriores del tarso, que se hace más evidente a medida que crece el pie. Se encuentra fibrosis en la fascia profunda, con un tendón de Aquiles más grueso y con un gastrocnemio menos desarrollado. Autores como Zimny19, Fukuhara20 y Ponseti21 describieron células similares a mioblastos, con bandas Z, y que podrían contribuir a la retracción de los tejidos blandos mediales. Por lo tanto, se producen recidivas más rápidamente en bebés prematuros y más lentamente en niños mayores22. Las recidivas son raras después de los siete a diez años, donde existen cantidades normales de colágeno intercelular y proteínas no colágenas.
Factores asociadosLas recidivas disminuyen su frecuencia según la edad, siendo más comunes antes de los dos años, en un 56% vs 44% en mayores de dos años. La edad media de la primera recaída está entre los 20 y los 41 meses23, la segunda sucede en promedio a los tres años y la tercera a los 4.5 años.
Como ya se dijo, el uso irregular de la FAB es el factor determinante de las recidivas. Puede darse por varias razones:
- 1.
Por FAB que no cumplen con las características de materiales requeridas (específicamente que sean confortables), o por errores en el diseño (con abducción insuficiente o barra inadecuada)24. Esto no permite el apoyo adecuado del talón o puede ocasionar problemas en la piel que obligan a abandonar la férula.
- 2.
Por el incumplimiento de los padres en seguir el protocolo de uso de FAB25, bien sea por mala orientación por parte del médico, por no entender la importancia de usar la férula, por la dificultad de la familia en adquirirlas, o por negligencia.
Otro factor que influye en las recidivas es la rigidez. Esto implica que los tejidos necesitan más tiempo para estirarse y así mantener el pie flexible. Utilizando la clasificación de Dimeglio, Sangiorgio SN y colaboradores, encontraron que en los pies con deformidades más graves las recidivas sucedieron 7.27 veces más que en los calificados como moderados. Utilizando la escala de Pirani, Goriainov V y su grupo26, reportaron una puntuación mediana de 5.0 en el grupo de recaídas y 3.5 en el grupo sin recaídas. En este sentido, la hiperlaxitud se conoce como un factor asociado a menor porcentaje de recidivas27.
Finalmente, otro factor importante es la falta de seguimiento estricto de todos los detalles descritos previamente en el MP. En este sentido, se ha encontrado que pacientes tratados en Clínicas Ponseti, entendidas estas como jornadas asignadas exclusivamente al tratamiento de pacientes con deformidades congénitas del pie, presentan menores tasas de recidiva (19.4% versus 39.6% de recidiva en servicios no exclusivos) De esta manera se asegura un volumen constante de pacientes, mayor experiencia para el médico tratante, personal de apoyo entrenado, intercambio de experiencias de los padres y apoyo mutuo28,29.
El PEVC asociado a trastornos como la artrogriposis o el mielomeningocele, puede tratarse con MP30–33, aunque la tasa de recidivas es significativamente mayor dada su etiología34. e independientemente del tratamiento quirúrgico que se realice. La aparición de cavo aislado en un pie previamente tratado en el que se logró una corrección completa es un posible signo de disfunción neuromuscular subyacente y obliga a descartarla.
DiagnósticoIdentificar de manera oportuna la aparición de una recidiva es muy importante, debiéndose dar un seguimiento periódico y controlado a los pacientes (cada cuatro a seis meses). El pie se presenta en principio con deformidades más leves y flexibles, pero debido a las fuerzas musculares, sobre todo del sóleo, progresará con el tiempo a deformidades más estructuradas que no se resolverán de manera espontánea. Si el diagnóstico de la recidiva es temprano, el tratamiento será más fácil y efectivo. (Gráfico 1).
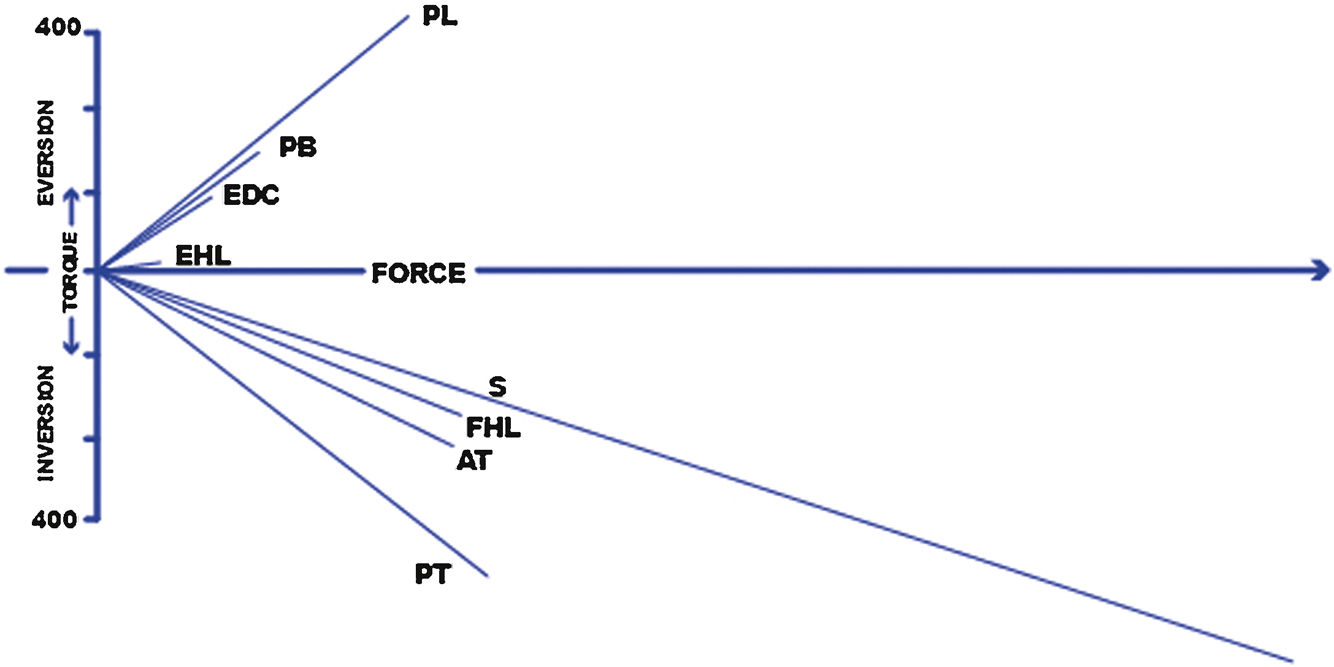
Acción muscular en la articulación subtalar. Nótese la importante fuerza invertora del soleo. PL (peroneus longus), PB (peroncus brevis), EDC (extensor digitorum communis), EHL (extensor hallucis largo), S (sóleo), FHL (flexor largo del dedo gordo del pie), AT (tibial anterior), PT (tibial posterior).
Las alteraciones en el pie con recidiva son complejas y tridimensionales, pero presentan los mismos componentes de la deformidad inicial del PEVC. El signo más temprano de recidiva es la disminución progresiva de la dorsiflexión. Las deformidades en varo, aducto, y cavo pueden aparecer posteriormente según progresa con el tiempo el desarrollo muscular alterado35,36.
Se han descrito varios patrones de deformidad en recidivas, identificado desde cinco a 14 combinaciones de deformidades, las cuales no concuerdan con la complejidad que estos pacientes presentan y por ello su utilidad es limitada37. Cada paciente necesita una valoración individualizada. La presentación clínica depende del tiempo que no ha usado la FAB y de las características propias del crecimiento.
El diagnóstico no se debe limitar al examen físico, es necesaria una historia clínica completa que contemple antecedentes y en lo posible fotos iniciales, datos de ultrasonido prenatal que confirmen el diagnostico. Debe preguntarse a los padres cuándo apareció la deformidad, cuándo y cuál fue el tratamiento inicial, el número de yesos e intervalo, si se realizó tenotomía percutánea del Aquiles (TPA), cuál fue la apariencia y función del pie al terminar el tratamiento. Es de vital importancia establecer si hubo cumplimiento en el protocolo del uso de la FAB, y cuáles fueron las indicaciones dadas. Además, la presencia de algunos signos o síntomas pueden sugerir enfermedades asociadas. Por ejemplo, los dedos en garra y el cavo progresivo son signos de enfermedad neurológica. Retraso en el desarrollo psicomotor o alteraciones en el tono muscular también contribuyen al diagnóstico diferencial. Contracturas de otras articulaciones especialmente muñecas, codos o dedos pueden sugerir artrogriposis. De igual forma escoliosis, nevus o alteraciones cutáneas pueden orientar hacia disrafismos.
Durante la inspección en los pacientes con deformidad unilateral es evidente la diferencia en el diámetro de la pantorrilla, lo que se relaciona con la alteración muscular que presentan estos niños. Es infrecuente encontrar discrepancia de longitud real de las extremidades (corresponde sólo al 10% de los casos en la adolescencia).
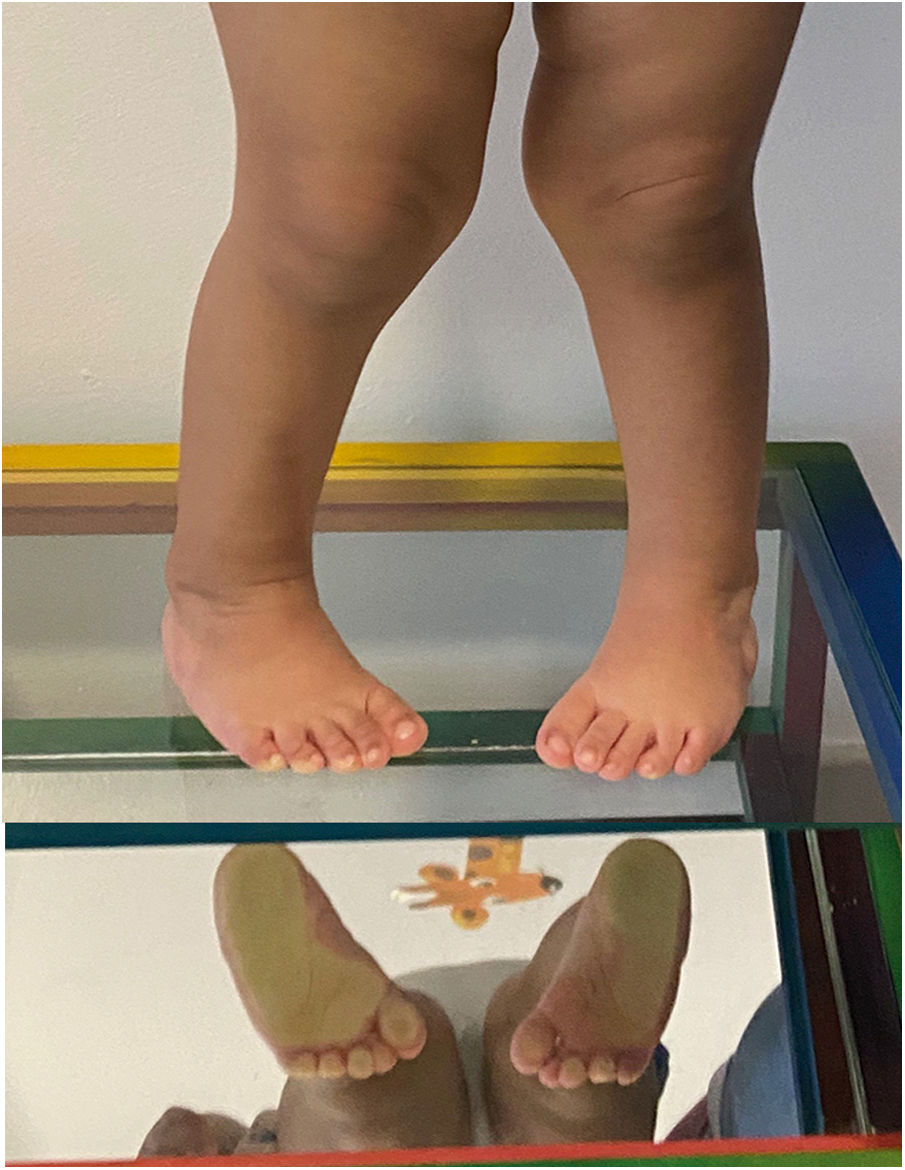
La valoración estática en el podoscopio permite identificar deformidades como equino, varo, aducto o cavo (fig. 1). También se pueden encontrar hiperqueratosis o zonas de presión anormales, por ejemplo, las encontradas en la columna externa del pie cuando existe apoyo en varo y supinación. Se debe observar la si hay disminución del apoyo del talón y del primer metatarsiano y sí hay apariencia de los dedos. Con el niño sentado, se debe cuantificar y registrar la movilidad del tobillo y de la articulación subtalar haciendo énfasis en la valoración de la dorsiflexión y abducción. La fuerza muscular de los músculos evertores debe ser evaluada. Esta se ha descrito como factor protector para recidivas38. En los niños mayores la fuerza se puede evaluar mientras caminan en los talones o en las puntas de pies.
Durante la marcha se debe valorar el tobillo y el pie en el plano sagital, coronal y transverso. En el plano sagital, en el contacto inicial, se puede ver disminución de la dorsiflexión o equino estructurado (se evidencia en la ausencia de choque de talón). Las alteraciones de la movilidad del pie en toda la fase del apoyo son signos de deformidad fija o estructurada. Las deformidades en equino leve producen hiperextensión de rodilla en el apoyo medio. En el plano coronal, se evalúa la posición del talón en la fase del apoyo medio. Una posición en neutro o en varo muestra que la deformidad es estructurada. Con el paciente visto desde el frente, se evalúa el pie en la fase de balanceo. La supinación se observa al inicio del despegue y durante el balanceo, y es un signo de ventaja mecánica del tibial anterior al estar el pie en equino y varo por la contractura del Aquiles. No significa esto que haya una hiperactividad, pues todos los músculos de la pierna están afectados por el problema biológico39,40. (Ver video 1)
El ángulo de progresión del pie durante la marcha debe registrarse: si la progresión es interna puede corresponder a aducto aislado o asociado a varo. Las torsiones fisiológicas del fémur y la tibia también están presentes en los pacientes con PEVC. Sin embargo, no es frecuente la torsión tibial interna patológica en niños con PEVC41.
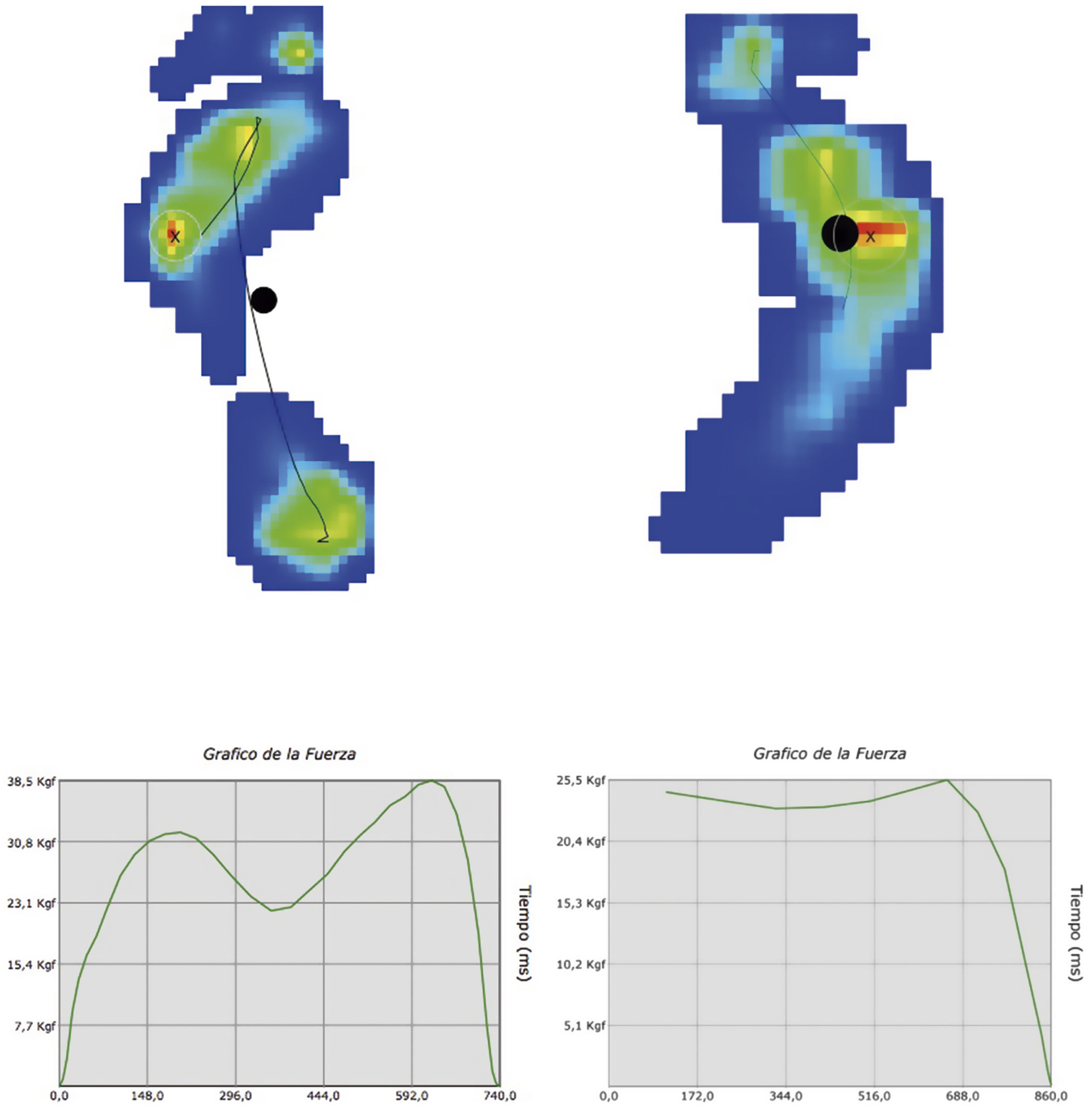
El análisis computarizado de la marcha no se solicita de rutina en niños con PEVC. Sin embargo es útil en el estudio de pacientes con varias deformidades para identificar las compensaciones secundarias como la hiperextensión de la rodilla y la rotación externa de la cadera, entre otras (Ver video 242. La baropodometría da información objetiva sobre la distribución de las cargas y las áreas específicas de presión43,44. o información que no sea detectable en la valoración en el podoscopio. (Ver fig. 2).
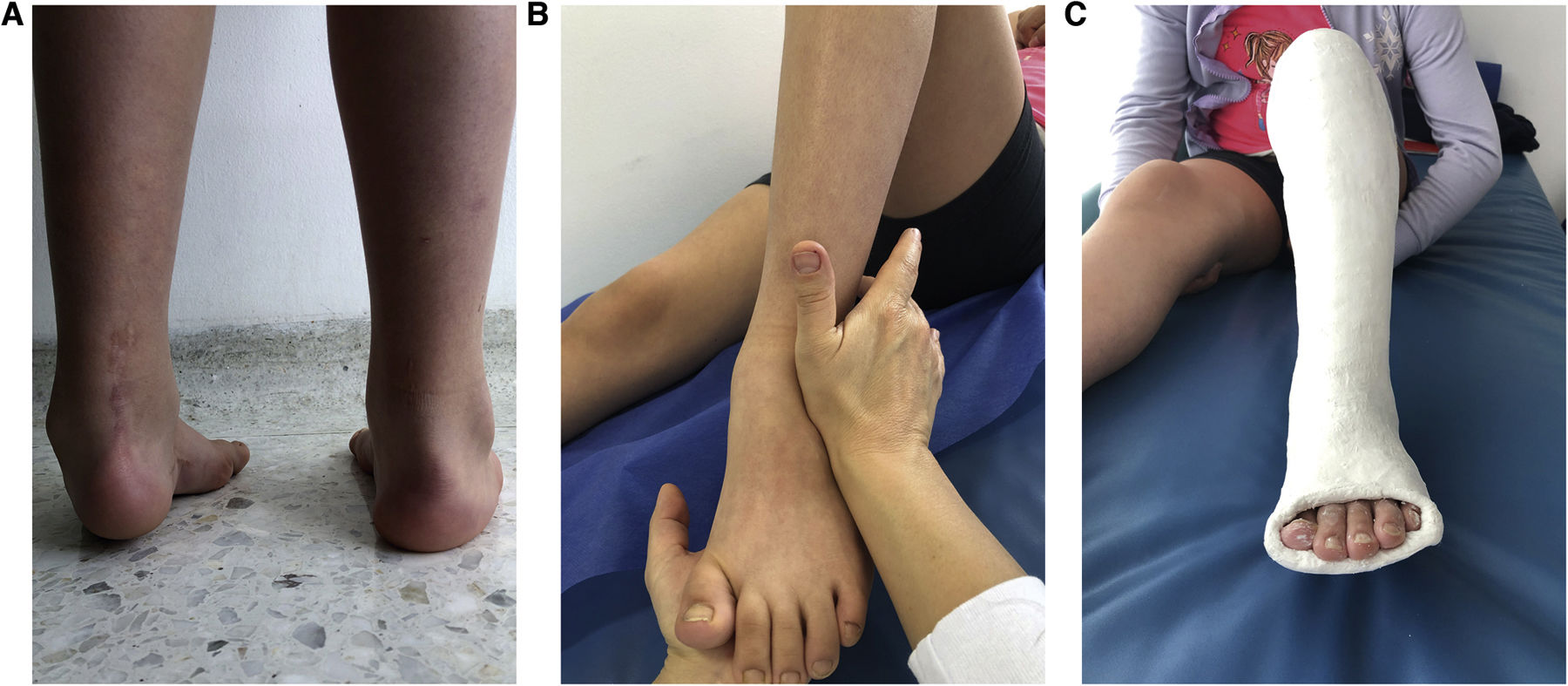
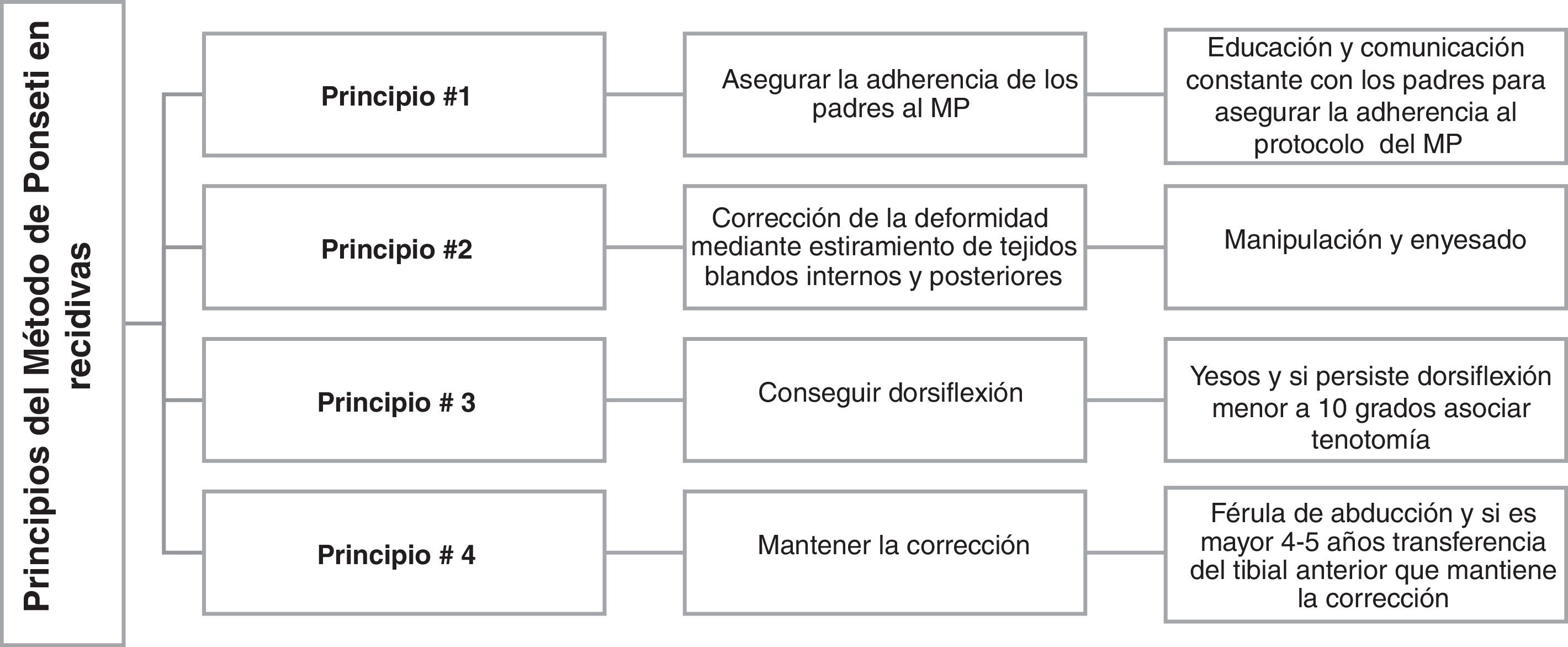
TratamientoEl tratamiento indicado para la recidiva es el MP, que ha demostrado una alta efectividad (74%) y resultados positivos con mejoría de la función y la apariencia, aún en niños mayores y adolescentes o después de cirugías45–48. El análisis computarizado de la marcha en pacientes con recidiva tratados con MP muestra resultados excelentes, similares a los obtenidos en niños tratados por primera vez con este método49. Los principios del tratamiento de las recidivas son los mismos del PEVC (tabla 1). La corrección se consigue mediante manipulaciones y colocación de yesos seriados hasta la región inguinal semanalmente (normalmente cuatro a seis yesos suelen ser suficientes). Si no hay corrección después de esta serie de yesos, se debe evaluar la razón, verificando posición del pie en los yesos anteriores (se pueden usar fotos) y si no hay corrección entre una y otra manipulación, se debe interrumpir el tratamiento y solicitar ayuda especializada.fig. 3
En las recidivas se busca la máxima abducción posible para estirar completamente todos los tendones y ligamentos. Esto se evidencia con la reducción de la articulación talo-navicular, corrección del varo del calcáneo, que permita una dorsiflexión de al menos 10 grados sin aplanar el domo del astrágalo. La TPA se realiza cuando la dorsiflexión con los yesos es menor a 10-15° y se debe inmovilizar con un yeso por encima de la rodilla por tres a cuatro semanas50. Es importante considerar la probabilidad de futuras recidivas que puedan requerir TPA. Por lo tanto, se debe buscar dorsiflexión de al menos 10° sin tenotomía evitando la aplicación de fuerzas inadecuadas que ocasione una deformidad del pie en mecedora o aplastamiento del domo del astrágalo.
Para mantener la corrección se debe reiniciar el protocolo de uso de FAB según la edad del paciente. En niños no caminadores se recomienda 23 horas al día por seis a ocho semanas y después 12 a 14 horas en la noche. En los mayores se usa 12 a 14 horas nocturnas. Sin embargo, en casos con recidivas completas se recomiendan 16 a 18 horas por unas semanas antes de pasar al uso exclusivamente nocturno51. Es fundamental insistir a los padres en la importancia del uso de la férula52,53.
A pesar de la alta tasa de recidiva en el grupo de niños menores a dos a tres años no se recomienda realizar la transferencia del tendón tibial anterior (TTA) por la posibilidad de falla54, dado que la biología de la deformidad esta aún activa. En pacientes mayores de cuatro a cinco años con mas más de una recidiva, se realiza una TTA55,56. Esta tiene como objetivo mantener la corrección, no corregir la deformidad (concepto fundamental). Después de la cirugía no es necesario continuar con la utilización de una FAB (salvo en casos aislados de niños con recidivas severas, masa muscular pequeña, o pies que no son flexibles). Estos casos por debilidad muscular necesitan más tiempo después de la cirugía para rehabilitarse. La TTA también se puede considerar en niños mayores con más de una recidiva o en aquellos en los que a pesar de una educación adecuada a la familia, existe una dificultad en el uso de la FAB.
La recidiva puede presentarse más de una vez si los padres no utilizan la FAB, por lo que es crítico educarlos y estimularlos para que lo hagan. Los pacientes que presentaron una primera recidiva antes de los dos años de edad tuvieron posibilidad de presentar una segunda hasta en 69%. También es posible, si bien infrecuente, tener una nueva recidiva en los periodos de crecimiento rápido. Por esta razón el seguimiento y los controles médicos se hacen hasta la adolescencia.
Si ocurren varias recidivas a pesar del uso de la férula, o son tempranas luego de la TTA, se debe sospechar una alteración neurológica. En cualquiera de los casos, se recomienda proceder nuevamente con yesos seriados seguidos o no de TPA57. No se deben hacer liberaciones posteriores / internas dado que este tipo de cirugía llevará a cicatrices severas, falta de movilidad y dolor, afectando el resultado a largo plazo.
Finalmente, si bien el MP no fue descrito en principio para pacientes con recidiva después de liberaciones posteromediales (por la fibrosis, rigidez y contracturas), Nogueira y colaboradores demostraron resultados satisfactorios hasta en el 86% de pacientes con el MP sin hacer ninguna variación a la técnica en el 11% de los casos hubo un aducto y/o cavo residual y los padres lo aceptaron pues los pies eran funcionales y no dolorosos. Sólo un paciente requirió una liberación quirúrgica debido a la fusión de la articulación subtalar a consecuencia de las cirugías previas58. Por ello, nuestro grupo respalda al MP como el tratamiento de elección en estos pacientes.
En resumen, el MP es el tratamiento de elección en los pacientes con PEVC que presenten una o más recidivas, siempre se debe insistir en la prevención. El incumplimiento del protocolo de uso de FAB conlleva a contractura de tejidos blandos, por lo cual, es indispensable involucrar a la familia como actores principales de esta fase del tratamiento. Si se sigue el protocolo del MP se pueden obtener pies plantígrados, fuertes, no dolorosos y funcionales. Los mejores resultados del tratamiento están relacionados con la comprensión de la fisiopatología de las deformidades por parte del ortopedista, su entrenamiento y la ejecución del tratamiento en clínicas destinadas para este fin.
El PEVC que alguna vez fue tratado con cirugías de liberaciones quirúrgicas extensas, no está exento de la aparición de recidivas. Los reportes que se han realizado hasta la fecha evidencian tasas entre el 13% y el 50% después de haber tenido un procedimiento de liberación posterior59,60. Una vez identificadas, se debe ser estricto en su evaluación clínica y radiológica para analizar la anatomía ósea de la deformidad, y establecer si las alteraciones presentes son recidivantes, residuales o secuelas. Las cicatrices de la piel suelen ser evidentes, incluso de características hipertróficas, hasta el punto de contribuir a la deformidad.
Una cirugía de revisión adicional seleccionada como tratamiento para estas recidivas, agrega fibrosis y cicatrices que conllevan a más complicaciones y malos resultados dados por el aumento de dolor y la rigidez61–63.
Existe la inquietud sobre la efectividad del MP en el tratamiento de la recidiva del PEVC después de liberaciones posteromediales. El éxito del método se basa en la capacidad de movilizar el pie teniendo como fulcro el astrágalo y de estirar adecuadamente los tejidos blandos afectados. Lo anterior constituye un reto por la fibrosis y rigidez después cirugías extensas.
Los resultados exitosos del MP permiten implementarlo en el tratamiento de niños en edad de caminar, pies que no han tenido tratamientos previos, varios tipos de PEVC no idiopático y, más recientemente, en casos de recidivas después de liberaciones posteromediales. Los principios del MP son los mismos independientemente de la edad64.
Garg y Dobbs en su estudio recomiendan el uso del MP para el tratamiento de pacientes con recidivas después de liberación extensa de tejidos blandos. Se deben poner yesos hasta que las únicas deformidades restantes sean equino en el tobillo o supinación dinámica. Los niños menores de 4 años son llevados a TPA y los mayores de esta edad a Alargamiento del Aquiles. La mayoría de estos pacientes requieren TTA. Este protocolo previene complicaciones de rigidez, dolor y dificultad para deambular65.
Nogueira y cols. revisaron 83 pies de niños entre 7 meses y 14 años con recidiva después de la liberación posteromedial tratados con MP. Lograron la corrección en 71 pies (86%) de los cuales el 14% presentaron nuevamente recidiva. Al-Hilli encontró una disminución significativa en los puntajes de Pirani y Dimeglio, después de la aplicación del MP en pies operados previamente.
Los resultados mencionados motivan el uso del MP como tratamiento de elección en pacientes con recidivas después de liberaciones quirúrgicas en pacientes con PEVC.
Transferencia del tibial anterior: Cuándo, cómo y resultadosErróneamente se ha pensado que la TTA es la solución a las recidivas, independientemente de la edad y de la deformidad encontrada. En ocasiones, se ha asociado a cirugías óseas como acortamiento de la columna externa. Al realizar esta cirugía en pies rígidos, en los cuales no se ha logrado corrección completa con las manipulaciones y el enyesado, no se obtiene la mejoría esperada66.
El desequilibrio muscular genera una cascada de eventos que se manifiestan progresivamente. En primera instancia hay equino y varo secundarios a la contractura del gastrosóleo (aparece aducto concomitante). Esto se asocia a un ligamento deltoideo corto. Debido a esta deformidad, la fuerza ejercida por el tibial anterior y el tibial posterior está medializada lo que se manifiesta en supinación. En algunos pacientes es posible encontrar además debilidad de los peroneros67.
La indicación de la TTA es mantener la corrección después del enyesado asegurando el balance entre los músculos invertores y evertores del pie. Es especialmente útil en niños después de los cuatro a cinco años de edad con más de una recidiva o en aquellos en los que a pesar de una educación adecuada a la familia, o casos especiales, existe una dificultad en el uso de la FAB. Tiene como requisito un pie flexible, una abducción mínima de 30° y se debe realizar TPA si la dorsiflexión es menor a 10°. También se puede considerar una fasciotomía percutánea del aspecto medial de la fascia plantar (5-10% de los casos) si no se ha corregido con el enyesado. Aunque las radiografías no son parte de la evaluación inicial del PEVC, en recidivas se pueden hacer para valorar la osificación de la cuña lateral68.
Ponseti en el 2001, propone la TTA como parte de su protocolo de manejo en niños mayores de dos y medio años, edad en la que se osifica la cuña lateral. De esta manera se mantiene la corrección de la deformidad obtenida después de las manipulaciones y enyesado. Resalta que la TTA evita recidivas, mantiene la corrección del retropié y mejora el ángulo talo-calcáneo en la proyección AP. A largo plazo se ha encontrado mejoría progresiva del aducto, evidenciada en el ángulo talo-primer metatarsiano. También se ha encontrado un cambio favorable en la distribución de las presiones plantares en el postoperatorio, aunque no haya una restauración completa de las mismas, si se compara con poblaciones control69.
Técnica para la TTAUna vez se ha identificado la recidiva y se han realizado las manipulaciones y enyesados al paciente candidato a TTA, es importante seguir una técnica estandarizada para el procedimiento. Estudios han demostrado las ventajas clínicas y biomecánicas de la técnica descrita por Ponseti y Smoley en 196370.
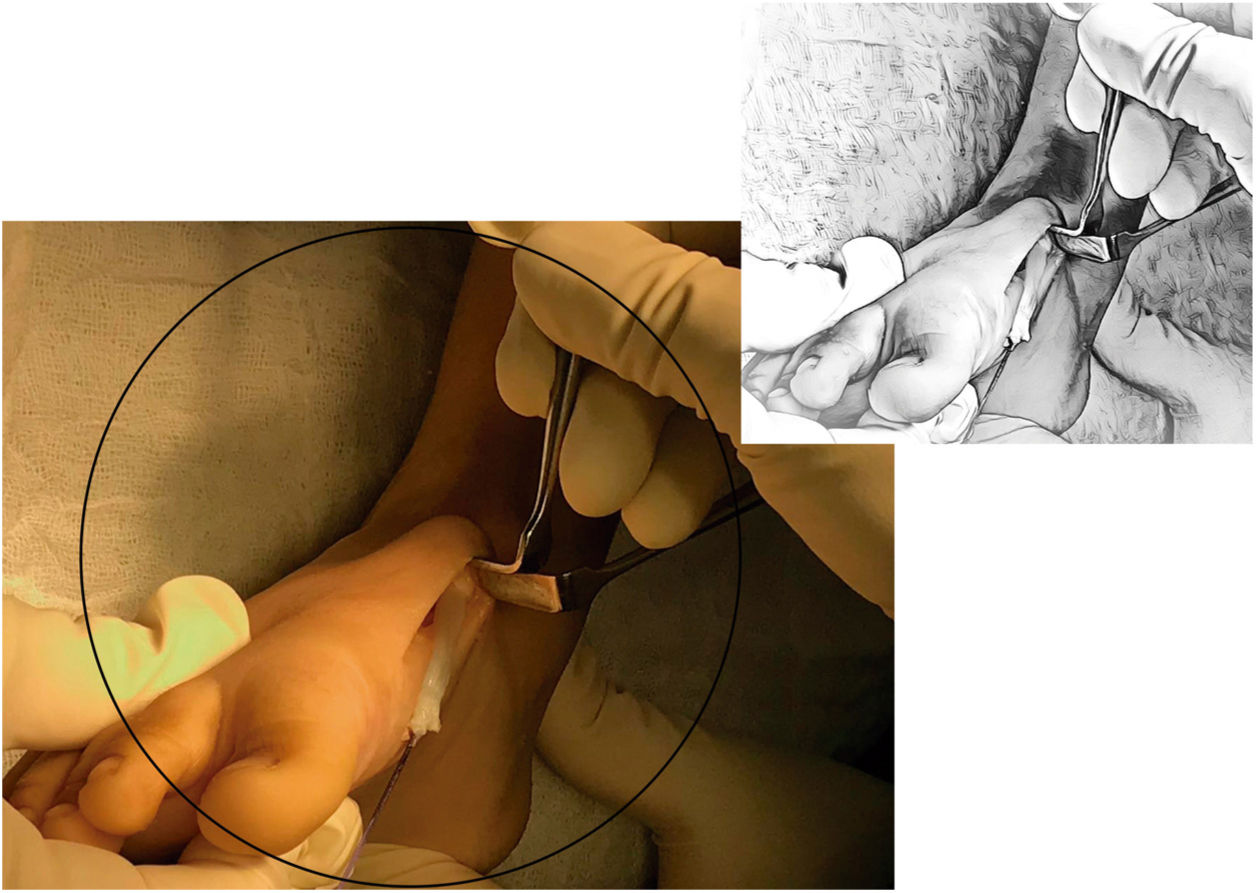
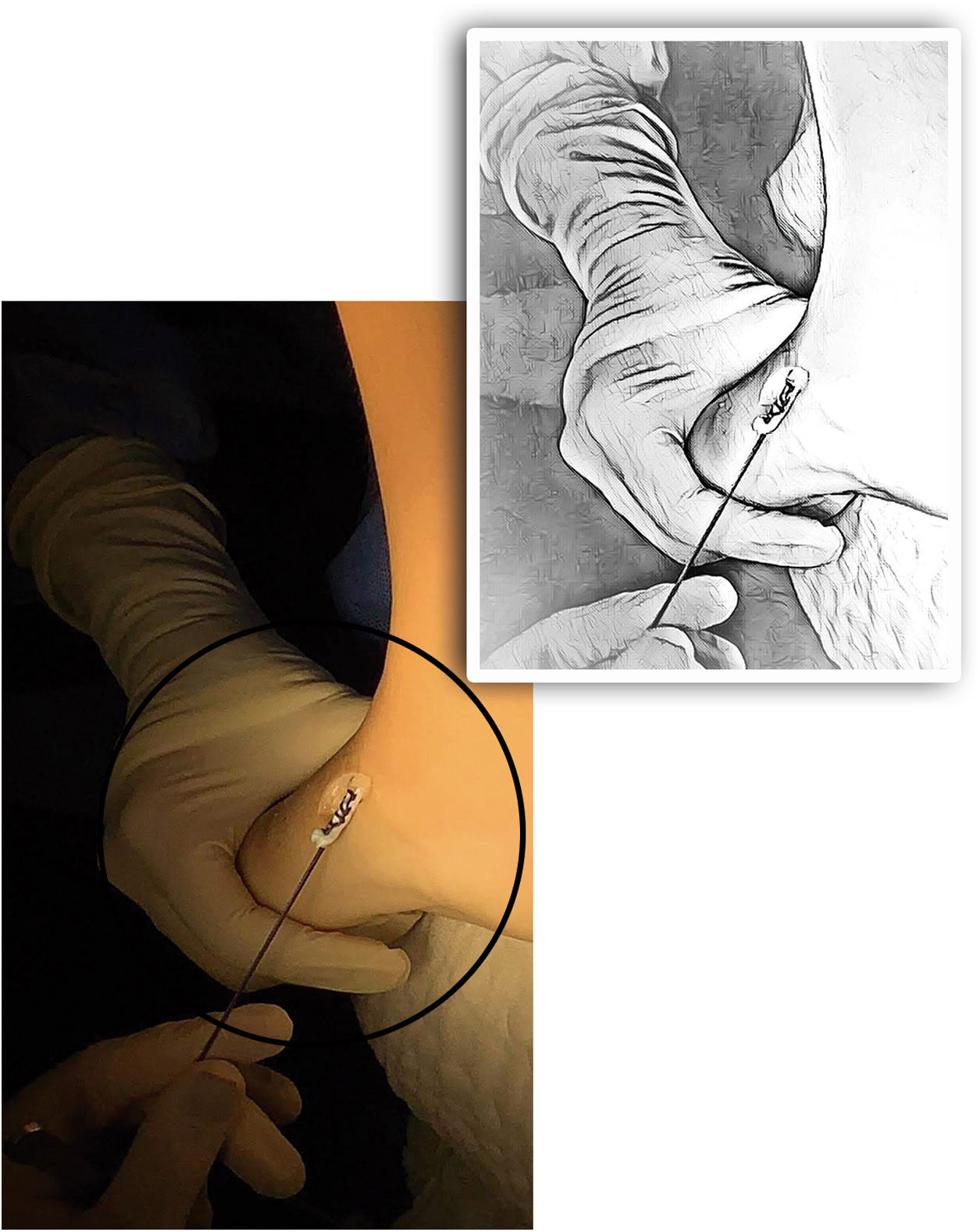
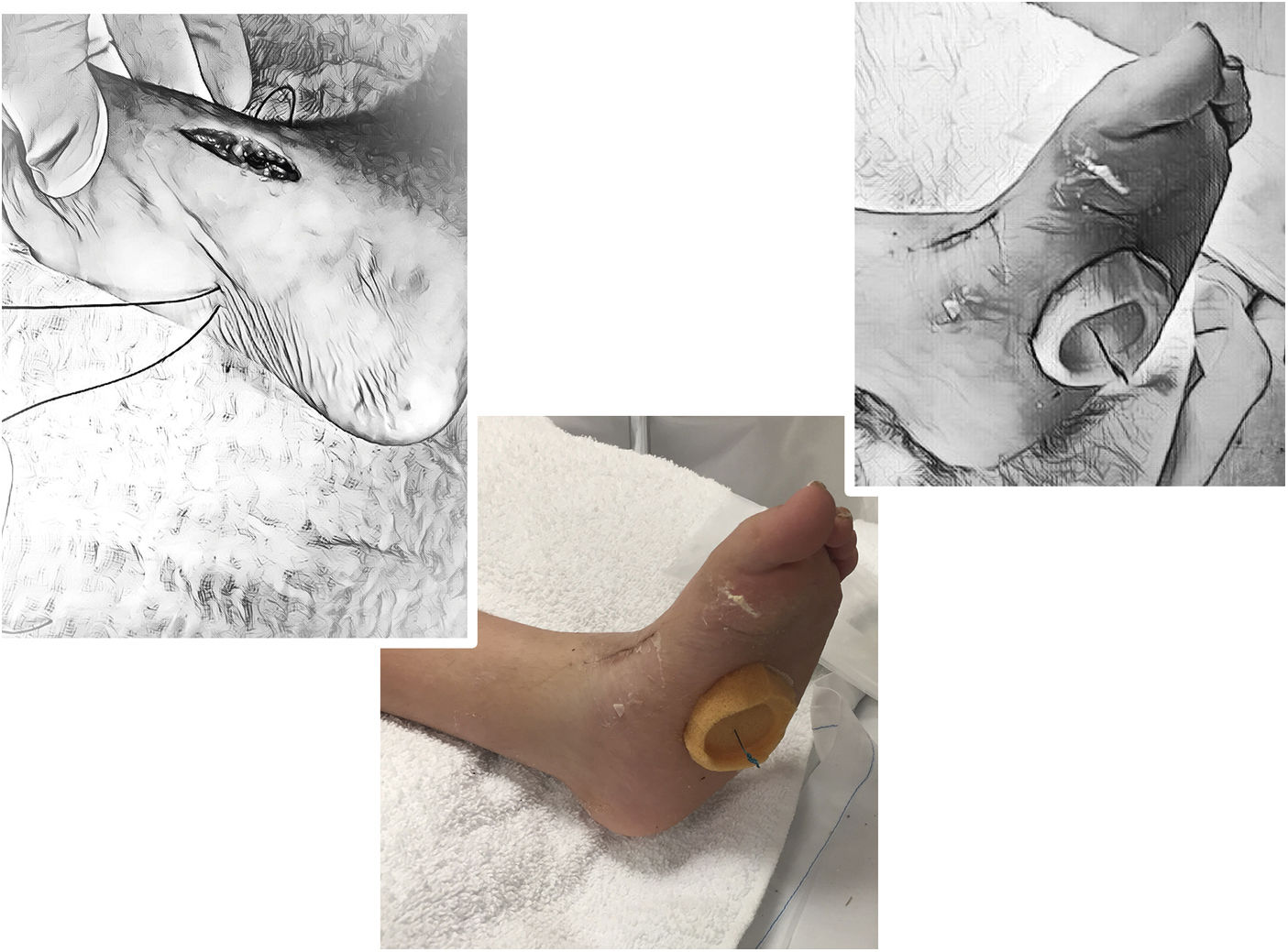
A continuación, se describe la técnica propuesta por Holt y colaboradores en 2015: La cirugía se lleva a cabo bajo los efectos de la anestesia general, en decúbito supino, sobre una mesa radiolúcida. Por una primera incisión de dos cm en el dorso medial del pie, sobre la inserción del tibial anterior (TA), se desinserta el mismo tan distal como sea posible sin lesionar las demás estructuras. Se debe tener especial cuidado con el cartílago de crecimiento del primer metatarsiano. Para lograr una adecuada movilización del tendón es importante liberarlo en su aspecto medial-plantar y hacia proximal respetando el retináculo extensor (Ver fig. 4).
Se prepara el tendón con la técnica de Bunell mediante dos agujas viudas con una sutura no absorbible fuerte. Es mandatorio el paso simultáneo de las dos agujas evitando así daño de la sutura. (Ver fig. 5). Después de este paso se realiza la TPA y la fasciotomía plantar superficial si son necesarias.
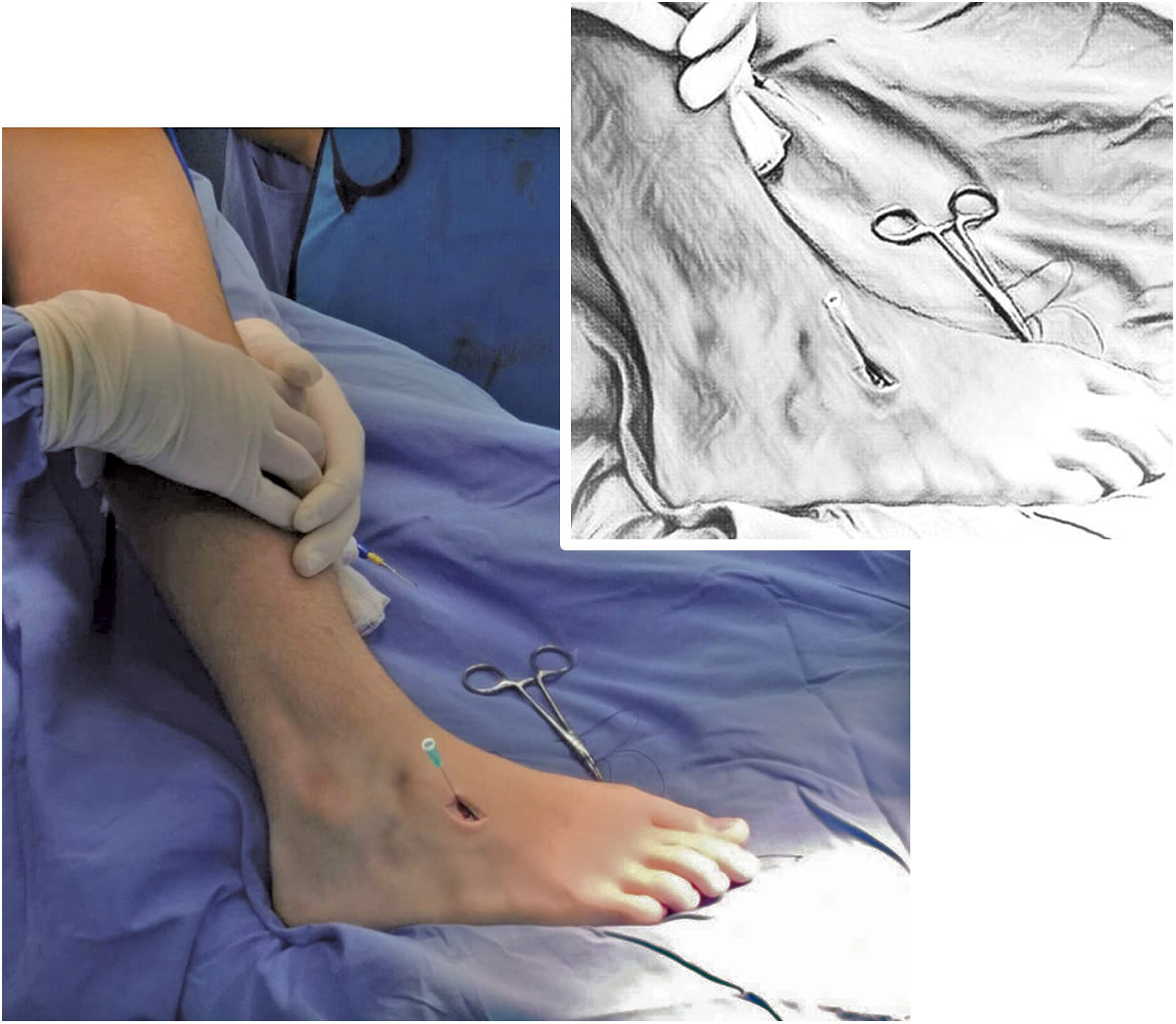
La segunda incisión de un cm se realiza directamente sobre la cuña lateral, previa identificación por visión fluoroscópica. (Ver fig. 6)
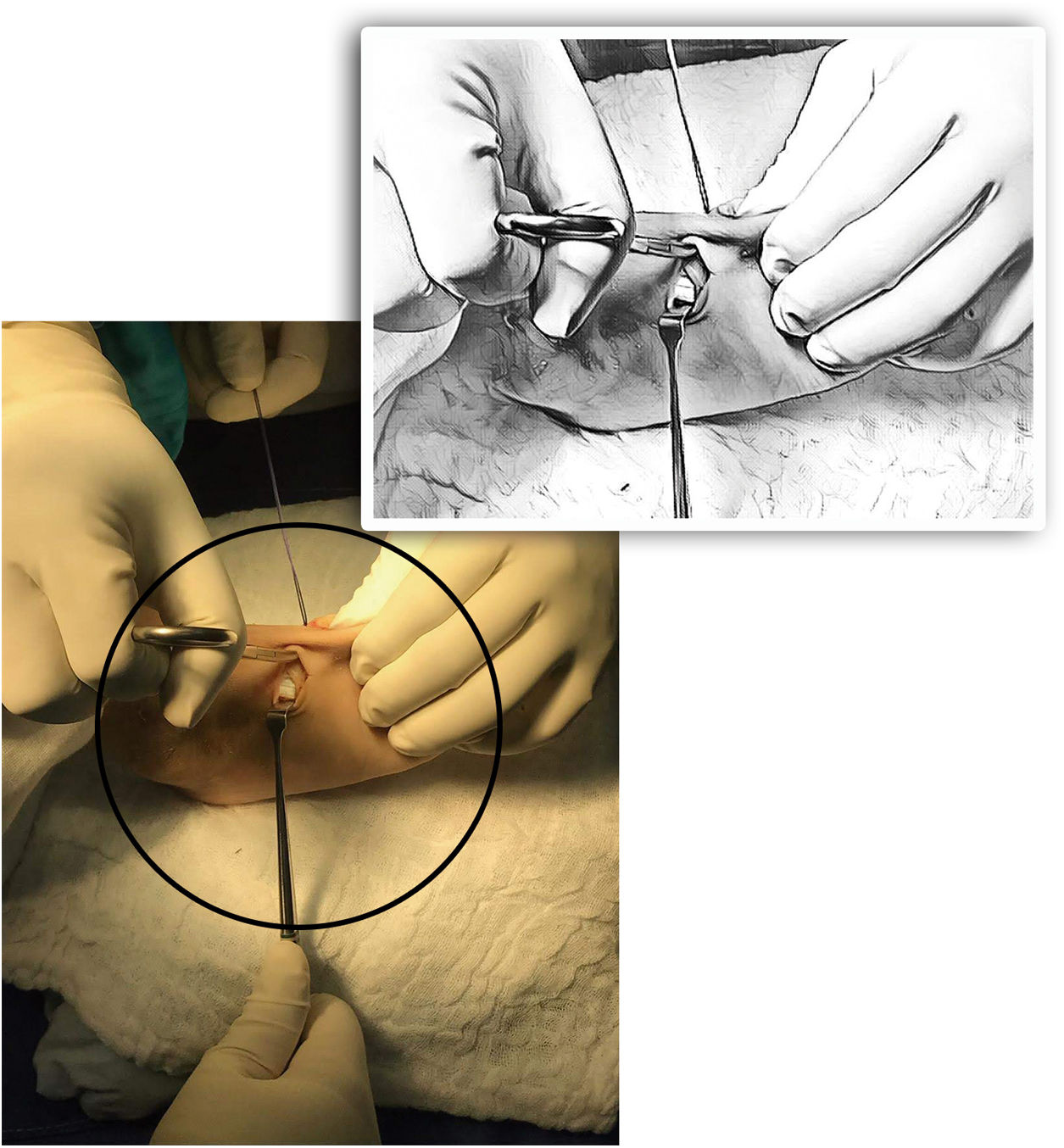
La disección se hace lateral a los extensores Longus y Brevis. Después de hacer un orificio en el centro de la cuña hasta la cortical plantar (con algún método de perforación manual), se corta en X con el bisturí el periostio sobre el túnel para permitir el futuro paso del tendón. Se prepara el túnel subcutáneo (no debajo de los extensores) de lateral a medial con una pinza hemostática evitando adherencias y angulación del tendón. (Ver fig. 7)
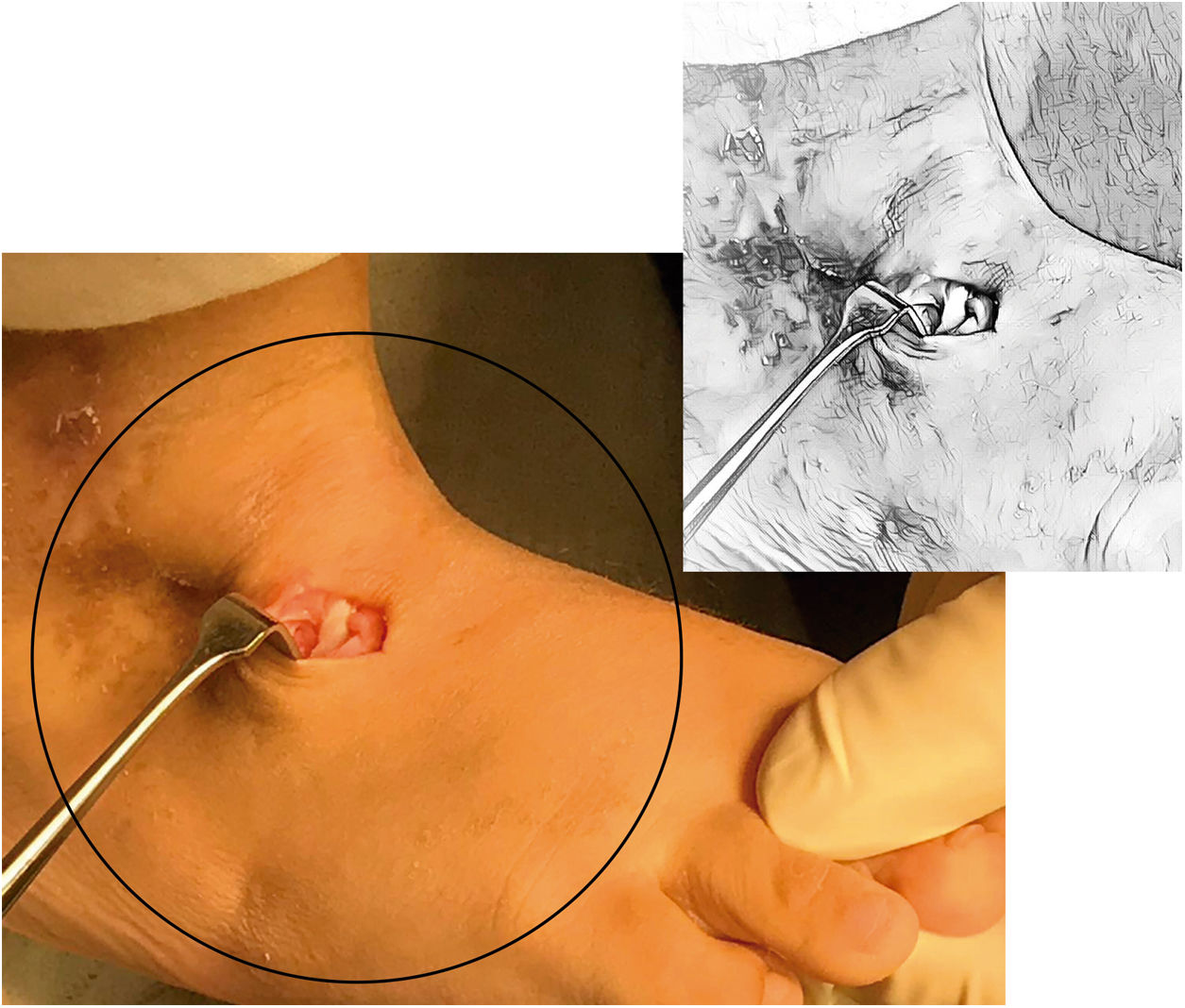
Con la misma pinza se recuperan los extremos de la sutura. (Ver fig. 8) La adecuada orientación de la perforación hacia el centro de la planta del pie y el uso de agujas romas previene lesiones de las estructuras nerviosas plantares71.
La fijación se lleva a cabo sobre una capa gruesa de gasa o espuma y un botón plástico. Al anudar se debe mantener 20° de abducción y 10° de dorsiflexión que el ayudante mantiene hasta el final de la cirugía. Se puede reforzar con una sutura adicional del tendón del TA al periostio dorsal de la cuña, pero teniendo cuidado de no dañar la sutura principal con este paso pues esto llevaría a aflojamiento del botón y falla de la transferencia. (fig. 9).
El paciente se inmoviliza en el postoperatorio el con un yeso inguinopédico con la rodilla en flexión de 90°, y se restringe el apoyo durante seis semanas al final de las cuales se retira todo el material incluyendo la sutura y se permite apoyo progresivo y retorno a la actividad física.
Los resultados a largo plazo de la transferencia del tibial anterior están a favor de la realización de este procedimiento. La recidiva después de la TTA aunque infrecuente, es posible. El grupo de la Universidad de Iowa en 2015, en un seguimiento superior a 40 años de pacientes tratados por el Dr. Ponseti, no encontró recidivas después de la TTA. A pesar de algunos cambios radiográficos los pacientes no presentaron síntomas. Otros autores han reportado entre el 8 y el 20% de recidiva siendo más frecuente cuando se realiza a menor edad72,73.
El mismo grupo de Iowa en 2013 había reportado recidiva en el 15% de los pacientes siendo mayor en niños que habían sido llevados a TTA tempranamente (promedio 3,1 años vs 4,5 en el grupo sin recidiva). Un estudio en cerdos demostró que la transferencia temprana en huesos no osificados lleva a alteraciones de la osificación en fases iniciales74.
Aún en casos de recidiva después de TTA, la recomendación de la mayoría de los autores es el manejo conservador con nuevas series de yesos, TPA de ser necesaria y el uso de férulas por la noche (generalmente una Ortesis Tobillo Pie dinámica que permita cierta dorsiflexión), con lo que se obtiene éxito en la mayoría de los pacientes.
SeguimientoUna vez terminada la fase de manipulaciones, enyesado y tenotomía son los padres los encargados de continuar con el tratamiento mediante el uso de la FAB. El objetivo de la férula es mantener elongados mediante la rotación externa los tejidos blandos del aspecto medial del pie y mediante la dorsiflexión el complejo gastrosóleo.
Los padres pueden tener confusión sobre el proceso del tratamiento y del uso de la FAB, por lo que es importante mantenerlos informados, aconsejados y motivados, y enfatizar en los objetivos a largo plazo75, ver Folleto de información para padres (Anexo 1). El nivel de educación bajo de los padres (educación secundaria o menor) se ha descrito como un factor de riesgo significativo para la recidiva. Por ello, es muy importante desarrollar una fuerte relación médico-paciente para acompañarlos en este largo camino. De la adherencia de los padres al protocolo de uso de la férula depende el éxito del tratamiento.
El éxito del MP se obtiene mediante un seguimiento estricto. Se recomienda retirar el yeso y colocar el mismo día la FAB76. Se cita a un primer control una semana después, para verificar el adecuado entendimiento de la familia en el uso de FAB, aclarar dudas y para revisar que no existan zonas de presión o lesiones de la piel. Posteriormente al mes, y cada tres a cuatro meses hasta los dos años (para cambio de férula por el crecimiento del niño). Luego se controlan cada seis meses hasta los cinco años y anualmente hasta el final del crecimiento del pie. Esto como marco general, pues se debe individualizar según las necesidades de la familia. Si se detectan problemas con el uso de la FAB, crecimiento rápido que amerite un cambio precoz de la misma o signos clínicos tempranos que sugieran recidiva, los controles deben realizarse con mayor frecuencia.
Actualmente existen varios tipos de FAB disponibles, pero tienen características en común77. Constan de unos zapatos cómodos unidos por una barra que mantienen el pie afectado en 60 a 70 grados de rotación externa. Para el paciente con deformidad unilateral, el pie no afectado se pone en 30 a 40 grados de rotación externa. La distancia entre las articulaciones glenohumerales del niño debe ser la misma del sitio de anclaje de los zapatos en el centro del talón al extremo de la barra. Es importante asegurar que la longitud sea adecuada. Con una distancia mayor a la mencionada se puede presentar rotación externa de la tibia y un posible genu valgo.
El diseño de la barra debe llevar el tobillo a diez grados de dorsiflexión78. Dado que la rotación externa del pie es importante para mantener la corrección del PEVC tratado con el MP, las órtesis de tobillo-pie sin una barra adherida no son eficaces79.
Durante la fase de uso de la férula no es necesario realizar ejercicios de estiramiento, debido a que la FAB está estirando los músculos en la noche y en el día los niños realizan actividad física. Además, con ejercicios realizados inadecuadamente, existe la posibilidad de crear un pie en mecedora y aplanar el domo del astrágalo.
Después de suspender el uso de la férula a los cinco años, se pueden recomendar ejercicios de estiramiento del tríceps sural y fortalecimiento de los músculos peroneos para ayudar en el crecimiento muscular y mantener la mayor dorsiflexión posible. Estos también pueden ser asistidos por dispositivos tipo rampa o cuña. Finalmente, el tendón de Aquiles puede perder longitud durante los periodos de crecimiento rápido de la adolescencia, por lo que es aconsejable seguir a los pacientes hasta esta edad.
Fuentes de FinanciaciónRecursos propios de los autores.
Conflicto de interésLos autores no declaran conflicto de interés.
AgradecimientosAgradecimiento especial a la ilustradora Giselle Escandón Silva del Club Rotario Cali - San Fernando por sus aportes e ilustración del folleto de información para padres.