El tratamiento del pie equino varo congénito (PEVC) cambió de manera radical con el Método de Ponseti (MP) gracias a los excelentes resultados obtenidos. En contraposición, el resultado estético y funcional de los pies sometidos a cirugías extensas es devastador a largo plazo. La técnica de las manipulaciones, enyesado, tenotomía del tendón de Aquiles y el uso de la férula de abducción se explican en detalle. Así mismo se resaltan los errores y sus complicaciones en la técnica y las otras alternativas de tratamiento existentes.
Nivel de Evidencia: IV
The Ponseti method for the treatment of clubfoot is currently the gold standard due to its excellent results. In contrast, the aesthetic and functional result of feet subjected to extensive surgeries is disappointing in the long term.. The technique of manipulations, casting, tenotomy, and the use of the feet abduction orthosis are explained with detail. Likewise, common errors and other existing alternatives of treatment are also discussed.
Evidence Level: IV
La práctica del ortopedista infantil que trata el pie equino varo congénito (PEVC) con el Método de Ponseti (MP) cambió hasta tal punto, que puede dividirse en dos: antes y después de implementar esta modalidad de tratamiento. EL MP requiere, para empezar, entender la fisiopatología de la enfermedad y la mecánica de las articulaciones subtalar y talonavicular. Luego, sin más herramientas que unas manos entrenadas, vendajes de yesos y un bisturí para la tenotomía del tendón de Aquiles, se corrige en corto tiempo la deformidad congénita más frecuente del pie1.
Sin embargo, a pesar de su “aparente sencillez”, detrás del MP se esconden detalles que determinan el éxito final y, si no se siguen con rigor, se obtienen resultados desalentadores. Quienes desconocen el MP creen que con poner unos yesos y hacer unas manipulaciones contrarias a la deformidad se corrige -como por arte de magia- una de las alteraciones más incapacitantes del aparato musculo esquelético2.
Pero el éxito del MP no es solo producto de la lucidez de sus principios. Es la consecuencia de evaluar los resultados funcionales frustrantes con los tratamientos anteriores basados en abordajes quirúrgicos amplios. Fue necesario que Evans, Crawford, Turco y otros implementaran sus técnicas por muchos años para demostrar que las cirugías extensas sobre el tarso producen rigidez articular que afectan una de las principales funciones del pie: diseminar las cargas a través de sus 26 huesos, 33 articulaciones y más de 100 ligamentos y tendones. Además, las intervenciones sobre el tendón de Aquiles afectan su función propulsora durante la marcha. Esto hace que los pies tratados mediante cirugías extensas sean plantígrados, pero no funcionen bien. Con el paso de los años se ha visto que muchos de los pacientes sometidos a intervenciones quirúrgicas extensas presentan pies dolorosos, débiles y con signos clínicos y radiográficos de artrosis3,4.
Pocas intervenciones en medicina tienen seguimientos tan largos como el MP. Los primeros pacientes tratados por el maestro Ponseti (incluidos algunos deportistas de alto rendimiento) superan la quinta década de la vida y conservan unos pies funcionales e indoloros. Aunque en un principio el método fue descrito para menores de dos años, con el tiempo se implementó en niños en edad escolar y adolescentes5.
Sorprende que, aunque el MP fue descrito hace más de 50 años, sólo se popularizó en los albores de este siglo por varias razones: la primera, la natural negación del ser humano a cambiar y a aceptar un tratamiento nuevo; la segunda, lo económico del tratamiento que no despertó el interés de la industria y el mercado; y la tercera, positiva, la aparición de la internet que permitió a los padres de los niños afectados informarse sobre los diferentes métodos y sus resultados, y por ello difundieran las bondades de un tratamiento eficiente e incruento.
La efectividad del MP ha sido comprobada y reproducida en todo el mundo incluida Colombia en donde, según Ponseti Internacional nacen algo más de 800 niños con PEVC al año 6,7. Su difusión se debe a la perseverancia del Dr. José Morcuende quien ha entrenado a muchos ortopedistas en Iowa y enseña la técnica mediante talleres itinerantes por varios países. Según él, la forma más eficiente para aprender el método es mediante una tutoría (mentorship) para pulir la técnica y a veces “desaprender lo aprendido”8,9.
El PEVC tiene una tendencia a la recidiva por lo que es necesario hacer seguimiento periódico de los niños tratados hasta la adolescencia10. Sin embargo, a pesar de esto, el MP es de los tratamientos con los resultados más satisfactorios de cuantos existen en la Ortopedia. Las madres y acudientes de los niños tratados con esta técnica nunca olvidan a quien cambió el destino de una vida de manera dramática, en corto tiempo y de forma perdurable.
En el futuro, cuando la ingeniería genética esclarezca la etiología de esta compleja deformidad que suele ser en la mayoría de los casos idiopática, podrán hacerse intervenciones aún menos invasivas. Mientras tanto, sigue siendo una técnica impecable que requiere de entrenamiento y práctica.
A continuación, se explicarán los detalles del MP que se puede resumir en dos partes:
La primera, que es efectuada por el médico tratante mediante manipulaciones, yesos y en la mayoría de los casos una tenotomía del tendón de Aquiles, y la segunda, que corresponde a los padres o acudientes, mediante el uso de una férula y la asistencia a controles periódicos hasta la adolescencia.
Técnica de la manipulación y el enyesadoEl método de Ponseti (MP), para el manejo del pie equino varo congénito idiopático (PEVC), consta de una técnica de manipulaciones y enyesado para corregir de forma progresiva los diferentes componentes de esta compleja deformidad tridimensional11.
La mayoría de los ortopedistas acepta que el manejo inicial del PEVC debe ser no quirúrgico12–14. El MP es el estándar de oro por sus excelentes resultados funcionales a largo plazo que se logran siguiendo de forma estricta la técnica original. Mientras haya movilidad subtalar los pies responden satisfactoriamente y en la mayoría de los casos en que se acusa una supuesta resistencia al método, lo que en realidad ocurre es una inadecuada aplicación del mismo15–17.
El ortopedista debe conocer la anatomía funcional, la técnica y los implementos a utilizar para llevar a cabo el MP. El objetivo es obtener al final unos pies plantígrados, con buena movilidad, sin dolor y con la posibilidad de utilizar calzado convencional18,19.
Se recomienda iniciar el tratamiento durante las primeras semanas de vida y no apenas nace el niño, con el fin de que la familia se adapte a su nuevo integrante. Aunque diversas circunstancias pueden obligar a postergar el inicio, sin que ello afecte el resultado. De hecho, en pacientes prematuros o de baja talla con pies pequeños, comenzar un poco más tarde puede facilitar la aplicación de la técnica y la posterior adaptación a la ortesis. Incluso se han descrito buenos resultados en niños con inicio del tratamiento en edad escolar y adolescentes20.
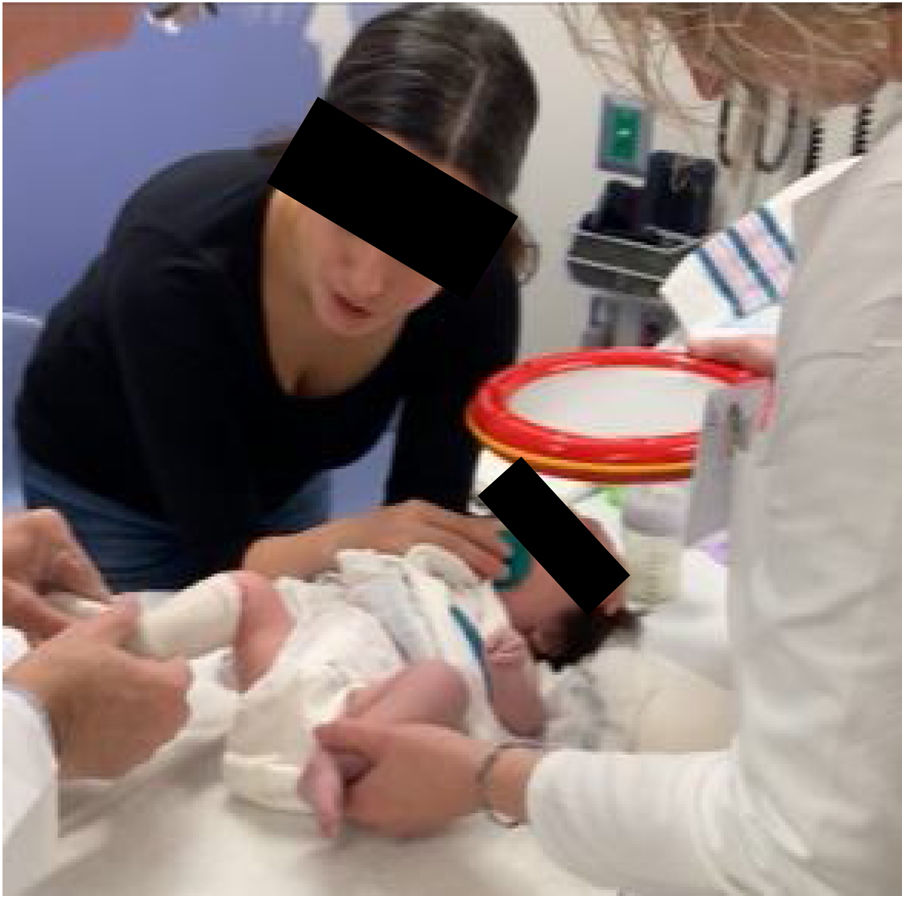
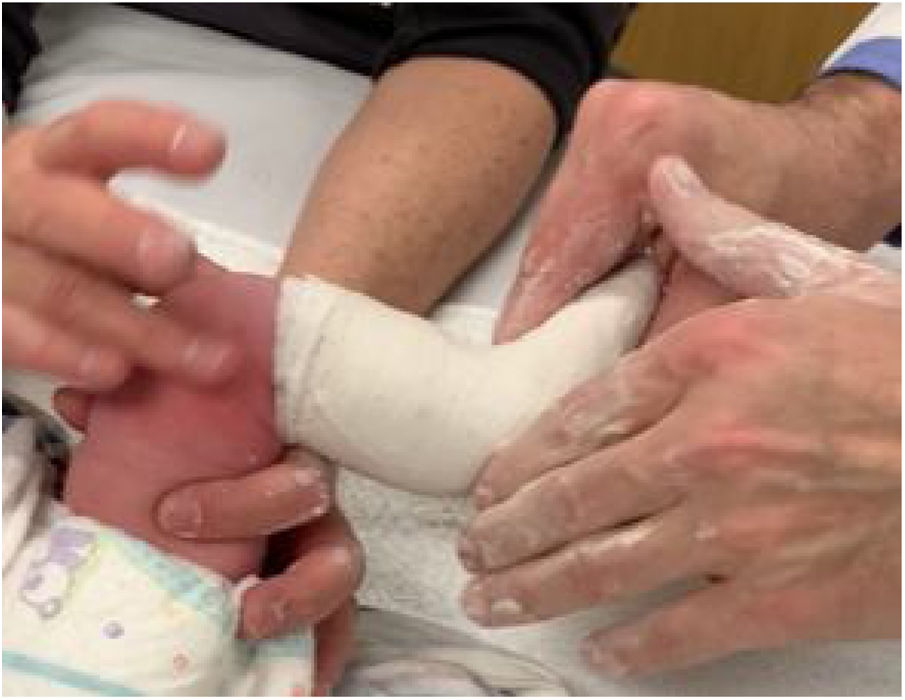
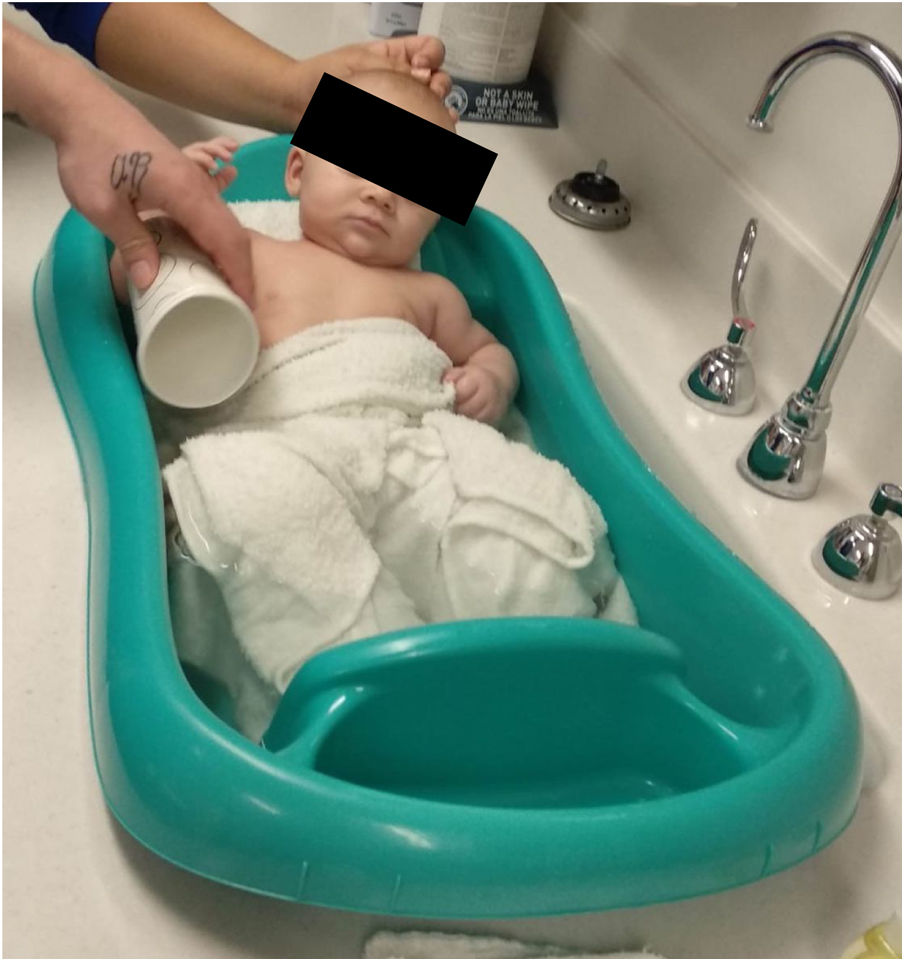
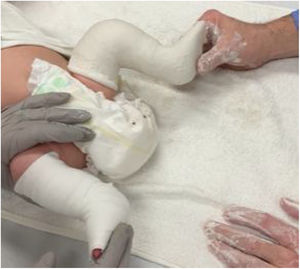
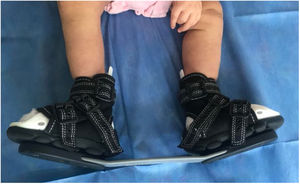
El primer paso es adecuar el sitio de trabajo. Se debe contar con un espacio suficiente para albergar cómodamente al equipo que está conformado por el ortopedista, un ayudante y al menos un familiar que acude con el paciente. La camilla se posiciona de tal manera que permita la libre movilidad alrededor de ella y el niño se acuesta en decúbito supino sobre el extremo distal. El familiar se sitúa al lado contralateral del pie que el medico va a manipular, colaborando en todo momento a confortar y distraer al niño con juguetes o alimentos. El ayudante y el medico se ubican al otro costado21 (fig. 1).
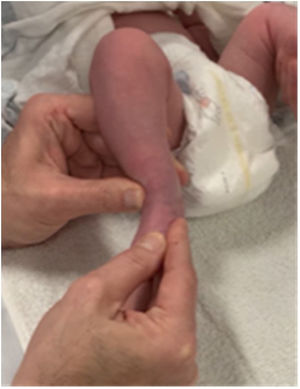
Técnica de la manipulaciónEl ortopedista se sienta en el lado de la extremidad que va a tratar y toma como referencia los maléolos medial y lateral. Desliza en oposición el índice y el pulgar de la mano contralateral sobre el aspecto anterior del tobillo hasta ubicar la prominencia ósea que corresponde a la cabeza del talo.
Técnica de la manipulación con dos manosEs la manera recomendada para lograr el estiramiento requerido antes del enyesado. El ortopedista se sienta del lado del pie a manipular y apoya la punta del pulgar de la mano opuesta en el aspecto lateral de la cabeza del talo que mide alrededor de 5mm. de diámetro, por lo que se debe evitar utilizar la totalidad de la falange del pulgar que tiene en promedio un diámetro de 2cm. y produciría un bloqueo de la rotación del calcáneo (error de Kite). El índice o el dedo medio de la misma mano se apoya por detrás del maléolo tibial proporcionando control y estabilidad22.
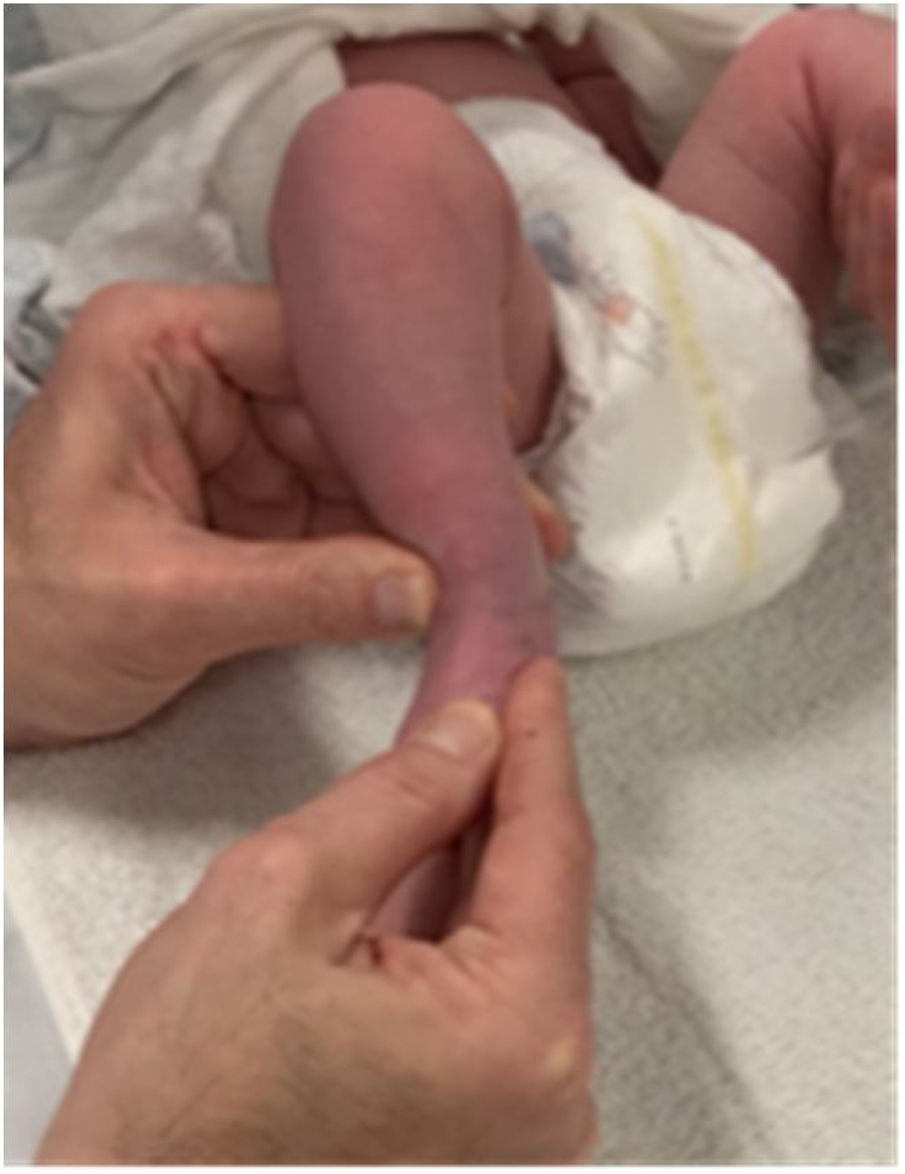
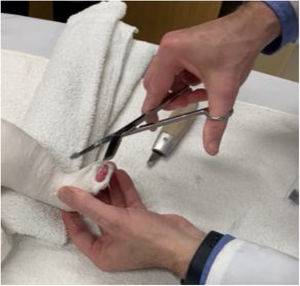
Con el dedo medio y el índice de la otra mano se fija el aspecto medial y plantar del mediopié hasta el escafoides para evitar hacer estrés en la articulación de Lisfranc, mientras el pulgar sostiene el dorso a nivel de los dedos. Se hace una tracción delicada y se lleva en supinación y abducción buscando alinear el antepié con el retropié suavemente y sosteniendo la maniobra por los pocos segundos que el niño tolere hasta que este por comenzar a llorar (figs. 2 y 3). Se debe evitar a toda costa la pronación que empeora el cavo y mantiene el calcáneo en aducción.
Técnica de la manipulación con una sola manoEn este caso el médico se sitúa al final de la cama de exploraciones. Se apoya el dedo índice de la mano opuesta sobre la cabeza del talo y el pulgar en el aspecto medial - plantar a nivel del escafoides llevando el antepié en supinación y abducción (fig. 4). Un inconveniente es que durante la maniobra se podría generar inadvertidamente un efecto de rotación externa del tobillo en lugar del estiramiento de los tejidos blandos mediales y plantares del pie, con el riesgo de producir un desplazamiento posterior del maléolo peroneo.
Es importante estar atento a los detalles durante la manipulación. Los errores más comunes en que se puede incurrir se enumeran a continuación:
Pronación del antepié: Empeora el cavo y mantiene el calcáneo en aducción entorpeciendo el proceso de corrección.
Compresión de la articulación calcáneo cuboidea (Error de Kite): Bloquea la abducción del calcáneo e impide la corrección del varo del talón y de la aducción del pie. Además, lleva a una rotura de la articulación de Lisfranc.
Abducción del pie sin apoyo en la cabeza del talo: Produce traslación posterior del maléolo peroneo al rotar el talo en la mortaja. El calcáneo permanece en varo.
Manipular el talón (calcáneo): Impide la corrección del varo.
Dorsiflexión del tobillo sin corrección del varo: Produce estrés en la articulación de Lisfranc que conlleva a una deformidad en mecedora. También se podría comprometer la congruencia del talo y la mortaja tibiotalar.
Técnica del enyesadoSe debe tener en cuenta el tipo de yeso y de algodón laminado (preferiblemente natural para que absorba la humedad y evite problemas de la piel), y sus dimensiones con respecto al tamaño del pie. El ayudante se sienta en el lado del pie en tratamiento y sostiene suavemente los cóndilos femorales con una mano mientras que con la otra sujeta el primero y segundo dedos solo hasta la articulación metatarso falángica, de lo contrario quedará demasiado espacio y el yeso no se podrá moldear bien. El ortopedista coloca el algodón con una tensión suficiente para adosar cada lámina firmemente y sin zonas de presión o pliegues. Se dan dos o tres vueltas en el área de los dedos para acolcharlos bien y desde ahí se avanza hacia proximal hasta cubrir la pierna poco antes del hueco poplíteo. Cada vuelta debe cubrir alrededor de dos terceras partes de la lámina anterior para proporcionar una distribución uniforme, delgada y sin pliegues, similar a un calcetín. Dependiendo del material disponible, en algunos casos puede ser útil humedecer el algodón (fig. 5).
El enyesado se hace de la misma forma descrita para la aplicación del algodón. En cada vuelta se ejerce una ligera tensión, removiendo el aire interpuesto entre el algodón y el yeso. Se moldea en detalle el antepié y el arco longitudinal medial; visto de lado debe tener un aspecto triangular. El tobillo se moldea de manera circunferencial. Se demarcan los maléolos y el talón, haciendo énfasis en el pliegue posterior sobre la inserción del tendón de Aquiles en el calcáneo. Así mismo, se moldea el contorno de la pierna de forma recta para evitar la deformidad en varo y procurvatum de la tibia producto de una sujeción inadecuada (similar al aspecto de un banano).
Mientras fragua el yeso, el ortopedista apoya los dedos índice y medio de la mano opuesta sobre el aspecto dorso lateral correspondiente al área de a la cabeza del talo, y el pulgar sobre la cara medial y plantar a nivel del escafoides manteniendo la corrección lograda en abducción. Es fundamental el moldeo constante con ambas manos para evitar zonas de presión (figs. 6 y 7).
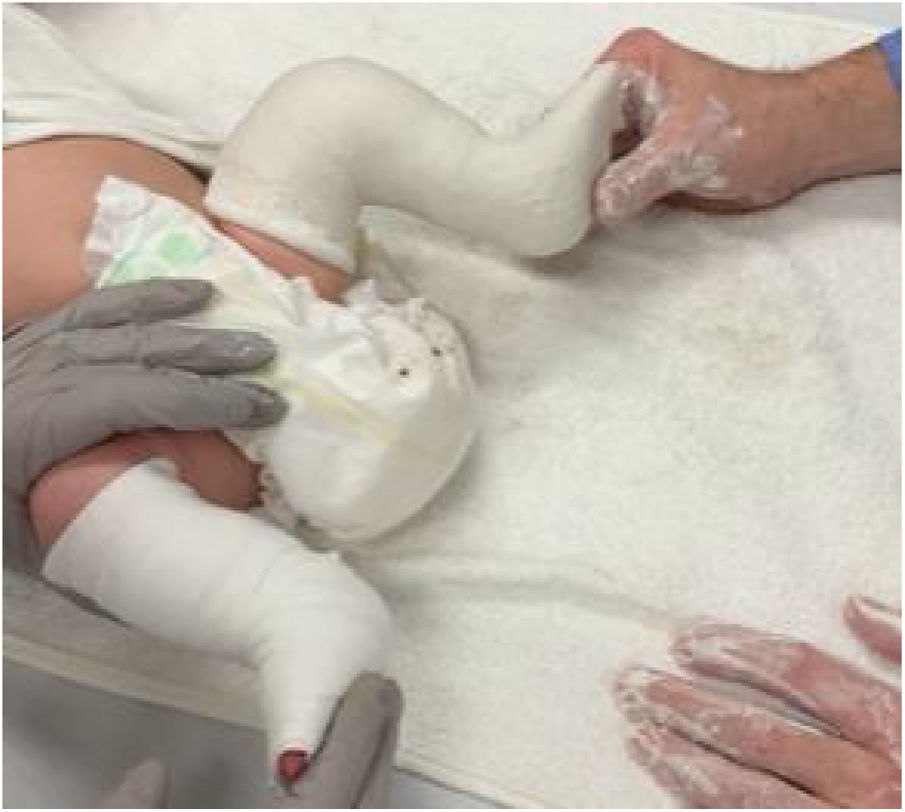
Una vez que la bota está firme, se extiende la inmovilización hasta la región inguinal con la rodilla en flexión de 90°, y se moldea el pliegue posterior del hueco poplíteo. Los objetivos de poner el yeso por encima de la rodilla son evitar que se deslice, y sobretodo, mantener la abducción del pie (fig. 8).
La rotación externa exagerada de la pierna produce estrés en la rodilla, puede contribuir a que le maléolo peroneo se vaya posteriormente, y no aumenta el efecto corrector en el pie. Finalmente, se descubre el dorso de los dedos para permitir que los padres evaluen la perfusión y se deja una plataforma plantar para evitar la retracción de los tendones flexores (fig. 9).
Cinco a siete sesiones en intervalos de cuatro a siete días suelen ser suficientes para corregir el cavo, llevar el talón en valgo, el pie en abducción de 60° y el tobillo en dorsiflexión de 15° a 20° 23. El retiro de cada yeso se realiza el mismo día, inmediatamente antes de cada nueva sesión, prefiriendo métodos atraumáticos y no ruidosos en lugar de la sierra eléctrica que puede alterar al niño o lastimar su piel24 (fig. 10)
En la mayoría de los casos (95%), la corrección del equino no se logra en su totalidad con las manipulaciones, por lo que es necesaria una tenotomía percutánea del tendón de Aquiles una vez se llega con los yesos correctores a los 50° de abducción del pie y al menos a 3° a 5° de dorsiflexión del tobillo (si se hace antes no se conseguirá la flexibilidad final requerida)25. Este procedimiento ayuda evitar una deformidad del pie en mecedora y el aplastamiento del cuerpo del astrágalo que ocasionarían problemas a largo plazo.
Al final, bien sea que se haya resuelto el equino, con o sin tenotomía, se inmoviliza el pie con un último yeso manteniendo la corrección lograda en los diferentes planos durante tres semanas.
Tenotomía percutánea del tendón de Aquiles (TA)Al terminar la etapa de las manipulaciones y los yesos, se deben evaluar las deformidades y su corrección. El pie debe llegar a una abducción de 60°, sin cavo, el talón debe estar en valgo y la dorsiflexión del tobillo un poco por encima del neutro (3-5°). Al evaluar la dorsiflexión es importante observar la posición del calcáneo que no debe estar en equino puesto que daría origen a una deformidad en mecedora con un falso aspecto de corrección. Un error frecuente que conduce a un mal resultado es hacer la tenotomía cuando aún no se tiene una corrección apropiada con las manipulaciones y los yesos.
Técnica del procedimientoEste procedimiento se puede llevar a cabo en el consultorio, si bien, se debe tener en cuenta la legislación local y la experiencia del cirujano para definir el sitio donde se realizará la tenotomía26.
Las ventajas del procedimiento en el consultorio son un menor costo y un menor riesgo anestésico27,28. La desventaja es que habría cierta dificultad en la colocación del yeso en niños mayores que patalean mas, pero este inconveniente se supera con la experiencia.
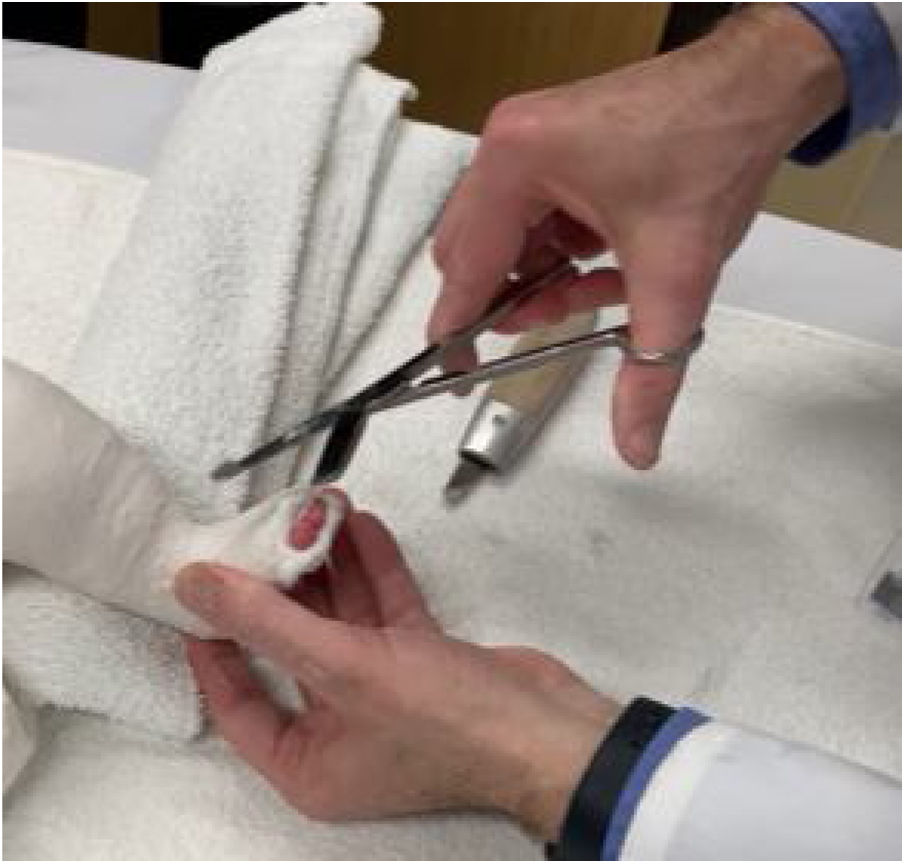
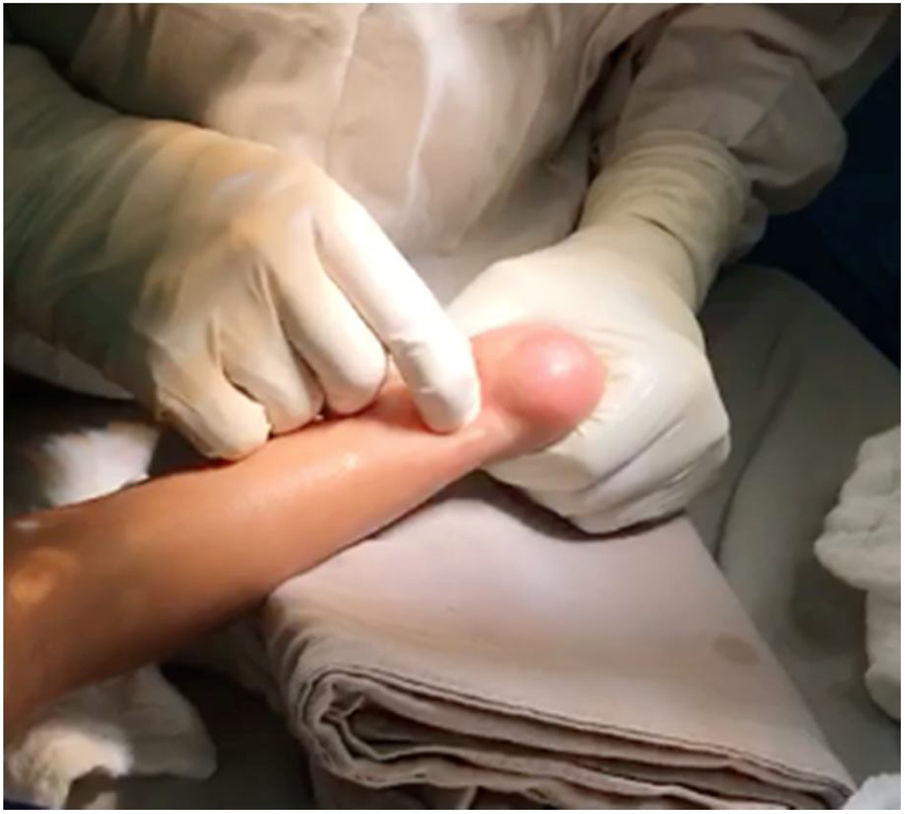
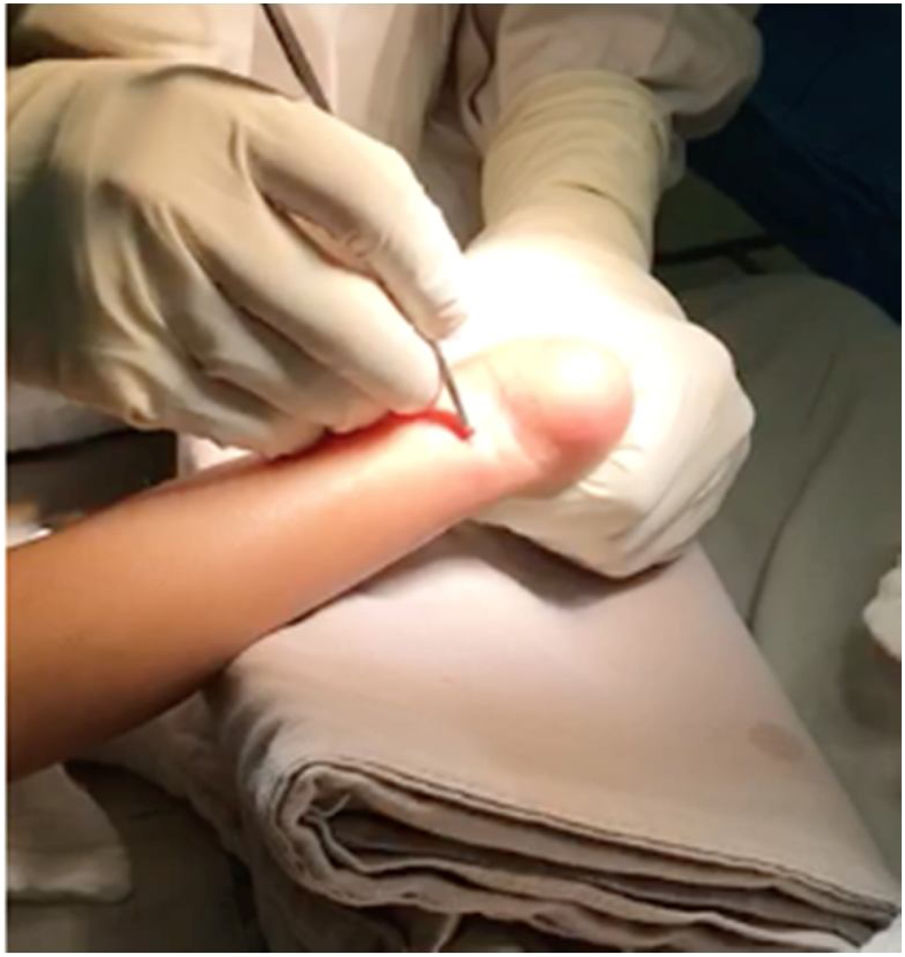
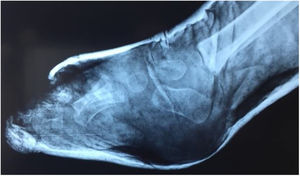
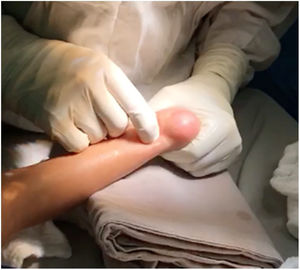
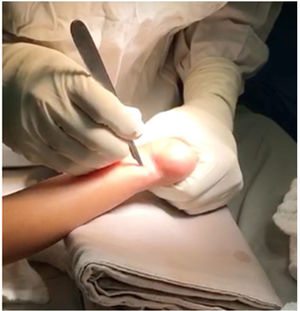
Con el paciente en decúbito supino, previa asepsia, antisepsia, con anestesia local o bajo sedación, se identifican los reparos de superficie, se palpa el calcáneo, se identifica el borde interno y externo del tendón de Aquiles y aproximadamente entre uno y dos cm. proximales a su inserción distal - que es el sitio de menor grosor del tendón - se marca la incisión. (fig. 11).
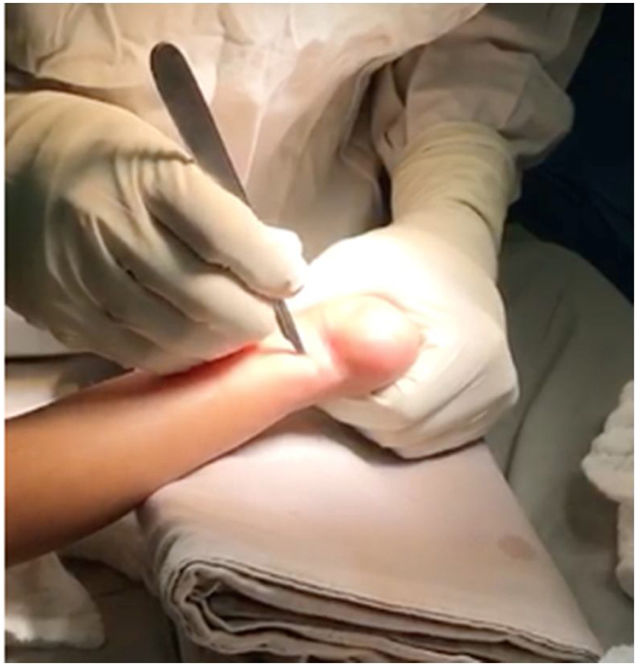
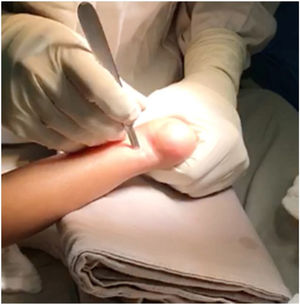
Es fundamental no incidir muy cerca a la inserción distal del tendón para evitar lesionar la apófisis del calcáneo. Esta incisión debe ser longitudinal y para-aquiliana interna. Se incide piel y t.c.s.c. con hoja de bisturí # 15, se palpa el borde interno y externo del tendón y el bisturí se apoya en forma paralela en la cara anterior mientras se mantiene con la otra mano el pie, aplicando fuerza en dorsiflexión (figs. 12 y 13).
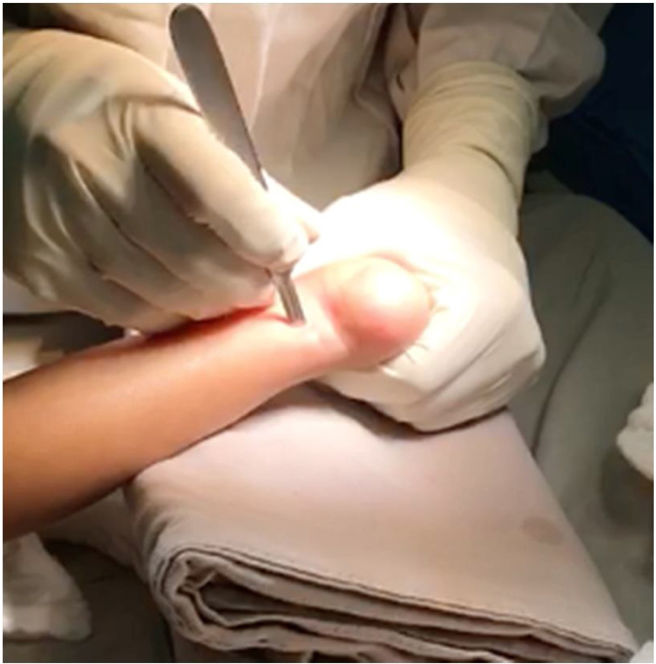
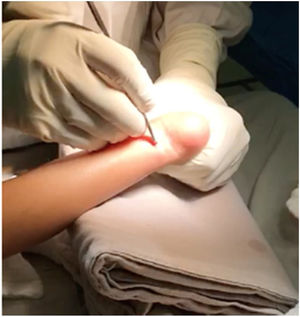
Se gira 90° el bisturí y se secciona el tendón en su totalidad (fig. 14).
Debe sentirse un chasquido o un “salto” al completar la tenotomía. Acto seguido, se palpa el espacio o defecto del tendón y se comprueba la dorsiflexión del tobillo.29
Por lo común no es necesario suturar la herida que se cubre con una gasa o una cinta adhesiva estéril. La incisión ha de ser longitudinal y no transversal porque al hacer la dorsiflexión se genera tensión en la herida y puede quedar una brecha que altera la cicatrización. El paquete neurovascular tibial posterior puede estar a una distancia de tan solo 4mm. Por esta razón, la dirección del bisturí debe ser hacia posterior y externo y nunca hacia anterior e interno30,31. El procedimiento se dificulta cuando hay cirugías previas, con tenotomías incompletas, cicatrices extensas o pacientes obesos. En estos casos, es recomendable hacer la tenotomía con sedación para evitar complicaciones.
Después de la tenotomía se coloca el yeso con 15-20° de dorsiflexión del tobillo y 60° de abducción. Se explica a los padres o acudientes del paciente que esta posición no implica sobrecorrección de la deformidad. El yeso se retira a las tres semanas en niños pequeños y a las cuatro semanas en niños mayores de 12-14 meses, tiempo en el que el tendón cicatriza en su totalidad32. Una vez se retira el yeso, se inicia el empleo de la ortesis.
Los principios del tratamiento deben seguirse con rigor para evitar correcciones insuficientes o, por el contrario, sobrecorrecciones. Aunque estas últimas son inusuales, están descritas en la literatura y están relacionadas con la falta de adherencia estricta a los principios de Ponseti.33,34. Algunos pacientes pueden presentar equino residual debido a tenotomías realizadas demasiado pronto o incompletas35.
Cirugías extensasLiberación posterointerna ampliada (LIPIA)La LIPIA fue durante muchos años el tratamiento de elección en el PEVC. Con la difusión de los excelentes resultados, el entrenamiento y conocimiento del MP, realmente no existe indicación para realizarlas, siempre y cuando se realice el método adecuadamente36.
Esta cirugía consiste en una liberación extensa y en una corrección aguda de todas las deformidades del PEVC por medio de una gran incisión interna de más o menos 12cm. a través de la cual se alargan los tendones flexores, tibial posterior y de Aquiles. Además, se realizan capsulotomías en las articulaciones taloescafoidea, escafocuneana, calcáneocuboidea, subtalar y tibiotalar. Luego se reduce la articulacion taloescafoidea y se fija con una aguja de Kirschner. Al terminar la cirugía el pie se inmoviliza con una bota corta de yeso durante 6 semanas.
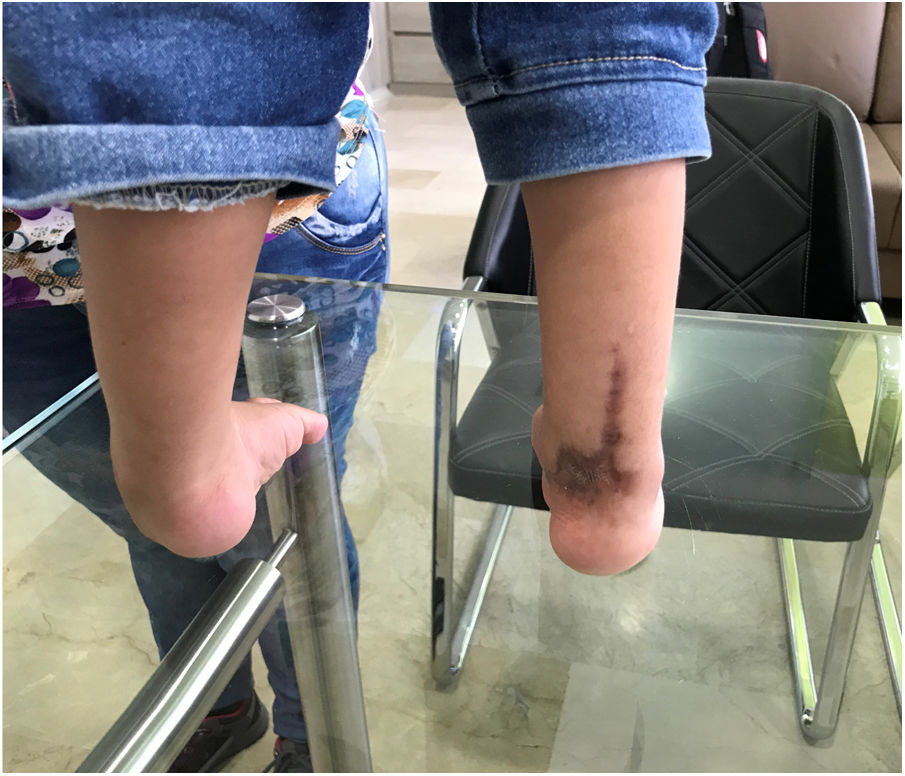
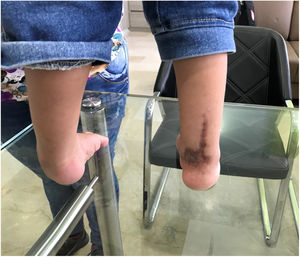
Esta cirugía fue realizada durante muchos años y generaba gran satisfacción al cirujano porque la técnica y la anatomía resultaban atractivas. Sin embargo, se trata de un procedimiento doloroso, con el riesgo de lesión neurovascular, infección, dehiscencia de suturas, condrolisis, cicatrices hipertróficas, atrofia muscular, rigidez, recidivas, artrosis y sobrecorrección. (fig. 15).
Cuando se evalúan las diferentes modalidades de tratamiento, el MP produce mejores resultados estéticos y funcionales perdurables si se compara con cirugías extensas37.
La sociedad Colombiana de Ortopedia Infantil (SOCOIN), recomienda la técnica de Ponseti como el método de elección para el tratamiento del PEVC. En esos casos excepcionales en los que no se obtiene la corrección esperada, se recomienda mandar al paciente a un centro de referencia especializado antes de indicar una cirugía extensa como la LIPIA38. Si la indicación de cirugía extensa es debida a problemas socioeconómicos o de transporte, se deben buscar soluciones a través de asociaciones que provean albergue transitorio y si es necesario, el procedimiento se cambia a un esquema acortado con manipulaciones cada tres a cuatro días.
Férula para el tratamiento de PEVCLa férula en abducción de los pies se debe utilizar una vez se ha conseguido la corrección de todos los componentes de la deformidad del PEVC, al retirar el último yeso. Ponseti describió que posicionar el pie en abducción y dorsiflexión, permitía mantener los tejidos blandos del compartimento medial y posterior estirados, evitando su retracción y la recidiva de la deformidad.39,40 Mientras que la fase de manipulación y aplicación de yesos es la más corta del tratamiento, en contraparte, la fase de uso de la férula dura hasta los cuatro o cinco años de edad, debido a que las recidivas surgen principalmente durante este período. La adherencia al uso de la férula es esencial ya que es el principal factor para el desenlace exitoso a largo plazo.41–44
Diseños actuales de férulas para el tratamiento de PEVCPara el tratamiento del PEVC, se conocen tres categorías de férulas. Sin embargo, no todas cumplen con los requisitos para mantener los músculos y tejidos blandos estirados. Estos diseños son: las ortesis tobillo-pie (OTP también conocidas como AFO por sus iniciales en inglés, Ankle Foot Orthesis), la ortesis de Wheaton y la férula en abducción o FAB (Foot Abduction Brace). 45
OTP: férula que por lo común se utiliza de forma unilateral; su principal inconveniente, es que no provee abducción y por ello no estira los músculos y tejidos blandos. Adicionalmente, no permite el movimiento del tobillo, contribuyendo a la atrofia muscular de la pantorrilla, ya anormal en los pacientes con PEVC.46
Ortesis de Wheaton: es una férula con un diseño combinado de OTP articulada en el tobillo y una parte fija en el muslo. Si bien provee una cierta abducción y dorsiflexión al pie, esto es mediante unas tiras que no permiten la movilidad y resultan en una presión constante en el tobillo, lo que lleva a un aplastamiento del cuerpo del astrágalo a largo plazo y además atrofia de toda la extremidad por la falta de movimiento.
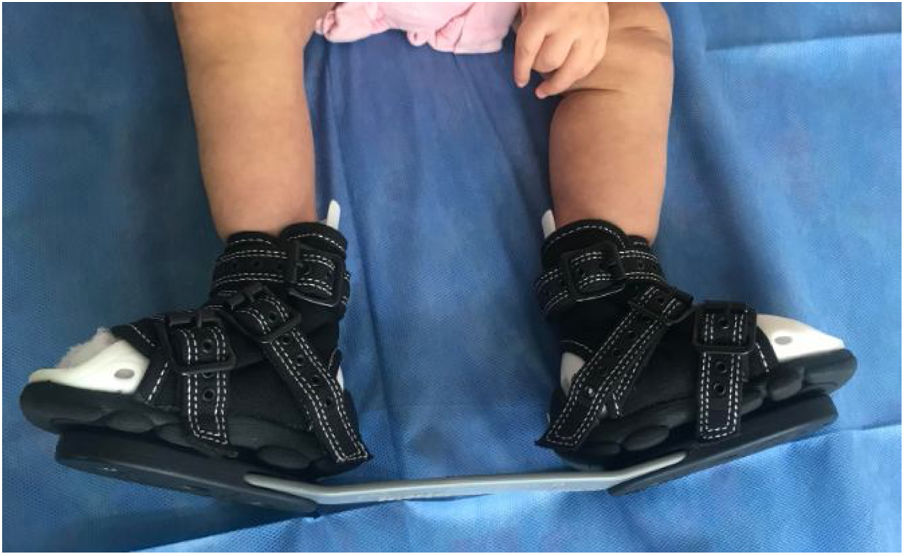
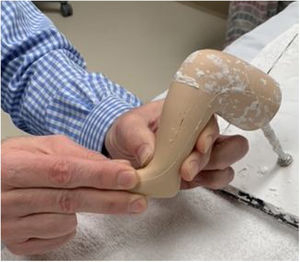
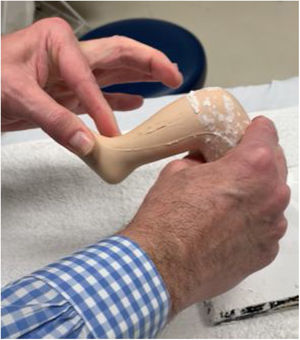
FAB: la férula abductora más conocida es la férula de Dennis Browne descrita por primera vez en una publicación llamada Talipes Equino Varus en 1934. En la actualidad, las FAB que se diseñan son una modificación con diferentes adaptaciones de esta férula. Se caracterizan por tener una barra abductora con botas para ambos pies. Estos tipos de ortesis son las ideales para el tratamiento del PEVC pues cumplen con los requisitos descritos por Ponseti. Varían en sus materiales de confección, diseño, comodidad y costos. Dentro de las más reconocidas están: la férula de Mitchell (inicialmente diseñada por el Dr. Ponseti para el PEVC complejo), pero en la actualidad se usa para cualquier tipo de PEVC ya que tiene un zapato abierto y es mas confortable que las botas ortopédicas de la férula de Dennis Brown (fig. 16). Ahora bien, la presión ejercida por la cincha central para mantener el pie en posición conlleva problemas de irritación de la piel frecuentes lo que resulta en una disminución de la tolerancia de los pacientes con la edad. Por ello se desarrolló la férula de Iowa, diseñada por el Dr. Morcuende, que ofrece mayor comodidad para los pacientes al evitar los problemas de piel y es de costo moderado (fig. 17). La barra dinámica de Dobbs permite más movimiento a los niños, pero esto conlleva a una disminución de la dorsiflexión, y en muchos casos a la flexión plantar. 47
Finalmente, existen muchas otras férulas producidas localmente a bajo costo, como la férula de Steenbeck desarrollada en Uganda y elaborada en cuero y metal.48 Sin embargo, la calidad de los materiales es muy variable según los centros y esto resulta en mayores problemas de confort para los niños.
Requisitos de la férula de abducciónLa férula debe sostener el pie en abducción y dorsiflexión, y permitir el movimiento de los pies y las piernas para prevenir la recidiva de la deformidad. Por lo tanto, las únicas que cumplen a cabalidad con estos requisitos son las FAB. Ninguna férula de uso unilateral reemplaza a la barra abductora (fig. 18).
Unido a cada extremo de la barra, están los zapatos. El pie afectado, debe tener una rotación externa, entre 60 y 70 grados, y el sano una rotación externa de 30 grados. La longitud de la barra corresponde a la distancia de los hombros para más comodidad; algunos modelos permiten que la barra pueda cambiarse o alargarse en la medida que el niño crece. La barra debe mantener una dorsiflexión del tobillo de 10 a 15 grados. La comodidad y el acolchado de los zapatos es fundamental así como el agarre uniforme del pie. El talón queda contra el fondo de la parte posterior del zapato, permitiendo una distribución uniforme de la presión en el dorso del pie. Para facilitar su aplicación, los zapatos se ponen primero y posteriormente se unen a la barra por medio de un sistema de enganche.
Protocolo de uso de la férula abductoraLa FAB se pone una vez se retira el último yeso, después de la tenotomía.
En la tabla 1 se específica el protocolo de uso.
Protocolo de uso de la FAB
| Corrección en los primeros meses de vida | |
|---|---|
| Meses desde el inicio de uso de la férula | Intensidad horaria |
| 1-3 meses | 23 horas |
| 3-6 meses | 16-18 horas |
| 6-12 meses | 16 horas |
| > 12 meses | 12-14 horas |
| Corrección de los ocho a doce meses de edad | |
|---|---|
| Meses desde el inicio de uso de la férula | Intensidad horaria |
| 1-2 meses | 18-20 horas. Se permite algo de movilidad para fortalecimiento muscular. |
| 3-4 meses | 14-16 horas |
| >5 meses | 12-14 horas |
| Corrección a los 2-5 años de edad | |
|---|---|
| Meses desde el inicio de uso de la férula | Intensidad horaria |
| >1 mes | 12-14 horas |
Las recidivas son más frecuentes durante los primeros cinco años de edad, período de crecimiento rápido del pie por lo que se recomienda el uso de la férula por la noche hasta esa edad.
Por lo general, las deformidades que reaparecen con mayor frecuencia incluyen la deformidad en equino del tobillo y varo del retropié, aunque cualquier componente puede recidivar. Varios estudios sugieren que el uso regular de la férula es el factor más importante para evitar la reaparición de las deformidades que pueden llegar a más del 68% si se incumple el protocolo.49
Sin embargo, no hay una definición clara del uso inapropiado de la férula. Algunos estudios lo consideran como la suspensión del protocolo por nueve meses seguidos y otros lo describen como la suspensión total de la férula, pero no aclaran por cuánto tiempo. A pesar de la controversia, es mejor considerar el uso irregular de la férula, cuando es menor a diez horas al día, antes de los cuatro a cinco años de edad.
Se pueden utilizar múltiples estrategias con la familia para ayudarlas a ser más apegados al tratamiento. El uso de la férula se debe enfatizar inclusive desde la consulta prenatal, (si el diagnóstico de PEVC se hace antes del nacimiento) y en las visitas posteriores. Adicionalmente se debe explicar a los padres, los riesgos de recidiva y cirugía con el incumplimiento del tratamiento. Cuando la férula se pone por primera vez es importante que el médico pida al familiar que la coloque en su presencia. En caso de dificultad se recomienda citarlos a la semana, para verificar su correcto uso. Es mucho más fácil que el paciente acepte la férula si se hace de manera rutinaria, por lo cual debe asociarla con la hora de ir a dormir. Una vez iniciado el tratamiento, se debe revisar que no se presenten complicaciones como zonas de presión y abrasiones en la piel. Por último, debe evitarse el regaño a la familia en caso de identificar el incumplimiento del protocolo. Por el contrario, es necesario reforzar la relevancia de la ortesis para un buen resultado. 50
Se sabe que en el transcurso del tratamiento se pierde rigurosidad con el uso de la férula debido a que muchos padres sobreestiman el tiempo que sus hijos la utilizan. Ponseti observó que la recidiva por lo general ocurría cuando el paciente iniciaba la marcha pues los padres no la ponían con regularidad. Caminar no sustituye el uso de la ortesis y es necesario realizar un seguimiento aún más estricto durante este período, pues las recidivas en los pacientes deambuladores eventualmente requieren de una transferencia tendinosa en la edad apropiada.
Fuentes de financiación:Recursos propios de los autores.
Conflicto de interés:Los autores no declaran algún conflicto de interés.