La rehospitalización temprana en unidades de salud mental (USM) es la necesidad de hospitalización de un paciente en los primeros 30 días tras el alta, principalmente por descompensación recurrente de su enfermedad mental. Este fenómeno se relaciona con un peor pronóstico y tiene impacto en el entorno familiar, social y laboral. El ausentismo laboral y las estancias hospitalarias adicionales son gastos para el sistema de salud y de empleo que han hecho de la rehospitalización un fenómeno de especial interés. El presente estudio se llevó a cabo con el objetivo de explorar los factores asociados con el reingreso de los pacientes con enfermedad psiquiátrica atendidos en 2 USM en 2018, así como aquellos modificables que actúen como protección contra esta condición.
MétodosEstudio observacional descriptivo con componente analítico de tipo casos y controles en 2 USM de distintas ciudades de Colombia. Se obtuvo información por medio de una ficha de recolección de datos tomados de los registros de historias clínicas de los pacientes que ingresaron entre el 1 de enero y el 31 de diciembre de 2018. La recolección de datos se hizo del 20 de febrero al 27 de mayo de 2019. Compusieron la muestra todos los pacientes que cumplían los criterios de reingreso temprano en ambas instituciones. El grupo de estudio estuvo conformado por 113 pacientes: 28 casos y 85 controles, emparejados por las variables edad, sexo, lugar de hospitalización y diagnóstico.
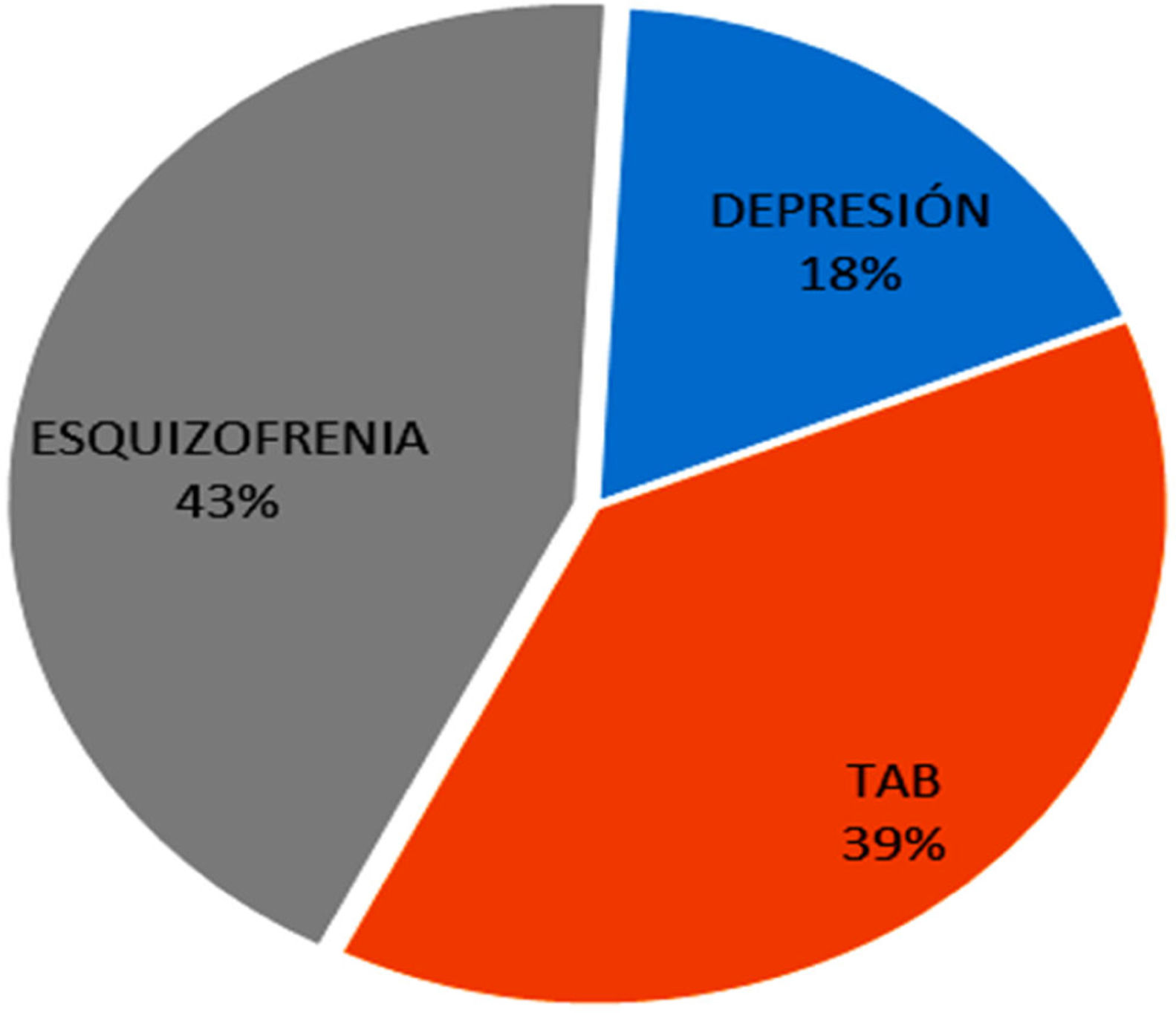
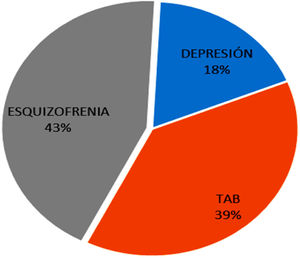
ResultadosEn las 2 USM hospitalarias, los diagnósticos encontrados fueron: depresión (15,5%), trastorno afectivo bipolar (33,1%) y esquizofrenia (37,3%); en Bogotá la más prevalente fue la depresión (31,1%) y en Tunja, la esquizofrenia (44,8%). Para ambas instituciones, el factor que más se asocia con el reingreso es el consumo de alcohol, pero otras variables de tratamiento, núcleo familiar e intervención individual también se asociaron con mayor probabilidad de reingreso temprano.
ConclusionesSe pudo demostrar que el uso de antipsicóticos atípicos y/o de depósito, las hospitalizaciones de más de 15 días y la prescripción de menos de 3 medicamentos al alta disminuyen el número de reingresos tempranos en las USM.
Early rehospitalisation in mental health units (SMHUs) is when a patient needs to be readmitted in the first 30 days after receiving discharge, and is mainly due to recurrent decompensation of their mental illness. This phenomenon is related to a worse prognosis and has an impact on the family, social and work environment. Absenteeism from work and additional hospital time are expenses for the health and employment system which have made rehospitalisation a phenomenon of special interest. The present study was carried out with the objective of exploring the factors associated with the readmission of patients with psychiatric illnesses treated in two MHUs during 2018, as well as those modifiable factors that act as protection for this condition.
MethodsObservational, descriptive study with analytical component of cases and controls in two MHUs in different cities of Colombia. Information was obtained by collecting data from the medical records of patients who were admitted between 1 January 2018 and 31 December 2018. The data were collected between 20 February and 27 May 2019. The sample was composed of all the patients who met the criteria for early readmission in both institutions. The study group consisted of 113 patients: (28 cases and 85 controls), matched by by the variables: age, sex, place of hospitalisation and diagnosis
ResultsIn the two hospital MHUs the diagnoses found were: depression (15.5%), bipolar affective disorder (33.1%) and schizophrenia (37.3%). In Bogotá, the most prevalent was depression (31.1%) and, in Tunja, it was schizophrenia (44.8%). For both institutions, the factor most associated with readmission was alcohol consumption, but other variables of treatment, family nucleus, and individual intervention were also associated with a greater probability of early readmission.
ConclusionsIt was possible to demonstrate that the use of atypical and/or depot antipsychotics, hospitalisations longer than 15 days, and prescriptions of less than three drugs at discharge, reduce the number of early readmissions to MHUs.
La rehospitalización temprana en unidades de salud mental (USM) es la necesidad de hospitalizar un paciente en los primeros 30 días tras el alta previa, principalmente por descompensación recurrente de su enfermedad mental1,2. Este fenómeno se relaciona con un peor pronóstico y tiene impacto en el entorno familiar, social y laboral. El ausentismo laboral y las estancias hospitalarias adicionales son gastos para el sistema de salud y de empleo que han hecho de la rehospitalización un fenómeno de especial interés. También, la tasa de rehospitalización permite hacer inferencias sobre la calidad de la atención ambulatoria de la salud mental posterior al alta2-5.
Aproximadamente una tercera parte de los pacientes con curso crónico de la enfermedad tienen alguna rehospitalización temprana2,6, aunque algunos estudios hacen seguimiento del reingreso hasta 90 días del alta y registran que puede llegar hasta el 66% y predominan en el primer año tras la primera hospitalización2,6,7. Al identificar e intervenir los factores de riesgo modificables, hay mayor oportunidad de disminuir las rehospitalizaciones, el deterioro del paciente y la cronificación de las limitaciones, y así mejorar la calidad de vida de los usuarios de servicios de salud mental5,8.
En el contexto latinoamericano y colombiano, hay particularidades de los sistemas de salud que han jugado en contra del control estable de enfermedades mentales crónicas, como la presión administrativa por disminuir los tiempos hospitalarios y las dificultades en la entrega de medicamentos por las aseguradoras5,7,8. Diferentes factores clínicos y sociodemográficos se han asociado con el fenómeno de la rehospitalización, entre los que están el incumplimiento de las consultas de control y del tratamiento farmacológico, el mayor número de hospitalizaciones previas, la corta duración de la hospitalización, el comienzo temprano de la enfermedad, el consumo patológico de alcohol y sustancias adictivas, el diagnóstico de esquizofrenia o trastorno esquizoafectivo, la evolución de la enfermedad y la presencia de trastornos de personalidad y de ansiedad2,6,8-10.
Otros estudios con revisiones sistemáticas de la literatura reportan hasta 59 factores asociados entre individuales, postratamiento, del servicio de salud y el contexto social; de estos los factores individuales, predominan y son 37; los postratamiento, 30; del servicio de salud, 21 y el contexto social, 72,6,9,11.
Algunos estudios indicarían que incorporar a los familiares en el tratamiento puede reducir el riesgo de rehospitalización; sin embargo, no parece que haya consenso sobre cuál sería la estrategia más adecuada para esto7,12,13. Otros factores protectores reportados son: bajos niveles de emoción expresada, uso de sistemas de cuidado basados en la comunidad y la utilización de estrategias psicoeducativas2,6,14. El permanente interés en intervenir en salud mental con alternativas a la hospitalización como el hospital día y los controles ambulatorios busca que las unidades hospitalarias se reserven para situaciones de estricta necesidad que optimicen el uso de recursos6,14.
El presente estudio se llevó a cabo con el objetivo de determinar los factores asociados con el reingreso de los pacientes con enfermedad psiquiátrica atendidos en 2 USM de Colombia en 2018, así como los factores modificables que actúen como protección contra esta condición.
MétodosSe llevó a cabo un estudio observacional, descriptivo con componente analítico de tipo casos y controles en 2 USM de distintas ciudades de Colombia. Se obtuvo información por medio de una ficha de recolección de datos tomados de los registros de historias clínicas de los pacientes que ingresaron entre el 1 de enero y el 31 de diciembre de 2018. La recolección de datos se hizo entre el 20 de febrero y el 27 de mayo de 2019.
Se tomó un muestreo por conveniencia de la totalidad de pacientes registrados como reingresos tempranos, cuya prevalencia es del 30%4,6,15; en el diseño metodológico se tomaron 3 controles por cada caso. El grupo de estudio estuvo conformado por 113 pacientes con diferentes enfermedades psiquiátricas que ingresaron en 2018; se obtuvieron 28 casos y 85 controles seleccionados según las siguientes variables: edad, sexo, lugar de hospitalización y diagnóstico.
Los casos fueron los pacientes hospitalizados en las fechas determinadas por el estudio y vueltos a hospitalizar en los primeros 30 días (el día 30 inclusive) tras el alta, con edades entre los 18 y los 70 años, que registraron ingreso a la unidad entre el 1 de enero y el 31 de diciembre de 2018. Los controles fueron los pacientes hospitalizados en el periodo establecido por el estudio que no necesitaron hospitalizarse de nuevo en los primeros 30 días tras el alta (a partir del día 31), con edades entre 18 y 70 años, escogidos por conveniencia según los criterios de Wacholder16–18, una vez completa la base de datos de las historias clínicas.
Los criterios de inclusión fueron: pacientes de 18 a 70 años hospitalizados en 2018 que reingresaron en los primeros 30 días tras el alta. Los criterios de exclusión: menores de 18 y mayores de 70 años, trasladados a otro servicio (hospitalización permanente), cuya hospitalización estuviera fuera del periodo de estudio o el reingreso fuera posterior al día 30 tras el alta y aquellos de los que no se dispuso de datos suficientes para la investigación.
En este estudio la variable dependiente es el reingreso temprano, es decir, en un tiempo ≤ 30 días desde su última salida, y las variables independientes fueron: edad, sexo, régimen, procedencia, estado civil, forma de empleo, escolaridad, ingreso a hospitalización, diagnóstico principal, tratamiento al alta hospitalaria, polifarmacia, adherencia al tratamiento, número de hospitalizaciones en el último año, consumo de sustancias psicoactivas ilegales, calidad de sueño al ingreso, red de apoyo, toma de medicamentos no psiquiátricos y consumo de alcohol y tabaco. Con respecto a la recolección de datos, se empleó la base de datos registrada en Excel versión 2016 y el análisis se llevó a cabo con el paquete estadístico Statistical Package for the Social Sciences (SPSS V. 22.0).
El análisis univariado se hizo por medio de estadística descriptiva determinando frecuencias absolutas y relativas de las variables categóricas; en el caso de las variables cuantitativas, se calcularon medidas de tendencia central y de dispersión. El análisis bivariado se hizo para determinar las asociaciones posibles entre variables categóricas. Se hicieron tablas tetracóricas con medición de razón de momios (odds ratio [OR]) con sus respectivos intervalos de confianza del 95% (IC95%).
Con el fin de controlar los sesgos de mala clasificación, se determinaron con claridad los criterios de inclusión y exclusión. Para el control del sesgo de medición, el formato de recolección fue aplicado por 3 investigadores. Para el sesgo de memoria, se implementó que 3 investigadores leyeran las historias clínicas como corroboración.
ResultadosLos resultados de este estudio permiten identificar las tasas de reingreso temprano (media del 4%) y los factores de riesgos modificables y no modificables asociados con esta, que pueden orientar la toma de decisiones institucionales y disminuir este problema.
El estudio encuentra una proporción varones:mujeres de 1:1 en las 2 poblaciones analizadas (el 52,4% de mujeres y el 47,5% de varones), cuyas edades oscilan entre los 18 y los 70 años (media, 36,6±23,33 años en la USM de Tunja y 38,9±14,8 años en la USM de Bogotá). La media de edad de las mujeres fue 45±15,3 años (casos, 43,8±13,5; controles, 40,3±15,9). La media de edad de los varones fue 36,5±12,7 años (casos, 34,3±15,0; controles, 35,8±14,8).
En el año se hospitalizaron 1,5±0,7 veces en la ciudad de Tunja y 1,2±0,58 veces en Bogotá; al excluir por sexo, en promedio las mujeres fueron hospitalizadas 2,44 veces en el año y los varones, 2,33 veces. Su media de estancia por hospitalización fue 23±17,19 días en las 2 USM; las mujeres promediaron 27 días, mientras que para los varones fueron 23 días; todo esto cambia al reingresar, con un promedio general de 30,5 días (mujeres frente a varones, 27 frente a 20,5 días).
En cuanto a procedencia, estado civil, régimen de salud y escolaridad, se observó un comportamiento similar en ambas poblaciones, pero cabe resaltar que en la USM de la ciudad de Bogotá la mayoría de los pacientes no tenían ocupación laboral en el momento del reingreso, mientras que en la ciudad de Tunja la mayoría de los pacientes tenían algún tipo de trabajo independiente. En la tabla 1 se recogen las características sociodemográficas generales de las USM.
Frecuencias absolutas de las características sociodemográficas
| Variable | Bogotá (%) | Tunja (%) | Total (%) |
|---|---|---|---|
| Sexo | |||
| Varones | 50,3 | 44,8 | 47,5 |
| Mujeres | 49,7 | 55,2 | 52,4 |
| Régimen | |||
| Subsidiado | 28,2 | 55,2 | 41,7 |
| Contributivo | 71,8 | 13,8 | 42,8 |
| Procedencia | |||
| Rural | 35,6 | 55,2 | 45,4 |
| Urbano | 64,4 | 44,7 | 54,5 |
| Estado civil | |||
| Soltero | 50,3 | 48,3 | 49,3 |
| Casado | 20,9 | 20,7 | 20,7 |
| Viudo | 1,7 | 6,9 | 4,3 |
| Separado | 12,4 | 0 | 6,2 |
| Unión libre | 14,7 | 24,1 | 19,3 |
| Ocupación | |||
| Independiente | 9,6 | 62,1 | 35,8 |
| Formal | 20,9 | 3,4 | 12,1 |
| Desempleado | 69,8 | 34,5 | 52,1 |
| Escolaridad | |||
| Analfabeto | 6,2 | 0 | 3,1 |
| Primaria | 23,2 | 37,9 | 30,5 |
| Secundaria | 33,9 | 58,6 | 46,2 |
| Técnico o Tecnólogo | 9,6 | 3,4 | 6,5 |
| Universitario | 24,3 | 0 | 12,2 |
| Posgrado | 2,8 | 0 | 1,4 |
En las 2 unidades hospitalarias en salud mental, los diagnósticos encontrados fueron: depresión (15,5%), trastorno afectivo bipolar (33,1%) y esquizofrenia (37,3%). En Bogotá el diagnóstico más prevalente fue la depresión (31,1%) y en Tunja, la esquizofrenia (44,8%). En ambas unidades se observó una baja prevalencia de diagnósticos como trastornos alimentarios (0,85%), trastornos neurocognitivos (0,85%), trastornos de personalidad (0,65%) y trastornos de ansiedad (0,3%).
En cuanto a la variable tipo de ingreso a la USM en general, el 78,5% de los pacientes ingresaron por urgencias y el 21,4%, desde consulta externa. Se encontró mayor prevalencia en la unidad bogotana (el 88,1% de ingresos por urgencias) que en la unidad tunjana (69%).
Se evidenció que en ambas unidades hospitalarias predomina el uso de antipsicoticos atípicos (el 75,3% de los pacientes) en el tratamiento de su enfermedad de base. En cuanto a la adherencia a los tratamientos, un 79% no cumplía con las indicaciones terapéuticas en el momento del ingreso(fig. 1).
El análisis de polifarmacia se dicotomizó así: 1-2 frente a ≥ 3 medicamentos prescritos al alta; en el primer grupo se incluye al 50,1% y en el segundo al 49,6%. En cuanto a consumo de sustancias psicoactivas, alcohol y tabaco, ambas unidades hospitalarias presentaron una gran prevalencia. Así el 81,2% de los pacientes analizados tenían antecedente o consumo activo de sustancias psicoactivas (SPA), el 69,1% consumía alcohol y el 77,3% consumían o consumieron tabaco. Otro hallazgo predominante fue el mal patrón de sueño al reingreso (el 88,1% de los pacientes estudiados en ambas USM) (tabla 2).
Variables clínicas
| Variable | Bogotá (%) | Tunja (%) | Total (%) |
|---|---|---|---|
| Ingreso | |||
| Consulta externa | 11,9 | 31 | 21,4 |
| Urgencias | 88,1 | 69 | 78,5 |
| Diagnóstico | |||
| Depresión | 31,1 | 0 | 15,5 |
| Trastornos de ansiedad | 0,6 | 0 | 0,3 |
| Trastorno afectivo bipolar | 22 | 44,3 | 33,1 |
| Trastortos alimentarios | 1,7 | 0 | 0,85 |
| Trastornos neurocognitivos | 1,7 | 0 | 0,85 |
| Trastornos de personalidad | 1,1 | 0 | 0,65 |
| Esquizofrenia | 29,9 | 44,8 | 37,3 |
| Otros psicóticos | 11,9 | 10,3 | 11,1 |
| Fármacos | |||
| Típicos | 5,7 | 6,2 | 5,9 |
| Atípicos | 61,0 | 89,7 | 75,3 |
| Adherencia al tratamiento | |||
| Sí | 28,2 | 13,8 | 21 |
| No | 71,8 | 86,2 | 79 |
| Consumo de sustancias psicoactivas | |||
| Sí | 20,3 | 17,2 | 18,7 |
| No | 79,7 | 82,8 | 81,2 |
| Consumo de alcohol | |||
| Sí | 22,6 | 37,9 | 30,2 |
| No | 77,4 | 62,1 | 69,7 |
| Tabaquismo | |||
| Sí | 21,3 | 24,1 | 22,7 |
| No | 78,7 | 75,9 | 77,3 |
| Calidad de sueño | |||
| Mala | 83,1 | 93,1 | 88,1 |
| Buena | 16,9 | 6,9 | 11,9 |
| Polifarmacia | |||
| 1 o 2 medicamentos | 58,8 | 41,4 | 50,1 |
| Más de 2 medicamentos | 40,7 | 58,6 | 49,6 |
| Medicación de depósito | |||
| Sí | 1,1 | 31.8 | 16,5 |
| No | 98,9 | 68,2 | 83,5 |
Tras el análisis de datos con pruebas de razón de momios, se halla una probabilidad significativa de reingreso hospitalario de los pacientes con mala adherencia al tratamiento (OR=3,125; IC95%, 1,765-5,34), es decir, más de 3 veces la de quienes sí cumplían con el tratamiento. El abuso de alcohol supone una probabilidad de reingreso 15 veces mayor que la de quienes no consumieron alcohol (OR=15,7; IC95%, 1,34-15,12); los pacientes con antipsicóticos típicos tuvieron 2,8 veces más probabilidad de reingreso temprano los tratados con antipsicóticos atípicos (OR=2,88; IC95%, 1,7-4,9) (tabla 3).
Asociación de variables y significación estadística
| Tunja | Bogotá | |||
|---|---|---|---|---|
| Variable | OR | IC95% | OR | IC95% |
| Sexo (varones/mujeres) | 1,244 | 0,280-5,529 | 1,3 | 0,168-1,626 |
| No adherencia a tratamiento | 3,125 | 1,765-5,534 | 2,0 | 0,304-3,4 |
| Días de hospitalización (< 15 días frente a ≥ 15 días) | 4,444 | 0,740-26,678 | 1,1 | 0,281-3,93 |
| Tratamiento al alta (1-2 frente a ≥ 3 medicamentos) | 0,545 | 0,121-2,461 | 0,350 | 0,112-1,092 |
| Psicoactivos (sí/no) | 3,385 | 0,328-34,919 | 2,6 | 0,36-2,225 |
| Abuso de alcohol (sí/no) | 15,714 | 1,634- 151,125 | 8,2 | 0,155-1,153 |
| Antipsicóticos (típicos frente a atípicos) | 2,889 | 1,703-4,9 | 1,5 | 0,113-8,479 |
| Medicación de depósito (sí/no) | 0,44 | 0,116-1,1701 | 0,08 | 0,005-1,365 |
El análisis de variables no demostró diferencias estadísticamente significativas, pero reflejan una probabilidad de que el evento estudiado se produzca y permiten también que los clínicos respalden sus decisiones, como en el caso de quienes tuvieron hospitalizaciones de menos de 15 días con 4,4 veces mayor probabilidad de reingreso (OR=4,4; IC95%, 0,7-26,6); igualmente para la prescripción al alta se pudo determinar que menos de 3 medicamentos representa una probabilidad 0,5 veces menor de reingresar a la USM (OR=0,5; IC95%, 0,121-2,461). El consumo de SPA aumenta la probabilidad de reingresar 3,3 veces (OR=3,3; IC95%, 0,32-34,9). Los varones tuvieron un riesgo de reingreso temprano apenas 1,2 veces mayor que el de las mujeres (OR=1,2; IC95%, 0,280-5,529).
DiscusiónLas dificultades en la estabilización del paciente crónico en psiquiatría que llevan a la necesidad recurrente de tratamiento en USM se presentan en todo el mundo y han llamado la atención de múltiples investigaciones1,2,6,19. No es ajeno a este problema el contexto latinoamericano, donde algunos conflictos en la prestación de servicios ambulatorios, que incluyen el suministro de la medicación y los controles por especialista, aumentan las probabilidades de reingreso5,7,8.
Se ha caracterizado este problema en 2 USM de 2 ciudades del territorio colombiano, una de las cuales es la capital, Bogotá, donde la población es principalmente urbana y experimenta todas las particularidades propias de las grandes ciudades, mientras Tunja es una ciudad mediana y atiende en su mayoría a población rural.
Otras diferencias que destacar entre estas 2 poblaciones son el régimen de atención sanitaria, pues en Tunja está mayoritariamente subsidiada a pesar de autodenominarse de trabajadores independientes, mientras que en Bogotá la principal diferencia es el nivel educativo de los pacientes, que llega en algunos casos hasta el posgrado, cuando en Tunja la educación básica es la más abundante en la muestra.
Estas diferencias, sin embargo, no reflejan cambios en los factores que pueden asociarse con el reingreso temprano pues, a pesar de estas, la falta de adherencia al tratamiento y el consumo de alcohol, particularidades que solo el paciente puede modificar, se hallan en ambas poblaciones y se asocian estadísticamente con mayores tasas de rehospitalización; el uso de medicación de depósito parece ser la solución para los pacientes con poca conciencia de enfermedad que difícilmente van a generar adherencia al tratamiento oral20. Esto es comparable con investigaciones similares en países desarrollados, como Moore en 2018, que reporta el abandono social y la falta de adherencia al tratamiento como factores de riesgo de reingreso temprano, y Sfetcu en 2017, tras una revisión sistemática de la literatura, encontró el tiempo por hospitalización y la mala red de apoyo como factores de riesgo. Sin embargo, otros factores para los que no encontramos significación estadística si la tuvieron para esos autores, como el consumo de SPA, el antecedente de otros reingresos tempranos y el bajo nivel socioeconómico2,6.
Al estudiar medicamentos para enfermedades orgánicas (es decir, sin componente psiquiátrico), como la diabetes, la dislipemia o la hipertensión arterial, nuestros datos no encontraron asociación con el reingreso temprano, al contrario que el estudio de casos y controles de Shamer, en el que la exposición a la pravastatina tuvo OR=13,1, aunque aún se discute si la verdadera asociación se da entre la enfermedad cardiovascular y la enfermedad mental, principalmente ansiedad3.
Otras variables que en nuestro estudio no tuvieron significación estadística en el sentido estricto de la palabra, pero que sí representan una mayor probabilidad de reingreso y orientan las decisiones clínicas de los tratantes, fueron el consumo de sustancias psicoactivas, las hospitalizaciones de menos de 15 días, el alta hospitalaria con más de 3 medicamentos y la preferencia por los antipsicóticos típicos frente a los atípicos. Hallazgo parecido a 2 cohortes retrospectivas con 4.000 y 7.000 pacientes, con las que se concluyó que estos factores se asocian significativamente con reingreso temprano, además la soltería y estar en la mediana edad. En cambio, las SPA en el de Vijayaraghavan incrementaron 1,5 veces el riesgo de reingreso, mientras en el de Moore no hubo significación estadística al igual que en nuestra muestra2,10,21,22.
Comparados con referentes mundiales2,3 que reportan prevalencias del 7 al 30%, más puntualmente en Estados Unidos en 2017 del 10-14%3, nuestras tasas de reingreso fueron menores (cerca del 4%), pero este dato puede estar influido por el hecho de que la mayoría de nuestros pacientes llegan por remisión de distintos servicios de urgencia general, donde podrían estar dándose los reingresos y perdiéndose el criterio de tiempo en el momento de llegar a las USM. Otro determinante que tener en cuenta es la población en abandono social, que no ingresará de manera habitual a las instituciones de salud hasta que mecanismos gubernamentales generen los canales para su atención, lo que también se traduciría en perder el criterio de tiempo de rehospitalización temprana a pesar de que son pacientes sin control de enfermedad.
El contexto mundial reporta que la esquizofrenia es la de mayor prevalencia de rehospitalizaciones. Nuestras muestras coinciden con esto, al contrario que otros reportes latinoamericanos y colombianos6,10. En 2017 Moore determinó que el TAB es un importante factor de riesgo de esquizofrenia (OR=1,2). Otros describen que el TAB tiene mejor pronóstico si se da un control adecuado de sus necesidades terapéuticas, por lo que en países en desarrollo tienden a un menor número de rehospitalizaciones frente a la esquizofrenia2,6,10,20. Nuestro hallazgo de que los trastornos psicóticos son los de más reingresos tempranos puede obedecer a que el síntoma psicótico se consulta inmediatamente, mientras los cuadros hipomaniacos e incluso maniacos consultan tras el deterioro de las funciones del paciente, lo que no siempre es inmediato4,15.
Se ha demostrado que el paciente con enfermedad mental sin control estable de su afección tiene mayor riesgo de ser víctima o victimario de violencia, cometer suicidio e iniciar o reiniciar el consumo de sustancias7,8,23. Motivos suficientes para no ahorrar esfuerzos en el propósito de disminuir las tasas de rehospitalización a través de los mecanismos ambulatorios como el hospital día, la consulta externa y los medicamentos de depósito, incluso visitas domiciliarias para los pacientes más vulnerables20.
ConclusionesSe ha podido demostrar que hay un mejor pronóstico frente a la probabilidad de reingreso temprano de los pacientes con fármacos antipsicóticos del grupo de los atípicos, adherencia al tratamiento y control del consumo de alcohol. La duración de la hospitalización, el número de medicamentos prescritos al alta y el medicamento de depósito tienen menor fuerza estadística como protectores contra el reingreso temprano. A pesar de esto, se pueden presentar como prácticas favorables que mejoran la probabilidad de estabilizar al paciente con enfermedad mental.
El panorama de reingreso temprano en psiquiatría seguirá siendo un reto para los grupos asistenciales. Nuestra investigación permite orientar algunas decisiones de tratamiento. A pesar de esto, siguen siendo necesarias mayores muestras que sean homogéneas y con seguimientos longitudinales tipo cohorte para afianzar mejor los conocimientos sobre este tema.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.