La disociación espinopélvica es una lesión muy poco frecuente, pero también muy grave, ya que puede asociar importantes complicaciones con una elevada morbimortalidad. Su baja frecuencia provoca que la experiencia de los especialistas que tienen que hacerle frente, es, a menudo, muy limitada.
ObjetivoAnalizar las indicaciones de tratamiento basadas en las clasificaciones más empleadas y los detalles técnicos quirúrgicos de esta patología.
MétodoSe realizó una búsqueda de artículos científicos en revistas de impacto, a través de bases de datos internacionales, como Pubmed, Cochrane Library, Scopus, Science Direct y OVID.
ConclusionesEl manejo de la disociación espinopélvica representa un reto. El diagnóstico se lleva a cabo a través de una minuciosa anamnesis y exploración física, apoyado en pruebas de imagen, fundamentalmente la tomografía. El tratamiento suele ser quirúrgico, reservando la opción conservadora para unos pocos supuestos. La fijación triangular se considera hoy día su tratamiento de elección.
Spinopelvic dissociation is an uncommon injury, but, at the same time, very serious, since it can associate important complications with high morbidity and mortality. Its low frequency means that the experience of the specialists who have to deal with it is often very limited.
ObjectiveTo analyze the treatment indications based in classifications and surgery techniques.
MethodA search for scientific articles from high-impact journals was performed through international databases, such as Pubmed, Cochrane Library, Scopus, Science Direct and OVID.
ConclusionsThe management of the injury we are analyzing represents a challenge. The diagnosis is carried out through a meticulous anamnesis and physical examination, supported by imaging tests, where tomography acquires special relevance. The treatment is fundamentally surgical, reserved the conservative option for a few cases. Triangular fixation is nowadays considered the treatment of choice.
La disociación espinopélvica (DE) es una lesión que se caracteriza anatómicamente por la falta de continuidad entre la columna vertebral y el anillo pélvico1. Se produce por una fractura horizontal de sacro a la que se suele asociar un trazo longitudinal y bilateral. En 1985, Roy Camille describió esta lesión como la «fractura del saltador suicida», por la fuerte asociación con ese mecanismo de lesión. Es una lesión poco frecuente que puede aparecer en un 2-3% de las fracturas transversas de sacro y en un 3% de las fracturas de sacro que combinan lesiones del anillo pélvico2. Generalmente acontece en mecanismos de alta energía, como caídas de altura o accidentes de vehículos a motor aunque también, debido a huesos osteoporóticos, se puede dar tras una caída desde la propia altura en pacientes ancianos3. Ambos grupos de fracturas presentan un incremento de su incidencia en las últimas décadas4,5, en parte atribuible al envejecimiento de la población general y también a su mayor diagnóstico gracias a la aplicación cada vez más extendida de la tomografía computarizada (TC) para estos traumatismos. Estas lesiones se asocian a una alta incidencia de déficits neurológicos, como parestesias de los territorios L5 y S1, disfunciones intestinales o vesicales, e incluso a síndromes de cauda equina completos. La heterogeneidad de estas fracturas junto a su baja incidencia hace que la experiencia de los especialistas pueda ser limitada, lo que, a su vez, puede determinar un diagnóstico y tratamiento inadecuado. Para la redacción de este artículo hemos realizado una revisión bibliográfica sistemática exhaustiva de los artículos publicados en lengua inglesa y española con el fin de enumerar las evidencias de los últimos 8 años e intentar dar respuesta a las controversias existentes.
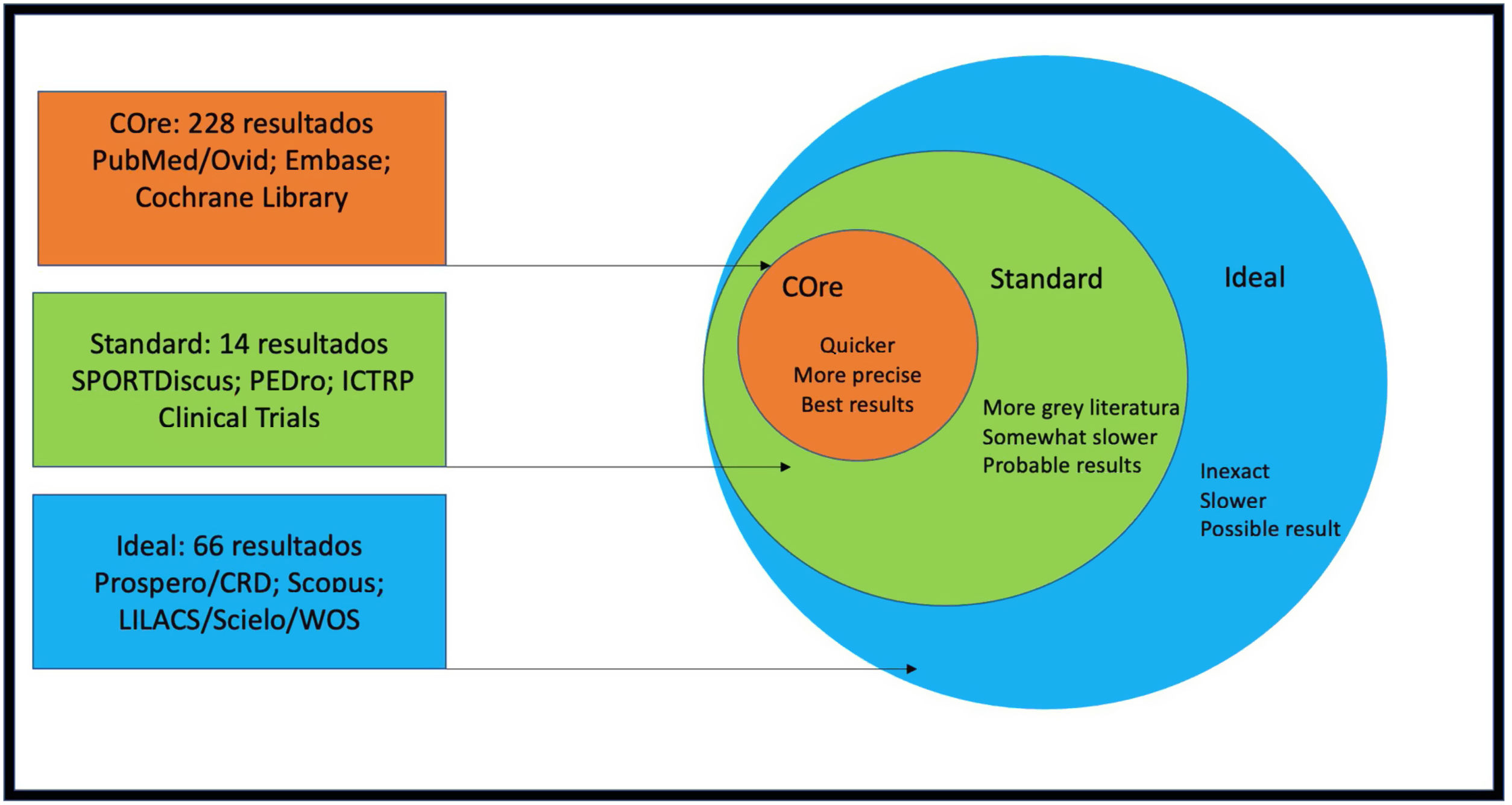
MétodosTodas las bases de datos consideradas para la búsqueda bibliográfica fueron accesibles a través de nuestra biblioteca corporativa en línea, la Biblioteca Virtual del Sistema Sanitario Público de Andalucía (BVSSPA). Los artículos fueron seleccionados utilizando el protocolo COre, Standard, Ideal (COSI) (fig. 1). Se examinaron las siguientes bases de datos: MEDLINE (PubMed)/Ovid-MEDLINE Embase/SPORTDiscus/Cochrane Library/Web of Science/Scielo/Current Contents/PEDro/CINAHL (Nursing Ovid)/Google Scholar.
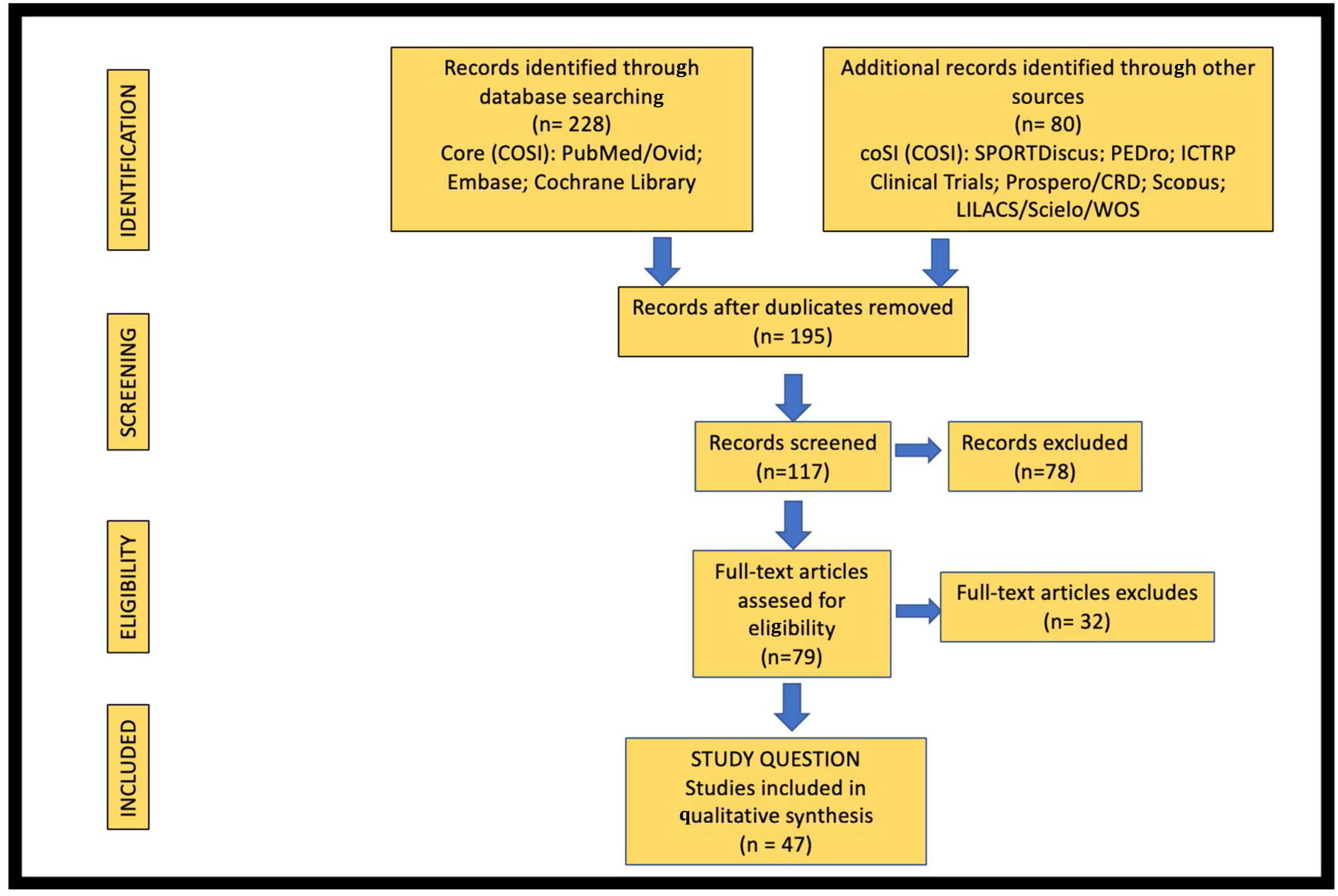
Las búsquedas bibliográficas se realizaron mediante la plantilla Paciente, Intervención, Comparación, Resultado (PICO). Se utilizó tanto lenguaje libre (títulos y resúmenes) como lenguaje controlado (MeSH, Entrez, etc.). Se incluyeron artículos publicados en los últimos 8 años en los idiomas inglés y español. Se excluyeron los artículos que consistían únicamente en resúmenes, presentaciones en congresos, comentarios, cartas al editor y trabajos sobre casos clínicos únicos aislados. Los artículos escritos por los mismos autores fueron meticulosamente comparados para descartar estudios repetidos. Todas las consultas y etapas de búsqueda se realizaron con operadores booleanos (AND, OR, NOT, NEAR, ADJ, etc.) usando los términos: «spinopelvic», «sacral fractures» y «fixation». Para cada pregunta, los trabajos fueron recuperados y seleccionados según el título y el resumen en cada caso. Posteriormente, se realizó una búsqueda manual de citas relevantes dentro de los textos completos seleccionados. El almacenamiento de datos, eliminación de duplicados y edición final se realizó mediante el gestor de referencias bibliográficas Endnote y la plataforma Google Drive. Antes de realizar la revisión, también se elaboró una lista de verificación para la extracción de datos. Se siguió un diagrama de flujo de elementos de informe preferidos para revisiones sistemáticas y metaanálisis (Preferred Reporting Items for Systematic Reviews and Meta-Analyses; PRISMA)6 para la selección de estudios y se ajustó el número de referencias siguiendo las normas editoriales (fig. 2).
ResultadosSe obtuvieron un total de 308 artículos inicialmente entre los cuales había 113 duplicados que se eliminaron, quedando un total de 195 trabajos. Tras aplicar el cribado secundario según criterios de inclusión y exclusión así como acceso a textos completos y normas editoriales, se obtuvo como resultado final una inclusión de 47 trabajos.
El total de referencias bibliográficas obtenidas incluyó 2 estudios con nivel de evidencia I, 8 con nivel de evidencia II y 8 con nivel de evidencia III. El resto de trabajos incluidos en el análisis tenían un nivel de evidencia de IV-V, siendo este último el grupo más numeroso. El año 2020 fue el que más trabajos incluyó sobre este tema, siendo de evidencia I-II tan solo 3 trabajos de un total de 12.
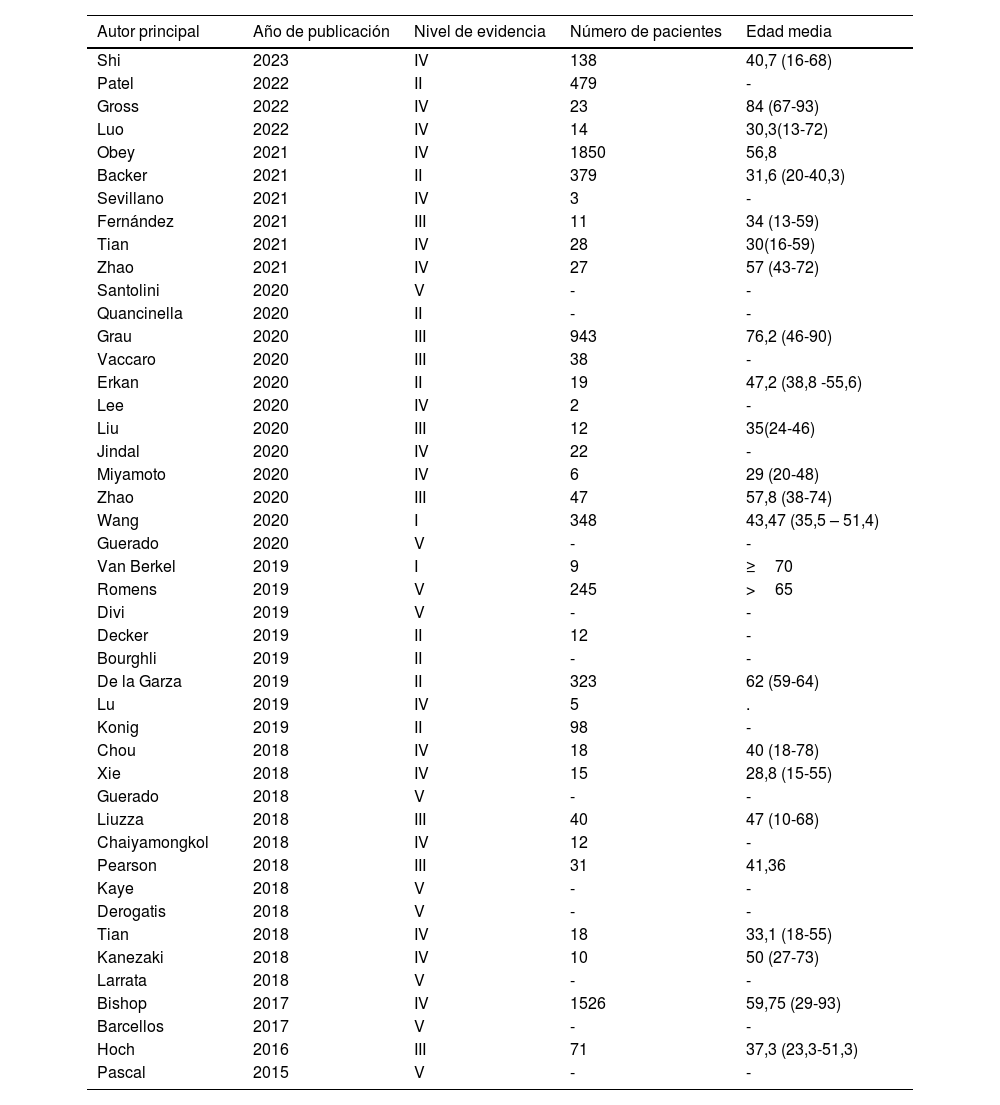
El número global de pacientes que se incluyeron en los estudios fue de 6768, siendo un trabajo publicado en 2021 el que más pacientes incluyó, 1850. La edad media de los pacientes estudiados fue de 47 años, siendo el de menor edad 10 años y el de mayor edad 93 años. Tan solo 12 trabajos incluyeron pacientes con edad≥65 años (tabla 1).
Resumen de trabajos incluidos en revisión sistemática
| Autor principal | Año de publicación | Nivel de evidencia | Número de pacientes | Edad media |
|---|---|---|---|---|
| Shi | 2023 | IV | 138 | 40,7 (16-68) |
| Patel | 2022 | II | 479 | - |
| Gross | 2022 | IV | 23 | 84 (67-93) |
| Luo | 2022 | IV | 14 | 30,3(13-72) |
| Obey | 2021 | IV | 1850 | 56,8 |
| Backer | 2021 | II | 379 | 31,6 (20-40,3) |
| Sevillano | 2021 | IV | 3 | - |
| Fernández | 2021 | III | 11 | 34 (13-59) |
| Tian | 2021 | IV | 28 | 30(16-59) |
| Zhao | 2021 | IV | 27 | 57 (43-72) |
| Santolini | 2020 | V | - | - |
| Quancinella | 2020 | II | - | - |
| Grau | 2020 | III | 943 | 76,2 (46-90) |
| Vaccaro | 2020 | III | 38 | - |
| Erkan | 2020 | II | 19 | 47,2 (38,8 -55,6) |
| Lee | 2020 | IV | 2 | - |
| Liu | 2020 | III | 12 | 35(24-46) |
| Jindal | 2020 | IV | 22 | - |
| Miyamoto | 2020 | IV | 6 | 29 (20-48) |
| Zhao | 2020 | III | 47 | 57,8 (38-74) |
| Wang | 2020 | I | 348 | 43,47 (35,5 – 51,4) |
| Guerado | 2020 | V | - | - |
| Van Berkel | 2019 | I | 9 | ≥70 |
| Romens | 2019 | V | 245 | >65 |
| Divi | 2019 | V | - | - |
| Decker | 2019 | II | 12 | - |
| Bourghli | 2019 | II | - | - |
| De la Garza | 2019 | II | 323 | 62 (59-64) |
| Lu | 2019 | IV | 5 | . |
| Konig | 2019 | II | 98 | - |
| Chou | 2018 | IV | 18 | 40 (18-78) |
| Xie | 2018 | IV | 15 | 28,8 (15-55) |
| Guerado | 2018 | V | - | - |
| Liuzza | 2018 | III | 40 | 47 (10-68) |
| Chaiyamongkol | 2018 | IV | 12 | - |
| Pearson | 2018 | III | 31 | 41,36 |
| Kaye | 2018 | V | - | - |
| Derogatis | 2018 | V | - | - |
| Tian | 2018 | IV | 18 | 33,1 (18-55) |
| Kanezaki | 2018 | IV | 10 | 50 (27-73) |
| Larrata | 2018 | V | - | - |
| Bishop | 2017 | IV | 1526 | 59,75 (29-93) |
| Barcellos | 2017 | V | - | - |
| Hoch | 2016 | III | 71 | 37,3 (23,3-51,3) |
| Pascal | 2015 | V | - | - |
El tratamiento más empleado fue el quirúrgico, siendo el tratamiento conservador objetivado en 6 de los trabajos. La técnica quirúrgica de elección es la fijación triangular espinopélvica recomendada en 28 estudios, siendo usada la fijación pélvica aislada en 6 de los trabajos incluidos.
Mecanismo de lesión y exploraciónEl sacro es un hueso grande y triangular que actúa como nexo entre el raquis y la pelvis. Tiene un papel principal en la transmisión de cargas desde el esqueleto axial hacia el anillo pélvico, del cual forma parte y, a su vez, contribuye en la protección de importantes estructuras circundantes. Por lo tanto, una lesión a este nivel puede asociar lesiones secundarias vasculares, neurológicas o viscerales y, al mismo tiempo, alterar la capacidad deambulatoria de quien la padece. La DE se produce tras una fractura del sacro que combina un trazo longitudinal con otro transverso, con una forma de presentación bimodal, en pacientes jóvenes tras mecanismos de alta energía7 y en pacientes mayores tras traumatismos banales, formando parte de las denominadas fracturas de la pelvis por fragilidad. La presencia de un dismorfismo sacro parece ser un factor protector frente a la aparición de una DE en traumatismos axiales de alta energía8.
En los casos de fracturas no osteoporóticas, debido a que se asocian a mecanismos de alta energía o en el contexto de un paciente politraumatizado, es fundamental seguir escrupulosamente la guía de Advanced Trauma Life Support (ATLS), atendiendo a las lesiones que puedan tener un fatal desenlace, seguido de una exploración neurológica meticulosa y seriada para que no pase inadvertido ningún signo que oriente a una posible lesión neurológica, incluyendo la exploración de los reflejos lumbosacros9. La clasificación American Spinal Injury Classification (ASIA) es de gran utilidad para el estadiaje de estos pacientes. La asociación de lesiones neurológicas en estas lesiones es elevada; en un metaanálisis de 2021 se asevera que hasta en el 68,1% de los casos existía déficit neurológico, de los que el 65,1% mejoraron tras el tratamiento quirúrgico10. Cuando la fractura presenta una deformación en cifosis de 20° o más, existe un riesgo elevado de sufrir lesiones neurológicas10. La forma de presentación típica de las lesiones neurológicas puede asemejarse a un síndrome de cauda equina, especialmente por la existencia de disfunción vesical o intestinal, hipoestesia en territorio tributario de las raíces sacras o déficit motor en zonas correspondientes a L5 y S1.
La asociación de otras lesiones traumáticas no neurológicas es elevada. En 2016, Gupta et al. realizaron una revisión radiológica retrospectiva de pacientes diagnosticados de DE y encontraron asociadas fracturas de raquis en un 87,5% de los casos, fracturas de extremidades inferiores en un 71%, fracturas contiguas en la pelvis en un 66,7% y lesiones viscerales en un 28,6%. La asociación con lesiones de partes blandas, como la lesión de Morel-Lavallée, también es valorable y puede añadir más complejidad al manejo de estos pacientes.
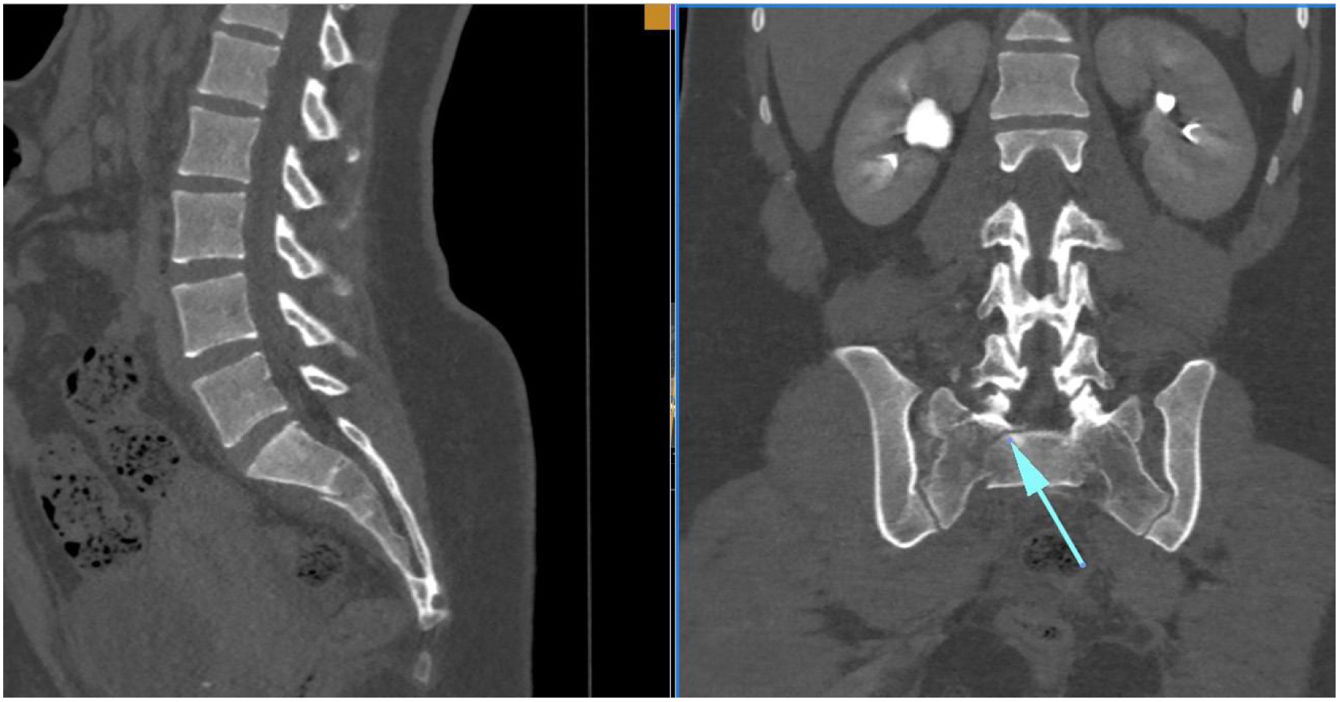
Diagnóstico y clasificaciónLa anamnesis y la exploración física deben ser el primer paso en la orientación diagnóstica de estos pacientes que precisarán de la confirmación que nos ofrecen las pruebas de imagen. Dada su baja frecuencia, el diagnóstico puede retrasarse o pasar inadvertido en rangos que oscilan entre el 25% y el 70%, según el estudio. Mediante radiología convencional (proyecciones anteroposterior, lateral e inlet/outlet de pelvis) podemos ver signos directos e indirectos que sugieren una fractura de sacro, como la fractura de apófisis transversas de L5; o la visión paradójica del sacro en una proyección anteroposterior, que se asemejaría a la que vemos en una proyección inlet y que se debe a la deformidad en flexión del fragmento craneal del sacro. Para el diagnóstico de DE el estudio de referencia es la TC multicorte de menos de 5mm debido fundamentalmente al carácter multiplanar de estas lesiones. La resonancia magnética tiene su utilidad principal en el diagnóstico de estas lesiones en una fase subaguda, en casos de fracturas no desplazadas y en mecanismos de poca energía11. Durante las últimas décadas se han propuesto diferentes clasificaciones para ayudar al especialista a orientar el manejo de estas lesiones. Las primeras que se propusieron atendían más a aspectos morfológicos y en su evolución se ha puesto más énfasis a características biomecánicas de estas fracturas. Atendiendo al mecanismo de fractura inicialmente se podrían diferenciar en fracturas de alta (pacientes jóvenes) o baja energía (en mayores); fracturas por insuficiencia (en pacientes frágiles) o por estrés (en atletas).
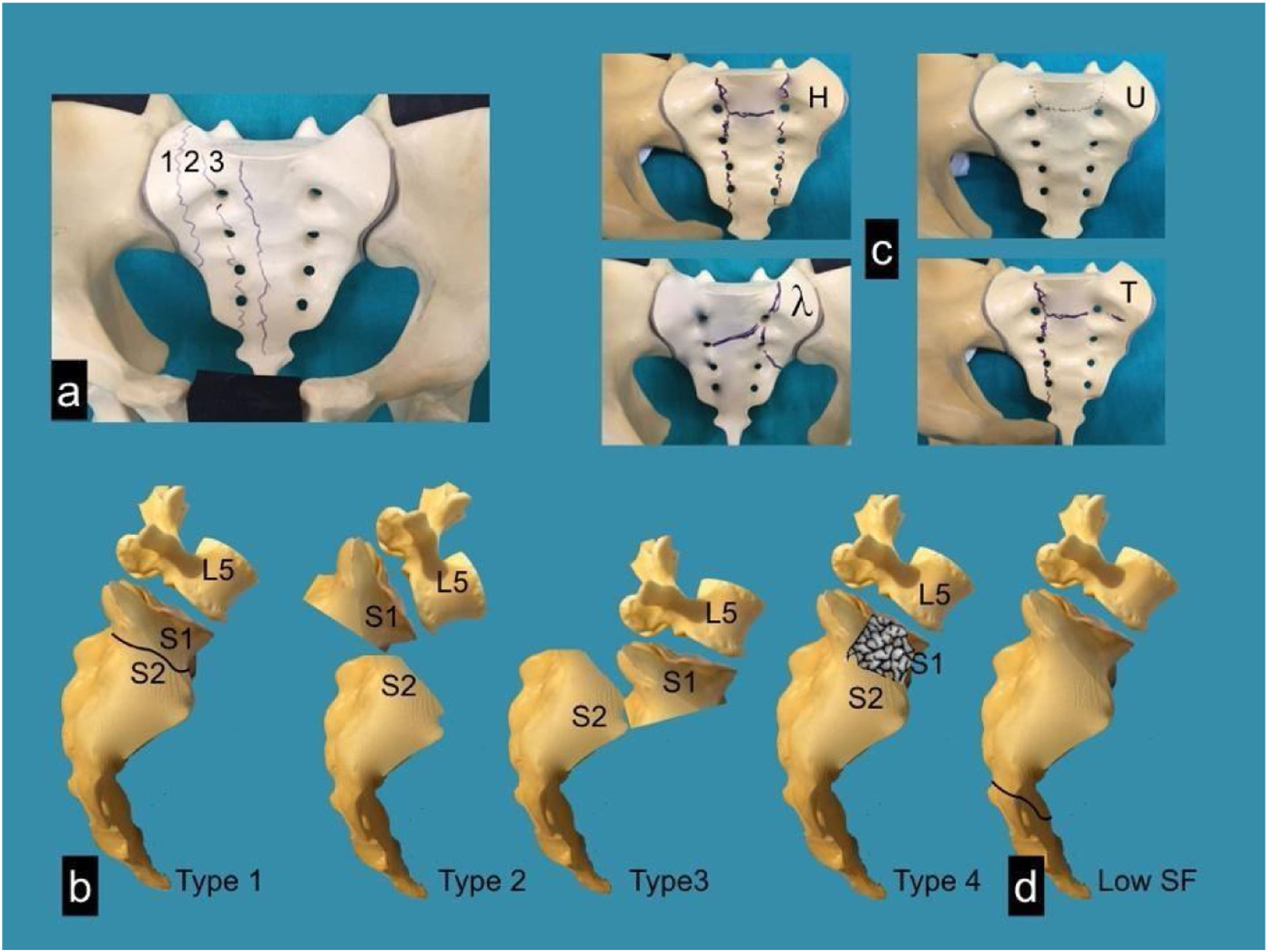
Poniendo el foco en la morfología de las fracturas sacras, Denis et al. propusieron una clasificación atendiendo a la localización del trazo de fractura en un plano coronal del sacro, de esta manera distinguió tres zonas y evaluó el riesgo de lesiones neurológicas asociadas12. El tipo I se describe cuando el trazo transcurre lateral a los forámenes y presenta un 6% de riesgo de lesión neurológica, el tipo II ocurre cuando el trazo pasa a través de los forámenes, asociando un 28% de riesgo neurológico y el tipo III se localiza medial a los forámenes y comporta un 56% de riesgo de lesión neurológica. Posteriormente se postuló la clasificación de Roy-Camille, modificada por Strange-Vognsen y Lebech13, que determina, desde una visión sagital, la relación entre el fragmento craneal y caudal del sacro, estableciendo 4 tipos: en la tipo I se observa únicamente cierta cifosis de fragmento craneal; en las tipo II, además, se asocia retrolistesis de dicho fragmento; las tipo III se caracterizan por la anterolistesis completa del fragmento craneal y las tipo IV por la conminución del cuerpo vertebral de S114. Isler presentó una clasificación centrada en la relación del trazo de fractura longitudinal (Denis II) con la faceta articular L5-S1, estableciendo tres tipos en función de la trayectoria lateral (tipo I), a través (tipo II) o medial a dicha faceta (tipo III), siendo estas últimas inestables por definición15. Consideraba que una fractura bilateral tipo III producía una DE, ya que la estabilidad espinopélvica depende de las estructuras ligamentosas lumbosacras posteriores, de la integridad de las articulaciones facetarias L5- S1 y del nivel de la fractura transversa16 (figs. 3 y 4).
Al mismo tiempo, también se ha propuesto un sistema descriptivo que combina patrones verticales y horizontales para clasificar morfológicamente las fracturas (tipo H, tipo U, tipo T y tipo lambda λ)17.
En los últimos años se desarrolla la Sacral Injury Classification System de la AOSpine, con la intención de unificar los diferentes sistemas de clasificación de estas fracturas y favorecer así la comunicación entre especialistas de cara a un manejo multidisciplinar más eficiente. Se basa en tres criterios: la morfología de la fractura, estado del complejo ligamentario posterior, el estatus neurológico y unos modificadores específicos18. Atendiendo al primer criterio, se definen tres tipos de lesión: las lesiones tipo A son fracturas sacrococcígeas bajas que no afectan la estabilidad pélvica posterior; las lesiones tipo B son fracturas sacras longitudinales (verticales) unilaterales que provocan principalmente inestabilidad pélvica posterior pero no afectan a la estabilidad espinopélvica, siendo equiparables a las descritas en la clasificación de Denis; las lesiones tipo C incluyen lesiones tipo B unilaterales con afectación de las facetas L5-S1, fracturas sacras longitudinales (verticales) bilaterales y fracturas en «U», teniendo en común todas ellas la inestabilidad espinopélvica (fig. 5).
Recientemente se ha creado una nueva clasificación atendiendo a la afectación de la articulación sacroilíaca. Denominada 301 Spinopelvic Dissociation Classification (301 SPD Classification) establece 3 grupos: I fracturas transacras sin afectación de articulación sacroilíaca (subtipos Ia: sin desplazamiento con o sin trazo transverso; Ib: deformidad cifótica con desplazamiento; Ic: deformidad en flexión con traslación; Id: afectación de margen superior de S1 y proceso articular bilateral), II fractura unilateral transacra+contralateral transacroilíaca (IIa: afectación sacroilíaca; IIb: afectación transilio sacroilíaca) y III afectación sacroilíaca bilateral (IIIa: afectación bilateral sacroilíaca; IIIb: afectación bilateral transacroilíaca y contralateral transilio sacroilíaca; IIIc: afectación bilateral transilio sacroilíaca)19. Con orientación terapéutica según el tipo clasificado, aún no se puede recomendar su aplicación de forma sistemática por las limitaciones del estudio que la ha creado ya que tan solo se han incluido 30 pacientes y el tiempo de seguimiento ha sido corto (media de 21,9 meses)19.
Principios de osteosíntesisEl tratamiento de cualquier fractura debe tener un objetivo claro: recuperar en lo posible la anatomía del paciente a través de un sistema estable que mantenga un correcto aporte sanguíneo al foco fractuario para recuperar la funcionalidad con la fusión1. Este objetivo lo podremos conseguir mediante el tratamiento ortopédico, el quirúrgico o una combinación de ambos. Sin embargo, sea cual sea la estrategia terapéutica elegida, para conseguirlo deberemos cumplir unos principios básicos de tratamiento7: compresión, neutralización, sostén y tirante.
Las fracturas simples de sacro pueden tratarse aplicando solo el principio de compresión, en el que dos vectores de fuerza se enfrentan en el foco fractuario proporcionando una gran estabilidad, inactivando también las pequeñas fuerzas de cizallamiento. Este principio lo aplicaríamos usando tornillos iliosacros de rosca parcial, que además proporcionan cierta neutralización. Sin embargo, este principio tiene tres grandes problemas: la pérdida de funcionalidad pasadas 3-4 semanas, la contraindicación relativa para usarlo en fracturas que atraviesan los agujeros de conjunción por el evidente riesgo de lesión neurológica si lo aplicamos y, por último, la función insuficiente cuando lo aplicamos a fracturas de sacro complejas, bilaterales o con DE debido al aumento de requerimientos de las fuerzas de cizallamiento y rotacionales. En estos casos deberíamos aplicar el resto de principios: neutralización, sostén y tirante.
La neutralización evita la acción de fuerzas de cizallamiento y rotacionales mayores a las descritas anteriormente. Estas fuerzas caracterizan a las fracturas complejas de sacro, bilaterales, conminutas o con DE. La aplicación de este principio conlleva el uso de tornillos transpediculares lumbares y tornillos ilíacos en localización posterolateral, es decir, obligan a la fijación espinopélvica. Cuanto más amplio es el montaje mayor es la fuerza de neutralización, por lo que debemos hacer fijaciones más craneales a L5 o bien usar dispositivos que solidaricen las dos barras de la fijación espinopélvica, como los denominados «cross link». Realizando una fijación espinopélvica también estamos aplicando el principio de sostén, por el que mantenemos la longitud del hueso fracturado, en estos casos la longitud del sacro con la columna lumbar.
El principio de tirante consiste en la absorción de la tensión por el implante y la transformación en fuerzas de compresión en el foco fractuario en el lado opuesto. En el caso de las fijaciones espinopélvicas este principio es difícil de aplicar, ya que el lado opuesto sería la zona abdominal y sacra, por lo que necesitaríamos un soporte anterior para su funcionamiento. Podría aplicarse en las fracturas de sacro con cortical anterior íntegra si la osteosintetizamos con una placa20. La imposibilidad de aplicar este principio en la fijación espinopélvica habitual obliga a buscar alternativas que den más resistencia al montaje, motivo por el que se considera la fijación triangular (fijación espinopélvica junto con fijación iliosacra) el montaje más estable para este tipo de fracturas.
El éxito de estos principios biomecánicos no solo dependerá de su aplicación correcta en el momento intraoperatorio ya que cualquier circunstancia externa que aumente indebidamente las fuerzas de cizallamiento y/o rotacionales pueden hacer que el sistema fracase. Por ello es muy importante el correcto seguimiento del paciente en el que las pautas de sedestación, deambulación asistida y fisioterapia se apliquen cronológicamente de forma adecuada.
TratamientoEl tratamiento de elección de las fracturas complejas de sacro y DE es el tratamiento quirúrgico. El tratamiento ortopédico conservador solo se recomienda en 4 circunstancias: fracturas de sacro transversas altas no desplazadas (<10mm), fracturas de sacro distales a la articulación sacroilíaca, pacientes en los que su situación general o comorbilidades suponen un elevado riesgo quirúrgico o aquellos que por su situación basal o lesiones asociadas van a estar sin deambulación durante al menos 2-3 meses7,10,16,21,22. Según la clasificación AO/OTA las fracturas tipo B y C son de tratamiento quirúrgico, salvo las B2.1 en pacientes jóvenes en los que el tratamiento quirúrgico y el ortopédico parecen tener los mismos resultados23. Los intentos de estandarizar el tratamiento a través de clasificaciones que disminuyan el error de indicación son continuos, lo que nos hace pensar que ningún sistema es lo suficientemente bueno. Esto dio lugar a la creación de sistemas numéricos como, entre otros, el Lumbosacral injury classification system (LSICS) comentado previamente, en el que de forma general puntuaciones por encima de 4 indican tratamiento quirúrgico8,16.
La mayor parte de estos pacientes son politraumatizados, en los que la presencia de traumatismos craneoencefálicos graves u otras lesiones óseas o viscerales dificultan tanto la exploración física neurológica correcta como la realización de un tratamiento quirúrgico precoz1,22,19. Esto condiciona que en muchas ocasiones se tenga que retrasar el tratamiento quirúrgico definitivo hasta la estabilidad hemodinámica, si bien se recomienda realizarlo antes de que transcurran 72 horas ya que facilita las maniobras de reducción1; sin embargo existen algunos autores que establecen como límite los 14 días tras el traumatismo24. En aquellos casos en los que exista clínica neurológica se debe realizar la cirugía tan pronto como sea posible, preferiblemente en las primeras 24 horas25.
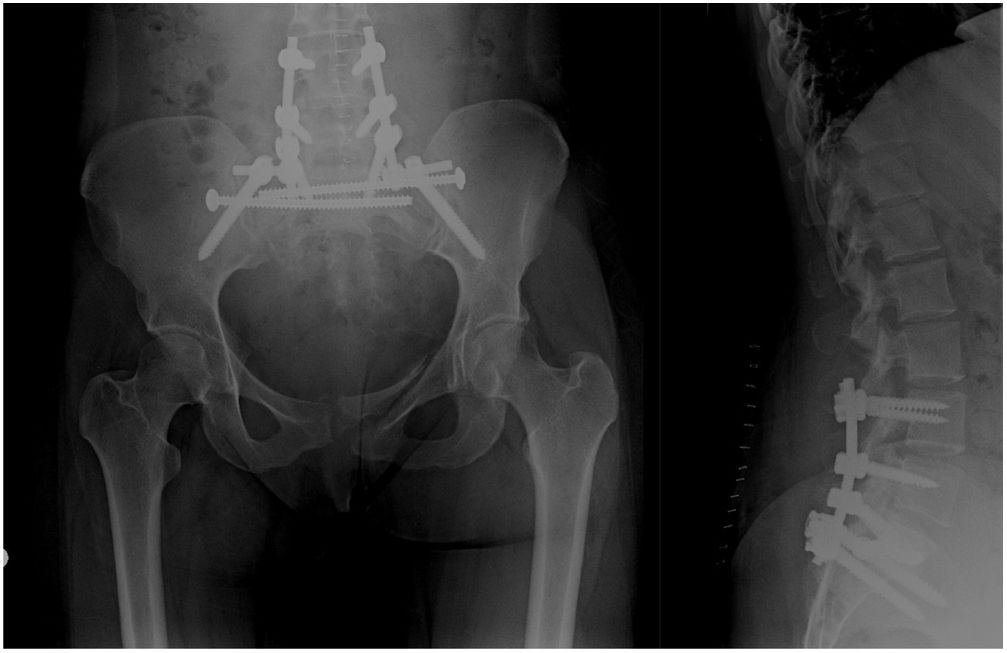
Una vez decidida la opción quirúrgica debemos estudiar el tipo de fractura y los principios de osteosíntesis que debemos aplicar. La fijación triangular se considera hoy en día el tratamiento de elección para la DE por ser el sistema de fijación más estable vertical y rotacionalmente, además de disminuir la cifosis sacra que habitualmente se observa en el seguimiento posquirúrgico1,7,20-22,25-27. Este triángulo está formado habitualmente por dos sistemas: una fijación horizontal transversa con tornillos iliosacros que nos permiten aplicar fundamentalmente el principio de compresión, así como cierta neutralización, y una fijación vertical lumbopélvica que actúa según los principios de sostén y neutralización1,7,20.
El componente horizontal del triángulo se realiza de forma habitual con dos tornillos iliosacros percutáneos de rosca parcial con arandelas, aunque actualmente se cuestiona que dos tornillos proporcionen más estabilidad que uno1,7,20,22,27,28. Se recomienda utilizar tornillos de rosca completa para evitar la compresión en los casos de fracturas verticales de sacro que atraviesen los agujeros de conjunción y en fracturas conminutas4,7,20; sin embargo, hay autores que incluso en estos casos recomiendan la compresión ya que no han observado afectación clínica neurológica tras su aplicación1. La utilización de tornillos transiliotransacros proporcionan más estabilidad que dos tornillos iliosacros aunque son más exigentes técnicamente, sobre todo en casos de dismorfismos sacros, sin aportar ventajas en cuanto a dolor y función al año de la intervención9,16,20,22. En trabajos recientes, basándose en la estabilidad biomecánica fundamentalmente en hueso osteoporótico, se recomienda el uso de 2 tornillos transiliotransacros como el constructo más estable (1 en S1+otro en S2 como mejor combinación); en aquellos casos en los que no puedan utilizarse, solo se pueda emplear uno o se sustituyan/adicionen tornillos iliosacros simples uni- o bilaterales, se recomienda completar el constructo con el componente vertical del triángulo (fijación espinopélvica)29. En aquellas fracturas simples en las que el trazo horizontal es muy caudal y el desplazamiento es mínimo, fundamentalmente las fracturas Roy Camille I, podremos usar este componente horizontal exclusivamente sin componente vertical y sin carga precoz1,8,9,28; no obstante, el porcentaje de aflojamiento del sistema en estos casos es del 18% en contraposición con el 5% que se observa cuando se asocia a una fijación vertical iliolumbar22,30,31. Aunque este procedimiento se hace con el paciente en decúbito supino habitualmente, se describen también buenos resultados con el paciente en decúbito prono28,29. La osteosíntesis de la fractura de la zona anterior del anillo facilita la reducción y osteosíntesis posterior de la fractura sacra, siendo imprescindible realizar ambas cuando tengamos una fractura con inestabilidad vertical en la que por la razón que sea no hagamos una fijación espinopélvica28; sin embargo la fijación de la fractura del anillo anterior no se recomienda de forma rutinaria29.
El componente vertical del triángulo consta de una fijación vertebral bilateral unida a una fijación bilateral con tornillos ilíacos; habitualmente se realiza mediante tornillos bilaterales, tanto transpediculares como ilíacos. Cuanto más amplio es el montaje mayor poder de neutralización tendrá, por lo que cada vez son más numerosos los autores que recomiendan la fijación espinopélvica desde L4 a ilíacos, sobre todo cuando hay una fractura de apófisis transversa de L5, fractura del pedículo de L5, la calidad del hueso es deficiente o hay imposibilidad de utilizar tornillos iliosacros7,22,31,32. En este último caso, además, se deben conectar ambas barras de la fijación vertical mediante sistemas «cross link» para mantener una correcta neutralización de las fuerzas rotacionales y de cizallamiento1,7,9,20,32,33. La presencia de escoliosis lumbosacra no empeora los resultados funcionales22. Existen otros sistemas de montaje con resultados prometedores en estudios biomecánicos in vitro que parecen proporcionar ventajas clínicas para estos pacientes, si bien son necesarias más evidencias clínicas para poder recomendar su uso de forma rutinaria3,20.
La fijación ilíaca del componente vertical se realiza con un tornillo en cada hueso ilíaco que se puede conectar directamente al sistema lumbar o a través de un offset que medialice su posición y lo alinee con el resto del sistema21. Las dos formas más habituales de realizar esta fijación son los tornillos S1- ilíacos y los tornillos S2-alares-ilíacos (fig. 6). Biomecánicamente ambas opciones son similares en patología traumática, si bien la gran diferencia la encontramos en la afectación de partes blandas, infecciones y molestias por el implante, con menor incidencia en los S2-alares-ilíacos7,32,34. En estudios biomecánicos in vitro se ha comprobado que la utilización de 2 tornillos ilíacos en cada lado proporciona una resistencia mayor a las fuerzas torsionales y eliminan el movimiento residual sacroilíaco, por lo que podrían disminuir el dolor de estos pacientes27,35. Anatómicamente la inserción de los tornillos S2-alares-ilíacos no viola la articulación sacroilíaca, por lo que el dolor residual por degeneración debería estar ausente; sin embargo se ha descrito hasta un 3,2% de incidencia de dolor sacroilíaco con el uso de estos implantes32. La utilización de tornillos cementados, incluso en fracturas por insuficiencia o cirugías de revisión, aun con resultados in vitro prometedores, no puede ser recomendada actualmente por falta de evidencia clínica25,36.
La elección del abordaje quirúrgico dependerá en gran medida del grado de desplazamiento de la fractura, considerando que las fracturas poco desplazadas con cifosis sacra<30° se reducen en su mayoría al poner al paciente en decúbito prono sin maniobras adicionales. La extensión de caderas o colocación de Schanz en el pedículo de L5 y espina ilíaca posterosuperior son otras maniobras mínimamente invasivas que nos ayudan a conseguir una reducción adecuada1,25. En todos estos casos se podría recomendar una fijación espinopélvica percutánea, incluso asistida por robot, que conlleva menos pérdida sanguínea que el abordaje abierto37; en cambio es una técnica muy exigente que no ha aportado hasta el momento claras ventajas en cuanto a complicaciones ni tiempo intraoperatorio10,38; además no son útiles en los casos en los que tengamos un déficit neurológico24. En los casos en los que estas maniobras resulten en una reducción insuficiente deberemos optar por abordajes abiertos considerando los implantes de nuestra fijación los mejores elementos para conseguir una buena reducción, ya sea de forma manual o con el uso de distractores, fórceps o laminotomos10,25. La incidencia pélvica es el mejor parámetro para valorar la idoneidad de nuestra reducción9,16,22,39. La utilización de tracciones transesqueléticas preoperatorias o intraoperatorias no se recomiendan de forma sistemática porque dificultan las maniobras rotacionales de reducción7.
Aproximadamente el 70% de los pacientes con DE presentará clínica neurológica al ingreso, aunque es difícil su cuantificación real porque al ser en muchos casos pacientes politraumatizados la exploración física se ve dificultada10. Aunque el 80% mejorará su clínica neurológica independientemente del tratamiento realizado (ortopédico o quirúrgico)1,22, se han descrito mejores resultados funcionales cuando realizamos una descompresión quirúrgica tan pronto como sea posible (<24h)22,39; sin embargo, hay autores que obtienen resultados favorables haciéndola en las primeras 72 horas9. No obstante, debemos considerar que una descompresión de los elementos neurales sacros tiene un alto riesgo de lesión neurológica iatrogénica, así como problemas de cobertura de partes blandas que puede conducir a graves complicaciones, por lo que debemos tener en cuenta el tipo de clínica neurológica que presenta el paciente, si es continua o intermitente, si la desencadena el movimiento o si es progresiva. En muchos casos la reducción de la fractura y la inmovilización del segmento óseo con el sistema de fijación quirúrgica habitual es suficiente para su desaparición1,39. La presencia de fragmentos óseos en el canal neural no es en sí misma una indicación de descompresión neural7,16,40,24. La presencia de esos fragmentos a nivel foraminal aún en ausencia de clínica neurológica, es considerada por algunos autores como una indicación de descompresión, ya sea ésta directa mediante laminectomía o indirecta mediante el sistema de fijación ósea10,41. La incidencia de durotomía por el traumatismo puede alcanzar el 80%, por lo que cuando se realiza una descompresión hay que considerar preoperatoriamente que la reparación dural puede ser necesaria con una alta probabilidad9.
El aporte de injerto óseo al constructo no parece necesario ya que el objetivo de la fijación triangular en esta osteosíntesis por fractura es la consolidación del sacro, pero no la artrodesis vertebral posterolateral1,7. Esta consideración va en consonancia con la recomendación cada vez más frecuente de extracción de material de osteosíntesis a los 6- 9 meses tras la implantación en aquellos pacientes que presentan dolor cuando la fractura sacra está consolidada, para mejorar así su calidad de vida22,24,32,42, si bien no existe una evidencia real en este aspecto acerca de la movilidad o degeneración cartilaginosa sí parece existir frente al fallo mecánico de las barras debido a la presencia de unas articulaciones sacroilíacas no fusionadas7,24.
Tras la cirugía, las recomendaciones de cuidados y carga son similares en todos los trabajos publicados. Si se realiza una fijación triangular espinopélvica se permite la carga asistida con bastones desde el día siguiente a la cirugía, mientras que si solo se realiza una fijación iliosacra de componente horizontal se recomienda retrasar ésta entre 6-12 semanas1,7,22,28,29,43.
El seguimiento postoperatorio se debe realizar con radiografías simples anteroposteriores y laterales hasta ver callo óseo, generalmente recomendadas a las 6 semanas, 3 meses, 6 meses y 12 meses postoperatorios28. Algunos autores protocolizan la realización de una TC a las 24 semanas para confirmar la consolidación de la fractura1,10,22.
ComplicacionesAparecen en alrededor del 30% de las fijaciones espinopélvicas, siendo las más frecuentes las molestias por material de osteosíntesis (hasta en el 95%) y las infecciones (36-50%, siendo superior en abordajes no percutáneos), seguidas de fallos del implante (11-17%) y pseudoartrosis (9,3%). Otras complicaciones menos frecuentes son la lesión de Morel-Lavallée (7,9%), las lesiones de la arteria glútea superior (1,2%), lesiones de raíces sacras (2-15%, aunque puede aumentar al 40% cuando se realiza una descompresión neural), malposición de tornillos (2-15%), las trombosis venosas profundas, la progresión de la cifosis sacra (no depende de la fijación del anillo anterior), fugas de líquido cefalorraquídeo o la lesión ureteral y vesical, estas últimas improbables8-10,22,24,28,44.
Se han propuesto diferentes estrategias para la disminución de estas complicaciones. Tal y como mencionamos previamente, la utilización de abordajes quirúrgicos percutáneos disminuye las pérdidas sanguíneas y parece disminuir el riesgo infeccioso10,38,45,46. Este riesgo también disminuye con la utilización de tornillos S2 alares ilíacos frente al uso de S1 ilíacos32,34,47 así como con la planificación 3D y el uso de TC intraoperatoria con sistema de navegación, basándose fundamentalmente en la disminución del tiempo quirúrgico, destrucción tisular amplia en el abordaje y posicionamiento certero de implantes28,47-49.
DiscusiónLa amplia heterogeneidad de las clasificaciones empleadas para la disociación espinopélvica hacen difícil que se pueda establecer una de ellas como guía para la decisión del tratamiento quirúrgico o conservador, más allá de las consideraciones generales lógicas que hacen decantar el tratamiento por ortopédico8,7,10,16,21,22. Sin embargo son cada vez más los trabajos que analizan estas indicaciones en función de una clasificación reproductible, siendo esto uno de los pilares básicos a investigar en estudios futuros8,16,23.
La fijación triangular se ha considerado hoy en día el tratamiento quirúrgico de elección1,7,20-22,25-27, aunque hay que entender esta fijación desde sus bases biomecánicas para poder aplicarla correctamente7. Esta aplicación de conceptos básicos nos lleva a entender cuándo hacer solamente un constructo horizontal, cuándo añadirle un componente vertical, cuándo utilizar fijaciones más largas, unilaterales, con doble tornillo horizontal o a varios niveles en el sacro. En este sentido el campo de investigación es muy amplio y poco explorado hasta el momento, siendo de especial interés en la práctica clínica ya que, unido a la reproductibilidad de las clasificaciones previas, ayudan a una estandarización del tratamiento con una disminución de las complicaciones potenciales, evitando además el uso de técnicas o muy agresivas o escasamente resistentes para cada caso. Actualmente los resultados en estudios sobre elementos finitos parecen prometedores para la aplicación en humanos, ya que cambian conceptos que previamente parecían estar muy establecidos y que suponen una menor agresión quirúrgica, como es la fijación unilateral20. Sin embargo todos ellos han de ser aplicados clínicamente para poder establecer un cambio de recomendación y, hasta ahora, no se ha realizado.
El interés por hacer cada vez tratamientos más precisos con menos margen de error y menos agresivos ha hecho también que se introduzcan diferentes técnicas aplicadas a la disociación espinopélvica tales como los abordajes percutáneos, navegación o uso de TC intraoperatoria28,47-49. Sin embargo la dificultad anatómica, la presencia de lesiones sincrónicas frecuentes o la larga curva de aprendizaje hacen que, hasta el momento, se consideren técnicas innovadoras aún con buenos resultados, por lo que constituye otro campo de investigaciones futuras.
Las limitaciones de este trabajo se basan en la baja incidencia de esta patología y por tanto de sus publicaciones, unido a la heterogeneicidad de las mismas en cuanto a características basales, lo que las hace difícilmente comparables. La inclusión de pacientes ancianos junto con adolescentes estudiados en el mismo trabajo hacen que las conclusiones de las investigaciones no tengan una fuerte recomendación, ya que eliminan el factor biológico cronológico basal. Además se han incluido trabajos biomecánicos sobre elementos finitos sin estudios clínicos en humanos, abriendo así nuevas vías de estudio aunque manteniendo en el momento actual una evidencia clínica que no ha de considerarse como alta.
ConclusionesLa DE es una lesión grave, aunque poco frecuente, debido a este hecho, adquirir una experiencia suficiente para que no resulte un reto es generalmente complicado. Aparece en el contexto de fracturas a través del sacro que combinan trazos longitudinales y transversos que conllevan una falta de continuidad entre el raquis y la pelvis; además de esto, también asocian numerosas lesiones neurológicas, vasculares y viscerales. Tienen una presentación bimodal, ya que suelen producirse en personas jóvenes, por traumatismos de alta energía, o bien en personas mayores tras un traumatismo leve, formando parte de las denominadas fracturas por fragilidad de la pelvis. Para el diagnóstico, la prueba de imagen más indicada es la tomografía multicorte de menos de 5mm, debido al carácter multiplanar de estas fracturas. La resonancia queda relegada en estos casos al diagnóstico de fracturas por estrés o por insuficiencia. Se han descrito numerosas clasificaciones a lo largo de las últimas décadas, las más actuales están basadas en el comportamiento biomecánico de estas fracturas, si bien hacen falta más estudios para lograr una mejor correlación diagnóstico-terapéutica basada en dichas clasificaciones.
El tratamiento de elección es quirúrgico, reservándose la opción ortopédica conservadora a pacientes con escasa demanda funcional, fracturas sin desplazamiento o trazos muy distales en el sacro. La cirugía ha de realizarse tan pronto como sea posible para facilitar las maniobras de reducción, siendo la fijación triangular el sistema de fijación más estable utilizando tornillos transiliotransacros, tornillos transpediculares bilaterales proximales y tornillos S2-alares-ilíacos bilaterales. La descompresión neural debe realizarse en aquellos casos que presenten clínica neurológica contínua; la presencia de fragmentos óseos en el canal neural no es en sí misma indicación de descompresión directa. No se recomienda el uso de injerto óseo de forma sistemática ya que además se sugiere la retirada de material de fijación ósea tan pronto como la fractura sacra esté consolidada. Las complicaciones más frecuentes son las molestias por material de osteosíntesis y la infección del sitio quirúrgico, existiendo estrategias que contribuyen a minimizar éstas como son la utilización de abordajes percutáneos, la planificación preoperatoria con sistemas en 3D, la navegación intraoperatoria o la utilización de tornillos S2-alar-ilíacos.
Nivel de evidenciaNivel de evidencia I.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación.