Actualmente no existe un modelo establecido en la práctica clínica que permita predecir de forma fiable este parámetro. El objetivo del estudio fue valorar si existe correlación entre el área total sumada de los tendones recto interno (TRI) y semitendinoso (ST) en estudios preoperatorios de resonancia magnética (RM) y el diámetro intraoperatorio de la plastia.
MétodosEstudio retrospectivo que analizó 89 pacientes intervenidos de reconstrucción de ligamento cruzado anterior con plastia autóloga de isquiotibiales. Las variables analizadas fueron: área en mm2 de ST y TRI en estudio preoperatorio de RM, diámetro intraoperatorio de plastia, edad, sexo, lateralidad de intervención, peso, talla e índice de masa corporal.
ResultadosSe halló una correlación fuerte-moderada entre el diámetro final de la plastia y el sumatorio del área total del ST y del TRI (Índice de correlación de Pearson 0,6911; p<0,001). También se observó que, si la combinación de las áreas mencionadas es de 19mm2 o más, la probabilidad de tener una plastia de diámetro mayor o igual a 8mm es de al menos 91,8%. El análisis de la curva ROC demostró que este método predictivo discrimina correctamente en más del 95,6% de las ocasiones entre obtener una plastia de diámetro mayor o igual de 8mm o no tenerla. La concordancia inter e intraobservador de las mediciones realizadas en RM fue excelente en ambos casos con índices de correlación intraclase intraobservador (CCI) de 0,79 y CCI interobservador de 0,84, CCI 0,77 para tendón ST y TRI respectivamente.
ConclusionesEl área total de los tendones ST y TRI (mm2), medida preoperatoriamente en el estudio de RM, se correlaciona con el diámetro final de la plastia y constituye un método fiable y reproducible para predecir el grosor de la plastia autóloga de isquiotibiales.
Nivel de evidenciaCohortes retrospectivo, nivel de evidencia iv.
Relevancia clínicaEn la literatura revisada se establece que una plastia menor de 8mm de diámetro se asocia a una mayor probabilidad de rerotura y/o fallo. Pese a ser un factor determinante actualmente no existe un modelo establecido en la práctica clínica que permita predecir de forma fiable el diámetro final de la plastia. Conocer de antemano las probabilidades de que la plastia autóloga de isquiotibiales alcance un diámetro suficiente (igual o mayor a 8mm) permitiría al cirujano ortopédico planificar mejor la intervención y anticipar cuándo se van a tener que utilizar otras alternativas de injerto (utilización de autoinjerto tipo HTH o de aloinjerto, entre otras opciones).
Currently, there is no stablished pre-operative model that helps the orthopaedic surgeon predict the final graft diameter in anterior cruciate ligament reconstruction (ACLR). The purpose of this study was to determine whether there is a correlation between semitendinosus (ST) and gracilis (GT) cross-sectional area (CSA) evaluated pre-operatively in mm2 using magnetic resonance imaging (MRI) and the final intra-operative ST-GT autograft diameter in mm2.
MethodsA retrospective study was designed, 89 patients undergoing ACLR with hamstring autograft participated. We analysed ST-CSA (mm2) and GT-CSA (mm2) using pre-operative MRI, intra-operative autograft diameter, age, sex, side of the injury, weight, height and body mass index (BMI).
ResultsA moderate-strong correlation was identified between final autograft diameter and ST-GT CSA in MRI (Pearson correlation coefficient .6911 P<.001). We observed that, if the combination of ST-CSA and GT-STA is at least 19mm2, the probability of obtaining an autograft with a diameter greater than or equal to 8mm is 91.8% or more. The ROC curve analysis demonstrated, in this model, that this predictive method on MRI correctly discriminates in over 95.6% of cases between achieving or otherwise an autograft greater than or equal to 8mm during surgery. Intra and interobserver concordance of the MRI measurements were excellent, as shown in the intraobserver intraclass correlation coefficient (CCI) of .79 and the interobserver CCI of .84 and .77 for the ST and GT respectively.
ConclusionsPreoperative determinations of ST-CSA and GT-CSA (mm2) using MRI correlate with the final autograft diameter. This method represents a reliable and reproducible model to predict the hamstring autograft diameter in ACLR.
Level of evidenceRetrospective cohort study, level IV.
Clinical relevanceA review of the available literature reveals a higher risk of ACL failure or re-rupture if the graft is smaller than 8mm in diameter. Despite being an important factor there is no established pre-operative model that predicts the final graft diameter. Knowing beforehand the possibilities of obtaining a hamstring autograft with a diameter greater than or equal to 8mm would help the orthopaedic surgeon to better plan the surgery and to anticipate the need for other graft options (such as bone-patellar-tendon-bone autograft or allografts, amongst other alternatives).
La rotura de ligamento cruzado anterior (LCA) constituye una de lesiones ligamentosas más frecuentes de la rodilla1,2. En pacientes jóvenes con lesión del LCA y con clínica de fallo o inestabilidad la reconstrucción quirúrgica se presenta como el tratamiento de elección3–6.
Existen diferentes opciones a la hora de escoger la técnica y los tejidos empleados, siendo la plastia autóloga de tendones isquiotibiales una de las alternativas más utilizadas6–13. Uno de los aspectos técnicos con mayor repercusión en el resultado de la reconstrucción es el diámetro final de la plastia14. En la literatura revisada se establece que una plastia menor de 8mm de diámetro se asocia a una mayor probabilidad de rerotura y/o fallo15,16.
A diferencia de otras opciones de injerto, si se utilizan tendones isquiotibiales no se puede conocer de forma preoperatoria el diámetro final de la plastia6. Cuando el cirujano ortopédico se encuentra de forma intraoperatoria con un diámetro de plastia insuficiente dispone de varias opciones: extraer un nuevo injerto del paciente (autoinjerto tipo hueso-tendón hueso, tendón cuadricipital, tendones isquiotibiales de pierna contra-lateral; etc.), modificar la técnica quirúrgica (por ejemplo, técnica de fresado retrógrado, con la que se puede modificar la longitud del túnel femoral y por ello también la conformación y grosor de la plastia), o utilizar aloinjerto si se dispone de un banco de tejidos. Ninguna de estas opciones está exenta de riesgos y, en ocasiones, constituye una alternativa que no se ha comentado de forma preoperatoria con el paciente, o dan lugar a una alteración en el transcurrir con normalidad dentro del equipo quirúrgico.
La mayoría de los pacientes que se van a intervenir de reconstrucción de ligamento cruzado anterior cuentan con un estudio de resonancia magnética preoperatorio que confirma su diagnóstico. El poder utilizar esta prueba de imagen para predecir el diámetro de la plastia permitiría anticipar el problema de una plastia insuficiente y valorar junto con el paciente el balance riesgo-beneficio de las alternativas.
El objetivo del estudio fue el siguiente: valorar si existe correlación entre el área total sumada de los tendones recto interno y semitendinoso en estudios de RM y el diámetro intraoperatorio de la plastia, así como determinar con qué probabilidad podemos obtener una plastia mayor o igual 8mm. Como objetivo secundario se estudió la relación entre variables antropométricas y el diámetro final de la plastia.
Material y métodosSe realizó un estudio observacional retrospectivo, incluyéndose a todos los pacientes intervenidos de reconstrucción de LCA entre enero de 2012 y diciembre de 2017 por un mismo cirujano ortopédico. Los criterios de inclusión en el estudio fueron: reconstrucción mediante plastia autóloga cuádruple con tendones semitendinoso y gracilis, estudio preoperatorio de RM incorporado a la historia clínica y descripción completa de la técnica y plastia en la hoja quirúrgica. Se excluyó a los pacientes con cirugías previas en esa misma rodilla que alterasen la medición por imagen, a pacientes con plastia alogénica o mixta, así como a los pacientes en cuya historia clínica u hoja quirúrgica no constara alguna de las variables sujetas a estudio.
Se recopiló información de 397 pacientes intervenidos de reconstrucción de LCA realizada en ese intervalo de tiempo. Cumplieron todos los criterios de inclusión 89 pacientes. Los casos excluidos se debieron a que el estudio de resonancia magnética se realizó en otro centro distinto al de la intervención, motivo por el cual no se pudieron recuperar las imágenes para hacer la medición. En otros casos la información de la plastia no constaba de forma completa en la hoja quirúrgica (tipo de conformación, tipo de injerto empleado, diámetro final de la plastia, etc.) o el injerto utilizado era autoinjerto tipo HTH o aloinjerto. Las variables recopiladas y analizadas fueron: área de semitendinoso (mm2) y recto interno (mm2) medidas en estudio de RM preoperatoria, edad, sexo, lateralidad de la intervención, peso, talla e índice de masa corporal.
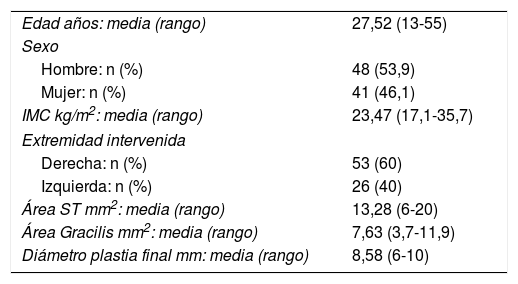
Datos demográficosEl estudio contó con un total de 89 participantes, siendo el 53,9% (n=48) hombres y el 46,1% (n=41) mujeres, con una edad media de 27,52 años (rango 13-55), peso medio de 69,42kg, talla media de 1,71m e IMC promedio de 23,47kg/m2 (rango 17,1-35,7). El 60% (n=53) de las reconstrucciones de LCA fueron en el lado derecho, el restante 40% (n=26) en el lado izquierdo (tabla 1).
Variables demográficas y mediciones en resonancia magnética
| Edad años: media (rango) | 27,52 (13-55) |
| Sexo | |
| Hombre: n (%) | 48 (53,9) |
| Mujer: n (%) | 41 (46,1) |
| IMC kg/m2: media (rango) | 23,47 (17,1-35,7) |
| Extremidad intervenida | |
| Derecha: n (%) | 53 (60) |
| Izquierda: n (%) | 26 (40) |
| Área ST mm2: media (rango) | 13,28 (6-20) |
| Área Gracilis mm2: media (rango) | 7,63 (3,7-11,9) |
| Diámetro plastia final mm: media (rango) | 8,58 (6-10) |
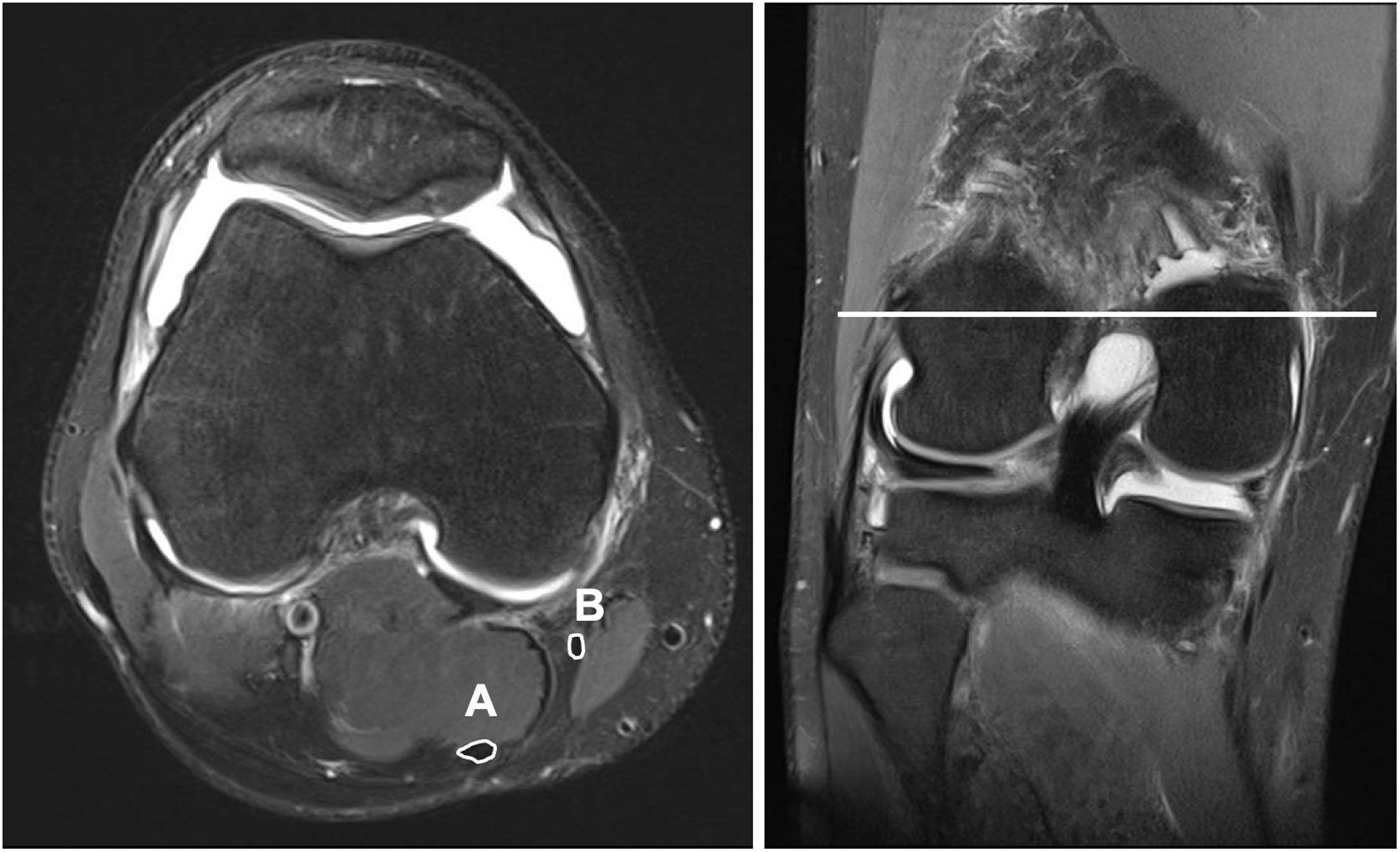
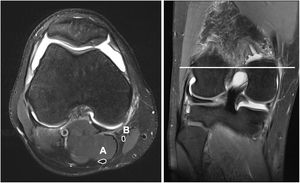
En todos los pacientes se utilizó la misma resonancia magnética (SKYRA 3 Teslas, Siemens, Erlangen, Alemania). Se obtuvieron cortes en plano coronal, sagital y axial cada 3mm con una bobina específica para la rodilla (knee coil). Durante la realización del estudio los pacientes mantuvieron una posición estandarizada consistente en decúbito supino, extensión de cadera y 30° de flexión de rodilla. Para ello se colocaron unas almohadillas que facilitaban el mantenimiento de la postura mencionada. El área de los tendones semitendinoso y recto interno se calculó con el programa Carestream (Carestream Health, Toronto, Canadá). El corte en el que se midió el área de los tendones se obtuvo identificando la porción más amplia del cóndilo femoral medial en un corte coronal. Una vez reconocido este punto identificamos su correspondiente corte axial. A través de una herramienta de medición manual se dibujó el perímetro de los tendones gracilis y semitendinoso. Al finalizar el trazo el programa calculó automáticamente el área en mm2 correspondiente a la superficie dibujada (fig. 1). Para minimizar la posible variabilidad intra-observador esta medición se realizó en 3 ocasiones en cada paciente, registrando como valor definitivo la media entre los 3 valores. Todas las mediciones fueron realizadas por 2 personas que desconocían el diámetro de plastia final para cada paciente.
Se realizó la misma técnica quirúrgica de reconstrucción de LCA en todos los pacientes utilizando tendones autólogos (semitendinoso y recto interno). Una vez obtenidos los tendones y eliminado el tejido muscular adyacente se reconstruyó un nuevo ligamento realizando una plastia cuádruple. Este nuevo ligamento se fijó en el fémur utilizando un dispositivo XO Button de 15mm (ConMed, Linvatec Int); la fijación tibial se realizó con un tornillo canulado interferencial Matrix (ConMed, Linvatec Int).
El diámetro final de la plastia fue medido de forma intraoperatoria con una bandeja de medición (incremento de 0,5mm entre orificios), definiéndose como el diámetro menor por el cual el injerto pasaba en su totalidad.
Análisis estadísticoSe realizó un análisis del coeficiente de correlación intraclase (CCI) para cuantificar la fiabilidad de las mediciones realizadas en la resonancia magnética y determinar la concordancia intraobservador e interobservador. Se calculó el coeficiente de correlación de Pearson para determinar la relación entre las distintas variables estudiadas (área en mm2 de tendón semitendinoso y recto interno, edad, sexo, peso, talla, IMC, lateralidad de la lesión) y el diámetro final de la plastia. Además, se utilizó una regresión logística para describir la probabilidad de que la medición del área del semitendinoso y recto interno en RM, en un corte axial determinado, correspondiera a un autoinjerto mayor o igual a 8mm de diámetro. Para ello se dicotomizaron los distintos resultados en plastia mayor o igual a 8mm (plastia suficiente) o menor de 8mm (plastia insuficiente). Para determinar la capacidad de discriminación del modelo se realizó una curva ROC. El nivel de probabilidad de 0,05 fue aceptado como criterio de significación estadística para todas las pruebas estadísticas. Se calcularon los intervalos de confianza, cuando fue posible, para un nivel de confianza del 95%. Todas las determinaciones estadísticas se realizaron utilizando Stata (versión 12.0; Stata, College Station, TX).
ResultadosEl área media de tendón semitendinoso medido en cortes axiales de RM fue de 13,28mm2 (rango 6-20), mientras que el área media de tendón recto interno fue de 7,63mm2 (rango 3,7-7,9). La concordancia intraobservador de las mediciones realizadas en la resonancia magnética fue excelente, con un CCI de 0,79. La concordancia interobservador también resultó excelente, tanto para la medición del área del tendón semitendinoso como del recto interno (CCI=0,84, CCI 0,77, respectivamente). El promedio del sumatorio de área de semitendinoso más recto interno para cada paciente fue de 20,91mm2 (rango 10-29,4). El diámetro medio de las plastias medidas intraoperatoriamente fue de 8,6mm (rango 6-10) (tabla 1). En 11 de los 89 pacientes intervenidos se obtuvo una plastia inferior a 8mm de diámetro (tabla 2).
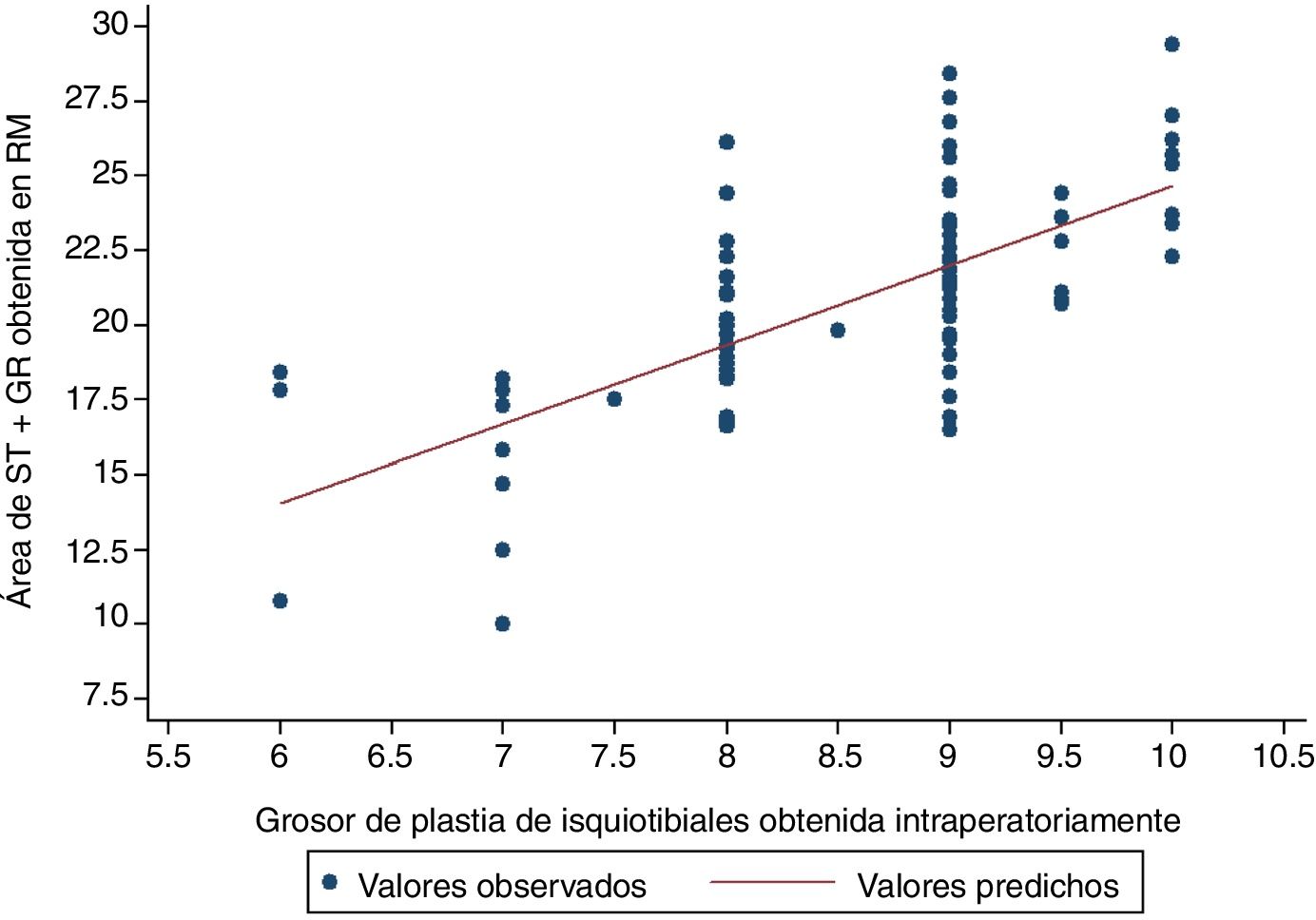
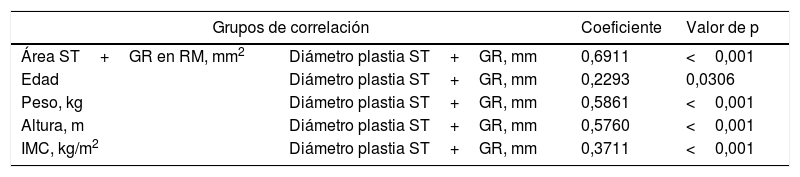
La variable que más se correlacionaba con el diámetro final de la plastia era el área total en la RM del tendón semitendinoso y recto interno, presentando un coeficiente de correlación de Pearson de 0,6911; p<0,0001 (tabla 3 y fig. 2).
Correlación de Pearson
| Grupos de correlación | Coeficiente | Valor de p | |
|---|---|---|---|
| Área ST+GR en RM, mm2 | Diámetro plastia ST+GR, mm | 0,6911 | <0,001 |
| Edad | Diámetro plastia ST+GR, mm | 0,2293 | 0,0306 |
| Peso, kg | Diámetro plastia ST+GR, mm | 0,5861 | <0,001 |
| Altura, m | Diámetro plastia ST+GR, mm | 0,5760 | <0,001 |
| IMC, kg/m2 | Diámetro plastia ST+GR, mm | 0,3711 | <0,001 |
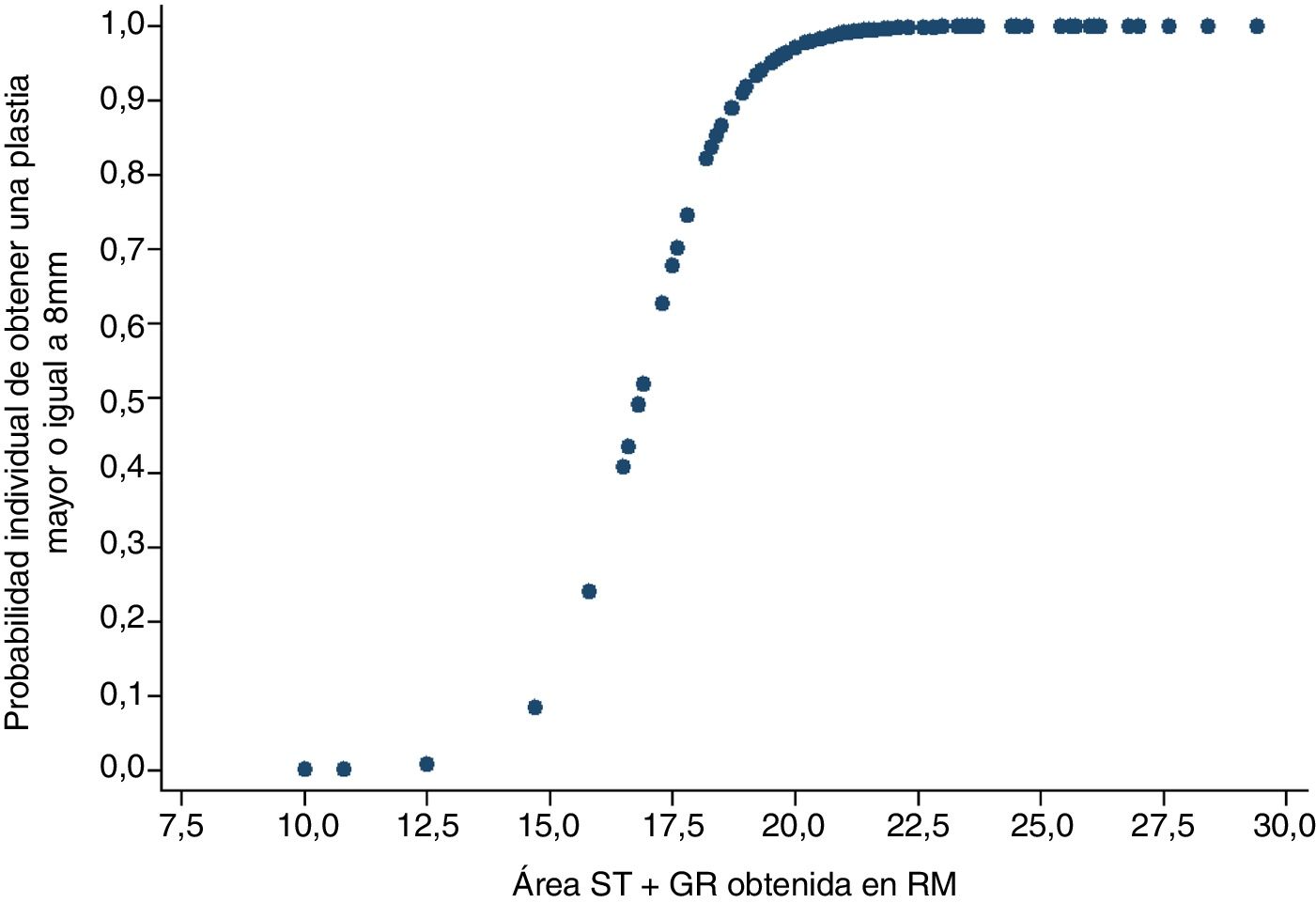
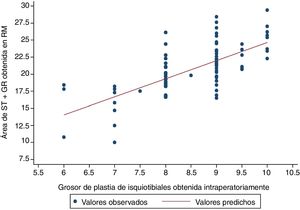
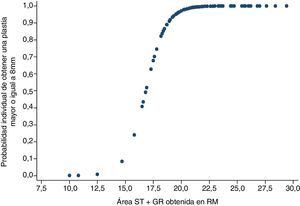
El diámetro de la plastia se dicotomizó en diámetro suficiente (igual o mayor a 8mm) o insuficiente (menor a 8mm). Utilizando un modelo de regresión logística se observó que si la combinación de área en la RM del semitendinoso y recto interno es de 15,8mm2, la probabilidad de obtener una plastia final igual o mayor de 8mm es del 23,9%. En cambio, si el sumatorio de áreas en la RM de ambos tendones midiera 19,8mm2 o más, la probabilidad de obtener una plastia suficiente sería de al menos 91,8% (fig. 3).
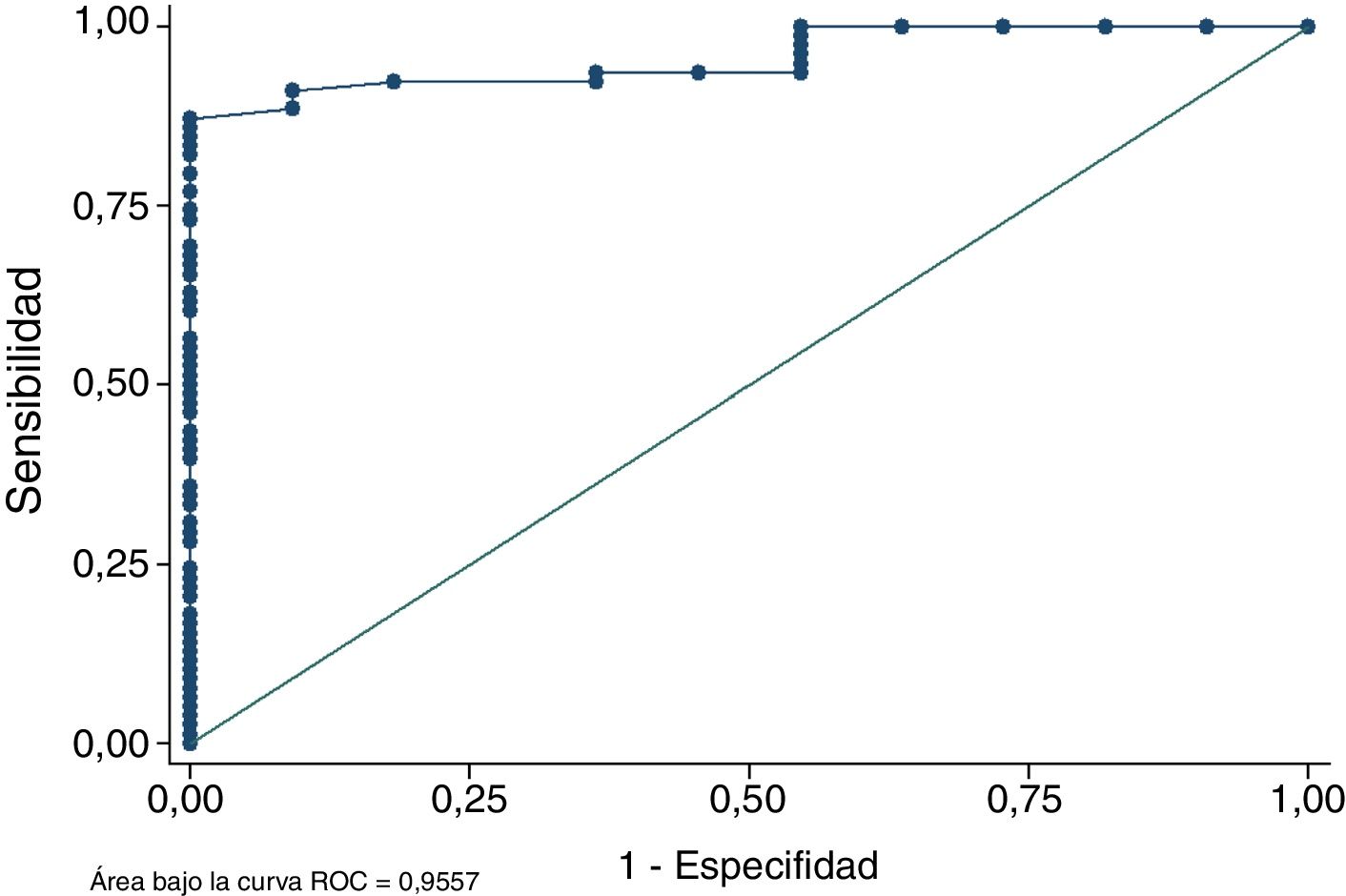
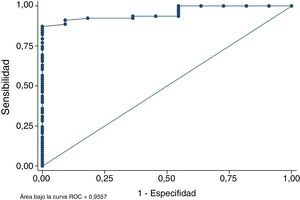
El análisis de la curva ROC demostró que el área total de los tendones semitendinoso y recto interno medida en RM discrimina correctamente en más del 95,57% de las ocasiones entre obtener una plastia de diámetro mayor o igual a 8mm o no tenerla (fig. 4). Este parámetro confirma que la medición en la RM del área supone un método fiable para predecir si el diámetro final de la plastia será suficiente o no. La prueba de bondad de ajuste de Homer-Lemeshow compara la probabilidad observada del resultado (diámetro final de la plastia mayor o igual a 8mm) con la probabilidad predicha del resultado. La bondad de ajuste de Homer-Lemeshow en la muestra fue de 0,879 confirmando una buena calibración del modelo.
De los 78 pacientes cuyo diámetro real de injerto fue mayor o igual a 8mm, 75 fueron correctamente clasificados como «plastia suficiente» con el sumatorio de áreas en RM (sensibilidad del 96,15%). Para aquellos cuyo verdadero diámetro de injerto fue inferior a 8mm, 5 de 11 pacientes fueron clasificados correctamente; por lo tanto, la especificidad fue del 45,45%. El valor predictivo positivo fue 75 de 81 (92,6%), mientras que el valor predictivo negativo fue 5 de 8 (62,5%).
En cuanto a las diferencias entre sexos observamos que un 75,6% de las mujeres de la cohorte obtuvieron una plastia suficiente (31/41) frente al 97,9% de los varones (47/48), siendo esta diferencia estadísticamente significativa (p<0,001, Chi cuadrado de Pearson) (tabla 2).
Con respecto al análisis de variables antropométricas se observó una correlación moderada entre el peso y el diámetro final de la plastia, con un Índice de correlación de Pearson de 0,5861 (p<0,001), también entre la altura y el diámetro final de la plastia (mm2), con un Índice de Correlación de Pearson de 0,5760 (p<0,0001). Se encontró una correlación baja entre la edad (Índice de correlación de Pearson de 0,2293, p<0,001) y el diámetro final de la plastia, también entre el IMC (0,3711, p<0,001) y el diámetro final de la plastia (tabla 3).
DiscusiónEl hallazgo más importante del estudio es que el diámetro de la plastia autóloga de isquiotibiales se puede predecir de forma fiable mediante la medición de áreas de los tendones semitendinosos y recto interno en cortes axiales de RM preoperatoria.
Varios estudios han puesto de manifiesto la relación entre una plastia de diámetro inferior a 8mm y una mayor probabilidad de fracaso del injerto7,14,16,17. Algunos autores han cuantificado este riesgo, como el estudio de Snaebjörnsson et al.18, concluyendo que por cada 0,5mm de incremento de diámetro a partir de los 8mm disminuye el riesgo de rerrotura (se multiplica por 0,86). A pesar de que se han identificado grupos de especial riesgo de fracaso de la reconstrucción de LCA, como son pacientes con edades inferiores a 20 años14,19 y pacientes que retoman la práctica de deportes con cambios de dirección, no existen estudios que eleven el grosor mínimo sugerido de 8mm a una cifra superior. Tampoco se han descrito recomendaciones de diámetros diferentes según el sexo, la altura o la demanda deportiva20,21.
Pese a que el diámetro final de la plastia es un factor clave en el éxito de la cirugía reconstructiva de LCA, actualmente no existe un modelo establecido en la práctica clínica que permita predecir de forma fiable el diámetro final de la plastia autóloga de tendones isquiotibiales. Este proyecto confirma la validez de la RM como método de predicción del diámetro final de la plastia, aportando al cirujano ortopédico una herramienta muy útil en la planificación de la intervención quirúrgica.
Un dato relevante para la práctica clínica diaria que se extrae de este estudio es que un área combinada de 19,8mm2 (sumatorio de área de semitendinoso y de recto interno en la RM) puede ser utilizada como punto de corte mínimo para obtener una plastia de al menos 8mm de grosor. En consonancia con lo descrito por otros autores22–24 se han identificado en esta cohorte diámetros inferiores a 8mm con más frecuencia en mujeres que en varones (24,3% de las mujeres y 2% de los varones) (tabla 2). Jannsen et al.25 y Ma et al.26 obtuvieron diámetros inferiores a 8mm en el 2,8% de varones y en el 11,3% de mujeres, y en el 18,4% de varones y 42,3% de mujeres respectivamente.
El área de tendón semitendinoso medida en cortes axiales de RM objetivada en nuestra población (13,28mm2) es similar a la identificada en la cohorte de Galanis et al.22 (13,22mm2), Beyzadeoglu et al.23(12,9mm2) y Erquicia et al.24 (12,4mm2), pero menor que los hallazgos de Wernecke et al.17 (16,5mm2). El área media de tendón recto interno medida en cortes axiales de RM es de 7,63mm2, similar a los hallazgos de Beyzadeoglu et al.23 (7,3mm2) y Erquicia et al.24 (6,4mm2), mientras que la población estudiada por Galanis et al.22 presentó áreas ligeramente mayores (10,18mm2).
Como indica Galanis et al.22 existen varias causas que pueden influir en las diferencias halladas entre estudios, incluyendo distintos protocolos de posición de las extremidades inferiores durante el estudio de RM o diferentes criterios de elección del corte de RM donde se llevan a cabo los cálculos de área. A la hora de analizar los datos se ha encontrado una correlación de 0,6911 (p<0,0001) entre el área en RM de semitendinoso y recto interno y el diámetro final de la plastia. Otros autores han estudiado también esta misma asociación obteniendo índices de correlación de Pearson similares: 0,813 Galanis et al.22, 0,86 Erquicia et al.24 y 0,641 Wernecke et al.17.
Algunos autores han estudiado previamente la relación entre distintas variables antropométricas y el diámetro final de la plastia autóloga de isquiotibiales27,28–30, hallando todos ellos una correlación baja-moderada entre la altura y el diámetro final de la plastia. Goyal et al.28 identificaron un Índice de correlación de Pearson de 0,358 (p<0,001) entre altura y diámetro final de la plastia y Schwartzberg et al.29 de 0,3903. Estos resultados van en consonancia con los hallazgos del presente estudio (Índice de correlación de Pearson 0.5760; p<0,001). Además, Schwartzberg et al.29 identificaron una correlación moderada entre el peso y el diámetro final de la plastia (Índice de correlación de Pearson=0,5118), similar a los resultados de nuestra cohorte (Índice de correlación de Pearson=0,5861; p<0,001). Sin embargo, la correlación entre estos parámetros hallada por Goyal et al.28 no mostró asociación significativa (Índice de correlación de Pearson=0,245; p=0,060). En cuanto a la correlación entre el IMC y el diámetro final de la plastia ningún autor halló una relación significativa entre ambas variables; en este estudio se ha encontrado una correlación de baja intensidad (Índice de correlación de Pearson de 0,3711; p<0,0001).
Otros autores han estudiado la predicción del diámetro de plastia autóloga de isquiotibiales mediante ecografía28–30 con resultados distintos. Astur et al.31 y Momaya et al.32 concluyeron que el estudio preoperatorio con ecografía del diámetro de tendones isquiotibiales no se correlacionaba de manera fiable con el diámetro final de la plastia. Erquicia et al.24, sin embargo, encontraron una correlación similar entre los hallazgos ecográficos, los hallazgos en resonancia magnética y el diámetro final de la plastia. Aunque se trate de un método potencialmente útil para predecir el diámetro de la plastia de isquiotibiales podría haber varias dificultades que limitan la aplicabilidad de este método, incluyendo la disponibilidad de un ecógrafo en las consultas, la necesidad de formación específica en el manejo del ecógrafo y la dificultad técnica de llevar a cabo el estudio y las mediciones.
Existen ciertas limitaciones en el presente estudio. La primera de ellas es la ausencia de datos acerca de la longitud de los tendones una vez extraídos. Según la longitud del injerto se puede obtener una plastia de mayor diámetro si se emplea una configuración de montaje distinta. De este modo, comparando las distintas opciones utilizando un mismo tendón, el diámetro de la plastia será mayor y la longitud de la plastia final menor si se utiliza una configuración quíntuple en vez de cuádruple. En el presente estudio se utilizó en todos los casos seleccionados una configuración cuádruple, pero no se recogieron datos acerca de la longitud de los tendones una vez extraídos. Tampoco se recogieron datos acerca de la situación de la plastia a nivel tibial una vez fijados el componente femoral y tibial (la plastia excede la longitud del túnel, la totalidad de la plastia dentro de túnel, la plastia no incluye la totalidad del túnel tibial).
El siguiente punto es la magnificación no estandarizada del corte de imagen de la RM a partir del cual se va a calcular el área de los tendones semitendinoso y recto interno. Los investigadores encargados de realizar las mediciones utilizaron en cada caso la magnificación (zoom) con la que se obtenía la imagen más nítida posible, y con la que, por lo tanto, se delimitaba mejor el área de los tendones. La utilización de la magnificación permite visualizar mejor el área de los tendones, trazar de una manera más precisa su perímetro y, por tanto, obtener unas estimaciones de plastia final más exactas. Si se revisa la literatura disponible no se logra hallar un consenso en la magnificación que se debe emplear: Bickel et al.33 realizaron un estudio similar con una magnificación no estandarizada, mientras que Vincent et al.34 decidieron utilizar una magnificación de ×4, Grawe et al.9 una magnificación de ×2 y Cobanoglu et al.35 una magnificación de ×10. En el presente estudio cada investigador utilizó la magnificación (siempre entre ×4 y ×10) que mejor permitiera visualizar y delimitar el perímetro de los tendones. A pesar de que ambos observadores utilizaron la magnificación que les resultaba más adecuada, los resultados de concordancia interobservador muestran un grado de acuerdo en la medición excelente, demostrando que no existen diferencias de medición. Además, consideramos que trazar el perímetro de los tendones con una imagen borrosa, como puede ocurrir al utilizar de manera sistemática la misma magnificación, tendría una importante repercusión en la calidad y precisión de las mediciones, y por tanto en la fiabilidad y reproducibilidad del método propuesto.
ConclusiónEl área total de los tendones semitendinoso y recto interno (mm2), medida preoperatoriamente en cortes axiales de RM, se correlaciona con el diámetro final de la plastia y constituye un método fiable y reproducible para predecir el grosor de la plastia autóloga de isquiotibiales. Se ha encontrado una correlación moderada entre el peso del paciente y el diámetro final de la plastia, también entre la altura del paciente y el diámetro final de la plastia. Estos datos suponen una herramienta útil para anticipar de forma preoperatoria el riesgo de obtener una plastia de diámetro insuficiente.
Conflicto de interesesLos autores declaran que no existe ningún potencial conflicto de intereses relacionado con el artículo.