En este trabajo se estudió la evolución clínica de pacientes con rotura de tendón del bíceps braquial tratados mediante reconstrucción quirúrgica según nuestra propia técnica de doble incisión.
PacientesSe incluyó a 20 pacientes (21 casos) de rotura de tendón del bíceps braquial tratados mediante nuestra propia técnica quirúrgica de doble abordaje modificada, consistente en 2incisiones mínimas. La evaluación funcional se determinó mediante la escala Mayo Elbow Performance Score, la fuerza muscular se determinó con el cuestionario Medical Research Council y el dolor mediante la Escala Analógica Visual a los 12 meses de seguimiento. Se determinó el rango de movilidad midiendo los grados de flexión y extensión.
ResultadosUn año después de la cirugía todos los pacientes habían vuelto al deporte al mismo nivel que tenían previamente. La puntuación de Escala Analógica Visual fue de 1,90±0,89 (media±desviación estándar) y la mediana de la escala Mayo Elbow Performance Score de 90 (mínimo-máximo: 80-100). Del total, 16 (76,2%) presentaron la máxima puntuación en la escala Medical Research Council (puntuación 5), mientras que 5casos (23,81%) tuvieron una puntación de 4+. La media de extensión fue de 136,67° (IC 95%: 134,14°-139,19°) y −7,38° de flexión (IC 95%: [−10,04°]-[−4,72°]).
ConclusionesEl abordaje quirúrgico de la doble incisión para la reparación anatómica de las roturas de tendón distal del bíceps braquial es seguro y proporciona resultados que permiten la recuperación muscular y la vuelta al deporte de los pacientes.
and objective The aim of this work was to evaluate clinical outcomes of patients with biceps brachii tendon rupture who underwent a surgical tendon reconstruction using our own modified double approach technique.
PatientsThe study was performed in 20 patients (21cases) with biceps brachii tendon rupture. Patients were treated with our own double-approach surgical technique consisting of 2minimum incisions. After one year follow-up, functional evaluation was assessed using the mayo Elbow Performance Score, muscle strength was estimated with the Medical Research Council questionnaire and pain was evaluated with the Visual Analogic Scale. Range of motion was determined by measuring extension and flexion
ResultsOne year after surgery all patients had returned to sports at the same level they had previously. Visual Analogic Scale was 1.90±0.89 (mean±standard deviation) and median Mayo Elbow Performance Score was 90 (minimum-maximum: 80-100). Of them, 16 patients (76.2%) showed the highest Medical Research Council score, score 5, while 6 cases (26.1%) still scored 4+. Patients had a mean of 136.67° flexion (95% CI: 134.14°-139.19°) and −7.38° extension (95% CI: [−10.04°]-[−4.72°])
ConclusionsDouble-incision surgical approach for distal biceps brachial tendon rupture anatomical repair is a safe technique, providing results that allow patients muscle recovery and return to sports.
La rotura del tendón distal del bíceps es una lesión poco frecuente que representa alrededor de un 3% de todas las roturas del bíceps1,2. Principalmente ocurre en varones de mediana edad (40-50 años), que presentan cambios preexistentes degenerativos que predisponen a esta lesión3-7, con predominancia en el brazo dominante3.
Estudios previos señalan que el mecanismo de producción de la lesión podría ser una contracción concéntrica excesiva en un brazo en flexión y supinación8. El dolor súbito seguido de la impotencia funcional es una constante en estas lesiones y, en ocasiones, están acompañados por la aparición de hematomas o equimosis en la faceta anteromedial del brazo. Debido a la retracción proximal del músculo, a menudo aparece una deformación estética, que puede pasar desapercibida en pacientes con poca musculatura o con cierto grado de obesidad. O’Driscoll et al.9 describieron la prueba del gancho (hook test), que muestra una alta sensibilidad y especificidad, así como la prueba de compresión (squeeze test), para el diagnóstico de la rotura completa del bíceps braquial distal10.
Las lesiones crónicas conducen a una pérdida de la fuerza del brazo en flexión y supinación, combinada con la correspondiente asimetría respecto al brazo contralateral. El dolor puede aparecer debido a la irritación del nervio lateral cutáneo: en estos grupos de pacientes la reconstrucción quirúrgica es aconsejable3,11. Boyd y Anderson12 describieron por primera vez la doble vía de reinserción para evitar el riesgo de la lesión del nervio interóseo posterior. Morrey et al.2 publicaron una modificación de esta aproximación de la doble vía con el objetivo de reducir cualquier posible calcificación heterotópica después de la incisión de la musculatura de la cara externa del olécranon.
En este trabajo se ha evaluado la vuelta al deporte y la evolución clínica de pacientes con rotura del tendón del bíceps braquial a los que se trató mediante una reconstrucción quirúrgica del tendón utilizando una técnica propia modificada de doble aproximación.
Materiales y métodosPacientesSe trata de un estudio retrospectivo llevado a cabo en 20 pacientes, con 21 casos de rotura del tendón del bíceps braquial (un paciente presentaba rotura en ambos brazos), tratados en nuestra unidad desde 2008 hasta 2017. El estudio fue realizado de acuerdo con los principios éticos aprobados en la Declaración de Helsinki de 1964, revisados en 2013. El estudio fue aprobado por el Comité Ético de la Institución y los pacientes firmaron un consentimiento informado sobre su deseo de participar. En el momento de la lesión, los pacientes tenían una media de edad de 44,7±6,6 años (media±DE). En 14 casos (66,7%) el brazo derecho era el lesionado mientras que en los otros 7 (33,3%) la lesión ocurrió en el izquierdo. Todos los pacientes practicaban deporte y la lesión se produjo durante la práctica deportiva.
Procedimiento quirúrgicoLa técnica quirúrgica consistió en una serie de modificaciones a los procedimientos quirúrgicos ya existentes. Con el paciente en posición supina y con la ayuda de una mesa de mano se realiza anestesia locorregional del miembro. Utilizamos un torniquete en el brazo y se prepara el campo quirúrgico.
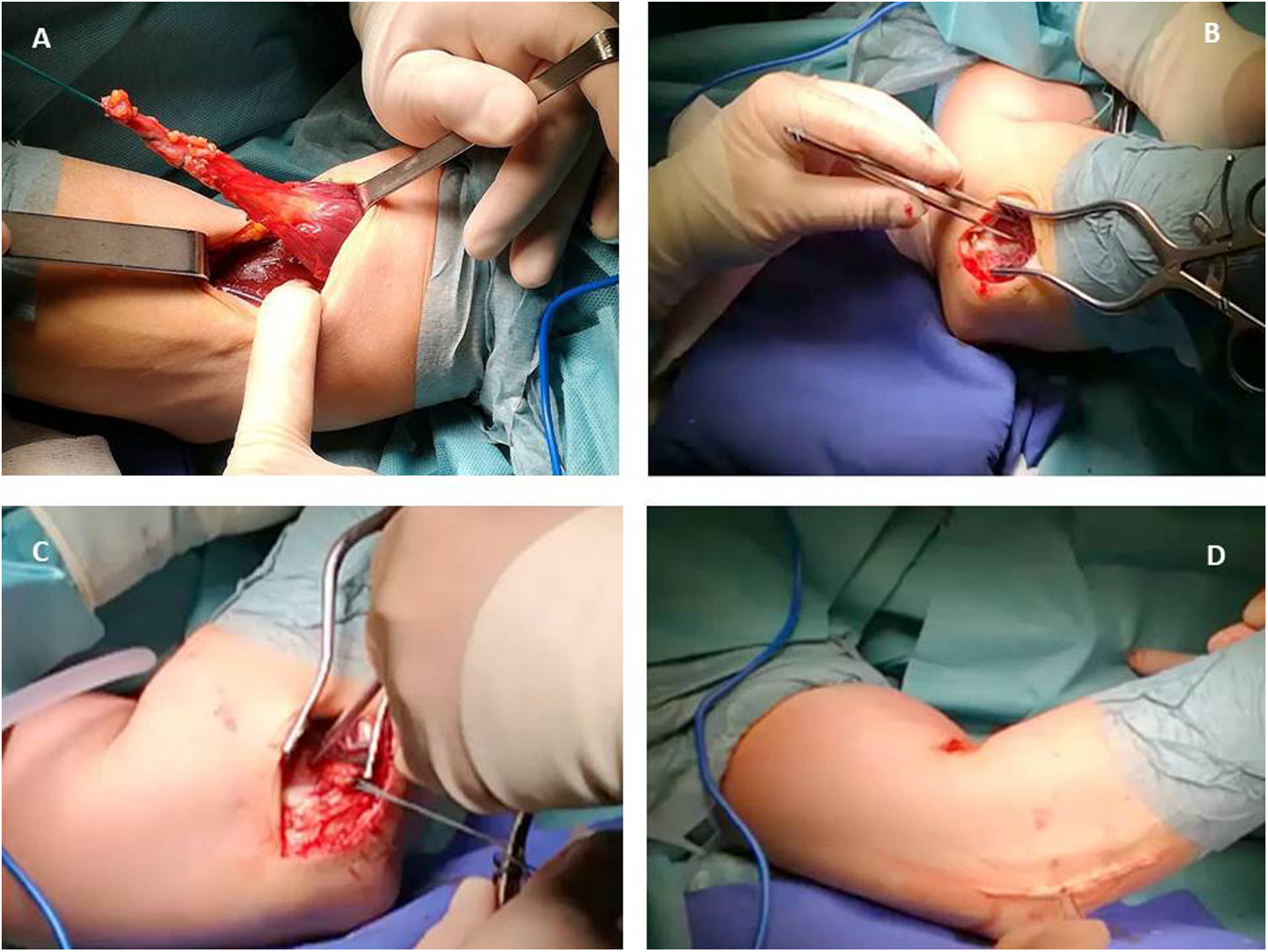
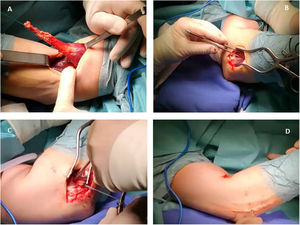
Se hace una incisión limitada transversa de 2-3cm justo por encima del pliegue cubital; con una disección roma se busca el tendón avulsionado y se localiza; llevamos a cabo una inspección minuciosa de tendón avulsionado y se resecan los últimos 5-6mm del tendón degenerados y posteriormente colocamos 2suturas no reabsorbibles con ethibon del número 5 de Bunnell en el tendón avulsionado. Esta sutura nos permitirá traccionar el tendón en su totalidad hasta su inserción ósea (fig. 1A).
Palpamos posteriormente la tuberosidad radial y hacemos una segunda incisión en la tuberosidad radial, transmuscular, separando el músculo extensor común y supinador, con el antebrazo en pronación máxima. Nunca exponemos el cúbito. Preparamos el lecho de la tuberosidad radial con fresas de alta velocidad en una trinchera de 1cm ancho y varios milímetros de profundidad y dejamos un arpón transóseo con los hilos, que nos servirán para el anclaje tendinoso (fig. 1B).
Pasamos una pinza de hemostasia curva y roma desde el antebrazo hacia el brazo, deslizándola por debajo de la tuberosidad radial y avanzando en sentido proximal, entre el radio y el cúbito, ayudándonos de maniobras de flexo-extensión hasta alcanzar el brazo: la punta roma asoma de la pinza por la incisión transversal.
Metemos los hilos de ethibon en la punta de la pinza y traccionamos de ella retirándola hacia distal hasta conseguir pasar los hilos al antebrazo. Una vez pasados los hilos, traccionamos de ellos ayudándonos de maniobras de flexo-extensión hasta lograr la salida completa del tendón avulsionado por la incisión distal del antebrazo; retiramos la sutura de ethibon y volvemos a hacer una sutura del tendón con puntos tipo Bunnell con los hilos pertenecientes al arpón transóseo colocado previamente en la tuberosidad radial, anudamos y tensionamos con fuerza la sutura hasta pegar por completo el tendón avulsionado a la tuberosidad radial con el brazo en posición neutra.
Posteriormente verificamos que la movilidad del codo es completa, en supinación-pronación, flexión y extensión completa, libre y sin anomalías en todo el rango de movilidad.
Realizamos el cierre por planos, soltamos torniquete para una adecuada hemostasia, no dejamos drenaje y colocamos férula con vendaje compresivo en flexión de codo de 90° con antebrazo en posición neutra.
Para minimizar cualquier aparición de calcificaciones ectópicas, evitamos pasar la pinza de disección entre la ulna y el ancóneo o entre el ancóneo y el ECU (intervalo de Kocher). Como sistema de fijación utilizamos sutura transósea mediante un arpón no reabsorbible de 5,5mm Healix (DePuy Synthes, Madrid, España) (fig. 1C). Después de suturar (fig. 1D), se inmoviliza a los pacientes 4 semanas con una férula y un cabestrillo y posteriormente siguen un programa de rehabilitación de 6 semanas.
Evaluación de la evolución clínicaUn año después de la cirugía, la evolución funcional del brazo lesionado se evaluó mediante la escala Mayo Elbow Performance Score (MEPS)13. La fuerza muscular se estudió mediante el cuestionario Medical Research Council (MRC)14. El dolor se evaluó mediante la Escala Visual Analógica (EVA). Se determinó el rango de movilidad (RDM) midiendo los grados de extensión y flexión.
Análisis estadísticoLos datos se analizaron con el programa IBM® SPSS® Statistics, versión 22 (Nueva York, EE. UU.). Las variables cualitativas se expresaron como recuentos o porcentajes. La existencia de relaciones entre dichas variables se estudió mediante tablas de contingencia y se analizaron utilizando la prueba de la χ2 de Pearson. Las variables cuantitativas se expresaron con la media o la mediana como medida de tendencia central y la desviación estándar o los valores mínimo y máximo como medida de dispersión. En el caso del RDM se estimaron la media y el intervalo de confianza del 95% (IC 95%) de la media. La normalidad se estudió mediante la prueba de Kolmogorov-Smirnov. La distribución de las variables cuantitativas dentro de las distintas categorías de variables cualitativas se contrastó mediante las pruebas no paramétricas de la U de Mann-Whitney (2 categorías) o Kruskal-Wallis (más de 2 categorías). Para identificar posibles relaciones entre variables se utilizó el coeficiente de correlación de Spearman. Todas las comparaciones estadísticas fueron bilaterales, con un nivel de significación α del 5%.
ResultadosLa mediana del tiempo en que a los pacientes se les intervino quirúrgicamente para la reinserción del tendón del bíceps braquial fue de 7 días (mínimo: 1 día; máximo: 30 días). Tras la cirugía, un paciente presentó una neuroapraxia, que se resolvió espontáneamente. Después de la cirugía, el tiempo medio de recuperación (tiempo transcurrido entre la cirugía y el alta médica) fue de 4,43±1,21 meses. Todos los pacientes volvieron a su nivel previo de actividad deportiva.
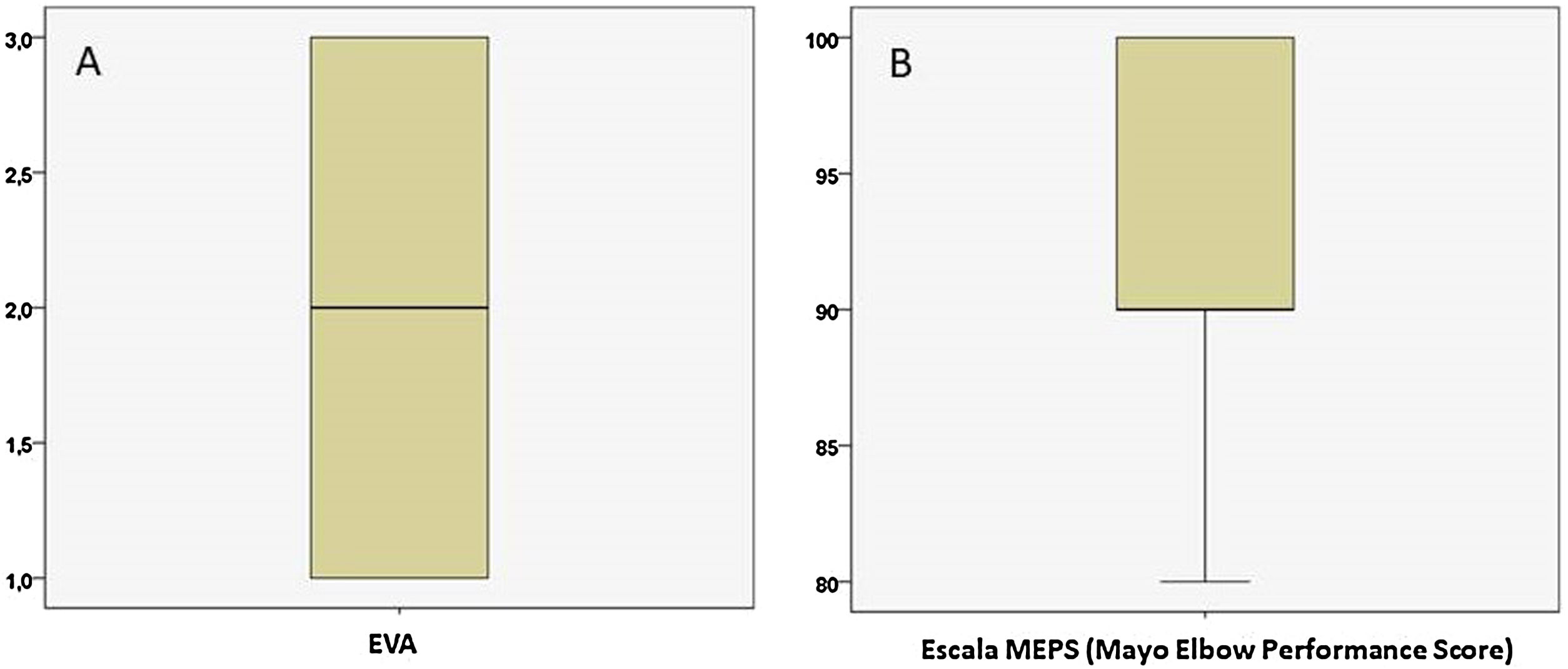
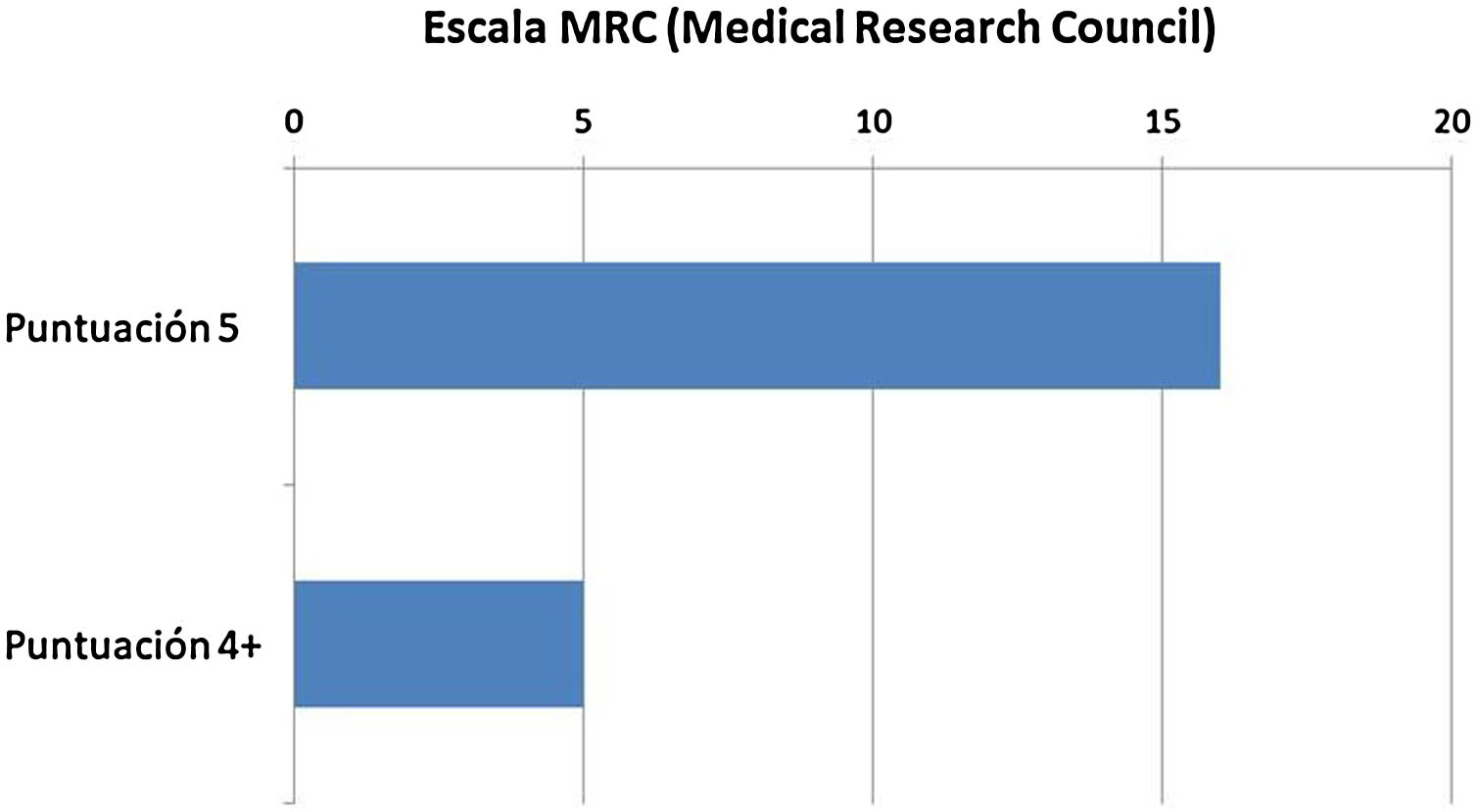
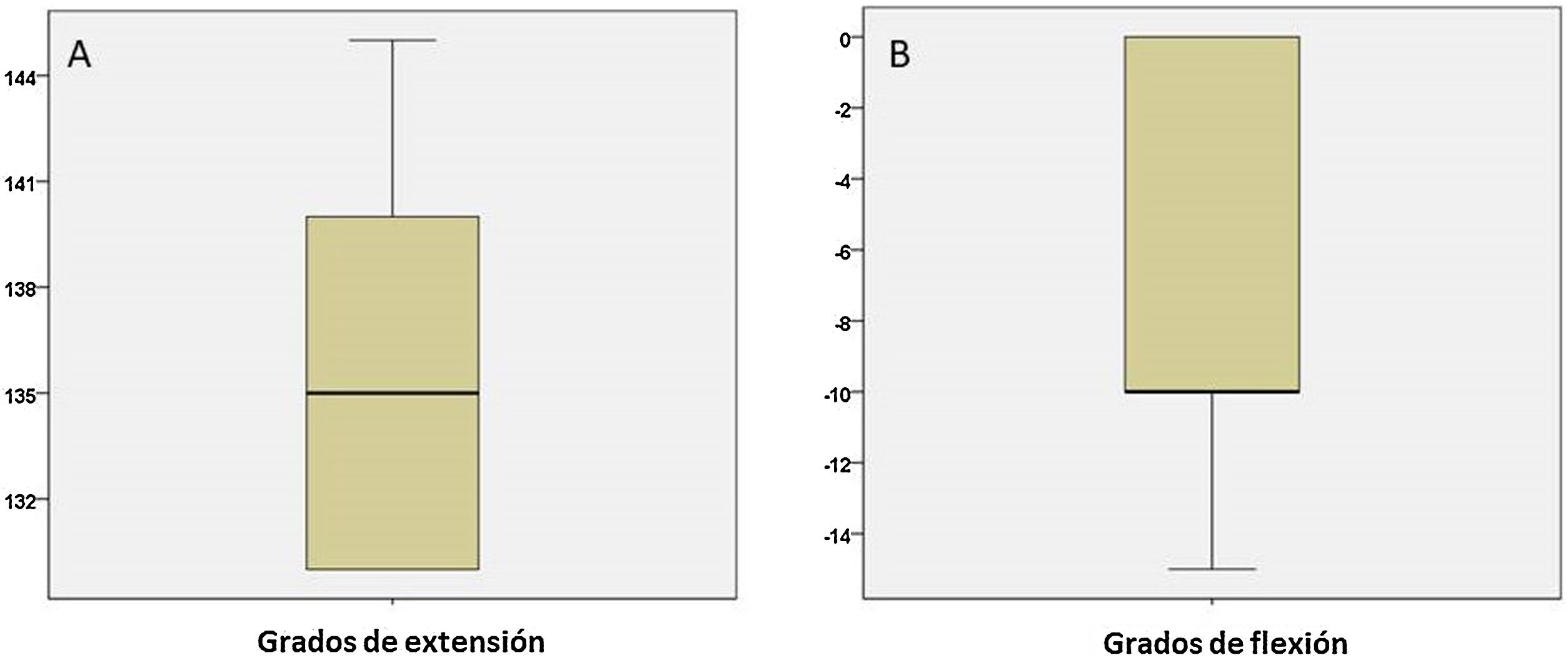
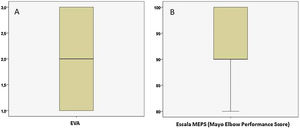
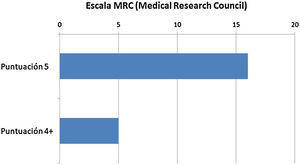
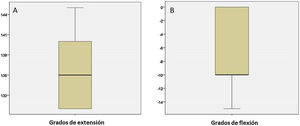
Un año después de la cirugía se evaluó la evolución clínica y funcional de los pacientes. La media de dolor medido mediante la escala EVA fue de 1,90±0,89 (fig. 2A) y la mediana de la escala MEPS fue de 90 (80-100) (fig. 2B). La potencia muscular evaluada mediante la escala MRC se muestra en la figura 3. Los resultados de la evaluación mediante la escala MRC mostraron la puntuación máxima (puntuación 5), en 16 casos (76,2%) mientras que, en los restantes 5 casos (23,8%), la puntuación fue de 4+. Con respecto a la evaluación del RDM un año después de la cirugía, los pacientes presentaron 136,67° de extensión media (IC 95% de la media: 134,14°-139,19°) y −7,38° de flexión media (IC 95% de la media: de −10,04° hasta −4,72°) (fig. 4). Como se esperaba, los grados de flexión y extensión estaban muy correlacionados (ϱ = −0,726; p<0,001). Asimismo, se encontró una correlación estadísticamente significativa entre los grados de flexión y la escala MEPS (ϱ=0,470; p=0,032) y la puntuación MRC (ϱ=0,581; p=0,006).
La tabla 1 muestra los factores epidemiológicos que podrían influir en los resultados clínicos del tratamiento quirúrgico. Presentaban antecedentes médicos de interés 8 pacientes, incluyendo alergias graves, asma, infección por el virus de la hepatitis C, hipertensión arterial, talasemia menor, dislipidemia o psoriasis. De estos, 6 pacientes con antecedentes médicos se encontraban bajo tratamiento farmacológico; 4 pacientes habían sido intervenidos quirúrgicamente por un problema traumatológico, como una reconstrucción de ligamento cruzado anterior, hernia discal, prótesis de rodilla o reconstrucción del hueso frontal (tabla 1). Solo se encontró una relación estadísticamente significativa entre la escala MEPS y el tratamiento farmacológico para los antecedentes médicos de interés. Así, la mediana de MEPS en pacientes sin tratamiento era de 100 (80-100), significativamente mayor que en pacientes sin tratamiento, cuya mediana de MEPS era de 90 (80-90) (p=0,010).
DiscusiónEn el presente estudio se han evaluado los beneficios de una técnica de reparación anatómica para la rotura del tendón distal del bíceps braquial consistente en el empleo de un enfoque quirúrgico de doble incisión. Los resultados se evaluaron en términos de la evolución clínica y la vuelta de los pacientes al nivel previo de actividad física. La rotura del tendón distal del bíceps braquial es una lesión relativamente poco prevalente que afecta a 1,2 por cada 100.000 pacientes4, la mayor parte hombres de mediana edad, entre 40 y 50 años. Nuestros resultados están de acuerdo con la literatura publicada al respecto4,15. Así, los pacientes incluidos en el presente estudio eran todos hombres con una edad media de 44,5 años, que practicaban algún deporte de alta intensidad. Encontramos un caso bilateral en un paciente que practicaba culturismo, que se rompió de forma simultánea el tendón distal del bíceps braquial de ambos brazos. A este respecto existen publicaciones que señalan que el riesgo de rotura del tendón del bíceps braquial puede incrementarse un 8% en el brazo contralateral16. Los demás pacientes presentaban la lesión en el brazo dominante, que se produjeron mientras practicaban alguna actividad deportiva de media o alta intensidad, en competición o entrenando.
En nuestra serie de pacientes solo se produjo una complicación, que consistió en una neuroapraxia producida probablemente por la colocación de unos separadores intraoperatorios y que se resolvió de forma espontánea. De acuerdo con nuestros resultados, hemos encontrado ventajas claras en términos de las escasas complicaciones posquirúrgicas y la recuperación completa de los atletas, que pudieron volver a la actividad física al mismo nivel de antes de la lesión. En este sentido, Lang et al.17 concluyen, en un estudio retrospectivo llevado a cabo en 47 pacientes, que la doble incisión en manos de un cirujano experimentado es un método simple y barato que ofrece resultados clínicos satisfactorios.
En nuestra técnica, usamos un anclaje «Healix» de 5,5 mm, sin encontrar ningún caso de sinostosis radioulnar. Además, la exposición quirúrgica por medio de nuestra técnica de doble incisión permite una visualización excelente de las áreas anatómicas, lo que prueba que es una técnica muy conveniente. Una vez que el tendón está anclado, realizamos todos los posibles movimientos del codo para verificar que presenta un rango de movilidad completo.
Tras un año de la cirugía, la media de dolor medido con la escala EVA fue de casi 2. Resultados similares han sido publicados por otros autores utilizando otros métodos18. Sin embargo, hemos encontrado que la determinación del dolor para evaluar los beneficios de esta técnica es irrelevante, puesto que los pacientes apenas mostraban dolor, incluyendo el paciente con una lesión en el interosseus posterior, quien, a pesar de presentar neuroapraxia, no tenía dolor. Hemos encontrado que otros parámetros son más útiles para evaluar este procedimiento quirúrgico. En efecto, el dolor, junto a la movilidad, estabilidad y función, se evaluó con la escala MEPS. Los pacientes incluidos en este estudio mostraron una mediana de puntuación de 90 sobre 100 a los 12 meses, lo cual se considera un resultado excelente y está de acuerdo con lo publicado por otros autores19. Observamos que existía una diferencia estadísticamente significativa en la puntuación de MEPS entre los pacientes que recibieron algún tipo de tratamiento para otra causa médica y los que no recibieron ningún tipo de tratamiento, de modo que la puntuación de MEPS era más baja en los primeros que en los segundos. Aunque no tenemos ninguna explicación clara para este hecho, se podría especular que los tratamientos farmacológicos podrían influir en la capacidad de curación de los pacientes o en la propia percepción sobre su capacidad de curación, lo cual se podría reflejar en el resultado del cuestionario MEPS. Otro parámetro que en nuestra opinión es útil para evaluar los beneficios de esta técnica es la escala MRC utilizada para medir la potencia muscular después de la cirugía. Los resultados obtenidos con respecto a la escala MRC mostraban que la mayoría de los pacientes (73,9%) tenían movilidad completa contra resistencia (puntuación 5) y el resto de los pacientes (26,1%) presentaban casi movilidad completa contra gravedad y contra resistencia, comparados con el lado contralateral sano a los 12 meses después del tratamiento quirúrgico. Estos resultados demuestran que después de la cirugía los pacientes habían recobrado sus funciones musculares y apoyan el hecho de que fueran capaces de volver a practicar deporte y alcanzar los mismos niveles deportivos que tenían antes de la lesión. Por último, se midió el RDM para evaluar la evolución de los pacientes. En este sentido, se comprobó que, 12 meses tras la cirugía, los pacientes presentaban niveles casi normales de movilidad (137,17° de extensión media y −6,96° de flexión media, considerando que 145° y 0°, constituyen respectivamente el RDM normal del codo). Estos resultados indican que nuestra técnica es capaz de restablecer la funcionalidad completa del brazo, lo que ayuda a la vuelta de los pacientes al deporte.
Una gran ventaja de la doble vía es permitir una reinserción más anatómica del tendón distal del bíceps braquial avulsionado sobre su inserción en la tuberosidad radial en comparación con la vía única anterior. Rollo et al.20, utilizando su propia modificación del método de la doble incisión, concluyen que, gracias a la preservación de las estructuras anatómicas, la técnica ofrece muy buenos resultados. Tarallo et al.19, en un trabajo en el que estudiaron las ventajas e inconvenientes de la reparación antómica mediante la técnica de la doble incisión llevado a cabo en 63 pacientes, concluyen que, aunque las complicaciones más graves que se pueden producir son la parálisis del nervio y la reducción de la movilidad, la técnica representa una opción válida de tratamiento, sobre todo en pacientes activos jóvenes, en quienes, gracias a la reinserción anatómica, se restaura la flexión y la fuerza de supinación.
Aunque hay trabajos y series que hablan de las bondades de una movilización precoz del tendón reinsertado18,21, coincidimos con el Prof. Bernard F. Morrey2 en que, al realizar la reinserción mediantes arpones de sutura, dudamos que tenga la suficiente fuerza para permitir una movilización precoz. En nuestra serie no hemos tenido ningún caso en cuanto a rigidez se refiere y la movilización de todos los casos tratados ha sido satisfactoria, por lo que para nuestra tranquilidad personal nos inclinamos a las movilizaciones articulares y a iniciar el tratamiento rehabilitador pasadas las 4 semanas de inmovilización si efectuamos la reconstrucción mediante las 2vías de abordaje.
La principal limitación de este estudio estriba en su diseño retrospectivo. A su favor se encuentra el hecho de que todos los pacientes siguieron el mismo protocolo de tratamiento y seguimiento. Otra limitación del estudio es su pequeño tamaño muestral. Sin embargo, considerando la muy baja incidencia de este tipo de lesión y la consistencia de los resultados, este relativamente pequeño número de pacientes incluidos no debería suponer una limitación seria del estudio. La fortaleza principal del estudio es la consistencia de los resultados obtenidos. En efecto, el pequeño grado de variación encontrado entre los pacientes incluidos apoya firmemente las conclusiones del trabajo.
En conclusión, el procedimiento quirúrgico de la doble incisión para la reparación anatómica de la rotura del tendón distal del bíceps braquial es seguro, proporciona buenos resultados desde el punto de vista clínico y permite a los pacientes la vuelta al deporte a los niveles que tenían antes de la lesión.
Nivel de evidenciaNivel de evidencia IV.
FinanciaciónEste trabajo ha sido financiado por la Fundación Dr. Pedro Guillén.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.
Queremos dar las gracias a Mario Wensell por la revisión crítica del manuscrito.