En la actualidad continúa la controversia respecto al tratamiento quirúrgico más adecuado de la fractura de cuello femoral desplazada en pacientes añosos o con alto riesgo de luxación. En nuestro estudio nos enfocamos en reportar resultados clínicos, funcionales y radiográficos de este tipo de pacientes tratados con artroplastia total de cadera usando el sistema de doble movilidad con un seguimiento mínimo de 2 años.
Materiales y métodosEn el periodo de enero de 2015 a enero de 2016 los pacientes con fractura del cuello femoral desplazada asistidos en las centrales de emergencia de los hospitales que participaron en el estudio fueron seleccionados. De 137 pacientes, 41 cumplían con uno o más de los criterios de inclusión y aceptaron la indicación terapéutica recomendada. Los pacientes fueron sometidos a artroplastia total de cadera utilizando prótesis con sistema de doble movilidad (cementada o no cementada). Todos los pacientes fueron evaluados con el Mini-Mental State Examination y la distancia de caminata en el preoperatorio, a las 3 y 6 semanas, a los 3 y 6 meses, al año y en años subsecuentes. Las evaluaciones radiográficas fueron programadas a tiempos similares.
ResultadosSe evaluaron 41 pacientes, con un seguimiento promedio de 2,4 años (rango 2 a 3,2 años). La media de edad fue de 85,2 (rango 80 a 96 años). Cuatro pacientes fallecieron en el periodo de seguimiento por causas no asociadas a la cirugía, con el implante funcionando. Hubo un solo caso de infección a los 8 meses de la cirugía, tratado con una revisión en un tiempo. No se reportaron casos de luxación en esta serie.
ConclusiónLa utilización del sistema de doble movilidad para el tratamiento de fracturas del cuello femoral desplazadas en pacientes con alto riesgo de luxación y añosos ha demostrado buenos resultados clínicos y radiológicos, que fundamentan la indicación sistemática de uso en nuestros servicios.
Actually there is a controversy about the treatment of hip fractures on older patients with high risk of dislocation. Our study is focused on report clinico-functional and radiographic results in this population treated with total hip replacement using a dual mobility system after a minimum follow up of 2 years.
Materials and methodsIn the period from January 2015 to January 2016 patients assisted at the Emergency Unit at the participant hospital were recluted for participation. A total of 137 patients were assisted and 41 fulfilled the inclusion criteria and accepted to participate. All patients received a total hip replacement with a dual mobility system (cemented or uncemented). The patients were evaluated with the Mini-Mental State Examination, walking distance test, preop and postop at 3 and 6 weeks, 3 months, 6 months, one year and subsequent years. Radiographic evaluation was scheduled with clinico-functional review.
ResultsForty-one patients included, follow up average 2.4 years (range 2 to 3.2 years). Mean age 85.2 (range 80 to 96 years). Four patients died during follow up due to causes not related to the total hip replacement and the implant was functioning. One case have an infection and was revised in one stage procedure. One case have an infection at 8 months follow-up and was revised in one stage procedure. There were no dislocations.
ConclusionThe use of dual mobility system in this high dislocation risk population has shown good clinical and functional results, and support the sistematic indication in our services.
La inestabilidad de una artroplastia total de cadera (ATC) sigue siendo una de las complicaciones más temidas y una frecuente causa de revisión, tanto en Estados Unidos (22%) como en el Registro Australiano de Artroplastias; es incluso más frecuente que la infección1,2.
En los casos de pacientes con fracturas de cuello femoral (FCF) desplazadas, los índices reportados son de 1,4 a 2,8% dentro del primer año postoperatorio, aun con la implementación de diferentes estrategias como el uso de cabezas de mayor tamaño, la reinserción del plano de los rotadores cortos y la cápsula o el cambio al abordaje anterior directo3–5.
Con el incremento de la expectativa de vida a nivel mundial, se espera que un mayor número de pacientes sufran una fractura de cadera y puedan presentar factores de riesgo para luxación (RL) luego de una ATC.
Existen múltiples factores que contribuyen al aumento del RL, como la experiencia del cirujano, el volumen de cirugías realizadas por el mismo, el tipo de abordaje utilizado y el tipo de implante colocado6. Dentro de los que son principalmente inherentes al paciente se tiene en cuenta la edad mayor de 75 años, el déficit cognitivo, las enfermedades neurológicas, el abuso de alcohol y el índice de masa corporal mayor de 303,7,8.
El concepto de ATC con sistema de doble movilidad (DM) fue introducido en Europa hace más de 3 décadas por el Dr. Bousquet en Francia y ha mostrado excelentes resultados a largo plazo4. Recientemente, en nuestro medio y en Estados Unidos ha ganado adeptos de forma rápida con la utilización de 2 superficies articulares. Este implante consta de la utilización de 2 superficies articulares, una dada por la copa acetabular, con un inserto de polietileno de gran tamaño, y otra compuesta por el polietileno y la cabeza fijada mediante un mecanismo de captura, lo que permite que ambas superficies se muevan libremente, mejorando así la estabilidad del implante al aumentar la distancia de salto8-10.
En la mayoría de los reportes actuales su utilización está enfocada a disminuir el porcentaje de luxaciones en las cirugías de revisión9.
En nuestro estudio nos enfocamos en pacientes que por sus condiciones tienen factores de RL, siendo seguidos un mínimo de 2 años en su evaluación clínica, funcional y radiográfica8,11,12.
Materiales y métodosEstudio prospectivo, no aleatorizado. Luego de obtener la aprobación del Comité de Investigación y Ética de los respectivos hospitales, se procedió a sistematizar la utilización de un sistema de DM en pacientes con uno o más factores de riesgo. Se solicitó a todos los pacientes incluidos o a sus responsables la firma del consentimiento informado correspondiente.
En el periodo de enero de 2015 a enero de 2016 los pacientes con FCF asistidos en las centrales de emergencia de los hospitales Italiano-San Justo, Centro Médico Fitz Roy y CEMIC fueron convocados para participar en el estudio si cumplían los criterios de inclusión.
Criterios de inclusión: FCF (Garden 3 o 4), pacientes mayores de 80 años, enfermedad de Parkinson, enfermedad de Alzheimer, déficit neurológico, demencia y deficiencia de aparato abductor13.
Criterios de exclusión: cirugía previa en cadera fracturada, enfermedad oncológica metastásica.
Un total de 137 pacientes sufrieron FCF, de los cuales 45 cumplían con uno o más de los criterios de inclusión; en 4 casos los familiares no aceptaron la indicación terapéutica recomendada (tabla 1).
Todos los procedimientos fueron realizados por cirujanos con especialidad en artroplastia, utilizando el abordaje posterolateral (abordaje de rutina en el servicio para todas las artroplastias de cadera), con retención del músculo piramidal y posterior, con inserción capsular de acuerdo con la técnica descrita por Pellicci.
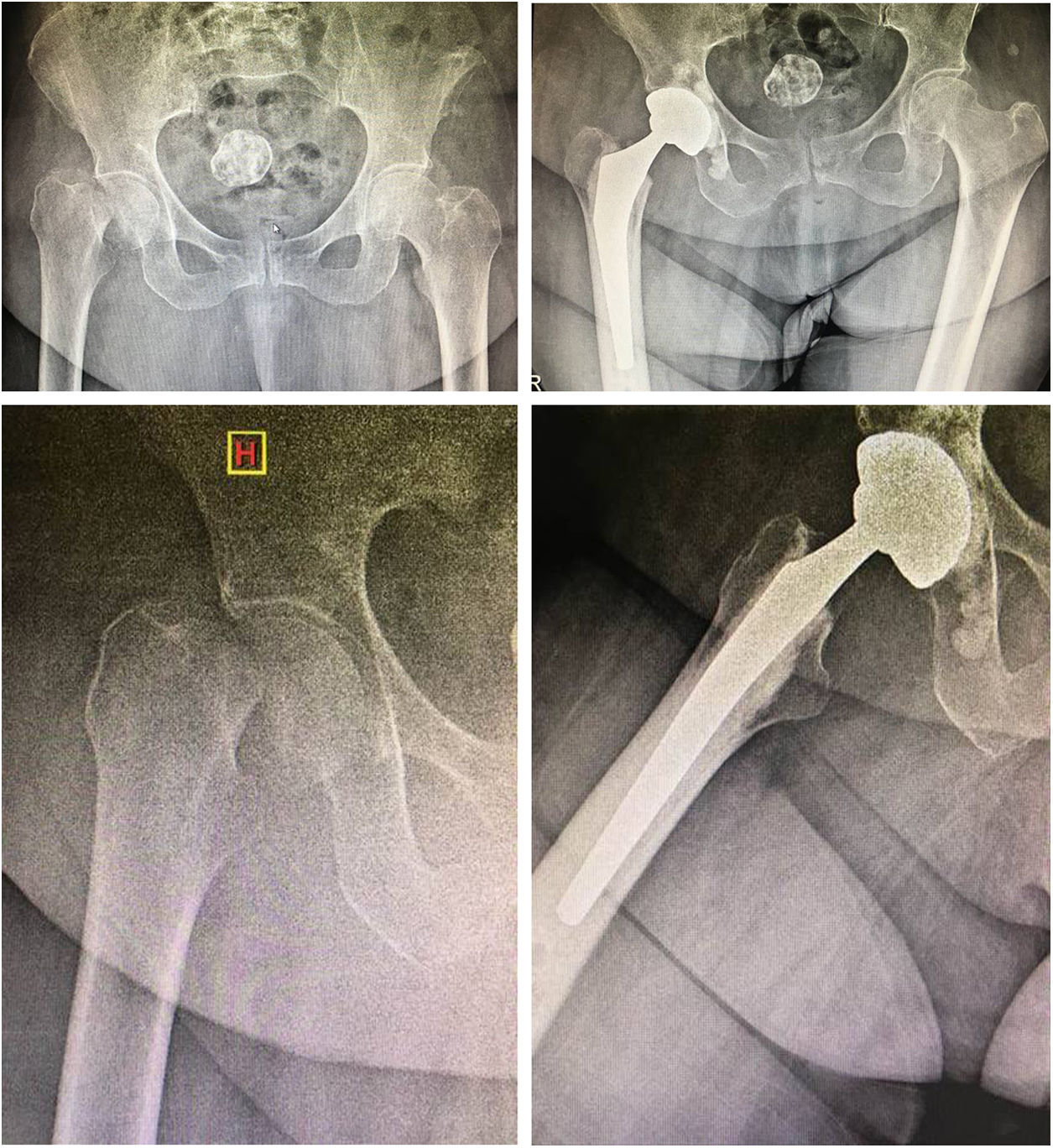
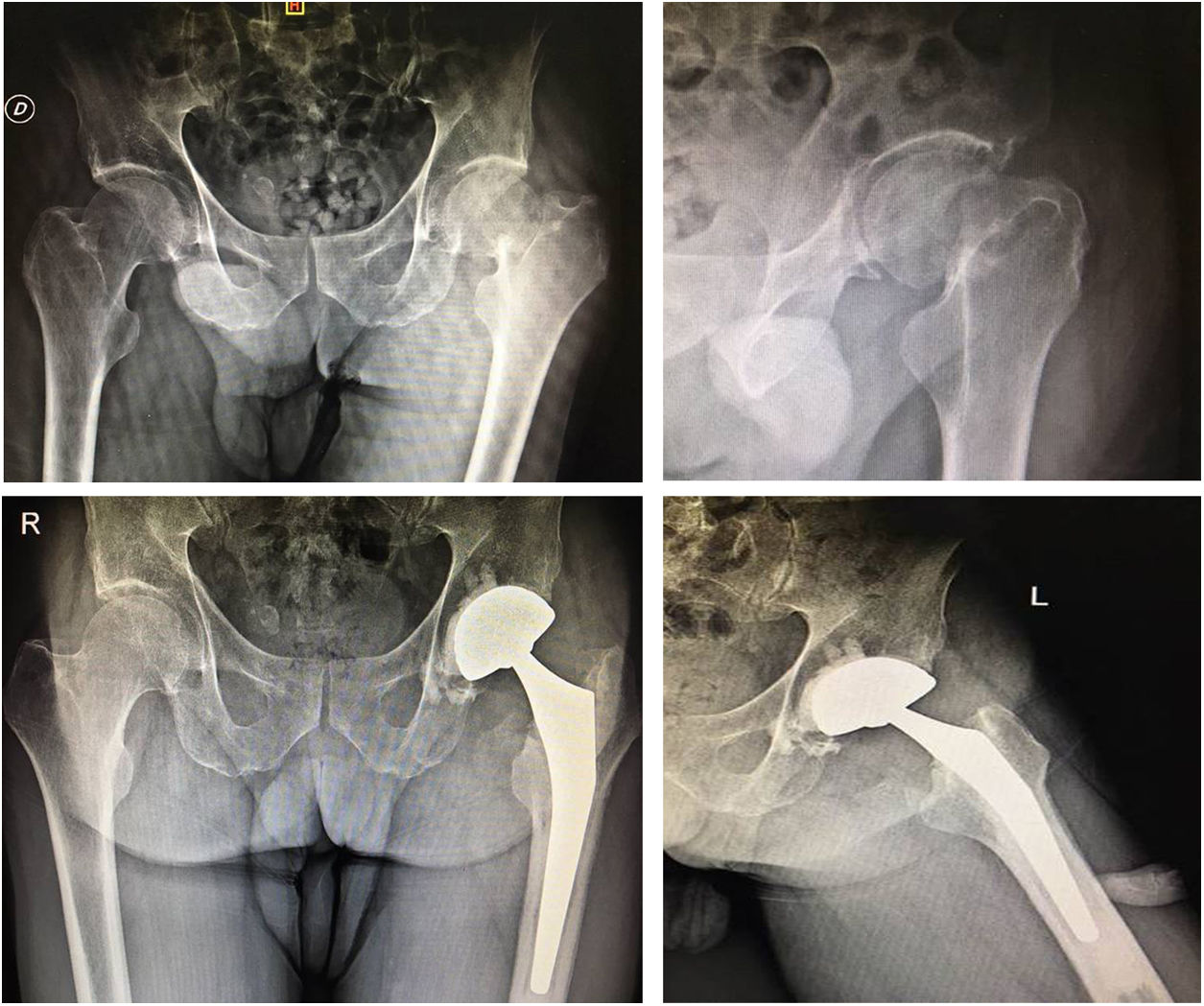
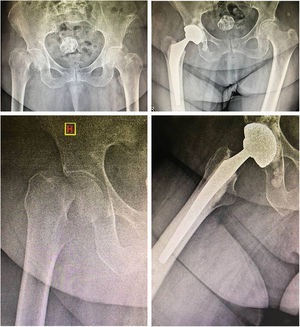
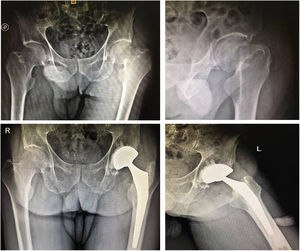
El acetábulo fue preparado con fresado progresivo con colocación de inserto acetabular 2mm menor en el caso de la versión cementada y línea a línea en la versión no cementada tripoide. Se buscó la orientación dentro de la zona de seguridad de Lewinnek (inclinación 30 a 50°; anteversión 5 a 15°)14 (fig.1).
El canal femoral fue fresado por impactación, se colocó un tapón distal plástico en el canal y la cementación fue de forma retrógrada a pistola con cemento y carga de antibióticos (vancomicina) de forma rutinaria.
Se utilizó una prótesis DM Hip’n Go, que incluye versión de copa acetabular cementada o no cementada tripoide, y tallo cementado pulido espejo (FH Orthopaedic, Quimper, Francia).
El estado cognitivo de los pacientes fue evaluado con el Mini-Mental State Examination de Folstein et al.15. Se recogieron datos de la capacidad habitual de caminata diaria del paciente y sus familiares.
La evaluación radiográfica de la copa acetabular incluyó el ángulo de inclinación y anteversión con el método de Auckland y la zona de seguridad de Lewinnek, y la cementación del vástago femoral se evaluó con el sistema de Barrack14,16.
Se registraron las complicaciones dentro de la cirugía y durante la internación.
Los seguimientos fueron a las 3 y 6 semanas, 3 y 6 meses, al año y anual subsiguiente.
ResultadosEn el estudio se evaluaron 41 pacientes y el seguimiento promedio fue de 2,4 años (rango 2-3,2 años). La edad promedio fue de 85,2 años (rango 80-96 años). La proporción de mujeres versus hombres era de 2:3.
La distancia de caminata reportada inicial tuvo un rango de 0,5 a 3,7km (promedio de 1,2km).
La evaluación prequirúrgica del Mini-Mental State Examination tuvo un rango de 21-28 (promedio 23,5) en una escala de 30 puntos.
El tiempo de duración de la cirugía en promedio fue de 72min (rango 50-93min).
La anestesia fue raquídea en 38 casos y general en 3 casos.
En 35 pacientes se colocaron insertos acetabulares cementados, y no cementados tripoideos en 6 casos.
Complicaciones intraoperatorias detectadas: una desaturación de oxígeno durante el cementado, una fractura de cálcar y una fractura de trocánter mayor (ambas tratadas con cerclaje y sin cambios en el protocolo de rehabilitación); no hubo complicaciones a la hora de la colocación del componente acetabular.
En 27 casos (65%) se requirió transfusión, con un promedio de 2 unidades (rango 1-4 unidades).
No falleció ningún paciente durante el procedimiento quirúrgico ni en la internación.
Evaluación radiográfica postoperatoria con copa acetabular en un rango de 38 a 51° (promedio de 43°) en 37 (97%) pacientes. La anteversión se encontró en un rango de 0 a 15°; en 40 pacientes (97,6%) no se encuentran insertos acetabulares retroversos. En 5 casos (12%) de la serie (2 no cementados y 3 cementados) se encontraron líneas radiolúcidas no progresivas y sin manifestación clínica durante los controles de seguimiento. La evaluación de la cementación femoral según el sistema de Barrack fue A en 35 casos (85,3%) y B en 6; en 4 casos se identificó una separación en el hombro de la prótesis, por una radiolucencia a nivel de la interfaz cemento-hueso menor de 2mm, sin manifestación clínica.
En la evaluación postoperatoria se detectó una discrepancia promedio de 5mm, con un rango de −2 a 15mm.
No se encontraron episodios de luxación durante el periodo de seguimiento; se requirió la revisión de un implante en un tiempo por una infección a los 8 meses postoperatorios, donde se realizó el recambio del implante en un tiempo.
Cuatro pacientes fallecieron en el periodo de seguimiento por causas no asociadas a la cirugía de ATC, con el implante funcionando.
En el seguimiento de 2 años, el 47% de los pacientes evaluados mantenían su nivel de deambulación y el 23% requerían bastón para deambular.
La distancia reportada de caminata descendió a un promedio de 0,8km, con un rango de 0,2 a 2km, y el Mini-Mental State Examination mostraba un promedio de 20,9 puntos, con un rango de 16 a 25 puntos.
DiscusiónEl concepto de DM fue introducido en 1974 por Bousquet (cirujano) y Rambert (ingeniero), quienes combinaron el principio de la artroplastia de baja fricción de Charnley con el uso de cabezas grandes de McKee-Farrar.
A pesar de los cambios en la técnica quirúrgica, como la reparación de la cápsula articular, la utilización de cabezas grandes y el uso del abordaje anterior, la incidencia de luxación en centros de gran volumen de cirugías baja al 1%; sin embargo, existe un grupo de pacientes de alto riesgo, estos son los casos de FCF de cadera que tienen un riesgo del 5% de acuerdo con múltiples reportes.
Los pacientes mayores de 75 años presentan a nivel mundial 1,6 millones de fracturas al año, y este número se incrementará en las próximas décadas17.
Como consecuencia del aumento de la expectativa de vida, un tercio de los pacientes mayores de 85 años presenta algún tipo de deterioro cognitivo. Los pacientes que presentan demencia muestran un riesgo 2,7 veces mayor de sufrir una fractura de cadera que aquellos en estudios de control de similar edad18.
En todos los pacientes utilizamos el abordaje posterolateral, por preferencia de los cirujanos, que lo consideran más rápido, más reproducible, con menor comorbilidad y mejor exposición del acetábulo, teniendo en cuenta que son pacientes con fragilidad ósea. Ritter et al. comparan una serie de pacientes operados por este abordaje versus lateral directo y exponen una mayor proporción de Trendelenburg clínicamente demostrable en el abordaje de Hardinge19. Pellicci et al. demostraron que la reparación de la cápsula, sumada a cabezas de 32mm, disminuye el índice de luxación a menos del 0,8%, igualando al abordaje lateral y anterior directo20.
La enfermedad de Parkinson tiene una prevalencia de un 1% en los pacientes mayores de 60 años, con un incremento exponencial por década, causando un deterioro progresivo con temblor, rigidez y acinesia21. Bloem et al. concluyeron que las caídas son invalidantes y comunes en los inicios de la enfermedad de Parkinson y la demencia, y predictores de incapacidad a largo plazo22. En el estudio, 4 pacientes fallecieron (9%), dato similar a los hallados en otros estudios de morbimortalidad a un año de seguimiento posfractura de cadera, y dado el deterioro progresivo de los pacientes, así como el aumento de enfermedades concomitantes a los 5 años de seguimiento, se debería esperar una tasa de mortalidad del 38%23,24.
De esta manera, en un estudio del registro nacional de Estados Unidos realizado por Jämsen et al., la luxación fue la causa principal en pacientes con enfermedad de Alzheimer25. Con el fin de probar la ventaja teórica de evitar la luxación se compararon pacientes tratados con DM versus hemiartroplastía (HA) en pacientes de riesgo, con resultados favorables sin significación estadística26.
Está ampliamente demostrado que el uso de componentes bipolares para HA disminuye drásticamente los índices de luxaciones protésicas al permitir el uso de grandes tamaños de cabezas femorales27,28. Sin embargo, Cho et al.29 han comparado el uso de estos modelos protésicos con la ATC en pacientes muy añosos con independencia funcional y los resultados fueron muy favorecedores para con la ATC, donde se ven disminuidos los scores funcionales y de dolor a mediano y largo plazo con el uso de la hemiartroplastia bipolar. En nuestro grupo de estudio, elegimos la ATC para los pacientes con alta demanda funcional, pero asociándola a una copa de DM por presentar factores de RL, obteniendo el resultado de un 0% de luxaciones a 2,4 años promedio de seguimiento (fig. 2).
Guyen et al. no reportan luxaciones en pacientes con alto RL como los evaluados en nuestra serie con la utilización de un componente tripolar8.
Kaiser et al., en un estudio retrospectivo en que se utilizó un sistema DM (Medacta) en pacientes con RL en un periodo de seguimiento de 2 años mínimo, no encontraron luxaciones sobre 1.046 casos, resultado similar a nuestra serie, con un diseño de copa hemisférica semejante al utilizado por nosotros30.
Similares resultados son informados por Luthra et al. en un grupo de 30 pacientes identificados como de alto riesgo, en un seguimiento a 5 años de promedio con la utilización de la DM Advance11.
Existen reportes de luxación intraoperatoria asociados a intentos de reducción del componente de polietileno encajado en las partes blandas y con la tracción para la reducción por un mecanismo de abridor de botellas que desacopla la cabeza31,32.
En nuestra serie no se observaron desgastes o luxaciones, cosa que históricamente fue asociada a la utilización de cabezas grandes y múltiples superficies articulares con falla temprana en la primera generación de DM, cosa que no se debería ver en la generación actual, que cuenta con un componente de polietileno de alto entrecruzamiento y un vástago de cuello reducido33.
En cuanto a los resultados funcionales, seguimos la línea de asistencia ya reportada con la ayuda de ortogeriatría y rehabilitación específica. Es conocido que menos de la mitad de los pacientes mayores de 80 años luego de una fractura medial de cadera recuperan su habilidad de caminar, y un 40% mantiene sus actividades de la vida diaria23.
Es nuestra creencia que en este tipo de pacientes, dada la tasa de sobrevida esperada, la evaluación de los resultados quirúrgicos debe basarse en la función y la calidad de vida obtenida más que en la sobrevida del implante34.
El estudio carece de aleatorización o comparación con otro tipo de sistemas (hemiartroplastia, ATC), si bien es un subgrupo específico de pacientes de alto riesgo, con múltiples confundidores. La fortaleza del estudio es poder identificar los pacientes, su evaluación funcional y cognitiva, con utilización de una técnica quirúrgica estandarizada realizada por especialistas en cirugía protésica y un implante de una sola marca a fin de evitar desvíos. figuras 1 y 2
La utilización de sistema DM en pacientes con alto RL y añosos con un seguimiento de 2 años mínimo ha demostrado buenos resultados clínicos (aun en pacientes que se deterioran cognitiva y funcionalmente de forma progresiva) y radiológicos que fundamentan la indicación sistemática de uso en nuestros servicios.
Se requieren estudios con un mayor número de pacientes y un seguimiento a más largo plazo para evaluar el desgaste de los componentes. Sin embargo, podría decirse que con los materiales actuales, el implante debería sobrevivir al paciente.
Nivel de evidenciaNivel de evidencia IV.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses respecto a la investigación.