Determinar los factores de riesgo implicados en el desarrollo de las fracturas interimplante de fémur, analizar los tratamientos empleados en las mismas y su influencia en el pronóstico clínico y funcional de los pacientes.
Material y métodosEstudio analítico, observacional, tipo casos y controles en una muestra de 38 pacientes (40 fémures) intervenidos en nuestro centro, con presencia de 2 implantes femorales ipsilaterales, proximal y distal. Se han registrado 10 casos de fractura interimplante frente a 28 pacientes sin fractura, y se ha analizado la influencia de diferentes variables, como la edad, el sexo, las comorbilidades, las variables radiológicas, los tipos de tratamiento empleados, la evolución, etc.
ResultadosEl sexo femenino fue predominante en ambos grupos, con 80,7 años de edad media. La osteoporosis resultó estadísticamente significativa (p=0,007) para el desarrollo de estas fracturas. Las variables radiológicas no mostraron significación estadística. El tratamiento quirúrgico fue el más habitual, siendo la osteosíntesis con placa la opción más utilizada. La mortalidad fue del 40% a los 4 años. Aunque todas las fracturas consolidaron, se objetivó un deterioro significativo en la deambulación en los supervivientes.
ConclusionesSon fracturas predominantes en mujeres de edad avanzada. La osteoporosis constituye un factor de riesgo estadísticamente significativo. A pesar de un tratamiento óptimo y buena evolución de las fracturas se observó un deterioro en la capacidad funcional de los pacientes. Son necesarios sistemas de clasificación y algoritmos terapéuticos específicos que optimicen el manejo y pronóstico de estos pacientes.
The aim of this study is to determine the risk factors involved in the development of these fractures and analyze the treatments used as well as their influence on the clinical and functional prognosis of patients.
Materials and methodsWe made an observational, retrospective case-control study, with a sample of 38 patients (40 femoral bones) operated in our hospital, who had two femoral ipsilateral implants, proximal and distal. We found 10 cases of interimplant fracture and 28 patients who had not suffered a fracture (2 of them had bilateral implants). We analyzed the influence of different variables, such as age, gender, comorbidities, radiological variables, type of treatments employed, clinical evolution, etc.
Resultsthe female sex was predominant in both groups, 80.7 was the average age. Osteoporosis was statistically significant (P=.007) for the development of these fractures. We did not find statistical significance in the radiological variables. Surgical treatment was the most frequent, and the plate of osteosynthesis the most employed option. We found a death rate of 40% at 4 years. Although all fractures healed, the survivors’ ambulation ability was reduced.
Conclusionsinterimplant fractures are predominant in elderly women. Osteoporosis is a statistically significant risk factor. Despite optimal treatment and fracture healing, functional outcomes were decreased. Specific classification systems and therapeutic algorithms are necessary to improve the management and prognosis of these patients.
Las fracturas interimplante de fémur son aquellas que se producen entre 2 implantes ipsilaterales, como pueden ser un vástago de una prótesis de cadera a nivel proximal y una prótesis de rodilla con o sin vástago femoral a nivel distal. A pesar de que esta suele ser la combinación más frecuente, podemos incluir cualquier otro tipo de implante femoral, como placas o clavos de osteosíntesis retrógrados o anterógrados.
Estas fracturas son consideradas erróneamente como periprotésicas de cadera o rodilla en función de su proximidad a uno de los implantes. Sin embargo, presentan una serie de características propias que las diferencian, como son la modificación de la anatomía basal, el déficit de stock óseo, el desarrollo de osteólisis y las exigencias biomecánicas derivadas de la existencia de ambos implantes en un mismo fémur1.
No obstante, los factores de riesgo se pueden considerar similares a los de las fracturas periprotésicas, dependiendo del propio paciente (comorbilidades, reumatismos, corticoterapia y osteoporosis), del implante (diseño, aflojamiento, infección y otras complicaciones) y de la técnica quirúrgica (malalineación, cementación o no, osteólisis y experiencia del cirujano)2.
La incidencia real de estas fracturas es desconocida, debido a que en muchas ocasiones no hay una correcta clasificación y las series publicadas se componen de escaso número de pacientes. Kenny, en su estudio publicado en 1998, encontró una incidencia de 1,25% de fracturas interprotésicas3. Se estima un incremento en los próximos años proporcional al crecimiento de la esperanza y la calidad de vida, con pacientes con demandas funcionales cada vez más altas, lo que condiciona, a su vez, un aumento de las cifras de cirugía protésica femoral y, por lo tanto, de posibles fracturas periprotésicas subsecuentes4,5.
En cuanto a su clasificación no existen en la literatura sistemas ni algoritmos terapéuticos específicos y validados, clasificándose, habitualmente, mediante sistemas propios de las fracturas periprotésicas de cadera o rodilla (Vancouver, Rorabeck y Lewis, Su). Pocos autores han intentado desarrollar algún sistema o introducir modificaciones en las existentes para hacerlas válidas en este tipo de fracturas.
Son lesiones propias de pacientes de edad avanzada, habitualmente pluripatológicos, cuyo mecanismo principal de producción son traumatismos de baja energía y cuyo tratamiento plantea problemas mecánicos y biológicos5, lo cual sumado a la escasez de estudios concluyentes en cuanto a su clasificación y algoritmos pronóstico-terapéuticos convierten a estas fracturas en un verdadero reto.
El objetivo principal de nuestro estudio es determinar qué factores de riesgo predisponen a este tipo de fracturas, valorar la indicación e idoneidad de los tratamientos empleados y su repercusión en el pronóstico clínico y funcional de estos pacientes.
Material y métodosSe revisaron todos aquellos pacientes sometidos a cirugía protésica femoral en nuestro centro en un periodo de 8 años, entre 2008 y 2016, seleccionando aquellos portadores de 2 implantes ipsilaterales, proximal y distal. La selección se realizó analizando tanto los listados de artroplastias como los de fracturas, elaborados por el servicio de codificación de nuestro hospital en ese periodo de tiempo, resultando un total de 1.440 prótesis de rodilla, 2.389 prótesis de cadera y 2.990 fracturas de cadera. Se obtuvo una muestra de 40 fémures en 38 pacientes (2 de los pacientes estaban intervenidos bilateralmente), con 10 casos de fractura interimplante y 30 sin ella.
Se diseñó un estudio retrospectivo tipo casos-controles, donde se analizaron diferentes tipos de variables: demográficas (edad, sexo, lateralidad), comorbilidades asociadas como tratamiento coticoideo crónico, enfermedades reumatológicas y osteoporosis (diagnóstico previo en historia clínica o terapia antirreabsortiva instaurada), tipos de implantes y combinaciones más frecuentes (prótesis de cadera parcial o total, clavo endomedular proximal (largo o corto), prótesis de rodilla (primaria o de revisión), clavo endomedular retrógrado, placa bloqueada de fémur distal), tiempo desde la colocación de los implantes y la aparición de la fractura, motivo de colocación (fractura, artrosis, necrosis avascular), presencia de cemento y mortalidad.
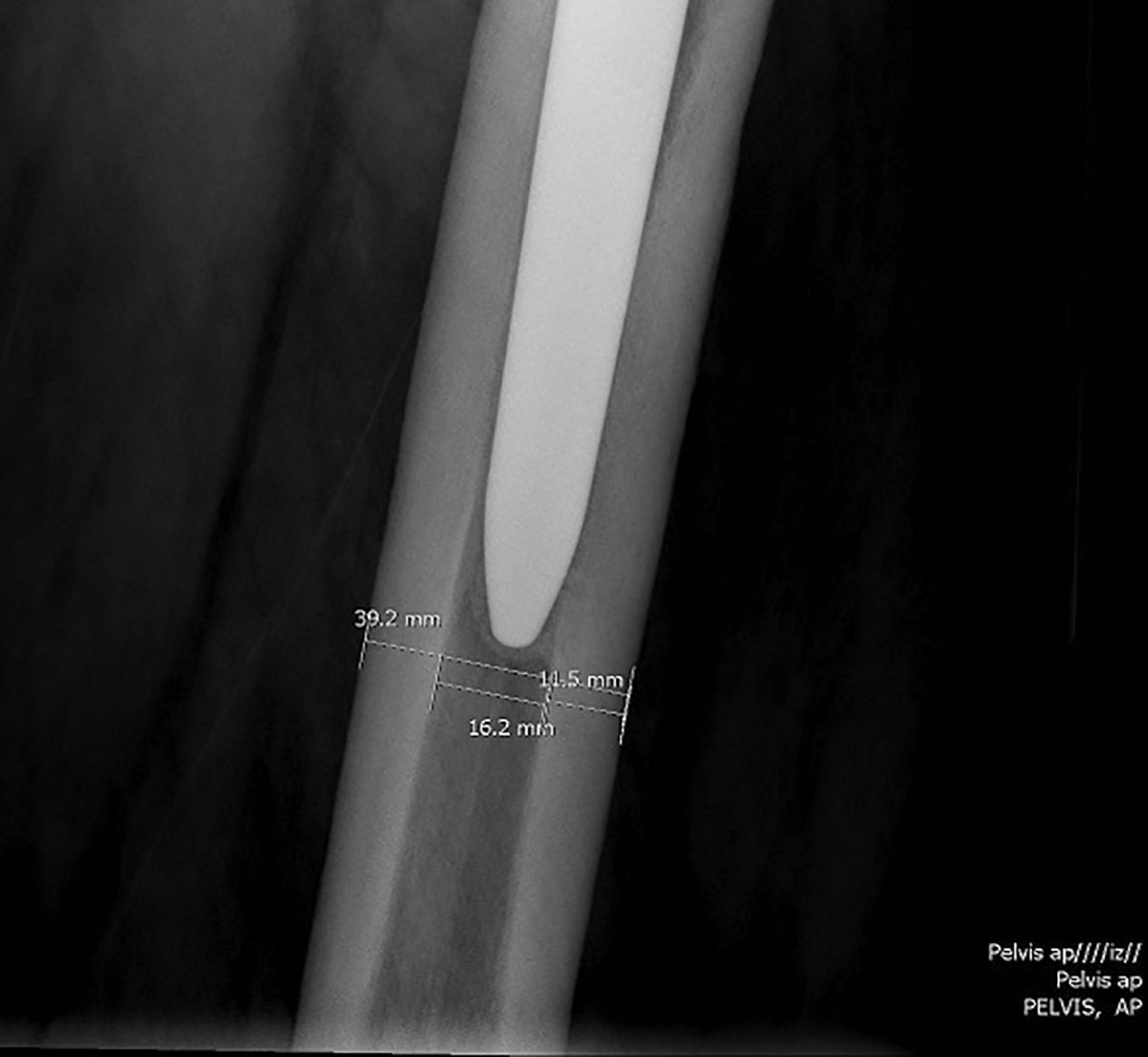
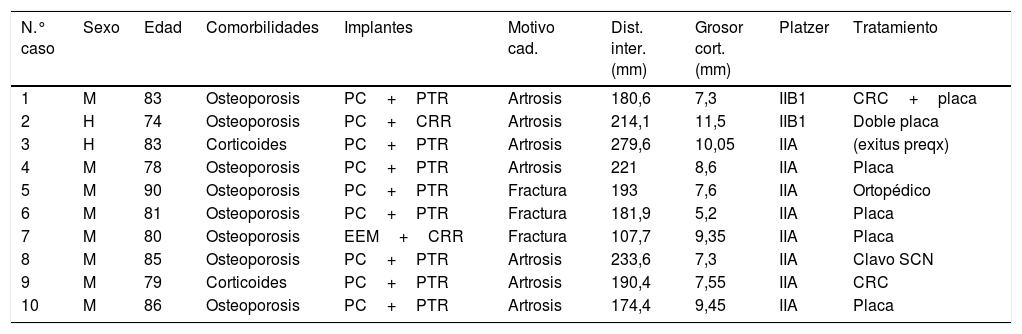
Para estudiar las variables radiológicas se revisaron radiografías simples en proyecciones anteroposterior y lateral. Utilizando un software de visualización de imágenes radiográficas, Agfa IMPAX (versión 6.3.1.4095), se tomaron diferentes medidas, como son el diámetro femoral, el diámetro del canal medular, el grosor cortical y la distancia entre los implantes, todas ellas en milímetros. Dichas mediciones se realizaron siempre en proyección AP al nivel del extremo distal del implante proximal (fig. 1). El método estadístico utilizado fue un análisis de regresión logística, fijándose un intervalo de confianza del 95% y aceptando la significación estadística cuando el valor de p fuese inferior a 0,05.
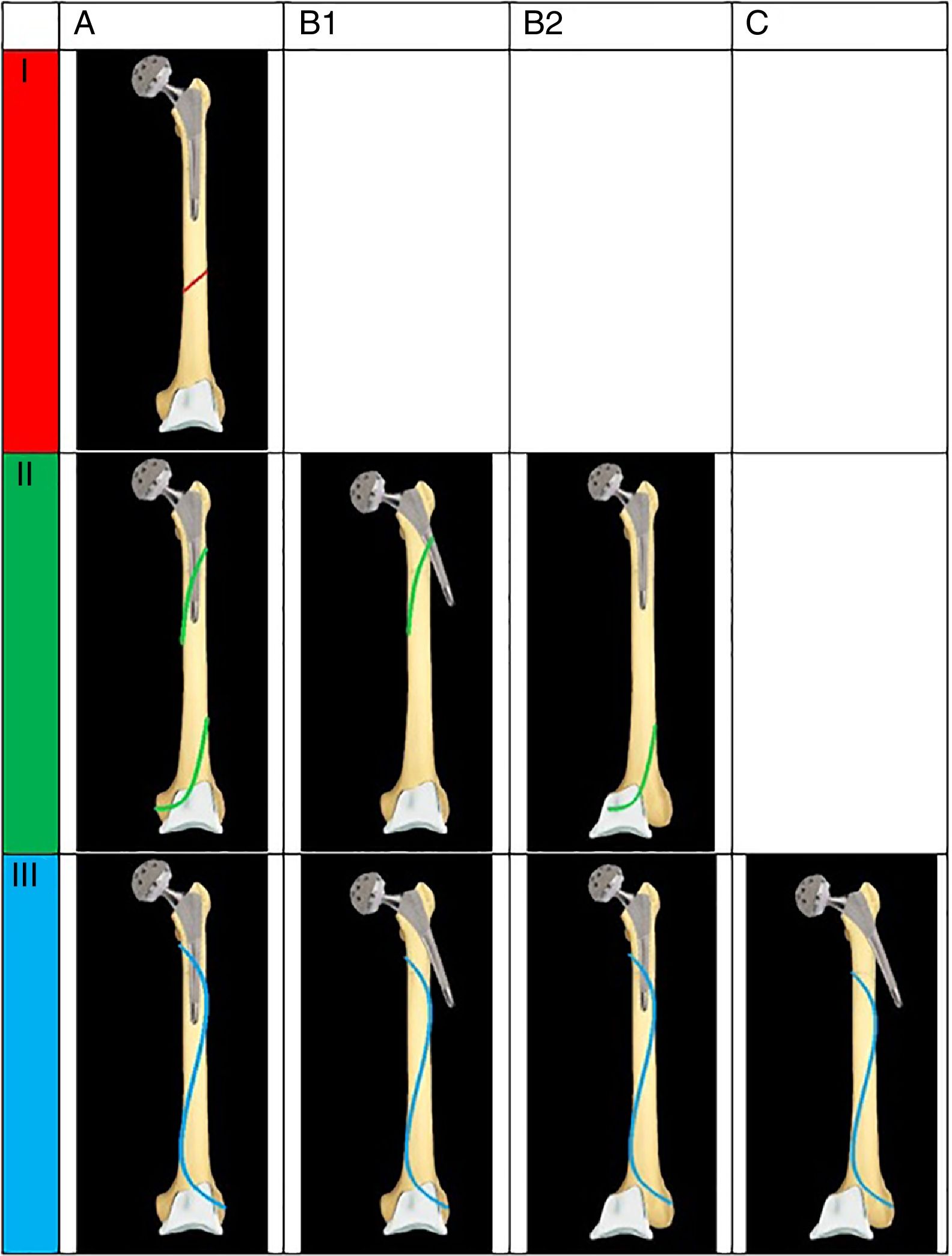
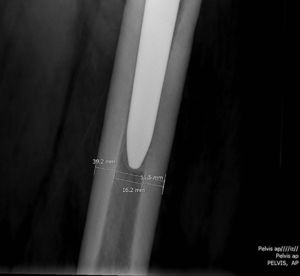
En el grupo de casos se clasificaron las fracturas utilizando los sistemas de Vancouver, (validado para fracturas periprotésicas de cadera) y Rorabeck y Su (para fracturas periprotésicas de rodilla). También se utilizó el sistema propuesto por Platzer en 2011, que se basa en el contacto de la fractura con los implantes, determinando 3 tipos de fractura: tipo i, cuando no contacta con ningún implante; tipo ii si contacta con uno de los implantes; y tipo iii si contacta con ambos implantes. Además, se establecen 3 subtipos según la estabilidad de los componentes: subtipo A, ambos componentes se mantienen estables; subtipo B, uno de los componentes se moviliza, ya sea el de cadera (B1) o el de rodilla (B2), y tipo C ambos componentes se movilizan6 (fig. 2).
Se registró el riesgo anestésico de estos pacientes mediante la clasificación ASA, los diferentes tipos de tratamiento empleados para las fracturas (ortopédico, osteosíntesis mediante placa o clavo endomedular, cirugía de revisión o combinación de los anteriores) y se determinó el deterioro funcional que presentaban estos pacientes comparando su capacidad de deambulación previa y tras el tratamiento, según fuese nula, dependiente con ayuda de un bastón, dependiente con ayuda de 2 bastones o andador o independiente. Para determinar la consolidación de las fracturas se siguieron los principios utilizados por Albareda, considerando consolidación clínica cuando el paciente es capaz de deambular sin dolor y radiológica cuando se objetiva callo de fractura en 2 proyecciones5.
ResultadosDemográficamente ambos grupos resultaron similares. La edad media en los casos fue de 81,9 (74-90) años, con predominio del sexo femenino (8/10) y del lado izquierdo (6/10), frente al grupo control, con una edad media de 79,5 (64-95) años y mayor proporción de mujeres (20/28) y de implantes situados en el lado izquierdo (16/28).
En cuanto a los tipos de implante utilizados la combinación más frecuente fue, en ambos grupos, artroplastia de cadera, total o parcial, a nivel proximal, y artroplastia primaria de rodilla, a nivel distal (8/10 en los casos, 18/28 en los controles). Los otros 2 casos eran un paciente portador de artroplastia de cadera y prótesis de revisión de rodilla y un portador de un enclavado endomedular proximal y una prótesis de revisión de rodilla (fig. 3AA). Entre los controles 10 pacientes presentaban clavos endomedulares combinados con prótesis primaria de rodilla, 7 de ellos proximales y 3 largos; además, se encontró un paciente portador de un clavo endomedular proximal y una prótesis de revisión a nivel distal.
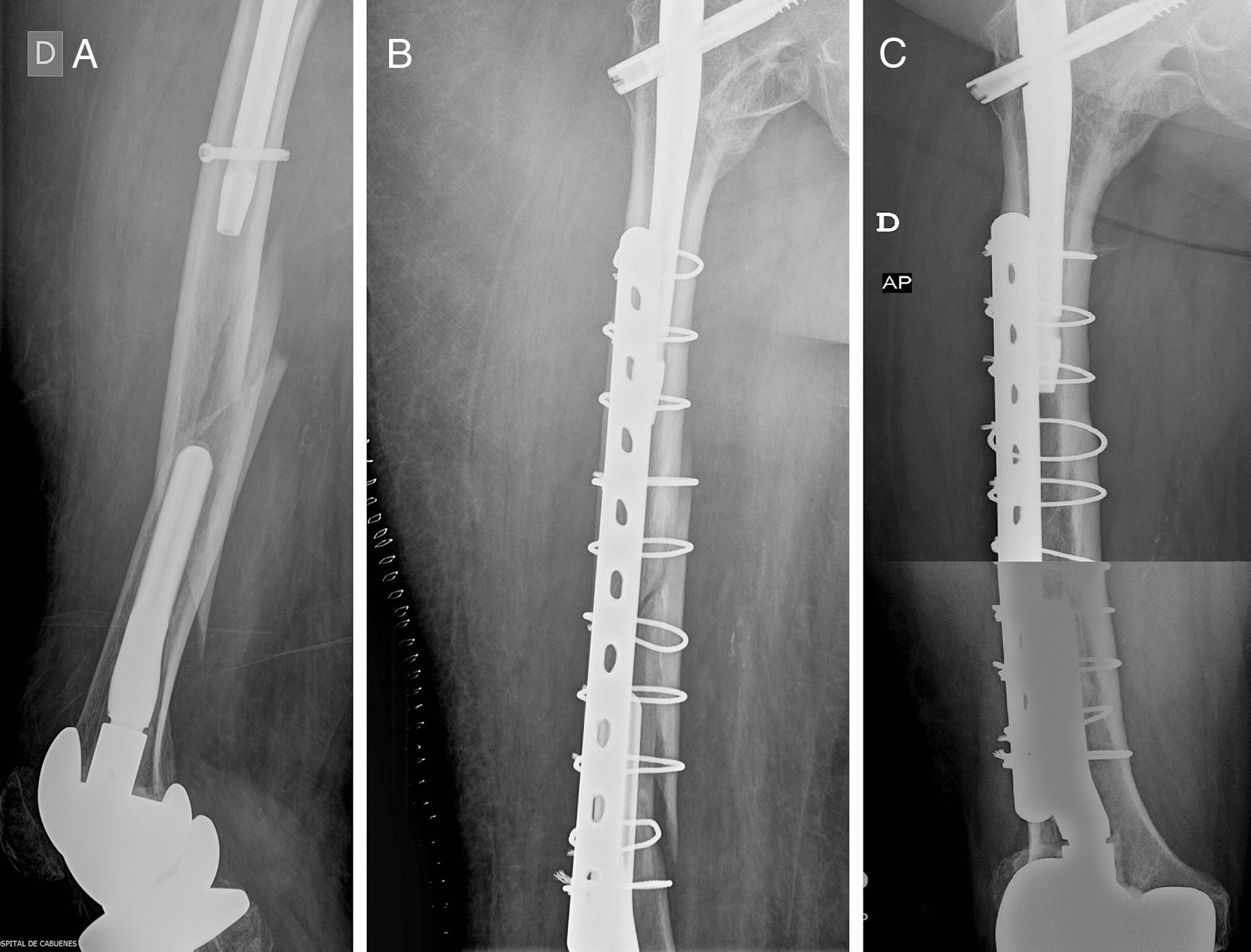
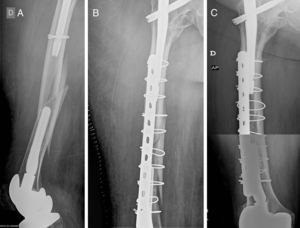
Caso clínico. A) Fractura interimplante de fémur en mujer de 81 años portadora de un enclavado endomedular proximal y una prótesis de revisión de rodilla. Platzer tipo IIA. B) Tratamiento mediante placa de osteosíntesis con cerclajes puenteando ambos implantes. C) Resultado final a los 2 años de la fractura, objetivándose consolidación radiológica.
En los controles el tiempo medio transcurrido desde la cirugía protésica inicial hasta el final del seguimiento fue de 8,81 años para el implante de cadera, y 7,35 años para el implante de rodilla; en los casos, el tiempo medio desde la colocación de los implantes hasta la aparición de la fractura fue ligeramente menor, con 7,23 años para el implante proximal y 5,85 años para el implante distal. Es decir, los casos presentaban un menor tiempo de evolución desde la colocación de sus implantes. No obstante, el tiempo de exposición en el que el paciente es portador de ambos implantes de forma simultánea resultó mayor en los casos (2,83) que en los controles (1,42).
El motivo de colocación más frecuente de los implantes a nivel proximal fue diferente en ambos grupos; 7 de los casos se intervinieron por artropatía degenerativa, mientras que en los controles, 15 fueron intervenidos por fractura de cadera, 12 por coxartrosis y un caso por necrosis avascular. A nivel distal todos fueron intervenidos por gonartrosis.
En todos los pacientes se encontró, al menos, uno de los implantes cementados, siendo el implante rodilla el más habitual. En los casos predomina la cementación a nivel distal (7/10), con un caso de cementación proximal y 2 casos de cementación en ambos implantes. En cuanto a los controles, 21 pacientes presentaban cemento a nivel distal, un paciente presentaba cemento únicamente a nivel proximal y 7 pacientes presentaban ambos implantes cementados.
En relación con las comorbilidades estudiadas como presumibles factores de riesgo para el desarrollo de estas fracturas, la osteoporosis estaba presente en el 80% de los casos, con una odds ratio cruda de 11 y de 19,3 ajustada por edad y sexo, resultando estadísticamente significativo (p=0,007); en cuanto al resto de comorbilidades (enfermedades reumatológicas, tratamiendo corticoideo) no se halló significación estadística. En los controles el diagnóstico de osteoporosis estaba presente en 8 pacientes, 2 pacientes presentaban enfermedades reumatológicas y uno era sometido a tratamiento con corticoides; no obstante, lo más frecuente fue no encontrar comorbilidades asociadas (17/28).
En cuanto a las variables radiológicas las mediciones realizadas resultaron muy parecidas en ambos grupos. El diámetro del fémur fue ligeramente superior en los controles, con una media de 34,72mm, mientras que en los casos fue de 32,98mm. Respecto al diámetro del canal femoral ambos grupos mostraron medidas similares, con 16,13mm y 16,96mm de media en los casos y en los controles, respectivamente.
El grosor cortical medio también resultó comparable en ambos grupos, con 8,42mm en los casos y 8,88mm en los controles.
En relación con la distancia entre ambos implantes sí hubo mayor diferencia. En los casos, el valor medio fue de 197,63 (107,7-279,6mm). En los controles este valor fue de 177,08 (0- 251,7mm). El valor 0 corresponde a un caso de solapamiento entre los implantes en los controles, con presencia de una prótesis total de rodilla y un clavo endomedular largo que sobrepasaba el borde superior del componente femoral de la prótesis. Ninguna de las variables radiológicas estudiadas arrojó diferencias estadísticamente significativas.
Respecto a los tipos de fractura, según la clasificación de Vancouver, 5 de ellas eran tipo C y 3 eran tipo B1. Se encontró una fractura tipo B2 y un caso de tipo B3.
Clasificadas según Rorabeck y Lewis, 6 fracturas eran tipo i y 4 eran tipo ii. No se encontraron aflojamientos del componente distal. Por último, según la clasificación de Su, 5 fracturas eran tipo i, 3 eran tipo iii y 2 eran tipo ii.
Utilizando el sistema propuesto por Platzer se encontraron 8 casos de fractura tipo IIA (adyacentes a uno de los implantes, con estabilidad protésica) (fig. 3A) y 2 casos de fractura tipo IIB1 (aflojamiento del implante de cadera) (fig. 4AA).
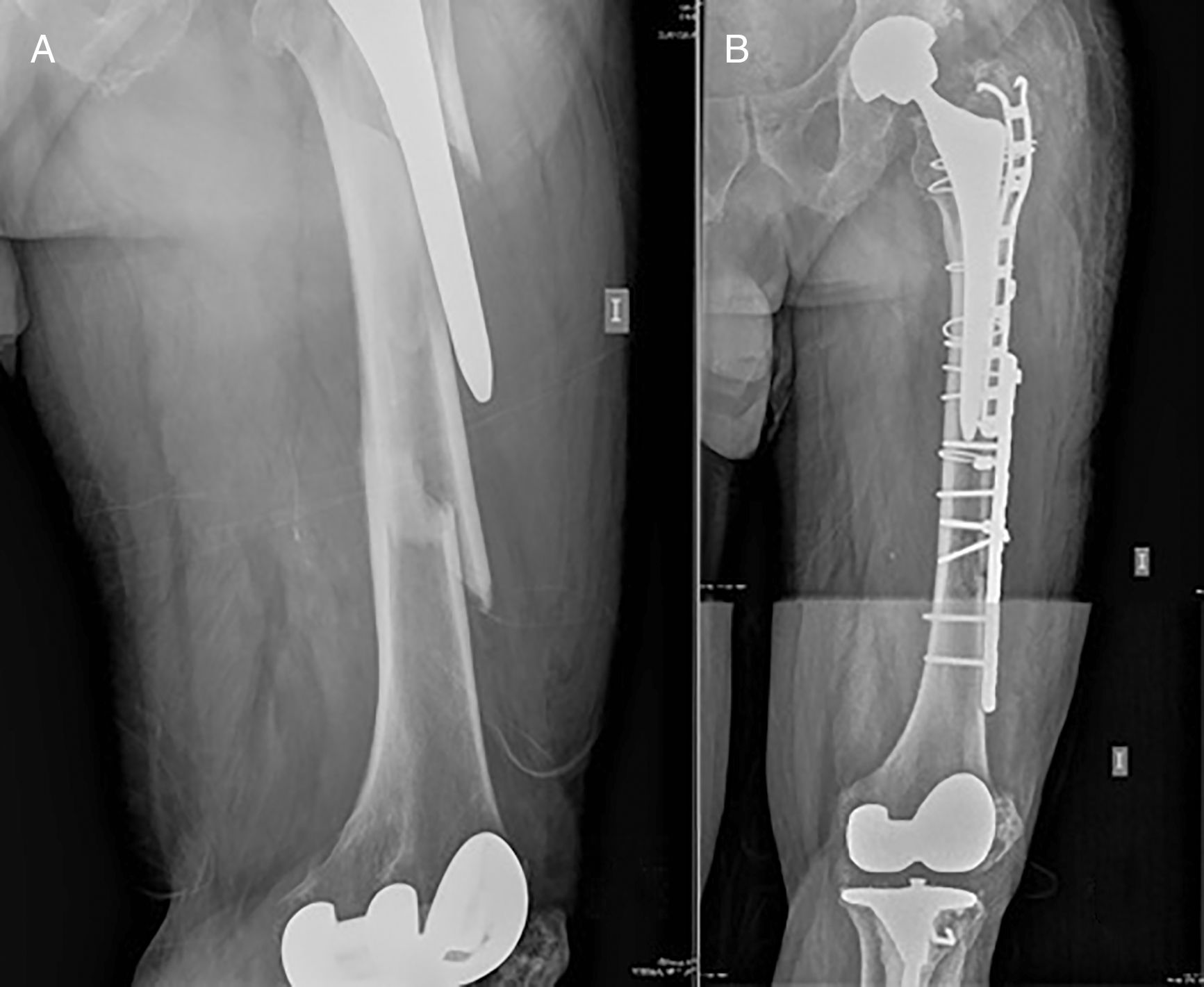
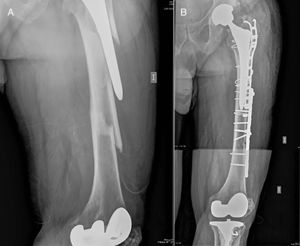
Caso clínico. A) Fractura interimplante de fémur en varón de 74 años portador de una prótesis total de cadera y una prótesis total de rodilla. Platzer tipo IIB1. B) Resultado final del tratamiento de la fractura anteriormente mencionada mediante osteosíntesis con doble placa, con el fin de aumentar la estabilidad del montaje dada la conminución a nivel del foco de fractura.
Revisando el riesgo anestésico de estos pacientes, 6 de ellos resultaron ser ASA III, con un riesgo anestésico moderado, 2 eran ASA IV y uno era ASA II.
En cuanto a los tipos de tratamiento empleados 8 de los pacientes fueron tratados quirúrgicamente. De los pacientes no intervenidos, uno de ellos fue exitus durante el ingreso, mientras que en el otro caso se optó por el tratamiento conservador, debido a la mala situación basal del paciente y a las características de benignidad de la fractura (no desplazada, trazo simple). De los pacientes operados 5 se trataron mediante osteosíntesis con placa lateral (fig. 4B), utilizando cerclajes en presencia de implantes intramedulares (fig. 3B). Uno de los casos se trató mediante clavo endomedular retrógrado, otro mediante cirugía de revisión de cadera y otro fue sometido a cirugía de revisión de cadera con colocación de una placa adicional.
Atendiendo a la capacidad funcional de estos pacientes 5 de ellos deambulaban de manera independiente antes de la fractura. Dos pacientes utilizaban 2 bastones, uno utilizaba un bastón y otro paciente se apoyaba en un andador. Un caso realizaba vida cama-sillón. Tras el tratamiento de la fractura tan solo uno de los pacientes logró caminar de forma independiente; el resto precisaron algún tipo de ayuda (bastones o andador). La consolidación radiológica se objetivó en 7 de los 10 pacientes (fig. 3C), con un seguimiento radiológico medio de 15,6 meses.
La mortalidad en este estudio fue elevada, con 4 fallecimientos. Uno de los pacientes falleció preoperatoriamente y el resto durante el seguimiento, 2 a los 3 años y el último a los 4 años desde la fractura.
En la tabla 1 se observan los datos más relevantes correspondientes al grupo de casos.
Recogida de datos correspondiente a los casos
| N.° caso | Sexo | Edad | Comorbilidades | Implantes | Motivo cad. | Dist. inter. (mm) | Grosor cort. (mm) | Platzer | Tratamiento |
|---|---|---|---|---|---|---|---|---|---|
| 1 | M | 83 | Osteoporosis | PC+PTR | Artrosis | 180,6 | 7,3 | IIB1 | CRC+placa |
| 2 | H | 74 | Osteoporosis | PC+CRR | Artrosis | 214,1 | 11,5 | IIB1 | Doble placa |
| 3 | H | 83 | Corticoides | PC+PTR | Artrosis | 279,6 | 10,05 | IIA | (exitus preqx) |
| 4 | M | 78 | Osteoporosis | PC+PTR | Artrosis | 221 | 8,6 | IIA | Placa |
| 5 | M | 90 | Osteoporosis | PC+PTR | Fractura | 193 | 7,6 | IIA | Ortopédico |
| 6 | M | 81 | Osteoporosis | PC+PTR | Fractura | 181,9 | 5,2 | IIA | Placa |
| 7 | M | 80 | Osteoporosis | EEM+CRR | Fractura | 107,7 | 9,35 | IIA | Placa |
| 8 | M | 85 | Osteoporosis | PC+PTR | Artrosis | 233,6 | 7,3 | IIA | Clavo SCN |
| 9 | M | 79 | Corticoides | PC+PTR | Artrosis | 190,4 | 7,55 | IIA | CRC |
| 10 | M | 86 | Osteoporosis | PC+PTR | Artrosis | 174,4 | 9,45 | IIA | Placa |
CRC: cirugía de revisión de cadera; CRR: prótesis de revisión de rodilla; EEM: enclavado endomedular; PC: prótesis de cadera total/parcial; PTR: prótesis total de rodilla; SCN: clavo supracondíleo.
La incidencia real de las fracturas interimplante de fémur es desconocida, debido probablemente a que son infradiagnosticadas por considerarse, habitualmente, fracturas periprotésicas de cadera o rodilla, en función del implante más cercano. Según Hou et al. la incidencia de fracturas periprotésicas de cadera se sitúa entre 0,1-6% y de rodilla entre 0,3-5,5%7. En el estudio realizado por Kenny et al. se encontraron 4 fracturas interprotésicas en una serie de 320 pacientes, lo que arroja una incidencia de un 1.25% de las fracturas femorales3. En nuestro estudio se han encontrado 10 fracturas de este tipo en una muestra de 38 pacientes (40 fémures), lo que supone una incidencia del 25% en 8 años.
Solarino et al. consideran que la presencia de un implante a nivel proximal aumenta un 30% el riesgo de fractura ante una caída desde la propia altura del paciente, riesgo que aumenta con la mitad de energía en presencia de otro implante ipsilateral2.
Uno de los problemas que se plantean al abordar este tipo de fracturas es la escasez de referencias en la literatura, con ausencia de sistemas de clasificación y algoritmos de tratamiento específicos y validados. Los sistemas utilizados tradicionalmente para las fracturas periprotésicas de cadera o rodilla no tienen en cuenta la presencia de otro implante en el mismo fémur, condición que modifica sus características basales y nos sitúa en un nuevo escenario. Algunos autores han tratado de solventar este problema modificando los sistemas de clasificación existentes. Duncan y Haddad añadieron las fracturas tipo D a la clasificación de Vancouver, para incluir aquellas que ocurren entre 2 implantes de 2 articulaciones adyacentes8. Platzer et al., en 2011, propusieron un método pronóstico-terapétucio basándose en el contacto de la fractura con los implantes y en la estabilidad de los mismos, según lo cual se recomendará el tipo de tratamiento más adecuado: en las fracturas tipo A el tratamiento indicado es la osteosíntesis con placa lateral, pudiendo añadir cerclajes en caso de conminución o necesidad de estabilidad adicional; en las tipo B la cirugía de revisión es necesaria, con el empleo de vástagos más largos y considerando, incluso, la utilización de alo o autoinjertos en función del stock óseo o el apoyo de otros métodos de osteosíntesis; en los excepcionales casos en los que se produce una fractura tipo C deben considerarse otras opciones como las prótesis tumorales o de fémur completo6. Posteriormente, en 2014, Pires et al. publicaron también un sistema propio, consiguiendo resultados moderados en cuanto a concordancia y validez en el estudio de validación realizado en 20179.
Estas fracturas pueden aparecer en presencia de cualquier tipo de implante femoral, sin que sean componentes protésicos necesariamente. De hecho, Lehman et al., en su estudio sobre fémures de cadáveres, concluyeron que el riesgo de sufrir una fractura de este tipo es mayor en presencia de un vástago de cadera a nivel proximal y un clavo endomedular retrógrado a nivel distal, mientras que este riesgo no aumenta en el caso de un componente femoral de una prótesis de rodilla4. En nuestro estudio la asociación de implantes más frecuente fue el vástago de una prótesis de cadera, y el componente femoral de una artroplastia primaria de rodilla; sin embargo, pudimos encontrar otros tipos de implantes, como clavos endomedulares proximales cortos y largos, o vástagos de artroplastias de revisión de rodilla que formaban diferentes combinaciones. No obstante, la presencia de unos implantes u otros no mostró diferencias estadísticamente significactivas, si bien por este motivo el concepto de fractura interprotésica de fémur debería ser sustituído por el de fractura interimplante de fémur.
La artropatía degenerativa fue el motivo más frecuente de colocación de los implantes tanto en los casos como a nivel global; sin embargo, en los controles, la causa más habitual de cirugía protésica inicial fue la fractura. De todas formas, este hecho no resultó estadísticamente significativo. Tampoco lo fue el tiempo desde la colocación de los implantes ni el tiempo de exposición, que resultó ser ligeramente mayor en los casos. La presencia de cemento se constató en todos los pacientes del estudio; si bien lo más frecuente fue encontrarlo a nivel distal; este dato tampoco arrojó diferencias significativas.
Se han estudiado múltiples factores en relación con la aparición de estas fracturas; sin embargo, de todos ellos únicamente la osteoporosis arrojó resultados estadísticamente significativos, aumentando por 11 el riesgo de sufrir una fractura interimplante. Albareda y Iesaka, en sus respectivos estudios, concluyeron que la influencia del grado de osteoporosis, traducida en el grosor cortical del segmento femoral interprotésico, constituye el factor de riesgo más determinante5–10.
En el presente estudio las variables radiológicas analizadas no resultaron estadísticamente significativas. El grosor cortical y los diámetros femoral y del canal fueron similares en ambos grupos, medidos en el gap interimplante. El factor de riesgo que mayor consenso logra en la bibliografía es una distancia interimplante disminuida. Según Soenen distancias interimplante menores de 110mm aumentan el riesgo de fractura, especialmente en hueso osteoporótico11. Parece que este hecho está relacionado con la acumulación de stress risers en dicha zona, que dependen además de la estabilidad de los implantes y del grosor cortical, siendo este último, según Iesaka, un factor de mayor importancia para la aparición de estas tensiones10. En nuestro estudio todos los pacientes presentaban distancias interimplante mayores a 110mm, a excepción de un caso de solapamiento en el grupo control (clavo endomedular proximal largo y prótesis primaria de rodilla); al contrario de lo que cabría esperar según lo anteriormente mencionado, el gap interimplante medio resultó ser mayor en los casos que en los controles. Valle Cruz y Mamczak, en sus respectivos estudios, concluyeron que, además de la distancia entre ambos implantes, un factor determinante es la localización del gap interimplante, afirmando que el riesgo de fractura aumenta a medida que este segmento se sitúa más distal, debido a la disminución relativa del grosor cortical con respecto a la anchura del canal medular en el tercio distal del fémur1–12. De hecho, en este estudio la mayoría de las fracturas se situaban al nivel del área supracondílea, distales al componente proximal y en estrecha relación con el implante de rodilla. Únicamente en 2 casos se constató aflojamiento protésico del implante de cadera.
Tras clasificar las fracturas, siguiendo el esquema propuesto por Platzer6, se observaron los tipos de tratamiento empleados para analizar la concordancia con el algoritmo terapéutico planteado por dicho autor. Se encontró que, en las fracturas tipo IIA, el tratamiento más utilizado fue la osteosíntesis con placa bloqueada lateral, a excepción de un caso que se trató mediante enclavado endomedular retrógrado y 2 casos no intervenidos, uno por fallecimiento durante el ingreso y otro por no ser candidato a tratamiento quirúrgico, dadas las características basales del paciente y la fractura; en los casos en los que se objetivó aflojamiento protésico el tratamiento elegido fue la cirugía de recambio, con necesidad de injerto óseo y 2 placas de osteosíntesis adicionales en uno de ellos. Atendiendo a la literatura al respecto podemos considerar que estas indicaciones terapéuticas han sido, en general, las idóneas. Solarino et al., en su revisión sistemática de 15 artículos sobre fracturas interprotésicas de fémur, concluyeron que la osteosíntesis mediante placa constituye el tratamiento más adecuado en caso de estabilidad de los implantes, siempre que se lleve a cabo un solapamiento sobre el vástago igual a 2 veces el diámetro diafisario2; en los casos de aflojamiento recomiendan la cirugía de recambio protésico; si se produce una pérdida importante de stock óseo consideran que la utilización de injertos, preferiblemente autólogos, aumentan la posibilidad de consolidación y disminuyen el riesgo de refractura. Para Hou las placas bloqueadas de osteosíntesis constituyen una muy buena opción, tanto mecánica como biológicamente, especialmente en hueso osteoporótico, siempre que se sobrepase el vástago una distancia igual a 2 diámetros del canal femoral7. Hoffmann también concluyó que la placa bloqueada es un método fiable para estas fracturas, respetando el daño a partes blandas mediante la inserción submuscular de la misma13. Según Liporace el sistema más apropiado biomecánicamente hablando es aquel que consigue una distribución equilibrada de la tensión a lo largo de todo el eje femoral, con una estabilidad axial y rotacional adecuada, lo cual se consigue mediante el solapamiento de los implantes y el enlace de sistemas concomitantes, abarcando toda la longitud del hueso14. Respecto al uso de otros métodos de osteosíntesis, como los cerclajes, autores como Albareda consideran que no deben ser el sistema principal de fijación, sino que han de utilizarse como complemento para aumentar la estabilidad del conjunto5.
En cualquier caso, parece claro que el objetivo principal del tratamiento debe ser una movilización precoz de los pacientes, puesto que la inmovilización prolongada en ancianos aumenta considerablemente las cifras de mortalidad. En nuestro estudio la tasa de exitus se situó en un 40% en una muestra de pacientes basalmente pluripatológicos, con un riesgo anestésico importante. En cuanto al pronóstico funcional Sah obtuvo resultados funcionales similares al estatus preoperatorio, en términos de deambulación, tras tratar 22 fracturas interprotésicas consecutivas mediante placa bloqueada15; nosotros observamos un deterioro generalizado de la capacidad de deambulación tras la cirugía, a pesar de que, como se expuso anteriormente, los tratamientos aplicados fueron los correctos y la consolidación de las fracturas fue óptima en todos los pacientes supervivientes.
Este estudio presenta algunas limitaciones importantes, como son su carácter retrospectivo y la no uniformidad de los tratamientos de la serie. Otro punto débil a tener en cuenta es el escaso número de fracturas, lo cual puede condicionar la obtención de resultados poco comprensibles, como el hecho de que la distancia interimplante sea mayor en los casos que en los controles, o que el principal motivo de cirugía protésica inicial en los casos fuese la coxartrosis, siendo la fractura de cadera más frecuente en los controles. Por otro lado, utilizar como parámetro funcional la capacidad de deambulación, sin otras escalas o test objetivos, puede ser un criterio poco preciso para establecer el pronóstico clínico de los pacientes.
ConclusionesLas fracturas interimplante de fémur son más prevalentes en mujeres de edad avanzada, siendo la presencia de osteoporosis el único factor de riesgo estadísticamente significativo.
Presentan altas tasas de mortalidad debido a la gravedad de la fractura, la fragilidad de los pacientes pluripatológicos de base y la agresividad de la cirugía en una población de riesgo quirúrgico elevado.
Aunque se observan altas tasas de consolidación y el tratamiento se considera adecuado según la bibliografía existente, se puede observar un deterioro funcional generalizado, entendido en términos de disminución en la capacidad de deambulación.
Se necesitan sistemas de clasificación y algoritmos de tratamiento específicos y validados que permitan optimizar el manejo de estos pacientes y mejorar el pronóstico vital y funcional de las fracturas interimplante de fémur.
Nivel de evidenciaNivel de evidencia iii.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.