Determinar los factores de riesgo asociados a la luxación protésica y simular un modelo mediante elementos finitos que determine los arcos de movimiento seguros en cada angulación y anteversión del cotilo.
Material y métodosCasos-control retrospectivo con 46 pacientes luxados desde 1994 hasta 2011. Grupo control: 83 pacientes elegidos de forma aleatoria. Se recogieron los factores de riesgo de luxación descritos en la literatura. Se simuló un modelo protésico mediante elementos finitos con cabezas de 28, 32, 36mm y cotilo de 52mm. Posición acetabular de 25°, 40° y 60° de inclinación y 0°, 15° y 25° de anteversión. Para cada combinación se estudió la flexión de 90° y la extensión de 0° aplicando rotación interna y externa midiendo el rango de movimiento y el momento resistente hasta el choque-luxación y la distribución de tensiones en la superficie del cotilo.
ResultadosMayor edad en luxados (p=0,002). Mayor luxación en fracturas respecto artrosis (p<0,001). Menor anteversión en luxados (p=0,043). Mayor longitud de cuello femoral en luxados (p=0,002). Simulación de finitos: menor luxación cuanto mayor inclinación, anteversión y diámetro de cabeza femoral.
Discusión-conclusionesLa edad avanzada y la fractura son los principales factores favorecedores de la luxación. El área de seguridad libre de luxación comprende 40°-60° de inclinación y 15°-25° de anteversión. Tanto el defecto como el exceso de tensión de las partes blandas predisponen a la luxación. Las cabezas de mayor tamaño son más estables.
To determine the risk factors associated with prosthetic dislocation and simulate a finite element model to determine the safe range of movement of various inclination and anteversion cup positions.
Material and methodsRetrospective Case Control study with 46 dislocated patients from 1994 to 2011. Control Group: 83 randomly selected patients. Dislocation risk factors described in the literature were collected. A prosthetic model was simulated using finite elements with 28, 32, 36mm heads, and a 52mm cup. Acetabular position was 25°, 40°, and 60° tilt and with 0°, 15° and 25° anteversion. In extension of 0° and flexion of 90°, internal and external rotation was applied to analyze the range of movement, maximum resisting moment, and stress distribution in the acetabulum to impingement and dislocation.
ResultsThere was greater dislocation in older patients (p=0.002). Higher dislocation in fractures than in osteoarthritis (p=0.001). Less anteversion in dislocated patients (p=0.043). Longer femoral neck in dislocated patients (p=0.002). Finite element model: lower dislocation when there is more anteversion, tilt and bigger femoral heads.
Discussion-conclusionsAdvanced age and fractures are the major risk factors for dislocation. “Safe zone” of movement for dislocation avoidance is 40°-60° tilt and 15°-25° anteversion. Both the defect and excess of soft tissue tension predispose to dislocation. Bigger femoral heads are more stable.
La artroplastia total de cadera (ATC) es un procedimiento muy frecuente en los Servicios de Cirugía Ortopédica y Traumatología, y aunque su efectividad es muy elevada, no está exenta de complicaciones como son el aflojamiento aséptico, luxaciones, infección y fracturas periprotésicas.
A pesar de los avances en las técnicas y modelos protésicos, la luxación sigue siendo la segunda complicación más frecuente después del aflojamiento aséptico en las artroplastias totales de cadera. Se produce en el 0,3 al 10% de las artroplastias primarias de cadera y hasta en el 28% de las artroplastias de revisión1.
Existen diversas clasificaciones de la luxación de la ATC. Según el tiempo: precoz (<3 meses) y tardía (>3 meses). Según el número: simple o recurrente. Según la dirección: anterior (donde clínicamente se observa el miembro afectado en rotación externa y en extensión) y posterior (miembro inferior en rotación interna y en flexión). Según el mecanismo de lesión: traumático o espontáneo. Y según la etiología, la clasificación de Dorr2, importante ya que conociendo la causa de luxación se decidirá la actitud terapéutica (posicional: no alteración radiológica de componentes sin disbalance de partes blandas [10%]; malposición de componentes [33%]; disbalance de tejidos blandos: musculatura, trocánter mayor, vuelo femoral [offset], [33%]; combinación de II y III).
Por otro lado, se han estudiado ampliamente los factores de riesgo que se consideran asociados a una mayor probabilidad de luxación protésica. Factores relacionados con el paciente como edad, sexo, alteraciones cognitivas o neuromusculares, diagnóstico inicial, cirugía previa. Factores relacionados con la cirugía como vías de abordaje, características de los componentes, mediciones radiológicas pre- y posquirúrgicas. Sin embargo, en relación con muchos de ellos sigue existiendo controversia.
Dada la alta incidencia de la luxación de la artroplastia total de cadera y la falta de unanimidad en relación con algunos de los factores de riesgo que la favorecen, se plantea este trabajo de investigación clínico-computacional con los siguientes objetivos: clínicos: determinar los factores de riesgo asociados a la luxación protésica y categorizarlos por orden de importancia, y computacionales: simular un modelo protésico con distintos tamaños de componentes y sus rangos de movimiento máximo antes de producirse el choque entre componentes y la luxación, además de correlacionar los hallazgos computacionales con los clínicos para determinar los arcos de movimiento seguros en cada angulación y anteversión del cotilo.
Material y métodosEstudio clínicoPoblación y muestraSe han recogido los episodios de luxación de la ATC diagnosticados y tratados en nuestro centro desde el año 1994 hasta el año 2011. En este periodo han sido implantadas 2227 artroplastias, de las cuales 1338 fueron cementadas, del modelo Exeter-Müller y 889 no cementadas, del modelo Zweymüller que a partir del 2004 pasó a denominarse SL-Plus.
Cuarenta y seis pacientes, 35 casos de Exeter-Müller y 11 de Zweymüller--SL-Plus, han sufrido una luxación protésica, por lo que constituyen el grupo de casos.
Los criterios de inclusión han sido que las artroplastias hubiesen sido implantadas en nuestro centro y que correspondiesen a los modelos antes descritos. Se han elegido estos criterios con el fin de disponer de todos los datos referentes a la causa que determinó la necesidad de una artroplastia, así como del protocolo quirúrgico, la historia clínica, los estudios radiológicos evolutivos.
El grupo control se ha formado con 83 pacientes (39 ATC cementadas y 44 no cementadas) con los mismos modelos de artroplastia, concordantes en edad con el grupo casos, elegidos de forma aleatoria, a los que se les ha implantado una artroplastia total en nuestro servicio con una antigüedad concordante a la del grupo casos.
Variables recogidasEn todos los pacientes incluidos en el estudio se recogieron los factores de riesgo de luxación descritos en la literatura.
- 1.
Factores relacionados con el paciente: género, edad, diagnóstico subyacente (categorizado como artrosis, fractura, fractura patológica, artritis reumatoide, necrosis avascular), cirugía previa de cadera, disfunción neuromuscular (Parkinson, Alzheimer), falta de cumplimiento de las normas profilácticas anti-luxación, disfunción cognitiva, abuso de alcohol y drogas.
- 2.
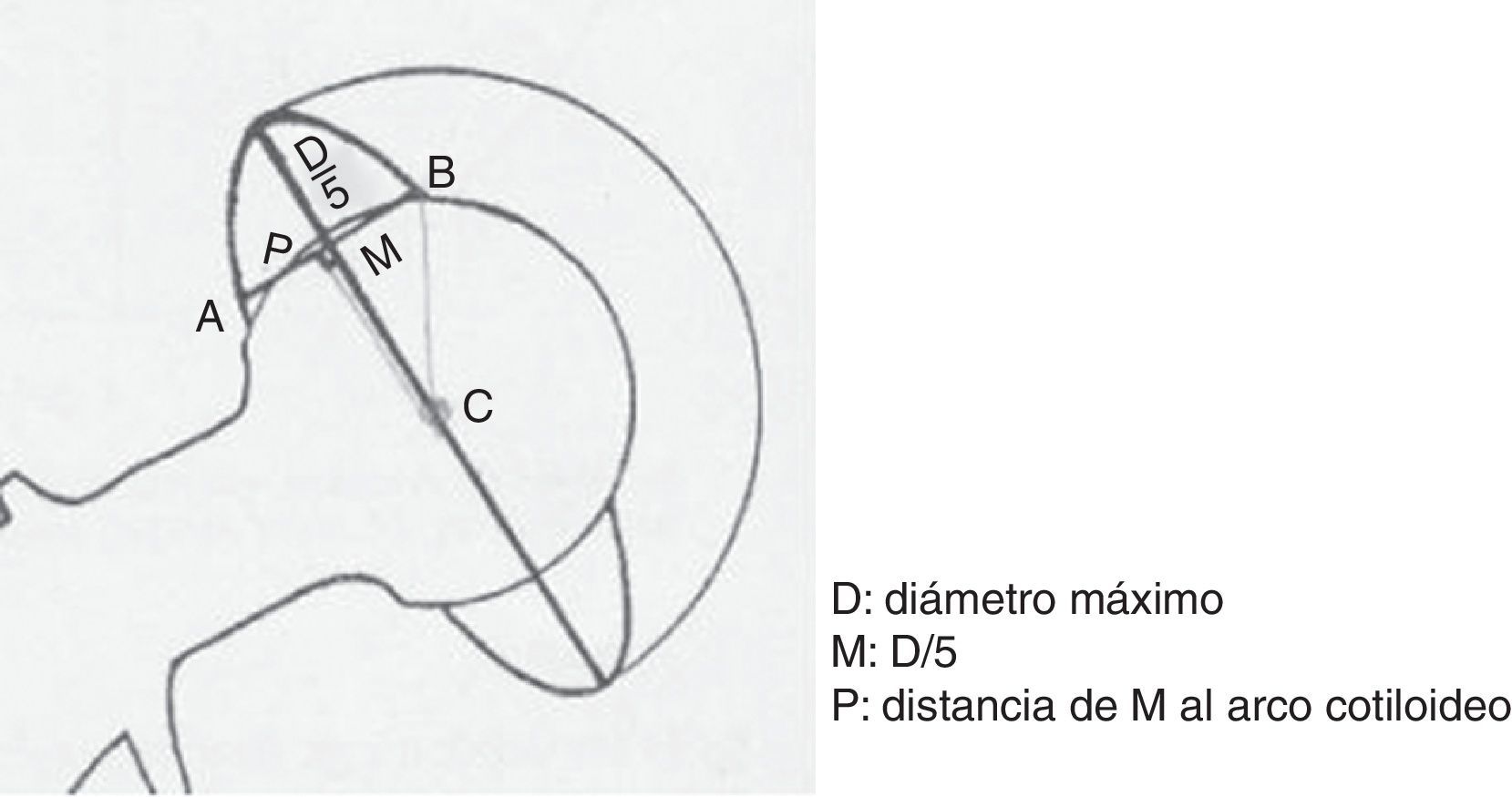
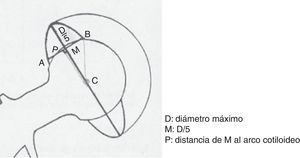
Factores relacionados con la técnica quirúrgica: vía de abordaje (todos los pacientes fueron intervenidos mediante el abordaje antero-lateral de Hardinge-Bauer), orientación de los componentes medido sobre radiografías antero-posteriores de pelvis (ángulo de abducción o inclinación y ángulo de versión del cotilo según el método de Riten Pradhan3: anteversión=arcsen [p/0,4xD], [fig. 1]), tensión de las partes blandas (efecto Voss pre- y posquirúrgico, vuelo femoral u offset pre- y posquirúrgico, longitud del cuello femoral pre- y posquirúrgico), experiencia del cirujano (categorizada en dos grupos como cirujanos con más o menos de 10 años de experiencia) e infección (tanto de la herida quirúrgica como profunda).
- 3.
Factores relacionados con el diseño del implante: tamaño de la cabeza (todos los implantes tenían un tamaño de cabeza femoral de 28mm, salvo un único caso en el que el tamaño fue de 32mm), relación de tamaño cabeza-cuello, relación de tamaño cabeza-acetábulo, diseño del componente acetabular.
Todos los pacientes a los que se les implantó la ATC recibieron profilaxis antibiótica con cefazolina 1g o dalacín fosfato 600mg (en caso de alergia) en la inducción anestésica y profilaxis antitrombótica con heparina de bajo peso molecular al menos 12 horas antes de la intervención quirúrgica.
Se realizó un seguimiento medio de 5 años en los pacientes de ambos grupos, en las consultas externas del centro para la detección de posibles complicaciones.
Análisis estadísticoLos datos estadísticos se han procesado con el programa SPSS (versión 15.0; SPSS Inc, Chicago, Ill) y con un nivel de significación de p<0,05.
Estudio computacionalSe ha simulado un modelo protésico mediante el método de los elementos finitos para estudiar el efecto del diámetro de la cabeza de la prótesis, el ángulo de inclinación y anteversión en el choque de los componentes y la posterior luxación de la ATC.
Los tamaños de cabeza considerados para el estudio fueron 28, 32 y 36mm por ser los usados con mayor frecuencia en la práctica clínica. En todos los modelos se utilizó un diámetro exterior del cotilo de 52mm dado que es el tamaño mínimo requerido en la mayoría de los implantes para las cabezas de 36mm.
Respecto a los ángulos de inclinación y anteversión se establecieron según el área de seguridad de Lewinnek4 (inclinación 40°±10°, anteversión 15°±10°) con valores de inclinación de 25°, 40° y 60° y anteversión de 0°, 15° y 25°.
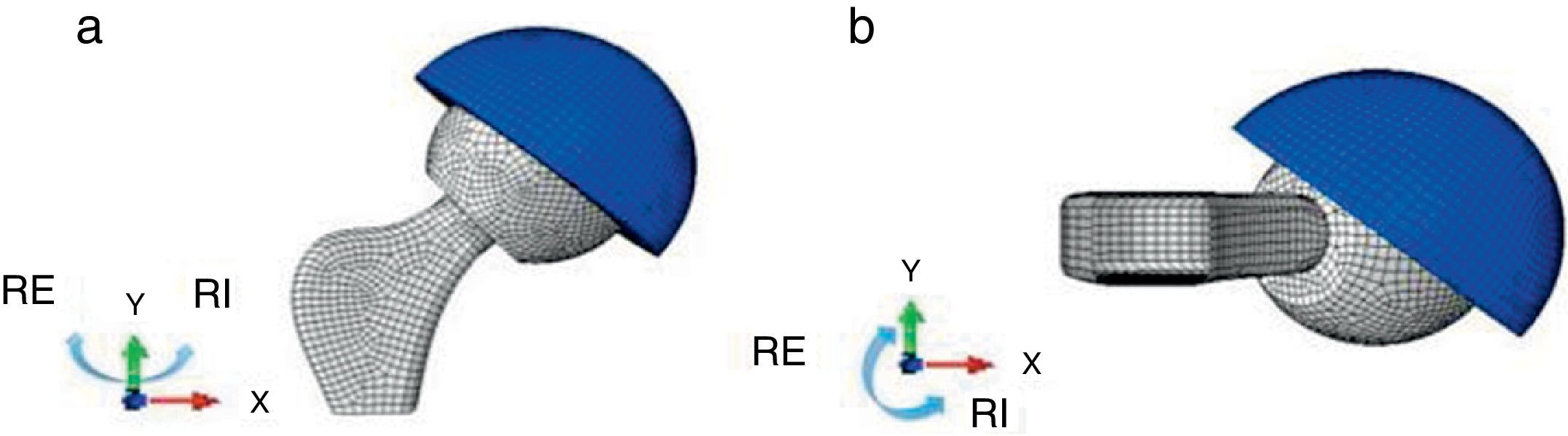
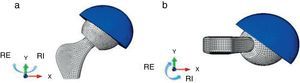
Para cada combinación de los factores anteriores se estudiaron dos posiciones, flexión de 90°, equivalente a que el paciente esté sentado y extensión de 0°, equivalente a la bipedestación. En cada una de ellas se analizó el efecto de la rotación externa e interna hasta que se producía el choque entre componentes y la luxación protésica. Se ha considerado que los rangos de movilidad máxima en rotación interna y externa de la cadera son 40° y 60° respectivamente como está descrito en la literatura (fig. 2).
La geometría y dimensiones del implante se obtuvieron a través de las imágenes TAC de una prótesis Exeter desarrolladas en Abaqus CAE v6.11 formado por dos partes. El acetábulo fue simulado como sólido deformable a partir de una superficie de revolución. La cabeza y el vástago fueron simulados como cáscara rígida discreta. En el caso de la cabeza se realizó como una superficie de revolución y en el caso del vástago como una superficie extruida.
El acetábulo fue mallado con 10164 elementos hexaédricos tipo C3D8R y la cabeza y el vástago con 2900 elementos triangulares y cuadrilaterales tipo R3D3 y R3D4, respectivamente.
Propiedades de material y no linealidad del problema simuladoEl componente acetabular se simuló como polietileno de ultra alto peso molecular (UHMWPE). Se le asignó un módulo elástico E=940MPa, un coeficiente de Poisson ν=0,3 y un límite de fluencia de 26,26MPa, simulándose las propiedades plásticas del polietileno5.
En cuanto a las propiedades de interacción se asignó a la cabeza y el cuello como superficies maestras y la semiesfera interna del acetábulo y la corona circular como superficie esclava. Se introdujo un comportamiento mecánico tangencial isotrópico, con un coeficiente de fricción de 0,0386.
Para cada una de las combinaciones anteriores se estudió el rango de movimiento (ROM) y el momento resistente hasta el choque y la luxación, así como la distribución de tensiones en la superficie del cotilo.
ResultadosLa incidencia de luxación en las ATC en nuestra muestra fue de 2,07%, siendo 2,62% en el caso de las artroplastias cementadas y 1,24% en el caso de las no cementadas.
La luxación fue precoz (<3 meses) en la mayoría de los casos (87%), encontrándose un único caso de luxación tardía (>5 años) y 5 casos de luxaciones en el periodo intermedio.
Análisis de los factores de riesgo asociados a luxación- 1.
Factores relacionados con el paciente:
- -
Género: cuando se realizó el análisis separando la muestra en artroplastias cementadas y no cementadas se obtuvieron diferencias estadísticamente significativas en el grupo de las artroplastias cementadas (p<0,001), siendo la luxación más frecuente en los hombres.
- -
Edad: la edad media a la que se implantó la artroplastia fue de 67 años, observándose diferencias estadísticamente significativas (p=0,002) con mayor edad media (71 años) en el grupo de los pacientes luxados, frente a los no luxados (64 años).
- -
Diagnóstico subyacente: se observaron diferencias estadísticamente significativas (p<0,001) entre el porcentaje de luxación y el diagnóstico que justificó la implantación de la artroplastia. Dentro del grupo de pacientes que requirió un ATC por fractura el porcentaje de luxación fue del 68% frente a solo el 16% en el caso de la coxartrosis. Del mismo, los 5 pacientes con fractura patológica se luxaron, al igual que la única artritis reumatoide.
- -
Cirugía previa de cadera: aunque no se obtuvieron diferencias estadísticamente significativas (p=0,095) el porcentaje de luxación fue mayor en el grupo de pacientes que habían recibido cirugía en esa cadera antes de la implantación protésica.
- -
Disfunción neuromuscular - disfunción cognitiva: el análisis de la relación entre las alteraciones neurológicas y la luxación dio diferencias significativas (p<0,001), siendo más frecuente la luxación cuando existía deterioro neurológico.
- -
Abuso de alcohol y drogas: la asociación entre el abuso de alcohol/drogas con la luxación protésica resultó significativa (p=0,019) apareciendo luxación en todos los pacientes con consumo de estas sustancias.
- -
- 2.
Factores relacionados con la técnica quirúrgica:
- a)
Orientación de los componentes:
- -
Ángulo de abducción/inclinación: no se obtuvieron diferencias estadísticamente significativas, sin embargo se observó que la media del ángulo de inclinación en los pacientes luxados fue discretamente menor (38°) que en los pacientes libres de luxación (40°).
- -
Ángulo de versión: se observó significación estadística (p=0,043) en la relación entre el ángulo de versión del cotilo y la luxación protésica, teniendo una versión media del cotilo menor (11,54°) los pacientes que sufrieron una luxación, frente a los no luxados (14,19°).
- b)
Tensión de las partes blandas:
- -
Efecto Voss: la relación entre la luxación y el efecto Voss postoperatorio no reveló diferencias estadísticamente significativas (p=0,128), aunque se observó con más frecuencia un Voss negativo en los pacientes luxados.
- -
Vuelo femoral: se observó significación estadística (p=0,005) en el grupo de artroplastias cementadas con un vuelo femoral mayor (59mm frente a 55mm) en los pacientes afectos de luxación.
- -
Longitud del cuello femoral: se objetivó con diferencia estadísticamente significativa (p=0,002) que la luxación protésica aparecía en aquellos pacientes con mayor longitud del cuello femoral postoperatoriamente. Mientras que la longitud media del cuello femoral de los pacientes no luxados fue de 62,82mm, la de los pacientes luxados fue de 66,67mm.
- c)
Experiencia del cirujano: no mostró diferencias estadísticamente significativas (p=0,128). Sin embargo destacó que en el grupo de pacientes luxados el porcentaje de cirujanos con menor experiencia fue mayor (28 vs. 17%).
- d)
Infección: todas las infecciones ocurridas fueron a priori superficiales, de la herida quirúrgica (8/129). Pero el análisis estadístico reveló diferencias significativas (p<0,001) encontrándose todos los pacientes con infección en el grupo que sufrió la luxación protésica.
- e)
Factores relacionados con el diseño del implante:
- -
Tamaño de la cabeza: la única cabeza de tamaño 32mm no sufrió luxación.
- -
Relación de tamaño cabeza-cuello: no se observaron diferencias estadísticamente significativas.
- -
Relación de tamaño cabeza-acetábulo: dado que todas las cabezas eran de 28mm, salvo una que era de 32mm, se relacionó la luxación con el tamaño del cotilo. No se obtuvieron diferencias estadísticamente significativas.
- -
- a)
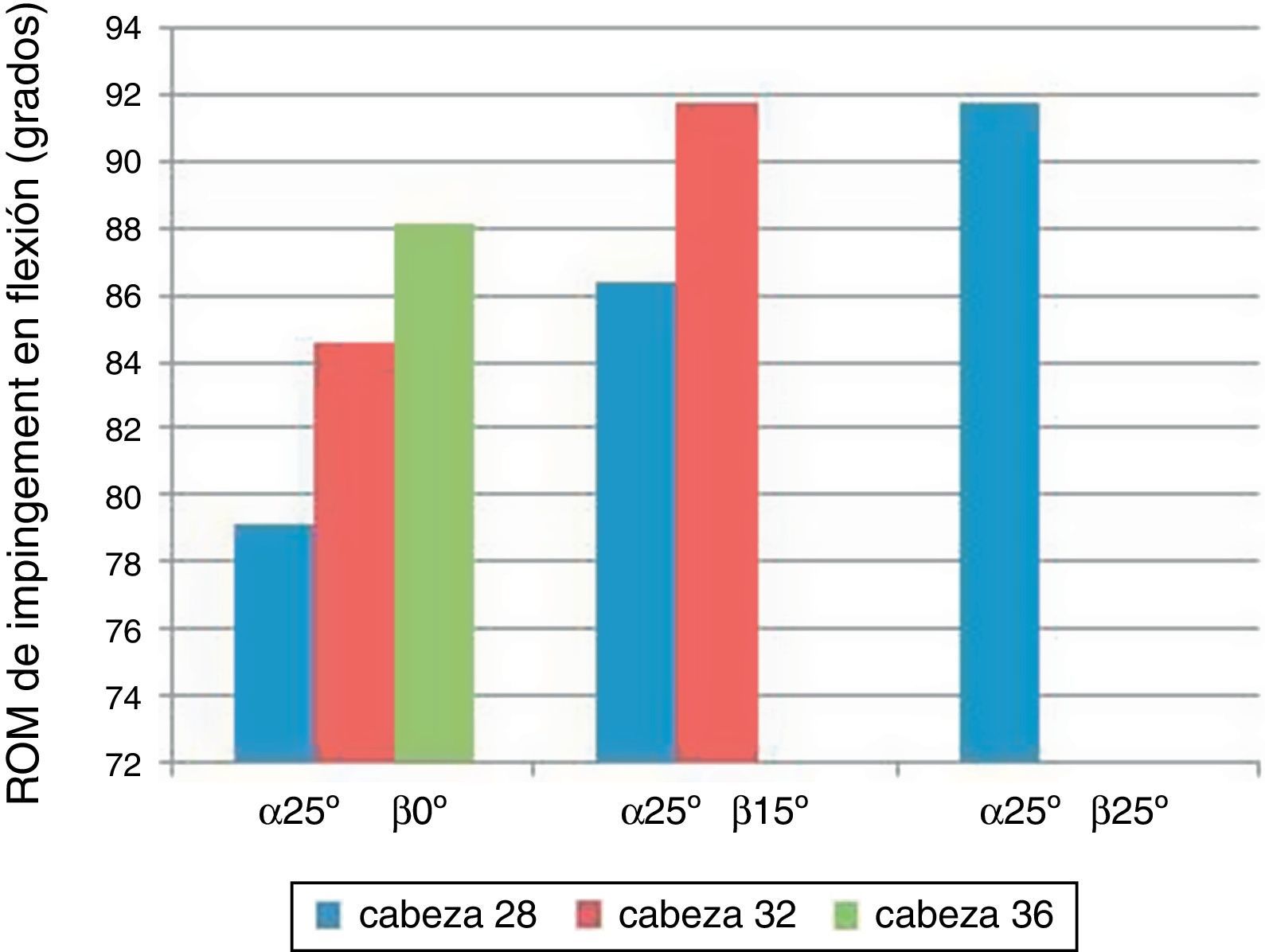
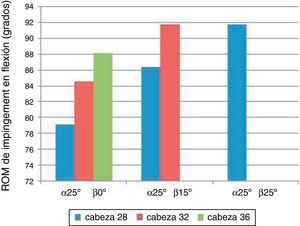
Se observó que cuando la inclinación (α) del cotilo era de 25° independientemente del grado de anteversión (β) se producía el choque entre componentes antes de alcanzar la flexión de 90°, por lo que ya no era necesario realizar las rotaciones. Esto ocurría con cualquier anteversión en la cabeza de 28mm, sin embargo para la cabeza de 32mm ya solo se observaba en anteversión de 0° y 15°, y con la cabeza de 36mm únicamente en anteversión de 0°.
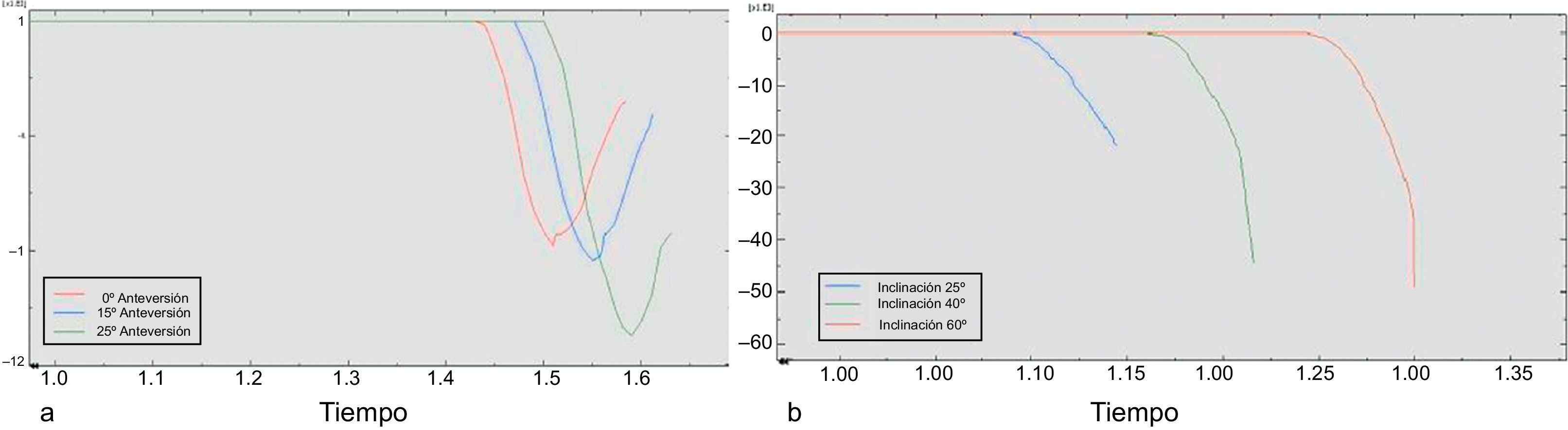
Además alcanzaba una flexión progresivamente mayor hasta producirse el choque a medida que se aumentaba el diámetro de la cabeza femoral por un lado y la anteversión por otro (fig. 3).
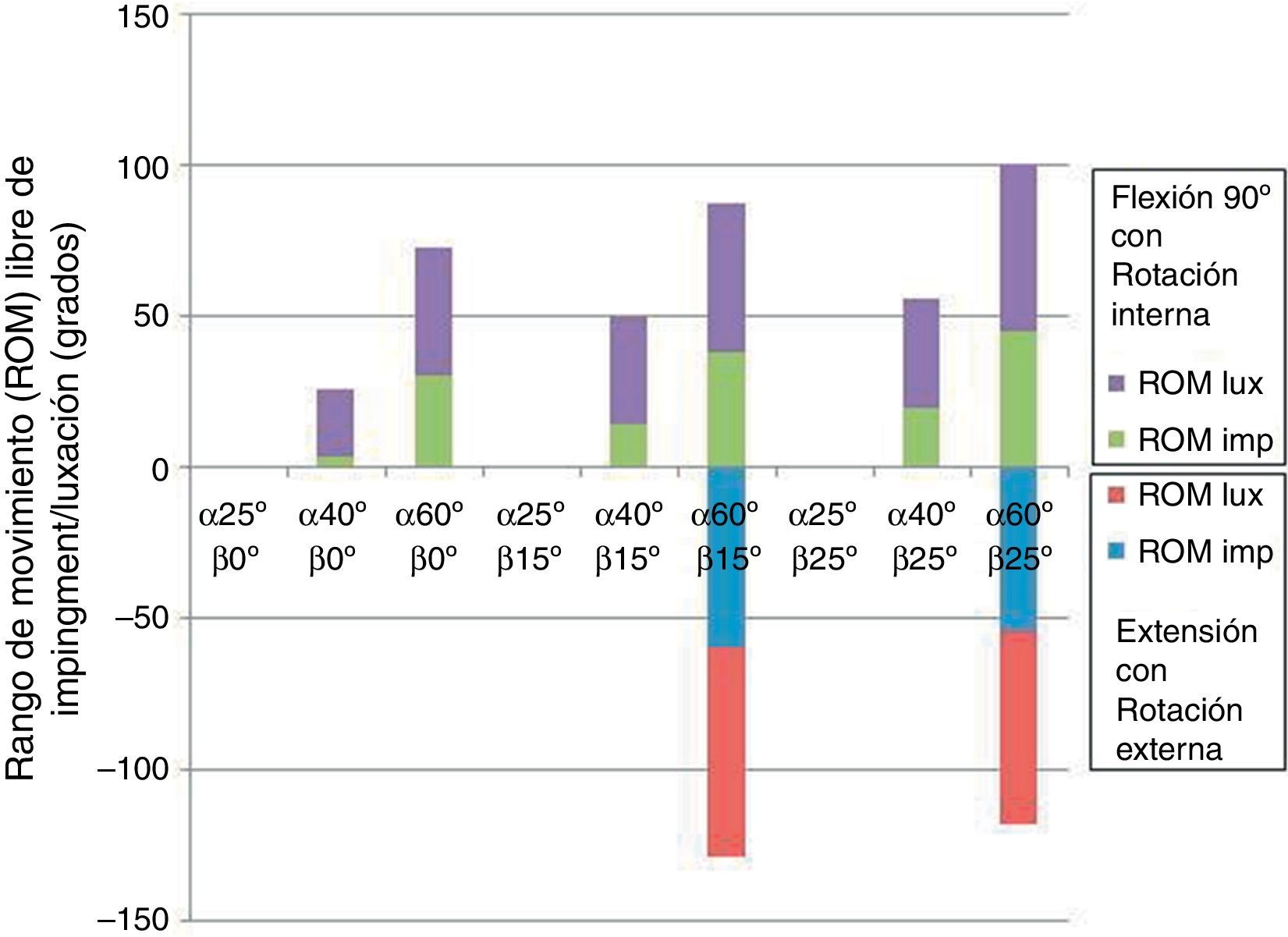
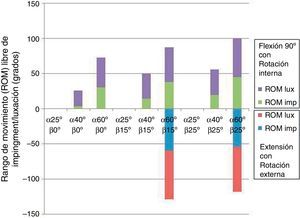
El análisis reveló dos posiciones opuestas que favorecían la luxación. Por un lado, cuanto mayor era la inclinación (α) y anteversión (β) mayor era el riesgo de luxación anterior en extensión y rotación externa. Por el contrario, cuanto menor era la inclinación (α) y la anteversión (β) mayor era el riesgo de luxación posterior en flexión y rotación interna (fig. 4). La cabeza de 28mm fue la única que presentó una luxación anterior con las características anteriormente descritas, además de la luxación posterior que ocurrió también en las cabezas de 32mm y 36mm.
El ROM de choque y de luxación fue proporcional tanto al grado de inclinación (α) y anteversión (β) del cotilo como al mayor diámetro de la cabeza femoral, siendo menos frecuente la luxación en las cabezas más grandes o lo que es lo mismo ocurriendo en los grados de rotación más extremos, prácticamente al límite de la capacidad de movimiento de la artroplastia.
En relación al RM se observó que aumentaba a medida que lo hacía el diámetro de la cabeza femoral si se consideraba la misma posición del cotilo. La misma relación se encontró entre el RM y la anteversión por un lado y el RM y la inclinación por otro. Considerando un solo tamaño de cabeza femoral y manteniendo constante la inclinación y la anteversión respectivamente, el RM y la anteversión/inclinación aumentaban de forma proporcional (fig. 5).
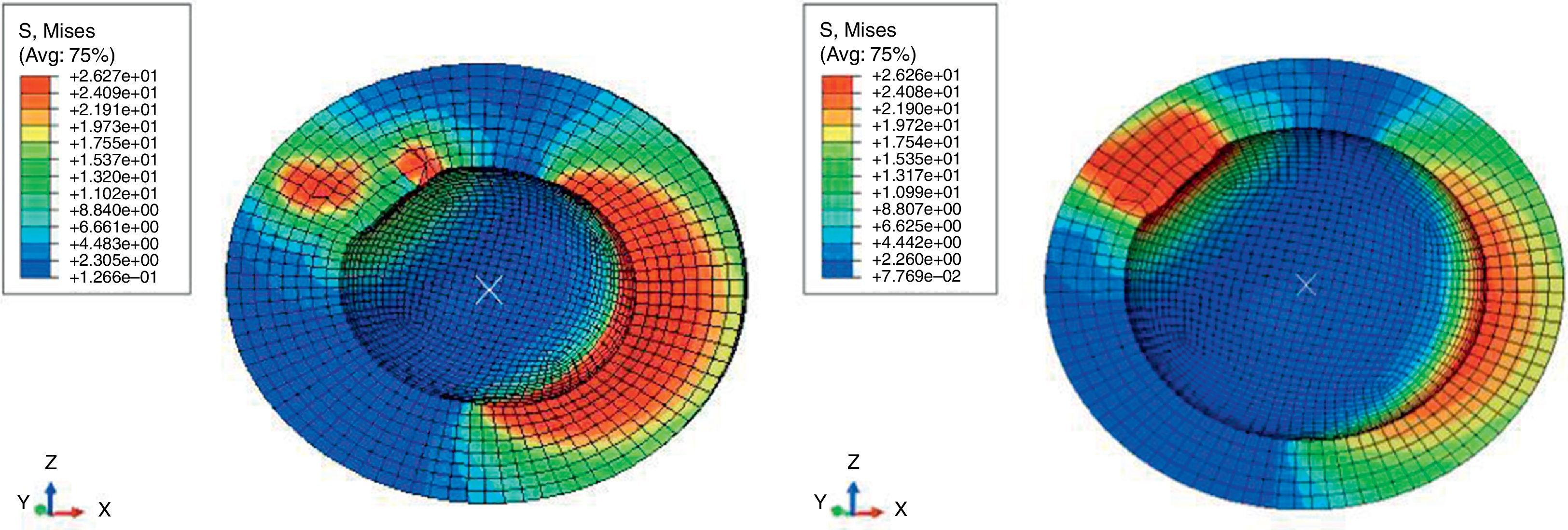
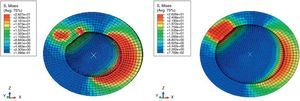
Las tensiones en la superficie del cotilo en la zona de contacto del cuello durante el choque y la luxación fueron altas independientemente del tamaño de la cabeza, sin embargo en la zona de luxación de la cabeza femoral (egress site) fueron menores a medida que aumentaba el diámetro de la cabeza (fig. 6).
DiscusiónLa incidencia de luxación de la ATC en la muestra fue de 2,07%, siendo 2,62% en el caso de las artroplastias cementadas y 1,24% en el caso de las no cementadas. Los datos publicados al respecto oscilan entre tasas del 0,5 y 9,2%, tal como se han recogido en alguna revisión1. Lo cual nos sitúa en una buena cifra dentro de la literatura. Respecto a la incidencia de luxación según el modelo protésico cementado o no cementado, nuestros resultados son muy similares a los publicados en nuestro país sobre ATC cementada de baja fricción con una incidencia de 2,97% (2,62%) y de ATC no cementada de 2,8% (1,24%)7.
Nuestros hallazgos y los de estas publicaciones respecto a que la tasa de luxación es menor en el caso de artroplastias no cementadas se oponen a los resultados obtenidos por Conroy et al.8 que publican una tasa mayor de luxación en los cotilos no cementados frente a los cementados con un riesgo relativo de 1,59, especialmente si el cotilo no cementado se usaba con cabezas femorales de menos de 28mm de diámetro. Aunque sin datos para apoyar su hipótesis, los autores postulan que la orientación de los cotilos cementados es más precisa debido a que la técnica quirúrgica permite adaptarlos mejor mientras polimeriza el cemento, sin embargo el cotilo no cementado busca su propio ajuste dentro del acetábulo y puede no coincidir con la posición óptima buscada por el cirujano.
La luxación fue precoz (<3 meses) en la mayoría de los casos (87%), encontrándose un único caso de luxación tardía (>5 años) perteneciente al grupo de las artroplastias no cementadas y 5 casos de luxaciones en el periodo intermedio. Los datos publicados en la literatura afirman que la mayoría de las luxaciones se producen dentro de los 3 primeros meses después de la cirugía, como ocurre en este estudio. El 50-70% de las luxaciones aparecen entre las primeras 5 semanas y 3 meses postoperatorios y más de las tres cuartas partes de todas las luxaciones dentro del primer año. El primer episodio de luxación ocurre en el 26% de los casos más allá de los dos años postoperatorios, dilatándose este plazo más de 5 años en el 0,8% de los pacientes9.
Algunos autores proponen como causa de esa inestabilidad «tardía» el progresivo desgaste del polietileno del núcleo acetabular10, pero probablemente no es el único motivo, debiéndose añadir como razones, al menos coadyuvantes, la disminución de la tensión de las partes blandas y del tono muscular y las modificaciones de postura, coordinación y equilibrio que experimentan los pacientes con el paso del tiempo, como recogen Fernández-Fairen et al.11 en su artículo de revisión de la bibliografía publicada a este respecto.
En el grupo de las artroplastias cementadas se constató de forma estadísticamente significativa que la luxación era más frecuente en los hombres. La literatura científica vierte controversia sobre esta cuestión. Estudios como los de Woo y Morrey12 publican que el riesgo de luxación en las mujeres es 2 veces superior al de los hombres. El mismo hallazgo es encontrado por Kim et al.13 con un riesgo de luxación en las mujeres 2,5 veces superior al de los hombres. Por el contrario Masaoka et al.14 no encuentran diferencias entre ambos sexos.
Los factores propuestos como causantes para la mayor tasa de luxación en el sexo femenino son la menor fuerza y tono muscular, y la mayor elasticidad de los tejidos blandos15. Este echo podría explicar la falta de correlación de riesgo de luxación protésica en el sexo femenino cuando se trata de una artroplastia de revisión. En este caso, el compromiso de la función muscular tras la artroplastia de revisión que se presenta también en el sexo masculino hace que la incidencia de luxación se iguale entre ambos sexos16.
En este estudio se han encontrado diferencias estadísticamente significativas con mayor edad media (71 años) en el grupo de los pacientes luxados frente a los no luxados (64 años). Revisando la literatura, existen publicaciones como las de Morrey17 y Masaoka et al.14 que no encuentran relación entre la edad y la luxación protésica. Por el contrario, Ekelund et al.18 publican que el riesgo de luxación se multiplica por dos en octogenarios. Del mismo modo, Byström et al.19 publican un riesgo de luxación 4,5 veces superior en mayores de 80 años y Berry et al.20 un riesgo relativo de luxación 1,3 veces superior en pacientes mayores de 70 años. La edad avanzada supone un aumento de la fragilidad, pérdida de tono muscular, incapacidad para cumplir las normas antiluxación y aumento de la incidencia de problemas cognitivos, todo lo que por sí mismo supone mayor riesgo de luxación protésica, lo que nos lleva a pensar si la edad es un factor de riesgo independiente o un sesgo de confusión.
Resultó más frecuente la luxación en las fracturas que en la coxartrosis de forma estadísticamente significativa. Datos similares han sido publicados en la literatura, con una tasa de luxación en las ATC por fracturas del 14 frente al 4% en artrosis21. Las dos circunstancias que lo podrían explicar son la hipertrofia capsular encontrada en pacientes con coxartrosis que actuaría como elemento estabilizador de la cadera y el mayor rango de movilidad de la artroplastia en pacientes con fractura de cadera con respecto a aquellos con coxartrosis.
Aunque no se obtuvieron diferencias estadísticamente significativas la luxación fue más frecuente en el grupo de pacientes que habían recibido cirugía previa en esa cadera. Existen publicaciones al respecto que sitúan la tasa de luxación de las caderas con cirugía previa en el doble de las que no habían sido intervenidas con anterioridad22. Probablemente debido a la laxitud, cicatrización y otras lesiones de las partes blandas ocasionadas con la cirugía previa.
Con diferencias significativas, la luxación fue más frecuente cuando existía deterioro neurológico y además todos los pacientes consumidores de alcohol sufrieron una luxación protésica. Este dato coincide por el apreciado por Woolson y Rahimtoola23, que publican una incidencia de 12,7% de luxaciones en pacientes con antecedentes de demencia, confusión y/o alcoholismo frente al 3% de pacientes que no tenían historia previa de este tipo de alteraciones.
En nuestra serie no se obtuvieron diferencias estadísticamente significativas en la relación entre luxación y ángulo de inclinación del cotilo. Sin embargo, sí se obtuvieron con la anteversión, siendo menor (11,54°±6,05°) en los cotilos luxados que en los libres de luxación (14,19°±8,61°). Datos similares a los publicados por Nishii et al.24 en los que las 181 caderas libres de luxación tenían una anteversión ≥20°, mientras que las 9 caderas luxadas tenían una anteversión <20°.
Con respecto a las dos posiciones opuestas que se revelaron como favorecedoras de la luxación son muy acordes con los hallazgos encontrados en la parte clínica del estudio y con las publicaciones. Como se ha expuesto con anterioridad, por un lado, cuanto mayor era la inclinación y anteversión, mayor era el riesgo de luxación anterior en extensión y rotación externa. Estos mismos hallazgos fueron publicados por Scifert et al.25, que consideraban que el aumento de la anteversión y la inclinación mejoraban la estabilidad protésica en cuanto a la luxación posterior, aunque predisponían a la luxación anterior y al desgaste. En un estudio más reciente Kluess et al.5 hacen esta misma afirmación tras la simulación mediante elementos finitos de una artroplastia total de cadera. Según nuestra simulación el cotilo debería estar situado en una inclinación de entre 40° 60° y una anteversión de 15°, 25°.
Los hallazgos obtenidos en este estudio relacionan una mayor tensión de las partes blandas con más riesgo de luxación, lo que va a priori en contra del concepto, ampliamente extendido, de que los pacientes con pérdida del vuelo femoral tienen caderas más inestables26. Sin embargo Ameneiro et al.27 publicaron que el vuelo femoral de los pacientes luxados era ligeramente mayor que en los pacientes libres de luxación (42,2mm frente a 40,7mm) y lo mismo le ocurría a la longitud del cuello femoral.
Destacó que en el grupo de pacientes luxados el porcentaje de cirujanos con menor experiencia fue mayor. Idea que se ha visto confirmada en una revisión sistemática reciente28.
El análisis estadístico reveló diferencias significativas encontrándose todos los pacientes con infección en el grupo que sufrió la luxación protésica. La colección articular podría haber producido un aumento de la presión hidrostática capaz de distraer la articulación haciéndola más vulnerable a la luxación.
El ROM de «impingement» (choque) y de luxación fue proporcional al mayor diámetro de la cabeza femoral, siendo menos frecuente la luxación en las cabezas más grandes o lo que es lo mismo ocurriendo en los grados de rotación más extremos. En relación con el diámetro de la cabeza existen muchas publicaciones que apoyan la mayor estabilidad de las cabezas grandes29. A este respecto cabe destacar la publicación de Scifert et al.25 con elementos finitos. La importancia del mayor diámetro de la cabeza femoral para la estabilidad protésica también se observa al analizar el momento resistente, que aumentaba a medida que lo hacía el diámetro de la cabeza femoral. Un momento resistente alto implica más estabilidad, más resistencia a la luxación. Hallazgos que coinciden fielmente con los publicados por otros autores5,25.
Respecto a la distribución de tensiones en la superficie del cotilo durante el choque y la luxación se observó que independientemente del tamaño de la cabeza todas las tensiones eran altas en la zona del choque del cuello, sin embargo en la zona de luxación de la cabeza femoral («egress site») eran menores a medida que aumentaba el diámetro de la cabeza. Estos hallazgos sugieren que las cabezas de mayor tamaño pueden ocasionar menor desgaste del polietileno, factor que va asociado a inestabilidad por la mayor penetración de la cabeza femoral en el componente acetabular favoreciendo el choque del cuello protésico y por la formación de granulomas a partir de las partículas de polietileno que condicionarán el aflojamiento e incluso la migración del componente acetabular30.
ConclusionesLa edad avanzada, el deterioro cognitivo y la fractura son los principales factores favorecedores de la luxación protésica. La implantación del cotilo con una anteversión menor de 10°-15° es el factor de técnica quirúrgica más importante para la aparición de luxación protésica. La metodología con elementos finitos permite estudiar la estabilidad de la artroplastia total de cadera, siendo especialmente útil la valoración del momento resistente. El área de seguridad libre de luxación comprende una posición de cotilo con una inclinación de entre 40° y 60° y una anteversión de 15°, 25°. Restaurar la tensión de las partes blandas es determinante para lograr una artroplastia estable, tanto el defecto como el exceso de tensión predispondrán a la luxación. Las cabezas de mayor tamaño son más estables, siempre que se mantengan las proporciones adecuadas con respecto al tamaño del cuello y del cotilo. Aun sin obtenerse diferencias estadísticamente significativas, la mayor experiencia del cirujano supone un riesgo progresivamente menor de luxación protésica.
Nivel de evidenciaNivel de evidencia II.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.