La exposición a la luz durante el día tiene un efecto positivo sobre la salud y su déficit puede ocasionar múltiples alteraciones, entre ellas la depresión. El objetivo del estudio es evaluar el efecto de la terapia de luz brillante (TLB) sobre la calidad del sueño, el estado de ánimo, el estado cognitivo, el deterioro global y la calidad de vida en personas mayores ingresadas en residencia.
Material y métodosEstudio con diseño de medidas repetidas. Participaron 37 personas mayores ingresadas en residencia. El estudio duró tres semanas. La primera semana se establecieron los valores de referencia utilizando el Cuestionario Oviedo del sueño (COS), Escala de Depresión de Yesavage, Mini-Mental, Escala de deterioro global y Cuestionario de calidad de vida relacionada con la salud. La segunda semana fueron expuestos a TLB (7.000-10.000lux a la altura de los ojos) entre las 9:30 y las 11:00 a.m. y la tercera semana se reevaluaron todos los cuestionarios.
ResultadosTodas las variables mejoraron significativamente. El sueño (COS) pretest 4,1±1,49, postest 4,9±1,46, p: 0,01), estado de ánimo (pretest 3,65±2,78, postest 2,65±2,9, p: 0,01), estado cognitivo (pretest 22,72±6,53, postest 24±5,92, p: 0,001), estado de deterioro global (pretest 3,10±1,26, postest 2,72±5,92, p: 0,001), y calidad de vida relacionada con la salud (pretest 6,93±1,86, postest 7,82±1,62, p: 0,001).
ConclusionesLa calidad del sueño y el estado de ánimo mejoraron significativamente después de la aplicación de la TLB. También mejoraron el estado cognitivo, el estado de deterioro global y la calidad de vida.
Bright light exposure during the day has a positive effect on health and its deficit can cause multiple physiological and cognitive disorders, including depression. The aim of this study was to evaluate the effect of bright light therapy (BLT) on the quality of sleep and mood emotional state; cognitive status, global deterioration and quality of life in institutionalized elderly.
Material and methodsThis is a study with repeated measures design. Thirty-seven older people admitted to a nursing home. The study lasted 3 weeks. The first week, the reference values were established with the Oviedo Sleep Questionnaire, Yesavage Depression Scale, Mini-Mental, Global Scale of Impairment and European Quality of Life Questionnaire. During the second week, they were exposed to BLT (7,000-10,000lx at eye level) between 9:30 a.m. and 11:00 a.m. During the third week, all the data were re-evaluated.
ResultsAll variables improved significantly after the application of light therapy. Sleep (COS) pre-test 4.1±1.49, post-test 4.9±1.46, p: 0.01), mood (pre-test 3.65±2.78, post-test 2.65±2.9, p: 0.01), cognitive state (pre-test 22.72±6.53, post-test 24±5.92, p: 0.001), state of global deterioration (pre-test 3.10±1.26, post-test 2.72±5.92, p: 0.001) and health-related quality of life (pre-test 6.93±1.86, post-test 7.82±1.62, p: 0.001).
ConclusionsSleep quality, mood, cognitive status, global deterioration status and quality of life significantly improved after the application of light bright therapy.
La depresión es un trastorno mental muy frecuente en las personas mayores, cuya prevalencia va en aumento en los países occidentales1. Los estudios de cronobiología han demostrado que un incremento de la exposición a la luz (natural o artificial mediante lámparas de luz brillante) durante el día tiene un efecto positivo sobre la salud en general y sobre la depresión en particular. En cambio, el exceso de luz nocturna puede ser perjudicial2. La privación de luz diurna en la sociedad actual podría ser responsable de una parte de las depresiones. El mecanismo por el cual la luz ejerce sus efectos antidepresivos aún no está claro, aunque parece relacionado con la acción sobre la melanopsina3.
El envejecimiento puede conllevar una disminución funcional debido a la degeneración de neuronas de los núcleos supraquiasmáticos (NSQ)4 y de la glándula pineal, con un descenso de la secreción de melatonina, cuyo ritmo de producción diaria y sus niveles nocturnos tienden a disminuir o incluso desaparecer en algunos casos. Esto se ve agravado por la debilidad de los sincronizadores externos asociados al envejecimiento5. Estas modificaciones son las responsables de que más del 50% de las personas mayores de 65 años presenten cambios como una disminución de la amplitud y la robustez de sus ritmos biológicos6. Quizás por ello, son más sensibles a una exposición inadecuada a la luz. En los mayores, la falta de luz durante el día puede provocar la inestabilidad, o incluso la desaparición de la sincronización de los ritmos biológicos, llamada como cronodisrupción (CD). Se reconoce cada vez más la importancia de la CD como un factor contribuyente al envejecimiento7. Las consecuencias de la CD se reflejan en un ritmo sueño-vigilia menos robusto (aumento de la latencia, de la fragmentación del sueño nocturno, insomnio, aumento de las siestas y la somnolencia diurna), con una atenuación de las diferencias entre día y noche y por tanto una reducción de la amplitud y un avance en el momento de la acrofase, de algunos ritmos circadianos como los de la secreción de melatonina y de la temperatura central. La falta de luz y la CD favorecen la aparición de alteraciones del sueño y del estado de ánimo, aceleran el envejecimiento, aumentan el deterioro cognitivo, aumentan la incidencia de enfermedades cardiovasculares y endocrinas, y la incidencia de déficits sensoriales y motores8.
Existen estudios que sugieren una posible reactivación de los NSQ y la mejora del ritmo sueño-vigilia mediante la aplicación de luz natural o mediante lámparas de luz brillante (TLB), terapéutica basada en la acción sobre los ritmos biológicos circadianos9. La exposición a la luz durante el día produce un aumento en la amplitud de los ritmos circadianos, y su efecto es mayor si la exposición se produce por la mañana.
Se ha demostrado, en diferentes latitudes, que una mayor exposición a la luz diurna reduce el tiempo de hospitalización de los pacientes depresivos10. Y que la exposición a luz natural o artificial mediante lámparas de luz brillante es un procedimiento terapéutico no farmacológico adecuado para tratar la depresión y un complemento o incluso una alternativa frente a la psicofarmacología11. La TLB y el incremento de la exposición a la luz diurna han demostrado ser eficaces en el tratamiento de la depresión en las personas mayores12.
La elevada prevalencia de la depresión en las personas mayores, junto con el cambio demográfico, hacen que sea necesario encontrar nuevos procedimientos para el tratamiento y la prevención de la depresión en este colectivo. Las técnicas cronoterapéuticas podrían ser útiles, pero todavía no están incluidas en las guías terapéuticas de la depresión13. Quizás sea debido a la excesiva focalización del tratamiento de la depresión con fármacos antidepresivos.
Con la edad se producen cambios en la arquitectura del sueño, como la reducción de la eficiencia del sueño, el aumento del número de despertares y la fragmentación del sueño14. Estos cambios pueden provocar un impacto negativo en la salud y en la calidad de vida. Entre las posibles consecuencias del deterioro del sueño están el aumento de la somnolencia diurna, el deterioro cognitivo y un aumento del riesgo de sufrir enfermedades médicas o psiquiátricas6. La TLB ha demostrado su efecto en algunos síntomas asociados al deterioro cognitivo15 y en la mejoría de los parámetros del sueño en pacientes con demencia16.
En un estudio anterior de nuestro grupo17, se compararon los ritmos circadianos y la calidad del sueño en personas mayores ingresadas en dos residencias con diferencias importantes en cuanto a la exposición a la luz natural y el uso de protocolos de cuidados durante la noche. Los resultados mostraron que las personas mayores que vivían en la residencia con más luz durante el día y mayor contraste luz/oscuridad, respecto a los expuestos a menores niveles de luz diurna (y a la vez mayores durante la noche), tenían una mayor estabilidad en los ciclos circadianos de actividad/reposo y de temperatura corporal periférica, así como una mejor calidad del sueño y calidad de vida.
En un segundo estudio, nuestro grupo analizó los efectos que produce una hora y media de exposición a la TLB durante la mañana sobre los parámetros circadianos (actividad motora y temperatura periférica) y en variables cognitivas y funcionales de un grupo de personas mayores ingresadas en residencia18.
Con los antecedentes expuestos, nuestra hipótesis era que la aplicación de TLB atenuaría los efectos de la CD sobre el sueño, el estado de ánimo y en aquellas variables relacionadas con el deterioro cognitivo. El objetivo del trabajo es la evaluación del efecto de la TLB sobre la calidad del sueño, el estado de ánimo, el estado cognitivo, el estado de deterioro global y la calidad de vida relacionada con la salud.
Material y métodosSe llevó a cabo un diseño de medidas repetidas. La variable independiente fue la TLB y las variables dependientes fueron la calidad del sueño, el estado de ánimo, el estado cognitivo, el estado de deterioro global y la calidad de vida relacionada con la salud.
ParticipantesEl estudio se llevó a cabo entre los meses de abril y mayo en un grupo de 37 personas mayores de ambos sexos (33 mujeres y 4 hombres). Fueron todas las personas ingresadas en una residencia que aceptaron participar y cumplían los criterios de inclusión y exclusión. Tenían una media de edad de 78,51±5,56 años (rango entre 70 y 93 años) y una media de 6,8 años de educación. Criterios de inclusión: ser mayores de 65 años, estar ingresados en la residencia al menos un año, MMSE entre 25 y 19 puntos, autonomía en la movilidad (deambular sin ayuda o con ayuda de un bastón/caminador), agudeza visual y auditiva conservadas o corregidas mediante audífonos y lentes. Criterios de exclusión: estar participando en algún ensayo clínico, problemas que no les permitieran someterse a una sesión de luz brillante (mala tolerancia por inquietud, fatiga, cansancio y/o fotofobia), menos de un año intervenidos de los ojos mediante cirugía o láser (cataratas, pterigion e implante de lentes intraoculares), padecer enfermedades orgánicas, neurológicas y/o psiquiátricas inestables o tomar una medicación que pudiera tener una acción sobre el sistema nervioso. La medicación habitual (antihipertensivos, antidislipémicos, antidiabéticos orales, protector gástrico, antiagregantes y anticoagulantes) se mantuvo estable durante todo el estudio. Todos los participantes y cuidadores recibieron información completa sobre el propósito y las características del estudio y firmaron un consentimiento informado. Todos los procedimientos se realizaron con autorización del Comité de Ética de la Investigación de las Islas Baleares (IB / 1409/10 PI).
Materiales e instrumentosSe utilizaron las versiones españolas de 5 cuestionarios que se administraron al principio de la semana 1 y al final de la semana 3 entre las 10 y las 12horas:
Cuestionario Oviedo de Sueño (COS)19. Explora las alteraciones subjetivas del sueño y permite diagnosticar los trastornos del sueño de tipo insomnio e hipersomnia según los criterios DSM-IV y CIE-1020,21. Consta de 15 ítems, 13 de los cuales se agrupan en tres escalas: satisfacción subjetiva del sueño (1 ítem, puntuación mínima de 1 y máxima de 7), insomnio (9 ítems, puntuación mínima de 9 y máxima de 45) e hipersomnia (3 ítems, puntuación mínima de 3 y máxima de 15).
Escala de depresión geriátrica de Yesavage (GDSY)22. Es un cuestionario de cribado de síntomas depresivos en personas mayores. Una puntuación mayor de 5 puntos es sugestiva de depresión y una puntuación mayor o igual a 10 puntos es indicativa de una posible depresión establecida.
Mini-Examen del Estado Mental (MMSE)23. Es una prueba de cribado del estado cognitivo. La puntuación máxima es de 30 puntos. La edad, los años de educación y el género influyen en las puntuaciones del MMSE. Considerando la media de edad de los participantes en este trabajo, se acepta que para personas mayores de 75 años y con 8 o menos años de educación hay que hacer una corrección de +2 puntos. Existe deterioro cognitivo si el paciente obtiene una puntuación menor de 25 puntos corregida. Esto permite un aumento de la especificidad del MMSE reforzando los criterios de diagnóstico clínico y establece una mayor coherencia con los estudios epidemiológicos y farmacológicos.
Escala de Deterioro Global (GDS)24. Es la escala clínica evolutiva más utilizada para analizar el grado de deterioro global (GDSR). Utiliza la siguiente clasificación: GDSR 1 y GDSR 2 equivalen, respectivamente, a la ausencia de alteración y déficit cognitivo muy leve (MMSE de 24-30). GDSR 3 equivale a deterioro cognitivo leve (MMSE de 19-24) y GDS 4 equivale a deterioro cognitivo moderado, demencia leve (MMSE de 10-19).
Cuestionario European Quality of Life-5 Dimensions (EQ-5D)25. Evalúa la calidad de vida relacionada con la salud (CVRS). Registra tres dimensiones. La primera evalúa el estado de salud en niveles de gravedad (movilidad, cuidado personal, actividades cotidianas, dolor/malestar y ansiedad/depresión), con una puntuación máxima de 15 (estado de salud). La segunda parte es una escala visual analógica graduada de 0 (peor estad de salud imaginable) a 100 (mejor estado de salud imaginable). Hace referencia al estado de salud hoy, donde la persona debe marcar el punto en la línea vertical que mejor refleja la valoración. En este trabajo se realiza considerando de 0 a 10 (para una mejor compresión por las personas mayores) y se aportan las puntuaciones directas (percepción del estado de salud general). La tercera parte recoge otros datos con relación a cómo considera su estado de salud; en este caso, hace referencia a cómo considera su estado de salud con respecto a los últimos 12 meses. Aquí la persona puede dar una respuesta de «peor» con puntuación de 1, «igual» con puntuación de 2 y «mejor» con puntuación de 3 (estado de salud general).
Procedimiento experimentalUna vez seleccionada la muestra se llevó a cabo el siguiente protocolo durante un período de tres semanas:
- -
Semana 1: de lunes a viernes, entre las 9:30h y las 11:00h a.m. los participantes permanecieron en una mesa de trabajo bajo la iluminación habitual de la residencia (en torno a 600lux), mientras llevaban a cabo distintas tareas cognitivas y/o manualidades propias de su rutina. También se llevó a cabo la recogida de los datos sociodemográficos y pruebas psicológicas.
- -
Semana 2: los participantes permanecieron sentados alrededor de la misma mesa, adaptada con lámparas de luz y fueron expuestos a la TLB (7.000-10.000lux a la altura de los ojos, entre 45 y 60cm de distancia) entre las 9:30h y las 11:00h a.m. Igual que en la primera semana, llevaron a cabo tareas rutinarias.
- -
Semana 3: los participantes, igual que en la primera y segunda semana, permanecieron sentados en la mesa con el mismo horario, bajo iluminación habitual de la residencia. Al final de la semana se procedió nuevamente a la recogida de datos con las pruebas psicológicas descritas.
Durante las tres semanas se animó a las personas mayores y a sus cuidadores a mantener unos hábitos de vida saludables. Podían moverse libremente por los diferentes espacios de la residencia con la posibilidad de permanecer al aire libre. Se instruyó a los cuidadores a que durante el período del estudio respetaran, en la medida de lo posible, la oscuridad nocturna.
Análisis de datosTodos los datos recogidos fueron tratados de acuerdo con la Ley Orgánica 03/2018, de protección de datos de carácter personal y garantías de los derechos digitales.
El análisis se llevó a cabo mediante IBM SPSS Statistics 20.1. Se aplicó estadística descriptiva (medias y desviaciones estándar de las diferentes variables) y estadística inferencial paramétrica (t-Student) para establecer la diferencia de medias entre las medidas pre- y pos-TLB. El análisis de varianza con medidas repetidas, seguido de pruebas post-hoc de Bonferroni, se utilizó para discriminar entre semanas y tratamiento.
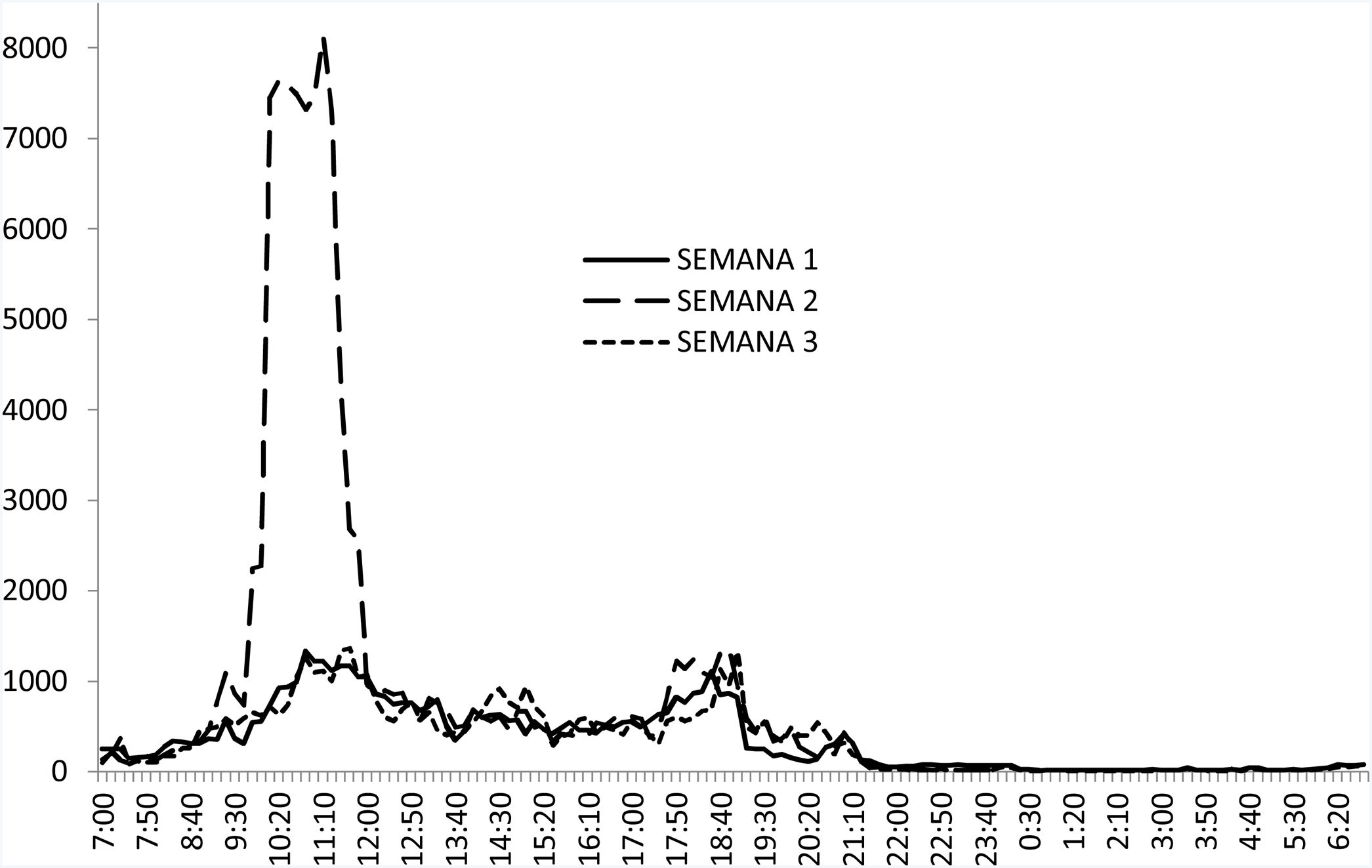
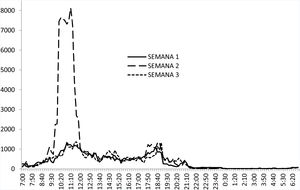
ResultadosDatos de exposición a luz percibida por los participantesEn la figura 1 se puede apreciar la intensidad media diaria de luz percibida por los participantes durante las tres semanas que duró el estudio. La luz percibida durante la semana 2 con la TLB es significativamente mayor que la percibida durante las semanas 1 y 3, cuando los participantes seguían la rutina habitual en la residencia.
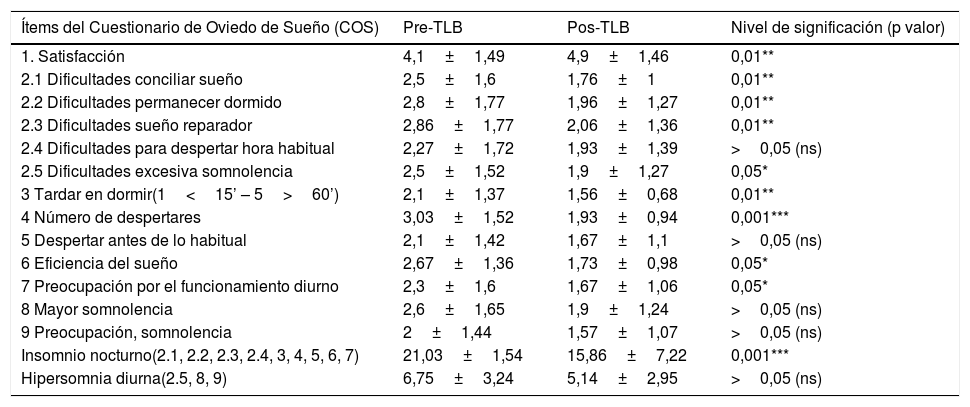
Calidad del sueñoDespués de la aplicación de la TLB, mejoraron todas las medidas del COS (tabla 1). Los participantes referían mayor satisfacción con su sueño y sufrían menos insomnio, siendo estadísticamente significativo. Respecto a la medida de hipersomnia diurna, aunque mejoraba (6,75±3,24 antes vs. 5,14±2,95 después de la TLB), la diferencia no fue significativa. La medida con un nivel de significación más alto fue la disminución del número de despertares nocturnos, lo que indicaba que los participantes tenían un sueño más estable.
Resultados Cuestionario de Oviedo de Sueño (COS)
| Ítems del Cuestionario de Oviedo de Sueño (COS) | Pre-TLB | Pos-TLB | Nivel de significación (p valor) |
|---|---|---|---|
| 1. Satisfacción | 4,1±1,49 | 4,9±1,46 | 0,01** |
| 2.1 Dificultades conciliar sueño | 2,5±1,6 | 1,76±1 | 0,01** |
| 2.2 Dificultades permanecer dormido | 2,8±1,77 | 1,96±1,27 | 0,01** |
| 2.3 Dificultades sueño reparador | 2,86±1,77 | 2,06±1,36 | 0,01** |
| 2.4 Dificultades para despertar hora habitual | 2,27±1,72 | 1,93±1,39 | >0,05 (ns) |
| 2.5 Dificultades excesiva somnolencia | 2,5±1,52 | 1,9±1,27 | 0,05* |
| 3 Tardar en dormir(1<15’ – 5>60’) | 2,1±1,37 | 1,56±0,68 | 0,01** |
| 4 Número de despertares | 3,03±1,52 | 1,93±0,94 | 0,001*** |
| 5 Despertar antes de lo habitual | 2,1±1,42 | 1,67±1,1 | >0,05 (ns) |
| 6 Eficiencia del sueño | 2,67±1,36 | 1,73±0,98 | 0,05* |
| 7 Preocupación por el funcionamiento diurno | 2,3±1,6 | 1,67±1,06 | 0,05* |
| 8 Mayor somnolencia | 2,6±1,65 | 1,9±1,24 | >0,05 (ns) |
| 9 Preocupación, somnolencia | 2±1,44 | 1,57±1,07 | >0,05 (ns) |
| Insomnio nocturno(2.1, 2.2, 2.3, 2.4, 3, 4, 5, 6, 7) | 21,03±1,54 | 15,86±7,22 | 0,001*** |
| Hipersomnia diurna(2.5, 8, 9) | 6,75±3,24 | 5,14±2,95 | >0,05 (ns) |
Prueba de contraste para 2 muestras relacionadas, t de Student.
ns: no significación; pre-TLB: previo a terapia de luz brillante; pos-TLB: posterior a terapia de luz brillante.
Tras la aplicación de la TLB, se produjo una mejora significativa en todas las medidas de los instrumentos que evaluaban el estado de ánimo, el estado cognitivo, el estado de deterioro global y la calidad de vida relacionada con la salud.
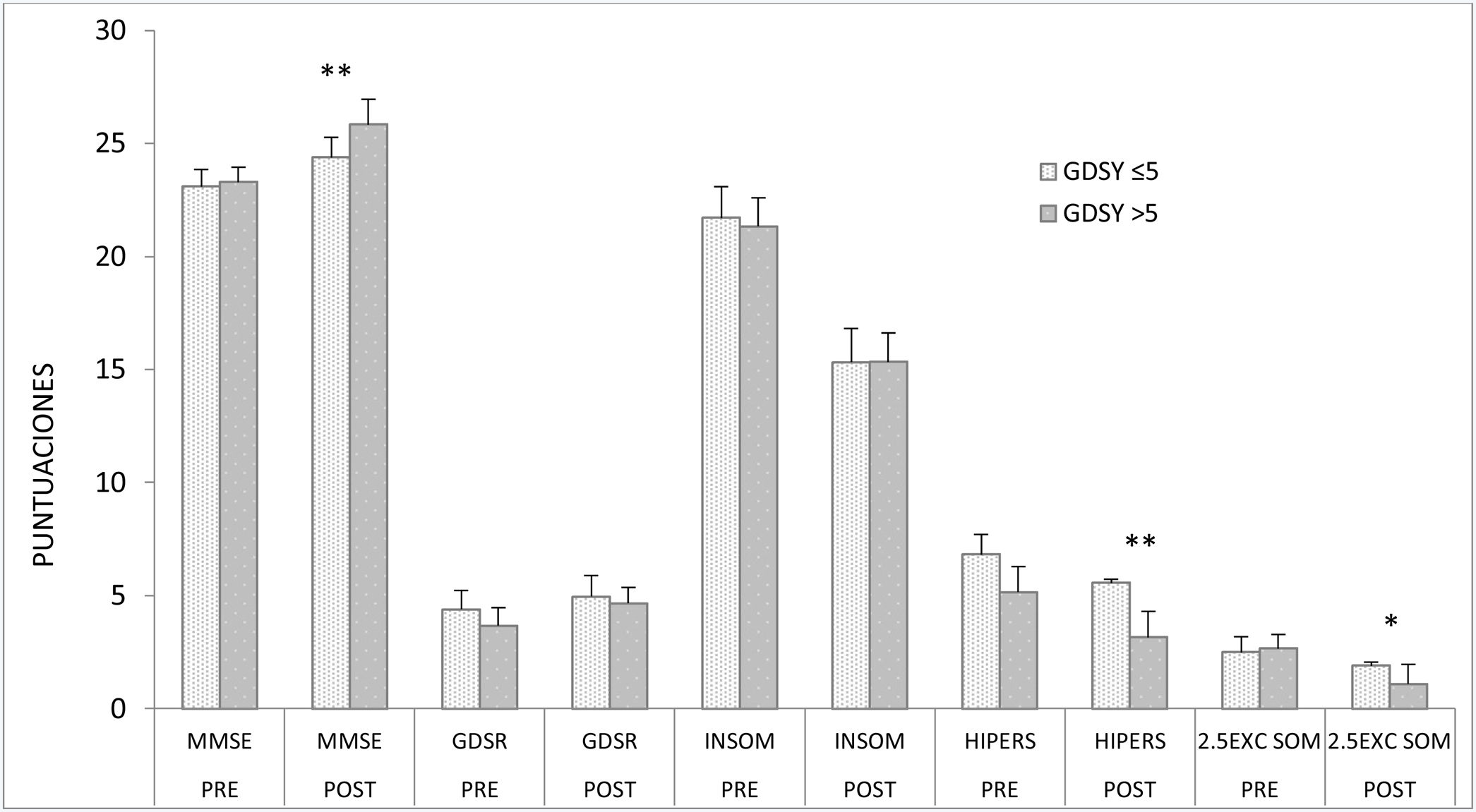
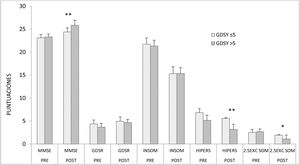
Los participantes no estaban diagnosticados de depresión ni tomaban antidepresivos, ya que estos eran criterios de exclusión para participar en el estudio. Sin embargo, 6 de ellos tenían puntuaciones en el GDSY superiores a 5 (8,1±1,94 antes de la TLB y 7±3,79 después de la TLB). Estos datos eran indicativos de un posible estado de ánimo depresivo. Estas participantes (todas eran mujeres) no se diferenciaban del resto del grupo en edad, ni en las puntuaciones del GDSR ni del MMSE antes de la TLB. Por la especial relación entre alteraciones del sueño y estado anímico, se decidió analizar si este grupo de 6 participantes con GDSY>5 puntos presentaba diferencias respecto a los que tenían un GDSY<5. Para ello, se realizó una correlación entre las puntuaciones del GDSY, el MMSE y el COS (ítem a ítem) de manera diferenciada (fig. 2). Tras la aplicación de la TLB las puntuaciones del MMSE de los participantes con GDSY>5 mejoraron de forma significativa respecto a los que tenían un GDSY<5. Con relación al sueño, ambos grupos presentaban una mejora en las variables de sueño nocturno, sin diferencias significativas entre ellos, excepto en la variable de hipersomnia (r de Pearson −0,39 con una significación p:0,03). Se observaba que cuando disminuía la puntuación del GDSY tras la TLB, que indica una mejoría del estado de ánimo, también disminuía la excesiva somnolencia.
Correlaciones de las puntuaciones entre el GDSY y el COS correspondientes a los sujetos que puntuaban menos y más de 5 en el GDSY (GDSY≤5, GDSY>5, respectivamente), antes y después de TLB (pre- y post-, respectivamente).
* p ≤ 0,05, existen diferencias significativas.
* Nivel de significación medio.
** Nivel de significación alto.
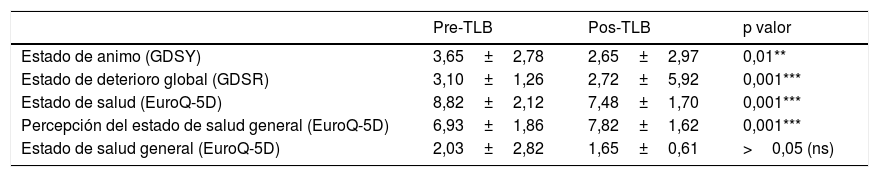
El estado de deterioro global (GDSR) y el estado cognitivo global (MMSE) son dos variables muy relacionadas ya que el grado de deterioro cognitivo explica en gran medida el grado de demencia y la dependencia de los participantes. Los resultados de ambas variables mostraron mejoras significativas. El MMSE antes de la TLB dio puntuaciones de 22,72±6,53, que se incrementaron a 24±5,92 después de la aplicación de esta, con una significación p: 0,001.También se obtuvieron mejoras significativas para el GDSR después de la TLB (tabla 2). En relación con el EQ-5D, las puntuaciones obtenidas para la primera dimensión (estado de salud) y la segunda dimensión (percepción del estado de salud general) tuvieron una mejora significativa tras la TLB. En relación con la segunda dimensión (estado de salud general) después de la TLB, la puntuación mejoró, pero no fue significativa (tabla 2). Los resultados informan que los participantes mejoraron significativamente de forma global para las medidas sobre el estado de ánimo, estado cognitivo, estado de deterioro global y calidad de vida relacionada con la salud.
Resultados de las variables clínicas y de salud
| Pre-TLB | Pos-TLB | p valor | |
|---|---|---|---|
| Estado de animo (GDSY) | 3,65±2,78 | 2,65±2,97 | 0,01** |
| Estado de deterioro global (GDSR) | 3,10±1,26 | 2,72±5,92 | 0,001*** |
| Estado de salud (EuroQ-5D) | 8,82±2,12 | 7,48±1,70 | 0,001*** |
| Percepción del estado de salud general (EuroQ-5D) | 6,93±1,86 | 7,82±1,62 | 0,001*** |
| Estado de salud general (EuroQ-5D) | 2,03±2,82 | 1,65±0,61 | >0,05 (ns) |
Estadísticos descriptivos (medias y desviación típica) de las variables clínicas y de salud. Prueba de contraste para 2 muestras relacionadas, t de Student.
EuroQ-5D: cuestionario Europeo de Calidad de Vida, 5 dimensiones; GDSR: Escala global de deterioro de Reisberg; GDSY: Escala de depresión geriátrica; NPI: Inventario Neuropsiquiátrico; ns: no significación; pre-TLB: previo a terapia de luz brillante; pos-TLB: posterior a terapia de luz brillante.
* p≤0,05, existen diferencias significativas.
Los resultados de este estudio realizado en 37 personas mayores ingresadas en una residencia en Palma de Mallorca mostraron que, después de la aplicación de TLB por la mañana durante 5 días, se produjo una mejora de la calidad del sueño, del estado de ánimo, del estado de deterioro global y de la calidad de vida relacionada con la salud. Los resultados coinciden con un estudio previo26 que muestra la eficacia de la TLB en la depresión en la edad avanzada. Atendiendo a resultados de estudios previos, los cambios clínicos observados se debieron probablemente a la mejora de los ritmos circadianos y a la disminución de la CD, que se observan en las personas mayores más expuestas a la luz diurna y con mayor contraste luz-oscuridad entre el día y la noche. Y al aumento de la amplitud de la mayoría de los parámetros de los ritmos circadianos (actividad motora y temperatura periférica) tras la aplicación de TLB27.
Los beneficios de la TLB son múltiples con respecto al sueño. Se ha demostrado que la luz a intensidades >1.000lux durante la mañana reduce el comportamiento de agitación, consolida el ritmo sueño-vigilia9,26 y mejora la eficiencia del sueño y la cognición26,27. Y también resulta efectiva en trastornos neurodegenerativos28, trastornos afectivos16,29, en la mejora de determinados desórdenes cognitivos y comportamentales en las demencias y en algunos trastornos psicológicos y psiquiátricos30.
Los ritmos circadianos dependen de la alternancia diaria de luz y oscuridad, además de otros factores externos que refuerzan o reducen la eficiencia del reloj biológico interno31. El sistema circadiano presenta deficiencias significativas relacionadas con el envejecimiento32. Las personas mayores solo retienen un 10% de la sensibilidad a la fotorrecepción de un niño de 10 años, debido a déficits estructurales y funcionales en la absorción de longitudes de onda cortas visibles (400-500nm)33 y a una disminución progresiva del diámetro pupilar34, por lo que se necesitan exposiciones a niveles de luz 10 veces más intensas para aproximarse a un funcionamiento circadiano similar al de los jóvenes35. Por ello, es más importante que las personas mayores se expongan a la luz brillante.
En cuanto a la calidad del sueño cabe destacar que las puntuaciones que se obtuvieron en el COS eran bastante discretas, oscilando en torno al 50% de las óptimas para la satisfacción del sueño, el insomnio nocturno y la hipersomnia diurna. Estos resultados probablemente se debían a la duración excesivamente larga del tiempo en cama de los participantes. En la residencia, la hora de acostarse era a las 21:00 y se levantaban a las 07:00horas, por lo que permanecían acostados unos 600minutos. La duración del sueño nocturno recomendado para las personas sanas mayores de 60 años es de unos 360minutos36 y considerando una eficiencia del sueño del 77,5% para este grupo de edad, el tiempo total en cama debería ser de unas 2 horas menos.
Dos estudios que exploraban la calidad del sueño en dos grupos de personas mayores, unos ingresados en residencia y los otros que vivían en sus domicilios, ambos concluyeron que el ingreso en residencia influyó negativamente en la calidad del sueño37,38. La institucionalización aumentaba el riesgo de sufrir alteraciones del sueño, y los autores relacionaban estas alteraciones con el mayor tiempo en cama de las personas en residencias.
En el presente trabajo, tras la aplicación de la TLB disminuyó de forma significativa la puntuación en la GDSY en todos los participantes. La correlación positiva entre la puntuación en la GDSY y la mejora en la somnolencia excesiva se encontró exclusivamente en los participantes con puntuaciones más altas en la GDSY. Esto podría indicar que la TLB pudo tener un efecto mayor sobre la calidad del sueño y/o el estado de ánimo en los participantes con peor estado de ánimo basal. El grupo es muy pequeño, lo que limita la validez de los datos. Sin embargo, estos resultados coinciden con los descritos en la literatura que señalan una relación entre somnolencia diurna y un estado de ánimo deprimido38,39.
Los participantes con puntuaciones en GDSY>5, sin diagnóstico ni tratamiento para la depresión representaban un 16%, lo cual indicaba una posible carencia en una evaluación más exhaustiva del estado de ánimo; y podría conllevar un manejo inadecuado de las personas mayores ingresadas en residencias38. En este sentido, por una parte, las instituciones tendrían que adoptar medidas eficaces para la prevención de la depresión en personas mayores y por otra, si los mayores la presentan debería tratarse adecuadamente. La aplicación de la TLB podría abrir nuevas perspectivas en el tratamiento no farmacológico para mejorar el estado de ánimo, la calidad del sueño, la calidad de vida y en la prevención del deterioro cognitivo21. Cabe señalar que los efectos positivos se observaron después de tan solo 5 días de exposición a la TLB y persistieron al menos durante una semana. Parece razonable suponer que con el incremento del período de exposición a una alta intensidad de luz, ya sea natural o artificial, las mejoras podrían haber sido mayores. Un metaanálisis sobre el uso de la TLB para el tratamiento de la depresión en personas mayores aportaba que los mejores resultados se obtenían cuando la aplicación de luz se prolongaba durante 3 semanas12.
Consideramos que es muy importante que los profesionales de las residencias conozcan la importancia de la luz sobre el sueño, el estado de ánimo y la calidad de vida de los usuarios. Hay grupos de expertos que han trabajado en recomendaciones para la iluminación de las residencias de personas mayores40. Los cambios para implementar son aumentar la disponibilidad de luz durante el día y una mejora de los cuidados orientados a disminuir la iluminación durante la noche. Los resultados de este estudio han sido transferidos a los responsables de gestión de residencias públicas y privadas, lo cual ha tenido una acogida muy satisfactoria.
Este trabajo tiene algunas limitaciones; por ejemplo, que no se contempló un grupo control no expuesto a la luz durante la segunda semana, lo que limita la capacidad del estudio para concluir que los cambios se deben exclusivamente a la exposición a la TLB y no a la mayor atención recibida durante el estudio, por ejemplo. Otras limitaciones, como ya se ha comentado, son el número relativamente bajo de participantes y la corta duración de la exposición a la luz.
ConclusionesTras el análisis de los datos y los resultados obtenidos se puede concluir que este trabajo contribuye a la evidencia científica de que la TLB provoca efectos positivos en las personas mayores ingresadas en residencias. Esto se refleja en una mejora de la calidad del sueño, el estado de ánimo, el estado cognitivo, el estado de deterioro global y de la calidad de vida relacionada con la salud de las personas mayores.
Finalmente, con estas conclusiones se pone en valor la ralentización y/o prevención de los diferentes trastornos a un coste prácticamente nulo.
FinanciaciónLa presente investigación no ha recibido ninguna financiación específica de agencias de los sectores público, comercial, o sin ánimo de lucro.
AutoríaTodos los autores han hecho contribuciones sustanciales en la concepción y el diseño del estudio, la adquisición de datos, el análisis o en la interpretación de los datos. Todos han contribuido a la redacción del artículo, la revisión crítica del contenido intelectual y han aprobado la versión definitiva.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.