La prevalencia de fibrilación auricular (FA) y cardiopatía isquémica (CI) aumenta con la edad. Coexisten en hasta un 20% de los pacientes octogenarios, situación que supone un desafío terapéutico. Los ensayos que han abordado este escenario, que incluyeron un porcentaje bajo de octogenarios, demostraron que la doble terapia (antiagregación simple + anticoagulación) en comparación con la triple terapia (doble antiagregación + anticoagulación) se asocia menos eventos hemorrágicos, especialmente con anticoagulantes orales de acción directa. Estos estudios no tenían potencia suficiente para detectar diferencias en eventos isquémicos. Por otro lado, aspectos prevalentes en la población mayor, como los síndromes geriátricos, no se valoraron en estos estudios, y tampoco en la práctica clínica habitual, desconociéndose su impacto pronóstico en este contexto clínico.
Material y métodosEstudio observacional, prospectivo y multicéntrico, que incluirá pacientes ≥ 80 años con FA y CI en España. Se valorarán las características basales y los síndromes geriátricos, así como la elección del tratamiento antitrombótico. El objetivo primario es conocer la mortalidad cardiovascular y por todas las causas a uno y tres años.
ResultadosEste estudio permitirá conocer las características y el pronóstico de pacientes octogenarios con FA y CI en nuestro medio, los factores implicados en la elección del tratamiento antitrombótico y la incidencia de eventos isquémicos y hemorrágicos durante el seguimiento a corto y largo plazo.
ConclusionesNuestro trabajo contribuirá a mejorar el conocimiento en términos de seguridad y eficacia de las distintas opciones terapéuticas en pacientes mayores con FA y CI y su impacto pronóstico.
The prevalence of atrial fibrillation (AF) and ischaemic heart disease (IHC) increases with age. They coexist in up to 20% of octogenarian patients, a situation that poses a therapeutic challenge. Trials that have addressed this scenario, which included a low percentage of octogenarians, showed that double therapy (single antiplatelet + anticoagulation) compared to triple therapy (double antiplatelet + anticoagulation) was associated with less bleeding events, especially with direct oral anticoagulants. These studies did not have sufficient power to detect differences in ischaemic events. On the other hand, prevalent characteristics in the elderly, such as geriatric syndromes, were not assessed in these studies, and are not usually evaluated in clinical practice. Accordingly, their prognostic impact remains unknown in this clinical context.
MethodsObservational, prospective, and multicentre study that will include patients ≥ 80 years with AF and IHC in Spain. Baseline characteristics and geriatric syndromes will be assessed, as well as the choice of antithrombotic treatment. The primary endpoint is cardiovascular and overall mortality at one and three years follow-up.
ResultsThis study will assess both characteristics and prognosis of octogenarian patients with AF and IHC in Spain, the factors involved in the choice of antithrombotic treatment, and the incidence of ischaemic and haemorrhagic events during the short- and long-term follow-up.
ConclusionThis study will contribute to improve the knowledge in terms of safety and efficacy of the different therapeutic options in older patients with AF and IHC, as well as their prognostic impact.
La fibrilación auricular (FA) es la arritmia sostenida más frecuente en la población general. Su incidencia y prevalencia aumentan con la edad1,2, siendo, por tanto, especialmente frecuente en octogenarios3. El ictus y la embolia sistémica constituyen las complicaciones más temidas asociadas a esta entidad, siendo la edad uno de los factores más importantes para su aparición y, por tanto, también para la indicación de anticoagulación oral (ACO)4,5. Por su perfil de seguridad y eficacia respecto a los antagonistas de la vitamina K (AVK), los anticoagulantes orales de acción directa (ACODs) son los fármacos de elección para la prevención tromboembólica en los pacientes octogenarios que presentan FA no valvular (FANV)6. Por otro lado, la edad es también un factor de riesgo para el desarrollo de cardiopatía isquémica (CI), que es una de las principales causas de morbimortalidad, deterioro funcional y pérdida de independencia en la población general7,8.
Es habitual que la FA y la CI coexistan en un mismo paciente. Tanto es así, que más de un 20% de los pacientes con indicación de anticoagulación por FA tienen también enfermedad coronaria que puede requerir un intervencionismo coronario percutáneo (ICP) durante el seguimiento y, además, hasta el 20% de los pacientes que presentan un síndrome coronario agudo (SCA) también tienen FA9. En este escenario complejo se plantea la necesidad de establecer un correcto tratamiento antitrombótico. Las guías de la Sociedad Europea de Cardiología recomiendan iniciar y mantener triple terapia (TT), estos es, dos antiagregantes plaquetarios (normalmente ácido acetilsalicílico [AAS] y clopidogrel) y un ACO, de uno a seis meses y, posteriormente, continuar con doble terapia (DT), esto es, un único antiagregante y ACO hasta cumplir otros seis meses más. A partir de entonces se recomienda mantener únicamente y de forma indefinida el tratamiento con ACO10,11. Sin embargo, la TT se asocia con un mayor riesgo hemorrágico, especialmente en el paciente mayor. Diversos trabajos han evaluado la posibilidad de sustituir la TT por la DT una vez superada la fase más precoz del SCA o del ICP12-17. En ellos se ha comprobado que la DT reduce significativamente los eventos hemorrágicos respecto a la TT, aunque estos mismos estudios carecen, por su diseño, de la potencia estadística suficiente para evaluar diferencias en la incidencia de eventos isquémicos. Por otro lado, aspectos prevalentes en la población mayor, como la fragilidad y otros síndromes geriátricos, no se valoraron en estos estudios y, con frecuencia, tampoco se abordan en la práctica clínica habitual. Si bien es cierto que el creciente interés por el impacto pronóstico de los síndromes geriátricos en el paciente mayor con enfermedad cardiovascular ha llevado a la realización de registros en los que se incluyen estas variables18, hasta la fecha no tenemos constancia de ningún estudio dedicado a analizar específicamente su impacto pronóstico y en la elección del tratamiento antitrombótico en el paciente mayor con FA y CI en la práctica clínica habitual.
Nuestro objetivo es conocer las características y el pronóstico en términos de mortalidad cardiovascular y por todas las causas en pacientes octogenarios con FA y CI en España, así como la incidencia de eventos isquémicos y hemorrágicos durante el seguimiento, teniendo en cuenta la fragilidad y otros síndromes geriátricos y su impacto en la elección del tratamiento antitrombótico. Los resultados de este registro ayudarán a conocer mejor cuál puede ser la estrategia terapéutica más adecuada en esta población.
Material y métodosDiseño y población de estudioSe trata de un registro de carácter prospectivo, observacional y multicéntrico que incluirá pacientes de edad igual o superior a 80 años con diagnóstico de FANV que tienen también CI, y seguimiento ambulatorio en centros hospitalarios españoles. Los pacientes se incluirán de forma consecutiva y se seguirán a corto (30 días) y largo plazo (uno y tres años). Es un registro avalado científicamente por la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología y también por las Asociaciones de Cardiopatía Isquémica y Hemodinámica Cardíaca de la Sociedad Española de Cardiología. Este estudio ha sido aprobado por el Comité de Ética de Investigación con Medicamentos del Hospital Clínico Universitario de Valencia, que actuará como centro coordinador. Los criterios de inclusión y exclusión se recogen en la tabla 1.
Criterios de inclusión y exclusión
| Criterios de inclusión |
| Pacientes de edad mayor o igual a 80 años |
| Antecedente de fibrilación auricular (paroxística, persistente o permanente) |
| Uno de los siguientes: |
| SCA (revascularizado o no). |
| Revascularización percutánea o quirúrgica de CI crónica. |
| Criterios de exclusión |
| - Pacientes que no otorgan consentimiento informado. |
| - Pacientes que no faciliten al menos dos teléfonos para seguimiento ambulatorio. |
| - Esperanza de vida inferior a seis meses. |
SCA: síndrome coronario agudo; CI: cardiopatía isquémica.
El objetivo primario del estudio es conocer la incidencia de mortalidad cardiovascular (aquella debida a infarto de miocardio, insuficiencia cardiaca o muerte súbita) y por todas las causas en la población de estudio durante el seguimiento. Entre los objetivos secundarios figuran: 1) conocer las características clínicas y epidemiológicas, así como la prevalencia de la fragilidad y otros síndromes geriátricos; 2) conocer la pauta de tratamiento antitrombótico al alta y durante el seguimiento; 3) estudiar los eventos isquémicos (infarto de miocardio no fatal, trombosis del stent, necesidad de nueva revascularización, ictus no fatal) y hemorrágicos (según la escala Bleeding Academic Research Consortium) y su relación con la presencia de síndromes geriátricos y el tratamiento antitrombótico recibido durante el seguimiento.
Recolección de datosSe realizará en cada centro de forma prospectiva por personal investigador médico y de enfermería entrenado en la valoración geriátrica, utilizando formularios estandarizados específicos. Se recogerán datos demográficos, características clínicas basales y datos analíticos, electrocardiográficos y ecocardiográficos, y también aspectos específicos del procedimiento intervencionista (tabla 2). Se recogerán también tipo de FANV y características del episodio índice, así como antecedentes de ictus u otros eventos tromboembólicos y hemorragia. También el tratamiento médico, especialmente el régimen antitrombótico pautado (fármacos y dosis). La valoración del riesgo isquémico se realizará mediante la escala GRACE19 y la valoración del riesgo de eventos tromboembólicos mediante la escala CHA2DS2-VASC. La valoración del riesgo hemorrágico se realizará mediante las escalas HASBLED, CRUSADE20 y PRECISE-DAPT21. La valoración geriátrica se llevará a cabo durante la primera visita mediante entrevista con el paciente y/o familiares/cuidadores, e incluirá los siguientes puntos:
- -
La evaluación de la capacidad funcional para las actividades básicas de la vida diaria se realizará mediante el índice de Barthel (IB)22.
- -
Las habilidades para actividades instrumentales se evaluarán mediante el índice de Lawton-Brody (IL)23.
- -
El estado cognitivo se evaluará mediante el Mini Mental State Examination (MMSE)24.
- -
La fragilidad se valorará mediante la Clinical Frailty Scale y la escala FRAIL, y se utilizará el Short Physical Performance Battery (SPPB) como test de rendimiento físico25.
- -
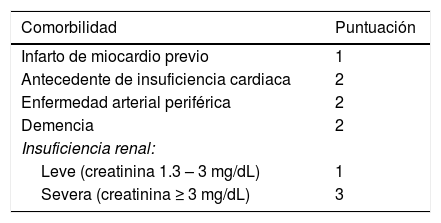
Para la evaluación de la comorbilidad se aplicará el índice de Charlson, con una puntuación máxima de 37 puntos26. Se evaluará también de forma específica un índice de comorbilidad basado en seis comorbilidades que demostraron valor pronóstico en un estudio previo (diabetes, insuficiencia renal crónica, anemia, arteriopatía periférica, ictus previo y enfermedad pulmonar crónica)27 (tabla 3).
- -
Se recogerá asimismo el número total de medicamentos de prescripción crónica que tome el paciente. Se considerará polifarmacia la toma de cinco o más fármacos.
- -
La evaluación del riesgo nutricional se realizará con el Mini Nutritional Assessment-Short Form (MNA-SF), cuyo valor oscila entre 0 y 14 puntos28.
Variables relacionadas con el procedimiento (ICP) en la población de estudio
| Tipo de stent y diámetro mínimo de stent implantado |
| Número de vasos tratados |
| Número de lesiones tratadas |
| Número de stents implantados |
| Longitud total de stents implantados |
| Bifurcación tratada con dos stents (sí/no) |
| Tratamiento de una oclusión crónica (sí/no) |
La información de la que disponemos en relación con el pronóstico y la elección del tratamiento antitrombótico en relación con los síndromes geriátricos en el paciente mayor con FA y CI es muy escasa, por lo que no es posible un cálculo exacto de tamaño muestral. Basándonos en datos procedentes de registros realizados recientemente en nuestro país en octogenarios con cardiopatía isquémica aguda18,29, se estima que un tamaño de muestra de 500 pacientes permitirá un número suficiente de eventos para estudiar el resultado primario del estudio. Los pacientes perdidos se manejarán por imputación múltiple.
La obtención de este tamaño muestral requerirá de un enfoque multicéntrico. Se estima que será necesaria la participación de al menos 30 hospitales, los cuales llevarán a cabo el reclutamiento en un período de seis meses (ampliable hasta 12 en función de cuándo se alcance el tamaño muestral requerido).
Análisis estadísticoLas variables categóricas serán expresadas como número y porcentaje. Las variables cuantitativas serán expresadas como media y desviación estándar. Las variables cuantitativas con distribución no normal serán expresadas como mediana y rango intercuartílico (25-75%). La distribución normal de las variables cuantitativas se evaluará mediante la prueba de Kolmogorov-Smirnoff. Para las variables de referencia, el test t de Student se utilizará para la comparación de las variables cuantitativas y la prueba de chi-cuadrado o la prueba exacta de Fisher, en su caso, se utilizará para las variables categóricas (PASW Statistics 18, Chicago, IL, EE. UU.).
Se evaluará la relación entre la fragilidad, el estado funcional y la incidencia de eventos isquémicos y hemorrágicos, y también la mortalidad mediante el método de regresión de Cox, utilizando como variable dependiente el evento evaluado en cada caso en el seguimiento, y cada uno de los índices especificados como covariables, junto con las otras variables cardiológicas que muestren una asociación significativa con la mortalidad. Se realizará un análisis exploratorio de la mortalidad durante el seguimiento mediante curvas de Kaplan-Meier para diferentes valores de los índices de evaluación funcional, cognitiva, nutricional y de comorbilidad mencionados.
Se realizarán estudios específicos considerando subgrupos de especial interés: sexo femenino, pacientes ≥ 90 años (comparados con pacientes de menor edad), pacientes diabéticos, con antecedente de insuficiencia renal, entre otros.
Principios éticosLa inclusión en el estudio no implicará ningún cambio en el manejo clínico de los pacientes, que se hará según practica clínica habitual y recomendaciones de las guías de práctica clínica vigentes. Todos los pacientes darán por escrito el consentimiento informado antes de su inclusión en el estudio (aprobado por el Comité de Ética de Investigación con Medicamentos del Hospital Clínico Universitario de Valencia), que se llevará a cabo de acuerdo con la Declaración de Helsinki. Este estudio respetará también las normas legales aplicables a este tipo de estudios y seguirá las normas de buena práctica clínica en su realización.
DiscusiónEl escenario clínico cada vez más frecuente que supone la coexistencia de FANV y CI en el paciente mayor constituye un reto terapéutico, asociando una complejidad, si cabe, aún mayor que la que se nos presenta en los pacientes más jóvenes. Nuestro trabajo pretende conocer la mortalidad cardiovascular y por todas las causas de los pacientes mayores con FA y CI, así como el impacto pronóstico de condiciones prevalentes como la comorbilidad y los síndromes geriátricos, su influencia en la elección del tratamiento, y en la aparición de eventos isquémicos y hemorrágicos. Las recomendaciones actuales respaldan el uso de TT, especialmente durante los primeros meses tras el SCA o el ICP, si bien se recomienda individualizar en cada caso pues la revascularización, en contexto de un síndrome coronario agudo, se asocia con un riesgo de eventos isquémicos distinto a la realizada en otras situaciones. Como comentamos previamente, la TT se asocia con un mayor riesgo hemorrágico, habiendo demostrado la DT con ACODs ser una opción segura. El primero de los estudios publicados fue el estudio WOEST, que comparó la seguridad de la TT clásica (AAS + clopidogrel + AVK) frente a la DT (clopidogrel + AVK) en 573 pacientes con indicación de ACO crónica sometidos a ICP. Es importante señalar que un gran porcentaje de los procedimientos se realizaron de forma programada y vía femoral. Los pacientes con DT presentaron menos sangrados al año, sin diferencias en sangrado mayor. Tampoco hubo diferencias en tasa de eventos isquémicos entre ambas estrategias y la mortalidad por todas las causas al año fue menor en el grupo de DT12. En el estudio ISAR-TRIPLE, por su parte, se aleatorizaron 614 pacientes en tratamiento crónico con AVK (83% por FA o flúter auricular) a los que se les realizó ICP con stents farmacoactivos a recibir TT clásica durante seis meses frente a la misma TT durante sólo seis semanas, manteniéndose posteriormente en ambos casos la DT (AAS + AVK) hasta la finalización del estudio a los nueve meses del ICP. No se encontraron diferencias significativas en la incidencia de eventos isquémicos ni en la incidencia de sangrados mayores con base en la duración de la TT13.
Posteriormente se publicaron distintos ensayos con ACODs. En el estudio PIONEER AF-PCI se aleatorizaron 2.124 pacientes con FA sometidos a ICP a tres ramas: TT clásica, TT con rivaroxabán (AAS + clopidogrel + rivaroxabán 2,5 mg/12 h durante 1-6 meses seguido de AAS + rivaroxabán 15 mg/24 h) y DT con rivaroxabán (clopidogrel + rivaroxabán 15 mg/24 horas). Se demostró una disminución de eventos hemorrágicos en pacientes con DT sin diferencias en los eventos isquémicos14. En el ensayo REDUAL PCI se aleatorizaron 2.725 pacientes con FA sometidos a ICP a tres ramas: TT clásica vs. dos DT con dabigatrán (clopidogrel + dabigatrán 110 mg/12 h o 150 mg/12 h). Se consiguió reducir el sangrado en las dos ramas de DT, pero sin diferencias en mortalidad y eventos tromboembólicos15. En el estudio AUGUSTUS se comparó la DT frente a TT y apixabán frente a un AVK. Para ello, se aleatorizaron 4.614 pacientes con FA que habían tenido un SCA o ICP a recibir un AKK o apixabán y, a su vez, AAS o placebo, recibiendo todos tratamiento con un inhibidor P2Y12. Se demostró que apixabán, en comparación con el AVK, y la DT, en comparación con la TT, presentaban beneficios en cuanto a la reducción de sangrados mayores y, además, apixabán redujo el objetivo combinado de muerte u hospitalización en comparación con el AVK16. El último ensayo publicado es el ENTRUST-AF PCI, en el que se aleatorizaron 1.506 pacientes con FA sometidos a ICP a una DT con edoxabán (clopidogrel + edoxabán 60 mg) vs. la TT clásica. El estudio demostró que en los pacientes con FA que se someten a ICP la DT con edoxabán no es inferior a la TT respecto al sangrado mayor o no mayor clínicamente relevante. Se analizaron como variables de eficacia muerte cardiovascular, ictus, embolia, infarto de miocardio o trombosis del stent y se encontraron tasas similares de eventos entre la DT y TT17.
Respecto a la seguridad y eficacia de los ACODs frente a los AVKs en los pacientes mayores de 75 años, disponemos de un metaanálisis reciente que incluyó los datos de más de 30.000 pacientes mayores de 75 años procedentes de los cuatro ensayos fundamentales antes mencionados, y en el que se demostró que estos fármacos en este contexto clínico disminuían en un 30% el riesgo de ictus y de embolia sistémica comparados con los AVKs, no alcanzando la significación estadística en menores de 75 años. No se observaron diferencias en eventos hemorrágicos, si bien es cierto que esto se atribuye a la heterogeneidad en las características de los distintos estudios30.
Cabe reseñar que en ninguno de estos estudios se ha analizado específicamente la prevalencia de fragilidad u otros síndromes geriátricos ni su impacto en el manejo antitrombótico en este escenario. En la práctica clínica real, las comorbilidades y los síndromes geriátricos tienen presumiblemente una influencia significativa en el manejo antitrombótico de pacientes mayores en los que coexisten CI y FA, con un menor uso y duración de TT y quizás también de DT, pues su presencia influye en la percepción tanto del riesgo isquémico como del riesgo hemorrágico, pudiendo tener relación con la elección y pauta del tratamiento antitrombótico de estos pacientes. Es por ello que el presente estudio incluye dentro de sus objetivos una descripción de las pautas de tratamiento antitrombótico en nuestros pacientes ≥ 80 años, evaluando también la influencia de la fragilidad y los síndromes geriátricos en dicha elección. Por otro lado, las escalas de riesgo hemorrágico de las que disponemos para evaluar pacientes con SCA y/o sometidos a revascularización (PRECISE-DAPT, DAPT-SCORE) no han sido específicamente diseñadas para esta población31 y la evidencia de la seguridad y eficacia de los tratamientos es más limitada debido a su infrarrepresentación en los distintos estudios.
Por tanto, existe la necesidad de analizar el abordaje real del paciente mayor con FA que sufre un SCA o es sometido a ICP, y conocer el impacto de las distintas estrategias antitrombóticas, en un escenario en el que comorbilidad y síndromes geriátricos son especialmente prevalentes. Pensamos que nuestro trabajo contribuirá a mejorar dicho conocimiento y servirá como base de futuros estudios en esta población.
ConclusionesNuestro trabajo valorará el pronóstico de los pacientes mayores con FA y CI en España, así como la prevalencia de fragilidad y otros síndromes geriátricos en esta población cada vez más prevalente. Los resultados permitirán conocer también las implicaciones clínicas y el impacto pronóstico de los distintos síndromes geriátricos en este escenario clínico, su posible influencia en la elección del tratamiento y la incidencia de ambos en la aparición de eventos isquémicos y hemorrágicos, contribuyendo a mejorar también el conocimiento referente a la seguridad de las distintas opciones terapéuticas (TT y DT, incluso monoterapia con ACO posteriormente) en estos pacientes.
FinanciaciónSe trata de un estudio independiente y no financiado.
Conflicto interesesLos autores declaran no tener ningún conflicto de intereses.