Introducción: Uno de los instrumentos utilizados para identificar las principales causas de mortalidad son los certificados de defunción, lo que permite establecer prioridades dentro del sistema de salud e implementar medidas preventivas en la población.
Material y métodos: Se realizó un estudio retrospectivo, descriptivo, observacional de los certificados de defunción expedidos en el Hospital General de México "Dr. Eduardo Liceaga" durante 2008, a fin de conocer el número de defunciones y las principales causas de ellas. La frecuencia se expresó en términos de proporción y la mortalidad por cada 100 000 habitantes.
Resultados: Se registraron 2 392 fallecimientos. Las tres principales causas de mortalidad fueron diabetes mellitus, neoplasias malignas e hipertensión arterial sistémica. La mayoría de los pacientes 1 748 (73.1%) tuvieron tres o cuatro diagnósticos. Es de hacer notar que 30
(1.3%) certificados tenían un solo diagnóstico y 46 (1.9%) tenían seis.
Conclusiones: Las principales causas de mortalidad reportadas en el Hospital General de México "Dr. Eduardo Liceaga" se encuentran en términos generales, dentro de las enfermedades que afectan a la población nacional, enfermedades que requieren de programas preventivos para disminuir su frecuencia. En algunos certificados se hizo una selección inadecuada del orden de las causas de defunción, importante error ya documentado por algunos autores, lo que indica la necesidad de reforzar la educación médica para un correcto llenado de este documento médico legal y mejorar el sistema de registro.
Introduction: Death certificates are one of the tools used to identify the main causes of death, establish health system priorities and implement preventive measures in the population.
Materials and methods: We performed a retrospective, descriptive observational study of death certificates issued during 2008 at the Hospital General de México "Dr. Eduardo Liceaga" in order to know the number and major causes of death. Frequency is expressed in proportions and mortality per each 100 000 habitants.
Results: There were 2 392 deaths during this period. The three leading causes of death were diabetes mellitus, malignancies and systemic hypertension. Most patients 1 748 (73.1%) had three or four diagnoses; it is noteworthy that 30 (1.3%) had a single diagnosis and 46 (1.9%) had six.
Conclusions: The main causes of death reported at the Hospital General de Mexico "Dr. Eduardo Liceaga" coincide with the diseases affecting our national population, diseases that require preventive programs to reduce their frequency. We detected a poor choice in the selected order of the causes of death, a mistake already documented by other authors. Therefore, it is necessary to strengthen medical education to properly fill this medical and legal document and improve the registration system.
¿ Introducción
La modificación en el estilo de vida, los cambios en el tipo de alimentación, el avance tecnológico y la innovación en el campo médico han modificado las enfermedades que padecemos y las razones por las que morimos. La transición epidemiológica, muestra cambios importantes en la prevalencia de las enfermedades infecciosas y las crónico-degenerativas. Actualmente, predominan las enfermedades no transmisibles como resultado del incremento en la esperanza de vida. El descenso de la mortalidad general a nivel nacional, que pasó de 16 defunciones por 1 000 habitantes en 1 950 a 4.4 en 2005, produjo un incremento en la esperanza de vida, que pasó de 49.6 años en 1950 a 78 años en mujeres y 73 años en los hombres en 2005.1
El porcentaje de mortalidad explicado por los desenlaces relacionados con las enfermedades crónicas no transmisibles ha tenido un crecimiento continuo. En sólo cuatro años (2000 a 2004), la proporción de la mortalidad general explicada por la diabetes mellitus (DM) y las enfermedades cardiovasculares se elevó de 24.9% a 28.7% en los hombres y de 33.7% a 37.8% en las mujeres. Como consecuencia, desde el año 2000 la cardiopatía isquémica y la diabetes son las dos causas de muerte más frecuentes en México en la población general.2
En nuestro país, hay tres enfermedades que concentran más de 33% de las muertes en mujeres y más de 26% en hombres: agregándose a las dos ya mencionadas las enfermedades cerebrovasculares, con las que se comparten algunos factores de riesgo como el sobrepeso y la obesidad que afecta al 70% de la población mayor de 20 años. El tabaquismo, la dislipidemia y la hipertensión arterial también influyen en el desarrollo de las enfermedades isquémicas del corazón y las enfermedades cerebrovasculares, su prevalencia en adultos es de 21.5%, 26.5% y 30.8%, respectivamente a nivel nacional.1
A pesar que la mortalidad es un hecho inevitable, la esperanza de vida en México ha aumentado progresivamente, en el 2009 el promedio general era de 75.3 años, con diferencias entre hombres y mujeres de casi cinco años, 77.6 años en mujeres y 72.9 en hombres. Las entidades de Quintana Roo y el Distrito Federal tienen la mayor esperanza de vida a nivel nacional. Las niñas que nacen en estas entidades tienen la expectativa más alta del país (78.6 años), un año por encima del promedio de las mujeres del país en su conjunto. Por su parte, un niño nacido en Quintana Roo tiene una esperanza de 74.1 años, 1.2 años más que el promedio nacional.
Alrededor de 60% de las defunciones registradas en 2008, a nivel nacional, se debieron principalmente a siete enfermedades: DM, tumores malignos, enfermedades isquémicas del corazón, del hígado, cerebrovasculares, crónicas de las vías respiratorias inferiores y accidentes por transporte. La DM fue la principal causa de muerte en mujeres y hombres, representó 16.2% en ellas y 11.7% en ellos; los tumores malignos (14.6% defunciones femeninas y 11.1% masculinas) y las enfermedades isquémicas del corazón (10.7% muertes de mujeres y 11% muertes de hombres). Esta última causa se asoció a la inactividad física, tabaquismo, sobrepeso e hipertensión arterial que experimenta la población en edades intermedias y avanzadas. En el Distrito Federal, las tres enfermedades que ocuparon los tres primeros lugares en el 2008, con valores superiores a 10%, fueron: enfermedades del corazón (19.8%), la DM (16.6%) y los tumores malignos (13.3%), y poco más de la mitad de las defunciones registradas son resultado de las enfermedades crónico-degenerativas.2,3
Un aspecto fundamental para establecer la frecuencia de las enfermedades responsables de la mortalidad general es la información obtenida en el llenado de los certificados de defunción. En este sentido, cuando se requiere evaluar la calidad de los registros de defunción es necesario revisar varios aspectos: llenado del certificado de defunción, captura de los datos, certificación médica y signos o síntomas mal definidos. El certificado de defunción debe ser llenado por un médico y en México el 97.4% cumplen con este requisito, aunque el médico tratante sólo llena el 34% de estos. Se presupone que los certificados llenados en Unidades Médicas son de mejor calidad, y corresponden al 45.2% según el Instituto Nacional de Estadística, Geografía e Informática y la Dirección General de Información y Evaluación del Desempeño de la Secretaría de Salud, México.4
El presente estudio intenta conocer las principales causas de mortalidad notificadas a través de los certificados de defunción, e identificar si existe adecuado llenado de los mismos por los profesionales de la salud.
¿ Material y métodos
Se realizó un estudio retrospectivo, descriptivo y observacional para conocer el número de defunciones y las principales causas de los fallecimientos ocurridos del 1 de enero al 31 de diciembre de 2008, según información obtenida a partir de los certificados de defunción emitidos por el Servicio de Patología, y capturados por el Departamento de Estadística5 del Hospital General de México "Dr. Eduardo Liceaga" (HGM), Institución de tercer nivel de la Secretaría de Salud.
Las principales causas de mortalidad general se codificaron de acuerdo a la Clasificación Estadística Internacional de Enfermedades y Problemas Relacionados con la Salud. Décima Revisión (CIE-10) publicada por la Organización Panamericana de la Salud (OPS) y la Organización Mundial de la Salud (OMS), y se agruparon de la siguiente forma: septicemia (A41), enfermedad por del virus de la inmunodeficiencia humana VIH (B20-B24), neoplasias malignas (C00-C97), diabetes mellitus (E10-E14), alteraciones metabólicas (E70-E90), otras alteraciones del sistema nervioso (G90-G99), enfermedades hipertensivas (I10-I15), enfermedades isquémicas del corazón (I20-I25), enfermedades cerebrovasculares (I60-I69), influenza y neumonía (J10-J18), enfermedad pulmonar obstructiva crónica (J40-J47), otras enfermedades del sistema respiratorio (J95-J99), enfermedades del hígado (K70-K77), insuficiencia renal (N17-N19) y síntomas y signos generales (R50-R69).6,7
Después de revisar los certificados de defunción, se obtuvieron las frecuencias de cada uno de los diagnósticos y se elaboraron las tablas correspondientes donde se expresaron los valores en porcentaje.
¿ Resultados
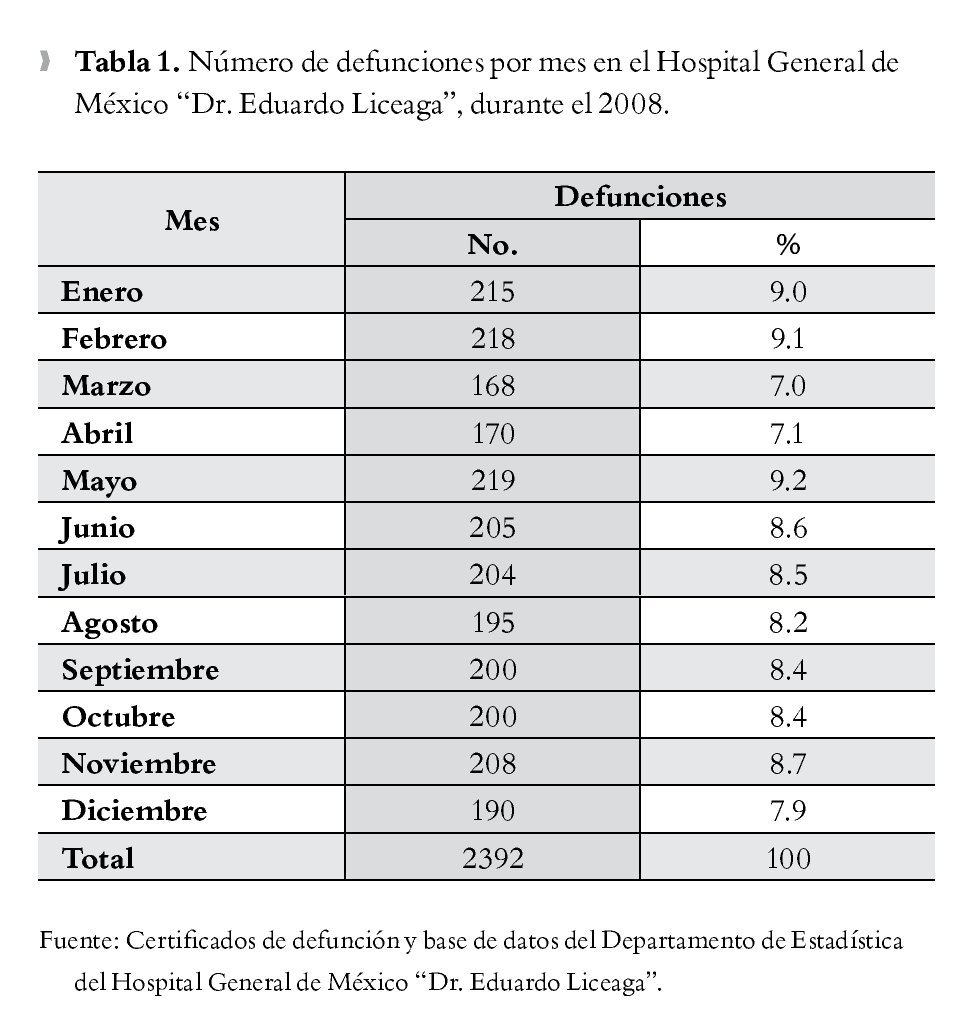
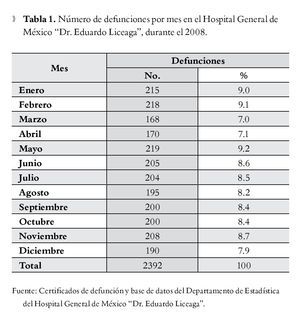
Durante el año 2008, el número de defunciones fue de 2 392 (168-215 por mes), siendo los meses de mayo (219), febrero (218) y enero (215), los de mayor número de defunciones (Tabla 1).
Las principales causas de mortalidad con un porcentaje mayor al 9.0% que se encontraron en el HGM, se muestran en Tabla 2. Las enfermedades documentadas con mayor frecuencia fueron la DM en 875 (36.6%) y las neoplasias malignas en 666 (27.8%) certificados de defunción, seguidas de cuatro padecimientos, que generalmente se presenta como una complicación de otras enfermedades: otras alteraciones del balance de electrolitos y líquidos no clasificadas en otro sitios 534 (22.3%), septicemia inespecífica en 496 (20.7%), insuficiencia renal en 479 (20%), de las cuales 425 (88.7%) fueron atribuidas a insuficiencia renal crónica, y en quinta posición la insuficiencia respiratoria no clasificada en otros sitios, en 452 (18.9%) certificados. Se identificó que las enfermedades isquémicas del corazón y las enfermedades cerebrovasculares se presentaron en porcentaje bajos, 102 (4.3%) y 181 (7.6%) de los certificados, respectivamente.
Dentro de los 666 casos de grupo de tumores malignos encontramos que las neoplasias malignas de órganos digestivos (C15-C26) fueron las más frecuentes con 128 (19.2%) de los certificados, casi un tercio de ellas fueron de estómago (38 casos) y 26 (20.3%) en colon; las leucemias (C91-C95) con 88 (13.2%) reportes, siendo la leucemia linfoblática aguda (35 casos), y la leucemia mieloide aguda (32 casos) las más comunes; las neoplasias malignas de órganos genitales femeninos (C51-C58) se presentaron en 72 (10.8%), más de la mitad se diagnosticaron en el cérvix (39 casos); el linfoma no Hodgkin (C81-C85) se presentó en 64 (9.6%) de los certificados. Las neoplasias malignas de órganos respiratorios e intratorácicos (C30-C39) se diagnosticaron en 40, más de la mitad correspondían a pulmón en 29 certificados; el cáncer de mama (C50) sólo se presentó en 27 (4.1%). En los tumores malignos secundarios de órganos respiratorios y digestivos (C78), los tres con mayor frecuencia fueron a: pulmón en 50 (7.5%), peritoneo y retroperitoneo 26 (3.9%) e hígado en 23 (3.5%) certificados de defunción.
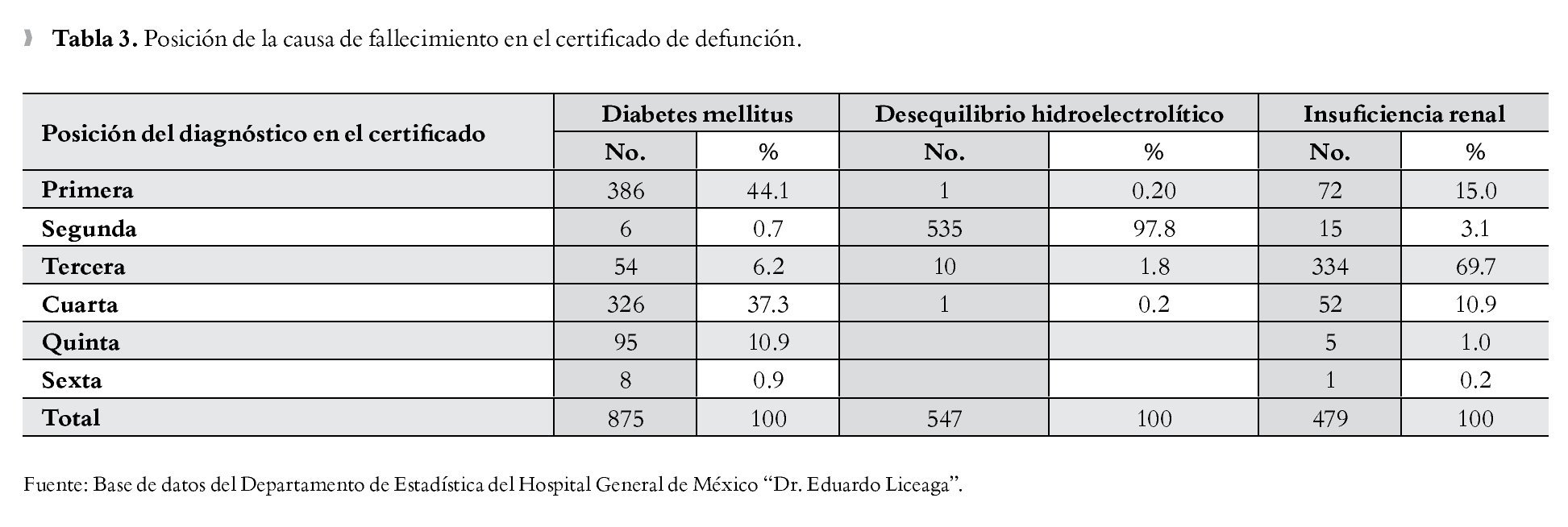
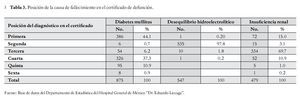
De los 2 392 certificados se identificó que 30 (1.3%) tenían un diagnóstico, 259 (10.8%) con dos, 792 (33.1%) con tres, 956 (40.0%) con cuatro, 309 (12.9%) con cinco y 46 (1.9%) con seis diagnósticos. Por otro lado, se observa que el llenado de las diversas causas de mortalidad en los certificados y su registro en el Departamento de Estadística del HGM se anota de manera indistinta, sin diferenciar las causas desencadenantes de las consecuencias; por ejemplo, la DM aparece como diagnóstico principal (primera posición) en 386 (44.1%) certificados y en 326 (37.3%) como cuarta posición. El diagnóstico relacionado con tumores malignos apareció como causa principal en 471 (70.7%) de los certificados, con porcentajes similares cuando se colocaron en la segunda y quinta posición (2.1% y 2.6%, respectivamente). El diagnóstico de desequilibrio hidroelectrolítico y del balance ácido-base se colocó en 535 (97.8%) ocasiones en la segunda posición, y sólo una vez como causa principal; y en el caso de la insuficiencia renal, se colocó en tercer sitio en 334 (69.7%) certificados y como causa principal en 72 (15.0%) (Tabla 3).
¿ Discusión
Las principales causas de mortalidad reportadas en el HGM se encuentran en términos generales, dentro de las enfermedades que afectan a la población a nivel nacional,3,8 sin embargo, llama la atención que dentro de las enfermedades más frecuentes se encuentren eventos fisiopatológicos no clasificados como: otras alteraciones del balance de electrolitos y líquidos no clasificada en otros sitios (22.3%), septicemia inespecífica (20.1%) o cirugía y otros procedimientos quirúrgicos como causa de reacción anormal del paciente, o complicaciones tardías sin mención de accidentes durante el procedimiento (12.7%).
Es probable que la falta de concordancia entre las principales causas de muerte se deba a uno de los errores más comunes al elaborar el certificado de defunción, que es citar el mecanismo de la muerte y no la causa o enfermedad que la desencadenó como ha sido descrito por otros autores.8-10
Los mejores ejemplos son las muertes por insuficiencia hepática no clasificada en otro sitios (218 muertes, 9.1% del total), que en su caso puede estar relacionada con cirrosis hepática, hepatitis crónica o incluso hepatoma,11 o la insuficiencia renal (479 muertes, 20%) que está asociada a DM, hipertensión arterial o enfermedades degenerativas, como las causas que la generaron.
Se observaron otros errores en los certificados de defunción, como consignar el estado de choque sin clasificar (en el 9.6% de los fallecimientos), considerando que es un término sin ningún significado y cuando es el único dato que consta en el certificado, constituye un serio problema estadístico y generalmente se suma al grupo de enfermedades cardiovasculares (choque cardiogénico), sesgando la información.
La sección médica del certificado de defunción y la correcta definición de la causa de muerte son fundamentales. Conviene insistir en la importancia que tiene el médico al momento de escribir en el certificado de defunción la secuencia de los padecimientos que antecedieron a la muerte, con el fin de que el codificador pueda aplicar las reglas de codificación y el principio general que aparecen en la CIE. Sin embargo, todavía existen serios problemas en el llenado del certificado y sus repercusiones van en detrimento de la calidad de las estadísticas de mortalidad. A pesar de que más del 95% de los certificados de defunción de nuestro país son expedidos por los médicos y, no obstante la mejoría observada en los últimos años, aún persisten importantes problemas en la anotación de los datos y sobre todo de las causas de defunción, debido al desconocimiento de la forma correcta de llenado. Estos problemas tienen repercusiones legales, epidemiológicas y estadísticas.12
Se deduce que si bien el certificado de defunción es un documento de llenado obligatorio con pautas claras y bien definidas, en algunos lugares se elabora con amplias deficiencias, esto en buena medida ocasionado por el rechazo del personal médico a su elaboración, por ideas equivocadas que vinculan este documento con la buena o mala praxis del médico, la falta de información en cuanto a historial médico del finado proporcionada por familiares, o la ausencia de los mismos para proporcionar datos como actividad laboral, escolaridad, fecha real de nacimiento, elementos que como ya se mencionó tienen preponderancia en las variables demográficas y epidemiológicas al momento del vaciado de datos.
Es importante señalar, que algunos rubros del mismo certificado limitan algunos requerimientos del llenado, un ejemplo es la causa de muerte, definida como: "la enfermedad o lesión que inició la cadena de acontecimientos patológicos que condujeron directamente a la muerte", o "las circunstancias del accidente o violencia que produjo la lesión fatal". Al momento del llenado, la primera parte del enunciado generalmente complica e induce error, dado que un paciente con cardiopatía reumática evidentemente fallece como consecuencia de esta afección valvular, sin embargo, es muy común que el registro de la defunción detalle como causa "falla cardiaca congestiva". Por ende, se altera la causa real de la defunción, ya que se determina la consecuencia fisiopatológica de la lesión inicial y no a ésta. Además, debido a la necesidad de reseñar el tiempo entre el evento causal de muerte y la misma, y a que la noción de que un paciente fallezca como consecuencia de una patología de cinco o 10 años de evolución no termina por ser totalmente aceptado en nuestro medio médico, es de uso común asignar eventos agudos o catastróficos como condicionante del fallecimiento, como otras alteraciones del balance de electrolitos y líquidos no clasificada en otros sitios (22.3%), insuficiencia renal (20%), insuficiencia respiratoria (18.9%), que son captados en forma preponderante como causa de muerte, cuando en realidad son resultado de padecimientos crónicos como la hipertensión, DM, obesidad, insuficiencia venosa crónica, o en el caso del "choque séptico" o "septicemia" a padecimientos infecciosos agudos como enfermedades respiratorias agudas bajas, tales como la neumonía de focos múltiples, urosepsis, diverticulitis, etc. En el caso del paciente cirrótico es preocupante y objetable, que no se asigne al momento de la defunción como causal entidades clínicas de enorme peso como el alcoholismo, hepatitis tóxica por alcohol o hipertensión portal, mismos que se excluyen o se reseñan como condicionantes secundarios, y al momento del vaciado de datos y captura son omitidos por el personal encargado de ello.
Además de los errores más comunes descritos previamente, se ha publicado la alta frecuencia de aparición de problemas con la escritura como letra ilegible o uso exagerado e incorrecto de abreviaturas o siglas, por ejemplo TP, que puede indicar trombosis profunda o trombosis pulmonar; IRA, que podría corresponder con insuficiencia respiratoria o renal aguda. Otro problema es que sólo el 32% de las defunciones son certificadas por el médico tratante, y el resto las certifica otro médico que no conocía a la persona que falleció.13
En la "Guía para el llenado del certificado de defunción" está claramente descrita la forma en que debe realizarse esta tarea: las causas de muerte, incluyendo el tiempo en que se presentan respecto a la fecha del fallecimiento según el modelo internacional del certificado recomendado por la OMS para la selección básica de la causa de la defunción, que es la que se elige para la generación de las estadísticas de mortalidad y permite compararlas entre los diferentes países.
A pesar de que no es fácil que el médico certificante llegue a la verdadera causa de la muerte, debe esforzarse para determinarla y anotarla correctamente en el certificado, con lo que contribuirá a la prevención de muertes que son evitables y a mejorar el conocimiento de su comportamiento en nuestro país. El certificado de defunción es un documento de valor epidemiológico, médico-legal, jurídico y administrativo. Los datos a consignar se detallan en un formulario preimpreso que incluye un certificado médico (causas de muerte, estados mórbidos contribuyentes, descripciones operatorias, hallazgos de autopsia). Por ello, su expedición constituye un acto médico. De hecho, sólo puede ser expedido por un médico habilitado para ejercer en el país. De ahí la trascendencia de este acto médico, que tiene consecuencias para la salud pública, lo que determina la obligación ética de expedir certificados de defunción de calidad.14
La principal limitante de este estudio es que se trata de un estudio observacional y retrospectivo que no nos permite evaluar con exactitud los errores encontrados en el llenado de los certificados de defunción, ni la frecuencia con que estos se presentaron, así como, los criterios que utilizan para establecer los eventos fisiopatológicos y la cronología de los padecimientos que fueron responsables del fallecimiento del individuo; además de analizar la calidad de su llenado (buena, regular, mala o de pésima calidad),13,15 sobre todo por el número de necropsias que se realizan en el HGM. Por otro lado, es necesario implementar programas de capacitación en el llenado de este instrumento, por la importancia epidemiológica que representa y resaltar la utilidad del certificado de defunción en la toma de decisiones para desarrollar programas de prevención o terapéuticos que disminuyan la incidencia de las diversas patologías o eviten la presencia de complicaciones que aceleran los procesos fisiopatológicos que conducen al fallecimiento del sujeto y así, poder mejorar el sistema de registro de mortalidad.16-20
¿ Conclusiones
De acuerdo a las características de nuestro Hospital, las principales causas de mortalidad en términos generales son parecidas a las reportadas a nivel nacional, siendo la DM, los tumores malignos, la hipertensión arterial y la enfermedad del virus de la inmunodeficiencia humana, los padecimientos de origen responsables del fallecimiento de los pacientes, y el desequilibrio hidroelectrolítico, la septicemia, la neumonía y la insuficiencia renal o respiratoria, las complicaciones más frecuentes que contribuyen dentro de la fisiopatología de la enfermedad en el desenlace fatal en los pacientes.
De manera indirecta, los resultados obtenidos hacen evidente la necesidad de implementar programas de educación continua en el llenado correcto y captura de la información contenida en el certificado de defunción; la capacitación en cuanto a la percepción de los padecimientos que condicionan la muerte y ajuste en la medida de lo posible, a la nomenclatura internacional (CIE-10), para favorecer una mejor captura en las bases de datos y así, tener datos más certeros y veraces; permitiendo por ende, un conocimiento fehaciente y menos rebatible de las patologías responsables de la mortalidad en nuestra Institución. El conocer las causas de morbilidad y mortalidad que afectan a la población que acude al HGM, permitirá implementar medidas preventivas y terapéuticas que eviten en la medida de lo posible que los individuos desarrollen la enfermedad o en su defecto, las complicaciones que promueven el fallecimiento del paciente, mediante programas de prevención de la salud y capacitación de pacientes y familiares en relación a sus padecimientos, a través del personal médico, de enfermería y de trabajo social.
Correspondencia:
Dr. Juan Miguel Abdo Francis.
Tlacotalpan 59-1702,
Colonia Roma, Delegación Cuauhtémoc,
C.P. 06760. México D.F., México.
Teléfono: 5559 1702. Celular: (55) 5404 5409.
Correo electrónico:drjuanmiguelabdo@yahoo.com.mx