Introducción: No se conocen bien los mecanismos fisiopatológicos que inducen al desarrollo de las neoplasias de los genitales externos. Uno de los mecanismos fisiopatológicos que ha sido propuesto es la infección de las células epiteliales de los genitales externos por el virus del papiloma humano (VPH).
Objetivo: Determinar si existe relación entre la presencia de hallazgos histológicos sugestivos de infección por VPH y el diagnóstico histopatológico de neoplasias pre-malignas o malignas del área genital externa.
Material y métodos: Estudio analítico, observacional, retrospectivo, de casos y controles. Se estudiaron todas las biopsias del área genital externa que habían sido diagnosticadas con alguna neoplasia pre-maligna o maligna, y un número igual de controles entre las biopsias que habían sido diagnosticadas con lesiones benignas. Se analizaron las laminillas teñidas con hematoxilina y eosina en busca de coilocitos, un hallazgo histológico sugestivo de infección por VPH. Se utilizó Epi Info versión 3.4.3 para el análisis estadístico.
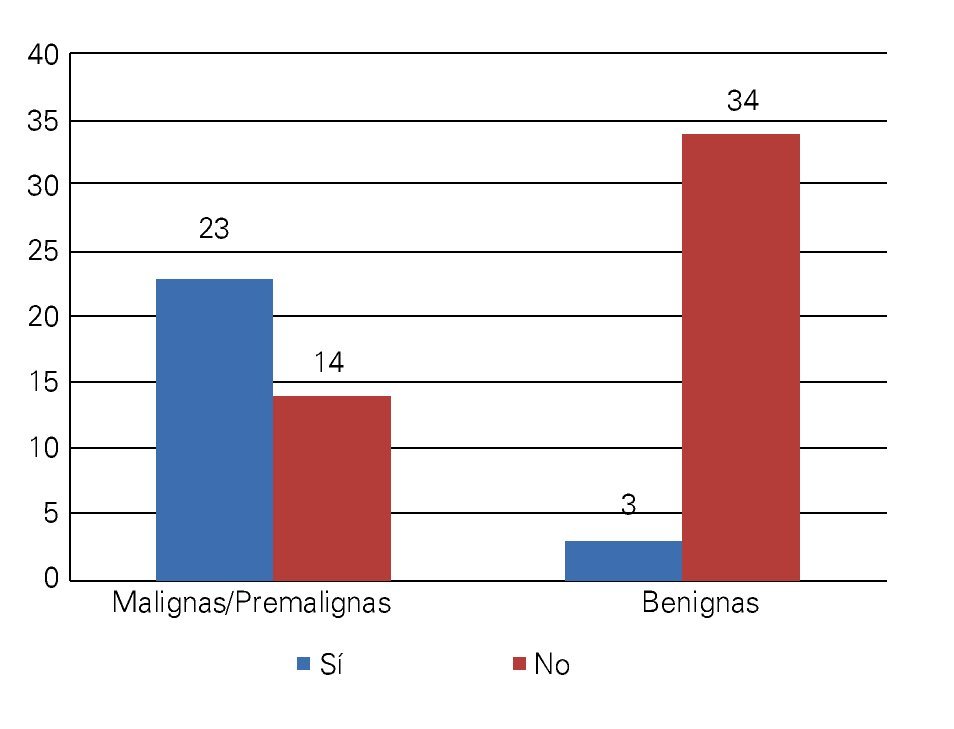
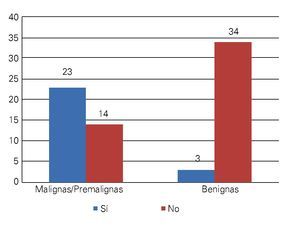
Resultados: Se encontraron coilocitos en el 62.2% de las biopsias de lesiones malignas o pre-malignas, y en el 8.1% de las lesiones benignas. El riesgo de encontrar coilocitos fue mayor en las lesiones malignas o premalignas, que en las lesiones benignas (OR=18.62 [4.80-72.15]; p<0.0001). No hubo diferencias significativas entre los grupos en cuanto a edad.
Conclusión: La presencia de hallazgos histológicos sugestivos de infección por VPH parece estar relacionada con la aparición de lesiones malignas o pre-malignas del área genital externa.
Background: The pathophysiological mechanisms that induce the development of neoplasms of the external genitalia are not well understood. One of the proposed mechanisms is the infection of the epithelial cells of the external genitalia by the human papillomavirus (HPV).
Objective: To determine the relationship between the presence of histological features suggestive of HPV infection and the diagnosis of malignant and pre-malignant epithelial genital neoplasms.
Material and methods: Analytical, observational, retrospective, case-control study. All the biopsies from the external genitalia with diagnoses of malignant or pre-malignant neoplasms were studied. The same amounts of controls were chosen among biopsies with benign lesions. Hematoxylin and eosin stained slides were analyzed for the presence of koilocytes, a histopathological finding suggestive of HPV infection. Epi Info v. 3.4.3 © was used for the statistical analysis.
Results: Koilocytes were found in 62.2% of the malignant and pre-malignant lesions and in 8.1% of the benign lesions. The risk to find koilocytes was higher among malignant and pre-malignant lesions when compared with benign lesions (OR=18.62 [4.80-72.15]; p<0.0001). There were no statistically significant differences with respect to age.
Conclusions: The presence of histological features suggestive of HPV infection seems to be related to the appearance of malignant and pre-malignant epithelial neoplasms of the external genitalia.
¿ Introducción
La incidencia de cáncer cutáneo no melanoma (CCNM) es de 2 000 casos/100 000 personas/año en Australia.1 Se estima que cada año se diagnostican alrededor de 250 000 carcinomas de células escamosas (CCE) en Estados Unidos.2,3 En México, según los datos del Registro Histopatológico de Neoplasias Malignas, en el 2003 el cáncer de piel fue la principal causa de cáncer en hombres mexicanos (6 555 casos) y la tercera en mujeres (7 222 casos).4 El CCE es el segundo cáncer de piel más frecuente en la población caucásica, representando alrededor del 20% de los casos.2,5-7
El CCE ocurre con más frecuencia en las áreas fotoexpuestas, sin embargo, también puede aparecer en áreas cubiertas como el área genital.2 La enfermedad de Bowen (EB) del área genital y la Eritroplasia de Queyrat (EQ) son dos variantes del CCE in situ de los genitales.7,8 Ambas suelen ocurrir en hombres mayores, no circuncidados. La EQ afecta la mucosa genital, mientras que la EB afecta las zonas genitales que tienen un epitelio queratinizado. La papulosis bowenoide (PB) es considerada por algunos como un CCE in situ, sin embargo, suele ocurrir en pacientes más jóvenes y no tiende a evolucionar a un CCE invasor. Por estas razones, muchos consideran a la PB como una lesión pre-maligna y no como un CCE in situ.7
El CCE es la neoplasia más frecuente del pene, representando el 95% de los casos de cáncer de pene.7-9 Generalmente aparece en el contexto de un liquen escleroso o de uno de los CCE in situ previamente descritos.7
El CCE es la forma más frecuente de cáncer de vulva (CV), se suele originar a partir de neoplasias intraepiteliales vulvares (NIV) de tipo basaloide o verrugoso.10 Las NIV se localizan primordialmente en el epitelio desprovisto de pelo, aunque pueden afectar cualquier parte de la vulva.10 La mayoría de las lesiones de CCE son unifocales y suelen ocurrir en los labios mayores.10
La EB se caracteriza histológicamente por la presencia de hiperqueratosis con paraqueratosis, acantosis marcada con alargamiento y ensanchamiento de los procesos interpapilares, queratinocitos atípicos con importante pleomorfismo en todo el espesor de la epidermis, células gigantes multinucleadas e importante desorganización del epitelio.5
Las NIV pueden ser clasificadas en: NIV de tipo usual (basaloide, verrugoso, mixto), NIV de tipo diferenciado y NIV de tipo no clasificable. Las NIV de tipo usual suelen ser lesiones multifocales. En la NIV de tipo verrugoso, el epitelio ha sido reemplazado por una proliferación de células escamosas con pleomorfismo nuclear, con alteración en la maduración y diferenciación, y que se acompañan de coilocitos. En la NIV de tipo basaloide, el epitelio ha sido reemplazado por una proliferación de células de aspecto basaloide, con maduración anormal y ausencia de queratinización. La NIV de tipo mixto presenta una combinación de los hallazgos de las NIV antes mencionadas. La NIV de tipo diferenciado suele ser unifocal y se caracteriza por la agrupación de las células neoplásicas en focos de localización intraepitelial. El pleomorfismo es escaso y las mitosis están limitadas a la capa basal y parabasal del epitelio escamoso de la vulva. Las lesiones de NIV de tipo diferenciado suelen encontrarse en la proximidad de un CCE bien diferenciado.9 El CCE se diferencia histopatológicamente de la EB por la extensión de los queratinocitos atípicos más allá del límite de la membrana basal, hacia la dermis o tejidos más profundos.5,7,11 También existen otras variedades histológicas del CCE que pueden modificar su pronóstico.5,12,13
Las neoplasias de los genitales externos se asocian a elevada morbilidad y mortalidad si no son tratadas tempranamente, y su terapéutica no está exenta de efectos adversos. A diferencia del carcinoma cérvicouterino, no se conocen bien los mecanismos fisiopatológicos que inducen al desarrollo de las neoplasias de los genitales externos. Uno de los mecanismos fisiopatológicos que ha sido propuesto como explicación para el desarrollo de neoplasias pre-malignas o malignas del área genital externa es la infección de las células epiteliales por el virus del papiloma humano (VPH). El hallazgo histológico más sugestivo de infección de las células epiteliales por VPH es la presencia de coilocitos. Los coilocitos se identifican como quertinocitos que tienen un núcleo picnótico rodeado por un halo claro, que con frecuencia ocupa una mayor superficie que el área de citoplasma de aspecto normal.14-16 Una de las características más distintivas de los coilocitos es la binucleación o la multinucleación (formación de múltiples lóbulos en un solo núcleo).16
Por estas razones, el objetivo de esta investigación es determinar si la presencia de hallazgos histológicos sugestivos de infección por VPH está relacionada con el diagnóstico de neoplasias pre-malignas o malignas epiteliales del área genital externa en población mexicana.
¿ Materiales y métodos
Estudio analítico, observacional, retrospectivo, de casos y controles. Los casos fueron todas las biopsias de piel que habían sido diagnosticadas histopatológicamente con alguna neoplasia pre-maligna o maligna del área genital externa (PB, EB, EQ, NIV o CCE), y recibidas por el Servicio de Dermatopatología del Hospital General de México "Dr. Eduardo Liceaga" entre 2008 y 2010. Los controles fueron biopsias del área genital que tuvieron diagnósticos distintos de alguna neoplasia pre-maligna o maligna, durante el mismo periodo (lesiones benignas). Todos los casos fueron estudiados y la misma cantidad de controles fueron seleccionados al azar (lotería). Se excluyeron del grupo de casos, todas las biopsias que no tenían un diagnóstico histopatológico seguro o definitivo. Se excluyeron del grupo de los controles todas las biopsias de la piel que no tenían diagnóstico histopatológico definitivo, o que hayan tenido diagnósticos de neoplasias malignas o pre-malignas en el pasado. Se excluyeron de ambos grupos, todas las biopsias cuyo diagnóstico del archivo no coincidía con el del informe histopatológico, y todas las biopsias cuyos bloques habían sido retirados por el paciente o que se habían extraviado, o que se habían destruido por el paso del tiempo. Las variables estudiadas fueron sexo, edad, topografía de la lesión, tipo de lesión del área genital externa (maligna/pre-maligna vs benigna), diagnóstico histopatológico y presencia de hallazgos histopatológicos sugestivos de infección por VPH. La presencia de hallazgos histopatológicos sugestivos de infección por VPH, se definió como la presencia de coilocitos en las laminillas teñidas con hematoxilina y eosina.
A partir de los bloques de parafina seleccionados, en el laboratorio de dermatopatología se obtuvieron cinco laminillas teñidas con hematoxilina y eosina. Cada laminilla fue analizada a alto poder (400 X) con un microscopio de luz de dos cabezas (Carl Zeiss®, Jena, Alemania), con el fin de determinar la presencia de coilocitos y confirmar el diagnóstico histopatológico. El análisis estadístico se realizó con el programa informático Epi Info v 3.4.3 ©, y se determinaron frecuencias absolutas y relativas (porcentaje) para cada variable. Se calculó el odds ratio (OD) para encontrar coilocitos en las lesiones malignas/ pre-malignas, con respecto a las lesiones benignas. La significancia estadística se determinó mediante la pruebas de ji cuadrada (presencia de coilocitos).
No se realizaron intervenciones diagnósticas o terapéuticas que pudieran comprometer la integridad o hacer daño físico o moral a los pacientes. Respetamos los principios de la Declaración de Helsinki de 1975 con las modificaciones de 1993, el acuerdo que al respecto publicó la Secretaría de Salud el 26 de enero de 1982 y la Ley General de Salud de México.
¿ Resultados
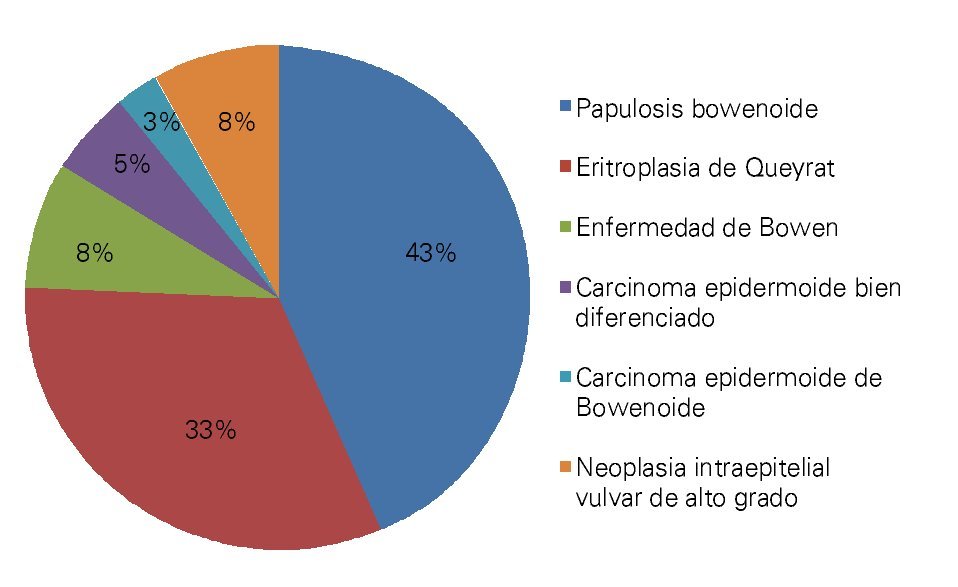
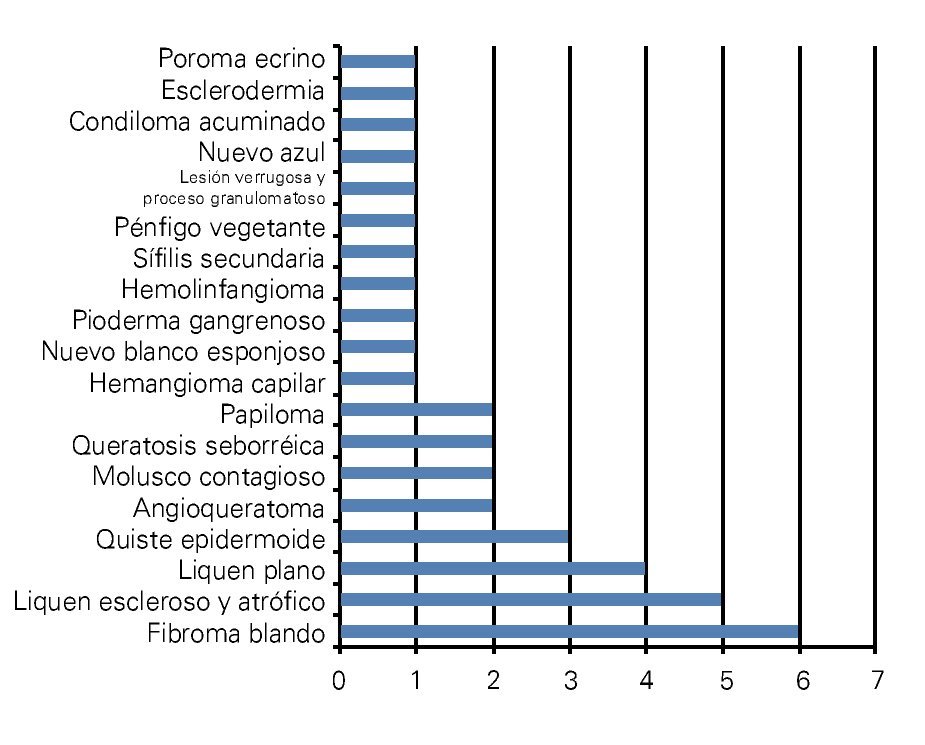
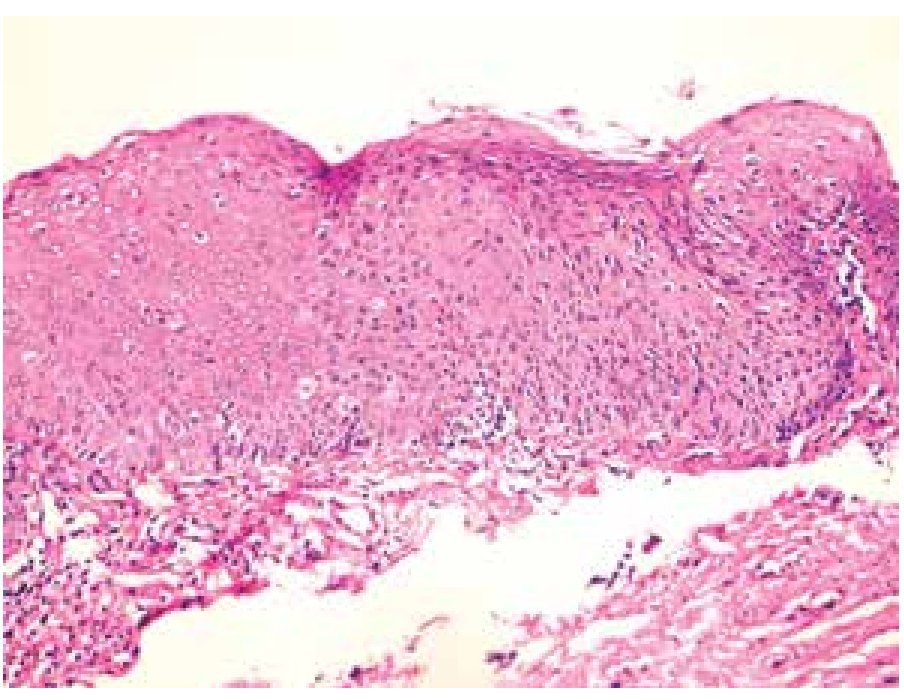
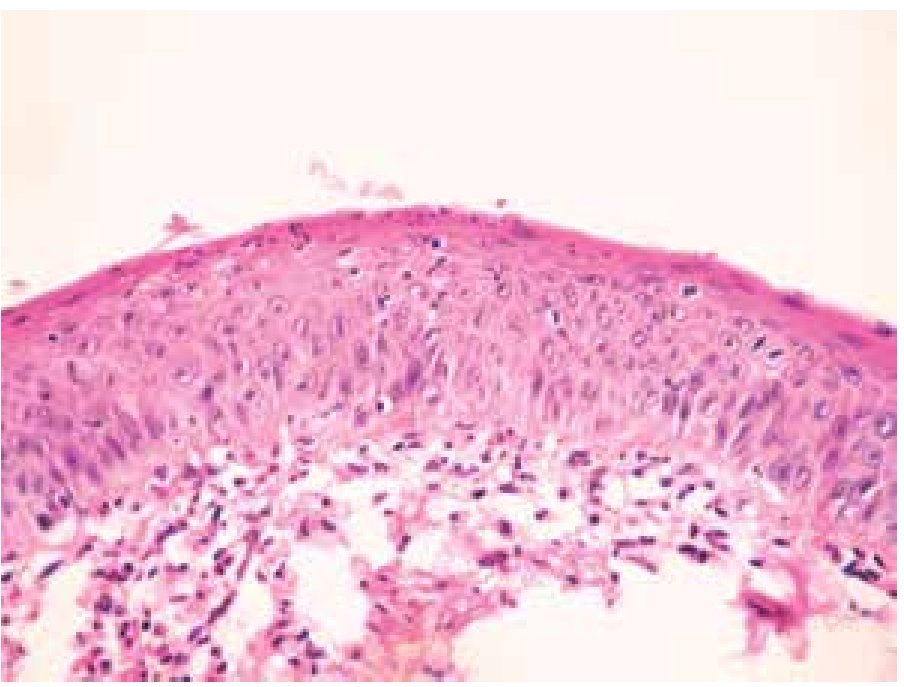
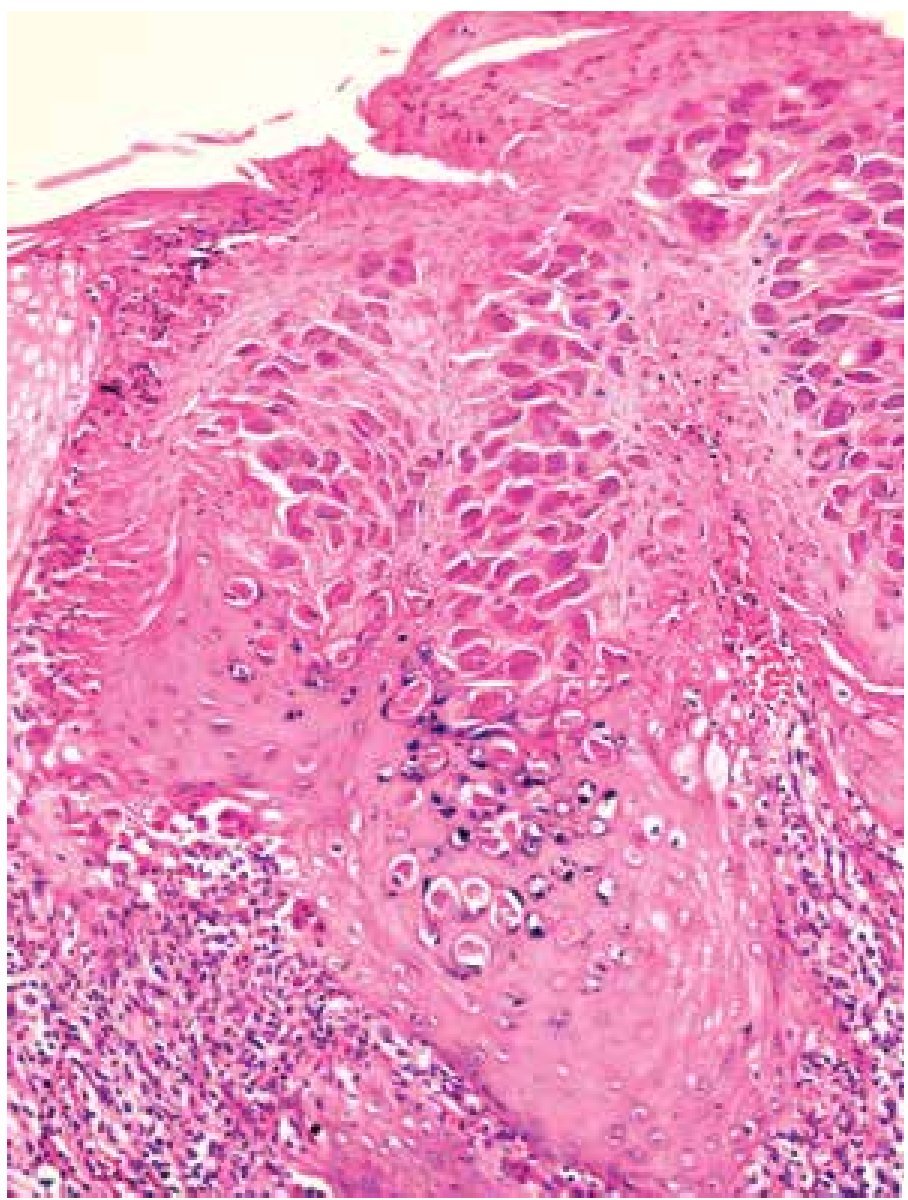
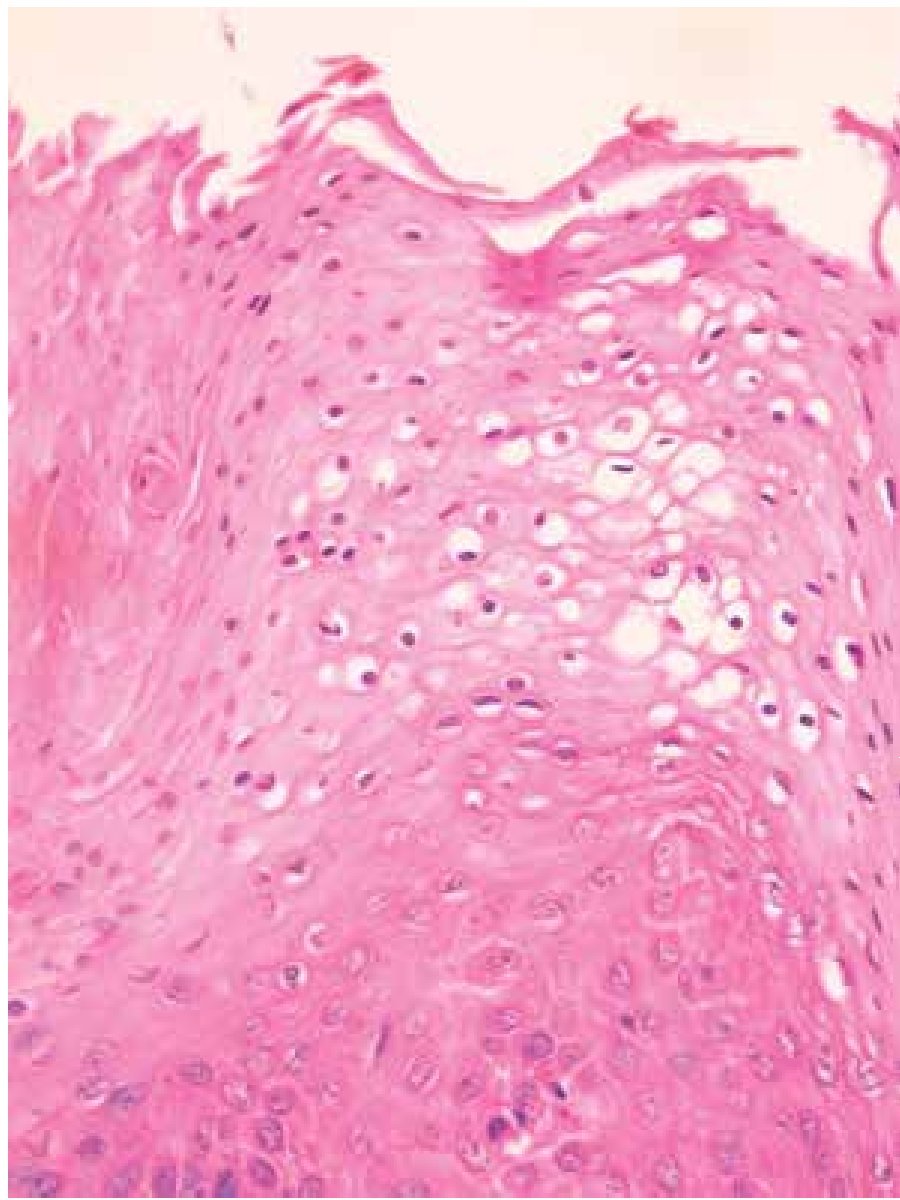
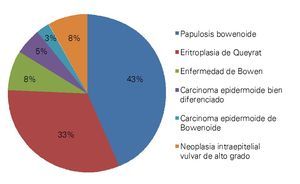
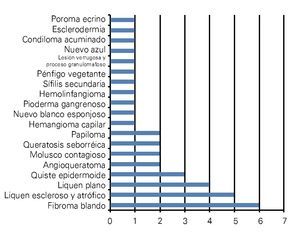
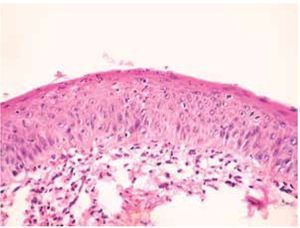
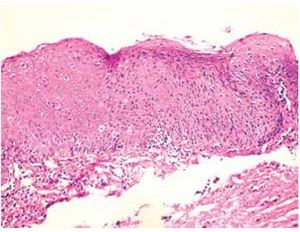
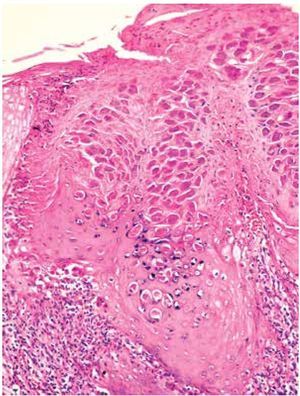
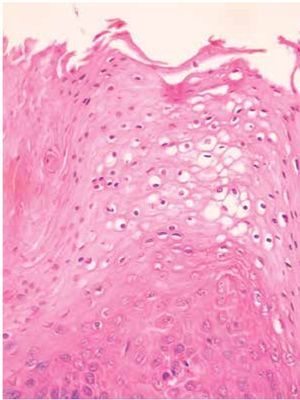
Se estudiaron 37 biopsias de pacientes con lesiones malignas/pre-malignas y 37 con lesiones benignas. En el grupo de lesiones malignas/pre-malignas, el 78.4% de los pacientes eran del sexo masculino, mientras que en el grupo de lesiones benignas, sólo un 37.8% de los pacientes eran del sexo masculino. La media de edad en el grupo de los pacientes con lesiones malignas o pre-malignas (casos) fue de 48.73 ± 15.85 años, mientras que la del grupo de los pacientes con lesiones benignas (controles) fue 49.10 ± 17.42 años (p=0.9224). Las lesiones malignas o pre-malignas afectaron con mayor frecuencia los genitales masculinos, principalmente al cuerpo del pene, mientras que las lesiones benignas afectaron con mayor frecuencia a los genitales femeninos, específicamente a los labios mayores. Los diagnósticos histopatológicos de las biopsias del grupo de lesiones malignas/ pre-malignas (Figura 1) y del grupo de lesiones benignas (Figura 2), fueron verificados mediante examen microscópico. A continuación se muestran cortes histológicos teñidos con hematoxilina y eosina de una EQ (Figura 3) y de una PB (Figura 4), patologías pertenecientes al grupo de lesiones malignas/ pre-malignas, y de un molusco contagioso (Figura 5), una enfermedad perteneciente al grupo de lesiones benignas. El porcentaje de biopsias que contenían coilocitos (Figura 6) fue significativamente mayor en los pacientes con lesiones malignas o pre-malignas, con respecto a los pacientes con lesiones benignas (62.2% vs 8.1%; p<0.0001) (Figura 7). El OR fue de 18.62 (IC 95%=4.80-72.15, p<0.0001).
Figura 1. Diagnósticos histopatológicos de las lesiones malignas y premalignas del área genital externa.
Figura 2. Diagnósticos histopatológicos de las lesiones benignas del área genital externa.
Figura 3. Eritroplasia de Queyrat: se aprecia importante desorganización del epitelio y queratinocitos atípicos (H&E, 100X).
Figura 4. Papulosis bowenoide: se aprecia importante desorganización del epitelio y queratinocitos atípicos (H&E, 40X).
Figura 5. Molusco contagioso: se aprecian abundantes cuerpos de Henderson-Patterson (H&E, 40X).
Figura 6. Coilocitos: se aprecia un núcleo picnótico rodeado de un halo claro (H&E, 40X).
Figura 7. Distribución según la presencia de coilocitos en el grupo de lesiones malignas/pre-malignas con respecto al grupo de lesiones benignas.
¿ Discusión
En nuestro estudio, se encontró la presencia de coilocitos en el 62.2% de las biopsias de lesiones malignas/pre-malignas con respecto a sólo un 8.1% de las lesiones benignas del área genital. El hecho de que la presencia de hallazgos histológicos sugestivos de la infección por VPH sea significativamente mayor en las lesiones malignas/pre-malignas que en las benignas, también ha sido reportado por otros estudios. Un estudio encontró que el 48% de los cánceres de vulva eran positivos por VPH y, de estos casos, el 96% eran causados por VPH 16 y 18.10 De hecho, se estima que el serotipo 16 está presente en alrededor del 80% al 90% de los cánceres vulvares positivos por el VPH.17 En un estudio, se encontró ADN de VPH en cinco de cada seis CCE de la vulva, y en 17 de cada 20 casos de NIV, correspondiendo la mayoría a VPH 16.18 Otros estudios revelan que entre el 66% y el 100% de las NIV de tipo usual son positivas por el VPH 16.9
Una relación similar entre la presencia del VPH y el desarrollo de CEC también ha sido observada en topografías extragenitales. En los pacientes inmunocomprometidos, aproximadamente el 90% de los CCE son positivos para el ADN de algún miembro de los b-papillomavirus, mientras que en los pacientes inmunocompetentes se ha encontrado positividad en alrededor del 50%.19-21 Los VPH 5 y 8 se encuentran en alrededor del 90% de los CCE de los pacientes con epidermodisplasia verruciforme.19,22,23 De igual manera, se ha encontrado que en los pacientes inmunosuprimidos trasplantados renales, entre el 65% y el 81% de los cánceres de piel contienen ADN del VPH.22
El riesgo de encontrar coilocitos fue mayor en las lesiones malignas o premalignas que en las lesiones benignas (OR=18.62 [4.80-72.15]; p<0.0001). Este OR es muy similar al encontrado en otro estudio, en el que el OR fue de 18.8 (11.9-29.8) para desarrollar cáncer de vulva cuando las mujeres eran fumadoras y positivas por VPH 16, con respecto a cuando no eran fumadoras y negativas por VPH 16.10 A pesar de la similitud de los resultados de ambos OR, cabe señalar que estos estudios no son del todo comparables, debido a que en nuestro estudio se trabajó tanto con hombres como con mujeres y no se preguntó por el hábito del tabaquismo. En un estudio realizado con 496 pacientes inmunocompetentes se encontró un OR de 59 (IC 95%= 5.4-645) para desarrollar CCNM en los pacientes que tenían ADN de los VPH de alto riesgo de las mucosas (VPH 16, 31, 35 y 51), con respecto a los controles con piel normal. Mientras que el OR fue de 6.4 (IC 95%=0.6-65) cuando los pacientes tenían ADN de los VPH asociados con epidermodisplasia verruciforme (VPH 5, 8, 12, 17, 19, 22 y 36).22
Este estudio demuestra que la presencia de coilocitos parece estar relacionada con la aparición de lesiones malignas o pre-malignas del área genital externa. Esto coincide con los resultados de varios estudios, que han demostrado que la presencia de coilocitos es el hallazgo histológico más sugestivo de la infección por VPH. De hecho, algunos autores han encontrado buena correlación entre la presencia de coilocitos y la positividad del VPH en esas células determinada mediante inmunohistoquímica.14 Otro estudio también demuestra la utilidad de la búsqueda de coilocitos para la detección de la infección por VPH. En este estudio, en el que se utilizó la PCR y la hibridación in situ para detectar el ADN del VPH, en muestras de cáncer de mama y de tejido areolar adyacente que contenían coilocitos, se encontró ADN del VPH en 25 de las 29 muestras de cáncer y en 20 de las 29 muestras de aréola.24,25 Sin embargo, otros estudios parecen indicar que los coilocitos no son un marcador confiable de la infección por VPH. En un estudio en el que se utilizó PCR para determinar la presencia VPH en lesiones de cuello uterino, se encontró que la presencia de atipia coilocítica y de binucleación tenían una sensibilidad de 88.89% y de 75%, respectivamente, para detectar la presencia de VPH. Sin embargo, su especificidad era muy baja, siendo de 29.41% y de 52.94%, respectivamente. Esto nos demuestra que la presencia de coilocitos es sugestiva de la infección por VPH, pero no es un hallazgo patognomónico de la misma porque resulta en alrededor de un 30% de falsos positivos.26 Otro estudio en el que se comparó la presencia de coilocitos con la PCR para la determinación de la infección por VPH en CCE orales y de orofaringe, reveló la presencia de coilocitos en sólo el 42.8% de las muestras positivas por PCR, mientras que el 34.5% de los casos negativos por PCR mostraron la presencia de coilocitos.14
Por estas razones, a pesar que nuestro estudio demuestra claramente que la presencia de coilocitos está relacionada con la presencia de lesiones malignas y pre-malignas del área genital, no podemos estar totalmente seguros de la relación entre la infección por VPH y el desarrollo de estas neoplasias, debido a que la presencia de coilocitos no es un hallazgo que indique con absoluta certeza la presencia de infección por VPH. Se deben realizar estudios similares en el futuro en los que se busque la relación entre la infección por VPH y el desarrollo de lesiones malignas o pre-malignas del área genital, pero utilizando técnicas de inmunohistoquímica o de biología molecular para lograr una determinación más confiable de la infección por VPH.
Correspondecia:
Dr. José Manuel Ríos Yuil.
Servicio de Dermatopatología, Hospital General de México "Dr. Eduardo Liceaga".
Dr. Balmis 148, Colonia Doctores, Delegación Cuauhtémoc,
C.P. 06720. México D.F., México.
Teléfono: (52) 55 5004 3845.
Correo electrónico: jmriosyuil@hotmail.com