El transporte terrestre de los pacientes pediátricos es un componente vital del sistema de atención de emergencias médicas. Requiere de una integración de los servicios prehospitalarios, hospital receptor y centro coordinador, para así maximizar los recursos humanos y materiales, pudiendo incluso brindar desde el ámbito extrahospitalario una atención similar a la de un servicio de urgencias o unidad de cuidados intensivos. En los países de bajos y medianos ingresos, como algunos latinoamericanos, el transporte constituye un reto mayor por múltiples razones como la falta de un sistema de coordinación nacional, la ausencia de prácticas protocolizadas y las difíciles condiciones topográficas. La identificación y resolución de los desafíos específicos asociados con este tipo de transporte, junto con la implementación de estrategias efectivas, pueden mejorar los resultados y garantizar una atención de calidad. En este artículo se revisarán los desafíos específicos que en Colombia están asociados con el transporte terrestre pediátrico, desde la remisión de un nivel hospitalario de menor a mayor complejidad, incluyendo una evaluación inicial completa, la estabilización del paciente y un transporte seguro hasta el ingreso al servicio objetivo. Por último, se hace una propuesta mnemotécnica para mejorar la calidad a la hora de realizarlo.
Pediatric ground transportation is an essential component of the emergency medical care system. It requires a collaborative effort between pre-hospital care services, receptor hospitals and coordinating centers in order to maximize human and material resources and provide similar care to an emergency department or intensive care unit. In low- and middle-income countries, such as some Latin American countries, ground transportation presents a greater challenge for various reasons such as the current absence of a national coordination system, the lack of protocolized practices, and the complex topographic conditions of some locations. Identifying and addressing the specific challenges associated with this type of transportation, along with the implementation of effective strategies, can improve outcomes and ensure greater quality of care. This article will review the specific challenges that are associated with pediatric ground transportation in Colombia. This will include discussion of transport from a lower to a higher level of complexity, a complete initial evaluation, patient stabilization and safe transportation until admission to the hospital. Finally, a mnemonic proposal is made to improve the quality when doing it.
El transporte terrestre de los pacientes pediátricos es un componente vital del sistema de atención de emergencias médicas. Consiste en la estabilización del niño en la unidad inicial, traslado y recepción adecuada en el servicio hospitalario requerido por los pacientes, que por su gravedad o condición clínica deben continuar la atención en otro nivel de complejidad. Es esencial para garantizar una atención oportuna y especializada en situaciones de urgencia. Sin embargo, este proceso conlleva desafíos particulares debido a las características fisiológicas y anatómicas en este grupo de edad, así como a la necesidad de mantener un ambiente seguro y protector durante el transporte.
Requiere de una integración de los servicios prehospitalarios, hospital receptor y centro coordinador para así maximizar los recursos humanos y materiales, pudiendo incluso brindar desde el ámbito extrahospitalario una atención similar a la de un servicio de urgencias o unidad de cuidados intensivos1. Se resalta la importancia de una comunicación eficaz y una coordinación estrecha entre los servicios médicos de urgencia, los hospitales y los proveedores de atención pediátrica.
En este artículo se revisarán los desafíos específicos que en Colombia están asociados con el transporte terrestre pediátrico, desde la remisión de un nivel hospitalario de menor a mayor complejidad, incluyendo una evaluación inicial completa, la estabilización del paciente y un transporte seguro hasta el ingreso al servicio objetivo.
Es muy importante, también, explorar diversas estrategias para mejorar los resultados, como son la capacitación permanente y adecuada del personal de salud, la optimización de los recursos y equipos de transporte, la estandarización de los protocolos clínicos y la verificación de las condiciones de seguridad durante el traslado, los cuales deben incluirse de forma permanente en una agenda nacional de discusión. A partir de estos desafíos, surge la idea de crear una mnemotecnia que facilite la implementación de una estrategia organizada para la remisión de los pacientes pediátricos. El objeto de esta revisión se enfoca en el traslado interhospitalario de los pacientes urgentes.
Generalidades y clasificaciónLos pacientes críticos o que necesitan transporte sanitario prioritario, precisan durante el traslado de un adecuado soporte de sus funciones vitales, previa estabilización e inicio del tratamiento, garantizando sedo-analgesia en caso de ser necesario, así como monitorización continua durante el trayecto hasta la transferencia o regreso a su punto de partida, evitando posibles complicaciones y secuelas.
El transporte del enfermo grave y, por tanto, frágil, no se improvisa, y debe incluir todos los cuidados necesarios para mantener un equilibrio durante todas las fases2.
El transporte sanitario se puede clasificar según3,4:
- 1.
El medio empleado en el trayecto: aéreo y terrestre.
- 2.
El carácter del traslado: urgente o programado.
- 3.
El objetivo del traslado: primario (desde el sitio donde se presentó la urgencia hacia un centro asistencial), secundario o interhospitalario (entre centros sanitarios) y terciario (se efectúa dentro del mismo hospital).
En el modelo de transporte se consideran algunas fases:
- 1.
Fase de preparación: se debe evaluar de forma integral el estado clínico del paciente y el riesgo/beneficio de su traslado. Se define en esta fase el personal que participará, sus funciones e insumos necesarios, así como la verificación de equipos. En esta fase se debe consignar una lista de chequeo con todos los materiales necesarios.
- 2.
Fase de transporte: se deben monitorizar las variables vitales con objetivos predeterminados, que se asemejen a las metas durante la estancia en la unidad de pacientes críticos; esta fase es la que conlleva un mayor riesgo para los niños.
- 3.
Fase de retorno a la unidad: recepción por parte del personal de la unidad y estabilización posterior al transporte. Se registran en la historia clínica las características del transporte e incidentes ocurridos, para robustecer el análisis de los eventos e implementar mejoras de los futuros traslados2.
Los países desarrollados cuentan con equipos especializados y exclusivos de transporte pediátrico con años de experiencia que los consolidan como un servicio interdependiente con las unidades hospitalarias y que varían en función de las particularidades de la población que asisten.
Portugal, por ejemplo, tiene un sistema unificado interhospitalario, específicamente diseñado para pacientes pediátricos y neonatales, con disponibilidad las 24horas, y el cual está organizado en tres áreas, norte, centro y sur, donde cada una cuenta con un sistema de coordinación5.
En el Reino Unido disponen de Children Acute Transport Service (CATS) un equipo conformado por médicos especialistas, enfermeras, técnicos de ambulancias y administradores que brinda atención especializada al paciente crítico, en ambientes extrahospitalarios o en niveles de atención primaria y durante el traslado, hasta el ingreso a una unidad de cuidados intensivos pediátricos (UCIP) receptora. Cuentan con más de diez años de experiencia, con registro hasta noviembre del 2022 de más de 44.696 servicios de pacientes críticamente enfermos6.
España no cuenta con un sistema de transporte nacional unificado, pero sí con un sistema de transporte pediátrico en dos comunidades autónomas, Cataluña y las Islas Baleares1.
En la mayoría de países de Latinoamérica coexisten sistemas de transportes públicos y privados. Chile, por ejemplo, tiene un sistema mixto unificado de carácter público para los pacientes pediátricos y adultos, organizado por el sistema de atención médica de urgencias (SAMU); está disponible las 24horas al día y cuenta con un centro coordinador por cada región, con bases periféricas que están distribuidas en diferentes zonas y regulados por el Ministerio de Salud. Todos los integrantes deben contar con entrenamiento especializado en transporte pediátrico5.
En un estudio multicéntrico en el que se realizaron 117 encuestas en 15 países (47% de España y el resto de 62 hospitales en 13 países de LATAM, entre ellos, Colombia), se evidenció una diferencia porcentual de 52 vs. 26,7% para transporte regional unificado en España y Latinoamérica, respectivamente5. Lo anterior refleja un déficit de políticas públicas y recursos asignados que repercuten en un transporte poco estandarizado y, por lo tanto, la responsabilidad y el esfuerzo recaen en su mayoría en el centro de atención emisor7.
En los países de bajos y medianos ingresos, el transporte constituye un reto mayor, por la ausencia de un sistema de coordinación nacional y de prácticas protocolizadas. Sin dejar de lado otras limitaciones que se presentan en nuestro país como son la falta de un sistema de acceso digital universal y articulado a las historias clínicas, las difíciles condiciones topográficas (zonas montañosas, carreteras no pavimentadas, áreas rurales dispersas) que restringen el acceso de la zona rural a la urbana, y en donde en múltiples ocasiones, se requieren animales de carga o transporte marítimo o fluvial para llegar a las zonas urbanas y, finalmente, a una institución de mayor complejidad.
Un estudio prospectivo reciente realizado en varios países de Latinoamérica durante un período de 12 meses y que reclutó 389 pacientes entre un mes y 18 años de edad, encontró que solo el 33% de las transferencias contó con la participación de un centro coordinador, el 97% correspondía a transporte terrestre con una distancia media recorrida de 83km, siendo el principal motivo de traslado la necesidad de un centro asistencial de mayor complejidad (88,1%). Los diagnósticos más frecuentes que motivaron la remisión fueron: síndrome de dificultad respiratoria (18%), abdomen agudo (18%), traumatismo craneoencefálico (8%), politraumatismo (8%), choque séptico (7,9%) y enfermedad relacionada con COVID-19 (4,8%). En lo concerniente al personal de transferencia, el 88% no contaba con personal especializado y solo el 62,4% tenían un médico en el equipo. Se registraron complicaciones durante el transporte hasta en el 18,7%, siendo las más frecuentes: desaturación (8,7%), pérdida del acceso vascular (7,4%), hipotensión (2,3%) y convulsiones (2%). En el análisis multivariado, las variables independientes que se asociaron con complicaciones durante el transporte fueron hipotensión y desaturación antes del traslado, administración de soporte inotrópico y benzodiacepinas y no disponer de los insumos necesarios como aspirador de secreciones8,9.
Otro estudio reciente, derivado de la base de datos prospectiva de LARed Network, que reúne la evaluación comparativa, voluntaria y con fines de mejora de la calidad en 28 centros en Latinoamérica, analizó los datos de 773 pacientes remitidos a las UCIP entre mayo 2017 y octubre 2018 por síntomas respiratorios, encontrando que el transporte fue terrestre en el 98% de las derivaciones, con una distancia media de 10km (rango intercuartílico [IQR]: 7-90) y una duración de 1h (IQR: 0,5-2,0). El personal de salud involucrado en el transporte fue un médico y un auxiliar de enfermería (66%), un médico (17%), un médico y una enfermera (10%) y ningún médico (5%). Los enfermeros participaron con mayor frecuencia en los transportes urbanos (16 vs. 8% no urbano; p<0,01), mientras que los auxiliares de enfermería fueron más comunes en los transportes no urbanos (62% urbano vs. 74% no urbano; p<0,01). La mortalidad fue significativamente mayor en el grupo no urbano (5%) que en el grupo de derivación urbana (1%; p<0,01). El análisis de regresión multivariable mostró que las derivaciones no urbanas, puntuación PIM3 y presencia de comorbilidades se asociaron de forma independiente con la mortalidad, mientras que una relación SaO2/FiO2 más alta al ingreso se asoció con mejor supervivencia10.
En la estrategia elaborada por la OMS para la Atención Integrada a las Enfermedades Prevalentes de la Infancia (AIEPI) se propone el uso del acrónimo «REFIERA» como ayuda para el transporte seguro de los pacientes pediátricos. La «R» corresponde a respiración, la «E» a estabilidad hemodinámica, la «F» es frío que busca medidas para evitar la hipotermia, la «I» es de información a padres, la «E» de energía o glucosa para evitar la disglicemia, la «R» es de registro y monitorización, finalmente la «A» de administración de líquidos y medicamentos. Esta mnemotecnia se centra en identificar riesgos y corregirlos, garantizando una integración de conocimientos y prácticas para mejorar la atención, y un traslado seguro con mejores desenlaces. Representa un método eficaz basado en el derecho de todo niño(a) a recibir atención de calidad y con calidez11.
Consideraciones en el transporte pediátrico en países de medianos y bajos recursosAdemás de los requerimientos y desafíos mencionados en la planeación del transporte, se deben tener en cuenta las consideraciones médicas específicas de cada paciente, como la monitorización, el control del dolor y la estabilización de condiciones médicas preexistentes.
Decisión de transportar al pacienteEs necesario identificar las características de cada paciente, como la edad, la enfermedad actual y las comorbilidades preexistentes, ya que de eso dependerá el nivel de atención o centro requerido. Considerar la necesidad de recursos de alta complejidad, como broncoscopio pediátrico, endoscopia digestiva, terapia de reemplazo renal, oxigenación por membrana extracorpórea, entre otros. La importancia de un centro regulador radica también en la dirección de los traslados, evaluando la cercanía y disponibilidad de los recursos requeridos.
Para la toma de esta decisión es fundamental no solo tener presente, la capacidad del centro emisor y receptor, los insumos con los que se cuente, sino las condiciones actuales del niño.
Se debe realizar una evaluación integral previo al traslado que permita definir el riesgo y beneficio del transporte. Y también garantizar una estabilidad mínima e insumos para mantenerla durante todo el recorrido, y de esta manera minimizar las complicaciones asociadas12.
A continuación, se presenta una tabla con las contraindicaciones que deben considerar al tomar la decisión del traslado (tabla 1).
Contraindicaciones para el traslado terrestre de los pacientes pediátricos
| Paciente crítico irrecuperable |
| Paciente en el que no se alcance estabilización hemodinámica o respiratoria |
| Choque hipovolémico o con hemorragias activas |
| Enfermedades hematológicas con posibilidades de sangrado inminente |
| Estado convulsivo no controlado |
| Hipoxemia refractaria al tratamiento |
Fuente: Tomada y modificada del Comité Nacional de Emergencias y Cuidados Críticos12.
Se debe contar con equipos organizacionales y operacionales. Si bien el equipo de transporte debe incluir una amplia variedad de personal de la salud, esta misma composición dependerá a su vez del estado clínico del paciente y los recursos disponibles.
El equipo responsable debe estar capacitado en reanimación y estabilización del paciente pediátrico1,12,14. De la Mata et al. en su estudio observacional del año 2015, con 217 encuestas en 15 países, 13 de ellos de Latinoamérica, evidenció que solamente el 51,4% de los hospitales tenían un sistema de entrenamiento para el personal encargado del transporte; y de este únicamente el 36,4% era específico para transporte pediátrico5.
En el estudio de York Corrales et al. publicado en el año 2022 y liderado por la Sociedad latinoamericana de Cuidado Intensivo Pediátrico (SLACIP), se analizaron 212 encuestas a personal de la salud, en diferentes países latinoamericanos, incluyendo Colombia; el 60,8% de las encuestas se realizaron a médicos que se desempeñaban en un tercer nivel, el 30,7% en un segundo nivel y el 6,6% en primer nivel. El 67,45% de los especialistas reportaron que no cuentan con sistemas unificados de transporte en su país y el 56,3% de estos, que no se disponían con un sistema especializado para el transporte de pacientes críticos pediátricos9.
Al contar con un equipo entrenado y aplicar medidas pertinentes se disminuye la probabilidad de complicaciones. Un estudio realizado por Orr et al. con una muestra de 1.085 niños demostró que el traslado de pacientes críticamente enfermos, a un centro de mayor complejidad puede ser realizado de manera más exitosa y segura cuando se dispone de un equipo especializado en comparación de aquellos que no cuentan con esto. Eventos no planeados como afectación de la vía aérea, neumotórax, paro cardiopulmonar, reacciones adversas a medicamentos, hipotensión e hipoxia fueron más comunes en pacientes transportados por equipos no especializados (61 vs. 1,5%) de los eventos no planeados, los más frecuentes fueron relacionados con afectación de vía aérea y eventos posteriores a paro cardiorespiratorio. Estos resultados permanecieron constantes, incluso al ser ajustados en el análisis multivariado a la gravedad de la enfermedad15.
Insumos y medios de transporteContar con los insumos y medios de transporte adecuados para el traslado pediátrico es fundamental para asegurar el mejor desenlace. La estabilización inicial del paciente enfermo, al igual que la atención y un transporte apropiado reduce la morbimortalidad12.
Es fundamental verificar antes del traslado el correcto funcionamiento de los equipos requeridos, como disponibilidad de baterías y asegurar que estén debidamente sujetados. Garantizar el oxígeno de transporte, conociendo la cantidad disponible, y garantizando 2 a 3 veces más la cantidad calculada. Siempre llevar con el equipo los insumos necesarios para una reanimación cardiopulmonar, incluyendo insumos para intubación orotraqueal (tabla 2).
Lista de insumos/herramientas para el traslado seguro del paciente pediátrico
| - Enfermera, técnicos en atención prehospitalaria y/o médicos capacitados en reanimación neonatal y pediátrica- Bala de oxígeno (duración bala en minutos=PSI × factor/litros por minuto en el paciente) - Factor bala grande: 3,14; bala pequeña: 0,28- Tubos orotraqueales desde 2,5 hasta 6fr- Equipo de aspiración de secreciones- Dispositivo de presión positiva (BVM) pediátrico con máscaras 0-5 (NeoT, AireRees)- Cánula nasal pediátrica- Cánula de Guedel: Rosa 40mm - Azul 50mm - Negro 60mm - Blanco 70mm - Verde 80mm - Amarillo 90mm - Rojo 100mm- Linterna- Bomba de infusión- Líquidos endovenosos: dextrosa 5-10-50% - lactato de ringer - Solución salina al 0,9%- Medicamentos: adrenalina, ketamina, hidrocortisona, fentanilo, insulina, prostaglandina, antibióticos- Glucómetro- Monitor de signos vitales- Manta térmica- Catéteres venosos pediátricos 22-26FR- Sonda nasogástrica- Catéteres vesicales- Micropore- Alcohol- Gasas- Guantes- Tijeras- Dispositivos para estabilizar fracturas- Dispositivos de estabilización de cuello |
Fuente: Elaboración propia.
En Colombia, los equipos exigidos por la Resolución N.° 001439 de 2002 para el funcionamiento de una ambulancia de traslado asistencial medicalizado, especifica la disponibilidad de insumos pediátricos y en caso de traslado neonatal, incubadora portátil. En cuanto al recurso humano se habla de un médico general con capacitación teórico práctica en el manejo del paciente crítico. Sin embargo, no se cuenta con datos específicos sobre el porcentaje de personal entrenado en transporte pediátrico ni tampoco sobre los insumos pediátricos generalmente disponibles. Lo revisado en la literatura se basa en países de Latinoamérica, los cuales reportan datos que provienen en su mayoría de centros de segundo y tercer nivel, evidenciando que el 95% cuentan con pulsoximetro pediátrico, el 74,8% con monitor multiparámetros, el 93,7% con equipo para ventilación e intubación orotraqueal y el 63,5% con equipo pediátrico para trauma. En cuanto al tipo de transporte, solo el 37,5% de los centros contaban con ambulancia equipada para soporte vital avanzado pediátrico, dejando así el resto de los casos a un transporte inadecuado y no medicalizado9.
Por lo anterior se propone el listado de insumos de la tabla 2 para facilitar un traslado seguro de los pacientes. Cabe aclarar que, en caso de no disponer de los recursos presentados, se debe hacer uso de los recursos con los que se cuente en la institución. Adicionalmente, se recomienda hacer una supervisión programada y anticipada de los diferentes insumos para evitar situaciones inesperadas.
En cuanto al medio de transporte, según la OMS, la norma establece que debe haber una ambulancia por cada 25.000 habitantes. En Colombia, la razón global del país es de 1,34 ambulancias por cada 10.000 habitantes, por lo que cumple la recomendación, sin embargo, hay departamentos como Amazonas, Vaupés, Vichada y San Andrés y Providencia donde el déficit es marcado, contando con menos de una ambulancia por cada 10.000 personas. Adicionalmente, para junio de 2022, la mayoría de las ambulancias básicas se distribuían en 6 grandes ciudades, dificultando nuevamente el traslado desde ciertas zonas geográficas16.
Recepción del pacienteLa comunicación precisa, efectiva y oportuna es fundamental para que el centro receptor prepare todo previo a la llegada. En ocasiones esto suele suponer una limitación pues esto se basa principalmente en una descripción telefónica o en una historia clínica; lo anterior representa un escenario fijo en un paciente pediátrico crítico cuyo estado en la mayoría de las ocasiones es dinámico. El traslado hacia el nivel/centro de atención que se requiere según la condición es primordial para asegurar un adecuado tratamiento y un mejor desenlace para el paciente.
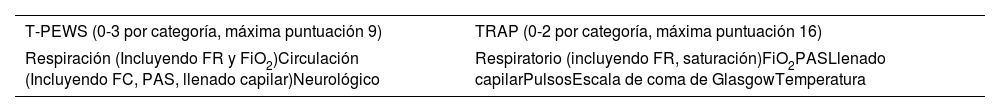
La evaluación del riesgo de transporte en pediatría (TRAP) y las puntuaciones de alerta temprana pediátrica en el transporte (T-PEWS) son puntuaciones de gravedad de las enfermedades pediátricas que utilizan variables hemodinámicas para determinar el estado de los pacientes trasladados (tabla 3). Una puntuación elevada se asocia con mayor riesgo de deterioro con activación de un equipo de respuesta rápida (ERR) y mayor riesgo de ingreso a la UCIP durante más de 24 horas7,17.
En una revisión retrospectiva de 738 pacientes trasladados por el equipo de cuidados intensivos pediátricos de LifePact desde los hospitales de referencia a las salas de hospitalización o a la Unidad de Cuidados Intensivos Pediátricos del Hospital Infantil de Hasbro, se evidenció que tanto las puntuaciones TRAP como la T-PEWS pueden utilizarse para predecir el riesgo de deterioro clínico en los pacientes y determinar quienes requieren una observación más minuciosa (tabla 3). Las anteriores puntuaciones fueron estadísticamente significativas a la hora de diferenciar entre los pacientes que activaron los ERR y los que no ingresaban en la sala general. En el caso de la puntuación T-PEWS cuenta con 3 categorías que puntúan de 0-3 en cada una y el puntaje máximo es de 9 puntos. El puntaje TRAP cuenta con 8 categorías, cada una con un puntaje de hasta 2 puntos, siendo el máximo puntaje total 16. Puntuaciones elevadas en estos sistemas indican mayor gravedad de la enfermedad de base y con esto mayor riesgo de deterioro clínico7. Actúan como una herramienta complementaria que, junto con el juicio clínico, pueden ayudar con las decisiones de clasificación y disposición de pacientes pediátricos transportados. Al utilizarlas, el personal médico podría priorizar recursos e intervenciones en pacientes que corren mayor riesgo de deterioro clínico y con esto mejorar los desenlaces.
Comparación de las puntuaciones de gravedad T-PEWS y TRAP
| T-PEWS (0-3 por categoría, máxima puntuación 9) | TRAP (0-2 por categoría, máxima puntuación 16) |
|---|---|
| Respiración (Incluyendo FR y FiO2)Circulación (Incluyendo FC, PAS, llenado capilar)Neurológico | Respiratorio (incluyendo FR, saturación)FiO2PASLlenado capilarPulsosEscala de coma de GlasgowTemperatura |
Teniendo en cuenta algunas características de nuestro país, tanto demográficas y geográficas, como del sistema sanitario, y basada en la evidencia revisada, se propone la mnemotecnia GOLEADORES, que puede ser de utilidad en niveles básicos de atención, con el fin de crear una lista de chequeo general y de cumplimiento para el personal de salud que establece el primer contacto con el paciente pediátrico con necesidad de traslado. Funciona como una estrategia llamativa y de fácil recordación teniendo como base el fanatismo futbolero de la mayoría de los países latinoamericanos (fig. 1).
Consta de algunos pasos básicos, con recursos de fácil consecución y alternativas en caso de no estar disponibles. Es importante aclarar que la siguiente mnemotecnia no indica un proceso secuencial; por el contrario, debe llevarse a cabo de una manera dinámica y transversal, siempre individualizando al paciente según su condición clínica y enfermedad actual:
- –
G- Glucosa: tomar una glucometría durante la atención inicial y realizar controles de acuerdo con el resultado. La hipoglucemia en ocasiones puede ser asintomática, y en edades más tempranas las manifestaciones pueden ser más inespecíficas. El tratamiento debe ser instaurado en el menor tiempo posible. Idealmente a través de un acceso venoso; en caso de no lograrlo, se debe recurrir a otras vías como la sonda nasogástrica u orogástrica, si no existe contraindicación para su administración.
- –
O- Oxígeno: una vía aérea permeable y el uso de oxígeno suplementario es fundamental para garantizar una adecuada oxigenación y ventilación. La intubación no es la única alternativa. Se debe procurar contar con otros dispositivos como cánula de Guedel y máscara laríngea.
- –
L- líquidos endovenosos: la prioridad en este punto será obtener al menos un acceso venoso e iniciar la reanimación hídrica. Utilizar idealmente Lactato de Ringer o cristaloides balanceados. Vigilar signos de sobrecarga hídrica, observando edemas periféricos, ingurgitación yugular o hepatomegalia. En caso de no contar con acceso venoso, considerar otras vías como sonda nasogástrica u orogástrica; también acceso intraóseo para iniciar reanimación. El volumen de líquidos a utilizar dependerá de la disponibilidad o no de UCIP y de la estabilidad hemodinámica del paciente. Si hay disponibilidad de la UCIP prontamente, utilizar bolos de 5-10 cc/kg en paciente hipotenso. De lo contrario, restringir bolos a 5 cc/kg (máximo 40 cc/kg), y en niños sin hipotensión, administrar únicamente líquidos de mantenimiento con soluciones ajustadas para la edad19.
- –
E- Evitar hipotermia: en lactantes, preescolares y escolares, cubrir al paciente con mantas y mantener la temperatura entre 36-37°C. Teniendo en cuenta la estabilidad del neonato, se trasladará en contacto piel a piel con la madre en posición canguro o en incubadora.
- –
Acceso venoso: obtener un acceso venoso durante los primeros 5minutos o en los primeros dos intentos con un catéter pediátrico; de lo contrario asegurar acceso intraóseo. En el siguiente video se puede visualizar cómo se obtiene un acceso venoso: https://www.youtube.com/watch?v=lcigZUCcWbM&t=115s
- –
D- Drogas: considerar el uso de antibióticos, vasoactivos y en algunos casos particulares determinar el beneficio de esteroides. En cuanto a los antibióticos, recordar la administración durante la primera hora en paciente en choque séptico. La elección dependerá de la disponibilidad, el foco a tratar y la epidemiología local. La elección de vasoactivos dependerá del tipo del choque. Al ser en pediatría la mayoría de tipo frío, suele ser la adrenalina la primera elección en pacientes pediátricos y neonatales. Finalmente, los esteroides deben ser considerados en pacientes cuando el choque no cede en la primera hora al uso de otros vasoactivos19.
- –
R- Registro y monitorización: trasladar al paciente monitorizado, registrando la mayor cantidad de variables hemodinámicas. Recordar el triángulo de aproximación pediátrica.
- –
E- Explicar a los padres: dialogar con los padres, explicar con un lenguaje sencillo y de forma empática la enfermedad del paciente y la necesidad de traslado. Resolver sus dudas y hacer las preguntas necesarias para completar su anamnesis e historia de referencia.
- –
S- SOS: establecer comunicación con el centro de remisión, y comentar adecuadamente al paciente. Utilizar la estrategía «ISBAR», que es un modelo de comunicación creado para mejorar la seguridad en transmisión de información crítica. La «I» se refiere a una adecuada identificación de los implicados (médico y paciente); la «S» es para informar sobre la situación actual; la «B» permite introducir los antecedentes (en inglés background); la «A» es para comentar sobre el diagnóstico, manejo y el problema actual (en inglés assessment); y la R es para recomendaciones y retroalimentación20.
El transporte terrestre pediátrico es esencial para brindar atención médica especializada y oportuna a los pacientes críticamente enfermos o lesionados. La identificación y el abordaje de los desafíos específicos asociados con este tipo de transporte, junto con la implementación de estrategias efectivas, pueden mejorar los resultados y garantizar una atención de calidad. Es fundamental seguir investigando y colaborando en este campo para garantizar una atención protocolizada y segura del paciente gravemente enfermo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.