En noviembre 2014 la Sociedad Española de Otorrinolaringología, la Sociedad Española de Sueño y la Sociedad Española de Cirugía Maxilofacial propusieron y avalaron la elaboración de una Guía de Práctica Clínica sobre la exploración física de la vía aérea superior en pacientes con apnea obstructiva del sueño.
La Guía ha seguido de forma estricta en toda su elaboración las recomendaciones del manual de elaboración de guías de práctica clínica del Sistema Nacional de Salud 2007 y 2009 y el manual de la Scottish Intercollegiate Guidelines Network (SIGN) 2015.
El documento final puede ser altamente útil para los fines que se propuso inicialmente: ser un referente para unificar las regiones que deben ser exploradas en los pacientes con síndrome de apnea-hipoapnea obstructiva del sueño, mediante qué tipo de exploración y cómo gradarla, y expresada para todos los ámbitos asistenciales a los que estos pacientes pueden acudir.
Las conclusiones y recomendaciones están basadas en una revisión exhaustiva y actualizada de la bibliografía con alto nivel de evidencia, además de la experiencia y conocimientos demostrados de todos los integrantes del grupo de elaboración.
Dicho grupo se constituyó pensando siempre en la transversalidad del proyecto, y, por tanto, han participado especialistas de todos los ámbitos implicados (cirugía maxilofacial, medicina de familia, neumología, neurofisiología clínica, odontología y otorrinolaringología). Con la misma idea se seleccionaron los revisores externos del texto final.
In November 2014 the Spanish Society of Otolaryngology, the Spanish Sleep Society and the Spanish Society of Maxillofacial Surgery proposed and endorsed the development of a Clinical Practice Guideline on the physical examination of the upper airway in patients with obstructive sleep apnoea.
The Guideline strictly followed the recommendations of the manual for the preparation of clinical practice guidelines of the National Health System 2007 and 2009 and the manual of the Scottish Intercollegiate Guidelines Network (SIGN) 2015.
The final document could be highly useful for the purposes that were originally proposed: to act as a reference to unify the regions that should be explored in patients with obstructive sleep apnoea-hypopnoea syndrome, the type of examination and how to grade it, and specific to all the care areas to which these patients have access.
The conclusions and recommendations are based on a thorough and up-to-date review of the literature with a high level of evidence, as well as the experience and knowledge demonstrated by all the members of the drafting group.
This group was formed bearing in mind at all times the transversality of the project, and, therefore, specialists from all the involved areas participated (maxillofacial surgery, family medicine, pneumology, clinical neurophysiology, odontology and otolaryngology). The external reviewers of the final text were selected along the same lines.
La Sociedad Española de Sueño (SES) y la Sociedad Española de Otorrinolaringología y Cirugía de Cabeza y Cuello (SEORL-CCC) han solicitado al Comité Científico de la SES y a la Comisión de Trastornos Respiratorios del Sueño de la SEORL-CCC una Guía de Práctica Clínica (GPC) sobre la exploración de la vía aérea superior (VAS) para los pacientes con sospecha de padecer un síndrome de apnea-hipoapnea obstructiva del sueño (SAHOS). Para ello se ha constituido un grupo de trabajo transversal para la elaboración de dicha GPC. El objetivo es proporcionar recomendaciones para la buena práctica basadas en la mejor evidencia clínica disponible.
Las declaraciones contenidas en cada uno de sus apartados reflejan la evidencia científica encontrada en el momento en que han sido elaboradas. La guía pretende ser una referencia a nivel estatal para todas las especialidades implicadas en el estudio del SAHOS y de la exploración de la VAS en estos pacientes.
El SAHOS del adulto es muy prevalente en los países occidentales1 y en nuestro país en particular2. Se caracteriza por la obstrucción repetida de la VAS mientras el paciente duerme, lo que comporta alteraciones en la saturación de la oxihemoglobina y la presencia de microdespertares durante el sueño. En su fisiopatogenia concurren múltiples factores anatómicos y funcionales que finalmente son los que condicionan la presencia del colapso repetido de la VAS.
El abordaje diagnóstico y terapéutico del SAHOS es multidisciplinar. En él están involucrados médicos de familia, neumólogos, neurofisiólogos clínicos, otorrinolaringólogos, odontólogos, cirujanos maxilofaciales, neurólogos, etc. La visión de cada uno de los profesionales involucrados en el SAHOS ha contribuido a aumentar el conocimiento sobre el síndrome y ha aumentado las alternativas terapéuticas para cada uno de los pacientes. Sin embargo, a día de hoy todavía no existe una aproximación uniforme al paciente con SAHOS, que muchas veces es orientado de distinto modo según el especialista que lo valore inicialmente.
El diagnóstico de certeza del SAHOS se realiza mediante una polisomnografía nocturna o poligrafía cardiorrespiratoria, pero existen rasgos anatómicos que son más comunes en los pacientes que lo padecen. Algunos de estos rasgos podrían ser de gran valor para establecer programas de cribado, y son cruciales a la hora de seleccionar a pacientes para tratamiento quirúrgico, para el tratamiento con dispositivos de avance mandibular (DAM), o para prever dificultad de adaptación al tratamiento con presión positiva continua de la vía aérea (CPAP, del inglés Continous Positive Airway Pressure).
Así pues, parece razonable que la exploración física y funcional de la VAS sea esencial tanto en la evaluación del paciente con sospecha de SAHOS como para valorar la eficacia de los distintos tratamientos. Una exploración cuidadosa, exhaustiva y universalmente aceptada nos debería ayudar a comprender mejor la enfermedad, valorar mejor su nivel de gravedad y establecer la mejor estrategia terapéutica para cada paciente.
Aunque hay amplia literatura sobre el tema, no existe a día de hoy una GPC que permita saber qué exploraciones son recomendables en estos pacientes, con qué objetivo y cuál es la evidencia científica en la que se sustentan. Preguntas como las siguientes, no tienen a día de hoy una respuesta clara ni homogénea entre los distintos profesionales: ¿es importante explorar la VAS en un paciente en el que sospechamos SAHOS?, ¿en qué pacientes?, ¿en todos?, ¿en algunos? Y si solo a algunos, ¿a cuáles y por qué?, ¿qué exploraciones deben hacerse?, ¿cuáles de las exploraciones son de realización sencilla y cuáles requieren técnicas especiales? Por otro lado, si lo que se quiere es orientar la estrategia terapéutica, tampoco hay criterios uniformes establecidos respecto a qué exploraciones permiten seleccionar a pacientes adecuados para cada una de las opciones terapéuticas. Por todo ello, es conveniente disponer de un documento actualizado que siente unas bases comunes para saber qué importancia tiene la exploración de la VAS en el paciente adulto con sospecha de SAHOS.
En la presente guía se realiza una revisión de la evidencia científica disponible sobre el valor de las distintas exploraciones de la VAS realizables a un paciente adulto con sospecha de SAHOS, establecer en qué momento hacer cada una y con qué finalidad. La guía hace especial hincapié en aquellos hallazgos exploratorios que se correlacionan con el diagnóstico y gravedad del síndrome, y aquellos que constituyen un factor predictivo de éxito para cada una de las opciones terapéuticas de las que disponemos en la actualidad.
Esta revisión se centra en la utilidad de las diferentes herramientas de exploración anatómica y funcional de cada una de las áreas de la VAS en las que se ha dividido la guía. Incluye la exploración física en consulta y las exploraciones complementarias, como la tomografía axial computarizada, la resonancia magnética nuclear, cefalometría y técnicas funcionales como la rinomanometría o la medición de presiones. También se dedica un apartado especial a aquellas técnicas, anatómicas o funcionales, que se realizan con el paciente sometido a un sueño inducido o natural.
Estas técnicas deben proporcionar información acerca de las anormalidades anatómicas y el nivel de estrechamiento o colapso de VAS mientras el paciente está despierto o dormido. Dado que los pacientes pueden tener diferentes patrones de colapso de VAS, el mejor método para la evaluación de la obstrucción durante los eventos obstructivos sigue siendo controvertido.
La GPC de exploración de la VAS incluye los pacientes adultos (mayores de 18 años) con clínica sugestiva de SAHOS sin excluir ningún tipo de sujeto en función de sexo, etnia, procedencia o gravedad clínica, en cualquiera de los niveles de asistencia establecidos (asistencia primaria o especializada).
Esta GPC no abarca otros aspectos del abordaje de los pacientes con SAHOS que no sea el específicamente indicado de exploración de la VAS. Se excluyen por tanto, los registros de sueño, evaluaciones de otros síntomas y clínica de sueño a parte del SAHOS, exploraciones complementarias independientes de las propias que evalúan la anatomía o función de la VAS o los abordajes terapéuticos. Se excluye, además, deliberadamente, la exploración del SAHOS infantil, porque tiene unas peculiaridades que lo hacen una entidad parcialmente distinta.
El documento va dirigido a todos los profesionales del ámbito sanitario que atienden a pacientes con trastornos respiratorios del sueño, independientemente de si se hallan en primera línea de atención del paciente o a niveles más especializados. Se pretende mostrar, de forma clara, cuáles son las recomendaciones para cada uno de estos niveles de forma individualizada
La revisión crítica y sistemática que se ha realizado recomienda, con la máxima precisión posible y apoyada en la bibliografía actualizada y con peso científico, las diferentes exploraciones básicas a llevar a cabo, en qué casos, en qué ámbito, y finalmente describir, de la forma más precisa, la técnica con la que debe realizarse dicha exploración para conseguir la máxima universalización y utilidad.
MétodoLa elaboración de la GPC está basada en el manual metodológico de elaboración de GPC del Sistema Nacional de Salud 2007 y 20093,4 y en el manual metodológico para la elaboración de GPC de la Scottish Intercollegiate Guidelines Network (SIGN) 20155.
Revisión sistemática de la literaturaPara el proceso de búsqueda, clasificación de la evidencia y elaboración de las recomendaciones se ha utilizado la metodología SIGN5. Se ha realizado una revisión sistemática de la literatura utilizando la estrategia de filtros metodológicos propuestos por SIGN5 y con la ayuda de un especialista en documentación. Las bases de datos revisadas incluyen Medline (Pubmed), Cochrane Library y Database of Abstracts of Reviews of Effects. Se consultaron varios sitios web incluyendo el National Guidelines Clearinghouse mediante la búsqueda en el buscador de TripDatabase. Estas búsquedas se complementaron con material seleccionado por los integrantes del grupo de elaboración de la guía. El periodo de búsqueda se realizó de manera repetida desde abril 2015 hasta septiembre 2016. Antes de iniciar la redacción se incluyeron algunas referencias seleccionadas tras una última reproducción de la búsqueda inicial. Las estrategias de búsquedas realizadas y sus resultados cuantitativos están publicados en:
https://sites.google.com/site/gpcexploracionviaaereasaos/pico
La secuencia de selección de las búsquedas está publicada de manera gráfica en:
https://sites.google.com/site/gpcexploracionviaaereasaos/pico/search-flow
La selección de los artículos se llevó a cabo mediante revisión por pares en las fases de selección por título, selección por resumen y selección por texto completo. Una vez realizada esta selección inicial se realizó una evaluación de la calidad de la evidencia utilizando una versión digital de las plantillas ofrecidas por SIGN en http://www.sign.ac.uk/search-filters.html. Esta evaluación se realizó por pares, consenso posterior y voto de calidad de un tercero en caso de conflicto y se clasificó la evidencia en los niveles propuestos por SIGN5.
Una vez clasificada la evidencia se descartaron los artículos con clasificación 1- o 2- (excepto en los casos en que los autores decidieran incorporarlo en el texto para describir algún concepto) y se procedió a la extracción de los datos relacionados con las preguntas clínicas mediante la elaboración de tablas de evidencia. Estas tablas se construyeron en base a la propuesta de SIGN 505 y las propuestas de los miembros de la guía. Se extrajeron los datos por parejas mediante la utilización de una plataforma digital diseñada para este fin. Las tablas de evidencias están disponibles en:
https://sites.google.com/site/gpcexploracionviaaereasaos/tabla-de-evidencias
Para elaborar las recomendaciones se elaboraron fichas de juicio ponderado de cada una de las preguntas clínicas, basadas en los puntos propuestos por SIGN 505. Estas fichas de juicio ponderado están disponibles en: https://sites.google.com/site/gpcexploracionviaaereasaos/juicio-ponderado
Una vez realizado este proceso se llevó a cabo la votación de las recomendaciones propuestas por los autores. Las clasificación de estas recomendaciones ha seguido la metodología propuesta por SIGN 50 que se basa en las recomendaciones GRADE.
Se han considerado recomendaciones de buenas prácticas durante la guía para proporcionar consejos breves que pueden no tener una base de evidencia, pero que se consideran esenciales para una buena práctica clínica.
Desarrollo de la guíaLa Guía revisa evidencias científicas en relación específica con la técnica de la exploración y sus formas de expresión o gradación. Evalúa las evidencias científicas para recomendar las exploraciones para cada uno de los niveles de VAS basando su utilidad en relación con la gravedad de la enfermedad, su utilidad para indicación terapéutica y seguimiento, y su rendimiento y coste-beneficio.
Se analizan las distintas exploraciones utilizadas para evaluar la VAS anatómica y funcionalmente en el paciente con sospecha de SAHOS, con el fin de conseguir la más completa información al respecto de forma unificada y clara. En la GPC se diferencian los aspectos de dicha exploración por capítulos, estableciéndose la siguiente estructura:
- •
Exploración antropométrica (obesidad y perímetro cervical [PC])
- •
Exploración nasal
- •
Exploración de faringe radiológica y exploración oral y dental
- •
Exploración de faringe visual o endoscópica en paciente despierto
- •
Exploración de VAS con sueño inducido
Estos fueron capítulos asignados a 2 autores (revisión por pares). Y se mantuvo esta estructura en todas las fases de la elaboración.
Las preguntas clínicas concretas en las que se basó la búsqueda y gestión de la información se diseñaron con la siguiente estructura:
- •
Relación gravedad de SAHOS con cada una de las exploraciones
- •
Relación comorbilidades o complicaciones de SAHOS con cada una de las exploraciones
- •
Capacidad de cada exploración para mejorar las indicaciones terapéuticas en base a resultados de éxito del tratamiento en concreto
- •
Capacidad de cada exploración para mejorar las indicaciones de técnica quirúrgica en base a resultados de éxito de las diferentes técnicas de cirugía
- •
Capacidad de cada exploración para prever una buena indicación de tratamiento con férulas de avance mandibular en base a los resultados de éxito obtenidos
- •
Capacidad para prever complicaciones o problemas con un determinado tratamiento (por ejemplo, tratamiento de obstrucción nasal e intolerancia a CPAP)
Estas preguntas clínicas estructuradas (PICO, del inglés Population, Intervention, Control, and Outcomes) se elaboraron por parte de los responsables de cada capítulo y posteriormente se procedió a la revisión y consenso por el resto de componentes del grupo: https://sites.google.com/site/gpcexploracionviaaereasaos/pico En caso de no consenso inicial se procedió a la votación por parte de los miembros para su inclusión en la guía, mediante encuestas digitales.
La redacción fue realizada por los miembros asignados a cada capítulo y posteriormente se conformó un grupo editorial de 4 miembros que estableció una línea editorial unificada para toda la GPC. Posteriormente a esta revisión editorial se realizó una última valoración por parte de los autores iniciales.
El cronograma seguido para el proceso de elaboración se ha desarrollado en un periodo de aproximadamente 3 años. Este periodo se ha desarrollado en diferentes fases:
- •
Delimitación del alcance y los objetivos: noviembre 2014
- •
Creación del grupo elaborador de la guía: noviembre 2014
- •
Elaboración de la guía: noviembre 2014 a septiembre 2017
- •
Formulación de preguntas clínicas (PICO): noviembre a abril 2015
- •
Búsqueda, evaluación y síntesis de la literatura: abril 2015 a septiembre 2016
- •
Elaboración/Formulación de recomendaciones: septiembre 2016 a marzo 2017
- •
Redacción de la guía: marzo a agosto 2017
- •
Revisión externa: noviembre a enero 2018
- •
Revisión final: febrero 2018
- •
Publicación/Edición de la Guía: marzo 2018
Durante el proceso de elaboración de la guía se elaboró una página web pública:
https://sites.google.com/site/gpcexploracionviaaereasaos/
Donde se han ido publicando todo el desarrollo de la guía y ha quedado como repositorio de anexos de las búsquedas sistemáticas de la literatura, de los diagramas de flujo de la selección de la evidencia, de repositorio de las tablas de evidencia y de los juicios ponderados.
Para la evaluación de la calidad de la evidencia por pares se diseñó una herramienta digital ad-hoc basada en formularios de Google. El resto de procesos desarrollados en la GPC (síntesis de tablas de evidencia y juicio ponderado) se realizaron a partir de trabajo colaborativo mediante formularios y documentos de texto on-line en Drive de Google. Como plataforma de comunicación y para realizar la votación de las preguntas PICO seleccionadas se creó una comunidad privada de Google.
De cara a generar una mayor aplicabilidad y valor a los contenidos de esta guía, se seleccionó un grupo de trabajo que abarcara el mayor número de especialidades implicadas en el manejo del paciente con SAHOS.
Las especialidades participantes en la elaboración de la GPC han sido: Otorrinolaringología, Neumología, Cirugía maxilofacial, Odontología, Familiar y Comunitaria, Neurofisiología y un especialista en Metodología.
La GPC, en su extensión completa, se encuentra en las páginas web de las sociedades científicas avaladoras:
SEORL
http://seorl.net/category/noticias/
http://seorl.net/comisiones/comision-de-roncopatia-y-trastornos-del-sueno/
SES
http://ses.org.es/profesionales/guias-profesionales/
SECOM
Recomendaciones finalesRecomendaciones generales de exploración de variables antropométricas- •
Se recomienda pesar, medir la talla, calcular el índice de masa corporal (IMC)y medir el PC, de forma periódica, a todos los pacientes que acuden con sospecha o diagnóstico de SAHOS.
- ∘
No se recomienda tener en cuenta la obesidad o sus marcadores como factor predictivo de la respuesta a la cirugía nasal para el SAHOS.
- ∘
Se recomienda medir los valores antropométricos y realizar el cálculo del IMC en los pacientes tributarios de uvulopalatofaringoplastia o cirugía de avance maxilomandibular.
- ∘
Debería considerarse medir los valores antropométricos y realizar el cálculo del IMC en los pacientes tributarios de amigdalectomía.
- ∘
Se recomienda medir los valores antropométricos y realizar el cálculo del IMC y de PC al indicar tratamiento con DAM.
- ∘
Se recomienda no excluir para tratamiento con DAM a pacientes únicamente por la presencia de obesidad o elevado PC.
- ∘
Se recomienda medir los valores antropométricos y realizar el cálculo del IMC y de PC en los pacientes tributarios a tratamiento con CPAP.
- •
Se recomienda medir de forma periódica los valores antropométricos en los pacientes con SAHOS que han sido tratados con alguna de las anteriores alternativas terapéuticas.
- •
Se recomienda valorar la presencia de rinitis crónica u obstrucción nasal crónica (mediante cuestionarios validados o interrogatorio) en los pacientes con sospecha o diagnóstico de SAHOS ya que existe una correlación entre su presencia y la calidad del sueño, el nivel de ronquido y la somnolencia excesiva diurna.
- •
Se recomienda valorar la presencia de rinitis crónica u obstrucción nasal crónica (mediante cuestionarios validados o interrogatorio) en los pacientes con sospecha o diagnóstico de SAHOS porque pueden beneficiarse de tratamientos farmacológicos nasales que mejoran algunos parámetros subjetivos de sueño y de actividad diurna.
- •
Se recomienda la exploración nasal estructural (endoscopia o rinoscopia) y funcional (rinomanometría o rinometría acústica) en los pacientes con sospecha de SAHOS y clínica nasal obstructiva (Nasal Obstruction Symptom Evaluation (NOSE) positivo:≥30)6,7, ya que existe una clara correlación entre la obstrucción nasal y la calidad del sueño alterada, el nivel de ronquido y la somnolencia excesiva diurna.
- •
Se debería valorar la exploración estructural nasal en pacientes con SAHOS el contexto de una posible cirugía nasal. Aunque la cirugía nasal no mejora de forma significativa el índice de apnea-hipoapnea, o la desaturación de O2, puede reducir significativamente la resistencia nasal y mejorar la sintomatología obstructiva, la somnolencia diurna excesiva y el ronquido en pacientes con obstrucción nasal.
- •
Se recomienda que a aquellos pacientes con clínica de obstrucción nasal a los que se indique tratamiento con CPAP se les practique una exploración nasal mediante exploración física estructural/anatómica y, especialmente, funcional para evaluar su posible tratamiento quirúrgico, dado que este puede incrementar el cumplimiento de CPAP y reducir la presión necesaria*.
- •
Se debería valorar que a aquellos pacientes con clínica de obstrucción nasal a los que se indique tratamiento con DAM se les practique una exploración nasal mediante exploración física estructural/anatómica y funcional, para evaluar su posible tratamiento quirúrgico, dado que este puede incrementar la efectividad del tratamiento con DAM.
*Esta recomendación quedaría sujeta a las circunstancias de cada ámbito asistencial. En el caso de que la presión asistencial no lo permita, se recomienda valorar a los pacientes con un cuestionario validado sobre obstrucción nasal (por ejemplo, NOSE) para seleccionar a aquellos que más se van a beneficiar de una exploración nasal. La exploración anatómica/estructural y funciona nasal deberá ser realizada por otorrinolaringólogos. La escala NOSE puede ser llevada a cabo en cualquier nivel asistencial.
Recomendaciones finales de exploración visual y endoscópica de VAS- •
Se recomienda la realización de una faringoscopia con evaluación de la Friedman Tongue Position o Mallampati modificado en pacientes con sospecha de SAHOS para determinar la presencia o severidad del mismo porque, aunque la correlación es pequeña, tiene una buena relación coste-oportunidad.
- •
No se debería considerar la exploración faringolaríngea sistemática mediante visualización de la longitud y grosor del paladar, tamaño de la úvula, la estrechez de las fauces, tamaño amigdalar y maniobra de Müller en pacientes con sospecha de SAHOS para determinar la presencia y severidad del SAHOS.
- •
Se recomienda la valoración sistemática de la faringolaringe, mediante el estadio de Friedman que incluye el Mallampati modificado y el tamaño amigdalar porque es útil para predecir el éxito quirúrgico de partes blandas.
- •
No se debería considerar realizar la maniobra de Müller para predecir éxito en cirugía de partes blandas.
- •
Se debería considerar la exploración de Mallampati y la fibroendoscopia con maniobra de Müller, con y sin maniobra de avance mandibular, a nivel de velofaringe, orofaringe e hipofaringe, además del tamaño del torus, para valorar el pronóstico de la respuesta al tratamiento con los DAM.
- •
No se debería considerarla exploración visual o endoscópica de la faringolaringe (estática o dinámica) para establecer la presión efectiva de CPAP.
- •
Se debería considerar realizar una exploración de la cavidad oral y de la situación oclusal en pacientes con sospecha de SAHOS, como marcador indirecto de alteraciones esqueléticas que predisponen a padecer SAHOS.
- •
Se considera recomendable valorar la existencia de mordida cruzada posterior y paladar ojival como marcadores indirectos de maxilar estrecho, que puede asociarse a mayor predisposición a padecer SAHOS.
- •
Se considera recomendable evaluar el perfil facial de los pacientes basándose en sus equivalencias aproximadas con la cefalometría para identificar patrones craneofaciales que pueden predisponer a SAHOS.
- •
Se debería considerar hacer exploración dental y oclusal a todo paciente en el que se plantee un tratamiento alternativo a CPAP, especialmente en el caso de que se desee valorar la posibilidad de usar DAM, para poder tener en cuenta su posibilidad de desarrollar cambios oclusales con su uso prolongado.
- •
No se recomienda hacer un estudio cefalométrico en pacientes con sospecha de SAHOS para su diagnóstico o para evaluar la gravedad ni como prueba predictiva de resultado terapéutico del mismo*.
- •
No se recomienda realizar resonancia magnética nuclear o tomografía axial computarizada para valorar la existencia o no de SAHOS, su grado de gravedad ni para el diseño de la estrategia terapéutica.
* El profesional que realice una cefalometría por cualquier causa, deberá valorar los valores cefalométricos de riesgo de padecer SAHOS, y si los encuentra, iniciar una anamnesis que puede terminar justificando un estudio diagnóstico.
Recomendaciones finales de exploración de VAS bajo sueño inducido*- •
Debería considerarse realizar la exploración endoscópica bajo sueño inducido farmacológicamente (DISE, del inglés, Drug Induced Sedation/Sleep Endoscopy), para valorar tratamientos alternativos a CPAP, especialmente quirúrgicos sobre las partes blandas de la VAS, ya que puede condicionar la estrategia terapéutica
- •
Se recomienda realizar una DISE para descartar a pacientes con cierre circular completo de paladar previo a la cirugía del estimulador del hipogloso.
- •
No debería considerarse realizar DISE previa a los pacientes que se les va ajustar un DAM puesto que no es costo-eficiente. No obstante, si se realiza la DISE por cualquier otro motivo, se recomienda valorar si el paciente puede ser candidato a DAM como parte de su tratamiento, puesto que sí que parece una técnica efectiva para valorar sus posibilidades de éxito o sus posibles causas de fracaso.
- •
No se recomienda la realización de una DISE previa a la utilización de CPAP.
*La DISE se beneficia de una curva de aprendizaje, tanto para la clasificación de los colapsos como para su interpretación y recomendación de tratamiento tras su realización, pues no todos los colapsos visualizados en la DISE necesitan ser tratados para la curación de los pacientes. Por lo tanto se recomienda que el equipo encargado de realizar la DISE tenga experiencia en la sedación e interpretación de los hallazgos
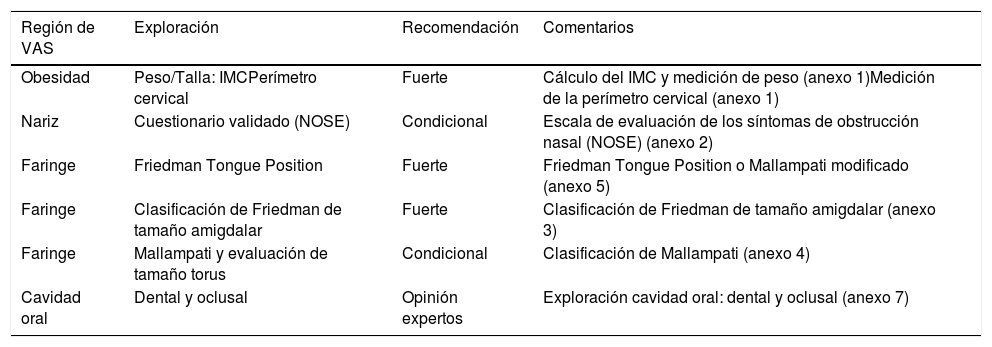
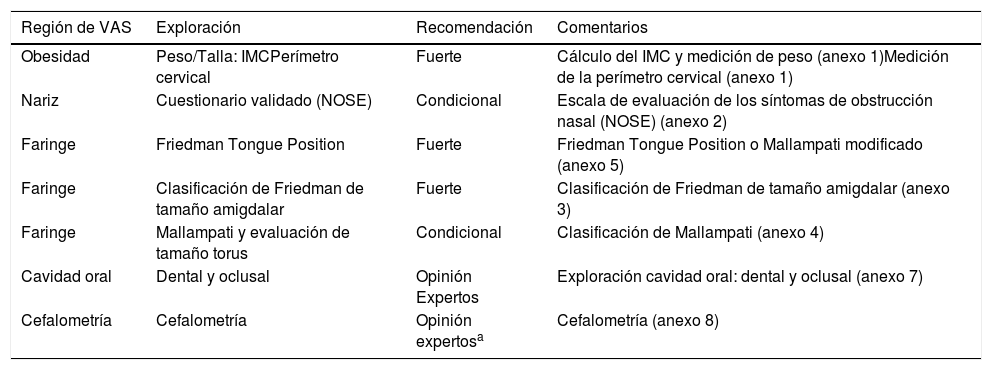
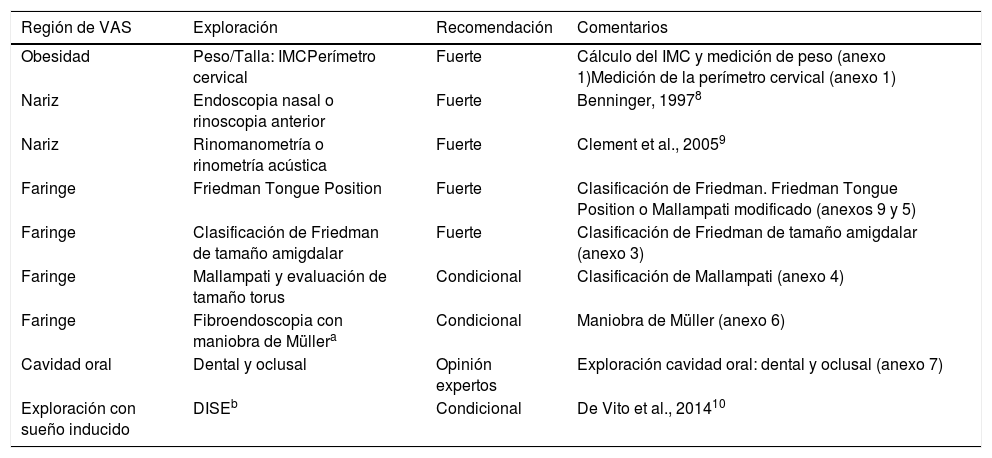
Exploración anatómica recomendada en función de la especialidadLas siguientes 3 tablas (tablas 1, 2 y 3), una por grupo de especialidad, recogen las regiones anatómicas de VAS que se recomienda sean exploradas según las conclusiones de la GPC. Cada una de las tablas muestra la región anatómica, el tipo de exploración o exploraciones recomendadas, la calidad de la evidencia científica que soporta dicha recomendación. La última columna señala dónde podemos encontrar la parte práctica de cómo llevar a cabo dicha exploración (Ver anexos on line)
Regiones anatómicas de VAS recomendadas para la exploración del especialista en Neumología, Neurología, Neurofisiología y Medicina Familiar y Comunitaria
| Región de VAS | Exploración | Recomendación | Comentarios |
|---|---|---|---|
| Obesidad | Peso/Talla: IMCPerímetro cervical | Fuerte | Cálculo del IMC y medición de peso (anexo 1)Medición de la perímetro cervical (anexo 1) |
| Nariz | Cuestionario validado (NOSE) | Condicional | Escala de evaluación de los síntomas de obstrucción nasal (NOSE) (anexo 2) |
| Faringe | Friedman Tongue Position | Fuerte | Friedman Tongue Position o Mallampati modificado (anexo 5) |
| Faringe | Clasificación de Friedman de tamaño amigdalar | Fuerte | Clasificación de Friedman de tamaño amigdalar (anexo 3) |
| Faringe | Mallampati y evaluación de tamaño torus | Condicional | Clasificación de Mallampati (anexo 4) |
| Cavidad oral | Dental y oclusal | Opinión expertos | Exploración cavidad oral: dental y oclusal (anexo 7) |
Regiones anatómicas de VAS recomendadas para la exploración del especialista en Estomatología y en Cirugía Maxilofacial
| Región de VAS | Exploración | Recomendación | Comentarios |
|---|---|---|---|
| Obesidad | Peso/Talla: IMCPerímetro cervical | Fuerte | Cálculo del IMC y medición de peso (anexo 1)Medición de la perímetro cervical (anexo 1) |
| Nariz | Cuestionario validado (NOSE) | Condicional | Escala de evaluación de los síntomas de obstrucción nasal (NOSE) (anexo 2) |
| Faringe | Friedman Tongue Position | Fuerte | Friedman Tongue Position o Mallampati modificado (anexo 5) |
| Faringe | Clasificación de Friedman de tamaño amigdalar | Fuerte | Clasificación de Friedman de tamaño amigdalar (anexo 3) |
| Faringe | Mallampati y evaluación de tamaño torus | Condicional | Clasificación de Mallampati (anexo 4) |
| Cavidad oral | Dental y oclusal | Opinión Expertos | Exploración cavidad oral: dental y oclusal (anexo 7) |
| Cefalometría | Cefalometría | Opinión expertosa | Cefalometría (anexo 8) |
Regiones anatómicas de VAS recomendadas para la exploración del especialista en Otorrinolaringología
| Región de VAS | Exploración | Recomendación | Comentarios |
|---|---|---|---|
| Obesidad | Peso/Talla: IMCPerímetro cervical | Fuerte | Cálculo del IMC y medición de peso (anexo 1)Medición de la perímetro cervical (anexo 1) |
| Nariz | Endoscopia nasal o rinoscopia anterior | Fuerte | Benninger, 19978 |
| Nariz | Rinomanometría o rinometría acústica | Fuerte | Clement et al., 20059 |
| Faringe | Friedman Tongue Position | Fuerte | Clasificación de Friedman. Friedman Tongue Position o Mallampati modificado (anexos 9 y 5) |
| Faringe | Clasificación de Friedman de tamaño amigdalar | Fuerte | Clasificación de Friedman de tamaño amigdalar (anexo 3) |
| Faringe | Mallampati y evaluación de tamaño torus | Condicional | Clasificación de Mallampati (anexo 4) |
| Faringe | Fibroendoscopia con maniobra de Müllera | Condicional | Maniobra de Müller (anexo 6) |
| Cavidad oral | Dental y oclusal | Opinión expertos | Exploración cavidad oral: dental y oclusal (anexo 7) |
| Exploración con sueño inducido | DISEb | Condicional | De Vito et al., 201410 |
(tabla 1).
Odontología, Estomatología y Cirugía maxilofacial(tabla 2).
Otorrinolaringología(tabla 3).
FinanciaciónEl trabajo no tiene ninguna fuente de financiación.
Conflicto de interesesLas copias firmadas de la declaración de intereses está disponible en la sección de material de apoyo para esta guía en: https://sites.google.com/site/gpcexploracionviaaereasaos/conflicto-de-intereses.
Queremos agradecer a los doctores Carlos Arranz (Servicio de Cirugía Maxilofacial. Hospital de Bellvitge, Hospitalet de Llobregat), Félix de Carlos (Facultad de Ortodoncia. Oviedo), Alejandro Iranzo (Neurólogo. Unidad de Trastornos de sueño. Hospital Clínic de Barcelona), Josep María Montserrat (Neumólogo. Unidad de trastornos del sueño. Hospital Clínic de Barcelona), Guillermo Plaza (Otorrinolaringólogo. Hospital de Universitario de Fuenlabrada), Francisco Javier Puertas (Neurofisiólogo. Hospital de la Ribera, Alzira, Valencia) y Jesús Pujol (Médico de familia. Centro de Salud Balaguer. Institut Català de la Salut) su labor como revisores externos del documento completo.
Miembros del comité editor de la guía.
El desarrollo de esta GPC ha contado con el aval científico de las siguientes sociedades científicas:.
Sociedad Española de Otorrinolaringología y Cirugía de Cabeza y Cuello (SEORL-CCC)
Sociedad Española de Sueño (SES)
Sociedad Española de Cirugía Oral y Maxilofacial (SECOM