La pandemia por SARS-CoV-2 ha cambiado la práctica urológica a nivel mundial. Nuestro objetivo es describir los resultados en salud observados en los pacientes intervenidos en el Servicio de Urología de un hospital terciario, a lo largo de diferentes fases epidemiológicas.
MétodosEstudio de cohortes observacional que incluye todos los pacientes intervenidos entre el 1 de marzo y el 14 de mayo. Según la organización hospitalaria, distinguimos 3 periodos: durante las primeras 2 semanas no hubo cambios (1.er periodo), en las 7 semanas siguientes solo se realizaron intervenciones urgentes previa extracción de exudado nasofaríngeo (2.o periodo), y tras el 4 de mayo se reanudó la cirugía electiva aplicando un protocolo de cribado multidisciplinar (3.er periodo).
Las variables demográficas y basales, las quirúrgicas y perioperatorias, así como los resultados postoperatorios, se obtuvieron de forma retrospectiva (periodos 1 y 2) y prospectiva (periodo 3). El seguimiento telefónico se realizó al menos 3 semanas tras el alta hospitalaria.
ResultadosSe realizaron 103 cirugías urológicas y fueron diagnosticados de COVID-19 11 pacientes, 8 de ellos en el 1.er periodo. El diagnóstico era conocido en un paciente, mientras que los otros 10 desarrollaron la enfermedad en una media de 25 días tras la intervención y 16,6 días tras el alta. Cuatro de 7 pacientes trasplantados resultaron afectados. Se registraron 3 muertes por la enfermedad: una mujer de 69 años trasplantada y 2 varones mayores de 80 años con comorbilidades y alto riesgo anestésico a los que se realizó drenaje de absceso retroperitoneal y cirugía retrógrada intrarrenal, respectivamente.
ConclusionesLa infección por SARS-CoV-2 afectó principalmente a trasplantados renales o pacientes añosos con alto riesgo anestésico, durante las 2 primeras semanas de la pandemia. Tras implantar la PCR preoperatoria y un protocolo completo de cribado, los casos se redujeron de manera sustancial y se pudo operar con seguridad.
The SARS-CoV-2 pandemic has changed the urological practice around the world. Our objective is to describe the outcomes presented by patients undergoing surgery in the urology department of a tertiary hospital, across the pandemic phases.
MethodsObservational, cohort study including all patients undergoing surgery from March 1 to May 14. According to the hospital organization, we identified three periods: there were no changes during the first two weeks (1st. period), the following seven weeks, when only urgent interventions were carried out after performance of nasopharyngeal swab test (2nd. period), and finally, elective surgery was resumed on May 4, after the implementation of a multidisciplinary screening protocol (3rd. period). Demographic, baseline, surgical and perioperative variables, as well as postoperative outcomes, were obtained in a retrospective (periods 1 and 2) and prospective (period 3) manner. Telephone follow-up was initiated at least 3 weeks after hospital discharge.
Results103 urological surgeries were performed, and 11 patients were diagnosed with COVID-19, 8 of them within the 1st. period. The diagnosis was already known in 1 patient, while the other 10 developed the disease in an average of 25 days after the intervention and 16,6 days after discharge. Of seven transplant patients, four got the infection. Three deaths were recorded due to the disease: a 69-year-old woman transplanted and two men over 80 with comorbidities and high anesthetic risk who underwent drainage of retroperitoneal abscess and retrograde intrarenal surgery, respectively.
ConclusionsSARS-CoV-2 infection mainly affected renal transplant recipients or elderly patients with high anesthetic risk, during the first 2 weeks of the pandemic. After implementing preoperative PCR tests and a comprehensive screening protocol, cases were substantially reduced, and safe surgical procedures were achieved.
España es uno de los países más afectados de Europa por la actual pandemia de coronavirus SARS-CoV-2. Según cifras oficiales a fecha de 17 de junio de 2020, España contabiliza unos 244.683 casos y 27.136 muertes. La Comunidad de Madrid acumula el 28,93% de los casos y el 32,03% de los fallecidos1.
Dada la alta proporción de pacientes que pueden desarrollar la forma severa de la enfermedad y necesitar ingreso en una unidad de cuidados intensivos (UCI), los sistemas sanitarios se han visto obligados a adaptar sus políticas sanitarias y recursos y reorientarlos al manejo de pacientes COVID-19.
Numerosas asociaciones urológicas y grupos de trabajo han elaborado recomendaciones para la reorganización de las actividades y procedimientos urológicos, incluyendo las cirugías2–6. Actualmente, estas guías están en constante revisión y modificación en función de la nueva evidencia científica disponible sobre el coronavirus SARS-CoV-27.
La literatura sobre pacientes sometidos a cirugía durante la pandemia hasta el momento es escasa. Un estudio de Wuhan8 sugiere que los pacientes intervenidos quirúrgicamente durante la fase de incubación del virus tienen un alto riesgo de ingreso en UCI (44,1%) y fallecimiento (20,5%). En la serie de Dublín9 sobre 101 pacientes urológicos intervenidos de urgencia y de forma electiva durante la pandemia y a los que previamente se les había aplicado un protocolo de cribado, 3 pacientes desarrollaron COVID-19 y uno de ellos falleció. El proyecto internacional CovidSurg ha comunicado una mortalidad del 23,8% a los 30 días en aquellos pacientes que fueron intervenidos con infección COVID-19 confirmada en los 7 días previos a la cirugía o los 30 días posteriores a la misma10. En un estudio multicéntrico llevado a cabo en París11 sobre las cirugías urológicas realizadas coincidiendo con el pico epidémico, refieren una mortalidad algo menor, del 18,7%.
Nuestra institución es un hospital terciario del sur de Madrid que cuenta con 1.256 camas de hospitalización y atiende a un área de población de 450.000 habitantes. Los primeros ingresos por COVID-19 comenzaron el 29 de febrero y desde entonces hasta la actualidad no ha dejado de haber pacientes COVID-19 positivos ingresados.
El objetivo de este estudio es caracterizar el impacto que ha tenido la pandemia en nuestro servicio a lo largo de diferentes periodos epidemiológicos, especialmente en términos de resultados quirúrgicos y factores de riesgo que pueden haber influido en el diagnóstico y severidad de la infección por COVID-19.
Material y métodosSe diseñó un estudio observacional incluyendo todos aquellos pacientes intervenidos en el Servicio de Urología entre el 1 de marzo y el 14 de mayo de 2020. Los datos se recogieron de forma retrospectiva entre el 1 de marzo y el 3 de mayo y de forma prospectiva entre el 4 y el 14 de mayo.
El estudio de los datos se ha dividido en 3 periodos de acuerdo con la situación epidemiológica del país y la organización y política de nuestra institución:
- –
1.er periodo (1 al 15 de marzo): los ingresos por COVID-19 crecían lentamente. Había disponibilidad de camas y de puestos de UCI en el hospital. La actividad quirúrgica programada no sufrió cambios.
- –
2.o periodo (16 de marzo al 3 de mayo): la alta ocupación de camas debido a la COVID-19 obligó a suspender toda la actividad quirúrgica electiva y el programa de trasplante renal. Solo se realizaban cirugías urgentes previa realización de una reacción en cadena de la polimerasa (PCR) de exudado nasofaríngeo, excepto que la situación clínica del paciente obligara a realizar la cirugía sin esperar el resultado. Se extremaron las medidas de protección tanto para pacientes como para profesionales12.
- –
3.er periodo (4 al 14 de mayo): reinicio de la cirugía programada ya que la demanda de camas por COVID-19 era menor. Se desarrolló un protocolo preoperatorio consistente en una consulta telefónica 7 días antes de la cirugía para descartar la presencia de síntomas; si el paciente estaba asintomático se le realizaba entonces una analítica de sangre y PCR de exudado nasofaríngeo entre 1 y 3 días antes de la intervención13. En el caso de que la PCR fuera negativa y la analítica de sangre mostrara alguna alteración sugestiva de COVID-19, se le realizaba una tomografía computarizada (TC) de tórax14–16.
Después del alta se realizó una consulta telefónica de seguimiento a todos los pacientes interrogándolos sobre síntomas relacionados con la COVID-19 y sobre su situación epidemiológica (número de convivientes en el domicilio y si alguno había estado infectado o no). Este seguimiento se efectuó al menos 3 semanas tras el alta para exceder todo el posible periodo de incubación.
Se han recogido las características demográficas de los pacientes y factores de riesgo de COVID-1917: edad, sexo, índice de Charlson, hipertensión arterial (HTA), diabetes mellitus (DM), obesidad (índice de masa corporal [IMC]>30kg/m2), enfermedad renal crónica (ERC), infarto agudo de miocardio, patología pulmonar, inmunosupresión o neoplasia. El estatus preoperatorio de COVID-19 se categorizó en no estudiado (pacientes del 1.er periodo), pendiente de resultado, positivos y negativos.
Además, se consideraron otras variables como tiempo de ingreso hasta la cirugía, tiempo total de ingreso, tiempo de seguimiento desde el alta. Asimismo, se recogieron variables relacionadas con la cirugía y el postoperatorio: diagnóstico urológico preoperatorio, abordaje quirúrgico, duración de la cirugía, tipo de cirugía (urgente o electiva), tiempo de ingreso en la reanimación, riesgo anestésico (ASA), alternativas a la cirugía, complicaciones postoperatorias (clasificación de Clavien-Dindo), pruebas complementarias postoperatorias (analítica, radiografía de tórax, TC tórax).
En el caso de ser COVID-19 positivo, se recogieron unas variables adicionales: presencia de fiebre, tos, astenia, secreciones, disnea, anosmia/hiposmia, mialgias/artralgias, cefalea, náuseas/vómitos, diarrea; tiempo hasta la aparición del primer síntoma, tiempo de evolución desde el primer síntoma hasta ingreso en UCI o fallecimiento, tipo de tratamiento y su duración, necesidad de oxigenoterapia, y situación final del paciente.
Para el análisis de los datos se utilizó SAS software 9.4 Copyright© 2013 SAS Institute Inc, Cary, NC, EE.UU. Para caracterizar las variables cuantitativas se empleó la media y la desviación estándar y para las variables cualitativas la frecuencia expresada en porcentajes. La comparación de variables cuantitativas continuas independientes se realizó mediante test no paramétricos, Kruskal-Wallis o U de Mann-Whitney. Para las frecuencias se empleó el test Chi cuadrado con corrección de Yates o el test exacto de Fisher. Para analizar la correlación entre variables cuantitativas se utilizó el coeficiente de correlación de Pearson.
ResultadosDurante los 75 días que ha durado el estudio, 103 pacientes han sido intervenidos quirúrgicamente: 55 en el 1.er periodo, 28 en el 2.o y 20 en el 3.o. En la tabla 1 se muestra la comparativa de las características basales de cada periodo, así como los diagnósticos y cirugías más frecuentes de cada uno.
Comparación de las características basales entre los distintos periodos. Diagnósticos y cirugías más frecuentes
| Primer periodo (n=55) | Segundo periodo (n=28) | Tercer periodo (n=20) | p-valor | |
|---|---|---|---|---|
| Edad (años) | 62,1 (16,48) | 60,21 (19,61) | 63,35 (14,6) | 0,138 |
| Sexo (mujer) | 15 (27,3%) | 10 (35,7%) | 4 (20%) | 0,480 |
| Índice de Charlson (p50) | 3 | 3 | 5 | 0,229 |
| #1 (diagnóstico / cirugía) | Neoplasia vesical / RTUv (11, 20%) | CRU y sepsis / DJ (10, 35,7%) | Neoplasia vesical / RTUv (11, 55%) | NA |
| #2 (diagnóstico / cirugía) | HBP / RTUp (8, 14,5%) | Hematuria / RTUv-h (5, 17,9%) | CRU y sepsis / DJ (3, 15%) | NA |
| #3 (diagnóstico / cirugía) | ERC / Trasplante renal (7, 12,7%) | CRU y FRA / URS (2, 7,1%) | Cáncer de Próstata / PRL (2, 10%) | NA |
#1, 2, 3 (diagnóstico / cirugía): representan el primer, segundo y tercer diagnóstico preoperatorio e intervención quirúrgica más frecuentes de dicho periodo.
CRU: cólico renoureteral; DJ: catéter doble J; ERC: enfermedad renal crónica; FRA: fracaso renal agudo; HBP: hiperplasia benigna de próstata; NA: no aplica; PRL: prostatectomía radical laparoscópica; RTUv: resección transuretral de vejiga; RTUp: resección transuretral de próstata; RTUv-H: resección transuretral de vejiga hemostásica; URS: ureterorrenoscopia.
La media de seguimiento ha sido de 48,8 días y durante ese tiempo 11 pacientes han sido diagnosticados de COVID-19, 8 pertenecientes al 1.er periodo y 3 al 2.o. Uno de ellos fue operado con el diagnóstico confirmado y los otros 10 desarrollaron la enfermedad en una media de 25 días después de la cirugía y 16,6 días después del alta.
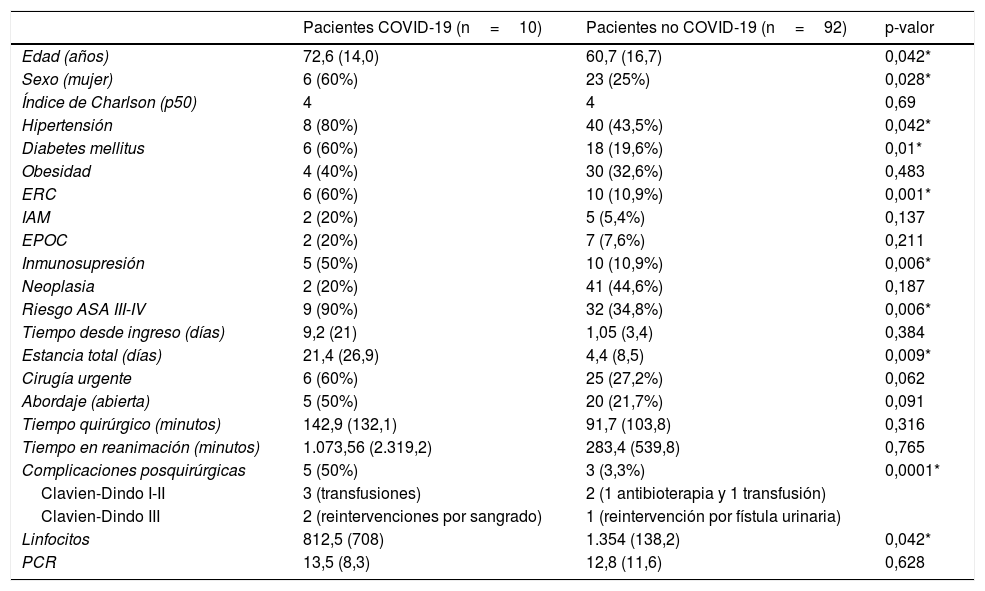
La cirugía con mayor incidencia de COVID-19 fue el trasplante renal con un 57,1% (4 positivos de 7 pacientes trasplantados). La edad avanzada, el sexo femenino, HTA, DM, ERC, la inmunosupresión y un riesgo anestésico elevado han sido características comunes presentes en los pacientes COVID-19. Estos pacientes tuvieron ingresos más prolongados y más complicaciones posquirúrgicas. Los resultados y la comparativa de datos entre pacientes COVID-19 y no COVID-19 se muestran en la tabla 2.
Comparación del postoperatorio de pacientes COVID-19 y no COVID-19
| Pacientes COVID-19 (n=10) | Pacientes no COVID-19 (n=92) | p-valor | |
|---|---|---|---|
| Edad (años) | 72,6 (14,0) | 60,7 (16,7) | 0,042* |
| Sexo (mujer) | 6 (60%) | 23 (25%) | 0,028* |
| Índice de Charlson (p50) | 4 | 4 | 0,69 |
| Hipertensión | 8 (80%) | 40 (43,5%) | 0,042* |
| Diabetes mellitus | 6 (60%) | 18 (19,6%) | 0,01* |
| Obesidad | 4 (40%) | 30 (32,6%) | 0,483 |
| ERC | 6 (60%) | 10 (10,9%) | 0,001* |
| IAM | 2 (20%) | 5 (5,4%) | 0,137 |
| EPOC | 2 (20%) | 7 (7,6%) | 0,211 |
| Inmunosupresión | 5 (50%) | 10 (10,9%) | 0,006* |
| Neoplasia | 2 (20%) | 41 (44,6%) | 0,187 |
| Riesgo ASA III-IV | 9 (90%) | 32 (34,8%) | 0,006* |
| Tiempo desde ingreso (días) | 9,2 (21) | 1,05 (3,4) | 0,384 |
| Estancia total (días) | 21,4 (26,9) | 4,4 (8,5) | 0,009* |
| Cirugía urgente | 6 (60%) | 25 (27,2%) | 0,062 |
| Abordaje (abierta) | 5 (50%) | 20 (21,7%) | 0,091 |
| Tiempo quirúrgico (minutos) | 142,9 (132,1) | 91,7 (103,8) | 0,316 |
| Tiempo en reanimación (minutos) | 1.073,56 (2.319,2) | 283,4 (539,8) | 0,765 |
| Complicaciones posquirúrgicas | 5 (50%) | 3 (3,3%) | 0,0001* |
| Clavien-Dindo I-II | 3 (transfusiones) | 2 (1 antibioterapia y 1 transfusión) | |
| Clavien-Dindo III | 2 (reintervenciones por sangrado) | 1 (reintervención por fístula urinaria) | |
| Linfocitos | 812,5 (708) | 1.354 (138,2) | 0,042* |
| PCR | 13,5 (8,3) | 12,8 (11,6) | 0,628 |
ASA: American Society of Anesthesiologists; EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; IAM: infarto agudo de miocardio; Linfocitos: linfocitos en analítica postoperatoria (por μl); PCR: proteína C-reactiva postoperatoria (mg/dL).
* Variables con diferencias estadísticamente significativas (p-valor <0,05).
Dos pacientes presentaron síntomas durante el ingreso: una mujer de 69 años que ingresó para trasplante renal y fue reintervenida por sangrado y un varón de 85 años, ASA IV, que presentaba un absceso retroperitoneal gigante después de 67 días de ingreso en Medicina Interna. Ambos pacientes tuvieron una mala evolución, desarrollando síndrome de distrés respiratorio agudo (SDRA) y muerte.
Otros 3 pacientes desarrollaron la infección en las 2 semanas siguientes a la cirugía (9-10 días), requiriendo reingreso a los 6, 19 y 37 días, respectivamente.
El resto de COVID-19 positivos (5 pacientes) presentaron el primer síntoma entre los 28 y 42 días desde la cirugía (21 a 28 días desde el alta), 2 de ellos eran pacientes institucionalizados (uno fallecido) y los 3 restantes convivieron con familiares que habían padecido la infección recientemente. Por tanto, consideramos que estos 5 pacientes se contagiaron fuera del ámbito hospitalario.
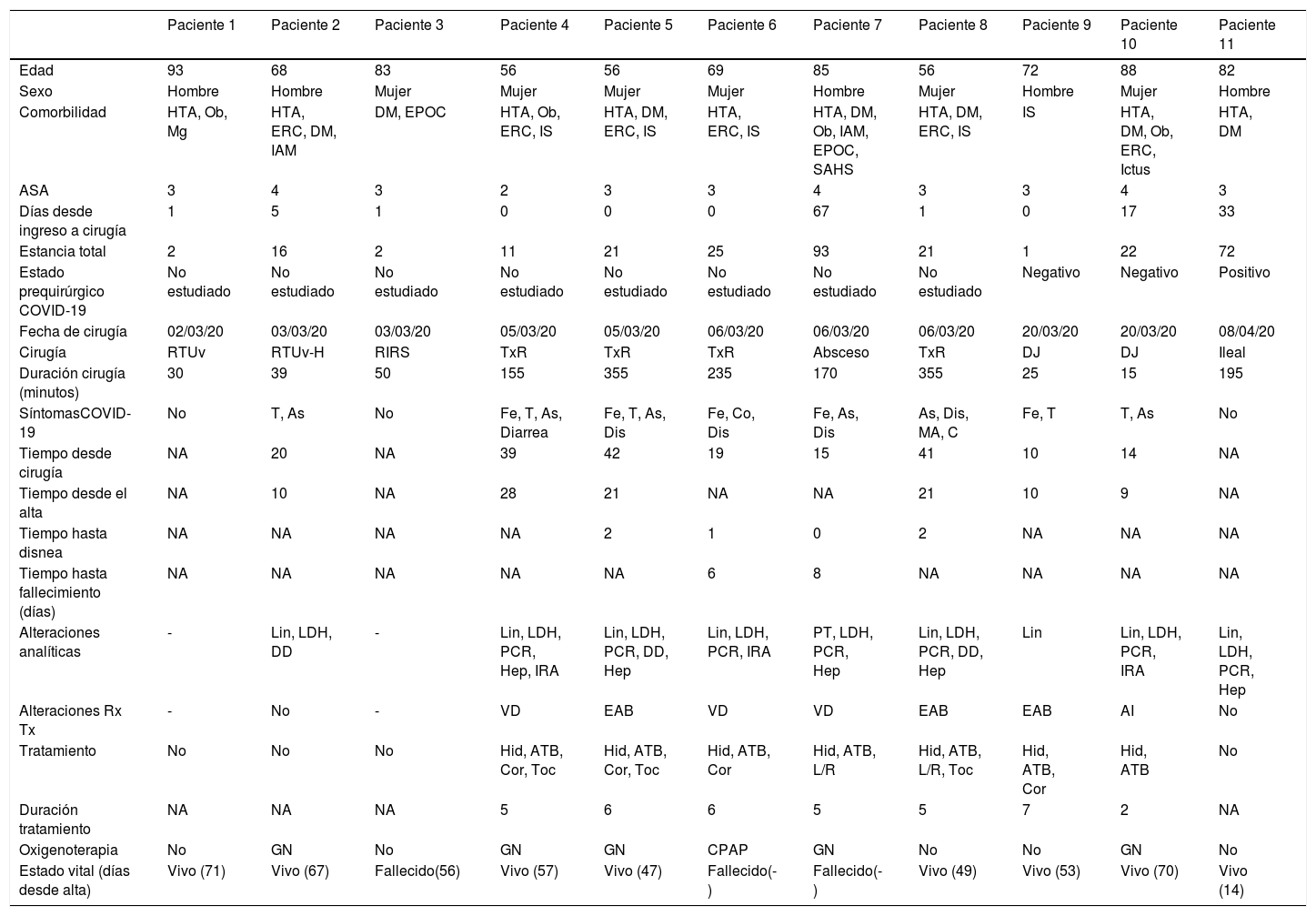
Los síntomas más frecuentes fueron: fiebre (5 pacientes), tos (6 pacientes) y astenia (6 pacientes). Seis pacientes necesitaron ventilación no invasiva, uno de ellos con presión positiva continua en la vía aérea (CPAP). La hidroxicloroquina fue el tratamiento más empleado, con una media de 5 días de tratamiento. La descripción completa de las características de los pacientes COVID-19 positivos se muestra en la tabla 3.
Descripción de todos los pacientes COVID-19
| Paciente 1 | Paciente 2 | Paciente 3 | Paciente 4 | Paciente 5 | Paciente 6 | Paciente 7 | Paciente 8 | Paciente 9 | Paciente 10 | Paciente 11 | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad | 93 | 68 | 83 | 56 | 56 | 69 | 85 | 56 | 72 | 88 | 82 |
| Sexo | Hombre | Hombre | Mujer | Mujer | Mujer | Mujer | Hombre | Mujer | Hombre | Mujer | Hombre |
| Comorbilidad | HTA, Ob, Mg | HTA, ERC, DM, IAM | DM, EPOC | HTA, Ob, ERC, IS | HTA, DM, ERC, IS | HTA, ERC, IS | HTA, DM, Ob, IAM, EPOC, SAHS | HTA, DM, ERC, IS | IS | HTA, DM, Ob, ERC, Ictus | HTA, DM |
| ASA | 3 | 4 | 3 | 2 | 3 | 3 | 4 | 3 | 3 | 4 | 3 |
| Días desde ingreso a cirugía | 1 | 5 | 1 | 0 | 0 | 0 | 67 | 1 | 0 | 17 | 33 |
| Estancia total | 2 | 16 | 2 | 11 | 21 | 25 | 93 | 21 | 1 | 22 | 72 |
| Estado prequirúrgico COVID-19 | No estudiado | No estudiado | No estudiado | No estudiado | No estudiado | No estudiado | No estudiado | No estudiado | Negativo | Negativo | Positivo |
| Fecha de cirugía | 02/03/20 | 03/03/20 | 03/03/20 | 05/03/20 | 05/03/20 | 06/03/20 | 06/03/20 | 06/03/20 | 20/03/20 | 20/03/20 | 08/04/20 |
| Cirugía | RTUv | RTUv-H | RIRS | TxR | TxR | TxR | Absceso | TxR | DJ | DJ | Ileal |
| Duración cirugía (minutos) | 30 | 39 | 50 | 155 | 355 | 235 | 170 | 355 | 25 | 15 | 195 |
| SíntomasCOVID-19 | No | T, As | No | Fe, T, As, Diarrea | Fe, T, As, Dis | Fe, Co, Dis | Fe, As, Dis | As, Dis, MA, C | Fe, T | T, As | No |
| Tiempo desde cirugía | NA | 20 | NA | 39 | 42 | 19 | 15 | 41 | 10 | 14 | NA |
| Tiempo desde el alta | NA | 10 | NA | 28 | 21 | NA | NA | 21 | 10 | 9 | NA |
| Tiempo hasta disnea | NA | NA | NA | NA | 2 | 1 | 0 | 2 | NA | NA | NA |
| Tiempo hasta fallecimiento (días) | NA | NA | NA | NA | NA | 6 | 8 | NA | NA | NA | NA |
| Alteraciones analíticas | - | Lin, LDH, DD | - | Lin, LDH, PCR, Hep, IRA | Lin, LDH, PCR, DD, Hep | Lin, LDH, PCR, IRA | PT, LDH, PCR, Hep | Lin, LDH, PCR, DD, Hep | Lin | Lin, LDH, PCR, IRA | Lin, LDH, PCR, Hep |
| Alteraciones Rx Tx | - | No | - | VD | EAB | VD | VD | EAB | EAB | AI | No |
| Tratamiento | No | No | No | Hid, ATB, Cor, Toc | Hid, ATB, Cor, Toc | Hid, ATB, Cor | Hid, ATB, L/R | Hid, ATB, L/R, Toc | Hid, ATB, Cor | Hid, ATB | No |
| Duración tratamiento | NA | NA | NA | 5 | 6 | 6 | 5 | 5 | 7 | 2 | NA |
| Oxigenoterapia | No | GN | No | GN | GN | CPAP | GN | No | No | GN | No |
| Estado vital (días desde alta) | Vivo (71) | Vivo (67) | Fallecido(56) | Vivo (57) | Vivo (47) | Fallecido(-) | Fallecido(-) | Vivo (49) | Vivo (53) | Vivo (70) | Vivo (14) |
El símbolo «-» indica «no realizado o desconocido», dependiendo del contexto. NA: no aplica.
ASA: American Society of Anesthesiologists.
Comorbilidades, DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IS: inmunosupresión; Mg: malignidad; Ob: obesidad; SAHS: síndrome de apnea del sueño.
Cirugías (procedimientos), Absceso: drenaje quirúrgico abierto de absceso retroperitoneal; DJ: colocación de catéter doble J; Ileal: derivación intestinal con conducto ileal; RIRS: retrograde intrarenal surgery; RTUv: resección transuretral de vejiga; RTUv-H: resección transuretral de vejiga hemostásica; TxR: trasplante renal.
Síntomas, As: astenia; C: cefalea; Dis: disnea; Fe: fiebre; MA: mialgias o artralgias; T: tos.
Alteraciones analíticas (postoperatorias), DD: dímero D (>500ng/mL); Hep: alteración perfil hepático; IRA: insuficiencia renal aguda; LDH: lactato deshidrogenasa (>250U/L); Lin: linfopenia (<1.200/μl); PCR: proteína C-reactiva (>5mg/dL); PT: trombocitopenia (<140.000/μl).
Alteraciones Rx Tx(radiografía de tórax), AI: alteraciones intersticiales; EAB: exudados algodonosos bilaterales; VD: patrón en vidrio deslustrado.
Tratamiento, ATB: antibióticos; Cor: corticoides; Hid: hidroxicloroquina; L/R: lopinavir/ritonavir; Toc: tocilizumab.
Oxigenoterapia (requerimientos de O2), CPAP: continuous positive airway pressure; GN: gafas nasales.
Nuestro estudio describe los resultados de todas las intervenciones quirúrgicas realizadas en un Servicio de Urología localizado en una de las zonas de Europa más afectadas por la pandemia de SARS-CoV-2. El cambio en la política institucional, la colaboración de los urólogos en la atención de pacientes COVID-19 y la suspensión temporal de la cirugía programada son circunstancias comunes con otros servicios de Urología de España18. Cabe destacar que la media de cirugías realizadas diariamente durante los periodos 1.o y 3.o (3,67 y 1,82 respectivamente) es mayor que la del 2.o periodo (0,57) debido a que durante esa etapa únicamente se realizaban cirugías de urgencia, manteniendo los pacientes similares características basales en los tres periodos (edad, sexo, Charlson). Varios centros de Italia19 y Portugal20 han constatado un menor volumen de actividad respecto a periodos idénticos del año anterior, pero con una mayor proporción de casos complicados requiriendo intervención urgente.
Para ordenar la actividad quirúrgica durante el 3.er periodo, se priorizaron los procedimientos más urgentes siguiendo las recomendaciones elaboradas por la Asociación Europea de Urología2, ya fuera por razones oncológicas o que afectaran a la calidad de vida de los pacientes21. Además, durante este último periodo, se siguió un protocolo institucional multidisciplinar basado en las recomendaciones de las autoridades sanitarias y la evidencia científica disponible, con la intención de aplicar las mejores prácticas clínicas en nuestro hospital13.
En el estudio retrospectivo de Wuhan, 34 pacientes desarrollaron COVID-19 en una media de 2 días después de la cirugía, asumiéndose que fueron intervenidos en el periodo de incubación8. Quince pacientes (44,1%) necesitaron ingreso en UCI y 7 de ellos fallecieron (20,5%). Al comparar los pacientes ingresados en UCI con los que no ingresaron, aquellos eran mayores, con mayor comorbilidad, sometidos a cirugías más largas y más complejas y presentaban más anomalías analíticas (leucocitosis y leucopenia). Por tanto, los autores sugieren que estos son factores que podrían predecir una mala evolución y además, especulan con que la cirugía podría haber acelerado y exacerbado la COVID-19 debido a la rapidez en la aparición del primer síntoma (media de 2,6 días tras la cirugía), la disnea (3,5 días desde el primer síntoma) y el fallecimiento (8,7 días desde el primer síntoma). Los posibles sesgos de este estudio son que los autores no comunican el número total de cirugías realizadas durante esos días y que los pacientes ingresaron con una media de 2,5 días antes de la cirugía y esto se superpone con el periodo de incubación16 del SARS-CoV-2 (2 a 7 días).
Nuestra cohorte se compone de todos los pacientes que fueron intervenidos entre el 1 de marzo y el 14 de mayo de 2020, con una media de días de ingreso previos a la cirugía de 1. Se reduce así el riesgo de contraer COVID-19 estando ingresado en espera de la intervención, en contraste con la cohorte de Wuhan. El 9,7% de los pacientes desarrollaron COVID-19 (10 pacientes) después de la cirugía, de los cuales fallecieron 3 (30%). La media de días desde la cirugía hasta el primer síntoma fue de 25 días; esto es un periodo más prolongado que lo comunicado por Wuhan; sin embargo, el tiempo entre el primer síntoma y la aparición de disnea (5 días) y muerte (7 días) es similar en ambas cohortes. De igual manera, estos pacientes eran mayores y con más comorbilidad asociada que aquellos que no desarrollaron la infección.
Un estudio multicéntrico internacional10 que incluye 1.128 pacientes intervenidos quirúrgicamente en 235 hospitales y con COVID-19 confirmada los 7 días previos o los 30 días posteriores a la cirugía, entre el 1 de enero y el 31 de marzo, comunica una mortalidad del 23,8% a los 30 días de seguimiento. Además identifica ciertos grupos como de mayor riesgo: hombres (OR 1,75), >70 años (OR 2,3), cirugía de urgencia (OR 1,67), ASA>III (OR 2,35), malignidad vs. benignidad o causa obstétrica (OR 1,55) y cirugía mayor vs. cirugía menor (OR 1,52). Aquellos que presentaron SDRA tuvieron una mortalidad del 63%.
Nuestro estudio muestra además un riesgo más elevado en pacientes de mayor edad y mayor riesgo anestésico. Por el contrario, no alcanza significación estadística la cirugía de urgencia, encontramos mayor proporción de mujeres que desarrollaron COVID-19 y el SDRA tuvo una mortalidad del 100%.
Ocho de los 11 pacientes COVID-19 (72,7%) pertenecían al 1.er periodo (representando el 14,5% del 1.er periodo) cuando aún no existían recomendaciones de seguridad específicas en nuestro hospital. Una vez se instauró la PCR preoperatoria (2.o periodo) y el protocolo completo (3.er periodo) el porcentaje de pacientes COVID-19 descendió al 10,7% (3 pacientes de 28 en el 2.o periodo) y al 0% en el 3.er periodo. Estos datos son similares a los publicados por un grupo irlandés9 que puso en marcha un protocolo de cribado preoperatorio y estudiaron un periodo de 7 semanas en el que encontraron 3 casos de infección SARS-CoV-2 en 101 procedimientos quirúrgicos realizados (días 4.o, 14.o y 20.o después de la cirugía). Esos pacientes tuvieron ingresos más prolongados a consecuencia de complicaciones respiratorias: 2 de ellos necesitaron CPAP/BiPAP y el tercero precisó ventilación invasiva en UCI y finalmente falleció.
Los síntomas más frecuentes han sido fiebre, tos y astenia al igual que en la serie de Guan et al.17. En nuestro estudio hay más proporción de disnea (36,3%). El esquema de tratamiento no ha sido constante en los diferentes periodos debido a la evolución de la evidencia científica disponible y a la actualización de los protocolos hospitalarios. La hidroxicloroquina y los antibióticos fueron administrados en todos los pacientes que precisaron tratamiento (7 de 11, 63,6%) y 6 pacientes necesitaron ventilación no invasiva (uno de ellos CPAP).
La cirugía con mayor incidencia de COVID-19 fue el trasplante renal con el 57,1% (4 pacientes de 7). Los pacientes con ERC tienen mayor riesgo de desarrollar complicaciones infecciosas debido a su deficiente sistema inmunitario de base y al tratamiento inmunosupresor tras el trasplante22. En nuestra cohorte hay que considerar el hecho de que estos pacientes fueron operados durante el 1.er periodo con los problemas asociados que ya hemos mencionado anteriormente.
Un estudio retrospectivo que compara la evolución clínica de 10 pacientes trasplantados renales con neumonía por SARS-CoV-2 con 10 pacientes con inmunidad normal muestra una mayor severidad y duración de la enfermedad en los pacientes trasplantados: 3 requirieron ventilación no invasiva y uno falleció a causa de una insuficiencia respiratoria aguda23.
Por otro lado, la mayor proporción de complicaciones postoperatorias entre pacientes COVID-19 en nuestra serie está parcialmente influida por el trasplante renal ya que 3 de las 5 fueron transfusiones de sangre en estos pacientes (clasificación Clavien-Dindo grado II).
En nuestra serie no tenemos una proporción muy alta de pacientes con diagnóstico de malignidad y que desarrollaran COVID-19 (4,7%, 2 pacientes de 43). Sin embargo, en otras series estos pacientes se han relacionado con mayor susceptibilidad y peores resultados debido a la inmunosupresión que ocasiona la propia neoplasia y su tratamiento (quimioterapia, radioterapia o cirugía)24.
Nuestro estudio tiene las limitaciones intrínsecas a todo análisis retrospectivo de un único centro. A pesar de ser una muestra pequeña, incluye todas las cirugías del Servicio de Urología en un centro hospitalario de alto volumen durante un periodo de 75 días que comprende las diferentes etapas epidemiológicas de nuestro país. Por este motivo, creemos que puede ser representativo de la experiencia vivida en muchos hospitales de todo el mundo y enfatiza la importancia de los protocolos de cribado preoperatorio y selección de pacientes mientras dure la pandemia.
ConclusionesEn el análisis retrospectivo de los pacientes intervenidos en nuestro Servicio de Urología desde el inicio de la pandemia por SARS-CoV-2, hemos encontrado una incidencia de COVID-19 similar a otras series quirúrgicas, concentrada mayoritariamente al inicio de la pandemia en trasplantados renales o pacientes añosos con alto riesgo anestésico. Tras implantar la PCR preoperatoria y un protocolo multidisciplinar de cribado, los casos se redujeron drásticamente y se pudo operar con seguridad.
FinanciaciónLos autores aseguran que no hay ningún patrocinador que pueda haber influido en los resultados de este estudio.
Conflicto de interesesLos autores aseguran que no existe conflicto de interés con ninguna organización y/o financiación relacionada con el tema tratado en el manuscrito.