Al inicio de la pandemia por COVID-19 no se pudo implementar ni prehabilitación ni rehabilitación multimodal por sobrecarga del sistema sanitario. Nuestro objetivo fue analizar evolución, complicaciones y supervivencia hasta el año de pacientes sometidos a cistectomía radical en nuestro centro desde el 1 de marzo hasta el 31 de mayo de 2020 (primera ola). Comparamos resultados con pacientes también cistectomizados fuera de pandemia donde sí estaba instaurado el protocolo ERAS.
Material y métodosEstudio de cohortes retrospectivo, unicéntrico, de pacientes programados para cistectomía radical desde el 1 de marzo de 2020 hasta el 31 de mayo de 2020; se emparejaron con pacientes intervenidos anteriormente a través de score de emparejamiento por propensión 1:2. Las variables de emparejamiento fueron datos demográficos, condiciones clínicas preoperatorias e intraoperatorias.
ResultadosSe realizaron 23 cistectomía en este periodo; en ningún caso se aplicó ni prehabilitación ni seguimiento del protocolo ERAS, y esta fue la única diferencia en el tratamiento entre grupos. Tres pacientes se diagnosticaron de COVID-19 durante su ingreso presentando complicaciones respiratorias graves y alta mortalidad intrahospitalaria. La tasa de transfusión sanguínea fue mayor en el grupo pandemia. La estancia hospitalaria aumentó en tres días en grupo pandemia.
ConclusionesLos pacientes sometidos a cistectomía en nuestro centro durante la primera ola de pandemia por COVID-19 presentaron complicaciones respiratorias y no respiratorias en mayor número y más graves que los cistectomizados fuera de este periodo. La no aplicación del protocolo ERAS fue la principal diferencia en el tratamiento entre grupos.
During the beginning of the COVID-19 pandemic in our center, neither prehabilitation nor multimodal rehabilitation could be applied due to the excessive patient load on the health system and to reduce SARS-CoV-2 transmission. The objective of our study was to analyze the evolution, complications, and survival up to one year of patients who underwent radical cystectomy in our hospital from March 1st to May 31st, 2020 (period of the first wave COVID-19 pandemic in Spain). We also compared the results with cystectomized patients outside the pandemic period and with application of the ERAS (Enhanced Recovery After Surgery) protocol.
Material and methodsSingle-center, retrospective cohort study of patients scheduled for radical cystectomy from March 1st,2020 to May 31st, 2020. They were matched with previously operated patients using a 1:2 propensity matching score. The matching variables were demographic data, preoperative and intraoperative clinical conditions.
ResultsA total of 23 radical cystectomies with urinary diversion were performed in the period described. In none of the cases the prehabilitation or the follow-up of our ERAS protocol could be applied, and this was the only difference we found between the 2 groups. Although the minimally invasive approach was more frequent in the pandemic group, the difference was not statistically significant. Three patients were diagnosed with COVID-19 during their admission, presenting severe respiratory complications and high in-hospital mortality. Apart from respiratory complications secondary to SARS-CoV-2, we also found statistically significant differences in other postoperative complications. The hospital stay increased by 3 days in the pandemic group.
ConclusionsPatients who underwent radical cystectomy at our center during the first wave of the COVID-19 pandemic had a higher number and severity of respiratory and non-respiratory complications. Discontinuation of the ERAS protocol was the main difference in treatment between groups.
La enfermedad por COVID-19 causada por el coronavirus tipo SARS-CoV-2 ha causado una situación de emergencia sanitaria mundial sin precedentes. El 11 de marzo de 2020 la Organización Mundial de la Salud (OMS) declaró la situación de pandemia mundial tras el aumento exponencial de casos, y se iniciaron políticas restrictivas para reducir el riesgo de transmisión del SARS-CoV-21–3. España ha sido uno de los países europeos más afectados por la pandemia COVID-19, especialmente durante los meses de marzo, abril y mayo de 2020 (la llamada «primera ola»)4,5.
La primera ola de la pandemia COVID-19 provocó el aplazamiento de entre 29 y 53% de la cirugía oncológica genitourinaria6. No obstante, fue necesario operar las cirugías urgentes y oncológicas no demorables7. La Asociación Europea de Urología (EAU) publicó unas recomendaciones para priorizar la cirugía oncológica y seleccionar adecuadamente a los pacientes operables, con el objetivo de optimizar los recursos sanitarios y disminuir el riesgo de transmisión intrahospitalaria de la COVID-198,9.
La cistectomía radical (CR) es el tratamiento de elección en determinados tumores vesicales; la elevada comorbilidad de los pacientes, sumado a la complejidad de esta cirugía, hacen de ella un procedimiento con 65-70% de complicaciones10–12. Además, el retraso en la cirugía radical de más de 90 días desde el diagnóstico del tumor ha demostrado empeorar el pronóstico de la enfermedad y aumentar la mortalidad13,14. La demora quirúrgica solo se contempla en casos en que se indica neoadyuvancia, en los cuales se aconseja que la cirugía no se retrase más de dos meses tras finalizar la quimioterapia15.
El objetivo primario de nuestro estudio fue analizar la evolución, las complicaciones y la supervivencia de los pacientes sometidos a CR en nuestro hospital en el periodo de la primera ola de pandemia COVID-19 (1 de marzo de 2020 al 31 mayo de 2020) durante el ingreso, a los 30 días y al año del alta hospitalaria. Como objetivo secundario comparamos la evolución de estos pacientes con una cohorte histórica de pacientes operados también de CR pero fuera de ese periodo e incluidos en un programa de recuperación intensificada (Enhanced Recovery After Surgery [ERAS]).
Material y métodosDentro del programa ERAS de nuestro hospital disponemos de una base de datos donde recogemos variables desde 2016. Basado en este registro, se realizó un estudio de cohortes retrospectivo, unicéntrico, con seguimiento durante el ingreso, a 30 días y al año del alta hospitalaria, de pacientes intervenidos de CR con derivación urinaria durante los meses de marzo, abril y mayo de 2020 (primera ola de la pandemia).
Este estudio se realizó de acuerdo con la declaración de Helsinki, obteniéndose la aprobación del Comité de Ética de nuestro hospital.
Las variables a estudio fueron: las características demográficas, estado físico según la escala de la American Society of Anesthesiologists (ASA), comorbilidades, parámetros de laboratorio, estadificación tumoral y si recibieron neoadyuvancia; también variables perioperatorias como el abordaje quirúrgico, tipo de derivación urinaria y de anestesia, estimación del sangrado y necesidad de transfusión de hemoderivados, así como la duración de la cirugía. En el postoperatorio se registraron las complicaciones según el sistema Clavien-Dindo, reintervenciones, estancia media, número de reingresos hasta los 30 días, así como la supervivencia hasta un año poscistectomía.
Todos nuestros pacientes fueron valorados por el comité oncológico multidisciplinar y se siguieron las recomendaciones de la EAU para priorización de cirugías y selección de pacientes7.
A partir del 13 de abril de 2020 en nuestro centro se inició de forma sistemática el cribado con la prueba de reacción en cadena de la polimerasa (PCR) para SARS-CoV-2 en las 48-72 h previas al ingreso hospitalario. Durante el ingreso y tras el alta solo se repitió el frotis nasofaríngeo a pacientes con contacto estrecho COVID-19 o con sintomatología compatible COVID-19.
Para comparar nuestro grupo de pacientes con una cohorte histórica (grupo control), se extrajo de la base de datos la información de 46 pacientes intervenidos de CR con anterioridad a la primera ola de la pandemia y que pudieran emparejarse por las variables preoperatorias e intraoperatorias antes mencionadas.
Análisis estadísticoLas variables categóricas se presentaron como frecuencia absoluta y relativa (porcentaje). Las variables continuas se presentaron como medias (desviación estándar) o medianas (intervalo intercuartil). Para la comparación de medias se utilizó la prueba t o la prueba U de Mann-Whitney, dependiendo de la normalidad de la distribución. Para comparar proporciones se utilizó la prueba χ2 o prueba exacta de Fisher.
Se desarrolló un emparejamiento entre los pacientes operados durante la primera ola de la pandemia COVID-19 y pacientes intervenidos con anterioridad a esta. Se efectuó un emparejamiento 1:2 (un caso para dos controles), a través del cálculo de una puntuación por propensión (propensity score matching). Se realiza el test de bondad de ajuste para el emparejamiento de las dos cohortes.
Se realizó un análisis de supervivencia hasta el año de seguimiento y se realizó el test de log-rank para comparar la mortalidad entre los dos grupos.
El software estadístico usado fue el IBM SPSS Statistics 20.0 (IBM Corp., Armonk, NY, EE. UU.). Se consideró p estadísticamente significativa por debajo de 0,05.
ResultadosEn los tres meses de estudio, 23 pacientes fueron intervenidos de CR con derivación urinaria. Los primeros 11 pacientes no fueron cribados para SARS-CoV-2 preoperatoriamente; a los siguientes 12 pacientes (a partir del 13 de abril de 2020), sí que se les realizó PCR para SARS-CoV-2 en 48-72 h antes del ingreso.
Se comparó esta cohorte de 23 pacientes (grupo pandemia) con otra cohorte de 46 pacientes (grupo control). No se encontraron diferencias estadísticamente significativas entre ambos grupos en cuanto a variables demográficas y clínicas (tabla 1).
Características demográficas y antecedentes clínicos
| Pandemia(n = 23) | Control(n = 46) | p | |
|---|---|---|---|
| Edad (años), mediana (IQR) | 68 (61-80) | 71 (60,5-79,4) | 0,843 |
| Género (varón), n (%) | 19 (82,6) | 37 (80,4) | 0,828 |
| IMC (kg/m2), mediana (IQR) | 24,9 (23-27,4) | 25,5 (23,7-29) | 0,521 |
| ASA, n (%) | 0,793 | ||
| 1 | 0 | 0 | |
| 2 | 11 (47,8) | 22 (47,8) | |
| 3 | 11 (47,8) | 20 (43,5) | |
| 4 | 1 (4,4) | 4 (8,7) | |
| Hemoglobina preoperatoria, g/L, mediana (IQR) | 115 (88-142) | 131 (115-148) | 0,02 |
| Filtrado glomerular preoperatorio (CKD-EPI), mL/min/1,73 m2, mediana (IQR) | 73 (40-93) | 67,5 (52-87) | 0,836 |
| Hipertensión arterial, n (%) | 12 (52,2) | 26 (56,5) | 0,8 |
| EPOC, n (%) | 3 (13) | 7 (15,2) | 0,809 |
| Diabetes mellitus, n (%) | 5 (21,7) | 9 (19,6) | 0,718 |
| Enfermedad renal crónica, n (%) | 6 (26,1) | 11 (23,9) | 0,843 |
| Arteriopatía, n (%) | 3 (13) | 4 (8,7) | 0,527 |
| Cardiopatía isquémica, n (%) | 4 (17,4) | 8 (17,4) | 0,809 |
IQR: rango intercuartil; IMC: índice de masa corporal; ASA: clasificación del estado físico según la American Society of Anesthesiologists; CKD-EPI: ecuación de estimación del filtrado glomerular según el grupo Chronic Kidney Disease Epidemiology Collaboration; EPOC: enfermedad pulmonar obstructiva crónica.
La tabla 2 resume la estadificación tumoral y si recibieron quimioterapia perioperatoria.
Estadificación tumoral
| cT (RTU) | pTN (cistectomía) | Quimioterapia perioperatoria |
|---|---|---|
| T2 | T2aN0 + CIS | No |
| T2 + CIS | T0N0 + CIS | No |
| T3 | T3bN2 | No |
| CIS múltiple | T1N0 + CIS | No |
| T2 | T3bN2 + CIS | Sí |
| T2 | T3bN2 | Sí |
| T3 | T4aN1 | Sí |
| T2 | T2N0 + CIS + CaP G3 + 3 | No |
| T2 | T1N0 | No |
| T2 | T0N0 | No |
| T2 | T2bN0 + CIS | No |
| T2 + CIS | T2N0 + CIS + CaP G3 + 4 | Sí |
| T1c | T3aN0 + CIS + CaP G4 + 4 | Sí |
| Tis | T1N0 + CIS | No |
| T2 | T3N0 + CIS | Sí |
| T2 | T4aN2 | Sí |
| T2 | T4bN2 | Sí |
| T2 | TaN0 | No |
| T1c | T0N0 | No |
| T1b + CIS | T1N0 + CIS | No |
| T2 | T1N0 | No |
| T3 | T4bN2 | Sí |
| T2 | T0N0 | No |
RTU: resección transuretral; CIS: carcinoma in situ; CaP: cáncer de próstata.
Intraoperatoriamente ambos grupos fueron comparables. Se evidenció una mayor tendencia al abordaje mínimamente invasivo (laparoscópico o robótico) en el grupo pandemia que en el grupo control (43,5 vs. 34,8%, p = 0,08), sin ser la diferencia estadísticamente significativa (tabla 3). Los cirujanos y tiempos quirúrgicos fueron los mismos en ambos grupos.
Intraoperatorio
| Pandemia(n = 23) | Control(n = 46) | p | |
|---|---|---|---|
| Abordaje quirúrgico, n (%) | 0,08 | ||
| Abierto | 13 (56,5) | 30 (65,2) | |
| Laparoscópico | 3 (13) | 8 (17,4) | |
| Robótico | 7 (30,5) | 1 (2,2) | |
| Intracorpóreo | 0 (0) | 7 (15,2) | |
| Derivación urinaria, n (%) | 0,571 | ||
| Conducto ileal (CI) | 13 (56,5) | 25 (54,3) | |
| Neovejiga ortotópica | 4 (17,4) | 6 (13,0) | |
| Urostomía cutánea | 4 (17,4) | 6 (13,0) | |
| CI + nefroureterectomía | 2 (8,7) | 9 (19,6) | |
| Técnica anestésica, n (%) | 0,71 | ||
| General | 5 (21,7) | 4 (8,7) | |
| Combinada | 18 (78,2) | 40 (86,9) | |
| General + TAP | 0 (0) | 2 (4,4) | |
| Sangrado, mL, mediana (IQR) | 250 (200-600) | 300 (300-500) | 0,507 |
| Duración de la cirugía, minutos, mediana (IQR) | 300 (290-330) | 315 (270-360) | 0,845 |
IQR: rango intercuartil; TAP: bloqueo del plano transverso del abdomen.
Tres de los 23 pacientes operados se infectaron de COVID-19 durante su estancia hospitalaria, confirmado con prueba PCR para SARS-CoV-2 positiva.
Las tablas 4 y 5 muestran las complicaciones postoperatorias y su gravedad, siendo el síndrome febril la más frecuente. Casi la mitad (47,8%) de los pacientes del grupo pandemia presentaron fiebre (> 37,5°C) en algún momento del postoperatorio, siendo la causa más frecuente las infecciones urinarias y respiratorias. Encontramos mayor porcentaje de complicaciones respiratorias en el grupo pandemia que en el grupo control, aunque la diferencia no es estadísticamente significativa (17,4 vs. 4,4%, p = 0,06). Cinco pacientes (21,7%) se reintervinieron quirúrgicamente durante el ingreso: tres por evisceración, uno por dehiscencia de sutura y un quinto por oclusión intestinal, todos con buena evolución postoperatoria.
Complicaciones postoperatorias
| Pandemia(n = 23) | Control(n = 46) | p | |
|---|---|---|---|
| Transfusión perioperatoria, n (%) | 11 (47,8) | 8 (17,8) | 0,009 |
| Nutrición parenteral, n (%) | 9 (39,1) | 12 (26,7) | 0,406 |
| Íleo paralítico, n (%) | 9 (39,1) | 11 (24,4) | 0,264 |
| Síndrome febril, n (%) | 11 (47,8) | 8 (17,8) | 0,009 |
| Infección de orina, n (%) | 4 (17,4) | 6 (13,3) | 0,718 |
| Infección de herida, n (%) | 4 (17,4) | 6 (13,3) | 0,718 |
| Sepsis, n (%) | 4 (17,4) | 2 (4,4) | 0,064 |
| Respiratoria, n (%) | 4 (17,4) | 2 (4,4) | 0,064 |
| Cardiacas, n (%) | 0 (0) | 2 (4,4) | 0,28 |
| Neurológicas, n (%) | 1 (4,3) | 3 (6,6) | 0,318 |
| Hepáticas, n (%) | 0 (0) | 1 (2,2) | 0,481 |
| Sonda de nefrostomía, n (%) | 1 (4,3) | 3 (6,6) | 0,579 |
| Reintervención, n (%) | 5 (21.7) | 6 (13,3) | 0,94 |
| Estancia hospitalaria, mediana (días) | 12 (8-16) | 9 (7-14) | 0,07 |
| Mortalidad intrahospitalaria | 3 (13) | 1 (2,2) | 0,04 |
| Reingreso, n (%) | 3 (13) | 5 (10,8) | 0,61 |
La tasa de pacientes con anemia preoperatoria fue mayor en el grupo pandemia (37 vs. 20%, p < 0,05), y a pesar de que no se evidenciaron diferencias en el sangrado intraoperatorio (250 mL vs. 300 mL, p = 0,57), la tasa de transfusión también fue superior en el grupo pandemia (47,8 vs. 17,8%, p < 0,05).
La mortalidad intrahospitalaria fue mayor en los 23 pacientes del grupo pandemia que en el grupo control (13 vs. 2,2%, p = 0,04). Dos de las tres muertes del grupo pandemia fueron secundarias a complicaciones respiratorias en dos pacientes que se infectaron por COVID-19. La estancia media hospitalaria fue de 12 días (IC 8-16), tres días más que en el grupo control (p = 0,07).
En las complicaciones a los 30 días del alta hospitalaria no hubo diferencias estadísticamente significativas entre los dos grupos. La infección del tracto urinario (ITU) fue la complicación más frecuente (35%). No hubo ninguna complicación respiratoria. La tasa de reingreso fue de 14,3%, todos por ITU, sin diferencias respecto el grupo control.
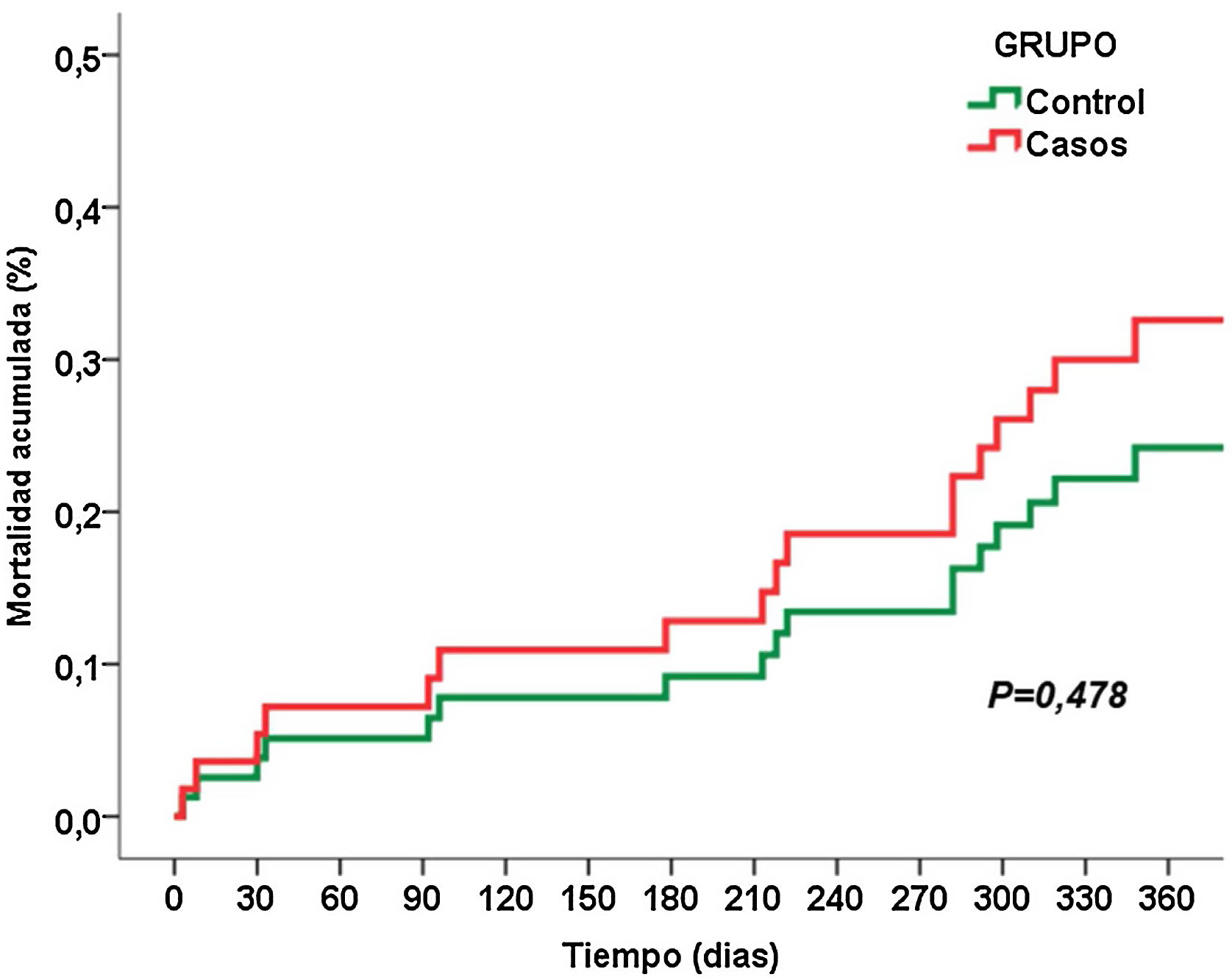
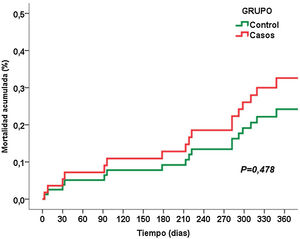
La figura 1 muestra la mortalidad acumulada al año postoperatorio, y no encontramos diferencias estadísticamente significativas entre los dos grupos (30,4 vs. 21,7%, p = 0,42).
DiscusiónEl objetivo principal de nuestro estudio fue analizar los resultados de los pacientes intervenidos de CR durante el primer periodo de la pandemia COVID-19. Hemos encontrado diferencias estadísticamente significativas en complicaciones postoperatorias entre los dos grupos estudiados, siendo mayor en número y gravedad en el grupo pandemia.
En otras series publicadas también se ha observado que los pacientes intervenidos quirúrgicamente durante la primera ola de la pandemia tuvieron un mayor riesgo de complicaciones y de mortalidad16–19. La gravedad y el elevado número de pacientes afectos de COVID-19 durante los meses de marzo, abril y mayo de 2020 provocó máxima presión sobre el sistema nacional de salud. A pesar de ello, el número de cistectomías operadas en nuestro hospital durante la primera ola fue un número similar al realizado durante el mismo periodo del año anterior. La creación de un comité multidisciplinar COVID-19 y la rápida y estricta adaptación a las recomendaciones de la EAU fue crucial para minimizar el riesgo de contagio.
La falta de disponibilidad de pruebas diagnósticas al inicio de la pandemia no permitió el cribado de la población con sospecha clínica de infección, y tampoco permitió realizar pruebas PCR de cribado preoperatorio a los pacientes que se operaron durante el inicio de la pandemia20,21. Desde que se realizó la prueba PCR para SARS-CoV-2 antes del ingreso hospitalario, en nuestro hospital el 13 de abril de 2020, solo un caso de 13 pacientes tributarios de cistectomía resultó positivo en el cribado preoperatorio, lo que representa una tasa de infección previa a la cirugía de 7,7%.
Los programas de recuperación intensificada o ERAS han demostrado mejorar los resultados de los pacientes que se someten a CR, disminuyendo complicaciones y estancia hospitalaria22. En nuestro hospital implementamos el protocolo ERAS en CR desde 2016. Desgraciadamente en marzo de 2020, al cancelarse los procedimientos quirúrgicos no esenciales, también se suspendió el protocolo ERAS. Por tanto, durante la primera ola nuestros pacientes no se beneficiaron ni de la prehabilitación ni de la rehabilitación multimodal. Las visitas preoperatorias se realizaron por telemedicina, evitando así que el paciente acudiera al hospital. También se suspendió el circuito Patient Blood Management (PBM), por lo que no se trató ni la anemia ni la ferropenia preoperatoria. La hemoglobina preoperatoria fue menor en el grupo pandemia que en el grupo control (115 vs. 131 g/L, p = 0,02). Los pacientes pandemia recibieron más transfusiones que los del grupo control (47,8 vs. 17,8%, p = 0,01). En esta línea, un mayor porcentaje de pacientes de la primera ola necesitó nutrición parenteral total (NPT) que el grupo control, aunque sin diferencias significativas (39,1 vs. 26.7% p = 0,41); también lo relacionamos con la suspensión de la prehabilitación y de los protocolos de rehabilitación multimodal.
No hay diferencias entre los dos grupos respecto a la quimioterapia perioperatoria. No observamos complicaciones derivadas del tratamiento quimioterápico, y ninguno de los pacientes con complicaciones graves había realizado neoadyuvancia.
Durante la primera ola de la pandemia se priorizó la cirugía mínimamente invasiva con el objetivo de acortar la estancia hospitalaria, aunque por otro lado había dudas sobre si los aerosoles producidos por la laparoscópica/robótica pudieran aumentar el riesgo de transmisión del virus. En nuestro hospital creemos firmemente en la cirugía mínimamente invasiva combinada con protocolos de recuperación intensificada. Nuestro abordaje de elección es la vía robótica con reconstrucción intracorpórea; hasta hace un año disponíamos de una sola plataforma robótica también necesaria en otras cirugías (prostatectomía y nefrectomía parcial compleja), que sumado al alto volumen de cistectomías/año/centro, justifica el número de abordajes abiertos. Destaca que ningún paciente se operó con abordaje intracorpóreo, seguramente explicado por su prolongado tiempo quirúrgico. A pesar de un mayor abordaje robótico durante la pandemia, no encontramos diferencias significativas en el tiempo quirúrgico entre los dos grupos: las cirugías no fueron docentes y se operaron por cirujanos expertos.
El paciente oncológico presenta un estado inmunitario comprometido y, por tanto, mayor riesgo de infectarse, comparado con la población general23,24. De los tres pacientes (13%) que se infectaron de COVID-19 durante su estancia hospitalaria, dos de ellos ingresaron sin PCR preoperatoria (ingresaron o bien siendo portadores asintomáticos de SARS-CoV-2 o bien se contagiaron dentro del hospital), y el tercero sí tenía PCR preoperatoria negativa, siendo los sanitarios el posible vector de contagio intrahospitalario.
Según Lei et al., la cirugía electiva en pacientes portadores asintomáticos o en periodo de incubación de SARS-CoV-2 podría acelerar y exacerbar la progresión de la enfermedad COVID-19, alcanzado una mortalidad de 20,5%25. La mortalidad intrahospitalaria tiende a ser mayor en el grupo pandemia que en el grupo control, aunque la diferencia no fue estadísticamente significativa (13 vs. 2,2%, p = 0,05). A ninguno de los tres pacientes fallecidos se les había realizado prueba PCR preoperatoria, ninguno presentaba patología respiratoria previa, no eran fumadores y los tres murieron por causa respiratoria. Un paciente falleció a las 72 h poscistectomía por insuficiencia respiratoria y broncoaspiración masiva; no se le había realizado PCR previa al ingreso, por lo que no podemos descartar que fuera portador asintomático COVID-19 al ingreso, y que la cirugía, la consecuente inmunosupresión y la ventilación mecánica precipitaron rápidamente la mala evolución. Los otros dos pacientes fallecieron por neumonía bilateral SARS-CoV-2 y fallo multiorgánico. Por lo tanto, creemos que disponer de PCR de cribado preoperatorio fue un punto crítico para mejorar la seguridad del paciente quirúrgico y para controlar la transmisibilidad intrahospitalaria del virus SARS-CoV-2.
En los primeros 30 días tras el alta hospitalaria, todas las complicaciones fueron por ITU y ningún paciente se infectó de COVID-19; hay que tener en cuenta que era un periodo de confinamiento domiciliario obligatorio.
La figura 1 presenta la mortalidad acumulada desde la cirugía hasta el año de seguimiento, sin diferencias significativas entre los dos grupos (30,4 vs. 21,7%, p = 0,42). De los siete pacientes fallecidos durante el primer año, tres fallecieron durante el ingreso hospitalario, otros tres por evolución de la enfermedad oncológica y un paciente murió de shock séptico por neumonía bilateral SARS-CoV-2 a los nueve meses de la cirugía.
Como limitaciones de nuestro estudio se puede incluir el diseño retrospectivo, que puede generar cierta pérdida de información. Además, la muestra del estudio es pequeña y representa pacientes muy bien seleccionados por el comité multidisciplinar COVID-19.
En conclusión, los pacientes intervenidos de CR con derivación urinaria en nuestro hospital durante el periodo de la primera ola de pandemia COVID-19 presentaron más complicaciones postoperatorias y más graves que los pacientes operados también de CR, pero fuera de ese periodo. La coexistencia de la pandemia COVID-19 y la no implementación del protocolo ERAS fueron las dos únicas diferencias entre grupos. Las complicaciones respiratorias y la mortalidad aumentada son atribuibles a la infección por el virus, pero el resto de las complicaciones pueden justificarse por la no aplicación del protocolo de recuperación intensificada.
FinanciaciónNo hubo financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.