ASOCIACIÓN DE SÍNTOMAS DE RINITIS, RINOCONJUNTIVITIS Y DERMATITIS ATÓPICA CON LAS CARACTERÍSTICAS DE LA VIVIENDA
Sánchez Gutiérrez MM, Batlles Garrido J, Rubí Ruiz T, Bonillo Perales A, Chamizo Moreno B, Rodríguez Fernández J, Díaz Torres M**
Unidad de Neumología Infantil. Hospital Torrecárdenas. Almería. España. **Servicio de Pediatría. Hospital La Inmaculada. Huercal-Overa. Almería
Objetivo. Identificar las características del domicilio que puedan influir en el desarrollo de síntomas de rinitis, rinoconjuntivitis y eccemas en escolares de 6-7 y 13-14 años de la provincia de Almería.
Metodología. Unidad de muestreo: escolares de 6-7 y 13-14 años de la provincia de Almería. Tamaño muestral: 6.005 escolares. Instrumentos de medición: cuestionario de la Fase I del ISAAC sobre síntomas nasales, nasoconjuntivales y eccemas en el último año y cuestionario propio sobre características del domicilio. Aplicaciones estadísticas: Estudio descriptivo de cada pregunta, expresada como porcentaje e intervalo de confianza 95%. Para saber la asociación con síntomas nasoconjuntivales y cutáneos se realiza análisis de regresión logística simple y múltiple.
Resultados. En escolares de 6-7 años existe asociación estadísticamente significativa entre vivir en casas de menos de 5 habitaciones y rinoconjuntivitis (p = 0,03). Existe asociación significativa entre eccemas y domicilios con calefacción central (p = 0-03). No encontramos asociación entre rinitis y ninguna característica del domicilio. En escolares de 13-14 años encontramos asociación estadísticamente significativa entre la existencia de cortinas o muebles tapizados en dormitorio y manchas de humedad en paredes del domicilio con rinitis (p = 0,02 y p < 0,001) y rinoconjuntivitis (p = 0,003 y p = 0,003); también existe asociación entre vivir en casas tipo piso y rinoconjuntivitis (p = 0,02). Las cortinas en el dormitorio y los domicilios de menos de 5 habitaciones son factor de riesgo de eczemas (p = 0,04 y p = 0,05).
Conclusiones. Las cortinas en dormitorio, las manchas de humedad en las paredes y las viviendas pequeñas son los principales factores relacionados con síntomas nasoconjuntivales y eccemas en último año en los escolares almerienses de 13-14 años. Los domicilios pequeños son el factor relacionado con rinconjuntivitis en los escolares de 6-7 años.
CARACTERÍSTICAS DE LA VIVIENDA Y SU RELACIÓN CON SÍNTOMAS ASMÁTICOS
Chamizo Moreno MB, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, Gutiérrez Rueda JM, Sánchez Gutiérrez MM, García López MA, Martín González M
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivo. Identificar las características de la vivienda que pueden influir en el desarrollo de síntomas asmáticos en los escolares de 13 y 14 años de la provincia de Almería.
Material y métodos. Unidad de muestreo: escolares de 13 y 14 años de la provincia de Almería. Tamaño muestral: 2.782 niños. Instrumentos de medición: cuestionario de la Fase I del ISAAC y otro de diseño propio sobre características de la vivienda. Aplicaciones estadísticas: Estudio descriptivo de cada pregunta, expresada como porcentaje e intervalo de confianza 95%. Para conocer la asociación con síntomas asmáticos se realiza análisis de regresión logística simple y múltiple.
Resultados. Los escolares de 13 y 14 años que comparten habitación tienen 1,31 veces menos sibilancias en el último año, mientras que los que tienen ventanas de doble cristal en su domicilio presentan estos síntomas 1,86 veces más. Existe asociación entre sibilancias con el ejercicio y manchas de humedad (p = 0,001) y ventanas de doble cristal (OR: 1,64). Las crisis graves de sibilancias se asocian intensamente con las ventanas de doble cristal (p = 0,0001, OR: 3,22), calefacción central (p = 0,03) y manchas de humedad (p = 0,004). Las sibilancias nocturnas se asocian significativamente con las ventanas de doble cristal (p = 0,0001, OR: 2.50).
Conclusiones. Entre las características de la vivienda analizadas, el acristalamiento doble en las ventanas y las manchas de humedad en las paredes son los principales factores relacionados con la aparición de síntomas asmáticos en el último año en los niños almerienses de 13 y 14 años.
DIFERENCIAS DE SÍNTOMAS DE RINITIS, RINOCONJUNTIVITIS Y DERMATITIS ATÓPICA ENTRE ZONAS DE COSTA Y ZONAS DE INTERIOR DE LA PROVINCIA DE ALMERÍA
Sánchez Gutiérrez MM, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, Chamizo Moreno B, Rodríguez Fernández J, Díaz Torres M
Unidad de Neumología Infantil. Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivos. Evaluar si la prevalencia de síntomas de rinitis, rinoconjuntivitis y eczemas en el último año en los escolares de 6-7 y 13-14 años de la provincia de Almería es diferente entre la costa y el interior.
Metodología. Unidad de muestreo: escolares de 6-7 y 13-14 años de la provincia de Almería. Tamaño muestral: 3.005 escolares. Instrumentos de medición: cuestionario sobre síntomas de rinitis, rinoconjuntivitis y eczemas en último año de la Fase I del ISAAC. Estudio descriptivo de cada pregunta expresada como porcentaje e intervalo de confianza 95%. Para comparar los "ítem" entre costa e interior realizamos análisis de Ji cuadrado.
Resultados. Los escolares de 6-7 años que viven en la costa tienen mayor prevalencia de rinitis y rinoconjuntivitis en último año, siendo estas diferencias estadísticamente significativas (p = 0,02 y p = 0,05 respectivamente). Los eczemas son más frecuentes en los niños del interior, siendo las diferencias estadísticamente significativas sólo en caso de eczemas graves (p = 0,03).
Los escolares de 13-14 años que viven en la costa tienen mayor prevalencia de rinitis estacional (p = 0,01), rinitis perenne (p = 0,02), rinitis diagnosticada (p = 0,003), rinitis y rinoconjuntivitis en último año (p < 0,001 y p = 0,01 respectivamente). En cambio no encontramos diferencias en los eczemas entre los escolares de la costa y el interior.
Conclusiones. Los escolares de 6-7 y 13-14 años que viven en la costa almeriense tienen mayor riesgo de desarrollar rinitis y rinoconjuntivitis, quizá debido al clima suave y húmedo de la costa, que estimula el crecimiento de alergenos intradomiciliarios, favoreciendo el desarrollo de enfermedades alérgicas. En cuanto a los eczemas no existen diferencias entre los escolares de la costa y el interior.
SÍNTOMAS ASMÁTICOS Y SU RELACIÓN CON RESIDENCIA EN ZONAS COSTERAS
Chamizo Moreno MB, Batlles Garrido J, Rubí Ruiz T, Bonillo Perales A, Gutiérrez Rueda JM, Sánchez Gutiérrez MM, Gómez Orúe S, Cañabate Reche F
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivo. Analizar si la prevalencia y gravedad de sibilancias en niños de 13 y 14 años de la provincia de Almería es diferente entre la costa y el interior.
Material y métodos. Unidad de muestreo: escolares de 13 y 14 años de la provincia de Almería. Tamaño muestral: 2.782 niños. Instrumentos de medición: cuestionario de la Fase I del ISAAC. Estudio descriptivo de cada pregunta, expresada como porcentaje e intervalo de confianza 95%. Para comparar los "ítem" entre costa e interior se realiza análisis de Ji cuadrado.
Resultados. En los escolares de 13-14 años vivir en zonas costeras se relaciona con crisis graves de sibilancias en el último año (p = 0,01, RR: 2,68). Estos niños tienen también mayor prevalencia de sibilancias alguna vez o ingresos por crisis asmáticas (p = 0,05 y p = 0,02 respectivamente) y las sibilancias con el ejercicio y la tos nocturna en el último año son 1,34 y 1,25 veces más frecuentes respectivamente (IC 95%: 1,03- 1,73%) y (IC 95%: 1,00- 1,57%).
Conclusiones. El tamaño muestral y la metodología estandarizada permiten buenas comparaciones, por lo que las diferencias encontradas deben ser reales. Los escolares almerienses de 13 y 14 años que viven en la costa tienen mayor riesgo de asma por la mayor frecuencia de sibilancias, crisis graves, mayor número de ingresos y menor resistencia al ejercicio observada en ellos y podría deberse al clima templado y húmedo de la costa, que favorece el crecimiento intradomiciliario de ácaros y hongos, lo cual se relaciona con mayor prevalencia de enfermedades alérgicas.
PREVALENCIA DE SÍNTOMAS ASMÁTICOS Y TRATAMIENTO ACTUAL DEL ASMA EN NIÑOS DE 10 Y 11 AÑOS DE ALMERÍA CAPITAL. ESTUDIO ISAAC FASE II ALMERÍA
Momblán de Cabo JJ, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, González Jiménez Y, Chamizo Moreno B, Sánchez Vázquez AR
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivo. El objetivo de la presente comunicación es conocer la prevalencia de sibilancias, síntomas asmáticos, tratamiento y control del asma, en niños de 10 y 11 años de Almería capital, utilizando para este fin el cuestionario estandarizado ISAAC (Infant Study of Allergy and Asthma in Children) en su fase II.
Material y método. Analizamos las respuestas al cuestionario ISAACC II en 1.156 niños de 10 y 11 años de los colegios públicos de Almería Capital. En base al cuestionario analizamos la prevalencia de: sibilancias alguna vez en la vida y en el último año, ingresos y días perdidos de colegio por asma en el último año, episodios nocturnos de sibilancias, sibilancias en relación con ejercicio en el último año, medicamentos para éstas y profesional que las controla
Resultados. En Almería capital, el 40% de los niños encuestados han tenido sibilancias en algún momento de su vida, el 15,1% las han tenido en el último año, y el 3,5% refieren haber presentado más de tres episodios de sibilancias en el último año. El 7,8% refieren haber cursado sibilancias nocturnas en el último año y el 9,4% sibilancias con el ejercicio el último año. El 14% de los adolescentes analizados han recibido medicamentos para el asma el último año, siendo los broncodilatadores de acción corta los más utilizados (48,73%), seguidos por los corticoides inhalados (40%), cromonas (4%), antileucotrienos (7%), corticoides orales (8%), antihistamínicos (17%) y mucolíticos (7%). El control lo suele realizar el pediatra de cabecera (11,7%. IC 95%: 11,4-12%).
Conclusiones. Nuestros resultados confirman la elevada prevalencia de síntomas asmáticos en los adolescentes de Almería y la importancia de realizar educación sanitaria y consensuar protocolos asistenciales en el asma bronquial infantil.
RELACIÓN ENTRE SÍNTOMAS ASMÁTICOS Y ANTECEDENTES FAMILIARES Y PERSONALES
Chamizo Moreno MB, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, Gutiérrez Rueda JM, Sánchez Gutiérrez MM, Martín Medina E, Martínez Linde A
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivo. Conocer si existe asociación entre antecedentes familiares y personales de niños de 13 y 14 años de la provincia de Almería y padecer sibilancias actuales, sibilancias con ejercicio, nocturnas y crisis graves en último año.
Material y métodos. Unidad de muestreo: escolares de 13 y 14 años de la provincia de Almería. Tamaño muestral: 2.782 niños. Instrumentos de medición: cuestionario de la Fase I del ISAAC y otro de diseño propio sobre antecedentes familiares y personales. Aplicaciones estadísticas: Estudio descriptivo de cada pregunta, expresada como porcentaje e intervalo de confianza 95%. Para conocer la asociación con síntomas asmáticos se realiza análisis de regresión logística simple y múltiple.
Resultados. Las sibilancias en último año se asocian con prematuridad (p= 0,04), tabaquismo materno (OR: 1,68) y antecedentes asmáticos en familiares de primer grado (OR: 1,84). Las sibilancias con el ejercicio guardan relación con sexo varón (p= 0,0001), tabaquismo materno (p= 0,003) y antecedentes asmáticos en familiares de primer grado (p < 0,01). Las crisis graves se relacionan con prematuridad (OR: 2.25), tabaquismo materno (p= 0,03) y antecedentes asmáticos en familiares de primer grado (OR: 2.54). Las sibilancias nocturnas se relacionan con antecedentes asmáticos en familiares de primer grado.
Conclusiones. En los escolares almerienses de 13 y 14 años el antecedente de asma en un familiar de primer grado es el principal factor relacionado con sibilancias actuales, con ejercicio, nocturnas y crisis graves en último año. La prematuridad y el tabaquismo materno también contribuyen a la mayor prevalencia de sibilancias en los adolescentes almerienses.
SENSIBILIZACIÓN ALÉRGICA EN LA PROVINCIA DE ALMERÍA Y SU ASOCIACIÓN CON HIPERREACTIVIDAD BRONQUIAL. ESTUDIO ISAAC FASE II
Momblán de Cabo JJ, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, Jiménez Liria MR, Aguirre Rodríguez J, Léndinez Molinos F, Chamizo Moreno B
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivos. Describir la prevalencia de sensibilización alérgica en la provincia de Almería en niños de 10 y 11 años y la asociación de sensibilización alérgica (prick positivos) e hiperreactividad bronquial (HRB).
Material y metodos. Estudio ISAAC Fase II en la que se analizan 1.156 niños de 10 y 11 años de los colegios públicos de Almería Capital a los que se les realiza los prick-test del estudio internacional ISAAC II. La asociación entre HRB y pricks positivos se realizó mediante un análisis de Ji cuadrado, y entre las asociaciones significativas realizamos un análisis de regresión logística múltiple para identificar los pricks predictores de HRB en la población analizada. Se consideró positivo toda reacción por encima de 3 mm.
Resultados. En los niños de nuestro estudio el porcentaje de pricks positivos fue de 45,9%, con los siguientes porcentajes: d. pteronissimus 35,9%, d. Farinea 31,5%, gato 10,5%, alternaria 7,1%, mezcla de hierbas 5,4% y mezcla de árboles 1,3%. El dermatophagoides pteronissimus fue el que produjo mayor diámetro de pápula, seguido de C. farinae, alternaria, gato, mezcla de hierbas y árboles. La sensibilización alérgica a D. Pteronissimus (OR: 3,29, p < 0,0001), a D. Faringe (OR: 3,26, p < 0,0001) y epitelio de gato (OR: 5,51, p < 0,00001) se asociaron significativamente a hiperreactividad bronquial. A igualdad del resto de las variables, la sensibilización alérgica a D. Faringe y la sensibilización alérgica a epitelio de gato son las sensibilizaciones alérgicas que mejor estiman la existencia de HRB en los niños de Almería. Se encontró asociación entre HRB y pricks positivo, especialmente a ácaros y gato.
Conclusiones. Elevada proporción de niños de 10 y 11 años de la provincia de Almería tienen sensibilización alérgica demostrada, coincidente con otros estudios realizados en zonas mediterráneas. La sensibilización a ácaros y epitelio de gato son variables predictivas de HRB en niños de Almería.
ESPIROMETRÍA BASAL, HIPER-REACTIVIDAD BRONQUIAL Y ASMA CIERTA EN NIÑOS DE 10 Y 11 AÑOS DE ALMERÍA CAPITAL
Momblán de Cabo JJ, Batlles Garrido J, Bonillo Perales A, Rubí Ruiz T, González Jiménez Y, Sánchez Vázquez AR
Servicio de Pediatría. Hospital Torrecárdenas. Almería.
Objetivos. Conocer la espirometría basal, hiperreactividad bronquial con suero salino hipertónico y diagnóstico de asma cierta en niños de 10 y 11 años de Almería Capital.
Material y métodos. Metodología ISAAC II (Infant Study of Allergy and Asthma in Children) realizada en niños de 10 y 11 años de la provincial de Almería. Sobre un total de 1156 niños estudiados, seleccionamos aleatoriamente en base a cuestionario dos grupos de pacientes: a) 104 adolescentes que refieren haber presentado sibilancias en el último año, y b) 105 niños que no han presentado sibilancias en el último año. En todos los casos se realiza espirometría basal y prueba de provocación bronquial con suero salino hipertónico (suero salino al 4,5%) cuando no estuvo contraindicada. Consideramos asma cierta a los pacientes que refieren haber padecido sibilancias en el último año y presentar hiper-reactividad bronquial (provocación bronquial positiva con suero salino hipertónico).
Resultados. UN 1,8% de los niños presentaban obstrucción bronquial (FEV1 < 80). El 12% de los niños analizados presentó en la espirometría algún parámetro basal en rango de obstrucción (CVF < 80%, FEV1 < 80%, Tiffeneau < 80 ó mesoflujos < 60%). El 26,5% de los niños de 10 y 11 años de la Almería capital tienen hiperreactividad bronquial con suero salino y el 11,2% asma cierta (sibilancias en el último año y prueba de provocación bronquial positiva)
Conclusiones. Encontramos una respuesta al suero salino similar a otros estudios internacionales. En Almería capital el 11,2% de los niños de 10 y 11 años tienen asma bronquial y el 26,5% cursan hiperreactividad bronquial en el momento del estudio.
SÍNTOMAS DE RINITIS, RINOCONJUNTIVITIS Y ECZEMAS Y SU RELACION CON LOS INVERNADEROS
Sánchez Gutiérrez MM, Batlles Garrido J, Rubí Ruiz T, Bonillo Perales A, Chamizo Moreno B, Carracedo Morales A, Díaz Torres M**
Unidad de Neumología Infantil. Servicio de Pediatría. Hospital Torrecárdenas. Almería. **Servicio de Pediatría. Hospital La Inmaculada. Huercal-Overa. Almería.
Objetivos. Evaluar la asociación de síntomas de rinitis, rinoconjuntivitis y eczemas en el último año con la existencia de invernaderos en el entorno y almacenamiento de pesticidas en el domicilio.
Metodología. Unidad de muestreo: escolares de 6-7 y 13-14 años de la provincia de Almería. Tamaño muestral: 6.005 niños. Instrumento de medición: cuestionario sobre síntomas nasales, rinoconjuntivales y eczemas en último año de la Fase I del ISAAC y cuestionario propio sobre invernaderos y pesticidas almacenados en el domicilio. Estudio descriptivo de cada pregunta, expresada como porcentaje e intervalo de confianza 95%. Para conocer la asociación con los síntomas, se realiza análisis de regresión logística simple y múltiple.
Resultados. En los niños de 6-7 años existe asociación entre la entrada al invernadero y rinitis (p = 0,001). Existe asociación significativa entre rinoconjuntivitis y tener invernaderos (p = 0,008). También encontramos asociación entre almacenamiento de pesticidas en domicilio y eczemas (p = 0,01).
En los escolares de 13-14 años existe asociación estadísticamente significativa entre guardar pesticidas en el domicilio y rinitis (p = 0,04) y rinoconjuntivitis (p = 0,01). Sin embargo en esta edad no encontramos asociación entre existencia de invernaderos próximos al domicilio y eczemas.
Conclusiones. El almacenamiento de pesticidas en el domicilio es el factor de riesgo más importante en el desarrollo de síntomas alérgicos (rinitis, rinoconjuntivitis y eczemas) en el último año en escolares almerienses de 6-7 y 13-14 años. La entrada en invernaderos y vivir cerca de ellos es un factor de riesgo de rinitis y rinoconjuntivitis en escolares de 6-7 años.
VALORACIÓN DEL PRICK TEST Y EL UNICAP PHADIATOP®, PARA EL DIAGNÓSTICO DEL ASMA ALÉRGICA POR NEUMOALERGENOS MÁS FRECUENTES EN NUESTRO MEDIO
Pérez Aragón A, Martínez Gómez M, Martínez-Cañavate Burgos A, Prieto Merino D, Callejón E, Rojo A, Martínez Bernal JC
Unidad de Neumología y Alergia Pediátrica. H. Materno-Infantil. Granada.
Para el diagnóstico etiológico de la enfermedad asmática se utilizan pruebas complementarias que aunque por sí solas no aseguran la naturaleza alérgica de la misma, junto con la historia clínica pueden confirmar o descartar dicha etiología.
Objetivos. Analizar la sensibilidad y concordancia final en resultados de dos pruebas complementarias en el diagnóstico del asma, el Prick test y el UniCAP Phadiatop®.
Metodología. Estudio abierto de 102 niños con edades comprendidas entre 4 a 14 años, con síntomas clínicos compatibles con asma. Se realiza en todos historia clínica completa, determinación de Ig E sérica, estudio funcional en pacientes colaboradores y estudio estadístico de concordancia entre las dos pruebas objeto de análisis. Los resultados se reducen a dos posibles valores: negativo (incluye y un +) y positivo (incluye ++, +++ y ++++); para cada alergeno estudiado (olivo, plátano, gramínea, ácaros, animales, alternaria y parietaria) se ha realizado tabla 2×2 con todos los individuos cruzando los resultados de las dos pruebas. En cada tabla se ha calculado la significación del test exacto de Fisher como medida de asociación y el índice de Kappa como medida de concordancia.
Resultados. Las tablas de contigencia son valorables en olivo (K 0,67, p < 0,001), gramíneas (K 0,45, p < 0,001), epitelio animal (K 0,44, p < 0,001), alternaria (K 0,39, p < 0,001) y parietaria (K 0,24, p < 0,02). No son aceptables en ácaros de polvo y plátano. La cuantificación económica de las pruebas estima el coste de Prick test en 1,55 euros por paciente / test y el coste UniCAP Phadiatop® en 75,08 euros por paciente / test.
Conclusiones.1) Tanto la realización del Prick test como del UniCAP Phadiatop®, pueden considerarse pruebas válidas en nuestro medio para el diagnóstico etiológico del asma. 2) La realización de una o las dos pruebas diagnósticas en el mismo paciente puede relacionarse con las características funcionales del medio sanitario en que se estudie el paciente. 3) Merece consideración desde el punto de vista económico, la sensible diferencia que existe entre ambas pruebas.
ESPORAS EN LA ATSMÓSFERA DE GRANADA SU CORRELACIÓN CON LA PATOLOGÍA ALÉRGICA EN LA INFANCIA
Llopis Baño C*, Cárdenas Guerrero P*, Martínez-Cañavate A*, Girón Caro F**, Linares Fernández C***, Martínez Gómez M*, Rojo Hernández A*, Díaz de la Guardia C***
*U. Alergia y Neumología Infantil. H.U. Virgen de las Nieves. ** U. Alergia Infantil H.U. San Cecilio. *** Departamento Biología Vegetal. Granada.
Objetivo. Analizar la patología alérgica más frecuente en la población infantil en relación con la concentración de esporas en la atmósfera en la provincia de Granada.
Material y métodos. Se han revisado 825 historias clínicas de las consultas de Alergia Infantil de los hospitales Virgen de las Nieves y Clínico, de los pacientes que presentaban patología asmática, rinoconjuntivitis y/o dermatitis.
Se ha realizado el muestreo de esporas fúngicas en el aire utilizando un captador volumétrico tipo "Hirst Buskard Spore-trap modelo 7-day recorder", en la preparación y lectura de la muestra se ha seguido la metodología propuesta por la red de aerobiología (REA).
Resultados. Los niveles de esporas encontrados son elevados fundamentalmente en los meses de abril, mayo, junio, octubre, noviembre, llegando a detectarse picos de Cladosporium de 9.334 esporas/m3, y de Alternaria el mayor pico fue de 222 esporas/m3 .Aunque el patrón de comportamiento es el mismo para ambas especies. De los pacientes tenemos un 67,8% polisensibilizados:, siendo la sensibilización más frecuente en un 88,55% a olivo, a gramíneas 54,3%, artemisia 11,45% y la Alternaria provoca el 10,2% de las sensibilizaciones, mientras que el Cladosporium sólo causa el 0,5% de la patología, sobre todo con patología asmática, pero ningún paciente está monosensibilizado a este aeroalergeno De los pacientes un 32,2% están monosensibilizados sólo en un 7,5% están monosensibilizados a Alternaria. Con respecto a la clínica que presentan nuestros pacientes es: 60,7% cuadro asmático, 20,8% rinoconjuntivitis y en 6,7% patología cutánea.
Conclusiones. La Alternaria es un importante aeroalergeno, causando patología asmática. Escasa sensibilización clínica a Cladosporium a pesar de ser la partícula aerobiológica más importante de nuestra zona. Importante numero de pacientes con polisensibilización.
EL BAJO PESO AL NACER Y LA GUARDERÍA SON FACTORES DE RIESGO DE SIBILANCIAS MÁS FRECUENTES EN PREESCOLARES
García García ML1, Díaz Vázquez C2, Boquete Paris M3, Nieto García A4, Villa Asensi JR5, García-Marcos L6
1Departamento de Pediatría, Hospital Leganés, Madrid. 2Cetro de Salud Moreda Aller, Asturias. 3Departamento de Alergia, Hospital Xeral, Lugo. 4Unidad Alergia Infantil, Hospital La Fe. Valencia. 5Unidad Neumología Pediátrica. Hospital Niño Jesús. Madrid. 6Unidad Investigación. Cartagena.
Objetivos. Conocer si los factores de riesgo de sibilancias frecuentes e infrecuentes entre preescolares son los mismos.
Métodos. Un total de 245 pediatras de atención primaria distribuidos aleatoriamente por todo el país seleccionaron al menos un caso y un control de entre sus pacientes.
El caso era un niño de menos de 3 años que consultaba por sibilancias. El control fue el siguiente niño visto en la consulta que no tuviera sibilancias y que fuera equivalente en cuanto a la edad (+/- 3 meses) y sexo.
Se preguntó a las madres sobre los factores de riesgo habitual. Los niños se dividieron entre niños con sibilancias frecuentes (>= episodios durante el año anterior) e infrecuentes (<4 episodios).
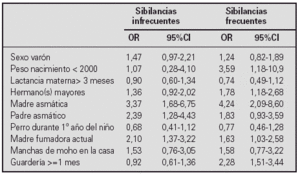
Resultados. De la población de estudio (n=973, edad media 33 meses) 444 fueron casos, de los cuales 260 eran niños con sibilancias infrecuentes y 266 sufrían sibilancias frecuentes.
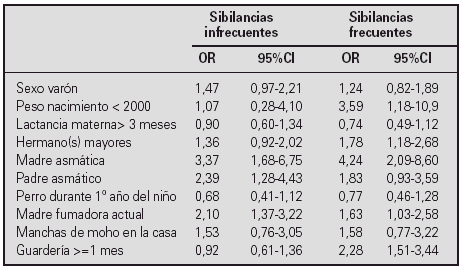
Los factores incluidos en la regresión logística y sus odds ratios ajustadas se muestran en la tabla:
Conclusión. La asistencia a la guardería durante al menos un mes y el bajo peso en el nacimiento son factores de riesgo de sibilancias frecuentes y no de sibilancias infrecuentes; por otro lado, se dio una tendencia a que la lactancia materna fuera un factor protector sólo en el caso de los niños con sibilancias frecuentes.
DETECIÓN DE RIESGO DE ASMA EN LA EDAD ADULTA EN NIÑOS CON SIBILANCIAS MEDIANTE UN CUESTIONARIO ESTANDARIZADO
Román Piñana JM, Osona Rodríguez de Torres B, Llull Ferretjans MI, Figuerola Mulet J
Hospital Universitario Son Dureta. Palma de Mallorca.
Introducción. La mayoría de casos de asma se inician durante los primeros años de vida. La identificación de los niños con alto riesgo de desarrollar la enfermedad diferenciándolos de aquellos con sibilancias transitorias permitiría un mejor manejo y reducción de su morbi-mortalidad.
Objetivos. Identificar aquellos niños con riesgo de desarrollar un asma en la edad adulta mediante un cuestionario estandarizado para desarrollar posteriormente un programa de educación y tratamiento.
Métodos. Se analizaron un total de 357 niños de edades comprendidas entre 1 y 4 años que acuden a 4 escuelas públicas de Mallorca. Los padres rellenaban un cuestionario basado en el índice de riesgo de asma desarrollado por Rodríguez Castro y cols. Se determinó el riesgo de asma por la combinación de criterios mayores y menores.
Resultados. 143 niños (40,1%) habían presentado sibilancias en alguna ocasión, de ellos 121 las presentaron en los últimos 12 meses. Un 10,1% (36) registraron frecuentes episodios de sibilancias, y el 7% precisó hospitalización. Un 14,6% presentaban sibilancias en ausencia de síntomas catarrales. 159 niños tenían antecedentes familiares de asma. 60 niños (16,7%) se clasificaron como niños con riesgo de asma probable. 22% niños cumplieron los criterios de riesgo de asma muy probable
Discusión. Desde un punto de vista clínico, se puede predecir el riesgo de desarrollar asma y detectar una población diana en la que la mayoría de los niños tendrán asma en la edad adulta, sobre la cual se podrán llevar a cabo determinadas medidas preventivas para evitar el deterioro de los pacientes.
VALORACIÓN DE LA TÉCNICA DE INHALACIÓN DE CÁMARAS ESPACIADORAS DE GRAN VOLUMEN EN PACIENTES ASMÁTICOS
Sánchez Pérez R, Battles Garrido J, Bonillo Perales A, González Jiménez Y, Rubí T, Cortes Mora PA, Aguilera Sánchez P
Unidad de Neumología Infantil. Hospital Torrecárdenas. Almería.
Objetivos. Evaluamos la técnica de inhalación y los factores relacionados con inadecuada utilización de dichos dispositivos en pacientes asmáticos mayores de 4 años de la consulta de neumología infantil del Hospital Torrecárdenas.
Material y métodos. De un total de 1.158 pacientes que se revisaron desde marzo de 2001 a marzo de 2003 en esta consulta seleccionamos aleatoriamente 166 pacientes (error estimado del 7% con nivel de confianza del 95%). Evaluamos las siguientes variables: edad actual y en la primera visita, sexo, hermanos con tratamiento inhalado, número de revisiones previas, tratamiento de base o a demanda, nivel de estudios de los padres y técnica inhalatoria: agitación previa del MDI, sellado de labios, movimiento de la válvula, cierre bucal, tiempo de apnea inspiratoria. Efectuamos un test de Ji2 para evaluar la asociación de cada variable con la correcta o no realización de la técnica. Efectuamos un análisis de regresión logística múltiple para evaluar los factores de riesgo relacionados con la inadecuada técnica.
Resultados. No observamos asociación entre inadecuada técnica de inhalación y las siguientes variables: sexo (p = 0,75), hermanos con tratamiento previo (p = 0,11), tratamiento antiinflamatorio de base (p = 0,26), número de revisiones (p = 0,16). Existe asociación estadísticamente significativa con la edad del paciente al inicio del tratamiento (p = 0,037). El 24,4% de los niños estudiados realizaban incorrectamente la técnica. Por grupos de edad la técnica fue incorrecta en el 20% de niños menores de 7 años, 19,5% en niños entre 7 y 10 años y de. 33,3% en niños mayores de 10 años (Ji2: 3,72, p = 0,15). Globalmente la inadecuación fue por: mal sellado de labios 21,4%, no movimiento valvular adecuado 20,8%, respiraciones superficiales y rápidas 23,3%, inadecuado cierre de la boca 20,1% e inadecuado mantenimiento de la inspiración 23,9%. El análisis de regresión logística múltiple identifica que el principal factor de riesgo de la incorrecta utilización de la cámara espaciadora es el bajo nivel de estudios de los padres (OR: 0,61, p = 0,04).
Conclusiones. El 24,4% de los pacientes asmáticos mayores de 4 años seguidos en la consulta de neumología realizan mal la técnica a pesar de enseñarla en todas las revisiones del paciente. El nivel de estudios de los padres influye en la correcta técnica inhalatoria de los niños asmáticos.
VALORACIÓN DE LA TÉCNICA DE INHALACIÓN DE LOS DISPOSITIVOS DE POLVO SECO EN PACIENTES ASMÁTICOS
Sánchez Pérez R, Battles Garrido J, Bonillo Perales A, González Jiménez Y, Rubí T, Cortes Mora PA, Aguilera Sánchez P
Unidad de Neumología Infantil. Hospital Torrecárdenas. Almería.
Objetivos. La correcta utilización de la técnica inhalatoria es un pilar básico en el tratamiento del asma. Evaluamos la técnica de inhalación y los factores relacionados con inadecuada utilización de dichos dispositivos en pacientes asmáticos mayores de 7 años de la consulta de neumología infantil del Hospital Torrecárdenas.
Material y métodos. Analizamos los últimos 60 niños asmáticos utilizando dispositivos de polvo seco (Turbuhaler y Accuhaler) que acudieron a revisión a la consulta. Evaluamos las siguientes variables: edad actual y en la primera visita, sexo, hermanos con tratamiento inhalado, número de revisiones previas, tratamiento crónico o a demanda, nivel de estudios de los padres, adecuación de: preparación previa del analizar, sellado de labios, cierre bucal y profundidad de la inspiración. Efectuamos un test de Ji2 para evaluar la asociación de cada variable con la correcta utilización o no de la cámara. Efectuamos un análisis de regresión logística múltiple para evaluar los factores de riesgo relacionados con la inadecuada utilización de la cámara.
Resultados. No observamos asociación entre inadecuada técnica de inhalación y las siguientes variables: sexo (p = 0,57), tratamiento crónico del asma (p = 0,84), estudios de los padres (p = 0,44), hermanos con tratamiento previo (p = 0,67), número de revisiones (p = 0,18). Existe asociación estadísticamente significativa con la edad del paciente en la primera visita. (p = 0,018). El 22,6% de los niños estudiados realizaban incorrectamente la técnica. Por grupos de edad la técnica fue incorrecta en el 22,2% de niños asmáticos entre 7 y 10 años y en el 18,8% de pacientes mayores de 10 años (Ji: 4,4, p = 0,14). Globalmente la inadecuación fue por: incorrecta preparación previa en el 17,7%, mal sellado de labios 17,7% e inadecuada inspiración 25,8%. El análisis de regresión logística múltiple identifica que el principal factor de riesgo de la incorrecta utilización del dispositivo de polvo seco es la edad del paciente en el momento de la revisión (p = 0,025) no entrando en el modelo el nº de revisiones previas del paciente (p = 0,08).
Conclusiones. El 22,6% de los pacientes asmáticos seguidos en la consulta de neumología realizan mal la técnica a pesar de revisarla y corregirla en todas las revisiones. La edad del paciente en el momento de la revisión es el principal factor condicionante de la mejor utilización de la técnica de polvo seco.
ERRORES FRECUENTES EN EL USO DE INHALADORES CON CÁMARA ESPACIADORA EN NIÑOS ASMÁTICOS
Oliver F, Félix R, Mayoral M, Olivares M, Alentado N, Guillot B, Domínguez N, Pamies R, Caballero L, Nieto A, Mazón A
Unidad Alergia Pediátrica. Hospital Infantil La Fe. Valencia. España. http://www.alergiainfantillafe.org
Objetivo. Determinar los errores más frecuentes en la utilización de inhaladores presurizados (MDI) con cámara espaciadora (CE) en pacientes asmáticos
Material y métodos. Estudio descriptivo transversal sobre el manejo de MDI en 86 pacientes asmáticos con edades entre 1 y 18 años que acudieron a una consulta de Alergia pediátrica. Para valorar la técnica de administración se entrega al paciente y sus familiares un MDI y una CE y se les indica que administren la medicación como hacen habitualmente.
Resultados. De los 86 pacientes evaluados 80 pacientes (93,1%) cometían al menos 1 error en la técnica. El error más frecuente en términos absolutos fue la falta de separación de 1 minuto entre inhalaciones, cometido por 54 pacientes (63%). En 60 niños mayores de 6 años, considerados capaces de aguantar la respiración, el error más frecuente fue la ausencia de apnea postinspiratoria en 47 pacientes (78%). Otros errores cometidos son: no realización de espiración previa a la inhalación (77%), no realizar una inspiración máxima (55%), no agitar la medicación antes de su utilización (42%), no realizar la inspiración lentamente (23%), no repetir inspiraciones en pacientes que pesan menos de 40 kg (17%), incorrecto cierre los labios en la boquilla de la cámara (13%) y no retirar la tapadera del inhalador antes de realizar la aplicación de la medicación (3,5%)
Conclusiones. La mayoría de los pacientes estudiados (93,1%), no realizan la administración de la medicación inhalada de forma correcta. La educación del paciente asmático debe hacer hincapié en evitar estos frecuentes errores.
VALORACIÓN FUNCIÓN PULMONAR MEDIANTE OSCILOMETRIA DE IMPULSO EN NIÑOS CON ASMA INDUCIDA POR EJERCICIO
Jiménez Feijoo R, Andaluz C, Plaza AM, Martin Mateos MA, Giner MT, Sierra JI
Sección de Alergia e Inmunología Clínica. Unidad Integrada, Hospital Sant Joan de Deu - Clinic. Universidad de Barcelona.
Introducción. La oscilometría de impulso (IOS), permite evaluar la resistencia mecánica del sistema respiratorio durante la respiración espontánea. Por tanto, podría ser de utilidad para la exploración funcional respiratoria en niños no colaboradores.
Objetivo. Evaluar la hiperreactividad bronquial en niños con asma leve - moderada, mediante prueba de esfuerzo con oscilometria de impulso y valorar la utilidad de esta técnica como prueba diagnóstica en pacientes con disnea de esfuerzo.
Material y métodos. Se incluyeron en el estudio 28 niños afectos de patología alérgica respiratoria. A todos los pacientes, se les realizó prueba de esfuerzo en tapiz rodante. determinándose el FEV1 y los parámetros de la oscilometría con MasterScreen IOS, Erich Jaeger, Germany, en situacion basal, a los cinco, diez y quince minutos tras el esfuerzo. Se consideró como prueba de referencia la variación del FEV1, considerándose positiva una disminución igual o mayor de un 12% respecto al valor basal.
Resultados. La prueba de esfuerzo fue diagnóstica en doce pacientes. Se objetivó una correlación significativa entre el FEV1 y la R5 (r = 0,5, p = 0,008). El 83% de los pacientes con respuesta positiva mediante oscilometría, lo fueron a los cinco mínutos precediendo o coincidiendo a la caida de FEV1. Globalmente la sensibilidad de la R5 fue del 50% con una especificidad del 78%.
Conclusión. El estudio de resistencias pulmonares mediante IOS es una técnica de utilidad en pacientes no colaboradores afectos de asma de esfuerzo.
VARIABILIDAD DE LOS MESOFLUJOS EN ESPIROMETRIAS FORZADA EN NIÑOS. COMPARACIÓN CON VARIABILIDAD DEL FEV1
Robles Cascallar P, Gallego Fernández CS, Moreno de Andrés M, Martínez Gimeno A*, Lapeña Gómez M**, Ruiz Carpintero M***
Sección de Pediatría. Hospital El Escorial. Madrid. *Servicio de Alergia y Neumología Infantil Hospital 12 de Octubre. Madrid. **Técnico de función pulmonar. ***DUE función pulmonar.
Objetivo. Verificar la calidad de nuestras pruebas de función pulmonar y confirmar la variabilidad individual y en conjunto de los siguientes parámetros; FEV1, CVF, FEF 50, FEF 75, MMEF. Comparar la variabilidad del FEV1 con la variabilidad de los flujos terminales. Analizar si existen correlaciones entre dichas variables.
Material y métodos. Se realizan estudios de función pulmonar a 81 niños. Se utiliza un espirómetro de flujo o neumotacografo. Se cumplen todas las especificaciones mínimas según la normativa SEPAR reciente. Se seleccionan los resultados de las dos mejores pruebas y se exige que la variabilidad del FEV1 y de la CVF sea menor del 5%, para confirmar la reproducibilidad de la prueba. Con los resultados obtenidos se estudia la variabilidad del FEV1, CVF y los flujos terminales. Estudiamos a su vez la existencia de correlaciones entre dichas variables. Se empleo el programa estadístico SPSS 10.
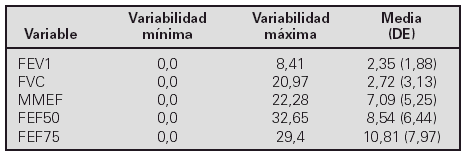
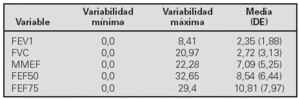
Resultados. Se estudian 81 espirometrías de 81 niños (48 varones 59,3%) de edades comprendidas entre 5 y 14,4 años, con una edad media de 9,5 años. La variabilidad expresada como ([primera mejor determinación segunda mejor determinación]/primera mejor determinación). 100, fueron:
Las variabilidades de los mesoflujos son muy superiores a las del FEV1 y la FVC. Cuando comparamos la variabilidad del FEV1 con la de los mesoflujos encontramos una diferencia estadísticamente significativa.
Como vemos la variabilidad de los mesoflujos es de entre tres a cuatro veces superior a la del FEV1 y FVC. Aplicando la percentilación encontramos los siguientes valores:
Si tomamos como punto de corte para evaluar la respuesta broncodilatadora el doble del p90 de la variabilidad de cada parámetro tendríamos:
Respuesta positiva si aumento de:
Conclusiones.1) Tanto el FEV1 como la FVC tienen una variabilidad muy similar del 2,3 y 2,7% respectivamente. La calidad de nuestras espirometrías forzadas en niños es buena. 2) Las variabilidades del MEFF, FEF50 y FEF75 son de entre el triple y el cuádruplo de la variabilidad del FEV1. 3) Utilizando como punto de corte el doble del percentil 90 de la variabilidad para evaluar la broncodilatación, se obtienen unos datos muy similares a los que veníamos utilizando de manera rutinaria.
RESPUESTA A LA PROVOCACIÓN BRONQUIAL CON AIRE FRIO MEDIDA POR IOS-ESPIROMETRÍA
Ángeles Fernández G, Plaza Martín AM, Giner Muñoz MT, Martín Mateos MA y Sierra Martínez JI
Sección de Alergia e Inmunología Clínica. Unidad integrada. Hospital Sant Joan de Déu-Clinic. Universidad de Barcelona.
Objetivos. Valorar la respuesta a la provocación con aire frío en niños alérgicos por medio de oscilometría de impulso (IOS) y comparada con espirometría convencional para determinar la hiperreactividad bronquial (HRB).
Método. Durante 4 meses, se realizaron espirometría forzada y oscilometría de impulso (IOS) mediante con Master Screen, Erich Jaeger, Germany, antes y después de la provocación con aire frío, mediante un sistema RHES que se programó para entregar aire frío y seco a -15 grados centígrados mezclado con un 5% de CO2 y 95% de aire seco. El niño hiperventiló durante 4 minutos, habiéndose colocado pinzas nasales. La oscilometría de impulso (IOS) está constituida por 2 componentes: la resistencia (Rrs) y la reactancia (Xrs).
Resultados. La edad de los pacientes fue de 9 años 10 meses con un rango de 4 a 14 años. En 6 pacientes no se obtuvo espirometría forzada debido a su edad. En 17,24% de los niños estudiados se obtuvo una prueba positiva por FEV1, en 19,44% por Rrs5 y en 30,55% por Xrs5. El coeficiente de correlación con el FEV1 fue: r = -0,42 (p = 0,03) para Rrs5% y r = -0,45 (p = 0,02) para Xrs5.
Conclusiones.1) La respuesta a la provocación con aire frío demuestra un aumento en las resistencias pulmonares en niños con hiperreactividad bronquial. 2) Tanto la resistencia como la reactancia a 5 Hz diagnostican la HRB. 3) La reactancia a 5 Hz fue el parámetro más específico para el diagnóstico de la HRB mediante provocación con aire frío.
ASMA POR CHIRONOMID LARVAE
Jiménez G, Ibáñez MD, Muñoz MC, Laso MT
Sección de Alergia. Hospital Universitario Niño Jesús. Madrid.
Introducción. El chironomid larvae (larva del mosquito rojo) es un componente habitual de la comida para peces. Se han descrito casos de patología respiratoria ocupacional en pescadores que lo utilizan como cebo. Recientemente se están presentando casos en pacientes que utilizan este producto en la alimentación de los peces.
Caso clínico. Paciente de 6 años con antecedentes personales de polinosis que se encarga directamente del cuidado de los peces del acuario de su domicilio. Refiere dos episodios de angioedema palpebral bilateral, hiperemia conjuntival y prurito ocular tras alimentar a sus peces con pastillas de espirulina y chironomid larvae en solución acuosa. Prick tests con batería de inhalantes: positivos para gramíneas y olivo. Prick tests con mosquito, tábano, avispa, abeja, cucaracha, anisakis, almeja, gamba, mejillón, calamar y pescados: negativos. Prick-prick tests con chironomid larvae en solución acuosa: 9 ×10 mm, liofilizado: 8 ×13 mm; espirulina: negativo. IgE total: 97 KU/L. CAP a inhalantes habituales, cucaracha, mosquito, véspula, apis mellifera, ascaris y anisakis: clase 2 para gramíneas y olivo; clase 0 para el resto. Test de uso con espirulina: negativo. Test de uso con chironomid larvae liofilizado: inmediatamente presenta rinoconjuntivitis, tos, disnea, sibilancias y disminución del VEMS del 30%. Citología nasal tras test de uso con chironomid larvae: inflamación aguda con presencia de eosinófilos.
Discusión. Describimos un caso de rinoconjuntivitis y asma por chironomid larvae IgE mediada demostrado por pruebas cutáneas y prueba de provocación controlada. En nuestro paciente no se ha confirmado sensibilización a anisakis ni a cucaracha descartando, en este caso, la existencia de reactividad cruzada descrita en la literatura.
LA TELEMEDICINA EN EL CONTROL DEL NIÑO ASMÁTICO
Díaz Torres MJ, Cózar Olmo JA, Sánchez García F, Cuenca Burgos MJ
Hospital La Inmaculada. Huércal Overa. Almería.
Objetivos. El sistema de Telemedicina nace en 1999 en Andalucía con el objetivo de acercar la asistencia sanitaria a la población. Nuestra comarca es una zona con gran dispersión geográfica lo que en ocasiones dificulta el acceso al hospital de los niños asmáticos. Con este trabajo pretendemos demostrar que la Telemedicina puede ser útil para mejorar el control de nuestros asmáticos, evitar estancias hospitalarias prolongadas y garantizar un acceso equitativo a los servicios sanitarios. Todo ello con un alto grado de satisfacción de las familias y los profesionales implicados.
Metodología.Población: Niños asmáticos de nuestra zona, especialmente los que viven mas alejados del hospital y aquellos con asma moderada/grave. Equipo técnico: Red informática que conecta audiovisualmente en tiempo real al hospital con los centros de salud. Capacidad para transmisión de datos, documentos, RX, etc. Utilización del sistema: La visita se realiza en el Centro de salud estando presente el pediatra junto al niño y sus familiares en contacto audiovisual con el especialista hospitalario. Al finalizar la visita se realiza encuesta anónima de satisfacción a los padres y profesionales.
Resultados. Elevado grado de satisfacción de los padres y los profesionales. Se favorecen las altas hospitalarias precoces con revisión en 24 horas a través de telemedicina. Se potencia la colaboración interniveles y la atención integral de estos niños. Se evitan desplazamientos innecesarios al hospital de los niños y sus familiares. Se mejora la educación sanitaria y el automanejo de la enfermedad con revisiones frecuentes que favorecen el cumplimiento terapéutico y la adquisición de técnicas de inhalación correctas.
Conclusiones. Con los datos obtenidos en el tiempo de funcionamiento de este sistema llegamos a la conclusión de que la telemedicina es un instrumento con grandes posibilidades de futuro que se muestra eficaz en la atención integral del niño asmático, mejorando su calidad de vida y el control de su enfermedad.
TRATAMIENTO DE LA ESTENOSIS BRONQUIAL EN EL POSTOPERATORIO DEL TRASPLANTE PULMONAR PEDIÁTRICO MEDIANTE DILATACIÓN BRONQUIAL ENDOSCÓPICA
Cardona Gallego A, Moreno Galdó A, Marhuenda Irastorza C*, De Gracia Roldan J**, Cobos Barroso N, Liñán Cortés S, Román Broto A**, Gartner S, Vizmanos Lamotte G
Unidad de Neumología Pediátrica y Fibrosis Quística.*Departamento de Cirugía Pediátrica. **Servicio de Neumología. Hospital Vall d'Hebron. Barcelona.
Objetivos. Valorar la utilidad de la dilatación bronquial neumática en el tratamiento de la estenosis bronquial en el postoperatorio del trasplante pulmonar pediátrico.
Metodología. Se utilizaron balones de angioplastia de 4 a 8 mm de diámetro y 2 cm de longitud (Cordis Europa NV, LJ Roden, The Netherlands). La dilatación se realizó bajo visión directa a través de un broncoscopio rígido o de un broncoscopio flexible de 4,9 mm, bajo anestesia general. El balón se mantuvo hinchado durante 30 segundos a una presión de 4 a 6 atmósferas, realizándose entre 3 y 4 dilataciones por sesión.
Resultados. Se han tratado 6 niños con edades comprendidas entre 9 meses y 15 años. La intensidad de la estenosis era del 80-90% en 3 casos, 60% en 1 caso y 50% en 2 casos. La estenosis estaba localizada en el bronquio principal derecho en 2 casos y en el izquierdo en 4 casos. En 3 pacientes se utilizó el broncoscopio rígido y en 3 el broncoscopio flexible. La estenosis se resolvió favorablemente en 4 pacientes tras una sesión de dilatación, y en uno tras 4 sesiones. En un paciente no se resolvió tras 4 sesiones de dilatación, debido a la presencia de malacia importante asociada, siendo necesaria la colocación a los 13 meses de edad de una prótesis endobronquial (Ultraflex 8 mm, Boston Scientific, Natick, Mass.).
Conclusiones. La dilatación bronquial neumática constituye un método eficaz para el tratamiento de las estenosis bronquiales en los pacientes pediátricos trasplantados de pulmón.
VALORACIÓN DE LA FUNCIÓN CARDÍACA EN PACIENTES AFECTOS DE FIBROSIS QUÍSTICA
Bardallo Cruzado L, Navarro Merino M, Pérez Pérez G, Romero Pérez MM, Moya Angeler Plaza FJ, Carrasco Rangel M
Servicio de Pediatría. Hospital Virgen Macarena. Sevilla.
Introducción. Las complicaciones cardíacas de la fibrosis quística (FQ) pueden ser de dos tipos: el cor pulmonare secundario a enfermedad pulmonar crónica del niño mayor y la insuficiencia cardiaca aguda del lactante con fibrosis miocárdica.
Objetivos. Valorar la morfología y la función cardíaca en pacientes afectos de FQ con ecocardiografía. Correlacionar el score clínico, radiológico y la función pulmonar de los pacientes.
Material y método. Estudio descriptivo, trasversal, analizando edad de comienzo de la enfermedad, edad de diagnóstico genético, tiempo de evolución de la enfermedad, genotipo, tipo de compromiso predominante (respiratorio o digestivo), score de Shwachman-Kulcyclci, score de Bhalla, función pulmonar y ecocardiografía. Los resultados se analizan con el programa estadístico SPSS.
Resultados. Se estudian 13 pacientes con edades comprendidas entre 2 y 20 años. La edad media de inicio de los síntomas fue de 1,96 años. La edad media de diagnóstico genético es de 6,25 años. El tiempo medio de evolución de la enfermedad es de 10,11 año. Los genotipos encontrados son: deltaF508/N en 5 pacientes, deltaF508/deltaF508 en 2, G542X/deltaF508 en 1 al igual que los genotipos R1162X/deltaF508 y deltaF508/R334W; En 3 de los pacientes no se ha encontrado ninguna mutación. En 6 predomina la clínica respiratoria, en 2 la digestiva y en 5 ambas. La puntuación media en el score clínico de Shwachman-Kulcyclci es de 81,54 y en el radiológico (TAC) de Bhalla de 14,8. El 27,3% presenta FEV1/CVF menor de 80%, el 38,5% tiene un FEV1 menor del 80% y el 50% FEF 25-75% menor del 65%. La ecocardiografía realizada es normal en todos los siendo el flujo pulmonar medio de 152,69 mseg (rango 130-200 mseg). Al comparar el score de Bhalla con el grado de afectación clínica encontramos un coeficiente de correlación de Rho de Spearman de 0,854 (p = 0,001). Si correlacionamos el grado de afectación clínica con el valor del FEV1/CVF también encontramos una correlación altamente significativa.
Conclusiones.1) La mutación genética más frecuente encontrada es la delta F508 en heterocigosis. 2) La morfología y la función cardiaca de todos los pacientes estudiados son normales. 3) Existe correlación estadística entre las manifestaciones clínicas, radiográficas y la función pulmonar.
VENTILACIÓN NO INVASIVA EN EL ESTATUS ASMÁTICO PEDIÁTRICO
Castelló Almazán I, Pons Òdena M, Jordan García I, Séculi Palacios JL, Martín Mateos MA, Palomeque Rico A
Unitat Integrada de Pediatría Hospital Sant Joan de Déu-Hospital Clínic. Universitat de Barcelona.
Introducción. La ventilación no invasiva (VNI) es una opción terapéutica cada vez más utilizada en la insuficiencia respiratoria (IR) en Pediatría, al mejorar la ventilación y evitar la intubación (IT). Su uso es bastante generalizado en el manejo de los niños con patología neuromuscular, sin embargo existe escasa experiencia en los pacientes con estatus asmático.
Caso clínico. Paciente de 16 años, sexo femenino, ingresa en UCI por estatus asmático. Historia de asma de larga evolución con múltiples ingresos previos, sin precisar UCI. Exploración: regular estado general, con agitación y obnubilación alternantes. Taquicardia (170 lpm), taquipnea (62rpm). Tiraje universal, hipoventilación, sibilantes espiratorios diseminados. Gasometría: pH 7.11, pCO2: 94 mmHg, pO2: 209 mmHg; satHb99% (FiO2: 60%). Se inicia nebulización continua de salbutamol, bromuro de ipratropio e hidrocortisona endovenosa. Se inicia VNI con presión inspiratoria (IPAP) hasta 12-13 cmH2O y espiratoria (EPAP) de 4-5 cmH2O, FiO2:60%. Se administra sulfato de magnesio endovenoso y perfusión continua de ketamina. Mejoría clínica y gasométrica progresivas. Tras 12 horas de VNI, pCO2 = 38 mmHg. Tres horas después se retira VNI y tras 9 horas es trasladada a planta.
Discusión. La ventilación mecánica en el estatus asmático se acompaña de una alta tasa de complicaciones. La VNI sería una buena alternativa, al disminuir el trabajo respiratorio con un menor riesgo. Estudios en adultos demuestran mejoría rápida de la crisis, de la función pulmonar y prevención de la hospitalización.
La VNI en la crisis asmática grave es una atractiva opción en pediatría, pero se necesitan estudios más amplios para poder extender su utilización.
BRONQUIOLITIS INDUCIDA POR VIRUS RESPIRATORIO SINCITIAL: FACTORES DE RIESGO PARA HOSPITALIZACIÓN
Arostegi N*, Vicente D**, Sarasua A*, Montes M**, Ruiz Benito A*, González Pérez-Yarza E***
*Unidad de Lactantes, **Servicio de Microbiología y ***Unidad de Neumología Infantil. Hospital Donostia, San Sebastián.
Antecedentes. La bronquiolitis asociada a infección por virus respiratorio sincitial (VRS) que requiere hospitalización, se relaciona clásicamente con prematuridad, enfermedad pulmonar crónica y cardiopatía congénita, fundamentalmente.
Objetivos. Analizar los factores de riesgo que tienen las bronquiolitis-VRS hospitalizadas más de 24 horas, durante un periodo de tiempo anterior a la administración de palivizumab.
Material y métodos. Se han revisado 369 casos de bronquiolitis, ingresados durante el periodo septiembre-1996 y junio-2000, mediante revisión de historias clínicas y encuesta telefónica. Todos los casos fueron positivos a VRS mediante detección de Ag con un método de enzimoinmunoanálisis comercial (TestPack RSV, Abbott). Se estudiaron las variables siguientes: edad, sexo, estancia hospitalaria, edad gestacional, peso neonatal, parto, patología neonatal, otras patologías previas, lactancia, tabaquismo familiar, guardería, número de hermanos, antecedentes familiares, evolución posterior.
Resultados. La cohorte (n = 369) se distribuye en 198 varones y 171 mujeres, con edad media de 5,5 meses (rango 0-23 meses). Requirieron ingreso en cuidados intensivos 24 casos (6,5%). La estancia media fue de 6,08 días (rango 1-34 días). Todos los casos evolucionaron favorablemente. Analizados los factores de riesgo, muestran los resultados siguientes: Edad gestacional ≤ 32 semanas: 10 casos (2,7%). Peso neonatal: 2.000-2.499 g, 46 casos (12,4%); 1.500-1.999 g, 14 casos (3,7%); < 1.499 g, 2 casos (0,5%). Parto múltiple: 17 casos (4,6%). Ventilación mecánica neonatal, 4 casos (1%). Cardiopatía congénita, 8 casos (2,1%). Displasia broncopulmonar: ninguno. Otras patologías previas: bronquitis repetición, 55 casos (14,9%); dermatitis atópica, 15 casos (4%); alergia a proteína lactovacuna, 8 casos (2,1%). Lactancia materna exclusiva 62,2%, lactancia artificial 31,6%, lactancia mixta 6,2%. Tabaquismo, 154/271 (56,9%). Guardería, 41/258 (15,9%). Antecedentes familiares relacionados, 150 casos (41,8%). Fratria única, 147 casos (41,2%). Evolucionaron a episodios recurrentes de obstrucción de pequeña vía aérea y/o asma, 143 casos (44%).
Conclusiones. Como recientemente han señalado otros autores, la mayoría de las hospitalizaciones por bronquiolitis inducida por VRS, corresponden a niños a término, de pesos adecuados y sin displasia broncopulmonar.
INCIDENCIA Y DISTRIBUCIÓN DE LA PATOLOGÍA RESPIRATORIA EN UN SERVICIO DE URGENCIAS
Ruggeri N, Ruiz L, Urraca O, Clapés R, Llagostera J, Arruga C, Valls C
Servicio de Urgencias, Servicio de Neumología Hospital Nens de Barcelona (SUHNB).
Introducción. Las patologías respiratorias son causas comunes de consulta en Urgencias pediátricas. La posible gravedad clínica de estas enfermedades y la angustia de los padres inducen un gran número de visitas por esta causa.
Objetivos. Estudiar la importancia epidemiológica de los procesos respiratorios en el Servicio de Urgencias analizando los procesos identificando los parámetros que determinan la alta asistencia y los mecanismos para mejorar la orientación de los casos.
Metodología. Análisis de la base de datos de informes realizados el año 2003 en el SUHNB. Se ha seguido la clasificación del programa de Enfermedades Respiratorias de la OMS.
Resultados. Durante el año 2003 se realizaron en el SUHNB 59.452 visitas. 28.053 (47%) fueron procesos respiratorios. Los procesos respiratorios de vías altas catalogados como Catarros fueron 16099 (57%), 3040 (11%) Faringo-amigdalitis, 4919 (18%) Otitis agudas. Se encontraron 1371(5%) Laringotraqueitis, 158 (0,5%) Cruz, y 17 Traqueitis. Los procesos en la vías bajas tuvieron los siguientes diagnósticos y frecuencia: Bronquiolitis 277 (1%), Bronquitis Aguda 3956 (14%), Bronquitis recurrentes 234 (0,8%) y Neumonías 684 (2,5%). La dificultad respiratoria como motivo de consulta es determinante de mayor numero de patologías que el síntoma Tos. Los antecedentes de bronquitis como patología respiratoria previa tiene alta prevalencia. De estos se ingresaron 35 casos (1%) y se derivo 1.
Conclusiones. La identificación y selección precoz de la patología respiratoria en los servicios de Urgencias es importante. La sintomatología que más identifica la gravedad de los casos es la dificultad respiratoria. La educación de los padres sobre síntomas de alarma en patología respiratoria es fundamental para el rápido diagnostico y tratamiento.
TRANSPLANTE HEPÁTICO Y ALERGIA A ALIMENTOS
Martín-Muñoz MF, Fernández Ruiz N, Muñoz Bartolo G*, de la Vega A *, Boyano T, García Ara C, Díaz Pena JM, Martín-Esteban M
Servicio de Alergia. *Servicio de Hepatología. Hospital Infantil "La Paz". Madrid.
Desde la década de los 80 se han realizado en nuestro hospital 305 transplantes hepáticos. En los últimos años se ha producido un aumento de casos de alergia a alimentos en niños sometidos a este tratamiento.
Objetivo. Valoración de factores asociados con alergia a alimentos en niños con transplante hepático.
Pacientes y métodos. A todos los niños con transplante hepático remitidos a nuestro servicio por reacción adversa a alimentos se les realizó historia clínica, demostración de IgE específica frente al alimento sospechoso y prueba de tolerancia en caso de duda.
Valoramos: Sexo, patología hepática, edad al diagnóstico de hepatopatía, edad al transplante, tipo de transplante, rechazos, número de transplantes, tratamiento inmunosupresor, antecedentes de atópia, alimentos implicados y edad de reacción, IgE específica (prick y/o IgE sérica) e IgE total.
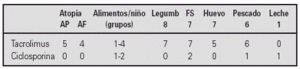
Resultados. Estudiamos 17 niños, solo 15 fueron diagnosticados de alergia. Siete eran niños y 8 niñas. El motivo del transplante en 10 niños fue atresia de vías biliares, en 2 cirrosis idiopática, en 1 fibrosis quística, en 1 hepatoblastoma, y en uno fallo hepático agudo autoinmune. La media de edad al diagnóstico de su hepatopatía fue de 3,66 ± 4,4 meses (1-18 meses) y la media de edad del transplante hepático 20,4 ± 30,5 meses (4 m-10 años). Once de los transplantes son segmentarios o reducidos (dos de donante vivo). El tratamiento inmunosupresor además de esteroides sistémicos era en 12 casos tacrolimus y en 3 ciclosporina. Cuatro niños tenían AP y AF en primer grado de atopia y uno solamente AF.
Siete de los niños tenían alergia a un solo alimento, 4 a dos grupos, 2 a tres y 1 a cuatro grupos de alimentos (huevo, legumbres, frutos secos y pescado).
Conclusión. Antecedentes de atopia e inmunosupresión con takrolimus se asocian a alergia a alimentos en niños con transplante hepático.
ALERGIA A QUESO DE OVEJA Y CABRA CON BUENA TOLERANCIA A LECHE DE VACA Y DERIVADOS
González G, Ibáñez MD, Jiménez G, Muñoz C, Laso MT, Moneo I*
Unidad de Alergia. Hospital Universitario Niño Jesús. Madrid. *Centro de Investigación Clínica y Medicina Preventiva. Instituto de Salud Carlos III. Madrid.
Introducción. Presentamos dos pacientes con alergia a queso de cabra y oveja con buena tolerancia a leche de vaca y estudiamos la alergenicidad de la leche y de la caseína (considerada alérgeno mayor) de las tres especies.
Casos clínicos.Caso 1: paciente de dos años que presentó urticaria perioral, angioedema labial y asma tras la ingestión de queso de oveja. Siempre ha tolerado leche de vaca (LV) y derivados. Prick para LV, caseína de vaca (CV), y otras proteínas: negativo. Prick-prick para queso de oveja y cabra: positivos, para queso de vaca: negativo. CAP (clase): LV (1), proteínas de LV (0). Inmunoblotting realizado con leche entera de las tres especies y sus caseínas: se observaron bandas con capacidad para fijar IgE correspondientes a las fracciones de las caseínas de la leche de oveja (LO) y cabra (LC) y para las distintas proteínas de la LO y LC. No se observaron bandas en los inmunoblottings de LV y CV. Caso 2: paciente de 9 años que presentó en dos ocasiones urticaria, angioedema labial y vómitos tras ingerir quesos de origen desconocido. Siempre ha tolerado LV y derivados. Prick para LV y CV: positivos, otras proteínas: negativos. Prick-prick para LV, LO, LC, queso de vaca, oveja y cabra: positivos. CAP (clase): LV (2), CV (3) y otras proteínas (0). Inmunoblotting: se observan bandas que corresponden a las caseínas y sus distintas fracciones y resto de proteínas de la leche de las tres especies.
Conclusiones. Demostramos alergia mediada por IgE a leche de oveja y cabra en dos pacientes que toleran leche de vaca y derivados. Uno de los pacientes estaba sensibilizado exclusivamente a la leche de oveja y cabra y no a la de vaca.
ANAFILAXIA POR CARACOL
Lizaso MT, Anda M, Arroabarren E, García BE, Goienetxe E, Tabar AI
Sección de Alergología. Hospital Virgen del Camino. Pamplona.
Introducción. El consumo de caracoles terrestres (Helix aspersa) es relativamente frecuente en el área mediterránea. La alergia alimentaria a caracol es infrecuente, siendo el asma la manifestación clínica más habitual. Se ha descrito reactividad cruzada con crustáceos y con Dermatophagoides pteronyssinus.
Caso clínico. Niño de 11 años de edad con antecedentes de haber presentado dos episodios de disnea sibilante coincidiendo con procesos infecciosos de vías respiratorias superiores. Tras dos horas de la ingesta de arroz blanco, caracoles y jamón presenta bruscamente cuadro de rinoconjuntivitis, disnea, urticaria generalizada con angioedema facial, dolor abdominal y nauseas. El episodio cede tras tratamiento hospitalario con adrenalina, corticoides y antihistamínicos.
Material y métodos. Se realizaron pruebas cutáneas en prick con extractos de alimentos y neumoalergenos frecuentes en nuestro medio y con el grupo de mariscos y de ácaros, así como con caracol fresco (prick by prick). Se determinó IgE específica (CAP-System) frente a caracol y alergenos positivos en prick.
Resultados. Las pruebas cutáneas en prick resultaron positivas para D. Pteronyssinus, Phleum pratense y caracol (prick con extracto comercial y prick by prick). La IgE específica fue positiva para los mismos alergenos.
Conclusión. Se presenta un caso atípico de anafilaxia por alergia a caracol terrestre (Helix aspersa) en un niño sensibilizado a D. Pteronyssinus.
HIPERSENSIBILIDAD SELECTIVA A MEROPENEM Y A PIRAZOLONAS EN UN PACIENTE PEDIÁTRICO
Jiménez G, Ibáñez MD, Muñoz MC, Laso MT
Servicio de Alergia. Hospital Universitario Niño Jesús. Madrid.
Introducción. La coexistencia de hipersensibilidad a dos grupos de fármacos en un mismo paciente pediátrico es excepcional. El meropenem es un antibiótico betalactámico del grupo de los carbapenems de reciente aparición de administración IV estando limitado su uso al ámbito hospitalario.
Caso clínico. Describimos el caso de un paciente de 9 años que ingresa en UCI por peritonitis secundaria a colecistectomía. Desde el comienzo de la administración de meropenem y metamizol magnésico, el paciente presenta un rash cutáneo descamativo en tórax y parte proximal de miembros inferiores y molestias faríngeas. Tras varios días de tratamiento el paciente presenta un cuadro de anafilaxia después de la administración conjunta IV de ambos medicamentos. A las 24 horas se reinicia la administración IV aislada de meropenen presentando inmediatamente rash cutáneo. Se evidenció eosinofilia importante que desapareció tras la suspensión de los medicamentos y resolución del cuadro. CAP a penicilina amoxicilina y látex: clase 0. Prick /ID con lectura inmediata y tardía con PPL, MDM, penicilina G, amoxicilina, cefuroxima, cefotaxima, imipenen, meropenem, metamizol e ibuprofeno, látex: negativas. Pruebas epicutáneas con amoxicilina, ibuprofeno, metamizol: negativas y con meropenem (concentración al 5% en vaselina) positiva a las 48 horas compatibles con toxicodermia/eritema exudativo multiforme en estudio histológico de la biopsia. Provocaciones controladas hasta dosis terapéuticas y dosis domiciliarias durante 7 días con amoxicilina, cefuroxima e ibuprofeno: negativas. Provocación con metamizol (1,4 g): erupción eritematopapular inmediata
Discusión. Describimos el primer caso de hipersensibilidad no mediada por IgE a meropenem demostrada por historia compatible, pruebas epicutáneas y estudio anatomopatológico. Confirmamos la selectividad de grupo mediante pruebas de provocación controladas con otros betalactámicos. El paciente además fue diagnosticado de hipersensibilidad a pirazolonas por historia clínica compatible y prueba de provocación positiva.
TRES CASOS DE SÍNDROME HIPER-IGE DETECTADOS A PARTIR DE LA SOSPECHA CLÍNICA EN ASISTENCIA PRIMARIA
Martínez Marín FJ, Guerra Pérez MT, Brieva JA, Sampalo A
Centro de Salud Pinillo Chico. Puerto de Santa María. Distrito Bahía-Cádiz. Servicio de Inmunología, Hospital Puerta del Mar. Cádiz.
El síndrome hiper-IgE está descrito como una enfermedad de escasa prevalencia, que cursa con inmunodeficiencia, lesiones dérmicas, infecciones pulmonares y niveles de IgE muy elevados. A menudo se asocian malformaciones faciales y alteraciones músculo-esqueléticas. Presentamos tres casos de Síndrome hiper-IgE en niños diagnosticados a partir de datos de sospecha clínica en consulta de atención primaria del Puerto de Santa María; y cuyo diagnóstico se confirmó en el Servicio de Inmunología del Hospital Puerta del Mar.
Se trata de 2 varones y una niña de 2, 3 y 11 años de edad, que consultaron por infecciones de repetición, y en los que se detectaron niveles elevados de IgE (1446 UI/ml, 4181 UI/ml y 2766 UI/ml). Como otros signos sugerentes encontramos: facies peculiar "nariz en silla de montar, puente nasal ancho, implantación baja de las orejas, hiperlaxitud ligamentosa y pies plano-valgo (caso 1); dentición avanzada para su edad, hiperlaxitud articular y retraso estaturo-ponderal (caso 2); doble dentición, hiperlaxitud articular y tiroiditis autoinmune (caso 3). En todos los casos se confirmó el diagnóstico y se efectuó control y seguimiento de los pacientes.
PRICKS TEST EN ATENCIÓN PRIMARIA: ¿UN RETO POSIBLE DE ASUMIR?
Momblán de Cabo JJ, Batlles Garrido J, Bonillo Perales A, Medina Magán MB, Tello Ochoa JM, López Rosique JA*
Unidad Clínica de Alcaudete. *Distrito Sanitario de Jaén-Sur. Jaén.
Objetivos. Los objetivos de esta comunicación es conocer si es posible asumir desde la pediatría de atención primaria la realización de pruebas alérgicas, a niños con síntomas asmáticos en el último año, posibilitando de este modo un screening inicial para la atención especializada, basándose en los procesos asistenciales de próxima instauración en distintas comunidades autónomas.
Material y métodos. Se obtuvieron a través de número aleatorios aquellos niños mayores de 5 años incluidos dentro de la cartera de servicios de la Unidad Clínica, de una población estimada de 130, con una muestra final de 48 niños. Se utilizaron lancetas ALK y reactivos estandarizados (Abelló®), con los siguientes reactivos: histamina (control positivo), suero fisiológico (control negativo), dermatophagoides pteronissinus, dermatophagoides farinae, alternaria alternata., olivo, mezcla de gramíneas, artemisa vulgaris, parietaria judaica, chenopodium album, ciprés, epitelio de gato, perro y caballo.
Resultados. Se obtuvieron un 56,3% de resultados positivos: Dermatophagoides Pteronissinus: 10,4%, Derm. Farinae: 12,5%, Alternaria: 14,6%, Olivo: 35,4%, Gramineas: 18,8%, Artemisa: 4,2%, Parietaria: 0%, Chenopodium 8,3%, Ciprés: 6,3%, Perro: 4,2%, Gato 4,2% y Caballo: 2,1%. Se derivaron a alergología infantil un 45% de los resultados positivos
Conclusiones. Consideramos que es una práctica diagnóstica factible y fácil de realizar desde atención primaria y que conllevaría a un descenso de presión asistencial y screening para el segundo nivel.
PARACETAMOL Y ASMA EN NIÑOS PREESCOLARES: ¿CONFUSIÓN POR INDICACIÓN?
García García ML1, Boquete Paris M2, Nieto García A3, Díaz Vázquez C4, Villa Asensi JR5, García-Marcos L6
1Departamento de Pediatría. Hospital Leganés. Madrid. 2Departamento de Alergia, Hospital Xeral. Lugo. 3Unidad Alergia Infantil, Hospital La Fe, Valencia. 4Centro de Salud Moreda Aller, Asturias. 5Unidad Neumología Pediátrica. Hospital Niño Jesús. Madrid. 6Unidad Investigación. Cartagena (Murcia).
Objetivo. Investigar la relación entre la ingesta de paracetamol y las sibilancias en niños preescolares
Métodos. Un total de 245 pediatras de atención primaria distribuidos aleatoriamente por todo el país seleccionaron al menos un caso y un control de entre sus pacientes. El caso era un niño de menos de 3 años que consultaba por sibilancias. El control fue el siguiente niño visto en la consulta que no tuviera sibilancias y que fuera equivalente en cuanto a la edad (+/- 3 meses) y sexo. Se preguntó a la madres sobre el uso regular de paracetamol por sus hijos durante su primer año de vida (si/no) y durante el año anterior (nunca, al menos una vez/año, al menos una vez/mes). Otros factores de riesgo preguntados fueron: uso e antibióticos durante el primer año de vida (si/no), si habían lactado al pecho al niño (nunca frente a 3 meses o más), si tenían otros hijos (si/no) y si habían asistido a la guardería (nunca/>= 1 mes).
Resultados. De la población de estudio de 973 niños (edad media 33 meses) el 55,4% había usado paracetamol de forma regular durante el primer año de vida del niño. Se asoció la existencia de sibilancias a este uso (OR 1,67, 95%CI 1,28-2,18), como también al uso de antibióticos (OR 2,61, 95%CI 1,98-3,44). Durante el primer año de vida del niño el uso de ambos fármacos estuvo correlacionado significativamente (OR 3,07, 95%CI 1,98-3,44). Cuanto más frecuente fue el uso de paracetamol durante el año anterior, mayor fue el riesgo de sibilancias (OR 1,50, 95%CI 0,93-2,44 para una vez/año y OR 3,01, 95%CI 1,77-5,12 para una vez/mes). Los factores que se asociaron independientemente en la regresión logística con el uso de paracetamol durante el primer año fueron: uso de antibióticos (aOR 2,49, 95CI% 1,79-3,46), asistencia a la guardería al menos un mes (aOR 1,62, 95%CI 1,17-2,23) y haber sufrido al menos un episodio de sibilancias (aOR 1,31, 95%CI 0,95-1,81).
Conclusión. El uso de paracetamol se asocia a las sibilancias en los niños preescolares. La relación de este uso con el uso de antibióticos y con la asistencia a guarderías indica que la asociación probablemente es debida a una confusión por indicación.
VALORACIÓN DE HÁBITOS TABÁQUICOS EN FAMILIARES DE NIÑOS CON PROCESOS RESPIRATORIOS
Manjón G, Javierre E, Ruiz de la Cuesta C, Abió S, Gracia E, Carceller R, Lou G, Guallar I, Boné J
Servicio de Alergología e Inmunología. Hospital Universitario Miguel Servet. Zaragoza.
Introducción. El tabaquismo supone una gran preocupación de las autoridades sociosanitarias por su prevalencia, implicación en enfermedades y desarrollo de campañas para reducir hábitos tabáquicos.
Objetivos. Conocer hábitos tabáquicos en padres de pacientes con enfermedades respiratorias en consultas de Alergología y compararlos con grupo control.
Material y métodos. Encuesta sobre tabaquismo familiar a 220 niños y estudio casos controles: Casos (n = 125): niños atendidos en consulta Alergología (Hospital Universitario Miguel Servet. Zaragoza) por procesos respiratorios. Controles (n = 95): pacientes de dicha consulta con problemas no respiratorios y consulta de Cardiología del mismo centro.
Resultados. Media de edad y desviación típica de padre, madre y niños: 41,19 ± 6,04; 39,39 ± 5,34 y 8,99 ± 4,03 años en grupo casos y 38,42 ± 5,97; 35,07 ± 5,12 y 4,12 ± 3,83 en controles. Están en contacto con fumadores el 66,4% de niños con problemas respiratorios, 3 pacientes adolescentes fumaban, esto supone un 13% de adolescentes. Mayor riesgo de hiperreactividad bronquial en hijos de mujeres fumadoras, odds ratio (OR) = 2,142. Siguen siendo fumadores 45,5% de padres y 45,2% de madres de niños con enfermedades respiratorias y 48,9% de padres y 37,2% de madres de grupo control esta diferencia respecto a madres supone χ2 = 2.376.
Conclusiones.1) Elevado porcentaje de niños con problemas respiratorios están expuestos al humo del tabaco en casa. 2) Mayor relación entre procesos respiratorios disneizantes y sin base alérgica (hiperreactividad bronquial) y madres fumadoras, suponiendo el doble de riesgo para padecerlos. 3) A pesar de consultar por problemas respiratorios no abandono de hábito tabáquico.
PSEUDOTUMOR INFLAMATORIO ENDOBRONQUIAL
Luna Paredes MC, Antón-Pacheco JL, López M, Martínez Gimeno A, García Hernández G
Unidad de la Vía Aérea Pediátrica. Hospital Universitario 12 de Octubre. Madrid.
Introducción. Los tumores primarios de la vía aérea son muy poco frecuentes en la edad pediátrica y el 60-70% corresponden a neoplasias malignas. Presentamos un caso de pseudotumor inflamatorio endobronquial en una niña de 13 años.
Caso clínico. Paciente de 13 años de edad con antecedentes de tuberculosis tratada en su país de origen, Guinea Ecuatorial. Presentó un cuadro de dolor en hemitórax izquierdo con fiebre intermitente y diseña de esfuerzo, de un año de evolución. En la radiografía y ecografía de tórax se observó un colapso total del pulmón izquierdo con desviación mediastínica y ausencia de derrame pleural. El CT torácico confirmó los hallazgos anteriores y demostró una obstrucción completa del bronquio principal izquierdo. En la broncoscopia se observó una masa vegetante y de consistencia blanda, que se biopsió, ocupando toda la luz del bronquio izquierdo, siendo el resto de la exploración normal. El diagnóstico histológico fue de pseudotumor inflamatorio. Dada la larga evolución del caso, lo que hacía improbable la recuperación funcional del pulmón afecto, se optó por un tratamiento quirúrgico. En la cirugía se observó: el pulmón totalmente colapsado con firmes adherencias pleurales, material purulento intraparenquimatoso, y el bronquio principal dilatado y friable. Se realizó una neumonectomía izquierda reglada. El postoperatorio cursó sin incidencias y la paciente se encuentra asintomática un año después de la cirugía. En la broncoscopia de control no se ha observado recidiva local de la enfermedad.
Discusión. El pseudotumor inflamatorio es una lesión que se comporta como un tumor benigno y se considera que es una respuesta inflamatoria local a un estímulo previo. Con mayor frecuencia se localiza en el parénquima pulmonar y excepcionalmente es endobronquial. Presenta un crecimiento lento y progresivo, con invasión local y tendencia a la recidiva si no se realiza un tratamiento quirúrgico adecuado.
INMUNOTERAPIA SUBLINGUAL A ÁCAROS DEL POLVO EN NIÑOS
Viñas Domingo M, Ranea Arroyo S, Marín Molina AM, Eseverri Asín JL
Sección de Alergia Pediátrica. Hospital Universitari Materno-Infantil Vall d'Hebron. Barcelona.
Objetivo. Estudiar la seguridad y la tolerancia de la inmunoterapia sublingual (SLIT) en niños afectos de asma y/o rinitis sensibilizados a los ácaros del polvo.
Metodología. Empleamos inmunoterapia sublingual con extracto estandarizado de Dermatophagoides pteronysinuss (100%) durante un periodo de tiempo de 24 meses. Se hicieron controles clínicos 1 mes pre-SLIT, al mes, y cada 3 meses, con pruebas cutáneas a inhalantes, determinación de IgE total y específica a los diferentes ácaros del polvo y cartilla de control de síntomas.
Resultados. Incluimos 64 pacientes (67,2% niños y 32,8% de niñas), con una edad media de 9,27 ± 2,24 años. El diagnóstico inicial fue de rinitis en el 42,2% de los niños, de asma en el 29,68% y de rinitis más asma en el 28,12%. Presentaron los siguientes efectos adversos durante el periodo de iniciación (frasco 0): rinitis (12), conjuntivitis (3), prurito lingual (2), urticaria (1) y cefalea? (3). En 9 de los inicios los criterios de valoración no se pudieron recoger debido a un claro mal cumplimiento del tratamiento. En 3 niños tuvimos que suspender la SLIT: en 2 de ellos por evolución inestable de su asma y en 1 por intolerancia oral. El valor de la IgE total pre-SLIT fue de 417,35 ± 478,01 U/ml y no sufrió variaciones estadísticamente significativas en las posteriores determinaciones. Tampoco observamos diferencias estadísticamente significativas del diámetro de las pápulas medidas pre y post-aplicación de la SLIT (p > 0,05). Sin embargo, la valoración subjetiva de la inmunoterapia fue favorable en un 94,6% de los niños y tan sólo un 5,4% reconoció un claro empeoramiento de la clínica.
Conclusiones. La vía sublingual con extracto de ácaros en niños ha resultado ser un tratamiento seguro, con una valoración subjetiva muy positiva y una respuesta terapéutica favorable (reducción de los síntomas y del uso de medicación de aivio). Tal vez, el único obstáculo que presenta la SLIT es el cumplimiento de dicho tratamiento.
COMPARACIÓN DE SÍNTOMAS ASMÁTICOS Y CONSUMO DE FÁRMACOS EN NIÑOS CON ASMA MODERADA CRÓNICA SEGÚN SEAN TRATADOS O NO CON INMUNOTERAPIA
Lendínez Molinos F, Batlles Garrido J, González Jiménez Y, Rubí Ruiz T, Aguilera Sánchez P, Sánchez Pérez R, Bonillo Perales A
Unidad de Neumología Infantil. Hospital Torrecárdenas. Almería.
Objetivos. Analizar si existen diferencias estadísticamente significativas en los síntomas asmáticos y consumo de fármacos en niños con asma moderada crónica según sean tratados o no con inmunoterapia (IT).
Pacientes y métodos. Se estudian prospectivamente durante 1 año 60 niños entre 6 y 10 años con criterios de asma moderada crónica (GINA 2002) que presentan monosensibilización alérgica a D. farinae y/o D. pteronyssymus (test cutáneo positivo). Los 60 niños se clasifican de forma aleatoria en 2 grupos: Grupo 1 (no IT): 30 niños, recibiendo tratamiento escalonado del asma según protocolos vigentes; Grupo 2 (IT): 30 niños en los que además del tratamiento clásico se le añade IT subcutánea específica a ácaros según recomendaciones de la OMS. A todos los padres se les entrega una hoja de síntomas en la cual tenían que marcar el número de perdidas de escuela, crisis de asma, días con tos, sibilancias, sibilancias nocturnas, sibilancias con ejercicio así como el consumo de salbuatmol, budesonida o salmeterol. Diseño del estudio: ensayo clínico fase IV, abierto, randomizado, controlado, paralelo y balanceado con 1 año de seguimiento. Las distintas variables se introdujeron en el programa estadístico SPSS 11.0 y se realizó una "t" de student.
Resultados. A los 6 meses de seguimiento el grupo que recibe IT tiene menos pérdidas escolares (IT: 0,4 ± 1,1; no IT: 2,5 ± 5,3; p < 0,05) y menos visitas a urgencias (IT: 0; no IT: 0,15 ± 0,4; p < 0,08) que el grupo que no recibe IT. También el grupo que recibe IT presenta menos crisis de asma, días con tos, días con sibilancias y sibilancias con ejercicio que el grupo que no recibe IT pero sin alcanzar significación estadística. En cuanto al consumo de fármacos a los 6 meses, el grupo con IT consume menos salbutamol que el que no recibe IT (IT: 9,7 ± 13; no IT: 27,3 ± 45,4; p < 0,05) sin diferencias en el consumo de otros fármacos. Estas diferencias que se obtienen entre los dos grupos de tratamiento a los 6 meses, no se obtienen al año de seguimiento donde no encontramos diferencias estadísticamente significativas en ninguna de las variables analizadas.
Comentarios y conclusiones. Si analizamos los resultados obtenidos a los 6 meses, observamos que la IT podría ser un instrumento terapéutico de utilidad, sin embargo al año de seguimiento los resultados entre ambos se igualan. Creemos que hay varios aspectos que resaltar: 1) El número de pacientes podría ser pequeño para detectar la diferencia entre los grupos. 2) Una parte de los pacientes podrían estar sobremedicados, enmascarando el efecto de la IT. 3) Es sabido que a lo largo del tiempo es normal esperar una mejoría gradual de la clínica asmática por lo que las diferencias en el tratamiento se igualan. 4) Para evaluar el efecto completo de la IT es necesario un mínimo de 2 años; sin embargo en nuestro estudio únicamente se ha realizado con un año de seguimiento.
ESTUDIO DE PRUEBAS DE PROVOCACION ORAL A ALIMENTOS
Santana Rodríguez C, Fernández Alonso JE, Penela Vélez-Guevara MT, Puente Sánchez C, Cuadrado Bello P
Servicio de Pediatría. Hospital General de Segovia.
Objetivos. Conocer las características epidemiológicas de los pacientes seleccionados para realización de prueba de provocación oral a alimentos (PPOA) en nuestro Servicio. Analizar factores asociados a no tolerancia y valorar la utilidad de triptasa sérica en casos de PPOA de dudosa positividad.
Metodología. Estudio retrospectivo de todas las PPOA realizadas durante el año 2003, recogiendo datos referentes a: alimento implicado, edad, sexo, enfermedad atópica asociada, alergia a otros alimentos, historia de reacción severa previa, resultados de prick e Ig E específica previos (CAP), y triptasa de los casos dudosos.
Resultados. Durante el periodo de estudio se han realizado 39 PPOA de las cuales resultaron positivas 7 (17%) y negativas 32. Los alimentos implicados fueron: leche 22 PPOA con 4 positivas (18%), huevo 7 con 2 positivas (29%), pescado 5 con 1 positiva (25%), y con PPOA negativas trigo 2, pollo 1, plátano 1, patata 1. Los datos comparativos en las PPOA positivas (no tolerantes) frente a las negativas fueron: edad media 2,08 años frente a 3,66; razón varón / mujer 2,5 y 1,1; hubo enfermedad atópica asociada en 57% y 43%; alergia a otros alimentos en 57% y 25%; historia de reacción severa en 14% y 3%; positividad en prick 71% y 43%; positividad en CAP 85% y 34%; positividad en ambos 57% y 28% respectivamente. Todos los no tolerantes tenían CAP > 2,3 kU/l para leche y > 1,9 para huevo. Hubo 3 PPOA de dudosa positividad a los que se determinó niveles de triptasa. Con reprovocación posterior 1 fue positiva (triptasa inicial 1,8 mcg/l) y 2 negativas (3,4 y 1,6 mcg/l)
Conclusiones. La PPOA es fundamental para el diagnóstico final en alergia alimentaria, si bien en casos aislados (síntomas subjetivos o ambiguos) puede resultar difícil su interpretación. Los niveles de triptasa no han permitido discriminar PPOA de dudosa positividad Factores asociados a no tolerancia (PPOA positiva) fueron: alergia a huevo, menor edad, sexo varón, asociación a atopia, sensibilización a otros alimentos, niveles en CAP para leche > 2,3 kU/l y para huevo > 1,9 kU/l.
NIVELES DE INTERLEUCINAS SÉRICAS E INTRALINFOCITARIAS EN NIÑOS CON ASMA MODERADA CRÓNICA SEGÚN SEAN TRATADOS O NO CON INMUNOTERAPIA
Lendínez Molinos F, Batlles Garrido J, González Jiménez Y, Rubí Ruiz T, Aguilera Sánchez P, Sánchez Pérez R, Bonillo Perales A.
Unidad de Neumología Infantil. Hospital Torrecárdenas. Almería.
Objetivos. Analizar si existen diferencias estadísticamente significativas en los niveles de interleucinas séricas (IL) e intralinfocitarias (iIL) en niños con asma moderada crónica según sean tratados o no con inmunoterapia (IT).
Pacientes y métodos. Se estudian prospectivamente durante 1 año 60 niños entre 6 y 10 años con criterios de asma moderada crónica (GINA 2002) que presentan monosensibilización alérgica a D.farinae y/o D. pteronyssymus (test cutáneo positivo). Los 60 niños se clasifican de forma aleatoria en 2 grupos: Grupo 1 (no IT): 30 niños, recibiendo tratamiento escalonado del asma según protocolos vigentes; Grupo 2 (IT): 30 niños en los que además del tratamiento clásico se le añade IT subcutánea específica a ácaros según recomendaciones de la OMS. A todos los niños se cuantifican al inicio, a los 6 meses y a los 12 meses los niveles de IL séricas (técnica de enzimoinmunoanálisis) e intralinfocitarias (citometría de flujo). Diseño del estudio: ensayo clínico fase IV, abierto, randomizado, controlado, paralelo y balanceado con 1 año de seguimiento. Las distintas variables se introdujeron en el programa estadístico SPSS 11.0 y se realizó una "t" de student.
Resultados. En ninguno de los 3 momentos analizados hemos encontrado diferencias significativas en los niveles de IL- séricas e iIL entre los dos grupos de tratamiento (p = NS). Se muestran los resultados obtenidos en momento 1 y momento 2.
Comentarios. Aunque es conocido que el tratamiento con IT es capaz de cambiar el perfil Th2 a Th1, en nuestro estudio al analizar las IL séricas e intralinfocitarias no hemos encontrado diferencias significativas entre los dos grupos, por lo que posiblemente el tiempo de seguimiento de 1 año sea insuficiente para valorar adecuadamente las diferencias.
PERFIL DE SENSIBILIZACIÓN A ALERGENOS DEL LATEX EN UNA POBLACIÓN PEDIÁTRICA
Anda M, Tabar AI, García BE, Gómez B, Arroabarren E, Cáceres O*, Sanz ML*
Sección de Alergología. Hospital Virgen del Camino. Pamplona. *Departamento de Alergología e Inmunología Clínica. Clínica Universitaria. Universidad de Navarra.
Objetivo. Establecer el perfil de sensibilización individual al látex mediante Test de activación de basófilos (TAB) y detección de IgE específica con alergenos recombinantes.
Material y métodos. Incluimos 22 niños, diagnosticados de alergia al látex en nuestro Servicio. 13 con antecedentes quirúrgicos y 15 atópicos (10 alérgicos a frutas). Se realizó Test de activación de basófilos (TAB) frente a látex, Hev b 5, 6,01 y 6,02 y se determinó la presencia de IgE específica con los antígenos recombinantes Hev b 1, 5,.6.01 y 8.
Resultados. Mediante TAB, 59% fueron positivos con Hev b 5 (77% de los multiintervenidos); 8 pacientes para Hev b 6,01 (23% del grupo de riesgo quirúrgico y 55% en el otro grupo) y 18 presentaron positividad para Hev b 6,02. La determinación de IgE específica frente a rHev b1 sólo fue positiva en 3 pacientes multiintervenidos (2 monosensibles). En 10 pacientes a rHev b 5 (61% de los multiintervenidos), a rHev b 6,01 en 15 pacientes (sin diferencias en ambos grupos) y en 4 se detectó positividad a rHev b 8, 2 de ellos monosensibles y sin antecedentes quirúrgicos.
Conclusiones. En nuestra población tanto mediante TAB como mediante IgE específica frente a recombinantes, Hev b 5 es un alergeno relevante en pacientes poliintervenidos y la positividad en dicho grupo a rHev b 1 es inferior a la esperada. Hev 8, única sensibilización detectada en 2 pacientes, debe ser considerado como alergeno relevante en pacientes alérgicos al látex sin factores de riesgo quirúrgico.
SENSIBILIZACIÓN A HUEVO Y PROTEÍNAS AVIARES EN DOS NIÑOS
Siles Sánchez-Manjavacas A, López Escobar A, Vela Valldecabres C, Echeverría Zudaire L, Bracamonte Bermejo T, García García ML, Bartolomé Zavala B*
Servicio de Pediatría. Hospital Severo Ochoa. Leganés. Madrid. *Laboratorio de Aplicaciones - I+D. Bial- Aristegui. Bilbao.
Introducción. En algunos pacientes con alergia al huevo, sobre todo a la yema, se ha demostrado sensibilización concomitante a las proteínas aviares, presentes tanto en plumas como en suero, produciendo el denominado síndrome ave-huevo si la sensibilización inicial se produce por vía inhalatoria o el síndrome huevo-ave si es por vía digestiva. El antígeno responsable es la a-livetina, fracción hidrosoluble de proteínas de la yema de huevo, también presente en las plumas y suero de aves, lo que produce reactividad cruzada. Presentamos dos casos de niños con alergia al huevo y sensibilización concomitante a proteínas aviarias.
Caso clínico 1. Niño de 7 años que presentó urticaria y edema facial a los 7 meses tras ingesta de yema de huevo, con positividad a las pruebas cutáneas, llevando una dieta de exclusión desde entonces. Presenta episodios de crisis asmáticas leves desde los 2 años de edad en tratamiento con budesonida inhalada. Desde los 3 años dieta exenta de pollo tras positividad de las pruebas cutáneas. No refiere sintomatología tras el contacto con plumas de aves. Estudio alergológico: Prick cutáneo positivo para clara, yema, ovoalbúmina, ovomucoide, livetina, carne de pollo y plumas. Ig E total: 406 UI/ml. Ig E específica (kU/L): clara: 12,1; yema: 25,4; a-livetina: 2,9; mezcla livetinas: 32,1; carne de pollo: 2; plumas de pollo: 5,3; suero de pollo: 10,3. Espirometría: normal. Estudio de reactividad cruzada (Tabla).
Caso clínico 2. Niño de 4 años que con la introducción del huevo presenta vómitos inmediatos, sin acompañarse de otra sintomatología. Presenta la misma sintomatología con la ingesta de carne de pollo, con desaparición de la clínica tras la exclusión de ambos alimentos. Refiere contacto esporádico con gallinas. No ha desarrollado sintomatología respiratoria. Estudio alergológico: Prick cutáneo positivo para clara, yema, ovoalbúmina, ovomucoide, livetina, carne de pollo y plumas. Ig E total: 1733 UI/ml. Ig E específica (kU/L): clara: > 100; yema: 12,2; a-livetina: 7,1; mezcla livetinas: >100; carne de pollo: 0,6; plumas de pollo:7,1; suero de pollo: 35,2. Estudio de reactividad cruzada (Tabla).
Comentarios.A) En niños con alergia persistente al huevo, sobre todo a la yema, o con síntomas predominantemente respiratorios o digestivos, es necesario descartar la sensibilización concomitante a proteínas aviares. B) A diferencia de lo que ocurre en la edad adulta, en niños, la alergia al huevo suele preceder a la sintomatología respiratoria. C) Hay que establecer medidas de control ambiental evitando en estos pacientes todo contacto con aves y plumas así como la ingestión de alimentos relacionados.
NIÑO CON POLINOSIS Y ALERGIA ALIMENTARIA A CUCURBITACEAS Y SOLANACEAS
Goienetxe E, Anda M, Arroabarren E, Garrido S, García BE, Lizaso MT, Tabar AI
Sección de alergología. Hospital Virgen del Camino. Pamplona.
Introducción. La asociación entre alergia a pólenes y vegetales es frecuente. Las profilinas, proteínas termolábiles, son panalergenos presentes en especies taxonómicamente no relacionadas, responsables de reactividad cruzada entre pólenes y vegetales.
Caso clínico. Niño de 10 años con rinitis estacional de marzo a octubre; presenta angioedema labial y prurito faríngeo tras la ingestión de melón, pepino, tomate y pimiento crudo (tolera ambos cocinados). No problemas con el resto de alimentos. No come calabaza ni calabacín.
Material y métodos. Se realizaron pruebas cutáneas en prick con los neumoalergenos habituales, pólenes, verduras y melón. También se cuantificó la IgE especifica sérica para los alergenos citados y profilinas de abedul (rBet v 2) y Phleum (rPh1 p 12).
Resultados. Las pruebas cutáneas fueron positivas para múltiples pólenes (gramíneas, chenopodiáceas, plantagináceas y betuláceas) También se detectó positividad para D. Pteronyssinus y epitelios de animales. Respecto a los alimentos resultaron positivas para melón, patata, tomate, pimiento, pepino y otros vegetales que el paciente tolera. El paciente presentaba IgE específica para diversos pólenes, melón, pepino, tomate y ambas profilinas.
Conclusión. Presentamos un caso de polinosis y alergia alimentaria a cucurbitáceas y solanáceas. La alergia a cucurbitáceas y solanáceas es inusual en la edad infantil. La detección de IgE específica frente a profilinas, así como la buena tolerancia a vegetales cocinados a los que el paciente está sensibilizado, sugieren la implicación etiológica de dichas proteínas en su alergia alimentaria.
MASTOCITOSIS EN EL NIÑO
Zenea Capote AC, Rodríguez Gavaldá R, Moneda, J
Hospital Pediátrico Docente "William Soler". La Habana. Cuba.
Objetivos. La mastocitosis es un trastorno clínico poco frecuente que se caracteriza por un aumento del número de mastocitos en la piel y otros órganos y sistemas. Se estudiaron los 340 pacientes pediátricos, 167 (49,12%) del sexo masculino y 173 (50,88%) del sexo femenino, afectados de tres variedades de mastocitosis cutánea: 304 pacientes con urticaria pigmentosa, 30 pacientes con mastocitoma y seis con mastocitosis cutánea difusa, comprendidos entre las edades de 0 a 14 años de edad y atendidos en el Servicio de Alergia e Inmunología Clínica del Hospital "William Soler" entre diciembre de 1982 y mayo de 1999.
Metodología. A todos los pacientes se les realizó una exploración clínica minuciosa, que incluyó examen dermatológico con clasificación del tipo de lesión en la piel y la existencia del signo de Darier en ellas; biopsia cutánea y anamnesis. Los exámenes radiológicos realizados incluyeron "estudio" óseo, ultrasonido abdominal, tránsito intestinal y gammagrafía visceral y ósea con Tecnecio 99 (Tc 99) y analítica.
Resultados. Todos los pacientes tuvieron Signo de Darier positivo, 297 prurito, 30 rubefacción y otras manifestaciones clínicas como dolor abdominal y diarrea. Se utilizaron antihistamínicos H1 y H2 y cromoglicato de sodio oral; las dosis se establecieron según cada caso.
Conclusiones. La forma clínica más frecuente es la urticaria pigmentosa y la edad de comienzo de la enfermedad está por debajo de los tres años. Los síntomas y signos de la enfermedad tienden a desaparecer en la adolescencia. No obstante, estos pacientes continúan en observación clínica y de laboratorio a intervalos regulares, para detectar la posible transformación a una forma maligna de la enfermedad.
EXANTEMA VARICELIFORME DE KAPOSI EN DERMATITIS ATÓPICA DEL LACTANTE
Lucas Moreno JM, Marín Vives L
Sección de Alergia Pediátrica y Unidad de Aislamiento. Servicio de Pediatría. Hospital Universitario Virgen Arrixaca. Murcia.
Introducción. Se presenta un caso de esta grave complicación infecciosa de la dermatitis atópica (DA), de inusual gravedad dado su extensión y edad.
Caso clínico. Varón de 6 meses con DA desde el 4º mes tratada por dermatólogo. Nueve días antes de su ingreso aparecieron lesiones vesiculosas en cara y fiebre hasta 40º, recibiendo corticoides, antihistamínicos y amoxicilina-clavulánico. Tenía afectación general y fiebre elevada, pápulas costrosas confluentes, en toda la cara, cuello y cuero cabelludo, y vesículas confluentes con base eritematosa en dedos de mano y tronco. Presentaba leucocitosis, linfocitosis, PCR de 3 mg%. e Ig E de 836 UI/ml. Se aisló Herpes simplex tipo 1, Candida albicans y Morganella morganii. Se trató con aciclovir, cefotaxima y cloxacilina IV, ácido fusídico y cotrimazol tópicos. El paciente obtuvo una mejoría general y reepitelización quedando eritema facial, normalizándose tras su alta. Recibió dieta con un hidrolizado de caseína, confirmándose la sensibilización a proteínas vacunas al obtenerse niveles Ig E clase 3 (CAP, Pharmacia) para dichas proteínas, ovoalbúmina y gluten. Su dermatitis ha evolucionado favorablemente no rebrotando infecciones herpéticas.
Discusión. Queremos destacar que el reconocimiento precoz y el tratamiento adecuado es de gran importancia para evitar complicaciones. Debemos recomendarles evitar contacto con personas con infección herpética activa e iniciar tratamiento con aciclovir oral en caso de recurrencia en mucosa oral. Todo niño con DA debe evaluarse por alergólogo infantil al ser la primera manifestación de atopia, pudiéndose detectar e intentar prevenir distintas sensibilizaciones (alimentarias y posteriormente a aeroalergenos) dentro la "marcha atópica.
DERMATITIS ATÓPICA E INFECCIÓN POR VHS
Muñoz RM, Para A, Ferré L, Ranea S, Marin AM, Eseverri JL
Sección de Alergia e Inmunología Clínica Pediátrica. Hospital Universitari Vall d'Hebron. Barcelona.
Introducción. La dermatitis atópica es una enfermedad inflamatoria crónica de la piel con una prevalencia estimada en niños de entre el 10% y el 20%. Hasta el momento uno de los principales pilares del tratamiento siguen siendo los corticoides aunque no están exentos de efectos secundarios, tanto sistémicos como locales. Entre sus alternativas se encuentran los inmunomoduladores, de los que destacan el tacrolimus y el pimecrolimus.
Caso clínico. Niña de cuatro años de edad controlada en nuestro Servicio desde los dieciocho meses por una dermatitis atópica severa (SCORAD 68 en su primera visita). El estudio inmunoalérgico demostró una sensibilización a ácaros, epitelio de perro, proteínas de leche de vaca (con tolerancia posterior) y huevo. Desde el inicio se aplicaron medidas higiénico-ambientales frente a los pneumoalérgenos y dieta de evicción de los alimentos implicados. Así mismo se decidió iniciar tratamiento anti-histamínico, hidratación cutánea y corticoides tópicos. Ante la falta de respuesta a estos últimos, y previa comprobación de una función hepato-renal conservada y una inmunidad humoral y celular preservada, se decidió tratamiento con tacrolimus tópico 0,1% cada 12 horas.
Tras nueve meses de tratamiento (tandas trimestrales) con tacrolimus tópico la paciente presentó una infección por VHS sobre las lesiones de dermatitis atópica (cultivo lesiones cutáneas positivo) y una sepsis por Staphilococo aureus (hemocultivos positivos). Por este motivo requirió ingreso hospitalario, recibiendo cloxacilina y aciclovir endovenosos con buena respuesta terapéutica y negativización de los hemocultivos. Dos semanas más tarde fue hospitalizada de nuevo, en esta ocasión por sobreinfección de las lesiones cutáneas residuales por Staphilococo aureus (hemocultivos negativos).
A partir de estos episodios se decidió retirar el tratamiento inmunomodulador tópico. Desde entonces no ha requerido tratamiento médico presentando estabilidad clínica con un SCORAD actual de 0.
Juicio clínico. Erupción variceliforme de Kaposi.
Sepsis por S.Aureus.
Dermatitis atópica severa.
Discusión. Los pacientes con dermatitis atópica presentan con frecuencia infección de las lesiones cutáneas. El tratamiento inmunosupresor puede favorecer la aparición de estas infecciones. Presentamos el caso de una niña con dermatitis atópica grave que desarrolla un cuadro infeccioso generalizado en el contexto del tratamiento con tacrolimus tópico.
TUBERCULOSIS PULMONAR PRIMARIA ACTIVA COMPLICADA
Lozano Blasco J*, Díaz Ledo J*, Altet Gómez N**, Martínez Roig A*, Busquets Monge RM*
*Unidad Neumología Infantil, Servicio de Pediatría. Hospital de Mar. Barcelona. **Unidad de Enfermedades de Tórax. C.A.P. Drassanes. Barcelona.
Introducción. Niño de 3 años, nacido en Barcelona, hijo de inmigrantes marroquíes, el cual ha estado residiendo en Marruecos durante un año y medio. No vacunado con BCG.
Caso clínico. Remitido por su pediatra por reacción tuberculínica de 20 mm, presenta tos intensa emetizante, expectoración y fiebre no termometrada. En la radiografía de tórax se observa masa adenopática hiliar izquierda y enfisema obstructivo pulmón izquierdo. Se diagnostica de Tuberculosis primaria activa y se inicia tratamiento con cuatro tuberculostáticos. Buena evolución clínica y radiológica. A los 4 meses presenta disnea inducida por el ejercicio, y una hipofonesis en el lóbulo superior izquierdo, radiografía de tórax: imagen atelectásica del lóbulo superior izquierdo. Se inicia tratamiento con corticoides. A la semana, la radiografía se ha normalizado. Se mantiene el tratamiento con corticoides durante mes y medio y a los 15 días de sus suspensión, sin cambio clínico aparente, aparece de nuevo atelectasia en el lóbulo superior izquierdo. TAC pulmonar: gran masa mediastínica media-posterior e hiliar izquierda, que obstruye el bronquio principal, impronta las arterias pulmonares y engloba esófago, abombamiento en pulmón izquierdo a nivel hiliar, y derecho a nivel pleuro-acigos esofágico. Fibrobroncoscopia: obstrucción completa bronquio principal izquierdo. Lavado broncoalveolar: lesión inflamatoria mixta.
Evolución favorable: normalización clínica y radiológica.
Discusión. Etiopatogenia no aclarada: colonización directa en bronquio o fístula transbronquial. La broncoestenosis es la complicación más frecuente. Inevitable si la enfermedad progresa hasta la formación del granuloma. El tratamiento con corticoides puede ser eficaz si es precoz, pero no influye en la evolución del granuloma.
TUBERCULOSIS Y BULLAS PULMONARES
Alsina Manrique L, Pertierra Cortada A, Séculi Palacios JL, Pons Ódena M
Unidad Integrada Hospital Clínico-S. Joan de Déu. Barcelona.
La asociación de tuberculosis y la formación de bullas pulmonares en el contexto evolutivo de la tuberculosis pulmonar es un hecho excepcional.
Presentamos el caso de un paciente varón de un mes de vida con un cuadro de bronconeumonía con insuficiencia respiratoria que requiere ingreso en UCI para soporte ventilatorio. Simultáneamente la madre presenta una pleuroneumonía con alta sospecha de origen tuberculoso. Una vez instaurada la cuádruple terapia antituberculosa con isoniacida, rifampicina, piracinamida y estreptomicina a los que se añadió corticoides, la evolución es favorable, siendo trasladado a planta de pediatría prácticamente asintómatico, pero persistiendo un patrón radiológico intersticial bilateral muy marcado. A los 8 días reingresa en UCI por insuficiencia respiratoria aguda. A nivel radiológico presenta múltiples bullas de gran tamaño distribuidas por todo el parénquima pulmonar con un pulmón rígido, situación que condiciona una hipoxemia refractaria mantenida. Es éxitus al mes de iniciada la sintomatología.
Revisamos varias hipótesis causales referentes a este caso, como la influencia de la ventilación mecánica en la UCI, la aparición de bullas en la asociación isoniacidas/corticoides o la evolución propia de una bronconeumonía tuberculosa en un recién nacido.
NIÑO MARROQUÍ CON TOS Y HEMOPTISIS
González M, Oliva C, Callejón A, Suárez RG, Moreno A*, Tracchia R
Unidad de Neumología Pediátrica. Departamento de Pediatría y Cirugía Pediátrica. *Servicio de Microbiología. Hospital Universitario Ntra. Sra. de Candelaria. Santa Cruz de Tenerife.
Introducción. La hidatidosis pulmonar es una parasitación por la tenia equinococcus granulosus.
Segunda localización más frecuente tras la hepática (pulmón derecho 55-60%). La edad de presentación más común es entre los 4 y 10 años, siendo el sexo masculino el más prevalente. Alrededor del 30-50% presenta complicaciones.
Caso clínico. Niño de 12 años y nacionalidad marroquí residente en Tenerife durante dos años, sin antecedentes personales ni familiares de interés, y cuyo calendario vacunal se desconoce, incluida BCG. El paciente ingresó por un cuadro de tos, esputos sanguinolentos y dolor centrotorácico de tres días de evolución, presentando episodio de hemoptisis franca de aproximadamente 50-75cc. Los dos meses previos al ingreso refería accesos de tos intermitente y dolor en hemitórax derecho. En todo momento afebril. En la exploración física, presentaba un peso y una talla por debajo de los percentiles normales para su edad, siendo el resto de la inspección por órganos y aparatos anodina. Se realizó radiografía de tórax en la que se objetivó imagen redondeada de densidad agua de 3×3,5 cm, cavitada con nivel hidroaéreo en su interior, a nivel del segmento superior del lóbulo inferior derecho. Se procedió al estudio de la lesión pulmonar, realizándose pruebas de imagen, de laboratorio y bacteriológicas, así como broncoscopia, que permitieron establecer el diagnóstico de hidatidosis pulmonar y hepática, por estudios serológicos posteriores. El paciente se sometió a cirugía para resección de los quistes, tras haber recibido tratamiento farmacológico coadyuvante con albendazol durante dos meses previos a la cirugía, continuándose los seis meses siguientes.
Los resultados anatomopatológicos confirmaron nuestro diagnóstico inicial.
Discusión. Presentamos este caso, ya que hasta la fecha y bajo nuestro conocimiento, es el primer quiste hidatídico pulmonar y hepático en niños, descrito en Canarias. Dada la creciente inmigración a la que estamos asistiendo en nuestro país, es obligado el familiarizarnos con patologías inusuales en nuestro medio hasta el momento actual, para poder efectuar un diagnóstico y tratamiento correctos.
HIDATIDOSIS PULMONAR Y HEPÁTICA: UNA PATOLOGÍA QUE AÚN NO DEBEMOS OLVIDAR
Cabria Fernández AJ, Durán Urdániz G, Goñi Orayen C, Rodríguez Ozcoidi J, Pérez Martínez A*, Llauradó P**
*Cirugía Pediátrica, Hospital Virgen del Camino. Pamplona. Navarra. **Pediatría y Medicina de Familia. Hospital García Orcoyen. Estella. Navarra.
Introducción. Desde la introducción de la desparasitación canina rutinaria en nuestro país, la hidatidosis ha pasado de ser una enfermedad endémica a ser excepcional. Sin embargo, continua siendo un importante problema de salud pública en otros países mediterráneos y de Sudamérica, procedencia de gran parte de nuestros inmigrantes.
Caso clínico. Niño marroquí de 10 años, sin antecedentes de interés, que desde hace dos años vive en España. Presenta dolor torácico de una semana de evolución, agravado con el ejercicio, sin otra clínica acompañante. La exploración física es normal, apreciándose en la radiología simple una masa lobulada bien definida, de 10 cm de diámetro, en hemitórax izquierdo. La analítica sanguínea es normal, serología hidatídica negativa. Ecografía y TAC: quistes hidatídicos en pulmón e hígado. Se administran dos ciclos de albendazol preoperatorio y se realiza una extirpación de los quistes por vía toracoscópica y laparoscópica en un solo acto quirúrgico. El quiste pulmonar se extirpa de forma convencional y el hepático tras punción y lavado con suero fisiológico. No existían escólex viables en el líquido aspirado. El paciente es dado de alta a los 7 días de la intervención y permanece asintomático en la actualidad.
Discusión. Debemos sospechar esta patología en la población inmigrante de áreas endémicas sí la clínica y exploraciones son compatibles, incluso con serologías negativas. La cirugía mínimamente invasiva reduce la estancia y el dolor postoperatorios, así como el impacto estético de la intervención. La combinación del tratamiento médico y quirúrgico puede resultar beneficiosa para evitar las recidivas.
SÍNDROME DE LÖEFFLER SECUNDARIO A INFECCIÓN POR ASCARIS LUMBRICOIDES
Valverde Molina J, González Sánchez EJ, Gutiérrez Sánchez JD, Contessotto Spadetto C, Díez Lorenzo P
Servicio de Pediatría. Hospital los Arcos. Santiago de la Ribera (Murcia).
Introducción. Las enfermedades pulmonares con eosinofília constituyen un grupo heterogéneo de procesos cuyo hallazgo común es la existencia de eosinofilia en sangre periférica, lavado broncoalveolar y/o tejido pulmonar, acompañados de síntomas respiratorios y/o alteraciones en la radiografía de tórax. Son raros en la infancia, a excepción de los secundarios a infecciones parasitarias, sobre todo en países en vías de desarrollo.
Caso clínico. Presentamos un caso de eosinofilia pulmonar simple o Síndrome de Löffler secundario a infección por ascaris lumbricoides en un niño de 3 años y 5 meses de edad, procedente de Ecuador y residente desde hace 6 meses en nuestro país. Antecedentes familiares: Madre con tos crónica sin estudio. No fumadores en domicilio habitual. Antecedentes personales: Embarazo, parto y periodo neonatal normales. Lactancia materna durante 2 años. Episodios de dificultad respiratoria con tos y sibilancias de repetición desde lactante con una frecuencia de 1-2/mes. Recibió durante un año tratamiento específico contra TBC. Dermatitis atópica. Borborismo intestinal frecuente. Diarreas y vómitos ocasionales. Cuadro clínico: Fiebre elevada de varias horas de evolución, vómitos y dificultad respiratoria progresiva. Hace un mes estuvo ingresado por crisis asmática, presentando condensación-atelectasia segmentaria en LSD, iniciando tratamiento con fluticasona/salmeterol 250/50 día. Durante este tiempo ha tenido como único síntoma tos ocasional, presentando posteriormente en estudio radiológico infiltrado en LII. Exploración física: REG. Tª 39ºC. Nutrición deficiente. Bien hidratado. Buena coloración cutáneo-mucosa. Tórax con aumento del diámetro anteroposterior. Polipnea con retracciones sub-intercostales. Sibilancias espiratorias generalizadas con crepitantes en 1/3 superior de HD. Sat O2 con aire ambiente:91%. Abdomen ligeramente distendido, blando y depresible sin organomegalias. Resto de exploración normal. Exámenes complementarios: Hemograma: 16500L (9% eos), resto de series sin alteraciones. PCR 2,26 mg/dl. Bioquímica general normal, salvo Na 129 mEq/l. IgG 1320 mg/dl, IgA 189 mg/dl, IgM 114 mg/dl, IgE total 847 KU/ll. Proteinograma: albúmina 49,1%, fracción a1 3,7%, a2 14,1%, b 13,7% y g 19,4%. Mantoux negativo. Test de sudor: Cl- 36 mmol/l. Prick test pendiente. Ecografía abdominal normal. Estudio de heces: huevos fértiles de A. lumbricoides. Rx de tórax: condensación segmentaria LSD al ingreso. Evolución y tratamiento: A su ingreso se instaura oxigenoterapia, broncodilatadores nebulizados, antibioterapia y corticoterapia parenteral. En las primeras 48 horas desaparece el cuadro febril, sin presentar mejoría del cuadro respiratorio. Presenta cuadro compatible con pseudoobstrucción intestinal con expulsión por boca de 2 gusanos adultos de A lumbricoides, mejorando tras tratamiento con mebendazol 100 mg cada 12 horas durante 3 días. Presenta en control radiológico infiltrado en LMD. Se procede a su alta a los 8 días del ingreso, estando asintomático y con radiología simple de tórax normal. Su evolución clínica ha sido satisfactoria solo presentando en 6 meses un episodio leve de sibilancias tras infección respiratoria de vías altas.
Discusión. El A. lumbricoides es la causa más frecuente de eosinofilia pulmonar simple (Sd de Löffler) en la infancia. Las sibilancias en estos enfermos están relacionadas con una reacción de hipersensibilidad tipo I y son mas frecuentes en individuos atópicos. La erradicación de los parásitos en pacientes asmáticos produce mejoría clínica. El progresivo aumento de pacientes pediátricos, que debido a la inmigración, proceden de países con elevada prevalencia de este tipo de infecciones nos plantea la necesidad de realizar despistaje de la infección como mínimo en aquellos con síntomas relacionados con el asma.
NEUMONITIS POR HIPERSENSIBILIDAD. PULMÓN DEL CRIADOR DE AVES
Sánchez Carrión A, Criado Molina A, Vela Enríquez F, Rodríguez Benítez MV, Torres Borrego J
Unidad de Alergia y Neumología Pediátrica. H.U. Reina Sofía. Córdoba.
Introducción. Las neumonitis por hipersensibilidad comprenden un grupo de enfermedades mediadas inmunológicamente, causadas por la inhalación repetida de antígenos proteicos en sujetos predispuestos. Todas tienen como denominador común la bronquioloalveolitis y presentan características clínicas, fisiopatológicas, histológicas y radiológicas similares. Dependiendo del tiempo de exposición y la carga antigénica existen tres formas de presentación: aguda (que se presenta como una neumonía autolimitada durante 24-48 h), subaguda y crónica (caracterizadas por disnea más o menos evidente junto con síntomas inespecíficos como astenia, artromialgias o pérdida de peso)
Caso clínico. Niño de doce años de edad sin antecedentes clínicos previos de interés, que refería pÉrdida de peso no cuantificada y astenia de cinco meses de evolución, así como disnea de predominio nocturno y tras esfuerzos en los dos últimos meses. Su padre era criador de palomas y otros pájaros. Exploración clínica: piel y mucosas normales. FC 104 lpm; FR 20 rpm. SO2 98%. Crepitantes bibasales. Resto de exploración por órganos y aparatos normal. Pruebas complementarias: Hemograma y bioquímica sérica normales. Radiografía de tórax: infiltrado intersticial reticulonodular bilateral. Espirometría con patrón restrictivo (FVC 51%; FEV1 58%; FEV1/FVC 93,72%). TCAR torácico: infiltrado micronodular difuso bilateral. Serología para Chlamydia negativa. Inmunoglobulinas séricas: IgG 1210 mg/dl; Ig A 196 mg/dl; Ig M 79 mg/dl; IgE: 364UI/ml. CD3 2409 cel/ml; CD4 1136 cel/ml; CD8 1241 cel/ml; CD4/CD8 0,92 (n 1,5-2). Anticuerpos (IgG4) específicos: excrementos de palomas 830 mcg/ml; plumas de canario 414 mcg/ml. Ig E específicas para los mismos negativas. Evolución: tras retirar al paciente del antígeno desapareció la sintomatología, lo que confirmó el diagnóstico sin necesidad de realizar otras pruebas complementarias. Recibió tratamiento con corticoides orales durante un mes. 6 meses después el niño se encuentra asintomático con normalización de la auscultación respiratoria, la radiografía, la espirometría y la TCAR torácica.
Discusión. La lista de neumonitis por hipersensibilidad es cada vez más extensa, debido a la aparición de nuevos antígenos. Son enfermedades de escasa incidencia en la edad pediátrica, debido a que la mayoría de los agentes causales son ocupacionales y a la mayor prevención en estos ambientes.
Existe un amplio espectro clínico de este grupo de enfermedades, que muestran aún interrogantes en lo que se refiere a su etiopatogenia. El diagnóstico se basa en la sospecha clínica, pruebas de imagen, función pulmonar, determinación de anticuerpos específicos contra el antígeno en cuestión, y en ocasiones pruebas cutáneas, de provocación y citología (de LBA o biopsia pulmonar). El tratamiento consiste en la evitación de la exposición al antígeno y aunque se cuestiona el uso de corticoides, éstos parecen mejorar las manifestaciones clínicas y la función pulmonar.
NEUMONÍAS DE REPETICIÓN DE ETIOLOGÍA POCO FRECUENTE
Marrero García AR, Oliva Hernández C, Callejón Callejón A, Marrero Pérez CL, Suárez López de Vergara RG, Escribano Montaner A*
Unidad de Neumología Pediátrica. Departamento de Pediatría. Hospital Universitario Nuestra Señora de Candelaria. Las Palmas de Gran Canaria. *Hospital Clínico Universitario de Valencia.
Introducción. La discinesia ciliar (DC) constituye un grupo de procesos clínicos por defectos ultraestructurales ciliares que condicionan infecciones respiratorias y de la esfera ORL recurrentes. Puede ser primaria (DCP) o secundaria (DCS). Se presentan cuatro casos de DC.
Casos clínicos.Casos 1 y 2: Hermanas de 10 y 11 años de edad respectivamente que consultan por infecciones recidivantes de tractos respiratorios superior e inferior asociados a patología de la esfera ORL (otitis bilaterales recurrentes, sinusitis maxilar bilateral). Examen Físico: Auscultación cardiaca: latido de la punta a la derecha. Auscultación pulmonar: subcrepitantes en campos medios y bases pulmonares. Exámenes Complementarios: hemograma, VSG, bioquímica, Rast frente a neumoalergenos, Mantoux, electrolitos en sudor normales. Estudio de función pulmonar: normal. RX de tórax: dextrocardia y signos de atrapamiento aéreo. RX de senos: velamiento de senos maxilares. TC tórax: situs inverso completo y bronquiectasias en lóbulo medio y en ambos lóbulos inferiores. Gammagrafía de perfusión pulmonar: defectos de ventilación y perfusión en lóbulo medio. Aclaramiento mucociliar: estasis total del trazador. Biopsia de mucosa nasal: ausencia absoluta de brazos de dineína. Diagnóstico: Síndrome de Kartagener y DCP. Caso 3: Niña de cuatro años con patología pulmonar y ORL recurrentes. EF: normal. EC: eosinofilia, Ig E elevada, prick test positivo a Dermatophagoides pteronyssimus y farinae. RX de tórax (varias): infiltrado neumónico con componente atelectásico de la língula y LII. TC de tórax: infiltrado en lóbulo inferior izquierdo. Aclaramiento mucociliar: aclarador lento. Biopsia de mucosa nasal: cilios con presencia de brazos de dineína con numerosas alteraciones numéricas y posicionales. Diagnóstico: DCS. Caso 4: Niña de cuatro años con patología pulmonar recurrente. EF: hipoventilación con subcrepitantes en campos medio y basal izquierdos. EC: RX de tórax: infiltrado neumónico en LII. Gammagrafía de perfusión-ventilación: defecto de captación que afecta a la mayor parte del LII. TC torácica: bronquiectasias LII. Aclaramiento mucociliar: estasis total del trazador. Biopsia de mucosa nasal y bronquial: ausencia total de cilios: DC (diagnóstico funcional). Diagnóstico: DC.
Discusión. En niños con patología respiratoria y de la esfera ORL recurrentes de etiología no filiada, debemos sospechar la posibilidad diagnóstica de DC. El infradiagnóstico y/o diagnóstico tardíos son frecuentes y conllevan importantes secuelas que podrían minimizarse con un diagnóstico precoz y tratamiento correctos evitando en lo posible la aparición de bronquiectasias y daño pulmonar.
ADENOPATÍA MEDIASTINICA EN UN PACIENTE CON SINDROME DE KAWASAKI INCOMPLETO
Bosch i Marcel J, Balsera Baños B, Corral Arboledas S, Gisper-Saüch i Puigdevall M, Pérez Herrera V, Simón Riazuelo JL
Servicio de Pediatría. Hospital General de Granollers. Barcelona.
Introducción. El síndrome de Kawasaki Incompleto (SKI) comprende a los pacientes que no cumplen la totalidad de los criterios descritos en su presentación clásica. Es un cuadro de difícil diagnóstico, no obstante, debido a las severas consecuencias que puede producir en las arterias coronarias, es de vital importancia diagnosticarlo.
Caso clínico. Niña de 14 meses que consulta por fiebre alta de cuatro días de evolución y exantema generalizado, encontrándose en la exploración piel eritematosa, inyección conjuntival, lengua aframbuesada y eritema de la mucosa faríngea y de las membranas timpánicas. Durante el ingreso, presenta fiebre durante cuatro días más y aparece edema de palmas y plantas asociado a descamación plantar. En los análisis de laboratorio se encuentra elevación de la VSG y la PCR, leucocitosis y trombocitosis. Se realiza una ecografía mediastínica, que muestra la presencia de una adenopatía de 30 mm de diámetro por debajo de la carina traqueal, y que se confirma mediante TAC. En un control ecográfico a las seis semanas del alta se demuestra la desaparición del nódulo.
Discusión. A pesar de que el criterio clásico de diagnóstico en el síndrome de Kawasaki es la presencia de adenopatías cervicales mayores de 1,5 cm, creemos que se deberían buscar adenopatías de otras zonas con fines diagnósticos. Para la búsqueda de adenopatías mediastínicas, la ecografía es superior a la TAC en términos de coste-efectividad así como por su mayor accesibilidad, mejor definición de estructuras anatómicas y estudio de arterias coronarias y menores efectos colaterales.
ATRESIA BRONQUIAL CONGÉNITA ASINTOMÁTICA EN UN VARON DE 10 AÑOS
Andrés Martín A, Medina Gil MC, Acosta Gordillo L, Márquez Fernández J, Carrasco Azcona MA
Unidad de Neumología Pediátrica. Servicio de Pediatría. Hospital Universitario de Valme. Sevilla.
Introducción. La atresia bronquial segmentaria (ABS) consiste en la falta de formación parcial de un bronquio lobar, segmentario o subsegmentario con desarrollo normal de la vía aérea distal al defecto. Origina un acumulo de secreciones en el extremo distal del defecto, lo que produce un quiste más o menos redondeado (mucocele). Más frecuente en varones (2/1), se localiza sobre todo en el segmento apico-posterior del LSI. Se suele diagnosticar como hallazgo casual en Rx de tórax, aunque en algunos casos puede ser causa de neumonías de repetición, disnea o dolor torácico recurrente especialmente en jóvenes. Su etiología es desconocida.
Caso clínico. Paciente de 10 años ingresa por dolor costal izquierdo, en relación a posible traumatismo. Exploración física: sin hallazgos patológicos salvo hipoventilación en vértice pulmonar izquierdo. En la Rx de tórax se objetiva imagen cavitada en región parahiliar izquierda sin visualización de atrapamiento aéreo. TC torácico: hiperclaridad pulmonar con disminución de la vascularización, que afecta al LSI. A nivel hiliar izquierdo y justo encima de la salida del bronquio del LSI se aprecia una imagen seudonodular de 2 cmts. de diámetro. Mediante contraste se observa la doble luz y en los 2/3 inferiores contenido líquido de + 5 u/H. La fibrobroncoscopia (FBC) fue normal.
Discusión. La ABS suele ser asintomática y se presenta como un nódulo o masa hiliar de densidad agua rodeada de hiperlucencia aérea localizada, que puede verse o no en la Rx de tórax. Aunque es obligada la realización de una FBC para descartar cuerpo extraño y otras patologías, en más del 50% de los casos es normal. El diagnóstico diferencial debe hacerse con el secuestro, quiste broncogénico intrapulmonar, etc. El tratamiento consiste en resección quirúrgica de la zona afecta en caso de manifestaciones clínicas. En niños, hay quien sugiere la cirugía, aún sin síntomas, ya que en estos se prevé que afecte al normal desarrollo del resto del pulmón
Conclusiones. La ABS es una entidad poco frecuente, y aunque en la Rx de tórax puede sospecharse el diagnóstico, suele ser necesaria la realización de una TC con o sin contraste y una FBC. El tratamiento es quirúrgico, sobre todo en los casos sintomáticos (neumonías recurrentes) o con alteraciones de la ventilación/perfusión pulmonar.
EVENTRACIÓN DIAFRAGMÁTICA CONGÉNITA
Criado Molina A, Sánchez Carrión A, Ibáñez Ruiz M, Torres Borrego J
Unidad de Alergia y Neumología Pediátrica. Hospital Universitario Reina Sofía. Córdoba.
Introducción. El diafragma está formado por músculo estriado entre membranas serosas. Si se produce un defecto congénito en la migración de los componentes musculares o una degeneración secundaria a parálisis frénica se desarrolla un tabique flácido conocido como eventración, que mantiene separadas las estructuras torácicas de las abdominales, pero que no tiene la firmeza suficiente y se abomba hacia el tórax debido a la presión intraabdominal. La eventración diafragmática congénita tiene una incidencia de 1 cada 10.000 nacidos vivos y es más frecuente en el hemidiafragma izquierdo.
Caso clínico. Recién nacido varón de 36 semanas de edad gestacional con diagnóstico prenatal de hernia diafragmática izquierda. Se realizó cesárea programada, intubándose en paritorio. A las 14 horas de vida se realizó plicatura de hemidiafragma izquierdo sin que se objetivase solución de continuidad en el mismo, por lo que se diagnosticó de eventración diafragmática izquierda. Ante la imposibilidad de extubación se realizó nueva plicatura a los 39 días de vida, siendo alta hospitalaria a los 3 meses de edad con dificultad respiratoria y necesidad de oxígeno mínimas. A los 5 meses reingresó en UCIP por cuadro de disnea severa que precisó ventilación mecánica y reintervención quirúrgica (nueva plicatura y colocación de malla de Gore-tex®). Necesitó oxigenoterapia domiciliaria intermitente hasta los 11 meses de edad, actualmente tiene dos años y evoluciona de manera favorable. En la exploración presenta como datos destacables ptosis palpebral derecha, fibroma labial, displasia renal y reflujo vesicoureteral bilateral, HTA secundaria y hernia inguinoescrotal bilateral (intervenida a los 10 meses de edad).
Discusión. La evolución de la eventración congénita es tan imprevisible como sus síntomas y no todos los casos (como en las formas localizadas, generalmente asintomáticas) necesitan tratamiento quirúrgico. Las eventraciones del hemidiafragma completo cursan de forma similar a las hernias diafragmáticas congénitas, con disnea grave al nacimiento y necesidad de asistencia inmediata tras el parto, si bien es más frecuente tener que reintervenir a los pacientes (en este caso fueron necesarias 3 plicaturas de diafragma, colocándose malla de material sintético en la última). Se han descrito malformaciones genitourinarias, cardiacas, neuromusculares entre otras asociadas a eventración diafragmática, aunque con menor frecuencia que en el caso de hernias diafragmáticas congénitas.
HERNIA DIAFRAGMÁTICA DE DIAGNÓSTICO DIFÍCIL
Sánchez Carrión A, Vela Enríquez F, Criado Molina A, Párraga Quiles MJ*, Acedo Ruiz JA**, Torres Borrego J
Unidad de Alergia y Neumología Pediátrica. *Sección de Neonatología. **Servicio de Cirugía infantil. Hospital Universitario Reina Sofía. Córdoba.
Introducción. La hernia diafragmática congénita se debe a un defecto en el cierre del diafragma que se produce en la etapa embrionaria y ocurre en uno de cada 2.500- 5.000 RN vivos. En el 80% la localización es posterolateral izquierda. Sólo en un 15% tiene localización derecha y en estos casos el diagnóstico puede ser complicado debido a la escasez de sintomatología y/o normalidad de las pruebas diagnósticas.
Caso clínico. Recién nacido que presentó distrés respiratorio inmediato al nacimiento, con empeoramiento progresivo, precisando intubación y ventilación mecánica. La radiografía de tórax inicial fue normal. En la evolución presentó imagen de condensación en base derecha, con desplazamiento mediastínico, diagnosticándose de neumonía basal derecha y sepsis precoz en base a las pruebas complementarias. Se realizaron ecografía torácica que fue normal y broncocoscopia flexible que descartó compresión o estenosis de la vía aérea. Ante el empeoramiento clínico y la persistencia de la imagen radiológica se realizó radioscopia que evidenció la existencia de parálisis diafragmática derecha, confirmándose mediante una segunda ecografía torácica que además mostró la existencia de parénquima hepático en la cavidad torácica. A los 38 días de vida se realizó intervención quirúrgica, retirándose la ventilación mecánica seis días después. Actualmente el niño tiene 23 meses y se encuentra asintomático. En la auscultación presenta hipoventilación leve en base derecha y en la radiografía de tórax se visualiza ascenso del hemidiafragma derecho.
Discusión. Habitualmente las hernias diafragmáticas se diagnostican precozmente mediante ecografía prenatal o por distrés respiratorio inmediato al nacimiento y radiografía característica. En las hernias diafragmáticas derechas se complica el proceso diagnóstico, debido a que los síntomas son inespecíficos y la radiografía inicial puede ser normal.
HERNIA DIAFRAGMÁTICA DE MORGAGNI DE PRESENTACIÓN TARDÍA
Andrés Martín A, Carrasco Azcona MA, Márquez Fernández J, Acosta Gordillo L, Medina Gil MC
Unidad de Neumología Pediátrica. Servicio de Pediatría. Hospital Universitario Nuestra Señora de Valme. Sevilla.
Introducción. Las hernias diafragmáticas congénitas suceden en uno de cada 2200 recién nacidos vivos, y de todas ellas, las de Morgagni representan la minoría (3%), aunque la incidencia real es difícil de estimar dado que con frecuencia son asintomáticas y su diagnóstico es casual. Se produce a través de un defecto diafragmático retroesternal posiblemente debido a una alteración en el desarrollo del septum trasverso y raramente asocian otras malformaciones congénitas. El 90% de ellas tienen localización derecha, el 8% bilateral y sólo un 2% son izquierdas.
Su presentación es variable, desde un hallazgo radiológico casual hasta síntomas digestivos, dolor torácico, disnea y tos, e incluso cuadros agudos por estrangulación en un 10% de los casos. El diagnóstico se realiza mediante radiografía de tórax, ecografía, estudio digestivo con contraste y TC o RM. El tratamiento es quirúrgico, mediante cirugía laparoscópica. El pronóstico en los casos de presentación tardía es más favorable debido a que no asocian hipoplasia ni hipertensión pulmonar.
Caso clínico. Niña de 8 años que ingresa por ingestión accidental de tóxico no volátil (producto de limpieza de cuero cabelludo), en la que se detecta una imagen inflamatoria en L.I.I. al realizar radiografía de tórax. AP: Polihidramnios. CIR. Cesárea por sufrimiento fetal. Apgar 4/8. Ingreso por hipotonía marcada, dificultad en la alimentación y rasgos dismórficos. Radiografía de tórax y abdomen en periodo neonatal, normales. Ecografía abdominal normal. A los 4 meses se realiza estudio esófago-gástrico, que es normal. Cariotipo: delección brazo largo del cromosoma 9. Evolutivamente mantiene obesidad, hipotonía y retraso psicomotor (minusvalía 80%). No antecedentes de problemas respiratorios.
Exploración al ingreso: BEG. Peso: 41kg. Retraso psicomotor, obesidad e hipotonía muscular. Normal coloración de piel y mucosas. Abdomen globuloso, depresible, sin visceromegalias. Auscultación cardio-pulmonar: hipoventilación de hemitórax izquierdo. Rx Tórax: imagen inflamatoria que ocupa la mayor parte de hemitórax izquierdo. TC torácico: Ocupación del hemitórax por contenido intestinal en región anterior que se extiende hasta vértice pulmonar izquierdo.
Diagnóstico: Hernia de Morgagni de presentación tardía y hallazgo casual. Actualmente nuestra paciente está asintomática desde el punto de vista respiratorio y pendiente de la intervención quirúrgica.
Discusión. Aunque la Hernia de Morgagni constituye una rara entidad, debemos pensar en la posibilidad de su diagnóstico ante imágenes radiográficas persistentes y/o inexplicables. Una radiografía previa normal no excluye la posibilidad de encontrar una imagen posterior patológica compatible con una hernia congénita (diferida). La realización de TC constituye una gran aportación al estudio de masas torácicas inespecíficas, obviando actualmente otros métodos diagnósticos como enema opaco. El tratamiento es siempre quirúrgico, preferentemente mediante cirugía laparoscópica.
MALFORMACIONES CONGÉNITAS DEL APARATO RESPIRATORIO: CASUÍSTICA DE LOS ÚLTIMOS 10 AÑOS EN CONSULTA DE NEUMOLOGÍA PEDIÁTRICA
Callejón A, Oliva C, Suárez RG, Marero CL, Galván C, Rodríguez CR
Unidad de Neumología Pediátrica. Departamento de Pediatría. Hospital Universitario Nuestra Señora de Candelaria. Santa Cruz de Tenerife.
Introducción. Las malformaciones congénitas del aparato respiratorio son poco frecuentes, consistiendo entre el 8 y 18% de todas las malformaciones congénitas. Generalmente son infravaloradas porque pueden ser asintomáticas.
Objetivo. Valorar la casuística de las malformaciones congénitas del aparato respiratorio en la consulta de neumología pediátrica de nuestro hospital en los últimos diez años. Clasificación de las malformaciones pulmonares: 1) Caja torácica; 2) Diafragma: Hernias diafragmáticas de Morgagni y Bochdalek; 3) Por defecto: Agenesia, Aplasia, Hipoplasia: 4) Por exceso: Anomalías de las cisuras: lóbulos supernumerarios, falsas cisuras, secuestro intralobar y extralobar: 5) De las estructuras orgánicas: Tráquea: traqueomalacia, Fístula traqueoesofágica, Bronquios: Broncomalacia, Bronquiectasias congénitas, Atresia segmentaria bronquial, Enfisema lobar congénito: Pulmón: Quiste pulmonar, Malformación adenomatoidea quística: Vasculares: fístula arteriovenosa pulmonar, Síndrome de la Cimitarra: Linfáticas: linfangiectasias pulmonares.
Material y métodos. Revisión retrospectiva de historias clínicas de la consulta de Neumología pediátrica, el período comprendido entre 1993 a 2003. Fueron diagnosticadas: 3 hernias diafragmáticas una de Morgagni y dos de Bochdalek, tres secuestros pulmonares, tres fístulas traqueoesofágicas, un doble arco aórtico incompleto, un quiste pulmonar, una malformación adenomatoidea quística, dos síndromes de la Cimitarra uno de ellos asociado a hipoplasia pulmonar.
Conclusiones. Algunas malformaciones congénitas del aparato respiratorio como los anillos vasculares, la atresia esofágica con o sin fístula traqueo-esofágica, o los quistes broncogénicos, suelen asociar trastornos de los cartílagos traqueobronquiales que debe sospecharse en estos casos ante clínica de obstrucción bronquial y evitar lo que frecuentemente es un diagnóstico erróneo de asma. Otra forma de presentación la constituyen las neumonías de repetición en una misma localización pulmonar, hecho que hemos de tener en cuenta para efectuar un diagnóstico diferencial de las mismas y así evitar secuelas a largo plazo.
HEMANGIOMA SUBGLÓTICO; SOSPECHA ANTE UN LACTANTE CON HEMANGIOMAS CUTÁNEOS Y ESTRIDOR BIFÁSICO PROGRESIVO
Ariza Aranda S
Servicio de Pediatría. Hospital Materno-Infantil Carlos Haya. Málaga.
Introducción. El hemangioma subglótico corresponde a un tumor vascular benigno que se puede manifestar con síntomas mínimos de obstrucción de vía aérea hasta una insuficiencia respiratoria grave de riesgo vital. En un 30% de los casos están presentes al nacer, haciéndose clínicamente evidentes dentro del primer mes de vida en el 90% de los casos. Se manifiestan por un estridor bifásico a las 4 a 8 semanas de edad, asociado a síntomas variables de obstrucción de vía aérea y a veces en menores de 6 meses como laringitis recurrentes con respuesta a corticoides. En 50% de los casos se asocian a hemangiomas cutáneos especialmente si están localizados en cara y cuello.
Casos clínicos.1) Lactante de 3 14/30 meses de vida que presenta estridor bifásico desde el primer mes de vida, haciéndose constante en las últimas semanas, acompañándose de dificultad respiratoria. Exploración: destaca tiraje supraestenal y subcostal, polipnea, estridor bifásico. ACR: ventilación simétrica con espiración prolongada. Hemangioma de 3 × 2 cm en flanco izquierdo. Pruebas complementarias (PC) sin hallazgos. Siendo diagnostica la fibrobroncoscopia (FBC): tumoración blanda rojovinosa en región subglótica lateral izquierda que ocluye 2/3 posteriores, reduciendo 30% de orificio subglótico. Se inicia tratamiento con prednisona a 2 mg/kg/día, con mejoría clínica del distrés respiratorio y estridor. Actualmente en seguimiento en consulta. 2) Lactante de 6 meses afecta de angioma facial bilateral y labial desde el nacimiento que ha presentado tendencia a la delimitación y regresión parcial. Al mes de vida inicia episodios recurrentes de estridor inspiratorio que mantiene en la actualidad. Diagnosticada en su centro hospitalario de referencia de angiomatosis cutánea con extensión a áreas ORL, apreciándose angioma subglótico izquierdo; en tratamiento desde los 40 días de edad con corticoterapia a dosis altas. Es remitida a nuestro centro para valoración por ORL pediátrica Y neumología pediátrica. Exploración al ingreso: No datos patológicos a la exploración, salvo lesión angiomatosa de bordes bien delimitados, rojo vinoso, bilaterales que afectan cara pabellones auriculares, cuello, labios y mucosa oral. Leve estridor bifásico, de predominio espiratorio con el llanto. PC: Rx lateral de cuello; obstrucción parcial de la vía aérea en zona glótica. Laringoscopia directa: epiglotis ligeramente en omega y pequeños angiomas superficiales en borde libre, vestíbulo laríngeo y cuerdas libres de angiomas con buena motilidad y espacio glótico normal. En área subglótica izquierda se aprecia angioma plano. Fibrobroncoscopia: confirma datos anteriores, más traqueomalacia leve tipo I afectando a 1/3 superior traqueal. Dada la buena situación clínica de decide disminuir progresivamente corticoterapia. Conjuntamente a servicio de ORL y dermatología se decide no intervención dada la presumible evolución favorable del cuadro. 3) Lactante de 7 meses que presenta episodios recurrentes de laringitis, junto con estridor bifásico progresivo. A la exploración únicamente destacar estridor bifásico sin signos de dificultad respiratoria. Pruebas complementarias sin hallazgos salvo fibrobroncoscopia, donde se aprecia hemangioma subglótico a nivel de cuerda vocal izquierda. Sigue una evolución favorable sin necesidad de corticoterapia sistémica, únicamente corticoides inhalados en situaciones clínicas de laringitis. Actualmente, a los 2,8/12 años de edad, no presenta estridor en ninguna situación clínica, aunque persisten laringitis de repetición. FBC de control evolutivo favorable.
Discusión. En los tres casos clínicos presentados, se confirma un estridor bifásico progresivo de aparición temprana en el lactante, como clínica mas frecuente del hemangioma subglótico. A la sospecha diagnostica, ayuda en gran medida, la presencia de angiomas en otras localizaciones. El diagnóstico confirmativo es por visualización endoscópica, describiéndose una masa sésil, asimétrica, rosada o azulada bajo la mucosa subglótica, frecuentemente es unilateral y posterior; a veces se describe de color gris, rojo-café o gris-púrpura. El tratamiento del hemangioma subglótico incluye, desde la observación expectante con o sin traqueostomía hasta la resección quirúrgica abierta, incluyendo corticoides sistémicos e intralesionales, láser CO2, láser KTP, láser YAG, radioterapia y recientemente interferón alfa 2A. En los casos donde la obstrucción de vía aérea es mínima se recomienda observación ya que la lesión habitualmente involuciona con resolución completa de los síntomas (caso 3). En los casos de obstrucción de vía aérea moderada se ha utilizado con éxito el tratamiento con corticoides sistémicos 1 a 2 mg/kg/día de prednisona por tiempo prolongado (caso 1 y 2). Se ha realizado con éxito la resección endoscópica con láser CO2. Sin embargo, las últimas series, recomiendan esta alternativa de tratamiento para hemangiomas subglóticos pequeños, bien circunscritos y submucosos. Recientemente se ha publicado con éxito el tratamiento con interferón alfa-2A para hemangiomas extensos de vía aérea con contraindicación de terapia de láser CO2 y con mala respuesta a los corticoides sistémicos.
PATOLOGÍA DE LA VÍA AÉREA SUPERIOR EN NIÑOS SOMETIDOS A FIBROBRONCOSCOPIA
Llull Ferretjans MI, Figuerola Mulet J, Osona Rodríguez de Torres B, Román Piñana JMª
Hospital Universitario Son Dureta. Palma de Mallorca.
Introducción. La fibrobroncoscopia (FB) es una técnica diagnóstica y terapéutica con un campo de aplicación creciente en pediatría. A menudo y cada vez más se utiliza para el estudio y diagnóstico de alteraciones a nivel otorrinolaringológico (ORL).
Objetivos.1) Analizar la contribución de la FB en el diagnóstico de patología (ORL). 2) Conocer las indicaciones de FB en patología ORL y los hallazgos exploratorios de las mismas.
Método. Revisión retrospectiva de las fibrobroncoscopias realizadas en la Unidad de Neumología Infantil de nuestro hospital entre enero 1993 y marzo 2003.
Resultados. Se realizaron un total de 456 FB en 378 pacientes. La distribución por sexos fue 218 niños/160 niñas. Las edades estaban comprendidas entre 4 días y 14 años. En 111 exploraciones (24,5%) la indicación de FB fue la sospecha de alteración ORL y de ellas el estridor fue la más frecuente. En 140 (30,7%) exploraciones se encontraron alteraciones a nivel ORL siendo la laringomalacia la más frecuente. Se encontraron lesiones asociadas en el 8,7% de los pacientes. No se presentó ninguna complicación severa.
Conclusiones.1) El grupo de edad < 1 año es el que mayor nº FB se realizaron. 2) El estridor es la indicación ORL más frecuente. 3) En el 30,7% de exploraciones se han encontrado alteraciones ORL. 4) La laringomalacia ha sido la alteración ORL más frecuente. 5) Destacar el alto rendimiento diagnóstico en patología ORL. 6) Ante la sospecha de alteración vía aérea debe explorarse toda la vía aérea para identificar posibles lesiones asociadas.
FIBROBRONCOSCOPIA. NUESTRA CASUÍSTICA EN LOS ÚLTIMOS 4 AÑOS
González Valencia JP, Pineda Mantecón M, García Zarza N, Machuca Contreras M
Hospital Infantil Universitario Virgen del Rocío. Sevilla.
Objetivo. Determinar las indicaciones y rentabilidad de las fibrobroncoscopias realizadas en nuestro medio en los últimos 4 años.
Metodología. Se revisan las fibrobroncoscopias realizadas en nuestro hospital desde enero de 2000 a diciembre de 2003. En todas ellas se tuvieron en cuenta: Edad, sexo, fecha, indicación y rentabilidad, entendiendo como rentable la obtención de algún beneficio diagnóstico o terapéutico.
Resultados. El número de fibrobroncoscopias fue de 121, de las que 70 se realizaron en pacientes varones y 51 en hembras. La edad abarcó desde recién nacido pretérmino de 33 semanas de gestación a 15 años, siendo de 0 a 1 años el periodo de mayor incidencia con 31 casos (25,6%). Las principales indicaciones fueron: 1) Neumonías de evolución tórpida (persistentes y/o inmunodeprimidos) con 30 casos (24,7%). 2) Atelectasias con 24 casos (19,8%). 3) Estridor laríngeo con 21 casos (17,3%). Le siguieron bronquiectasias, hemoptisis, tos persistente y cuerpo extraño con 5 casos. La rentabilidad global fue del 64,46% y por patologías la máxima rentabilidad la obtuvieron las hemoptisis con un 100%, seguidos del estridor laríngeo con 90,4% y atelectasias con 62,5%. Bronquiectasias y cuerpos extraños obtuvieron un 60% y neumonías de evolución tórpida un 55,5%.
Conclusiones. Las principales indicaciones en nuestro medio fueron neumonías de evolución tórpida, atelectasias y estridor laríngeo. La rentabilidad global encontrada fue del 64,46% y por patologías las más rentables fueron hemoptisis, estridor laríngeo y atelectasias. Finalizamos destacando la importancia de la fibrobroncoscopia en el estudio de la vía aérea.
ENSEÑANZA DE LA BRONCOSCOPIA A MÉDICOS RESIDENTES
García-Casillas MA, Matute JA, Cañizo A, Salcedo A, Vázquez J
Servicio de Cirugía Pediátrica. Hospital Infantil Gregorio Marañón. Madrid.
Objetivos. Analizar la calidad del aprendizaje de la broncoscopia, tanto rígida como flexible de los residentes de Cirugía Pediátrica (MIR) y el grado de competencia alcanzado por ellos.
Metodología. Se revisan 1253 broncoscopias realizadas por 5 MIR y por un mismo staff del servicio y registradas de forma prospectiva. Dos grupos de estudio: A (< 2 años) y B (> 2 años). Ambos grupos son homogéneos. Se recogen las siguientes variables: edad, peso, tipo de exploración, lugar, tipo de sedación, tipo de broncoscopio, complicaciones, así como la saturación (SatO2) y la fracción inspirada de oxígeno (FiO2) antes, durante (minutos 1, 3, 5 y 7) y al final de la exploración. La estadística comparativa se realizó mediante los test de Chi cuadrado y test de Anova. Los datos se expresan como media ± error estándar. La significación estadística se aceptó con una p < 0,05.
Resultados. La edad media fue 2,53 ± 0,09 años. El 54,7% de las broncoscopias se realizaron en quirófano. En el grupo A observamos que no existieron diferencias en los niveles de SatO2 mantenidos en los pacientes explorados por un residente con respecto al staff, con FiO2 similares. En el grupo B al inicio de la broncoscopia, los residentes obtuvieron menores niveles de SatO2 con respecto al staff (p < 0,05). El índice de complicaciones de la serie fue de 5,99%. Fue similar en ambos grupos (p=0,06). La broncoscopia rígida tuvo un porcentaje mayor de ellas con respecto a la flexible (p = 0,001). Sin embargo, no fue explorador-dependiente (p = 0,626). En el grupo A los niveles de SatO2 y de FiO2 fueron similares para staff y residentes con más de 10 broncoscopias. En el B este fenómeno se corrigió al aumentar el número de broncoscopias realizadas por encima de 20. Finalmente, de los 5 residentes analizados, cuatro ejercen la especialidad. Uno de ellos utiliza la broncoscopia como herramienta de trabajo diaria y los otros tres restantes de forma esporádica. Todos ellos están satisfechos de la formación recibida como broncoscopistas.
Conclusiones. Consideramos necesario el aprendizaje de las broncoscopias por parte de los MIR, siendo probablemente un número adecuado de ellas de aproximadamente 50, la mitad realizadas a menores de 2 años, teniendo especial cuidado con las broncoscopias rígidas realizadas en la UCI.
SECUELAS DE INFECCIÓN RESPIRATORIA POR ADENOVIRUS: HIPERCLARIDAD PULMONAR UNILATERAL
Arriola Pereda G*, Salcedo Posadas A*, Rodríguez Fernández R**, Pérez Pérez V***, García Casillas MA**, Marsinyach Ros I**
*Sección Neumología Pediátrica. **Servicio de Pediatría. ***Departamento de Enfermería. Hospital Materno Infantil Gregorio Marañón. Madrid.
Introducción. Las infecciones respiratorias de vías bajas en los niños son autolimitadas habitualmente. En ciertos casos donde existe una susceptibilidad individual, defecto en las barreras de defensa generales o locales o agresividad del germen, la evolución no es la habitual hacia la curación, originándose secuelas que pueden afectar en gran manera la calidad de vida del enfermo y de su entorno. Presentamos dos casos de hiperclaridad pulmonar unilateral secundaria a infección por adenovirus.
Casos clínicos.Caso nº 1: Varón de 8 5/12 años de edad con antecedentes de asma con sensibilización a inhalantes y urticaria. A los 5 años presenta neumonía de lóbulos superior e inferior izquierdos con serología positiva a adenovirus. En control radiológico realizado a los 2 meses se objetiva pulmón hiperclaro unilateral izquierdo. En TAC se evidencia atelectasia de lóbulo superior izquierdo con bronquiectasias. Estudio de función pulmonar con patrón obstructivo sin respuesta broncodilatadora y aumento del volumen residual. Ha presentado en su evolución infecciones respiratorias de repetición de predominio en meses fríos y con broncorrea además de sus crisis asmáticas preferentemente en primavera. Caso nº 2: Lactante mujer de 7 meses de edad con síndrome de Turner y cardiopatía compleja. Antecedente de bronconeumonía y bronquiolitis VRS positiva a los 4 y 6 meses. Serología a adenovirus positiva. En control radiológico un mes después de estos procesos se detecta pulmón claro unilateral izquierdo en la radiografía de tórax. En TAC tórax se aprecia escaso parénquima distal y atrapamiento aéreo en lóbulo superior izquierdo con atelectasia en lóbulo inferior del mismo lado.
Discusión. Con la radiografía de tórax convencional se puede llegar al diagnóstico en la mayoría de los casos sin necesidad de otras técnicas de imagen, salvo la TAC de alta resolución para buscar otras alteraciones acompañantes como bronquiectasias o infiltrados alveolares o atrapamiento aéreo con la ins y espiración, así como para valorar la vascularización pulmonar que suele estar disminuida. La resonancia nuclear magnética, fibrobroncoscopia y biopsia bronquial no son habitualmente necesarias. Es fundamental la detección de la infección por adenovirus para realizar el diagnóstico y no llevar a cabo pruebas complementarias complejas y agresivas. El tratamiento es conservador en la mayoría de los casos.
EL SÍNDROME DE KARTAGENER
Escribano A*, Cuartero I**, Besari R*, Armengot M*, Carda C*, Oliva C*** y De Frutos E*
*Hospital Clínico Universitario de Valencia. Facultad de Medicina de Valencia. **Hospital General Universitario de Albacete. ***Hospital Virgen de Candelaria de Las Palmas de Gran Canaria.
La discinesia ciliar primaria (DCP) es una entidad hereditaria con prevalencia desconocida y posiblemente subestimada caracterizada por un movimiento ciliar ineficaz o ausencia del mismo. La clínica más común de este proceso es la afectación crónica de la vía aérea superior e inferior, y cuando se acompaña de situs inversus (SI) se denomina Síndrome de Kartagener (SK). El objetivo es analizar nuestros pacientes afectos de SK, valorando métodos diagnósticos, hallazgos clínicos y evolución posterior.
Material y métodos. Se incluyen 14 pacientes, 11 diagnosticados durante la edad pediátrica. Para el diagnóstico de enfermedad pulmonar y maxilofacial se utilizó TAC de alta resolución. A los varones adultos se les había practicado espermiograma. El transporte mucociliar (TMC) nasal se estudió mediante la técnica de seroalbúmina marcada con Tc99m. Las muestras biópsicas fueron obtenidas mediante curetaje del cornete medio.
Resultados. La edad media al diagnóstico fue de 14 años (1 mes-38 años). 13 pacientes presentaban al diagnóstico la triada clásica de sinusitis crónica con bronquiectasias y SI. 2 pacientes no presentaban bronquiectasias. El TMC era anormal en todos, en 13 estasis total del trazador y en 1 muy enlentecido. 8 presentaban ausencia completa de brazos de dineina, en 4 era normal y en 2 los brazos existían aunque eran anormalmente cortos. En todos los pacientes tras el inicio del tratamiento se observó mejoría clínica con disminución de las reagudizaciones.
Conclusiones. El SK debe considerarse en todo paciente con SI evitando el retraso diagnóstico. La alteración del TMC es constante, mientras que una ultraestructura ciliar normal no lo descarta.
SARCOIDOSIS PULMONAR. A PROPÓSITO DE UN CASO
Luna Paredes MC, Martínez Gimeno A, García Hernández G, Alcalá Minagorre P*
Sección de Neumología y Alergia Infantil. Hospital Materno-Infantil 12 de Octubre. Madrid. *Servicio de Pediatría. Hospital de Alicante.
Introducción. La sarcoidosis pulmonar es una entidad rara en la edad pediátrica que puede cursar con varios grados de afectación. Clínicamente la instauración puede ser insidiosa y los síntomas leves, cursando en ocasiones en brotes que remiten espontáneamente La ausencia de afectación extrapulmonar se asocia con mejor pronóstico que las formas en las que están implicados otros órganos. Los corticoides orales constituyen el tratamiento de elección en los pacientes sintomáticos con afectación parenquimatosa
Caso clínico. Niño de 10 años de edad trasladado a nuestro Centro para estudio por un cuadro de 1 mes de evolución de astenia, pérdida de peso, tos seca y, en las últimas semanas, cianosis con el ejercicio. Se trata de un paciente sin antecedentes personales de interés, de origen rumano, asintomático desde el punto de vista respiratorio hasta el proceso actual. Aportaba pruebas complementarias de su hospital de zona: Mantoux negativo, ionotest, TC craneal, ecocardiografía, ecografía abdominal normales; TC torácico con patrón micronodular generalizado. En nuestro Centro se realiza TC torácico que confirma patrón micronodular, sin adenopatías hiliares reseñables, pruebas de función pulmonar que mostraban patrón levemente restrictivo, lavado broncoalveolar normal y biopsia pulmonar compatible con sarcoidosis pulmonar. Se instauró entonces tratamiento con corticoides orales (1,5 mg/kg/día) durante 2 semanas para posteriormente disminuirlo una vez se comprobó la evolución favorable del paciente tanto clínicamente como en las pruebas de función pulmonar. En las revisiones posteriores a los 2,4 y 6 meses se encuentra asintomático. El TC torácico de control realizado a los 4 meses no muestra alteraciones reseñables.
Discusión. La sarcoidosis pulmonar es un cuadro poco frecuente en la infancia que puede cursar con manifestaciones clínicas y radiológicas diferentes a las del adulto. El pronóstico en las formas con afectación exclusivamente pulmonar es bueno, incluso con resolución espontánea hasta en el 60% de los casos. El tratamiento con corticoides orales está en discusión aunque son eficaces en los casos de sarcoidosis pulmonar aislada como tratamiento sintomático y en los descensos bruscos de la función pulmonar. El seguimiento ha de ser prolongado por la posibilidad de nuevos brotes.
INFLUENCIA DE LAS CONDICIONES CLIMATOLÓGICAS EN EL DEBUT CLÍNICO DE LA FIBROSIS QUÍSTICA (FQ)
Marrero Pérez CL, Oliva Hernández C, Callejón Callejón A, Marrero García AR, Rial JM, García Nieto V
Unidad de Neumología y Nefrología Pediátrica. Departamento de Pediatría Hospital Universitario Ntra. Sra. de Candelaria. Santa Cruz de Tenerife.
Introducción. En 1953, la ciudad de Nueva York sufrió una ola de calor. Los hospitales mostraron un incremento de ingresos de niños afectos de FQ, que aparentemente se deshidrataban más rápidamente que otros pacientes de menor edad, y presumiblemente, más susceptibles. Paul di Sant´Agnese y sus colegas de la Universidad de Columbia encontraron que los niños afectos de FQ perdían una cantidad excesiva de sal por el sudor. La razón para este incremento en la salinidad no pudo ser descubierta durante años, pero la observación fue de gran valor clínico. Resultó en el desarrollo de un test que permanece como la piedra angular en el diagnóstico de esta entidad: la medición del contenido de cloro en el sudor. A continuación presentamos dos casos clínicos que debutaron, durante la ola de calor acontecida el pasado año, con deshidratación hipotónica y alcalosis metabólica hiponatrémica, hipoclorémica e hipopotasémica como forma de presentación clínica de FQ.
Casos clínicos.Caso 1: Lactante varón de 2 meses sin antecedentes personales ni familiares de interés, que ingresa por cuadro de 4 horas de evolución consistente en rechazo parcial de la alimentación y vómitos alimentarios no proyectivos A la exploración física destaca: estado general afectado, fontanela y ojos hundidos e irritabilidad franca con disminución de la movilidad espontánea. Se le efectúan exámenes complementarios, destacando: Na+: 118 mmol/L; K+: 2,44 mmol/L; Cl- 70 mmmol/L; Ca+2: 11,7 mg/dl; Osm: 226 mOsm/Kg: EABcapilarbasal: pH7,63; pCO2 40 mmHg; pO2 29 mmHg; HCO3-: 42,1 mmol/L; EB: 18, mEq/L; bioquímica de orina: pH 7,5; Na+: 8 mmol/L; K+:11,9 mmol/L. Caso 2: Lactante mujer de 4 meses y 20 días sin antecedentes personales ni familiares de interés, que acude por un cuadro de 2 semanas de evolución consistente en rechazo parcial de la alimentación, sudación intensa y vómitos aislados en alguna toma,. Presenta a la exploración física palidez cutánea no mucosa, fontanela normotensa con ojos hundidos y signo del pliegue positivo. Llanto débil estando hipoactiva aunque reactiva a estímulos. Exámenes a destacar: Urea: 52 mg/dl; Cr:0,69 mg/dl; Na+:123,5 mmol/L; K+: 3,01 mmol/L; Cl-:76 mmol/L; Ca+2:11,1 mg/dl;vOsm: 250 mOsm/kg;vEAB capilar basal:vpH: 7,53; pCO2 28,7 mmHg; pO2 45 mmHg; HCO3-:24,4 mmol/L; EB:3,2 mEq/L; bioquímica de orina: pH 6,5; Na+:6 mmol/L; K+:43,8 mmol/L. Se realizó en ambos, la determinación de Cloro en sudor resultando tres muestras patológicas en cada caso. Posteriormente se les realizó estudio genético detectándose las siguientes mutaciones: ΔF 508/ desconocida, y ΔF 508/G542X, respectivamente.
Conclusiones. La deshidratación hiponatrémica con alcalosis metabólica no es una forma frecuente de debut clínico de la FQ. Las condiciones climatológicas pueden precipitar su inicio en ausencia de otros síntomas. Se debe sospechar ante cuadro de deshidratación hiponatrémica de etiología incierta la posibilidad diagnóstica de FQ.
ESCOLIOSIS IDIOPÁTICA INFANTIL GRAVE Y AFECTACIÓN PULMONAR RESTRICTIVA
Criado Molina A, Sánchez Carrión A, Vela Enríquez F, Sánchez Gutiérrez R*, Torres Borrego J
Unidad de Alergia y Neumología Pediátrica. *Servicio de ORL. Hospital Universitario Reina Sofía. Córdoba.
Introducción. La escoliosis idiopática infantil es aquella que aparece antes de los 3 años de edad. Existen dos formas de evolución espontánea bien definidas: resolutivas (las más frecuentes) y progresivas, las cuales pueden provocar disminución importante de la capacidad respiratoria, ya que su instauración coincide con el desarrollo del parénquima pulmonar.
Caso clínico. Niña de 13 años diagnosticada al nacimiento de tortícolis congénito, que desarrolló durante los primeros años de vida escoliosis torácica progresiva, con reducción del volumen torácico, más marcada en hemitórax izquierdo, no mejorando con el tratamiento ortopédico establecido. Ingresó a los 9 años en UCIP por cuadro de coma hipercápnico secundario a insuficiencia respiratoria restrictiva, en el contexto de infección respiratoria. Precisó ventilación mecánica prolongada, con imposibilidad de extubación, motivo por el que se practicó traqueotomía, con gran repercusión sobre la calidad de vida de la paciente (limitación de la deambulación, ventilación mecánica domiciliaria). A los 9 años y 10 meses se realizó corrección quirúrgica (epifisiodesis anterior convexa torácica izquierda y artrodesis posterior con injerto autólogo), a partir de la cual hubo una mejoría clínica importante con posibilidad de desconexión del respirador durante la vigilia. La gammagrafía de ventilación/perfusión realizada mostró hipoventilación generalizada de pulmón izquierdo (20% del total). Se han realizado varios intentos de decanulación que han resultado infructuosos, aunque la paciente sólo precisa ventilación domiciliaria nocturna con parámetros mínimos de respirador.
Discusión. En las formas progresivas con curva torácica de la escoliosis idiopática juvenil está indicado el tratamiento quirúrgico precoz, ya que existe una relación directa entre la magnitud de la curva y las repercusiones sobre la función pulmonar. En este caso se produjo hipoplasia del pulmón izquierdo secundaria a la alteración de la caja torácica.