El objetivo del presente estudio fue determinar si los pacientes que se someten a cirugía vascular son cada vez más obesos y si la obesidad mórbida afecta a los resultados de dicha cirugía. En una base de datos informatizada durante 1996-2006 se obtuvieron los datos de los procedimientos vasculares índice, es decir bypass infrainguinal, endarterectomía carotídea y corrección quirúrgica de aneurisma aórtico abdominal (AAA). El índice de masa corporal (IMC) se estratificó en <18,5 kg/m2 como peso insuficiente, >35 kg/m2 como obesidad mórbida y otro como control (IMC <18,5 <35). Los datos se analizaron con respecto a la duración de la intervención, duración de la estancia hospitalaria, tasas de complicaciones y tasas de mortalidad. Los resultados se ajustaron para las variables potenciales de confusión, incluido el tipo de ingreso, diabetes, antecedentes cardíacos, función renal y tabaquismo. Se revisó un total de 1.317 pacientes y 1.105 casos se consideraron apropiados para análisis. La incidencia de obesidad mórbida aumentó de manera lineal desde el 1,3% al 9% durante el período de 10 años. Para individuos con obesidad mórbida, la duración de la intervención fue más prolongada que en pacientes cuyo peso era normal. Esto sólo fue estadísticamente significativo para los pacientes tratados de AAA, con un tiempo operatorio medio de 158,4±65,5 min para pacientes con IMC <35 kg/m2 frente a 189,8 ± 92,23 min para aquellos con obesidad mórbida (p <0,014). En general, las tasas de infección fueron más altas en el grupo de obesidad mórbida; sin embargo, alcanzaron significación estadística entre los casos de tratamiento de AAA (43,5% [n = 16] comparado con 34,8% [n = 159], p < 0,004). No se identificaron diferencias significativas en otras complicaciones, fracaso del injerto, duración de la estancia hospitalaria o mortalidad. Los pacientes sometidos a cirugía vascular son poco a poco cada vez más obesos. Los procedimientos efectuados en pacientes con obesidad mórbida son más prolongados y en ellos se identifican mayores tasas de complicaciones infecciosas. Esto es atribuible sobre todo al tratamiento de los AAA, aunque en este estudio no se tradujo en peores resultados finales, pese a que en una muestra a mayor escala podrían derivarse diferencias significativas.
En todo el mundo más de 1.000 millones de adultos tienen sobrepeso y como mínimo 300 millones son obesos desde un punto de vista clínico1. De acuerdo con un informe de la Organización Mundial de la Salud (OMS), en los países desarrollados, más del 7% de todas las enfermedades se asocian con la obesidad. En Europa y Norteamérica, durante los 20 últimos años, se ha convertido en una epidemia2,3. El segundo informe de vigilancia de la OMS de los factores de riesgo de enfermedades crónicas cita la población del Reino Unido entre aquellas con mayor sobrepeso y obesidad de Europa. Este informe sitúa a los hombres de ese país en el quintil más alto de obesidad de Europa y a las mujeres en el segundo más alto. La obesidad representa el 2-8% de los costes sanitarios y contribuye al 10-13% de la mortalidad en las diferentes partes de Europa4. Esta tendencia va en aumento.
Se han publicado estudios conflictivos sobre el papel de la obesidad como factor de riesgo independiente de morbilidad y mortalidad perioperatoria en pacientes quirúrgicos. En pacientes sometidos a cirugía vascular, en particular, esta influencia no está bien establecida.
El grupo de Nicholson5 determinó que, en pacientes obesos sometidos a cirugía vascular, se observaban mayores tasas de infecciones pulmonares y dehiscencia de la herida y una estancia hospitalaria más prolongada que en aquellos cuyo peso era considerado normal. Sin embargo, la obesidad no se asoció con un aumento significativo de la morbilidad o la mortalidad. Otros estudios efectuados en pacientes sometidos a cirugía cardiovascular respaldaron aún más estos resultados6-9. Sin embargo, en estos estudios se incluyó un número limitado de pacientes sometidos a cirugía vascular o no se efectuaron ajustes para los factores de confusión. Dindo et al10 efectuaron un estudio de cohorte en 6.336 pacientes sometidos a cirugía general. La única diferencia en la morbilidad postoperatoria fue un aumento de la tasa de infecciones postoperatorias en el grupo de pacientes obesos. Los pacientes sometidos a cirugía vascular se excluyeron del estudio. Sin embargo, en otras series publicadas, incluidas las de unidades de ginecología, ortopedia y urología, en pacientes obesos se ha encontrado una mayor mortalidad y morbilidad11-17.
El objetivo del presente estudio fue determinar si un índice de masa corporal (IMC) >35 kg/m2 (obesidad mórbida) afecta a la morbilidad y mortalidad de los pacientes sometidos a cirugía vascular.
Pacientes y métodosDiseño del estudioEl estudio se efectuó en 1.317 pacientes consecutivos ingresados para procedimientos quirúrgicos vasculares electivos o de urgencia en el Norfolk and Norwich University Hospital entre enero de 1996 y junio de 2006. En el día del ingreso, un cirujano vascular consultor examinó a cada paciente y registró los datos perioperatorios en una base de datos electrónica. También, de forma contemporánea, se registraron los datos de los períodos intraoperatorio y postoperatorio.
ProcedimientosUno de los 5 cirujanos vasculares consultores efectuó todas las intervenciones. Sólo se estudiaron los pacientes sometidos a tratamiento abierto del aneurisma aórtico abdominal (AAA), la endarterectomía carotídea, o el bypass infrainguinal. Se investigó el primer procedimiento quirúrgico durante cualquier estancia hospitalaria. Se recogió si las complicaciones y la mortalidad acontecieron en los primeros 30 días de la intervención o durante el mismo ingreso si su duración fue de más de 30 días. La endarterectomía carotídea urgente se definió como una intervención efectuada durante el mismo ingreso que el del accidente cardiovascular o episodio isquémico transitorio.
Criterios de exclusiónSe excluyó a los pacientes si no se registró el IMC. No se incluyeron los pacientes sometidos a intervenciones diferentes de los procedimientos índice, es decir, tratamiento abierto de un AAA, endarterectomía carotídea y bypass infrainguinal.
VariablesLa variable principal independiente fue el IMC, que se determinó dividiendo el peso corporal en kilogramos por el cuadrado de la estatura en metros. Para su estratificación, se usaron las categorías de la base de datos vasculares nacionales de la Vascular Society of Great Britain and Ireland. El grupo I se definió como un IMC <18,5 kg/m2, en el grupo II incluyeron a pacientes con un IMC de 18,5-35 kg/m2, y el grupo III, aquellos >35 kg/m2.
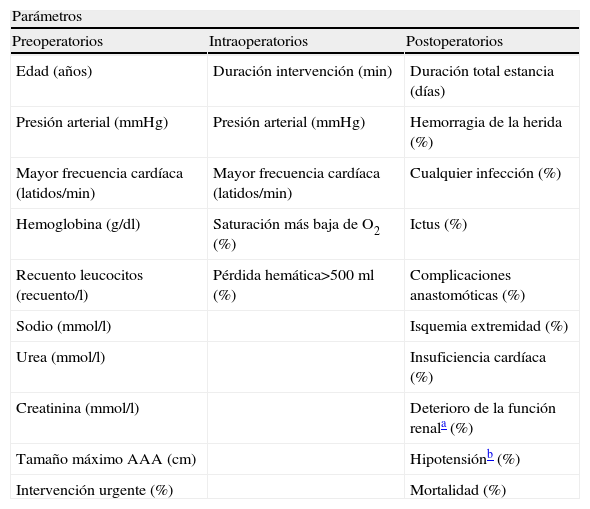
También se analizaron 25 covariantes. Estos parámetros se dividieron en tres categorías: preoperatorio, intraoperatorio y postoperatorio (tabla I).
Parámetros examinados en el estudio
| Parámetros | ||
| Preoperatorios | Intraoperatorios | Postoperatorios |
| Edad (años) | Duración intervención (min) | Duración total estancia (días) |
| Presión arterial (mmHg) | Presión arterial (mmHg) | Hemorragia de la herida (%) |
| Mayor frecuencia cardíaca (latidos/min) | Mayor frecuencia cardíaca (latidos/min) | Cualquier infección (%) |
| Hemoglobina (g/dl) | Saturación más baja de O2 (%) | Ictus (%) |
| Recuento leucocitos (recuento/l) | Pérdida hemática>500 ml (%) | Complicaciones anastomóticas (%) |
| Sodio (mmol/l) | Isquemia extremidad (%) | |
| Urea (mmol/l) | Insuficiencia cardíaca (%) | |
| Creatinina (mmol/l) | Deterioro de la función renala (%) | |
| Tamaño máximo AAA (cm) | Hipotensiónb (%) | |
| Intervención urgente (%) | Mortalidad (%) | |
AAA: aneurisma aórtico abdominal.
La infección hacía referencia a cualquier foco infeccioso incluido el pulmonar, urinario, de la herida y del injerto o septicemia.
Análisis estadísticoPara cada variable dependiente, se creó un modelo de regresión que incluyó todas las variables independientes. Fueron modelos de regresión lineal estándar para variables dependientes continuas y modelos de regresión logística multivariante para variables dependientes categóricas. Con independencia del tipo de modelo, se redujeron utilizando una eliminación retrógrada de modo que las variables independientes que permanecían en cada modelo tuvieron un valor de p <0,1.
Los posibles factores de confusión incluyeron el sexo, edad, antecedentes de problemas cardíacos o respiratorios, diabetes mellitus, ingreso electivo/urgente, número de procedimientos efectuados en la misma intervención, cáncer concurrente, tabaquismo y el cirujano que efectuó la intervención. La presencia de problemas cardíacos o respiratorios se definió de acuerdo con los criterios usados en la base de datos vasculares nacionales de la Vascular Society of Great Britain and Ireland. Los antecedentes cardíacos se definieron como la presencia de cualquiera de los siguientes: angina, infarto de miocardio, insuficiencia cardíaca u ortopnea. Los antecedentes respiratorios se definieron como cualquier descripción de disnea.
Las características específicas del cirujano, tal como los diferentes niveles de experiencia, estrategia docente, y variación técnica, podrían confundir el análisis de los datos. Por lo tanto, se aplicó una variable simulada de cirujano para reducir a un mínimo este factor en el análisis de regresión. El análisis se efectuó por separado para cada procedimiento y, acto seguido, se efectuó un análisis combinado para todos los grupos. En todos los análisis se consideró significativo un valor de p <0,05.
Para todos los análisis estadísticos, se usaron el Statistical Package for Social Sciences para Windows (SPSS14©; SPSS, Inc., Chicago, IL) y el R© (www.r-project.org).
ResultadosDe las series de datos de los 1.317 pacientes considerados para la introducción en el estudio, se excluyó a 198 porque no se registró el IMC. En 14 pacientes se identificó un IMC <18,5 kg/m2. Este grupo se consideró demasiado reducido para un análisis independiente y no se añadió a la categoría II (IMC 18,5-35 kg/m2) para impedir los efectos de confusión de la caquexia.
Por lo tanto, se analizaron 1.105 pacientes: 835 (75,56%) eran hombres, 494 se sometieron a tratamiento quirúrgico abierto de AAA, 473 a endarterectomía carotídea y 138 a un bypass infrainguinal.
En esta cohorte la prevalencia de obesidad ha aumentado de manera lineal desde el 1,3% al 9% durante el período de 10 años. Para todo el período de estudio, la prevalencia global entre pacientes con IMC >35 kg/m2 fue del 5,33% (n = 59/1.105). Para cada procedimiento la prevalencia de este IMC fue del 7,48% (n = 37/494) para el grupo de tratamiento del AAA, del 4,01% (n = 19/473) para el grupo sometido a endarterectomía carotídea, y del 2,17% (n = 3/138) para el grupo de bypass infrainguinal.
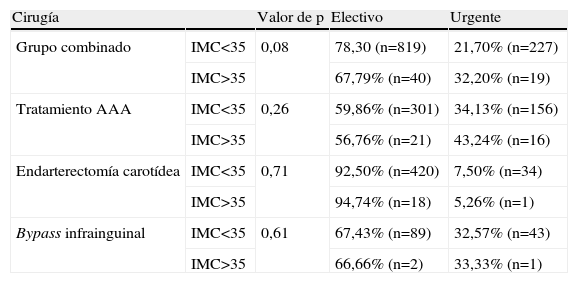
Factores preoperatoriosNo se detectaron diferencias estadísticamente significativas entre el IMC y el modo de ingreso (urgente/electivo) o cualquiera de los parámetros preoperatorios citados en las tablas II y III.
Frecuencia de los procedimientos electivos y de urgencia
| Cirugía | Valor de p | Electivo | Urgente | |
| Grupo combinado | IMC<35 | 0,08 | 78,30 (n=819) | 21,70% (n=227) |
| IMC>35 | 67,79% (n=40) | 32,20% (n=19) | ||
| Tratamiento AAA | IMC<35 | 0,26 | 59,86% (n=301) | 34,13% (n=156) |
| IMC>35 | 56,76% (n=21) | 43,24% (n=16) | ||
| Endarterectomía carotídea | IMC<35 | 0,71 | 92,50% (n=420) | 7,50% (n=34) |
| IMC>35 | 94,74% (n=18) | 5,26% (n=1) | ||
| Bypass infrainguinal | IMC<35 | 0,61 | 67,43% (n=89) | 32,57% (n=43) |
| IMC>35 | 66,66% (n=2) | 33,33% (n=1) |
AAA: aneurisma aórtico abdominal; IMC: índice de masa corporal.
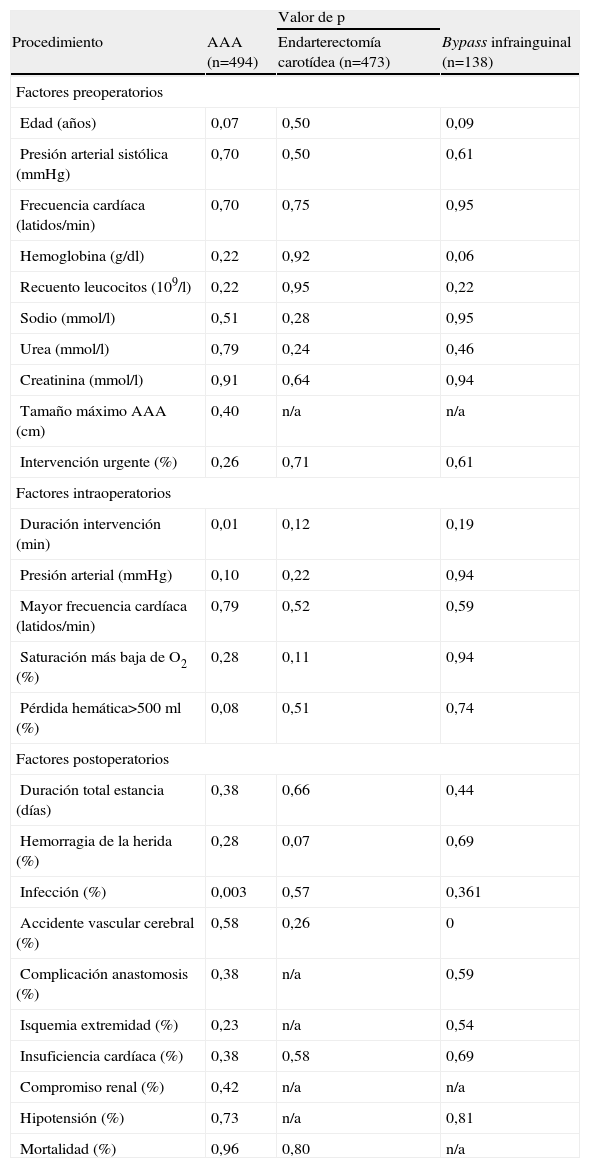
Comparación de los parámetros analizados para pacientes con obesidad mórbida frente a sin ella
| Valor de p | |||
| Procedimiento | AAA (n=494) | Endarterectomía carotídea (n=473) | Bypass infrainguinal (n=138) |
| Factores preoperatorios | |||
| Edad (años) | 0,07 | 0,50 | 0,09 |
| Presión arterial sistólica (mmHg) | 0,70 | 0,50 | 0,61 |
| Frecuencia cardíaca (latidos/min) | 0,70 | 0,75 | 0,95 |
| Hemoglobina (g/dl) | 0,22 | 0,92 | 0,06 |
| Recuento leucocitos (109/l) | 0,22 | 0,95 | 0,22 |
| Sodio (mmol/l) | 0,51 | 0,28 | 0,95 |
| Urea (mmol/l) | 0,79 | 0,24 | 0,46 |
| Creatinina (mmol/l) | 0,91 | 0,64 | 0,94 |
| Tamaño máximo AAA (cm) | 0,40 | n/a | n/a |
| Intervención urgente (%) | 0,26 | 0,71 | 0,61 |
| Factores intraoperatorios | |||
| Duración intervención (min) | 0,01 | 0,12 | 0,19 |
| Presión arterial (mmHg) | 0,10 | 0,22 | 0,94 |
| Mayor frecuencia cardíaca (latidos/min) | 0,79 | 0,52 | 0,59 |
| Saturación más baja de O2 (%) | 0,28 | 0,11 | 0,94 |
| Pérdida hemática>500 ml (%) | 0,08 | 0,51 | 0,74 |
| Factores postoperatorios | |||
| Duración total estancia (días) | 0,38 | 0,66 | 0,44 |
| Hemorragia de la herida (%) | 0,28 | 0,07 | 0,69 |
| Infección (%) | 0,003 | 0,57 | 0,361 |
| Accidente vascular cerebral (%) | 0,58 | 0,26 | 0 |
| Complicación anastomosis (%) | 0,38 | n/a | 0,59 |
| Isquemia extremidad (%) | 0,23 | n/a | 0,54 |
| Insuficiencia cardíaca (%) | 0,38 | 0,58 | 0,69 |
| Compromiso renal (%) | 0,42 | n/a | n/a |
| Hipotensión (%) | 0,73 | n/a | 0,81 |
| Mortalidad (%) | 0,96 | 0,80 | n/a |
AAA: aneurisma aórtico abdominal; n/a: no aplicable.
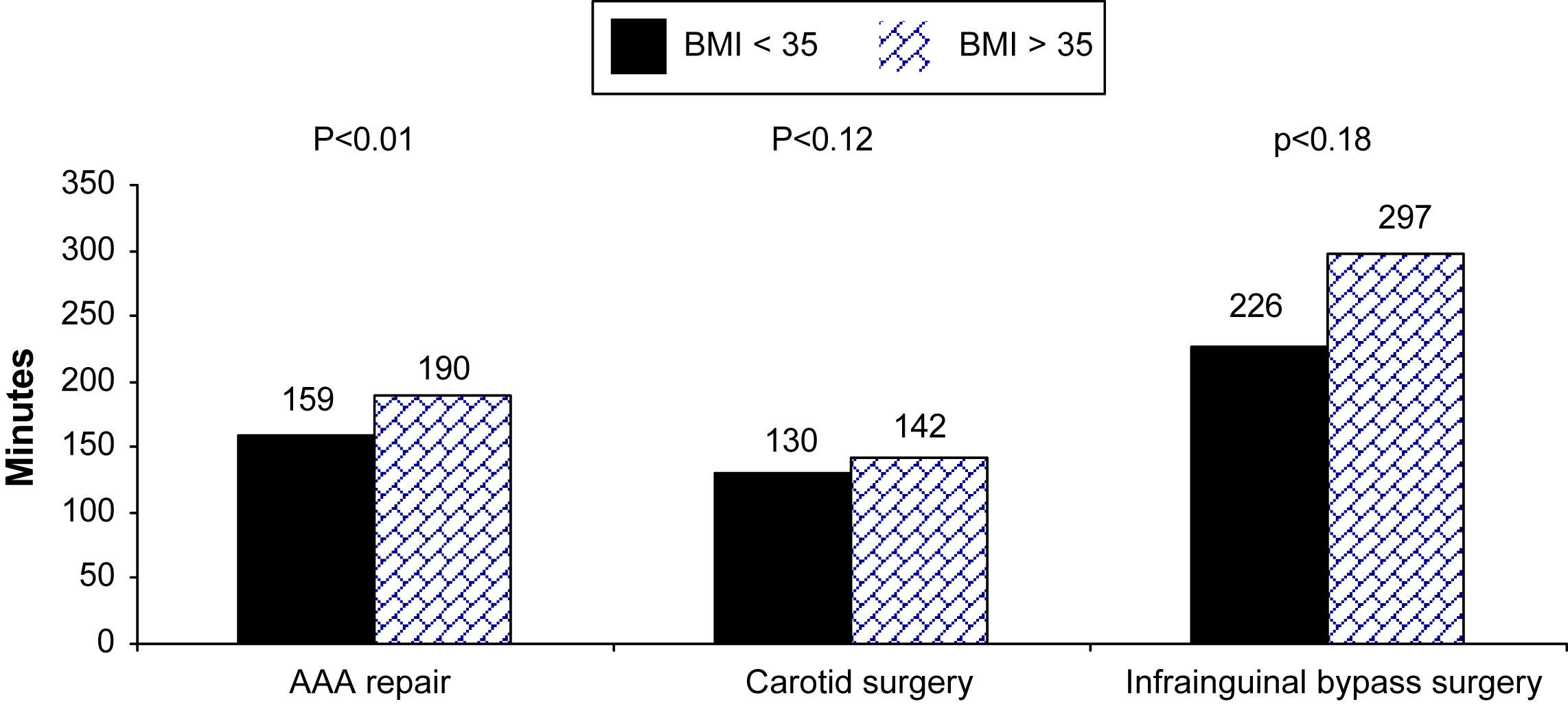
En pacientes con IMC >35 kg/m2 se observaron tiempos quirúrgicos significativamente más prolongados (fig. 1). La duración de la intervención para estos pacientes fue mayor en los tres grupos, pero sólo fue estadísticamente significativa para aquellos sometidos a tratamiento abierto de AAA. Para los pacientes de este grupo sin obesidad mórbida, el tiempo operatorio medio fue de 158,4 ± 65,5 comparado con 189,8 ± 92,2 min para aquellos con obesidad mórbida (p <0,014). El tiempo operatorio medio fue de 142,3 ± 32,4 min para los casos con IMC >35 kg/m2 sometidos a endarterectomía carotídea comparado con 129,6 ± 34,04 min para aquellos del grupo de control (p = 0,12) y de 225,79 ± 9,9 frente a 296,7 ± 55,1 min, respectivamente, para los pacientes de control y con obesidad mórbida del grupo sometido a cirugía de derivación infrainguinal (p = 0,19). En el análisis global se demostró que el tiempo operatorio para pacientes con IMC >35 kg/m2 fue de 179,7 ± 82,6 frente a 154,1 ± 64,4 min para los casos <35 kg/m2 (p <0,006).
Estos valores equivalen a un aumento del 19% en el tiempo operatorio para pacientes con obesidad mórbida sometidos a tratamiento abierto de un AAA, un aumento del 9% para los sometidos a endarterectomía carotídea y un aumento de 33% para el grupo de bypass infrainguinal.
La pérdida hemática intraoperatoria fue mayor en pacientes con IMC >35 kg/m2 sometidos a tratamiento de AAA y bypass infrainguinal. En el 100% de estos pacientes frente al 91,4% de los individuos de control y el 33,3% frente al 23,7% de los pacientes de control de los sometidos a bypass infrainguinal se detectaron pérdidas >500 ml. Sin embargo, no fue estadísticamente significativo (p = 0,38 y p = 0,73, respectivamente) (tabla III).
Factores postoperatoriosEl análisis de los 10 parámetros postoperatorios demostró que la tasa de infección fue la única morbilidad que aumentó significativamente en la población con un IMC >35 kg/m2, y sólo fue significativo para pacientes sometidos a tratamiento de AAA (tabla III).
El análisis de los tres grupos reveló que la tasa de infección fue del 43,5% (n = 16) en pacientes con un valor >35 kg/m2 comparado con un 34,8% (n = 159) en aquellos cuyo IMC fue inferior (p <0,004). La tasa de infección después de la endarterectomía carotídea fue del 9,7% (n = 44) para pacientes del grupo de control comparado con el 10,5% (n = 2) para aquellos con obesidad mórbida (p = 0,57). En pacientes sometidos a cirugía de bypass infrainguinal, la tasa de infección fue del 33% (n = 1) en el grupo de obesidad mórbida frente al 14,3% (n = 18) en el grupo de control (p = 0,36). El análisis global de los tres grupos combinados demostró que los pacientes afectos de obesidad mórbida presentaban una tasa significativamente más alta de infección postoperatoria (p <0,001).
En un subanálisis para la infección de la herida quirúrgica no se detectó una diferencia significativa entre los tres grupos. Para pacientes con obesidad mórbida, la duración de la estancia hospitalaria fue más prolongada en el grupo sometido a tratamiento abierto del AAA y en el de la endarterectomía carotídea.
No se encontraron diferencias significativas de las tasas de mortalidad en el grupo de obesidad mórbida. En el grupo sometido a tratamiento abierto del AAA hubo 54 (13,6%) muertes de pacientes control, comparado con 5 (17,2%) en el grupo con obesidad mórbida (p = 0,61). La tasa de mortalidad de las intervenciones electivas en pacientes obesos sometidos a un procedimiento abierto para el AAA fue del 4,76% (n = 1/21) frente al 5,32% (n = 16/301) en el grupo de control (p = 0,75). En un contexto urgente, la tasa de mortalidad de pacientes obesos fue del 25% (n = 4/16) comparado con el 26,92% en el grupo de control (n = 42/156) (p = 0,65). En el grupo sometido a endarterectomía carotídea, la mortalidad fue mucho menor, con una tasa del 2,2% (n = 9) para el grupo de control frente al 5,6% (n = 1) para pacientes con obesidad mórbida. En el grupo sometido a cirugía mediante bypass infrainguinal no se produjo mortalidad (tabla III). Los resultados se ajustaron para el modo de ingreso y no se detectaron diferencias significativas entre grupos.
Análisis multivariadoSe efectuó un análisis multivariado con ajustes para los factores de confusión de las variables pre, intra y postoperatorias.
DiscusiónEl tratamiento perioperatorio de pacientes obesos sometidos a cirugía vascular requiere unos conocimientos sobre las posibles complicaciones de la intervención. Se ha descrito una potente correlación entre la obesidad y la disfunción endotelial18,19. Sin embargo, se desconoce si esta población de obesos experimenta mayor mortalidad y morbilidad postoperatoria ya que entre los estudios publicados hay pruebas conflictivas. Los AAA, la estenosis carotídea y la isquemia crítica de la extremidad son procesos que amenazan la vida del paciente, para los que no estaría justificado negar la cirugía en ausencia de firmes pruebas.
El presente estudio de pacientes con obesidad mórbida sometidos a cirugía vascular mayor incluyó 25 covariantes en el análisis, siendo una de ellas la influencia del cirujano que efectuó las intervenciones.
Hubo un aumento significativo de la prevalencia de pacientes con obesidad mórbida a través del estudio, lo que refleja su mayor prevalencia tanto entre la población general como en las poblaciones quirúrgicas en los últimos años1,20. Los datos epidemiológicos de un encuesta nacional del Reino Unido demostraron que el 23% de los hombres sanos y el 25% de las mujeres sanas tenían un IMC de 30-35 kg/m2 en 200421. Por lo tanto, como un grupo de este estudio, se estratificó a pacientes con valores >18,5 pero <35 kg/m2. Es probable que cualquier efecto lesivo de la obesidad sobre los resultados quirúrgicos sea más marcado en pacientes con valores >35 kg/m2. Este grupo se comparó con el de pacientes cuyos valores eran de 18-35 kg/m2. En nuestro hospital no se negó cirugía arterial a ningún paciente en función de su obesidad. Desde un punto de vista fisiopatológico, los pacientes con obesidad mórbida se comportaron de forma similar a los del grupo de control, tanto antes como durante la intervención quirúrgica. Ninguno de los parámetros pre o intraoperatorios se vio afectado significativamente por un IMC >35 kg/m2. En el postoperatorio, la estancia hospitalaria de pacientes con este IMC no se prolongó significativamente. Esto coincide con los resultados descritos en otras especialidades quirúrgicas22-24. Estos hallazgos sugieren que no debe negarse la cirugía a estos pacientes en función exclusivamente de su grado de obesidad.
Sin embargo, se observó un aumento del tiempo operatorio entre estos pacientes. Roddy et al25 demostraron que los gastos de quirófano, en particular el tiempo de permanencia en él, son responsables de casi el 60% de los costes directos tanto de la endarterectomía carotídea como de la cirugía mediante bypass infrainguinal, no complicada. En Inglaterra y Gales, en 1998, se atribuyó a la obesidad el 1,5% del presupuesto de los National Health Services26. Por tanto, esta enfermedad puede aumentar los costes de la cirugía vascular.
Para estos pacientes, la combinación de una prevalencia cada vez mayor de obesidad y los tiempos operatorios más prolongados puede traducirse en un menor número de procedimientos efectuados en cada lista operatoria. En último término, esto prolongará las listas de espera, a pesar de las numerosas normas recientes proyectadas para reducirlas26,27.
En el período postoperatorio, la única diferencia significativa fue la tasa de infecciones. Esto coincide con los hallazgos de Lee et al28, que encontraron que la obesidad era un factor de riesgo independiente de infección postoperatoria en 1.000 pacientes sometidos a cirugía de bypass infrainguinal. En un estudio de 3.000 pacientes sometidos a cirugía cardíaca también se demostró una mayor tasa de infección entre los obesos29.
Nicholson et al5 alcanzaron una conclusión similar. Aunque no se dispone de estudios en cirugía vascular con un tamaño suficiente que registren específicamente la tasas de mortalidad en pacientes obesos, en una cohorte de 1.600 pacientes sometidos a bypass aislado de la arteria coronaria, se encontró que la complexión corporal no fue un factor de riesgo significativo de mortalidad30, y los resultados de una encuesta efectuada en 5.000 individuos demostraron que el IMC no fue una variable predictora del desarrollo de vasculopatía periférica prematura31 (p = 0,79).
Los resultados del presente estudio proceden de un centro individual. Una limitación fue la tasa relativamente reducida de mortalidad, que posiblemente careció de la potencia suficiente para descartar la incidencia de una mortalidad significativa en pacientes obesos. Así mismo, en el presente estudio examinamos los efectos de la obesidad en pacientes sometidos a cirugía vascular. Se requieren evaluaciones adicionales de este efecto en pacientes quirúrgicos en general, al igual que estudios futuros, ya que, de una muestra a mayor escala, podrían derivarse diferencias significativas.
En conclusión, la obesidad mórbida no parece ser un factor de riesgo independiente significativo de mortalidad vascular perioperatoria. El presente estudio sugiere que las ventajas terapéuticas de la cirugía en pacientes no obesos pueden extenderse sin riesgos a la población obesa. No obstante, entre pacientes obesos sometidos a cirugía abierta de AAA se observaron tiempos operatorios más prolongados y una mayor tasa de infección postoperatoria.
Damos las gracias a J. M. F. Clarke, Y. G. Wilson, y D. R. Morrow, cirujanos vasculares consultores del Norfolk Norwich University Hospital, por sus contribuciones.