Puntos clave
- •
La celulitis preseptal y la celulitis orbitaria son 2 procesos clínicos bien diferenciados en cuanto a causas y manejo a pesar de que comparten algunos signos clínicos.
- •
Identificar de forma precoz una celulitis orbitaria es esencial, puesto que conlleva riesgo de infección del sistema nervioso central y de compromiso de la agudeza visual.
- •
La celulitis preseptal por Haemophilus influenzae tipo B ha disminuido de forma drástica debido a la vacunación sistemática frente a este agente.
- •
En la exploración física es imprescindible evaluar la motilidad ocular extrínseca, los reflejos pupilares y la presencia de signos meníngeos.
- •
No existen ensayos clínicos que hayan evaluado la eficacia de diferentes pautas de antibioterapia para el tratamiento de la celulitis preseptal u orbitaria.
- •
El papel de los corticoides en la celulitis orbitaria ha sido poco estudiado. Su uso por vía oral como tratamiento adyuvante en pacientes mayores de 10 años ha demostrado eficacia clínica en un ensayo clínico.
La inflamación unilateral de un párpado supone un motivo de consulta pediátrico relativamente frecuente. Este signo puede ser debido a múltiples causas entre las que se encuentran la celulitis preseptal y la celulitis orbitaria. Ambas comparten algunos signos y síntomas clínicos, como son el edema, el eritema y el aumento de calor local del párpado, pero en general se trata de 2 procesos diferentes e independientes. Es de crucial importancia distinguir ambas entidades puesto que existen grandes diferencias en su manejo clínico y su pronóstico. En general, la celulitis preseptal es una infección que no suele ocasionar grandes complicaciones. Por el contrario, la celulitis orbitaria puede conllevar complicaciones graves, como son la pérdida de agudeza visual o la infección del sistema nervioso central. La celulitis orbitaria se diferencia de la celulitis preseptal por la presencia de ciertas características clínicas, como son la oftalmoplejía, el dolor a la movilización ocular y la proptosis.
Terminología- –
Celulitis preseptal: infección de los tejidos blandos de los párpados que no sobrepasa el septum orbitario. En ocasiones, en la literatura se utiliza como sinónimo de celulitis preseptal el término celulitis periorbitaria.
- –
Celulitis orbitaria: infección que afecta al contenido de la órbita que comprende la grasa periorbitaria y la musculatura extraocular. En la literatura a veces se utiliza el término celulitis postseptal como equivalente.
Es necesario conocer algunas características anatómicas básicas de la órbita para comprender las manifestaciones clínicas de la celulitis preseptal y orbitaria, y sus posibles complicaciones.
La órbita es una estructura cónica cuyas paredes guardan estrecha relación con los senos paranasales. El techo de la órbita está formado por el suelo del seno frontal, la pared medial está formada por el seno etmoidal y el suelo de la órbita está formado por el seno maxilar. El seno etmoidal y la órbita están separados por la lámina papirácea que presenta múltiples orificios para el paso de vasos y nervios. Esta relación especialmente estrecha explica que la forma más frecuente a afectación de la órbita secundaria a la afectación de senos paranasales sea a través de los senos etmoidales.
El septum orbitario es una extensión de tejido conectivo del periostio de la órbita que llega en el párpado superior hasta la aponeurosis del músculo elevador del párpado superior y en el párpado inferior hasta el tarso. El septum orbitario supone una barrera anatómica eficaz para limitar que las infecciones de los párpados se diseminen hacia la órbita.
El drenaje venoso de la órbita, el seno etmoidal, el seno maxilar, la piel del párpado y el tejido periorbitario confluye en el seno cavernoso. Parte de este sistema venoso no tiene válvulas y presenta anastomosis entre las venas oftálmicas superior e inferior. Esto explica que las infecciones de los senos puedan progresar con cierta facilidad hacia la órbita y de la órbita hacia las estructuras intracraneales.
FisiopatologíaLa celulitis preseptal y la celulitis orbitaria son procesos patogénicamente diferentes. Por tanto, una celulitis preseptal no progresa hacia una celulitis orbitaria1.
Celulitis preseptal- –
Extensión de una infección de los anejos oculares o de la piel de los párpados: orzuelo, dacrioadenitis, dacriocistitis, celulitis de la piel del párpado a través una puerta de entrada como puede ser picadura de insecto, dermatitis, traumatismo o cirugía periocular.
- –
Extensión por vía hematógena. La infección del espacio preseptal por una bacteriemia es infrecuente. Se produce casi siempre lactantes que presentan una infección de vías respiratorias superiores.
- –
Extensión de una sinusitis. La sinusitis es la causa más frecuente de celulitis orbitaria. Dentro de las sinusitis, la que con más frecuencia produce extensión a la órbita es la sinusitis etmoidal.
De manera excepcional, podría deberse por extensión por contigüidad de infección odontogénica u otitis media aguda.
EpidemiologíaTanto la celulitis preseptal como la celulitis orbitaria son mucho más frecuentes en niños que en adultos. La primera entidad es mucho más frecuente que la segunda2. La celulitis preseptal se produce con más frecuencia en pacientes menores de 5 años y, por el contrario, la celulitis orbitaria afecta a niños de mayor edad.
EtiologíaLos datos disponibles respecto a los gérmenes causales de esta infección son limitados puesto que el rendimiento de los hemocultivos es muy bajo y la obtención de material para cultivo es difícil, ya que en muchos casos el abordaje quirúrgico no está indicado2–6.
Los microorganismos responsables son diferentes en función del origen de la infección:
Celulitis preseptal- –
Con puerta de entrada cutánea: Staphylococcus aureus (S. aureus) y Streptococcus pyogenes (S. pyogenes). En los últimos años, el S. aureus resistente a meticilina (SARM) adquirido en la comunidad ha aumentado su incidencia como agente causal4,7.
- –
Por bacteriemia: Streptococcus pneumoniae (S. pneumoniae) y Haemophilus influenzae (H. influenzae) tipo B. La incidencia del Haemophilus ha disminuido por la vacunación sistemática8.
- –
Secundaria a sinusitis. Los microorganismos causales son los responsables de la sinusitis en niños. S. pneumoniae, S. aureus, S. pyogenes, H. influenzae no tipificable, Moraxella catarrhalis y gérmenes anaerobios. La infecciones polimicrobianas son frecuentes, sobre todo en niños mayores de 9 años.
Existen otros microorganismos muy infrecuentes y, en general, ligados a factores de riesgo específicos responsables de celulitis preseptal u orbitaria, como son Mucorales, Aspergillus spp., Mycobacterium tuberculosis o Trichophyton spp., que escapan al objetivo de esta revisión.
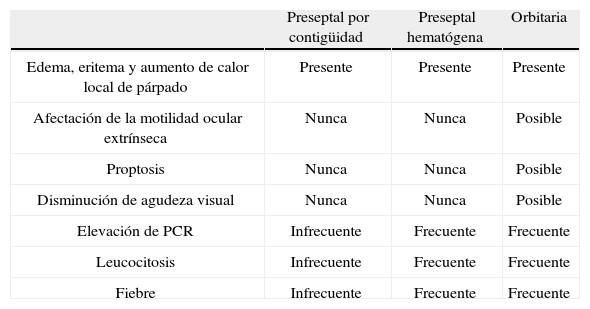
ClínicaLa clínica unilateral de edema, eritema y aumento de calor local de párpado son comunes a la celulitis preseptal y la celulitis orbitaria. La oftalmoplejía, la proptosis y la disminución de la agudeza visual son datos clínicos específicos de celulitis orbitaria. La fiebre y la leucocitosis pueden producirse en ambas entidades, aunque su presencia es más habitual en el caso de la celulitis orbitaria (tabla 1).
Clínica de celulitis preseptal y orbitaria
| Preseptal por contigüidad | Preseptal hematógena | Orbitaria | |
| Edema, eritema y aumento de calor local de párpado | Presente | Presente | Presente |
| Afectación de la motilidad ocular extrínseca | Nunca | Nunca | Posible |
| Proptosis | Nunca | Nunca | Posible |
| Disminución de agudeza visual | Nunca | Nunca | Posible |
| Elevación de PCR | Infrecuente | Frecuente | Frecuente |
| Leucocitosis | Infrecuente | Frecuente | Frecuente |
| Fiebre | Infrecuente | Frecuente | Frecuente |
PCR: proteína C reactiva
En la exploración física, es imprescindible evaluar la motilidad ocular extrínseca, la presencia de reflejo pupilar y de signos meníngeos.
En la anamnesis es importante prestar atención a datos como el antecedente de traumatismo ocular o patología dental, y preguntar por la vacunación frente a S. pneumoniae y H. influenzae tipo B.
DiagnósticoEl diagnóstico de la celulitis preseptal es fundamentalmente clínico. Por el contrario, siempre que se sospeche una celulitis orbitaria es necesario completar el diagnóstico con una prueba de imagen para buscar el origen de la misma (habitualmente una sinusitis), para descartar la presencia de absceso subperióstico o complicaciones intracraneales y para guiar en el manejo terapéutico9.
La prueba de imagen inicial de elección es la tomografía computarizada (TC) de órbita y cabeza con contraste. La afectación difusa de la grasa periorbitaria y/o de la musculatura extrínseca del ojo son los hallazgos más frecuentemente encontrados en la celulitis orbitaria. La TC también permite buscar complicaciones asociadas, como son el absceso subperióstico, el absceso orbitario, la tromboflebitis del seno cavernoso o el absceso cerebral. La resonancia magnética también podría ser de utilidad en la valoración de las complicaciones de la celulitis orbitaria, en especial si se detecta en la TC una trombosis de la vena oftálmica superior o si hay sospecha de afectación intracraneal.
En la tabla 2 se puede observar un resumen de las indicaciones de TC.
Indicaciones de tomografía computarizada en pacientes con celulitis preseptal u orbitaria
| 1. Sospecha de celulitis orbitaria |
| 2. Sospecha de complicación intracraneal (meningismo o signos de focalidad neurológica) |
| 3. Afectación de la agudeza visual |
| 4. Mala evolución clínica a pesar de haberse instaurado tratamiento antibiótico correcto durante 24–48h |
| 5. Imposibilidad para la exploración del globo ocular por edema palpebral importante |
El edema palpebral de origen infeccioso debe ser diferenciado de otras causas de edema no infecciosas como son las reacciones alérgicas, el edema secundario de hipoproteinemia (ambas suelen ser bilaterales) o la picadura aislada de un insecto. También en ocasiones la infección por virus de Epstein-Barr o Trichinella puede dar edema palpebral bilateral.
Por otro lado, también existen causas no infecciosas de proptosis como son los tumores orbitarios (neuroblastoma o rabdomiosarcoma), el seudotumor orbitario, el quiste dermoide periocular, la histiocitosis de Langerhans o la enfermedad de Graves.
Lectura rápida
El edema, el eritema y el aumento de calor local de párpado son comunes a la celulitis preseptal y la celulitis orbitaria.
La oftalmoplejía, la proptosis y la disminución de la agudeza visual son datos clínicos específicos de celulitis orbitaria.
La celulitis preseptal característicamente se produce en lactantes y la causa más frecuente es la extensión de una infección superficial.
La diseminación hematógena como causa de celulitis preseptal es infrecuente y típica de niños menores de 3 años.
La celulitis orbitaria característicamente se produce en niños preadolescentes y la causa más frecuente es la sinusitis etmoidal.
La fiebre y la leucocitosis aparecen con frecuencia en la celulitis orbitaria y en la celulitis preseptal por diseminación hematógena.
Siempre que se sospeche una celulitis orbitaria es necesario solicitar una prueba de imagen para valorar la presencia de complicaciones.
El tratamiento de la celulitis preseptal y orbitaria suele ser médico.
La elección del tratamiento antibiótico se realiza casi siempre de forma empírica basándose en el conocimiento de los agentes infecciosos más frecuentes.
El tratamiento quirúrgico se reserva para los pacientes que presentan mala evolución con tratamiento antibiótico o que presentan abscesos de gran tamaño.
La complicación más frecuente de la celulitis orbitaria es el absceso subperióstico.
La recurrencia de la celulitis preseptal es infrecuente y casi siempre se debe a alguna causa subyacente que la facilite.
No existen ensayos clínicos que hayan evaluado la eficacia de diferentes pautas de antibioterapia para el tratamiento de la celulitis preseptal u orbitaria. Es siempre recomendable, en el caso de la celulitis orbitaria, obtener hemocultivos, aunque su rendimiento es bajo y cultivo del material drenado en caso de que se requiera intervención quirúrgica. El tratamiento antibiótico debe instaurarse de manera precoz y empírica, basándose en el conocimiento de los agentes infecciosos más frecuentes.
- –
Celulitis preseptal. El tratamiento de la celulitis preseptal casi siempre es exclusivamente médico, aunque en ocasiones puede ser necesario el drenaje de un absceso sobre todo en el caso de las dacriocistitis. En general, se administra el antibiótico por vía oral, aunque existe la tendencia a elegir la vía intravenosa en pacientes menores de un año o con afectación del estado general, o cuando se sospeche que se trata de un origen hematógeno. La pauta antibiótica a elegir se detalla en la tabla 3. Es recomendable un seguimiento clínico estrecho en las primeras 48 h tras el diagnóstico. La duración del tratamiento suele ser de 7-10 días, aunque es preciso individualizar en función de la evolución clínica.
Tabla 3.Tratamiento antibiótico empírico de celulitis preseptal y orbitaria
Intravenoso Oral Preseptal Amoxicilina-clavulánicoa Amoxicilina-clavulánicoa Orbitaria Cefotaxima + clindamicina Amoxicilina-clavulánicoa Inmunodepresión Piperacilina-tazobactam + clindamicina/vancomicinab Alérgico betalactámicos Vancomicina + clindamicinameropenem ± vancomicina/clindamicina Ciprofloxacino ± trimetoprim-sulfametoxazol - –
Celulitis orbitaria. El tratamiento de la celulitis orbitaria es también médico fundamentalmente, aunque en ocasiones es necesario complementarlo con un abordaje quirúrgico en el caso de abscesos de tamaño mayor de 1,25mm3, mala respuesta al tratamiento antibiótico por vía intravenosa en 48–72h o empeoramiento progresivo de la agudeza visual10,11. Por ello, durante la fase aguda es fundamental evaluar la agudeza visual, el reflejo pupilar aferente y la motilidad ocular extrínseca a diario. La colaboración de especialistas en Oftalmología y Otorrinolaringología en la valoración del paciente es esencial. El tratamiento antibiótico inicialmente debe ser siempre por vía intravenosa. La pauta a elegir se detalla en la tabla 3. La duración del tratamiento debe ser de 2–3 semanas, prolongando hasta 4–6 semanas en el caso de afectación ósea importante de los senos paranasales. El paso de vía intravenosa a vía oral se realizará cuando la fiebre haya desaparecido, los signos inflamatorios locales hayan mejorado y los reactantes de fase aguda estén claramente en descenso.
El papel de los corticoides en la celulitis orbitaria ha sido poco estudiado12. Su uso por vía oral como tratamiento adyuvante en pacientes mayores de 10 años ha demostrado eficacia a la hora de acelerar la resolución de los signos y los síntomas, incluida la recuperación de la agudeza visual13.
Complicaciones y pronósticoEn general, tanto la celulitis preseptal como la celulitis orbitaria tienen una buena evolución si se instaura el tratamiento adecuado.
En el caso de la celulitis orbitaria, pueden producirse las siguientes complicaciones que ensombrecen el pronóstico, pudiendo algunas conllevar a la pérdida de agudeza visual permanente o incluso a la muerte14.
- –
Absceso subperióstico. Es la complicación más frecuente de la celulitis orbitaria. Casi siempre se originan en la zona medial de la órbita. Para su diagnóstico, es siempre necesario la TC, prestando especial atención a los cortes coronales.
- –
Absceso orbitario. Los pacientes con esta complicación pueden tener mayor severidad de la proptosis, oftalmoplejía y dolor a los movimientos oculares, aunque en general para su diagnóstico es necesario la realización de TC.
- –
Extensión extraorbitaria. Afectación del ápex orbitario que agrava la disminución de la agudeza visual, meningitis, absceso cerebral o trombosis séptica del seno cavernoso. Debemos sospechar esta última complicación en caso de aparición de proptosis bilateral.
La recurrencia de la celulitis preseptal es muy rara y casi siempre se debe a alguna causa subyacente que la facilite15. Como son las erosiones frecuentes de la piel del párpado secundarias a la presencia de alergias ambientales, la infección por herpes simple o la dermatitis de contacto, o alteraciones estructurales de los senos paranasales que faciliten las sinusitis de repetición.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.