Puntos clave
A nadie se le escapa que, en los tiempos actuales, la ecografía se ha convertido en el recurso más importante y decisivo entre las exploraciones que se han incorporado en los últimos años a la práctica obstétrica diaria.
No resulta fácil encontrar un método diagnóstico tan útil, práctico y rentable como los ultrasonidos. En obstetricia, se empezó a utilizar en España hacia el año 1969, y hoy día es una exploración imprescindible. Nadie se imagina controlar un embarazo sin "ver" el feto en la pantalla del ecógrafo1. Es habitual que a todas las gestantes se practique una media de 4–5 exploraciones durante el embarazo.
Es evidente que, en los últimos 30 años, la ecografía ha revolucionado y ha creado una nueva obstetricia. Esta técnica, año tras año, ha sido objeto de constante renovación y actualización y, en la actualidad, se dispone de aparatos de gran resolución que, al incorporar la exploración en color, el efecto Doppler y la "visión" en 3 y 4 dimensiones ofrecen una gran calidad de imagen. Así, los obstetras nos hemos ido familiarizando con las estructuras encefálicas, cardíacas y digestivas, con el desarrollo del sistema urinario y genital, con los movimientos habituales del feto y hasta con el intrincado árbol vascular placentario y umbilical.
En esta pequeña contribución, limitada en extensión por razones lógicas de ajuste editorial, hemos querido recoger lo más destacado de la anatomía embrionaria y fetal, de cómo y cuándo tienen razón de ser durante el embarazo y de qué manera podemos adentrarnos, de forma no invasiva, en el complicado "pequeño mundo" del crecimiento y el desarrollo fetal intrauterino.
¿CUÁNDO y CÓMO DEBE REALIZARSE LA ECOGRAFÍA DURANTE,EL EMBARAZO? LA ECOGRAFÍA DEL PRIMER TRIMESTRELa sistematización de las exploraciones ecográficas durante el embarazo está perfectamente establecida desde hace años. En sus protocolos, la SEGO (Sociedad Española de Obstetricia y Ginecología) recomienda realizar de forma sistemática 3 ecografías durante la gestación, una en cada trimestre del embarazo, más concretamente, la primera en la semana 10–14, la segunda en las semanas 16–18 y la tercera en las semanas 32-342.
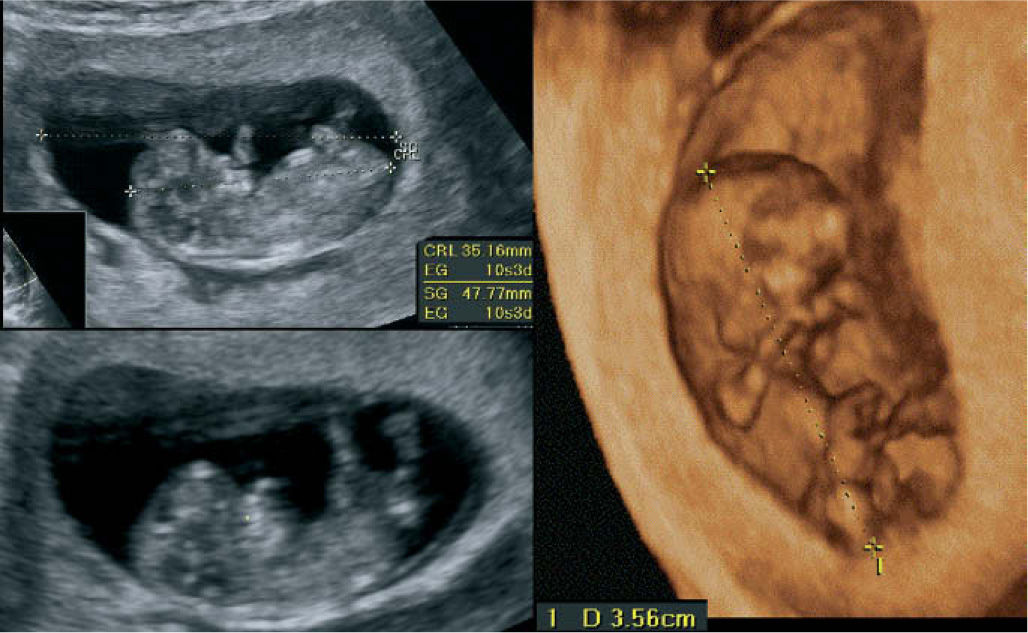
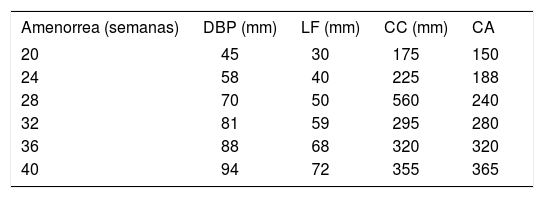
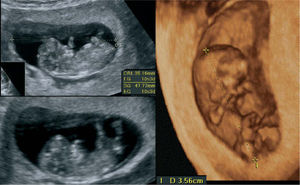
La primera se debe realizar con sonda vaginal y tiene como objetivos principales la observación de la forma, la localización y el tamaño de la vesícula gestacional, así como su contenido, en el que cabe destacar principalmente la medición del tamaño del embrión, la denominada CRL (del inglés crown rump length), que es la distancia que media entre el cráneo y el cóccix, la forma y el tamaño del saco vitelino secundario, el lugar de asentamiento placentario y el espesor de la denominada translucencia nucal (TN), marcador orientativo de una posible cromosomopatía fetal. En las figuras 1 y 2 se reflejan los hallazgos fetales más significativos a esta edad gestacional, utilizando ecógrafos de 2 y 3 dimensiones.
La exploración permite también establecer la concordancia o la discordancia de la biometría fetal con las semanas de amenorrea y establecer otros diagnósticos, como es el caso de los embarazos múltiples y molares, así como cualquier otra enfermedad quística o tumoral de origen uterino u ovárico.
En esta edad gestacional y con sonda vaginal, también es posible hacer un diagnóstico temprano de un sinfín de malformaciones congénitas3, principalmente de las que deforman la silueta fetal y el perfil característico de cada órgano o sistema. La alta resolución que alcanzan los ecógrafos modernos, dotados de sistemas de exploración de alta resolución, facilitan estos diagnósticos, en los que además se requieren una gran experiencia y rigurosidad por parte del ecografista.
El cribado ecográfico de las malformaciones estructurales y la orientación proporcionada para descartar cromosomopatías es quizás el punto más importante del seguimiento del embarazo en los primeros 3 meses, sobre todo si tenemos en cuenta que la incidencia global de todas estas anomalías congénitas alcanza aproximadamente a un 4% de todas las embarazadas.
Se ha sistematizado y generalizado sobremanera esta exploración en toda la población de gestantes, y se ha llenado de contenido, actualidad y responsabilidad. No nos equivocamos al afirmar que la ecografía es la prueba generalizada de forma más amplia por su sencillez, inocuidad y eficacia para la detección temprana de las anomalías congénitas. Hoy día somos capaces de diagnosticar la mayor parte (65-75%) de todas las malformaciones que complican todos los embarazos.
En esta ecografía, hay que buscar con detenimiento los denominados marcadores de cromosomopatía. Estos son manifestaciones ecográficas que no suponen en sí una malformación, pero que indican la posibilidad de una alteración cromosómica. No perdamos de vista que también pueden estar presentes en la población normal. Es un momento perfecto para detectarlos, puesto que nos permite realizar técnicas de diagnóstico prenatal invasivas ante cualquier hallazgo patológico, tiene menos repercusión psicológica para los progenitores que en etapas más avanzadas y permite la interrupción legal del embarazo en un momento menos peligroso para la gestante, si se confirmara la cromosomopatía.
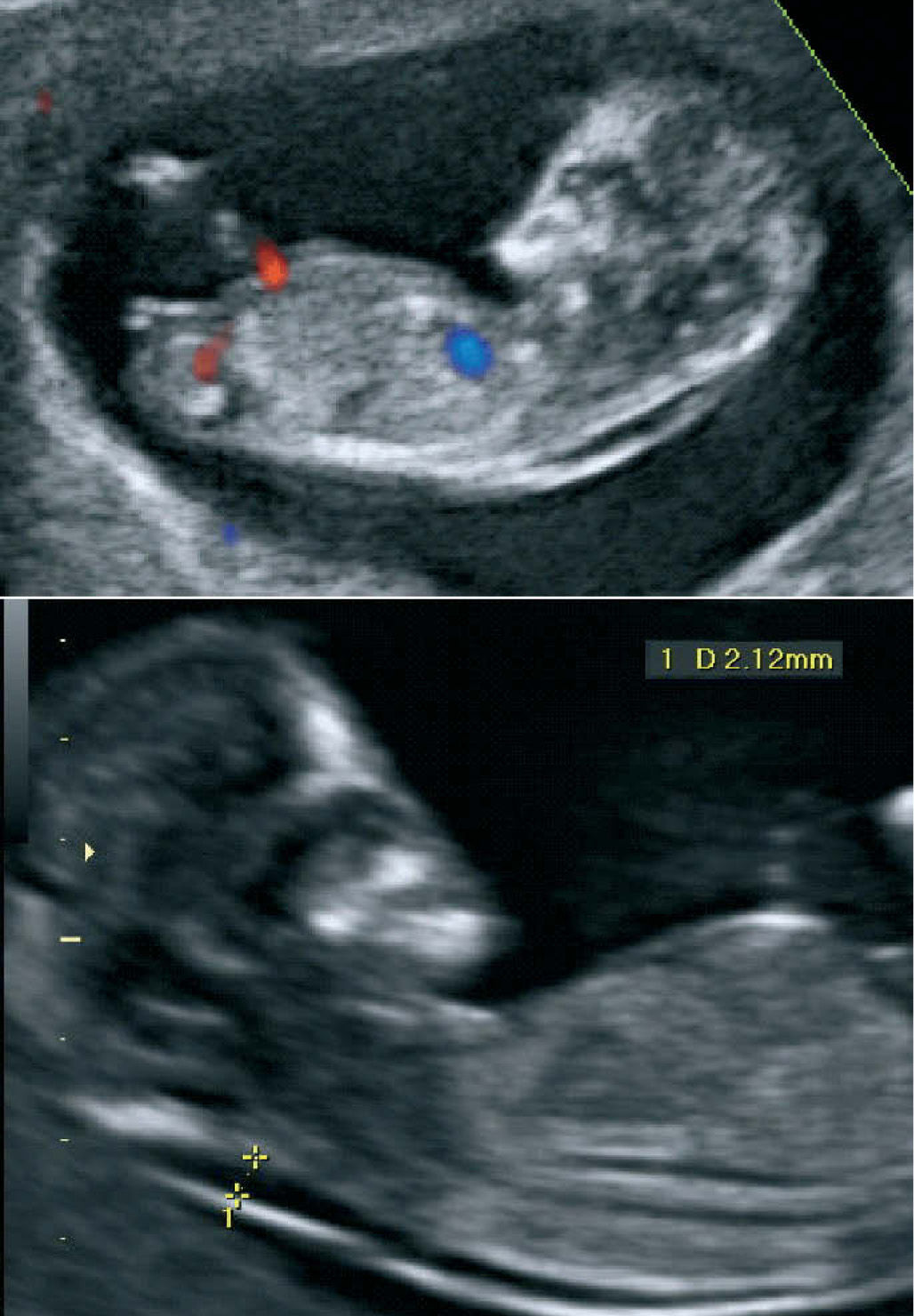
El más estudiado de todos ellos, el que tiene más validez porque se le considera un marcador de primer orden, es la ya mencionada traslucencia nucal. Se realiza cuando el embrión mide entre 45 y 84 mm de longitud cráneo caudal (CRL), en un corte sagital del embrión en actitud indiferente y separado de la pared uterina. Se puede utilizar la sonda abdominal o la vaginal. Todos los fetos en estas semanas presentan una acumulación fisiológica de líquido entre la piel y los tejidos blandos en la parte posterior del cuello (fig. 2). La medida de este grosor está tabulada para cada CRL. Si este parámetro se encuentra por encima de lo normal, se incrementa el riesgo que el feto esté afectado de una cromosomopatía. Al combinar este parámetro con la medición de 2 sustancias en plasma materno (b-HCG y PAPP-A) y con la edad materna, obtenemos un riesgo individual para cada feto de presentar fundamentalmente el síndrome de Down: es lo que llamamos cribado bioquímico del primer trimestre.
Otros marcadores del primer trimestre indicadores sospechosos de un síndrome de Down son: ausencia o hipoplasisa del hueso nasal, una onda de flujo a nivel del ductus venoso (DV) de Arancio, con presencia de una onda A positiva, y la denominada regurgitación tricuspídea.
A pesar de la detección de marcadores de esta índole, aún quedan muchas malformaciones y anomalías que no son debidamente diagnosticadas a estas edades de gestación, y ello por varias razones: porque su expresividad ecográfica es baja, porque aparecen de forma tardía durante el embarazo o porque pueden pasar desapercibidas para el ecografista, que puede ver limitada su observación por múltiples motivos, entre los que se pueden mencionar una posición fetal inadecuada, una transmisión mala de los ultrasonidos por parte de paciente, malformaciones menores, escasa experiencia del ecografista, recursos inadecuados o simplemente una mala sistematización de los campos a explorar.
Este proceder y la realización sistemática de la ecografía de la semana 20, que ahora veremos, ha supuesto un salto espectacular en el diagnóstico y el seguimiento del embarazo.
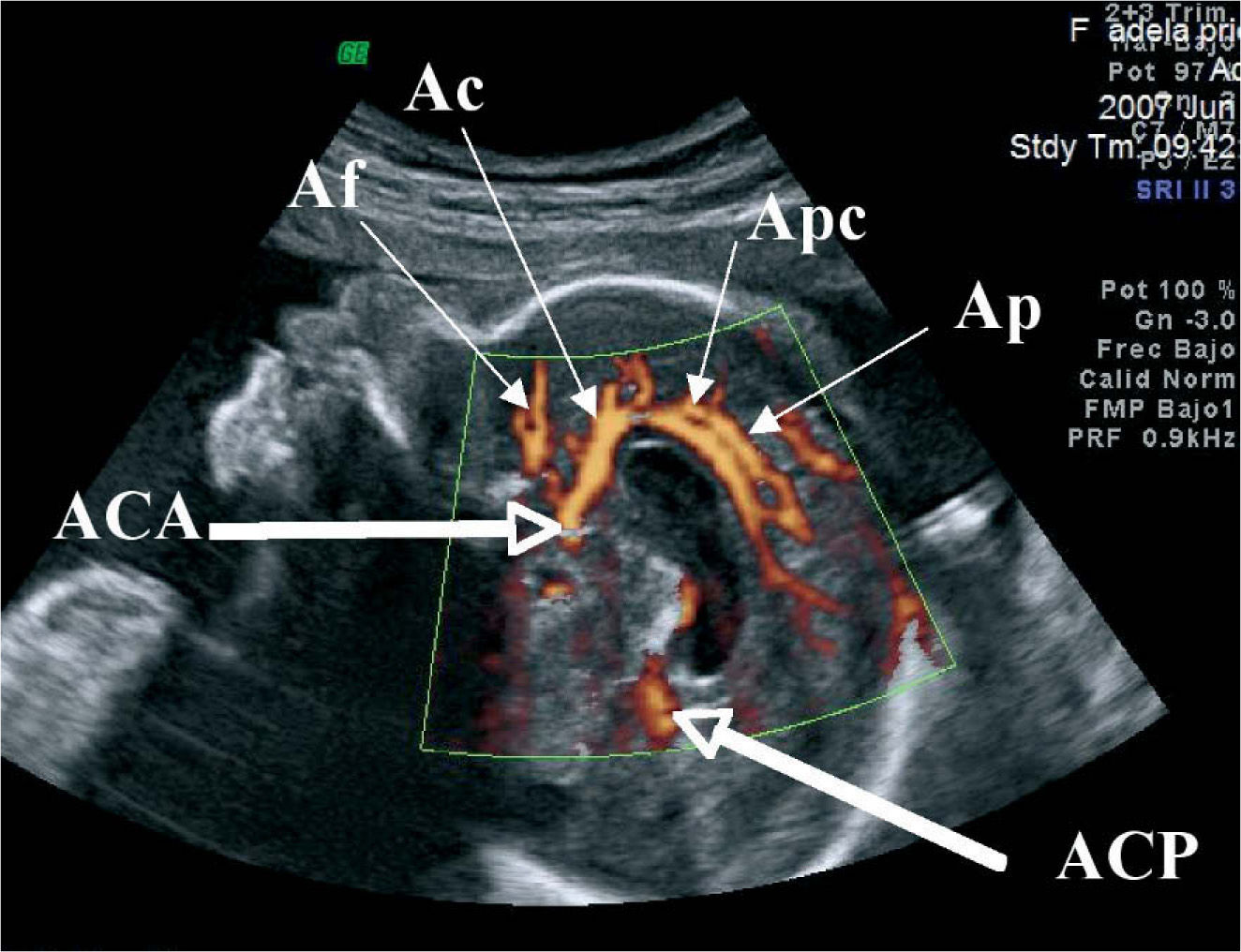
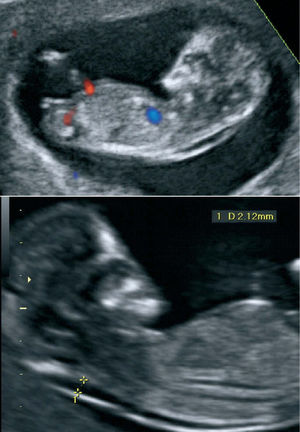
LA ECOGRAFÍA DE LAS SEMANAS 18–20El objetivo principal de esta ecografía, que se realiza por vía abdominal, es procurar un diagnóstico anatómico fetal completo y temprano, que permita asegurar la integridad fetal y descartar anomalías estructurales de cualquier índole. La realiza un especialista y, si se cuenta con ecógrafos de gran resolución, pueden pormenorizarse detalles anatómicos y vasculares realmente magníficos (fig. 3). Si, al contrario, se ha diagnosticado una malformación, se puede iniciar la conducta más apropiada y hasta recomendar la interrupción legal del embarazo, válida en España hasta la semana 22, si la anomalía entra dentro de los supuestos legales.
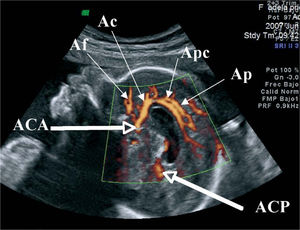
Corte sagital central del cerebro de un feto de 28 semanas. La imagen corresponde a la cara medial del hemisferio cerebral derecho. Ac: arteria callosa marginal; ACA: arteria cerebral anterior; ACP: arteria cerebral posterior, Af: arterias frontales; Ap: arterias paracentrales; Apc: arteria pericallosa.
Esta ecografía se ha popularizado tanto que, en este momento, su realización sistemática resulta imprescindible y es demandada por todas las gestantes. En 1995, Papp et al4 publicaron un trabajo en el que demostraban que este tipo de ecografía, como método de cribado de anomalías estructurales fetales, tenía una sensibilidad del 63,1%, una especificidad del 100% y un valor predictivo positivo del 100%.
En 1991, Benacerraf5 señaló que la detección de ciertos hallazgos ecográficos fetales podía ponernos en camino y facilitar el diagnóstico de este tipo de anomalías, tanto estructurales, como asociadas a cromosomopatías. Así nacieron los llamados marcadores ecográficos de cromosomopatías, entre los que podíamos señalar los siguientes: alteraciones faciales, ventriculomegalias, quistes de los plexos coroideos, edema nucal, alteraciones cardíacas, focos ecogénicos en el ámbito cardíaco, aumento de la ecorefringencia intestinal, doble burbuja, onfalocele, dilatación bilateral de las pelvis renales, acortamiento de los huesos largos e hipoplasia de la falange media del quinto dedo de la mano6.
LA ECOGRAFÍA DEL TERCER TRIMESTREValoración ecográfica del crecimiento del feto normal La ecografía del tercer trimestre se realiza entre las semanas 32 y 36. Fundamentalmente, sirve para determinar la estática fetal, estimar el crecimiento, evaluar la cantidad de líquido amniótico, localizar la placenta y valorar el bienestar fetal. La estimación del tamaño y el crecimiento fetales es el punto más destacable.
Las variables ecográficas que se utilizan para el control de la talla y el peso fetales son la circunferencia cefálica (CC) o el diámetro biparietal (DBP), la circunferencia abdominal (CA) o bien el diámetro abdominal trasverso (DAT) y la longitud del fémur (LF). Estas medidas son la base de muchas fórmulas para la estimación y el cálculo del peso fetal. El mejor control se hace con mediciones seriadas a las semanas 24, 28, 32 y 36 de amenorrea, la determinación específica de estas variables entre las semanas 32 y 34 en los casos de embarazos de riesgo bajo suele ser suficiente para hacer un pronóstico de la evolución del crecimiento. Nosotros recomendamos estos 3: la CC, la CA y la LF7.
Entre las semanas 16 y 22, el DBP crece aproximadamente 3,5 mm por semana y desde la 23 a la 32, unos 3 mm a la semana. Hasta la semana 36, el DBP es superior al DAT. El cociente DBP/DAT es de 1 alrededor de la semana 37, para invertirse de aquí en adelante hasta el final de la gestación.
En cuanto a la estimación de la edad gestacional, la medición del DBP entre las semanas 13 y 17 tiene una imprecisión de más o menos 9 días. La variabilidad del DBP medido antes de la semana 20 puede suponer un error en la estimación de la edad gestacional de 1,5 semanas, y de 1,5-2 semanas si se mide entre las semanas 20 y 30. La medida del fémur entre las semanas 25 y 36 es capaz de estimar la edad gestacional con un error no superior a más o menos 5 días. En la tabla 1 presentamos los valores de los parámetros ecográficos más habituales en diferentes semanas de gestación.
Principales variables antropométricas fetales durante la gestación
| Amenorrea (semanas) | DBP (mm) | LF (mm) | CC (mm) | CA |
|---|---|---|---|---|
| 20 | 45 | 30 | 175 | 150 |
| 24 | 58 | 40 | 225 | 188 |
| 28 | 70 | 50 | 560 | 240 |
| 32 | 81 | 59 | 295 | 280 |
| 36 | 88 | 68 | 320 | 320 |
| 40 | 94 | 72 | 355 | 365 |
CA: circunferencia abdominal; CC: circunferencia cefálica; DBP: diámetro biparietal; LF: longitud del fémur.
Las 2 desviaciones anómalas típicas del crecimiento fetal son, por defecto, el denominado crecimiento intrauterino retardado o restringido (CIR) y, por exceso, el feto macrosomático (FM) Por CIR se entiende aquella situación obstétrica de tipo crónico y causa diversa que afecta al crecimiento y el desarrollo fetal, y que va a dar como resultado el nacimiento de un niño con peso bajo e inapropiado. Literalmente, se incluyen en esta definición a todos los fetos cuyo peso al nacer se encuentra por debajo del percentil 10 o 2 desviaciones estándar (DE) por debajo de la media para la edad gestacional8–10.
¿Cómo se hace el diagnóstico ecográfico de la restricción del crecimiento? Mediante la determinación y la medición de una biometría fetal anómala para la edad gestacional. El diagnóstico de probabilidad descansa en alguno o algunos de los hallazgos siguientes:
- a)
Diámetros, áreas y superficies fetales 2 DE por debajo de la media para la edad gestacional.
- b)
Cociente DBP/DAT mayor de 10 mm.
- c)
Cociente fémur/DAT mayor de 23,5 mm.
- d)
Crecimiento inadecuado en el tiempo (no progresivo) de la cabeza y abdomen.
Algunas complicaciones del embarazo, como la hipertensión arterial, la diabetes mellitus, las cardiopatías, las enfermedades vasculares y, en general, en todos los casos en que la placenta se vuelve insuficiente, tras el consabido deterioro del crecimiento (CIR), el feto suele evolucionar de forma des favorable, con pérdida evidente de su bienestar y afectación seria y grave de su salud.
Este hecho se puede poner de manifiesto durante el embarazo por diversas técnicas, como la determinación de la frecuencia cardíaca (registros cardiotocográficos) o el perfil biofísico (estudio ecográfico de los movimientos fetales, del tono muscular y del volumen del líquido amniótico), pero también una novedosa técnica ecográfica (efecto Doppler) ha sido capaz de procurarnos, con relativa facilidad, un diagnóstico rápido y fiable del medio interno fetal11,12.
Mediante la exploración Doppler durante el embarazo, se puede medir con facilidad las resistencias vasculares de vasos tan implicados en el desarrollo fetal, como las arterias uterinas maternas, la arteria umbilical (AU), la vena umbilical (VU) y la mayor parte de las arterias y venas fetales, principalmente la arteria cerebral media (ACM) y el DV.
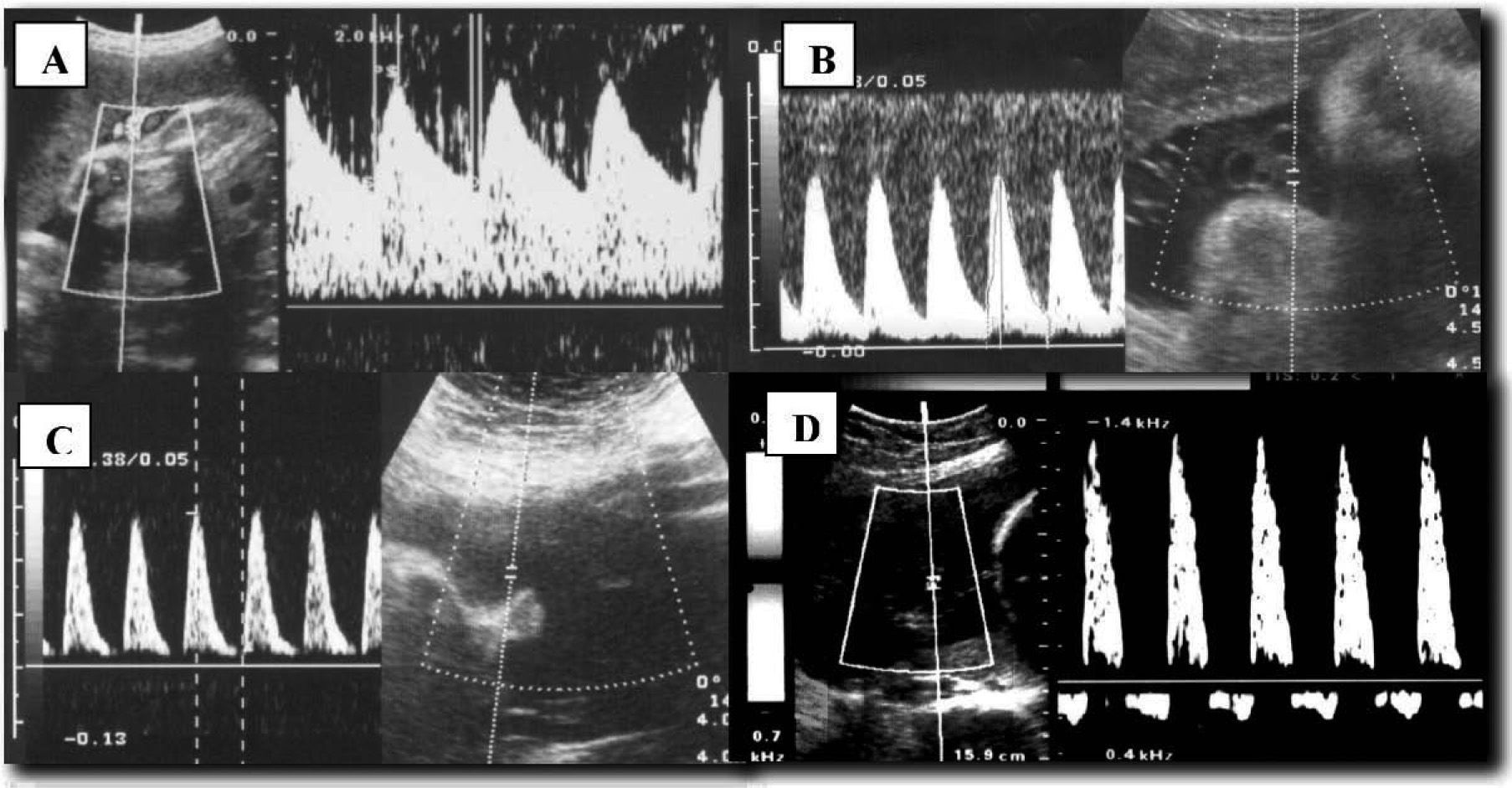
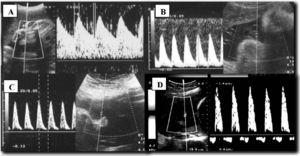
A medida que la salud empeora, aumentan las resistencias de los vasos arteriales, y este hecho se observa por una disminución de la diástole en la onda del flujo o por la aparición de un flujo reverso. En la arteria umbilical, estas variaciones son fáciles de apreciar y las especificamos en la figura 4. El flujo del apartado D de esta figura está en relación con un deterioro muy grave de la salud fetal e indica la necesidad de extracción inmediata del feto del claustro materno.
Doppler en arteria umbilical. Secuencia de patrones con disminución de flujo diastólico. A. Patrón normal con flujo diastólico evidente. B. Aumento de resistencia vascular, donde se aprecia flujo diastólico reducido pero todavía presente. C. Ausencia de flujo diastólico. D. Inversión de flujo diastólico o aparición de flujo reverso.
Otra forma de conocer la salud fetal, también mediante ecografía Doppler, es la medición del cociente entre el índice de resistencia en la ACM y el de la AU. En el embarazo de curso normal, la resistencia de la ACM es superior a la de la AU, de tal forma que el cociente de las resistencias de ambos vasos es mayor de 1. Por el contrario, en el caso de que el flujo útero-placentario disminuya y empeore el estado fetal, para preservar el efecto de la hipoxia en el cerebro, se produce una redistribución hemodinámica específica, con disminución exagerada de la resistencia en la ACM, de tal forma que el cociente es ahora menor de 1, indicando igualmente que la situación fetal intrauterina está muy afectada. De esta forma, los índices vasculares arteriales de resistencia y pulsatilidad, como han puesto de manifiesto diversos autores, son armas muy eficaces en el control y el seguimiento del feto al final del embarazo. Las alteraciones en los flujos venosos fetales, tanto en la VU como en el DV son signos más graves y tardíos del deterioro fetal e indican una afectación cardíaca a veces ya de carácter irreversible13.
FETO MACROSOMÁTICOPor definición, macrosomático es el feto que tiene un peso superior a los 4.000 g. En la práctica obstétrica, resulta extraordinariamente útil conocer las características antropométricas fetales a la hora de dirigir el momento y la vía más adecuada para el parto14.
La estimación ecografía de la macrosomía se debe basar en varios puntos:
- a)
Aumento de los diámetros torácicos y abdominales, que son inadecuados, por exceso, para la edad gestacional, y se sitúan por encina del percentil 90, o bien 2 DE por encima de la curva normal. El DBP y la CC, aunque pueden exceder los límites normales, lo habitual es que estén dentro de la normalidad.
- b)
Aumento de las áreas y las circunferencias torácicas y abdominales, principalmente esta última. Mediante ecografías seriadas, se sabe que la aceleración del DAT en hijos de madres diabéticas ocurre principalmente entre las semanas 28 y 3215. Las mediciones de la circunferencia abdominal, con valores por encima del percentil 90, identifican hasta el 78% de los fetos macrosomáticos16. Hadlock et al17 dan especial valor al crecimiento de la CA en más de 12 mm por semana. Estos mismos autores utilizan también el cociente DAB/LF, que si la sensibilidad en el diagnóstico de la macrosomía es superior a 1,38, puede alcanzar hasta el 79%.
- c)
Un panículo adiposo en el abdomen de más de 5 mm de espesor. Es una medida indirecta, pero muy orientativa, respecto a la existencia de una macrosomía.
En cuanto a la estimación del peso fetal, la ecografía tiene bastantes limitaciones y no es muy fiable a la hora de hacer el cálculo de esta variable. La estimación se hace mediante diversas fórmulas matemáticas que combinan los valores de determinadas variables antropométricas fetales, principalmente el diámetro de la cabeza, el perímetro abdominal y la LF, y que da por resultado una estimación cuantitativa del peso fetal en gramos.
Según Combs et al18, la sensibilidad de la ecografía para identificar correctamente a un feto como de más de 4.000 g es del 61%, con un valor predictivo positivo del 65%. Para Delepa y Mueller-Heubach19, la sensibilidad y la especificidad alcanzan el 75%. En general, el error en la estimación varía entre el 8 y el 22% del peso real del feto. La ecografía tiende a sobreestimar el peso fetal, sobre todo cuanto mayor es éste, de tal forma que los diagnósticos falsos positivos de macrosomía son muy altos. En realidad, no hay un método fidedigno y preciso para identificar a los fetos de más de 4.000 g de peso.
También se pueden utilizar, al efecto, cálculos específicos denominados índices de macrosomía que, al contrario de las fórmulas, sirven para establecer un diagnóstico no cuantitativo, sino cualitativo (positivo o negativo) de macrosomía. Se basan en la apreciación de diferencias manifiestas entre distintos diámetros antropométricos del feto. Se habla de probable feto macrosomático si las diferencias entre el diámetro del tórax y el diámetro biparietal fetales excede de 14 mm, o bien la diferencia en milímetros entre el diámetro biparietal y el tranverso del abdomen, medido a nivel del ombligo, supera los 26 mm. El hecho de que igualmente ninguno de estos cálculos destaque sobre el resto traduce su limitación y escasa validez.