La asistencia en urgencias debe entenderse como un proceso continuo que abarca desde el paciente con problemas banales, hasta situaciones de elevada complejidad. El proceso, ordenado y sistemático, incluye medidas de valoración y tratamiento aplicadas de forma secuencial, en función de las necesidades específicas de cada paciente1,2.
La primera etapa es el proceso de clasificación, ya descrito en el artículo anterior. Se realiza exclusivamente de forma visual, utilizando la herramienta del triángulo pediátrico (apariencia-respiración-circulación)1,3. El resultado final es identificar a los pacientes que requieren asistencia prioritaria y su adscripción a un grupo de clasificación (I-V).
La segunda etapa es una evaluación detallada paso a paso de cada sistema, en la que se establecen prioridades y se realizan las intervenciones necesarias para estabilizar al paciente.
Le sigue una tercera etapa en la que se obtiene una historia detallada, se realiza la exploración física, las pruebas necesarias, y se termina tomando una decisión final sobre el destino del paciente2 (véase la figura 1 del artículo anterior).
Puntos clave
Afecta fundamentalmente a los pacientes con clasificación de los grupos I y II, pero cualquier paciente inicialmente valorado en grupos de menor prioridad asistencial puede modificar su situación durante el tiempo de espera, siendo entonces reclasificado en un grupo diferente y tratado en consecuencia.
Un aspecto esencial del proceso es que cada grupo de clasificación tiene una ubicación determinada que sitúa al paciente junto a los recursos más adecuados, con lo que se evitan desplazamientos que representan riesgos e interferencias con otros pacientes. Por razones obvias, los boxes de agudos deben siempre estar situados cerca de la entrada y del punto de clasificación.
Con el paciente correctamente ubicado, se inicia la segunda etapa de la evaluación. Utilizamos la secuencia A → B → C → D, tanto en pacientes críticos como no críticos, con el fin de ordenar la serie de acciones que incluyen las maniobras de estabilización necesarias en cada paso. Los pacientes nivel I (resucitación) requerirán maniobras avanzadas (intubación, tratamiento con volumen, inotrópicos, etc.), mientras que los de nivel II precisan maniobras de menor intensidad, pero más específicas (véase la figura 1 del artículo anterior).
Secuencia de trabajoVía aéreaÉste es uno de los elementos que confiere una vulnerabilidad mayor al paciente pediátrico, debido tanto a sus características anatómicas (más estrecha, mayor resistencia al flujo, más colapsable, etc.)4,5, como a la frecuencia con que resulta afectada directamente o indirectamente por múltiples procesos (traumatismos, obstrucción mecánica, aspiración, inflamación, infección, asma, etc.).
Su control es prioritario en cualquier situación y, aunque la primera valoración visual permite identificar a los pacientes con obstrucción grave, no siempre están presentes signos visuales evidentes (retracciones, trabajo aumentado) o auditivos (estridor inspiratorio, sibilancias, etc.), ya que el grado de obstrucción no se correlaciona con la gravedad del paciente o el grado de hipoventilación real (p. ej., un asmático agotado).
Lectura rápida
La asistencia en urgencias es un proceso continuo desarrollado en tres etapas: 1) proceso de selección que se realiza exclusivamente de forma visual (véase parte I); 2) evaluación detallada paso a paso (metodología A → B → C → D) que permite identificar las prioridades asistenciales inmediatas para estabilizar al paciente, el cual debe ser ubicado junto a los recursos más adecuados para su asistencia, y 3) realización de una historia y exploración completas, junto con las pruebas necesarias, y decisión sobre el destino del paciente.
Secuencia de trabajo Vía aérea (VA)Éste es uno de los elementos que confieren una mayor vulnerabilidad al paciente pediátrico. Asegurar la apertura de la VA (tracción mandibular), inspeccionar, aspirar, proporcionar oxígeno y respetar la posición que el sujeto adopte espontáneamente son las medidas iniciales.
En los pacientes conscientes, que hablan y respiran de forma espontánea, se asume que la vía aérea (VA) se encuentra estable y permeable. Inicialmente, se debe proporcionar oxígeno y respetar la posición que el individuo adopte de forma espontánea. Un paciente con obstrucción alta (absceso retrofaríngeo, epiglotitis, etc.) puede alcanzar la obstrucción completa si se insiste en colocarle en decúbito supino.
Acciones- —
Procurar una buena alineación en el eje cráneo-caudal de la posición del cuello y evitar tanto la extensión excesiva, como la flexión del cuello, buscando la posición neutra.
- —
Apertura de la vía aérea4,5. En los pacientes inconscientes, lo primero que hay que hacer es realizar la maniobra de tracción mandibular o la triple maniobra, con protección cervical si se sospecha traumatismo.
- —
Una vez lograda la apertura, se deben succionar las secreciones e inspeccionar para descartar obstrucción mecánica.
- —
Si hay evidencia de obstrucción por cuerpo extraño, deben aplicarse las medidas adecuadas para obtener la desobstrucción o pasar arealizar reanimación cardiopulmonar (RCP)6 en el paciente inconsciente.
- —
La colocación de un tubo de Guedel está indicada en pacientes inconscientes con riesgo de obstrucción o VA inestable. Su uso no siempre es necesario y se debe retirar tan pronto inicia la recuperación de la consciencia.
Una VA abierta y permeable no garantiza necesariamente una ventilación correcta. Lograda la apertura de la VA, el paso siguiente es asegurar una ventilación adecuada.
ValoraciónAsegurar que existe flujo aéreo (ver-oírsentir), visualizar los movimientos torácicos (profundos, superficiales, anormales, etc.); frecuencia para la edad (tabla 1). Algunas circunstancias pueden modificar la frecuencia respiratoria (FR), como el estado emocional del paciente consciente, dolor o fiebre. Para cualquier edad, frecuencias > 60 rpm o < 20 rpm (> 4 años) o de 12 rpm (> 15 años) deben considerarse anormales.
Constantes fisiológicas según la edad
| Edad (años) | Frecuencia respiratoria (rpm) | Edad | Frecuencia cardíaca (Ipm) (media) |
|---|---|---|---|
| < 1 | 30-60 | 0-3 meses | 80-205 (140) |
| 1-3 | 24-40 | 3 meses-2 años | 75-190 (130) |
| 4-5 | 22-34 | 2-10 años | 60-140 (80) |
| 6-12 | 18-30 | > 10 años | 50-100 (75) |
| 13-18 | 12-16 | – |
| Edad | PAS (mmHg) | PAD (mmHg) |
|---|---|---|
| 0 días | 60-76 | 30-45 |
| 1-4 días | 67-84 | 35-53 |
| 1 meses | 73 94 | 36-56 |
| 3 meses | 78-103 | 44-65 |
| 6 meses | 82-105 | 46-68 |
| 1 años | 67-104 | 20-60 |
| 2 años | 70-106 | 25-65 |
| 7 años | 79-115 | 38-78 |
| 15 años | 93-131 | 45-85 |
Ipm: latidos por minuto; PAD: presión arterial diastóllca; PAS: presión arterial sistólica; rpm: respiraciones por minuto.
Una respiración aparentemente “normal” debe interpretarse conjuntamente con el aspecto del paciente, el esfuerzo respiratorio visible, el flujo final conseguido y los ruidos auscultados. Un paciente aparentemente “tranquilo” puede tratarse de una hipercapnia grave, con agotamiento e hipoventilación, gradualmente hipóxico y que necesita una intervención urgente.
La auscultación debe realizarse lejos de los vértices para evitar el ruido transmitido de la VA alta. Preferible en zona medioaxilar, siempre comparando con el lado opuesto. El estridor inspiratorio (a veces bifásico)7 indica obstrucción de la VA alta (cuerpo extraño, crup laríngeo, etc.), mientras que el estridor espiratorio o la espiración alargada orientan a obstrucción baja. La presencia de quejido (no siempre audible sin auscultar) indica hipoxia, pero también dolor, hipoperfusión, sepsis, etc.
La ausencia de sibilancias no necesariamente refleja ausencia de broncoespasmo; si éste es grave no existirá flujo aéreo ni, por tanto, sibilancias. Los crepitantes cuando son al final de la espiración indican afectación alveolar (neumonía), pero también presencia de sangre o líquido. La ausencia de ruidos puede corresponderse con obstrucción, derrame o agotamiento del paciente, por lo que debe interpretarse siempre dentro del contexto.
La oximetría de pulso es una herramienta muy útil en urgencias1,8; valores de pulsioximetría > 94% indican que la oxigenación probablemente es adecuada y valores por debajo de 90% (con oxígeno al 100%) indican la necesidad de intervención (ventilación con bolsa, etc.). La hipoventilación es la primera causa de hipoxia en nuestros pacientes, pero una buena oxigenación no es sinónimo de una correcta ventilación. Un paciente con vía aérea permeable, pulmón normal y que recibe fracción inspirada de oxígeno (FiO2) de 1, pero hipoventila por otros motivos (p. ej., una miopatía, intoxicación por opioide) puede tener una saturación de oxígeno en sangre y pulso (SpO2) adecuada, pero con hipercapnia y acidosis respiratoria importante. Ningún dato debe valorarse de forma aislada.
Se pueden obtener lecturas más bajas de lo real si el paciente presenta vasoconstricción (frío, bajo gasto), coloración en las uñas o, por el contrario, lecturas falsamente normales en presencia de carboxihemoglobina o metahemoglobina. Los sensores colorimétricos no diferencian entre ambas y oxihemoglobina.
Tratamiento inicial- —
Administrar oxígeno a todos los pacientes inconscientes o con signos de dificultad respiratoria, traumatismos graves, trabajo aumentado, etc. Oxígeno humidificado, con mascarilla o gafas nasales. Si el paciente presenta hipoxia importante, puede administrarse con mascarilla y reservorio; este no debe permanecer vacío entre inspiraciones.
- —
Los pacientes con obstrucción reversible de VA alta, como crup o anafilaxia, pueden recibir inicialmente un aerosol de adrenalina (4 mg) con oxígeno9,10 y corticoides, mientras se preparan otros sistemas alternativos por si fuese necesario.
- —
En caso de bradipnea o apnea: ventilación con bolsa con reservorio (oxígeno 100% a 14 lpm). El tamaño de la bolsa debe ser adecuado; el tamaño de neonatos no sirve para lactantes.
- —
Una vez iniciada la ventilación con bolsa: controlar al paciente (FR, onda respiratoria, frecuencia cardíaca, electrocardiograma, saturación de pulso). Aunque es posible medir el dióxido de carbono (CO2) espirado, no es una práctica habitual; su uso parece más adecuado como seguimiento de pacientes con ventilación mecánica o durante procedimientos11.
Lectura rápida
indica ausencia de broncoespasmo, si éste es grave no existirá flujo aéreo ni tampoco sibilancias. La hipoventilación es la primera causa de hipoxia en nuestros pacientes. Una buena oxigenación no es sinónimo de correcta ventilación. En el paciente que presenta hipoxia, pero respira, puede administrarse oxígeno con mascarilla y reservorio. Valores de SpO2 > 94% indican que la oxigenación es adecuada, y por debajo del 90% indican la necesidad de ventilación con bolsa y FiO2.
La intubación intratraqueal es el procedimiento de elección para asegurar la VA. La secuencia rápida de intubación (SRI) incluye el uso de atropina, un sedante (midazolam) y un relajante muscular (succinilcolina), ello evita los efectos indeseables de una intubación consciente. El thiopental debe evitarse en hipovolemia, es preferible emplear ketamina o etomidato.
La ketamina es de elección en pacientes asmáticos, ya que induce broncodilatación, pero no debe emplearse si existe hipertensión arterial o presión intracraneal elevada.
En el traumatismo craneoencefálico grave puede emplearse thiopental + lidocaina + midazolam y relajantes no despolarizantes (rocuronio).
Para asegurar una ventilación y oxigenación adecuadas, así como para prevenir una posible aspiración, puede ser necesario aislar la VA12 bien por necesidad de controlar la ventilación (p. ej., Glasgow < 8), situaciones con riesgo inminente de obstrucción (traumatismos, anafilaxia), pacientes con hipoxia aguda secundaria a alteraciones graves de la ventilación-perfusión (presión arterial de oxígeno [PaO2] < 50 mmHg con FiO2 > 0,5 y presión arterial de dióxido de carbono [PaCO2] > 55–60 mmHg) y/o de la función cardiovascular.
Aunque existen diversos dispositivos5,13 alternativos para el manejo de la VA, como la mascarilla laríngea, combitubo o cricotomía, son raramente necesarios, pero pueden ser útiles en caso de VA difícil. La intubación intratraqueal (IT) es el procedimiento de elección y la decisión debe tomarse antes que el paciente se deteriore mientras dispone de una reserva cardiopulmonar aceptable. La secuencia rápida de intubación (SRI)2,14,15 permite la colocación del tubo intratraqueal (TIT) y evitar los efectos secundarios de una intubación consciente mediante el empleo de sedación y bloqueo neuromuscular.
Previamente a la IT, es preciso valorar algunos factores que puedan contribuir a una intubación difícil12, como la existencia de traumatismo cervical, algún tipo de afección que obliga a intubar, alergia a medicamentos y anomalías anatómicas, tamaño de la hendidura bucal, limitaciones en el grado de apertura, grado de hipertrofia amigdalar, etc. Una lengua demasiado grande, una mandíbula pequeña, un espacio estrecho mentón-tiroides (normal: 6 cm en adolescentes, 3–4 en niños y 1–2 cm en lactantes) impedirán desplazar lateralmente los tejidos blandos para efectuar la visualización laríngea. Salvo en traumatizados, es necesario probar el grado de extensión del cuello, que puede estar limitado por problemas en la articulación atlantoccipital, por la existencia de collarín o rigidez cervical de otro origen.
El paciente debe estar controlado con SpO2, electrocardiograma continuo y con vía venosa permeable, oxígeno, sondas de aspiración y equipo de RCP a mano. Todo el material debe estar preparado y comprobado antes de administrar la medicación. Debido a la estrechez del anillo cricoideo, se recomienda el empleo de tubos sin manguito para menores de 8 años. El manguito debe verificarse siempre antes de su inserción. El número de tubo se refiere a su diámetro interno en milímetros, varía en función de la edad; número de tubo = edad en años/4 + 4* para tubos sin manguito y 3* para tubos con manguito. Estará siempre disponible de un tubo de diámetro superior e inferior al elegido, con su fiador correspondiente4,5.
El paciente en decúbito supino, con inmovilización cervical si se tratase de un traumatizado. Cabeza y cuello en posición de “olfateo” para alinear los ejes de la vía respiratoria y facilitar la visualización con nula extensión del cuello. Para compensar el tamaño más grande y prominente del occipucio en los niños pequeños, se debe colocar una talla doblada bajo los hombros a la altura de las escápulas, tratando de extender ligeramente la cabeza hasta posición neutra. Antes de iniciar el procedimiento de intubación, si no hay contraindicaciones, es necesario sondar (evitar la vía nasal en politraumatizado) y vaciar el contenido del estómago, aspirando de la VA alta durante la maniobra de inserción y retirada de la sonda.
Antes del empleo de medicación relajante, deben haberse identificado las posibles situaciones que pueden constituir una dificultad para la intubación1,5 (tabla 2). Sólo los pacientes en estado crítico (RCP) no precisan SRI. En general, los pacientes, aún los mínimamente reactivos, deben ser premedicados (SRI) para evitar los reflejos protectores (náuseas, tos, laringoespasmo, vómito). Las bradiarritmias de origen vagal son más frecuentes en niños menores de 5 años, pero deben evitarse siempre. Esto es importante, ya que algunos relajantes musculares producen bradicardia, mientras que los diazepóxidos o barbitúricos inducen hipovolemia relativa por vasodilatación, la cual puede manifestarse de modo catastrófico en pacientes en situación de shock compensado (vasoconstricción extrema).
Situaciones asociadas a dificultades en la intubación urgente
| Relacionadas con el acceso | Relacionadas con visualización | Relacionadas con ejecución del procedimiento |
|---|---|---|
| Trismo | Boca pequeña | Epiglotitis |
| Macroglosia | Abertura bucal limitada | Neoplasia |
| Disfunción temporomaxilar | Incisivos centrales prominentes | Laringe desplazada |
| Mandíbula pequeña o corta | Secreciones abundantes | Compresión traqueal extrínseca |
| Trauma facial con importante alteración estructural | Hemorragia activa de cualquier origen | Trauma/hematoma laríngeo |
| Necesidad de collarete | Inflamación-edema | Cuerpo extraño en tráquea |
| Obesidad importante | Laringe anterior | |
| Rigidez cervical | Obesidad | |
| Paladar ojival estrecho |
Lectura rápida
La secuencia de trabajo (frecuencia cardíaca → pulso → relleno capilar → nivel de la frontera frío/ calor → tensión arterial medida) determinará la actitud a seguir.
Los pacientes con alteraciones hemodinámicas graves requieren estabilización simultáneamente con la SRI. La taquicardia exige valoración global en función de edad, dolor, fiebre, estado anímico, etc. El relleno capilar (normal < 2 s) es un parámetro evolutivo sencillo y práctico. En los pacientes que mejoran, la frontera frío-calor se desplaza distalmente. Si existe pulso radial se asume presión arterial sistólica normal, si sólo se palpa femoral/carotídeo, presión arterial sistólica < 90 y > 50 mmHg, y si pulso central no palpable, presión arterial sistólica < 50 mmHg, la situación requiere reanimación cardiopulmonar. La capacidad de los niños para compensar pérdidas, incluso del 25% de la volemia, produce una falsa impresión de normalidad. Es necesario intervenir siempre antes de que se detecte hipotensión.
Con excepción del shock cardiogénico, la administración de un cristaloide (SSF) 20 ml/ kg/i.v. en 10–15 min debe ser la medida inicial. Los hemoderivados sólo se emplearán en caso de anemia o hemorragia muy graves. La administración de inotrópicos puede comenzar con dopamina a 5–10 μg/kg/min, y en caso de sepsis grave, adrenalina a 0,05-0,2 μg/kg/min.
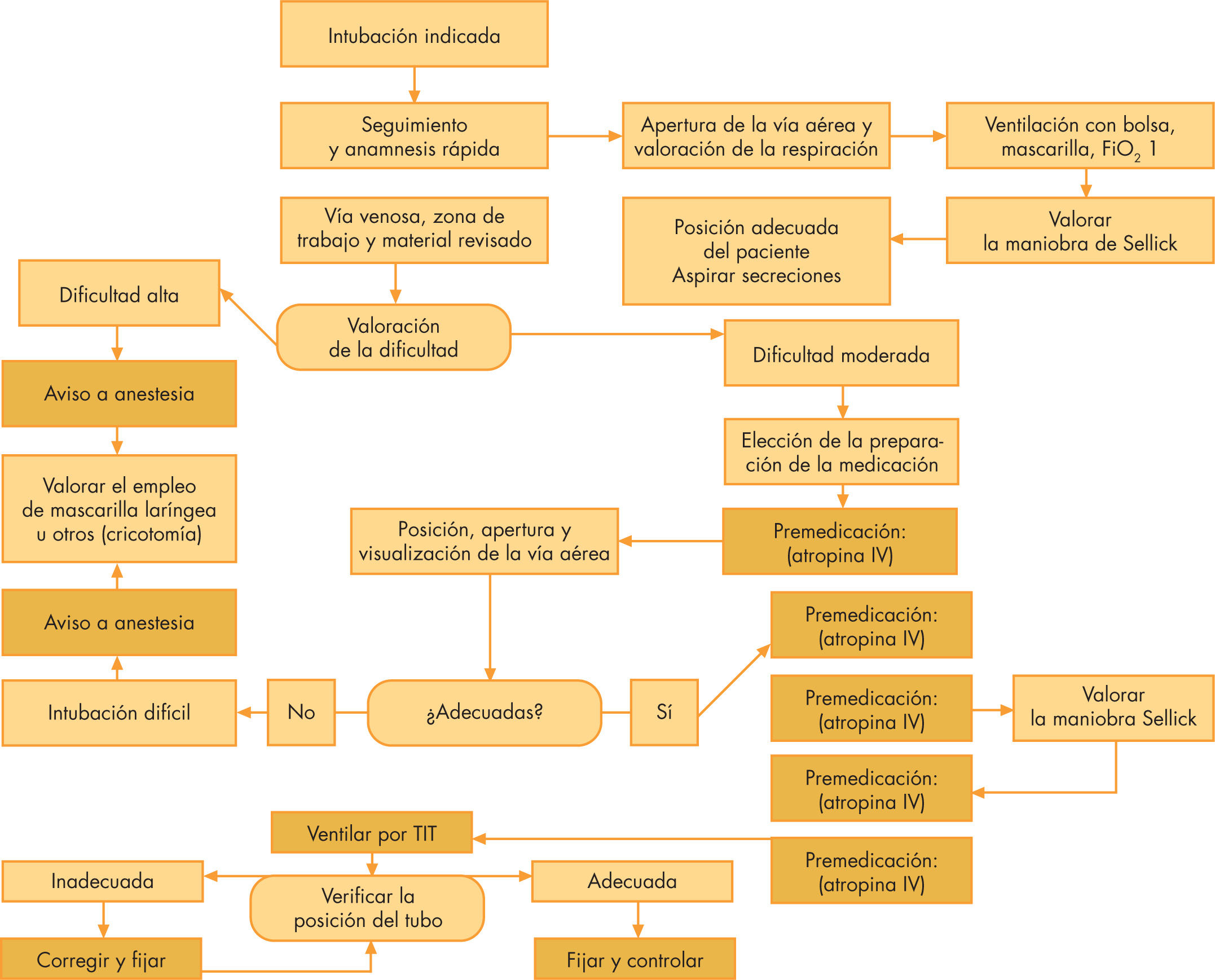
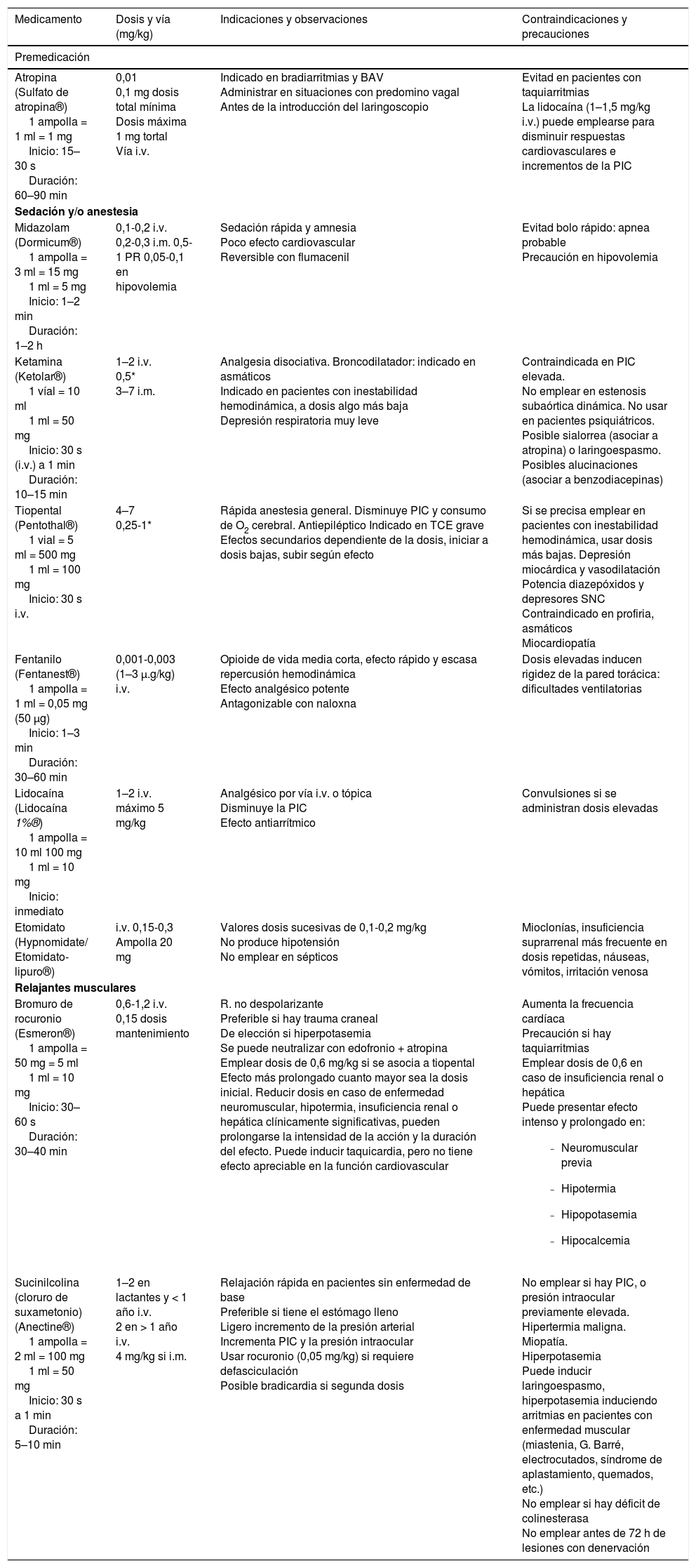
En la figura 1 se describe la secuencia de trabajo paso a paso y en la tabla 3 las medicaciones y dosis empleadas. Se comienza administrando inicialmente atropina, seguida de sedantes, con los que se pretende inducir una rápida pérdida de conciencia, siempre antes de administrar el relajante muscular. La medicación a elegir depende de la situación clínica del paciente (tabla 4).
Medicaciones y dosis empleadas en el proceso de intubación
| Medicamento | Dosis y vía (mg/kg) | Indicaciones y observaciones | Contraindicaciones y precauciones |
|---|---|---|---|
| Premedicación | |||
| Atropina (Sulfato de atropina®) 1 ampolla = 1 ml = 1 mg Inicio: 15–30 s Duración: 60–90 min | 0,01 0,1 mg dosis total mínima Dosis máxima 1 mg tortal Vía i.v. | Indicado en bradiarritmias y BAV Administrar en situaciones con predomino vagal Antes de la introducción del laringoscopio | Evitad en pacientes con taquiarritmias La lidocaína (1–1,5 mg/kg i.v.) puede emplearse para disminuir respuestas cardiovasculares e incrementos de la PIC |
| Sedación y/o anestesia | |||
| Midazolam (Dormicum®) 1 ampolla = 3 ml = 15 mg 1 ml = 5 mg Inicio: 1–2 min Duración: 1–2 h | 0,1-0,2 i.v. 0,2-0,3 i.m. 0,5-1 PR 0,05-0,1 en hipovolemia | Sedación rápida y amnesia Poco efecto cardiovascular Reversible con flumacenil | Evitad bolo rápido: apnea probable Precaución en hipovolemia |
| Ketamina (Ketolar®) 1 víal = 10 ml 1 ml = 50 mg Inicio: 30 s (i.v.) a 1 min Duración: 10–15 min | 1–2 i.v. 0,5* 3–7 i.m. | Analgesia disociativa. Broncodilatador: indicado en asmáticos Indicado en pacientes con inestabilidad hemodinámica, a dosis algo más baja Depresión respiratoria muy leve | Contraindicada en PIC elevada. No emplear en estenosis subaórtica dinámica. No usar en pacientes psiquiátricos. Posible sialorrea (asociar a atropina) o laringoespasmo. Posibles alucinaciones (asociar a benzodiacepinas) |
| Tiopental (Pentothal®) 1 vial = 5 ml = 500 mg 1 ml = 100 mg Inicio: 30 s i.v. | 4–7 0,25-1* | Rápida anestesia general. Disminuye PIC y consumo de O2 cerebral. Antiepiléptico Indicado en TCE grave Efectos secundarios dependiente de la dosis, iniciar a dosis bajas, subir según efecto | Si se precisa emplear en pacientes con inestabilidad hemodinámica, usar dosis más bajas. Depresión miocárdica y vasodilatación Potencia diazepóxidos y depresores SNC Contraindicado en profiria, asmáticos Miocardiopatía |
| Fentanilo (Fentanest®) 1 ampolla = 1 ml = 0,05 mg (50 μg) Inicio: 1–3 min Duración: 30–60 min | 0,001-0,003 (1–3 μ.g/kg) i.v. | Opioide de vida media corta, efecto rápido y escasa repercusión hemodinámica Efecto analgésico potente Antagonizable con naloxna | Dosis elevadas inducen rigidez de la pared torácica: dificultades ventilatorias |
| Lidocaína (Lidocaína 1%®) 1 ampolla = 10 ml 100 mg 1 ml = 10 mg Inicio: inmediato | 1–2 i.v. máximo 5 mg/kg | Analgésico por vía i.v. o tópica Disminuye la PIC Efecto antiarrítmico | Convulsiones si se administran dosis elevadas |
| Etomidato (Hypnomidate/ Etomidato-lipuro®) | i.v. 0,15-0,3 Ampolla 20 mg | Valores dosis sucesivas de 0,1-0,2 mg/kg No produce hipotensión No emplear en sépticos | Mioclonías, insuficiencia suprarrenal más frecuente en dosis repetidas, náuseas, vómitos, irritación venosa |
| Relajantes musculares | |||
| Bromuro de rocuronio (Esmeron®) 1 ampolla = 50 mg = 5 ml 1 ml = 10 mg Inicio: 30–60 s Duración: 30–40 min | 0,6-1,2 i.v. 0,15 dosis mantenimiento | R. no despolarizante Preferible si hay trauma craneal De elección si hiperpotasemia Se puede neutralizar con edofronio + atropina Emplear dosis de 0,6 mg/kg si se asocia a tiopental Efecto más prolongado cuanto mayor sea la dosis inicial. Reducir dosis en caso de enfermedad neuromuscular, hipotermia, insuficiencia renal o hepática clínicamente significativas, pueden prolongarse la intensidad de la acción y la duración del efecto. Puede inducir taquicardia, pero no tiene efecto apreciable en la función cardiovascular | Aumenta la frecuencia cardíaca Precaución si hay taquiarritmias Emplear dosis de 0,6 en caso de insuficiencia renal o hepática Puede presentar efecto intenso y prolongado en:
|
| Sucinilcolina (cloruro de suxametonio) (Anectine®) 1 ampolla = 2 ml = 100 mg 1 ml = 50 mg Inicio: 30 s a 1 min Duración: 5–10 min | 1–2 en lactantes y < 1 año i.v. 2 en > 1 año i.v. 4 mg/kg si i.m. | Relajación rápida en pacientes sin enfermedad de base Preferible si tiene el estómago lleno Ligero incremento de la presión arterial Incrementa PIC y la presión intraocular Usar rocuronio (0,05 mg/kg) si requiere defasciculación Posible bradicardia si segunda dosis | No emplear si hay PIC, o presión intraocular previamente elevada. Hipertermia maligna. Miopatía. Hiperpotasemia Puede inducir laringoespasmo, hiperpotasemia induciendo arritmias en pacientes con enfermedad muscular (miastenia, G. Barré, electrocutados, síndrome de aplastamiento, quemados, etc.) No emplear si hay déficit de colinesterasa No emplear antes de 72 h de lesiones con denervación |
BAV: bloqueo Av; PIC: presión intracraneal.
SNC: sistema nervioso central; TCE: traumatismo craneoencefálico.
Secuencias de medicación sugeridas en determinadas situaciones clínicas
| Situación clínica | Premedicación | Inducción | Relajante | Observaciones |
|---|---|---|---|---|
| Insuficiencia respiratoria | Atropina | Midazolam | Rocuronio o succinilcolina | Sin enfermedad base |
| Hipovolemia o shock inestable | Atropina | Ketamina o etomidato + fentanilo | Rocuronio o succinilcolina | Reponer volumen antes y durante el procedimiento |
| TCE | Atropina | Lidocaína y tiopental (o etomidado si hay hipotensión) | Rocuronio | Atención a cuello en la maniobra de intubación |
| Estado asmático | Atropina | Ketamina | Rocuronio | Es difícil la ventilación con mascarilla: sujección bimanual de mascarilla |
TCE: traumatismo craneoencefálico.
Mientras se administra la medicación, y antes de intubar, el paciente debe ser ventilado con oxígeno al 100%. Individualizar las dosis en función del efecto y esperar un cierto tiempo para que los fármacos (hipnóticos y/o relajantes) actúen, antes de administrar dosis suplementarias. Mientras tanto, el paciente debe ser controlado y ventilado de forma atenta mediante mascarilla con oxígeno.
Habitualmente se emplea inducción con un diazepóxido de acción rápida (midazolam) y escasa duración. El tiopental se evitará en los pacientes en shock debido a su efecto hipotensor (vasodilatación y disminución de la contractibilidad). Cuando se use, es conveniente comenzar con dosis baja, porque sus efectos son dependientes de la dosis. En el paciente con riesgo hipotensivo, es preferible emplear ketamina o etomidato16,17, pero aquélla no debe emplearse si hay hipertensión arterial o presión intracraneal elevada. La ketamina es de elección en pacientes asmáticos, ya que induce broncodilatación18,19.
El uso de miorrelajantes20,21 permite una intubación sin resistencia y una ventilación más fácil y efectiva, pero pueden convertirse en un problema si la intubación resultase difícil o imposible, por ello son preferibles relajantes de efecto rápido y de acción muy corta.
La succinilcolina20,22 es un relajante despolarizante bien tolerado en pacientes no complicados. Entre sus efectos secundarios figuran la elevación de la presión intraocular y de la presión intracraneal (PIC), Zaunque sigue empleándose ampliamente en urgencias porque es el único relajante que actúa en menos de 1 min y permanece sólo 5–10 min, lo cual acorta el riesgo en caso de intubación problemática. No está indicado si se sospecha hiperpotasemia (insuficiencia renal aguda, quemados, síndrome de aplastamiento, etc.) o hipertensión intracraneal. Los nuevos relajantes bloqueadores no despolarizantes21,23–25 carecen de algunos de los inconvenientes de la succinilcolina. El bromuro de rocuronio21,23 (tabla 3) tiene un inicio de acción rápido, tanto por vía intramuscular (i.m.), como intravenosa (i.v.), casi como succinilcolina, pero su duración es bastante más prolongada (tanto más cuanto más elevada sea la dosis inicial).
La secuencia completa incluye primero la administración de atropina, seguida de un anestésico y, finalmente, un relajante muscular. La administración de éste debe hacerse en último lugar y avisando al equipo, con el fin de evitar la presencia de una apnea inesperada. En pacientes sin afectación cardiovascular ni enfermedad de base puede emplearse la asociación atropina + midazolam + rocuronio (o succinilcolina), si la VA no es problemática.
Para pacientes con traumatismo craneoencefálico grave puede emplearse atropina + tiopental + lidocaína, y aquí son preferibles los relajantes no despolarizantes (rocuronio) por nulo efecto en la PIC. El tiopental puede sustituirse por etomidato, si hay inestabilidad hemodinámica16. En las tablas 3 y 4 se exponen los fármacos y las secuencias de premedicación más adecuadas.
Una vez colocado el TIT, se debe verificar la posición mediante la auscultación comenzando por la zona hipogástrica y ambas bases. Valorar la expansión torácica con la insuflación, simetría, intensidad de los ruidos respiratorios auscultados, color y saturación de pulso del paciente, incluso comprobación visual de la posición del tubo en la laringe. La presencia de vapor en el interior del TIT no asegura su posición adecuada.
Un paciente recién intubado, que en las primeras insuflaciones no mejora con rapidez en cuanto a color, saturación y frecuencia cardíaca, es sospechoso de intubación fallida (o neumotórax), el seguimiento del CO2 espirado es un parámetro sensible (100%) y específico (85%), incluso en situación de RCP8. Ante la duda, pasar directamente a ventilar con mascarilla y oxígeno 100%. No es necesaria la comprobación radiológica hasta que el paciente ha sido estabilizado y definitivamente ubicado. Conseguida la intubación, es necesario aspirar del tubo para evacuar las secreciones que pudiesen existir en vías bajas y fijar en posición.
Lectura rápida
de la actividad cortical global, utilizando la escala abreviada AVDN (alerta, verbal, dolor respuesta, no respuesta) o Glasgow, más completa y con valor pronóstico; b) valoración de las respuestas del tronco cerebral: la respuesta pupilar a la luz, tono muscular, respuesta motora al dolor, asimetrías y posturas anormales (decorticación/ descerebración) que sugieren afectación de tronco-protuberancia. Las respuestas pupilares son bastante resistentes al acceso metabólico
Los pacientes con alteraciones hemodinámicas graves (shock, hemorragia, etc.) requieren estabilización simultánea mientras se prepara y realiza la SRI. Si el paciente no precisa intervenir en VA, se pasa directamente al punto C.
Valoración- —
Frecuencia cardíaca: los pacientes pediátricos presentan gran variabilidad en la FC4,6 (tabla 1). La presencia de bradicardia (< 100 en el recién nacido y < 60 en lactantes) se asocia a situaciones críticas relacionadas con shock o hipoxia, debe tratarse de inmediato. La taquicardia, sensible, pero poco específica, exige valoración global en función de edad, presencia de dolor, fiebre, estado anímico, etc.
- —
Relleno capilar: debe explorarse con el paciente en ambiente caliente. Un relleno capilar > 2 s debe interpretarse como vasoconstricción y evaluarse en el contexto. La frialdad cutánea tiene un significado similar y puede determinarse su extensión simplemente por palpación. En los pacientes que mejoran, la frontera frío-calor se desplaza distalmente. Es un parámetro evolutivo muy útil, sencillo y práctico.
- —
Se puede estimar la OAS por el lugar donde se encuentra pulso palpable1,4. Si hay pulso radial fácilmente palpable, se puede asumir presión arterial sistólica (PAS) normal; si sólo se palpa en femoral/carotídeo, entonces PAS < 90 y > 50 mmHg, y si se halla pulso central no palpable, PAS < 50 mmHg, la situación requiere RCP.
- —
Presión arterial medida (tabla 1): preferible en brazo derecho para evitar una posible coartación no identificada. Evitar el brazo donde se inserta el pulsioxímetro o las vías de infusión, porque interrumpirá la medición y el flujo de sangre. Son frecuentes los errores de técnica; el uso de manguitos más pequeños que el adecuado produce lecturas superiores al valor real, incluso falsa alarma hipertensiva.
La capacidad de los niños para compensar pérdidas, incluso del 25% de la volemia, sin alteración aparente de la presión arterial (shock compensado), puede dar una falsa impresión de normalidad, por lo que es necesario intervenir siempre antes de que se detecte hipotensión, ya que una vez presente se producirá un deterioro rápido y catastrófico.
Lectura rápida
(exógeno o endógeno), el reflejo fotomotor se mantiene habitualmente activo. El edema papilar sugiere un proceso crónico, mientras que la presencia de hemorragias retinianas lineales deben hacer sospechar maltrato. En los pacientes con valoración anormal, es necesario realizar una tomografía axial computarizada una vez lograda la estabilización.
ExposureSe procede a examinar por completo al paciente, en busca de lesiones que requieran asistencia inmediata.
Finalmente se completa la historia, la exploración y las pruebas necesarias para tomar una decisión respecto al paciente.
- —
La secuencia de trabajo: frecuencia cardíaca → pulso → relleno capilar → nivel de la frontera frío/calor → presión arterial medida, determinará la actitud a seguir. La vasoconstricción puede mejorar tras el recalentamiento, pero los pacientes en shock compensado o descompensado requieren tratamiento activo. Una información mínima es necesaria para valorar el tipo de shock y su posible origen: hipovolemia (diarrea, pérdidas de sangre), sepsis (shock distributivo), arritmia, miocardiopatía (cardiogénico).
- —
Acceso vascular: 1. Todos los pacientes de los grupos I y II requerirán vía venosa, periférica, preferiblemente 2. Si no se obtiene en un tiempo razonable (< 2 min) y la situación es crítica, no dudar en obtener una vía intraósea.
- —
Infusión de volumen: con excepción del shock cardiogénico, la administración de un cristaloide puede considerarse como la medida inicial adecuada26: suero salino fisiológico (SSF) 20 ml/kg/i.v. en 10–15 min. Si se conoce el pH, (no esperar para administrar volumen), y este fuese < 7,20, se puede comenzar con bicarbonato 1/6 M (10 ml/kg). Un cierto grado de acidosis mejora la entrega de oxígeno a los tejidos. Los hemoderivados sólo se emplearán en caso de anemia o hemorragia muy graves (concentrado 10 μl/kg) y en combinación con SSF.
- —
La administración de inotrópicos1,27 puede ser ocasionalmente necesaria en urgencias en caso de shock descompensado. Se debe comenzar con dopamina a 5–10 μg/kg/min y en caso de sepsis grave, adrenalina a 0,05-0,2 μg/kg/min. En el shock cardiogénico hay que restringir el uso de líquidos y comenzar con inotrópicos poco arritmogénicos (dobutamina 5–20 μg/kg/ min) valorando el uso de diuréticos (furosemida) y vasodilatadores si hay edema pulmonar.
En los pacientes con cualquier alteración del grado de consciencia, se debe descartar hipoglucemia (realizar glucemia rápida). En este apartado se valoran básicamente 2 aspectos1,4.
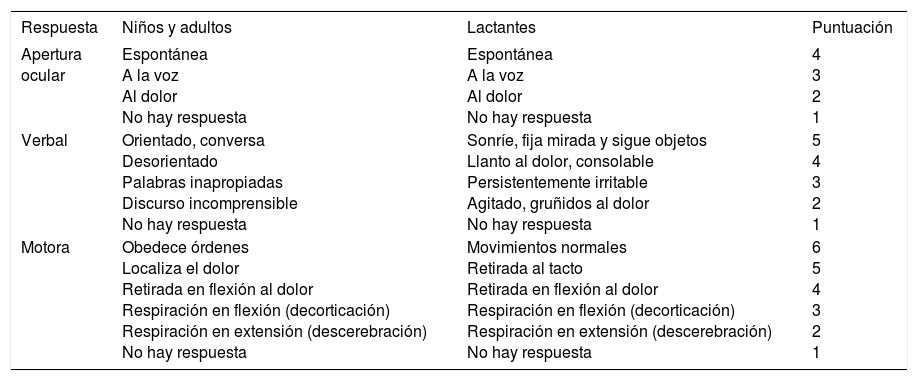
Valoración de la actividad corticalSe realiza utilizando la escala abreviada AVDN (alerta, verbal, dolor respuesta, no respuesta) que define de forma bastante reproducible el grado de conciencia mediante un examen simple (respuesta apropiada o no en cada ítem) o con la escala de Glasgow (tabla 5), más completa y con valor pronóstico. Ambas son muy útiles para valorar la evolución posterior del paciente.
Escala de Glasgow
| Respuesta | Niños y adultos | Lactantes | Puntuación |
|---|---|---|---|
| Apertura ocular | Espontánea A la voz Al dolor No hay respuesta | Espontánea A la voz Al dolor No hay respuesta | 4 3 2 1 |
| Verbal | Orientado, conversa Desorientado Palabras inapropiadas Discurso incomprensible No hay respuesta | Sonríe, fija mirada y sigue objetos Llanto al dolor, consolable Persistentemente irritable Agitado, gruñidos al dolor No hay respuesta | 5 4 3 2 1 |
| Motora | Obedece órdenes Localiza el dolor Retirada en flexión al dolor Respiración en flexión (decorticación) Respiración en extensión (descerebración) No hay respuesta | Movimientos normales Retirada al tacto Retirada en flexión al dolor Respiración en flexión (decorticación) Respiración en extensión (descerebración) No hay respuesta | 6 5 4 3 2 1 |
Consiste en la evaluación de las pupilas y su respuesta a la luz, tono muscular, respuesta motora al dolor, asimetrías y posturas anormales, como decorticación (flexión de brazos, extensión extremidades) y descerebración (brazos y piernas rígidamente en extensión) que indica afectación de tronco. Las respuestas pupilares son bastante resistentes al acceso metabólico por sustancias exógenas y endógenas (miosis: opioides; midriasis: anticolinérgicos; intermedias: coma tóxico), en ambos casos hay afectación bilateral y el reflejo fotomotor permanece activo, aunque sea necesario una exploración cuidadosa.
Las lesiones anatómicas del sistema nervioso central producen alteraciones relacionadas con la localización de la lesión. La herniación del uncus produce primero una dilatación pupilar unilateral, que progresa a midriasis bilateral fija por afectación de tronco. La exploración del reflejo de los ojos de muñeca (inducción de movimientos oculares reflejos con los movimientos de la cabeza) debe evitarse hasta comprobar que no hay lesiones cervicales. En su defecto, pueden efectuarse pruebas calóricas (contraindicadas si hay ruptura timpánica). La desviación ocular es homolateral en caso de lesión cortical y contralateral en las lesiones de tronco. La exploración debe completarse con un examen del fondo de ojo (sin dilatar). El edema papilar orienta hacia un proceso crónico, mientras que la presencia de hemorragias retinianas lineales deben hacer sospechar maltrato.
ExposureExaminar por completo al paciente, arribaabajo, delante-detrás (exponer), siempre en un ambiente térmico adecuado. Una vez desvestido, buscar lesiones, anomalías anatómicas, presencia de hemorragia, etc., es decir, alteraciones evidentes que pueden requerir asistencia inmediata.
Con el paciente ya controlado y estabilizado, y con valoración anormal, es prioritario realizar un escáner, siempre con las debidas garantías durante el transporte.
Historia orientadaControlada la situación, le sigue la tercera fase en la que se obtiene una historia detallada y se realiza la exploración física completa. Una gran parte de los pacientes de nivel II con problemas menores (sospecha intoxicación, traumatismo craneoencefálico moderado-leve, etc.), y por supuesto en los niveles III a V, la valoración ABCD resulta muy breve y no precisarán ninguna intervención, pasando directamente a esta fase.
La historia, orientada al problema del paciente, debe contener una descripción de los signos y los síntomas detectados inicialmente, secuencia evolutiva, tratamientos previos, antecedentes de enfermedad, alergias, medicaciones y el momento de su última ingesta, por si fuese preciso intervención. Se solicitarán las pruebas necesarias, se informará a la familia del estado del paciente, las expectativas diagnósticas y terapéuticas razonables cuanto a tiempos y resultados, así como su destino ulterior.