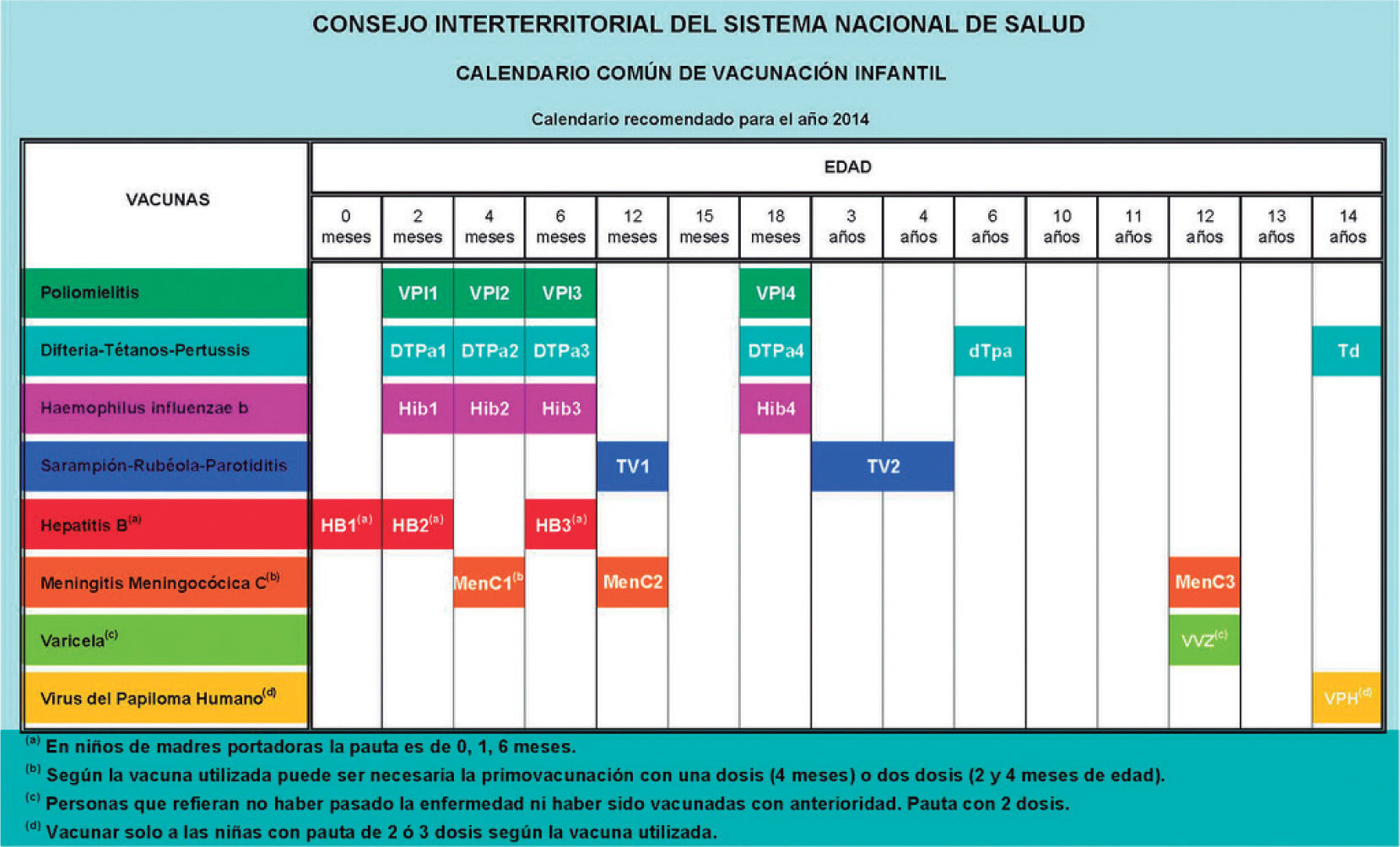
El Pleno del Consejo Interterritorial del Sistema Nacional de Salud (CISNS) acordó el 21 de marzo del 2013 un calendario común de vacunación infantil en España (fig. 1), con la orden de la unificación nacional en enero del 20141. Este calendario único pretende poner fin a la peculiar situación de España, con 19 calendarios con diferencias en contenidos y cronología, una situación casi única en el mundo, y que no tiene argumentos de carácter sanitario o social para que siga siendo así.
Puntos clave
- •
El Pleno del Consejo Interterritorial del Sistema Nacional de Salud (CISNS) acordó en 2013 un calendario común de vacunación infantil en España con la orden de la unificación nacional en enero del 2014.
- •
Los 5 criterios que se tienen en cuenta para la introducción de una vacuna son: importancia del problema (carga de la enfermedad), alternativa de control de la enfermedad, características de las vacunas (seguridad, eficacia, efectividad e inmunogenicidad), impacto sobre el calendario vacunal y costes económicos de su incorporación.
- •
Existen discrepancias entre el calendario común del CISNS y algunas sociedades científicas, principalmente manifiestas con las recomendaciones del Comité Asesor de Vacunas (CAV) de la Asociación Española de Pediatría. Esto conlleva un buen número de reflexiones, pues el mensaje no es unívoco para sanitarios y población.
- •
Las discrepancias más habituales entre el CISNS y el CAV se corresponden al tiempo de aplicación de las vacunas (p. ej., el CAV propone adelantar el tiempo de vacunación frente a papilomavirus a los 11–12 años y no a los 14 años, y adelantar la segunda dosis de triple vírica a los 2–3 años y no a los 3–4 años) o con el tipo de vacuna (p. ej., el CAV propone Tdpa en sexta dosis de vacuna frente a difteria, tétanos y tos ferina, en lugar de Td).
- •
Las discrepancias más significativas entre el CISNS y el CAV se corresponden con la no inclusión en el calendario común de la vacuna frente a neumococo, frente a varicela (en la primera infancia y no en la adolescencia, tal como consta actualmente en el calendario común) y frente a rotavirus.
Pero, dado el calendario tan básico planteado por el CISNS, ha supuesto una decepción para las sociedades científicas (principalmente implicadas 3 de ellas: el Comité Asesor de Vacunas de la Asociación Española de Pediatría [CAV-AEP], la Asociación Española de Vacunología [AEV] y la Sociedad Española de Medicina Preventiva, Salud Pública e Higiene [SEMPSPH]), por lo que la propuesta de unificación que, inicialmente, se vio como una fortaleza, ha devenido en una oportunidad perdida para estas sociedades, que han calificado dicha propuesta como «calendario de mínimos». El debate está vivo y quizás sea un buen momento para reflexionar qué pueda suponer, en términos de salud individual y poblacional, los cambios en el calendario vacunal.
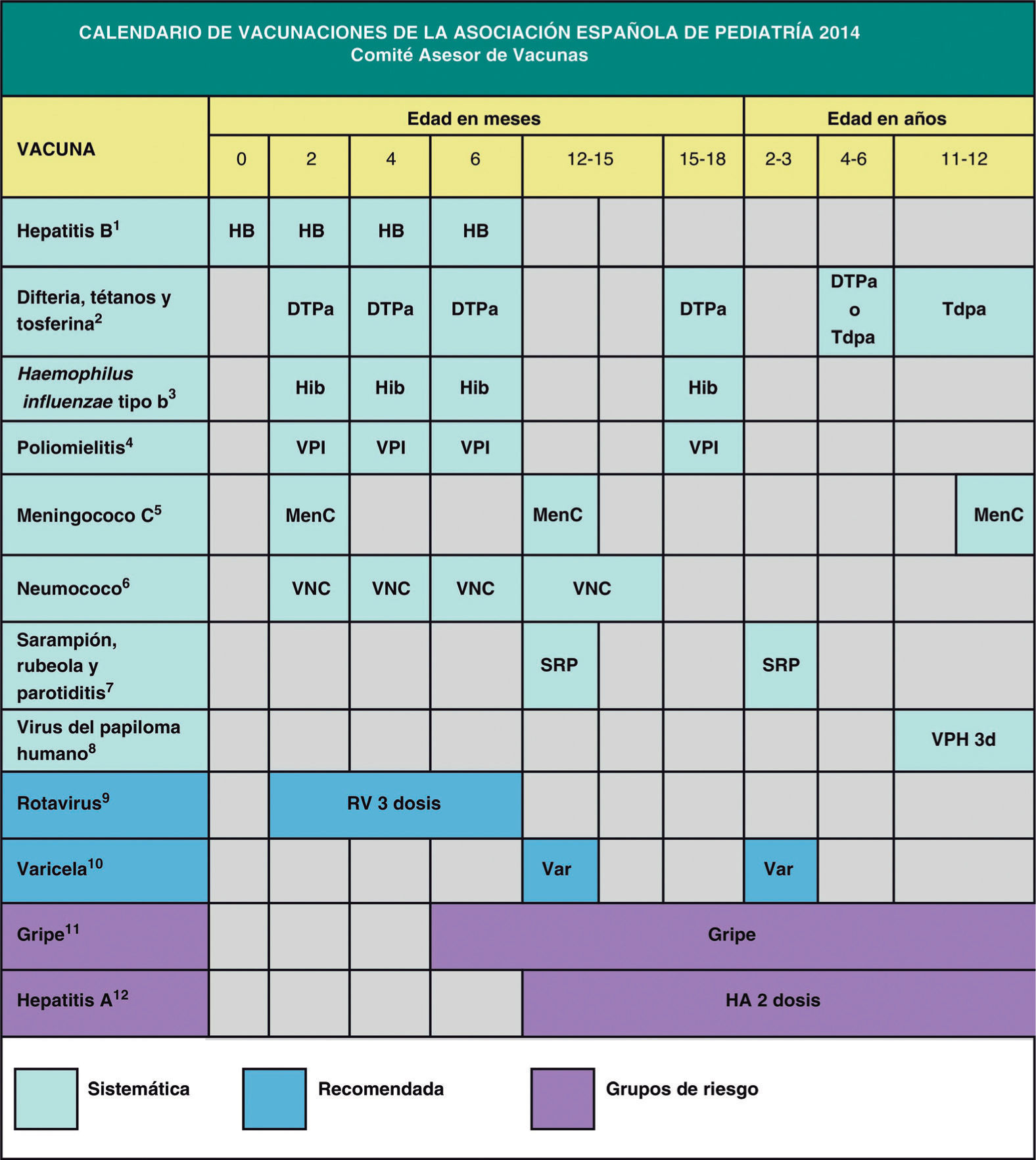
Ya en abril del 2011, la AEV y la AEP emitieron un documento con las justificaciones que deberían llevar a un calendario único de vacunaciones razonables para España2 y fundamentado en los 5 clásicos criterios de introducción de vacunas (tabla 1). La posición del CAV-AEP no se ha hecho esperar y, junto a la publicación de las recomendaciones del calendario de vacunaciones de la AEP para el año 20143 (fig. 2), recomendaciones fundamentadas en la evidencia disponible sobre la efectividad y la eficiencia de las vacunas, así como la epidemiología de las enfermedades inmunoprevenibles en nuestro país, también ha publicado una editorial con el posicionamiento ante el nuevo calendario común del CISNS4.
Criterios de introducción de vacunas
| 1. Importancia del problema: carga de la enfermedad |
| Incidencia, gravedad, morbilidad y mortalidad |
| 2. Alternativas de control de la enfermedad |
| Prevención primaria, secundaria, terciaria y cuaternaria |
| 3. Características de la vacuna |
| Seguridad, eficacia, efectividad e inmunogenicidad |
| 4. Impacto sobre el calendario vacunal |
| Percepción social y sanitaria de la enfermedad |
| 5. Costes económicos de su incorporación |
| Coste-efectividad, coste-utilidad y/o coste-beneficio |
El calendario vacunal de la AEP incluye 3 grados de recomendación (fig. 2): 1) vacunas sistemáticas como aquellas que estiman que todos los pacientes deberían recibir; 2) vacunas recomendadas como aquellas que presentan un perfil de vacuna sistemática en la edad pediátrica y que es deseable que reciban, pero que pueden ser priorizadas en función de los recursos para su financiación pública, y 3) vacunas dirigidas a grupos de riesgo como aquellas con indicación preferente para personas en ciertas situaciones especiales.
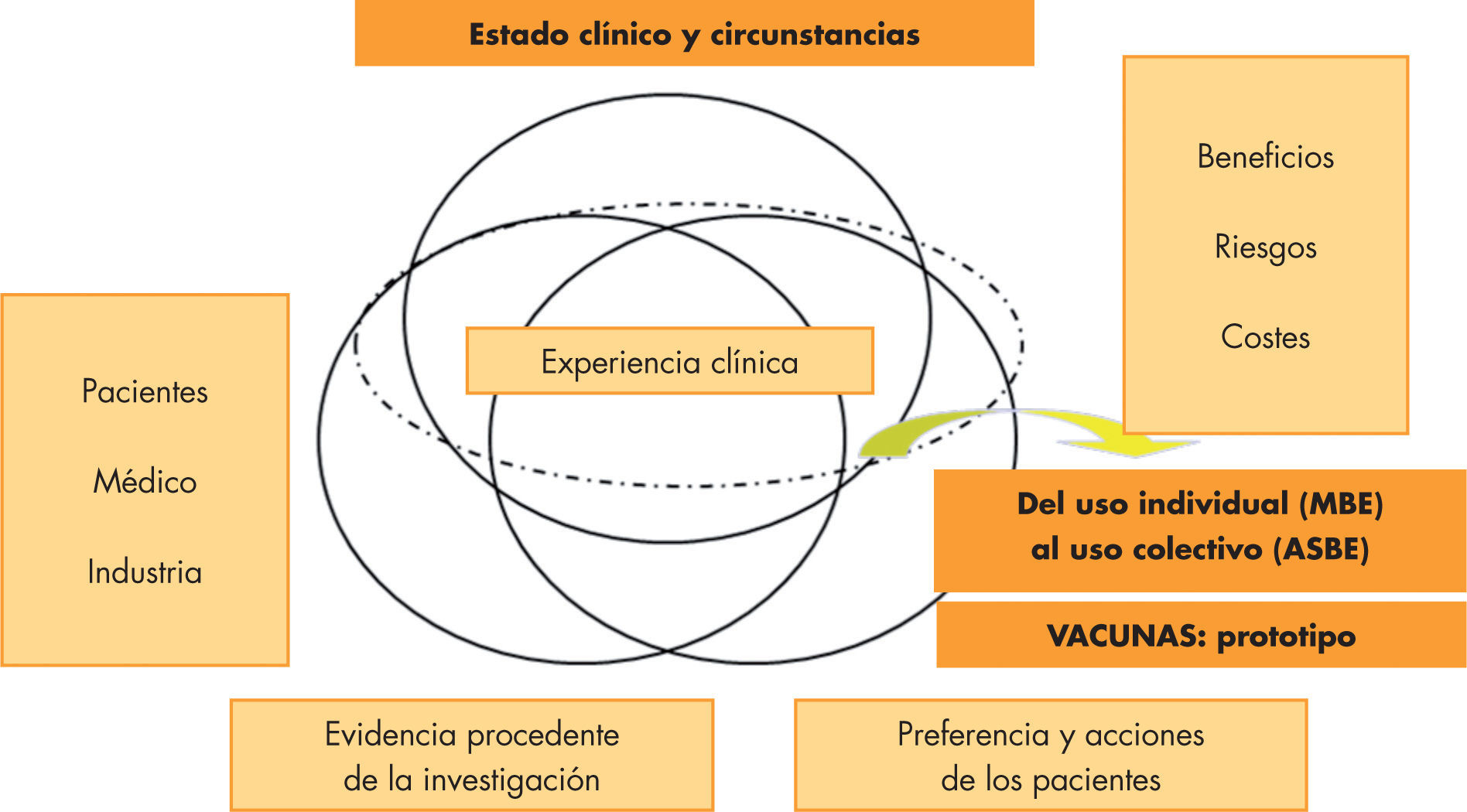
Reflexión de los cambios vacunales propuestos en el calendario común del Consejo Interterritorial del Sistema Nacional de Salud y su relación con las recomendaciones del Comité Asesor de Vacunas de la Asociación Española de PediatríaDesde que el CAV-AEP se constituyera en el año 1994, viene publicando anualmente un calendario de vacunaciones sobre la base de criterios científicos y epidemiológicos, calendario con diferencias variables con el propuesto por el CISNS y con los distintos calendarios vacunales de las comunidades autónomas. Y, para ello, se tiene en cuenta el modelo actual de toma de decisiones sanitarias (fig. 3), que se fundamenta en 4 círculos (experiencia clínica, evidencia científica, estado clínico y preferencias del paciente) y 2 triángulos (uno referido al de beneficios-riesgos-costes, de verdadero valor científico, y otro referido al paciente-médico-industria farmacéutica, de verdadero valor ético) para pasar del uso individual (medicina basada en la evidencia [MBE]) al uso colectivo (asistencia sanitaria basada en la evidencia [ASBE]) en la toma de decisiones. Y si hay un prototipo de este modelo en la toma de decisiones, sin duda, lo es la implementación de vacunas en calendario vacunal.
El CAV-AEP, en este año 2014, insiste en los cambios propuestos en los 2 años anteriores5,6 y se añaden otros nuevos, cuyos principales cambios se resumen en la tabla 2. Estas son las principales divergencias del calendario común del CISNS respecto al propuesto por el calendario vacunal del CAV-AEP y algunas reflexiones.
- 1.
Vacunas incluidas en el calendario único del Consejo Interterritorial del Sistema Nacional de Salud
- a.
Vacuna frente a la poliomielitis: 4 dosis.
Primovacunación a los 2, 4 y 6 meses y dosis de refuerzo a los 18 meses (que en el caso del CAV ofrece el intervalo 15–18 meses). La vacuna frente poliomielitis inactivada (VPI) forma parte de las vacunas hexavalentes y pentavalentes para su administración junto con las vacunas de los apartados b, c y d.
- b.
Vacuna frente difteria, tétanos, tos ferina: 6 dosis.
Primovacunación con DTPa a los 2, 4 y 6 meses y 3 dosis de refuerzo: a los 18 meses con DTPa, a los 6 años con Tdpa y a los 14 años con Td. Las diferencias con el CAV proceden de las dosis de refuerzo, bien por el intervalo o por el tipo de vacuna: la cuarta dosis varía en el intervalo (entre 15 y 18 meses); la quinta dosis varía en el intervalo (entre 4 y 6 años) y en el tipo de vacuna (se acepta DTPa o Tdpa, según disposición); la sexta dosis varía en el intervalo (entre 11 y 12 años) y en el tipo de vacuna (Tdpa).
La importancia clave de esta vacuna se centra en las estrategias complementarias frente a la tos ferina, sobre todo en la protección de los más vulnerables (lactantes menores de 3 meses, frente a los que se propone varios puntos: adelantar primera dosis DTPa a las 6 semanas, estrategia del nido en convivientes y vacuna en embarazadas entre semanas 28 y 38 de gestación), sin olvidar que son los adolescentes y adultos los que transmiten la infección (el CAV propone la vacunación sistemática con Tdpa en adolescentes y adultos, incluidos los mayores de 65 años).
- c.
Vacuna frente Haemophilus influenzae tipo B: 4 dosis.
Primovacunación a los 2, 4 y 6 meses y dosis de refuerzo a los 18 meses (que en el caso del CAV ofrece el intervalo 15–18 meses).
- d.
Vacuna frente hepatitis B: 3 dosis.
Actualmente el esquema propuesto por CISNS es de 0, 2 y 6 meses, lo que implica que casi la mitad del país (7 comunidades autónomas, Ceuta y Melilla) tenga que cambiar su pauta actual de 2, 4 y 6 meses. Ello supone trasladar a los hospitales o clínicas donde nazca el recién nacido la primera dosis de vacuna, pero es una medida de unificación que se ha demostrado factible y válida en las restantes comunidades autónomas donde ya está implementada.
Aún así, y por argumentos especialmente logísticos, el CAV-AEP sigue aceptando que las pautas de vacunación previas 0, 1–2 y 6 meses o 2, 4 y 6 y para ello se puede utilizar la vacuna frente hepatitis B monocomponente, pentavalente o hexavalente.
- e.
Vacuna frente sarampión, rubéola y parotiditis: 2 dosis.
Primovacunación a los 12 meses (que en el caso del CAV ofrece el intervalo 12–15 meses, pero aconseja preferentemente los 12 meses y la posibilidad de adelantarla a los 9–11 meses en un próximo futuro) y dosis de refuerzo a los 3–4 años (que en el caso del CAV lo adelanta a los 2–3 años, preferentemente a los 2 años).
- f.
Vacuna frente meningococo C: 3 dosis.
La nueva pauta del CISNS de 3 dosis (a los 2 meses, 12 meses y 12 años) suscita algunas incertidumbres, pues no se ajusta a ficha técnica y porque en España no todas las comunidades autónomas han llevado a cabo las mimas estrategias de «catch up», lo que pone en duda la inmunidad de grupo frente al meningococo C. De esta forma:
- –
A partir del 1 de enero del 2014, todos los niños nacidos en el año recibirán una dosis a los 2 meses, una segunda a los 12 meses y una tercera a los 12 años.
- –
A partir del 1 de enero del 2014 se eliminará la dosis correspondiente a los 4-6 meses, de modo que las siguientes dosis serán a los 12 meses y a los 12 años de edad.
- –
A partir del 1 de enero del 2014 todos los niños recibirán una dosis a medida que vaya cumpliendo los 12 años, independientemente de las dosis previamente recibidas y siempre que no hayan recibido ninguna con 10 o más años.
- –
Entre el 1 de enero del 2014 y el 31 de diciembre del 2016 los niños nacidos en los años 2000, 2001 y 2002 recibirán una dosis a los 14 años, siempre que no hayan recibido ninguna con 10 o más años.
El esquema 1 + 1 + 1 es aceptado por el CAV, solo con alguna salvedad en el intervalo de la primovacunación a los 2 meses, pues se acepta el intervalo 2–4 meses, pues parece que comenzar la vacunación a los 3 meses ha demostrado ser más inmunógeno.
- –
- g.
Vacuna frente varicela: 2 dosis.
Se mantiene por el CISNS la vacunación con 2 dosis a partir de los 12 años de edad, siempre que las personas refieran no haber pasado la varicela ni haber sido vacunadas con anterioridad. Aquí las diferencias son sustanciales con el CAV, quien aconseja una primera dosis a los 12 meses y una segunda dosis a los 2–3 años, a ser posible a los 2 años.
A esta diferencia se suma el hecho de que, desde el verano del 2013, existe un bloqueo para la libre comercialización en farmacias de la vacuna Varivax®, y ello sin ningún motivo de calidad, seguridad o producción de la vacuna, alerta sanitaria o cambio en la ficha técnica. Hasta el momento se estima que la vacunación por prescripción médica en España ha evitado una media de 125.000 casos de varicela al año y unas 1.200 hospitalizaciones al año por la enfermedad en nuestro país, además de algunas muertes por una enfermedad que no siempre es banal. Hasta ahora, en España, 4 comunidades o ciudades autónomas (Madrid, Navarra, Ceuta y Melilla) vacunan universalmente en el segundo años de vida; además, Ceuta y Melilla incluyen una segunda dosis a los 2 años y Navarra a los 3 años de edad. Realizar, como propone el CISNS, una vacunación sistemática de varicela a los niños susceptibles a los 12 años de edad no previene la mayoría de los casos de varicela, con sus complicaciones y hospitalizaciones asociadas.
- h.
Vacuna frente papilomavirus humano: 3 dosis.
La propuesta común del CISNS de administrar la vacuna del papilomavirus humano a los 14 años, en vez de a los 11-12 años como lo hacen ya algunas comunidades autónomas con buen criterio, puede ser un retroceso en cuanto a que la cobertura y la aceptabilidad es mayor a menor edad de la adolescente. Se mantiene la pauta de 3 dosis, que, en el caso de la vacuna tetravalente (VPH-4, Gardasil®) será a 0, 2 y 6 meses, y en la bivalente (VPH-2, Ceravix®) será 0, 1 y 6 meses. Recientemente, se ha solicitado a la EMA que VPH-2 pueda ser administrada a niñas de 9 a 14 años solo 2 dosis (0 y 6 meses).
- a.
- 2.
Vacunas no incluidas en calendario único del Consejo Interterritorial del Sistema Nacional de Salud
- a.
Vacuna frente neumococo: 4 dosis.
La no inclusión de la vacuna frente al neumococo por el CISNS convierte a España y Portugal como los únicos países de Europa occidental y del norte que no la tienen incluida. Esto ha supuesto la retirada de la vacunación universal en algunas comunidades que ya la tenían implementada (el caso de Madrid como paradigma) cuyo impacto social, ecológico y sanitario negativos que pueda ocasionar está por determinar, pero que será fácil de determinar a partir de las sucesivas cohortes del estudio HERACLES, red de investigación de todos los hospitales públicos y privados de la Comunidad de Madrid y un registro casi absoluto de todos los casos hospitalizados de enfermedad neumocócica invasiva.
El CAV mantiene la recomendación de vacunar de forma sistemática a todos los niños menores de 5 años y estima que la vacuna neumocócica conjugada tridecavalente (Prevenar 13®) es la que mejor cobertura proporciona actualmente frente a los serotipos circulantes y la que mayor impacto puede tener en el control de la enfermedad neumocócica en España. Mientras no exista vacunación universal frente al neumococo, deberán utilizarse pautas de vacunación 3 + 1 (3 dosis de primovacunación en el primer año más un refuerzo en el segundo año de vida, preferentemente entre los 12 y 15 meses).
- b.
Vacuna frente rotavirus: 3 dosis.
Existen 2 vacunas, una monovalente (Rotarix®) y otra pentavalente (Rotateq®), que se retiraron de los canales de distribución en España durante varios meses en 2010 y, actualmente, solo está disponible la pentavalente. El CAV aconseja como recomendable esta vacuna entre las 6 y 32 semanas de edad, con un intervalo entre dosis de, al menos, 4 semanas. Su eficacia y seguridad se ha confirmado también en prematuros.
- c.
Vacuna frente meningococo B. La no inclusión por el CISNS de la vacuna frente a meningococo B aprobada por la EMA para todos los niños a partir de los 2 meses de edad (Bexsero®) bloquea la única posibilidad que se tiene actualmente de prevenir la enfermedad meningocócica que se tiene por el serogrupo B, pese a disponer en España de una reciente guía de práctica clínica del SNS para esta enfermedad7, que así lo aconseja.
La recomendación del CAV es recomendar su administración para el control de brotes epidémicos e insiste en la necesidad de que sea comercializada libremente en las oficinas de farmacia.
Aparte de las vacunas sistemáticas y recomendadas, el CAV establece recomendaciones respecto a 2 vacunas dirigidas a grupos de riesgo en Pediatría, sobre las que el CISNS no se pronuncia en su esquema: vacuna antigripal y vacuna de hepatitis A.
- a.
Principales cambios del calendario vacunal 2014 del Comité Asesor de Vacunas de la Asociación Española de Pediatría
| La primera dosis de la vacuna TV y de la varicela se recomiendan a los 12 meses |
| La segunda dosis de las vacunas TV y de la varicela se recomienda entre los 2 y 3 años, con preferencia a los 2 años |
| Se cambia la pauta de vacunación frente al meningococo C, pasando de un esquema 2 + 1 a un esquema 1 o 2 + 1 + 1: una dosis a los 2 y 4 meses o solo a los 4 meses (según preparado vacunal), otra a los 12 meses y una tercera, en la adolescencia, a los 12 años de edad |
| Dada la duración limitada de la inmunidad frente a la tos ferina se vuelve a recomendar DTPa o la vacuna combinada de baja carga antigénica frente al tétanos, la difteria y la tos ferina (Tdpa) a los 4–6 años y la Tdpa a los 11–12 años. Ya que la mayoría de las comunidades autónomas utilizan la Tdpa a los 4–6 años, se recomienda que vaya obligatoriamente seguida de otra dosis de Tdpa a los 11–12 años |
| La vacuna frente al meningococo B se recomienda actualmente para el control de brotes epidémicos y se insiste en la necesidad de que sea comercializada libremente en las oficinas de farmacia |
| Fuera del calendario infantil, se recomienda la vacunación con Tdpa a la embarazada a partir de la semana 27 de gestación, y a los miembros del entorno familiar de los recién nacidos (especialmente de la madre, no previamente vacunada en el embarazo, en el puerperio inmediato) |
TV: triple vírica.
La reflexión final no puede ser otra que se debe mantener la defensa racional de las vacunas, según unos reconocidos criterios de introducción de las vacunas (tabla 1) y un ponderado uso del modelo actual de toma de decisiones (fig. 3) aplicado a la asistencia sanitaria basada en pruebas en este campo. Por otro lado, las vacunas siempre implican debate, reflexiones y distintos puntos de vista. Puntos de vista no solo diferentes entre los colectivos a favor o en contra de las vacunas, sino incluso entre las propias sociedades científicas y el CISNS. Un debate vivo y abierto, que todos los pediatras deseamos que permita avanzar hacia un calendario vacunal único en España.
La vacunación en España, sin ser obligatoria, tiene una cobertura casi modélica, lo que no es excusa para seguir informando con rigor y claridad a la población. Y esto porque los padres son los responsables de tomar la decisión de vacunar a sus hijos y esta decisión es más fácil si se cuenta con un calendario único y que no genere más controversias de las necesarias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.







![Modelo actual de toma de decisiones. Del uso individual —medicina basada en la evidencia [MBE]— al uso colectivo —asistencia sanitaria basada en la evidencia [ASBE]) en la toma de decisiones. Y un prototipo es la implementación de vacunas en calendario vacunal. Modelo actual de toma de decisiones. Del uso individual —medicina basada en la evidencia [MBE]— al uso colectivo —asistencia sanitaria basada en la evidencia [ASBE]) en la toma de decisiones. Y un prototipo es la implementación de vacunas en calendario vacunal.](https://static.elsevier.es/multimedia/16962818/0000001200000004/v1_201408170059/S1696281814701921/v1_201408170059/es/main.assets/thumbnail/gr3.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)