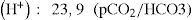- •
La hiponatremia ocurre en situaciones de agua corporal aumentada, normal o disminuida y el tratamiento varía, desde restricción de volumen y diuréticos a expansión de volumen.
- •
En cuadros crónicos, la corrección debe ser lenta, por riesgo de producir edema cerebral o síndrome de desmielinización osmótico. La hipernatremia crónica se corregirá en 48–72h.
- •
Los trastornos del potasio son urgencias vitales por el compromiso cardíaco. El tratamiento de la hiperpotasemia se basa en medidas para estabilizar la célula, redistribuir y aumentar su eliminación.
- •
Los trastornos del equilibrio acido-base se clasifican en función de pH, pCO2, HCO3 y anión gap (AG). Es fundamental conocer las reglas de compensación.
- •
La acidosis metabólica (AM) se clasifican en AM AG↑y AM AG normal. Las primeras se deben a↑de ácidos no medidos y la segunda a ↓ de bicarbonato. El uso de éste no se recomienda en la AG ↑, salvo pH muy bajos o hiperpotasemia grave, siendo prioritario corregir la causa.
El conocimiento de los trastornos hidroelectrolíticos y del equilibrio ácido-base, adquiere una gran importancia en pediatría, debido en primer lugar a su frecuencia y en segundo lugar a la gravedad que algunos de los mismos presenta1–3. En esta revisión describiremos los trastornos de los principales iones (sodio, potasio, magnesio y fósforo) y del equilibrio ácido-base.
SodioEl sodio (Na+) es el catión dominante del líquido extracelular (LEC), siendo el principal determinante de la osmolaridad extracelular y del mantenimiento del volumen intravascular.
HiponatremiaSe define como la natremia inferior a 135mEq/l.
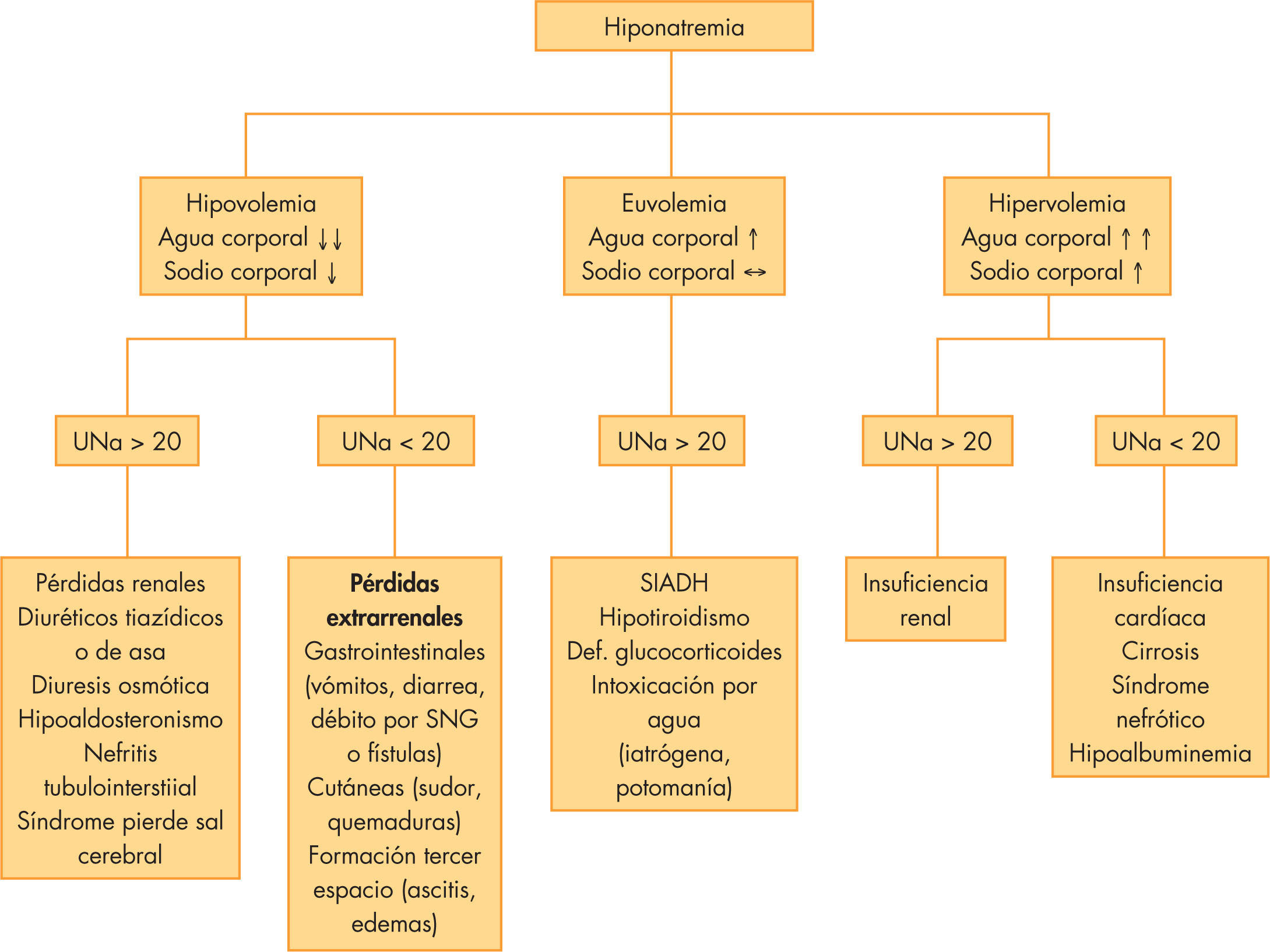
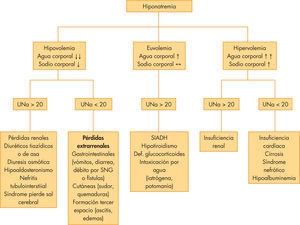
EtiologíaHay que distinguir las seudohiponatremias, debidas a sustancias con capacidad osmótica, como la glucosa, lípidos y proteínas, que provocan paso de agua al LEC. Las hiponatremias verdaderas se clasifican según el estado de volumen extracelular en hipervolémica, euvolémica e hipovolémica4–6. En la figura 1 se describen las principales causas de hiponatremia y el algoritmo diagnóstico.
- –
Las hipervolémicas ocurren en los estados edematosos (síndrome nefrótico, cirrosis, insuficiencia cardiaca o insuficiencia renal), en los que se produce un exceso de agua libre corporal total con Na+ normal o aumentado. El sodio en orina (NaU) está disminuido (< 20mmol/L)) en todos los casos excepto en la insuficiencia renal.
- –
Las normovolémicas cursan con exceso de fluido extracelular sin edemas, con Na+ corporal normal. La causa más frecuente es el síndrome de secreción inadecuada de ADH (SIADH). Otras causas son el hipotiroidismo, el déficit de glucocorticoides y el aporte excesivo de agua (potomanía, fórmulas enterales muy diluidas o líquidos intravenosos hipotónicos). En niños hospitalizados es frecuente la hiponatremia secundaria a cierto grado de SIADH y al empleo de líquidos hipotónicos. El NaU suele ser > 20 (en el SIADH > 40).
- –
Las hipovolémicas son debidas a situaciones en las que se pierde Na+ y agua. Las pérdidas pueden ser de origen renal o extrarrenal.
- 1.
Extrarrenal: pérdidas gastrointestinales (vómitos, diarrea, etc.), sudor, tercer espacio. La diarrea sigue siendo la causa más frecuente de hiponatremia en la infancia. En estas situaciones el NaU < 20.
- 2.
Renales: diuresis osmótica, síndrome pierde sal cerebral, hipoaldosteronismo, nefritis tubulointersticial, etc. El NaU > 20.
Depende de la patología subyacente y de la velocidad de instauración. El movimiento de agua desde el LEC al líquido intercelular (LIC) provoca edema celular, siendo el cerebral el que condiciona la clínica7. En hiponatremias crónicas, la célula pierde osmoles activos intracelulares para disminuir su osmolaridad. Si se realiza una corrección rápida de la hiponatremia, se producirá una salida de agua intracelular, resultando en una deshidratación celular, dando lugar al llamado síndrome de desmielinización osmótico (mielonisis central pontina)8.
Los síntomas más frecuentes de la hiponatremia son los neurológicos (anorexia, vómitos, letargia, agitación, cefalea, convulsiones y coma). En función del tipo de hiponatremia (hiper o hipovolémica), se darán síntomas de edemas y sobrecarga de volumen, o por el contrario, prevalecerán los signos de deshidratación extracelular, con posibilidad de afectación intravascular pudiendo llegar al shock hipovolémico9,10.
Para el diagnóstico, es necesario definir clínicamente el estado de volumen del paciente y la determinación de osmolaridad y Na+ en plasma y en orina (fig. 1).
TratamientoDependerá del tipo de hiponatremia, pero existen 3 normas comunes fundamentales: 1) en hiponatremia grave (< 120mEq/l) o existencia de síntomas neurológicos, tratar con suero salino hipertónico (3–5ml/kg de salino 3%); 2) en el resto de las hiponatremias la corrección será más lenta (entre 12 y 24h), para evitar el síndrome de desmielinización osmótico, y 3) monitorización frecuente de la natremia.
- –
En la hiponatremia hipervolémica, se debe programar un balance hídrico negativo (restricción hídrica y diuresis osmótica) y, si continúa la hiponatremia, aportar sodio según la fórmula general: déficit de Na (mEq) = peso corporal (kg) × 0,6 × (Na deseado – Na actual).
- –
En la hiponatremia euvolémica, se programa un balance hídrico neutro y de sodio positivo. Se aplica la fórmula anterior. La corrección se suele hacer en 12–24h.
- –
En la hiponatremia hipovolémica existe deshidratación extracelular con riesgo de shock hipovolémico. Se realizarán balances positivos de agua y sodio. Inicialmente, se realizará el tratamiento del compromiso hemodinámico con la expansión del espacio intravascular generalmente con salino 0,9%, y posteriormente se continuará la fase de reposición con fluidoterapia encaminada a corregir el déficit de agua y sodio.
Lectura rápida
El conocimiento de los trastornos hidroelectrolíticos y del equilibrio ácido-base (TEAB) es fundamental para la atención al pacientes pediátrico, debido a su frecuencia y a la gravedad que presentan.
El sodio (Na+) es el principal catión del líquido extracelular y responsable de la osmolaridad. Es fundamental conocer la relación Na/agua corporal total. De tal manera que podemos encontrarnos hiponatremias con aumento de agua corporal, como los estados edematosos, con agua normal, como en el síndrome de secreción inadecuada de ADH, y con agua disminuida (deshidratación hiponatrémica) bien por pérdidas gastrointestinales o renales. El tratamiento variará según el tipo, requiriendo restricción hídrica y uso de diuréticos los 2 primeros y fluidoterapia de reposición el último caso. El Na en orina es útil para el diagnóstico. La hipernatremia puede ser debida a pérdida de agua libre, aumento de sodio y pérdida de agua y sodio. El tratamiento varía según el tipo. En todos los casos, la corrección debe ser lenta, ya que en trastornos crónicos la célula mantiene la osmolaridad con variaciones en osmoles intracelulares. La hiponatremia grave (Na < 120) es una urgencia por la clínica neurológica y debe tratarse de forma urgente con suero salino hipertónico.
Los trastornos del potasio (K+) son importantes por la urgencia vital que muchos representan, como la hiperpotasemia grave. Su corrección debe ser bajo monitorización en una Unidad de Cuidados Intensivos Pediátrica. En el diagnóstico es importante el K urinario y el gradiente transtubular de potasio (GTTK). Aunque existen causas debidas al aporte o a la eliminación de K, son frecuentes las causas por redistribución, por paso de K entre el espacio extracelular y el intracelular (acidosis, insulina, etc.).
Las causas más frecuentes de hipomagnesemia son las pérdidas digestivas y renales (diuréticos, posquimioterapia, etc.). Los síntomas se presentan con niveles muy bajos, requiriendo suplementos intravenosos de magnesio. La causa más frecuente de hipermagnesemia la constituye el exceso de aporte en pacientes con insuficiencia renal.
La hipofosforemia puede deberse a paso de fosfato al espacio intracelular, disminución de aportes o absorción y pérdidas renales. La clínica, secundaria al déficit de ATP, cursa con manifestaciones neurológicas, cardíacas y hematológicas. Con niveles < 2mg/dl es necesario la corrección por vía intravenosa. La causa más frecuente de hiperfosforemia es la insuficiencia renal, siendo otras causas la administración de fosfato y la destrucción masiva de tejidos. La clínica viene determinada por la hipocalcemia acompañante y por la producción de calcificaciones en caso de producto fosfóro-calcio > 70. La restricción de fósforo, el uso de quelantes y el uso de diuréticos suele ser suficiente si la función renal es normal. En caso contrario, puede ser necesario técnicas de reemplazo renal.
Existen varias aproximaciones para la interpretación de los TEAB, siendo la más usada la fisiológica, clasificando los TEAB en función del pH en acidosis y alcalosis y según el origen primario sea el HCO3 o la pCO2, en metabólico o respiratorio, respectivamente. Es fundamental el concepto de compensación adecuada, comprobando si el mecanismo compensador alcanza unos valores esperados en función del TEAB y descartar en caso contrario la existencia de TEAB asociados. También es importante el anión gap (AG) para la clasificación de muchos TEAB, como la acidosis metabólica (ACM), que es clasificada en ACM con AG elevado y con AG normal. El uso de bicarbonato es controvertido sobre todo en las primeras, en las que lo primordial es corregir la causa de la acidosis, reservando el bicarbonato para casos con pH muy bajos o hipercaliemia grave. La alcalosis metabólica se clasifica en función de la carga neta urinaria de cloro en clorosensibles y clororresistentes. Las causas más frecuentes suelen ser los vómitos y el uso de diuréticos. La acidosis y la alcalosis respiratoria son TEAB debidos a la alteración de la ventilación alveolar, responsable de la eliminación del CO2.
Se define como natremia > 145mEq/l.
EtiologíaPuede ser debida a 3 mecanismos:
- 1.
Pérdida de agua libre, por ejemplo, diabetes insípida.
- 2.
Exceso de sodio. La mayoría de las ocasiones por administración exógena de sodio (bicarbonato sódico, salino hipertónico, intoxicación por sal). En el hiperaldosteronismo hay una retención endógena de sodio. El NaU será > 20mEq/l.
- 3.
Pérdida de agua y sodio, proporcionalmente mayor pérdida de agua que sodio. Pueden ser pérdidas extrarrenales (NaU < 20) o renales (NaU >20).
Signos de deshidratación intracelular y más tardíos extracelulares, siendo rara la hipovolemia. Síntomas inespecíficos de afectación cerebral (irritabilidad, convulsiones y alteración de nivel de consciencia), hemorragias subaracnoideas e intraparenquimatosas y trombosis. La mielonisis, descrita en la hiponatremia, también constituye una complicación del tratamiento de la hipernatremia11.
TratamientoDependerá de la causa de la hipernatremia y de la rapidez de la instauración12. En los casos de déficit de agua, hay que restaurar el volumen intravascular con líquidos isotónicos. Hay que tener en cuenta que en los casos de instauración lenta se producen a nivel intracelular idioosmoles, que tratan de mantener la osmolaridad intracelular y, por tanto, la corrección debe realizarse lentamente para evitar la entrada de líquido a la célula, que en el sistema nervioso central producirá edema cerebral. No se debe bajar más de 0,5mEq/l por hora, de ahí que las hipernatremias severas de > 160mEq/l se deben corregir en 48–72h. Habitualmente, se emplean sueros hipotónicos (salino 0,2–0,5%). En los casos agudos de intoxicación por sodio, se puede ser más enérgico en el descenso de natremia, ya que no se producen idioosmoles. A veces, el aporte de líquido necesario puede conllevar a una sobrecarga de volumen, siendo en muchos casos necesario el empleo de técnicas de reemplazo renal (TCRR).
PotasioHipopotasemiaSe considera cuando los niveles plasmáticos de potasio son inferiores a 3,5mEq/l13.
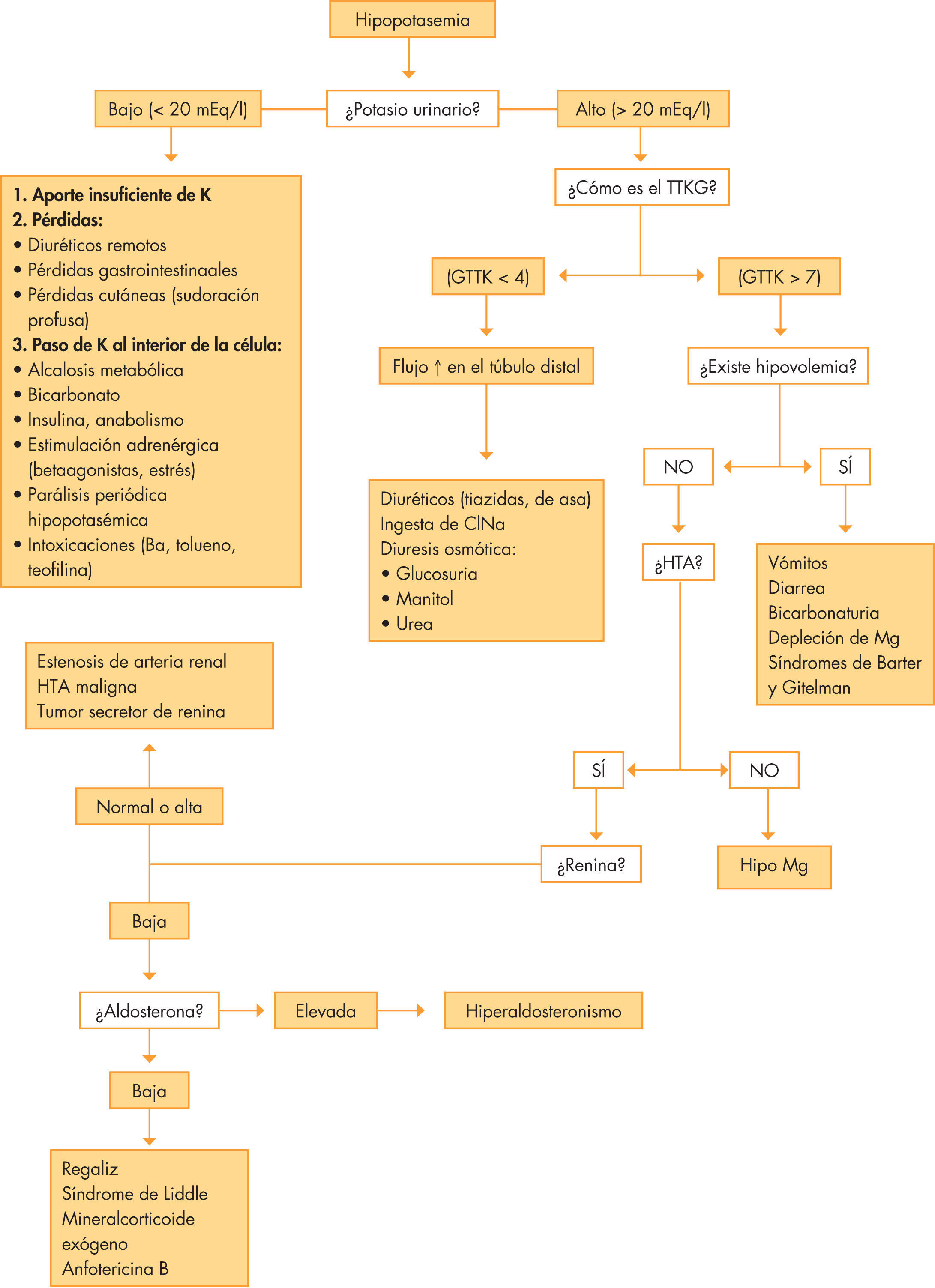
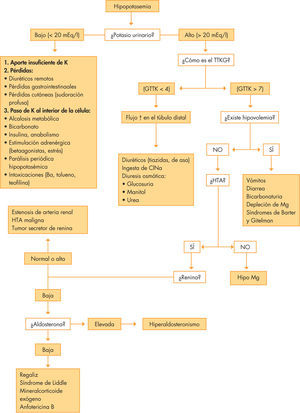
EtiologíaEn la figura 2 se representan las principales causas de hipopotasemia y el algoritmo diagnóstico de la misma. En el diagnóstico es importante el potasio urinario (Ku)14. Cuando este es menor de 20mEq/l, las causas suelen ser por redistribución intracelular (alcalosis metabólica, insulina, betaadrenérgicos), o por pérdidas no urinarias. Cuando el Ku > 20, las causas suelen ser por pérdidas urinarias, siendo el gradiente transtubular de potasio (GTTK) útil para diferenciar las causas por efecto mineralcorticoide (GTTK > 4) de las que no lo son (GTTK < 4). El GTTK se define como el cociente entre (Ku x osmolaridadp)/(Kp x osmolaridadu)15.
ClínicaLas formas leves (3–3,5mEq/l) generalmente son asintomáticas y bien toleradas. Manifestaciones neuromusculares: hipotonía, debilidad muscular, mialgias, rabdomiólisis, íleo paralítico. Manifestaciones cardiovasculares: trastornos de la conducción y del ritmo cardíaco: ↓ voltaje de la onda T, depresión del segmento ST o aparición de onda U, fibrilación ventricular o torsades de pointes. Manifestaciones renales: alteración en la capacidad de concentración urinaria y poliuria, resistente a vasopresina considerándose una forma adquirida de diabetes insípida nefrogénica. Así mismo la hipopotasemia estimula la producción renal de amonio, siendo clínicamente significativo si existe fallo hepático.
TratamientoDependerá de los niveles de potasio, presencia de síntomas clínicos, función renal, presencia de desplazamiento transcelular, existencia de pérdidas y posibilidad de tolerancia oral por parte del paciente. La presencia de paso transcelular indica que el potasio corporal total está normal o levemente descendido, por lo que la reposición debe realizarse con cautela.
En caso de urgencia por arritmias graves o potasio excesivamente bajo, se debe realizar la corrección por vía intravenosa utilizando cloruro potásico a dosis de 0,5-1mEq/kg en solución salina a una concentración de 40–50mEq/l si se administra por vía periférica o de hasta 150–180mEq/l si se realiza por vía central. La velocidad máxima de infusión será de 0,3–0,5mEq/kg/h, pero en casos de arritmias se puede infundir a 0,5-1mEq/kg/h. Este tratamiento requiere ingreso en la Unidad de Cuidados Intensivos Pediátrica (UCIP) y monitorización cardíaca continua. Si no existe urgencia, se puede realizar una corrección lenta, preferentemente por vía oral, con sales de potasio. El cloruro es de elección en casos de depleción de volumen y alcalosis metabólica que suelen cursar con hipocloremia. La hipomagnesemia con frecuencia se asocia a la hipopotasemia (altera la reabsorción tubular de K), siendo en ocasiones refractaria al tratamiento hasta que no se corrige la hipomagnesemia.
HiperpotasemiaNiveles plasmáticos de potasio > 5,5mEq/l (lactante y niño) y > 6mEq/l (recién nacido).
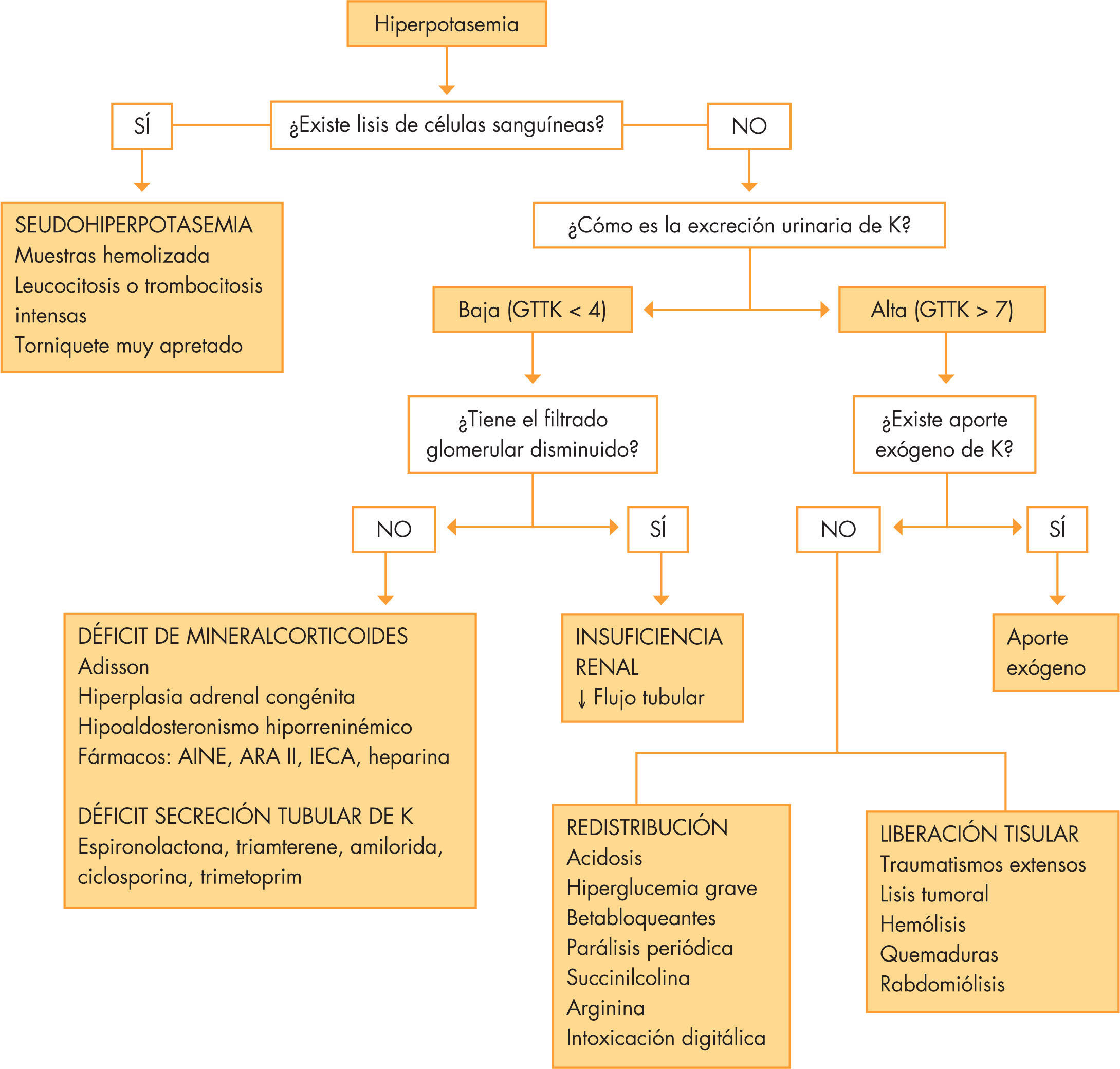
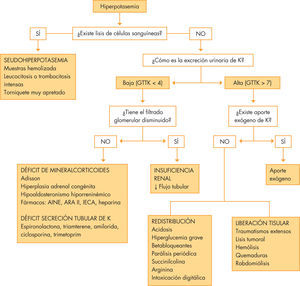
EtiologíaHay que distinguir las seudohipercaliemias, debidas a una elevación in vitro del potasio, relacionado con la toma o el procesamiento de la muestra (torniquetes, contracción de músculos, punción del talón, retraso en el análisis con la liberación de potasio de las células sanguíneas, etc.). También acontece cuando existe una intensa leucocitosis o trombocitosis. Dentro de las causas verdaderas se distinguen 2 grupos, en función de cómo se encuentre la excreción urinaria de K y el GTTK. Si la eliminación de Ku es normal (GTTK > 7), se subdividen en las de causas de redistribución, de aporte exógeno o de liberación hística16. En el grupo de excreción urinaria baja, destacan la insuficiencia renal y los déficits de mineralcorticoides y de secreción tubular. En la figura 3 se muestran las distintas causas de hiperpotasemia y el algoritmo diagnóstico.
ClínicaDepende del nivel de hiperpotasemia, de la rapidez de instauración y de la asociación a otros trastornos iónicos17. Los síntomas no suelen aparecer con K < 7. Las manifestaciones cardíacas dominan la clínica, con alteraciones en la conducción (onda T picuda, disminución de amplitud de onda P, alargamiento intervalo PR, ensanchamiento QRS, taquicardia y fibrilación ventricular). Le siguen las manifestaciones neuromusculares (paresia de músculos esqueléticos, parestesias y parálisis fláccida ascendente).
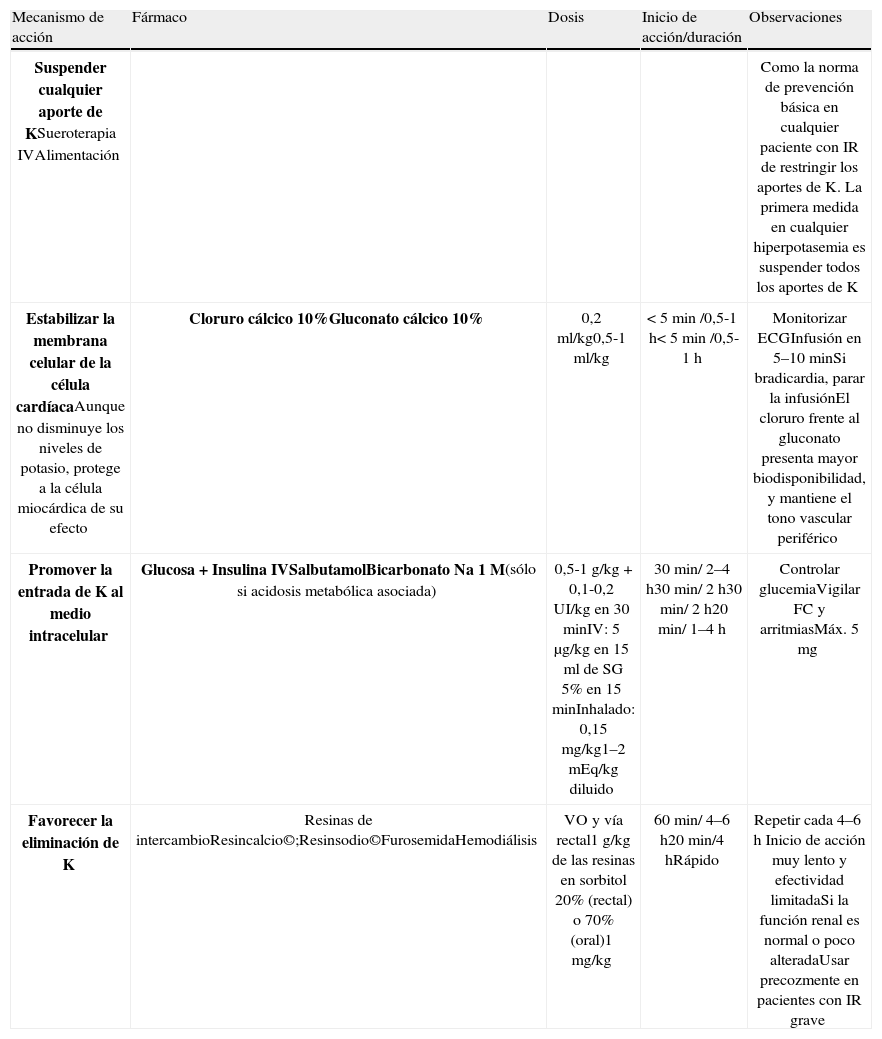
TratamientoEs una urgencia médica porque puede comprometer la vida del paciente por sus efectos cardíacos. Está indicado tratar siempre que existan alteraciones EKG (independientemente del nivel de K) y, aunque no haya síntomas, siempre que el K sea > 6,5. El tratamiento se basa en 3 objetivos: estabilizar la membrana celular, favorecer el desplazamiento transcelular (del EEC al EIC) y aumentar la eliminación (tabla 1).
Tratamiento de la hiperpotasemia
| Mecanismo de acción | Fármaco | Dosis | Inicio de acción/duración | Observaciones |
| Suspender cualquier aporte de KSueroterapia IVAlimentación | Como la norma de prevención básica en cualquier paciente con IR de restringir los aportes de K. La primera medida en cualquier hiperpotasemia es suspender todos los aportes de K | |||
| Estabilizar la membrana celular de la célula cardíacaAunque no disminuye los niveles de potasio, protege a la célula miocárdica de su efecto | Cloruro cálcico 10%Gluconato cálcico 10% | 0,2ml/kg0,5-1ml/kg | < 5min /0,5-1h< 5min /0,5-1h | Monitorizar ECGInfusión en 5–10minSi bradicardia, parar la infusiónEl cloruro frente al gluconato presenta mayor biodisponibilidad, y mantiene el tono vascular periférico |
| Promover la entrada de K al medio intracelular | Glucosa + Insulina IVSalbutamolBicarbonato Na 1 M(sólo si acidosis metabólica asociada) | 0,5-1g/kg + 0,1-0,2UI/kg en 30minIV: 5μg/kg en 15ml de SG 5% en 15minInhalado: 0,15 mg/kg1–2 mEq/kg diluido | 30min/ 2–4h30min/ 2h30min/ 2h20min/ 1–4h | Controlar glucemiaVigilar FC y arritmiasMáx. 5 mg |
| Favorecer la eliminación de K | Resinas de intercambioResincalcio©;Resinsodio©FurosemidaHemodiálisis | VO y vía rectal1g/kg de las resinas en sorbitol 20% (rectal) o 70% (oral)1mg/kg | 60min/ 4–6h20min/4hRápido | Repetir cada 4–6h Inicio de acción muy lento y efectividad limitadaSi la función renal es normal o poco alteradaUsar precozmente en pacientes con IR grave |
ECG: electrocardiograma; FC: frecuencia cardíaca; IV: vía intravenosa; VO: vía oral.
Se define como concentración sérica de magnesio < 1,6mg/dl.
EtiologíaLas principales causas de hipomagnesemia son las pérdidas gastrointestinales y las renales. El escaso aporte es raro, salvo en niños hospitalizados con fluidoterapia sin magnesio18.
ClínicaNiveles < 1mg/dl provocan hipocalcemia. Los síntomas de la hipomagnesemia son similares a los de la hipocalcemia (tetania, irritabilidad, convulsiones). Las manifestaciones cardiovasculares son hipotensión, insuficiencia cardíaca y arritmias. Aunque la hipomagnesemia y la hipopotasemia tienen muchas causas comunes, la propia hipomagnesemia produce hipopotasemia que solo se corrige con aportes de magnesio19.
La sospecha etiológica se obtiene habitualmente con la historia clínica. Para distinguir entre causas renales y extrarrenales de magnesio, puede ser útil la fracción de excreción de magnesio, que estará baja en las causas extrarrenales y alta en las renales20.
TratamientoLos casos graves (Mg < 1mg/dl) requieren tratamiento parenteral. Generalmente, se administra sulfato de magnesio, a dosis de 25–50mg/kg, en infusión lenta, repitiendo la dosis cada 6h si es necesario.
HipermagnesemiaAunque se define como niveles > 2,4mg/dl, generalmente no ocasionan síntomas hasta cifras > 4mg/dl.
EtiologíaLas más frecuentes son las debidas a aporte excesivo, generalmente iatrogénico (antiácidos, enemas, nutrición parenteral), especialmente si hay insuficiencia renal21. Otras causas son cetoacidosis, hipercalciuria familiar, ingesta de litio y lisis tumoral.
ClínicaHipotonía, hiporreflexia, debilidad y parálisis. Somnolencia, letargia y coma. A nivel cardiovascular hipotensión, bradicardia, arritmias, bloqueo aurículo-ventricular completo y parada cardíaca. La hipermagnesemia puede aumentar la hipercaliemia asociada y la hipocalcemia.
TratamientoEn las formas leves y asintomáticas, suele bastar con la restricción del aporte y forzar la diuresis. Tratar la hipocalcemia asociada. En casos graves, si existe insuficiencia renal, puede ser necesarias TCRR22.
FósforoLas cifras de fósforo varían según la edad; 0–5 días: 4,8–8,2mg/dl; 1–3 años: 3,8-6,5mg/dl; 4–11 años: 3,7–5,6mg/dl.
HipofosforemiaLos valores depende de la edad (< 4,5mg/dl en niños pequeños y < 3,5 en el resto). Los síntomas no suelen aparecer hasta niveles < 1mg/dl.
EtiologíaLa hipofosforemia se puede producir por 3 mecanismos: paso del fosfato al espacio intracelular, disminución de aportes o absorción y por pérdidas renales23.
ClínicaDebido al déficit intracelular de ATP, se producen manifestaciones neurológicas (debilidad muscular, parestesias, ataxia, convulsiones, delirio y coma), cardíacas, respiratorias y hematológicas (hemólisis, disfunción plaquetaria y de neutrófilos)24.
TratamientoDepende de la existencia de síntomas y la magnitud de los niveles séricos. Si los síntomas son agudos o los niveles son inferiores a 2mg/dl, se administrará fosfato por vía intravenosa a dosis de 1–2mmol/k/día. Si el paciente está asintomático o los niveles son mayores de 2mg/dl, la reposición se puede hacer vía oral.
HiperfosforemiaFósforo > 7 en niños pequeños y > 6 en el resto.
EtiologíaLa insuficiencia renal es la causa más frecuente. Otras causas son la administración de enemas de fosfato y la destrucción masiva de tejidos (lisis tumoral, rabdomiólisis, quemaduras, hipertermia maligna).
ClínicaLos síntomas son debidos a la hipocalcemia acompañante, y en caso de que el producto calcio-fósforo sea > 70, a las calcificaciones que se pueden producir (conjuntiva, túbulos renales, etc.).
TratamientoDependerá de la severidad y de la etiología de la hiperfosforemia. Si la función renal esta conservada y los niveles son moderados, puede ser suficiente con restringir el fósforo de la dieta y con la administración de quelantes. Puede forzarse la excreción renal de fósforo mediante bolos de suero fisiológico y furosemida. Si no responde al tratamiento conservador, y/o la función renal está afectada, serán necesarias TCRR25.
Alteraciones en el equilibrio ácido baseExisten distintas aproximaciones teóricas para la interpretación de los trastornos del equilibrio ácido-base (TEAB). La propuesta fisicoquímica de Stewart es la más reciente y se basa en la diferencia de iones fuertes, concentración de ácidos débiles y pCO2. Aunque usada por anestesistas e intensivistas, es un abordaje complejo, y por ello se sigue utilizando la aproximación fisiológica, basada en el pH, pCO2 y HCO3 plasmático26.
Los 4 parámetros básicos para la interpretación del EAB son:
- –
pH: logaritmo de la concentración de hidrogeniones (H+). Valores normales (VN): 7,35-7,45, equivalente a 40±5nM de H+. Refleja la severidad del TEAB.
- –
pCO2: VN: 35–45mmHg. Refleja la respuesta respiratoria. Valores críticos (VC): < 20 y > 70.
- –
HCO3: concentración plasmática de bicarbonato. Refleja los sistemas de tampón. VN: 21–28. VC: < 8 y > 40.
- –
Hiato iónico o anión gap (AG): diferencia entre aniones y cationes del plasma.
- –
AG: (Na+) 2 ([Cl-] + [HCO3-]). Útil en el diagnóstico de algunos TEAB, fundamentalmente la acidosis metabólica. VN: 8-12. En caso de hipoalbuminemia, se debe ajustar el AG:
AG ajustado: AG calculado + 2,5 × (4,5 – albúmina [g/dl])
En todo TEAB debemos preguntarnos: ¿de qué trastorno se trata?, ¿es adecuada la compensación?, ¿y cuál es la causa?
- –
Analizando el pH, distinguiremos entre acidemia (pH < 7,35) y alcalemia (pH > 7,45).
- –
Analizando la pCO2 si el problema es respiratorio.
- –
Analizando el HCO3 si es metabólico.
Se define compensación adecuada, cuando se cumple la respuesta esperada del parámetro compensador frente al valor alterado. Por ejemplo, ante una acidosis metabólica, el mecanismo compensador es ↓ pCO2 a un valor esperable. Si la compensación no alcanza ese valor hay que pensar que es debido a la existencia de un problema respiratorio asociado. Existen múltiples fórmulas que evalúan la adecuada compensación. Las más usadas se expresan en la tabla 2. Como norma, las respuestas compensadoras nunca normalizan el EAB, y si lo supera, hay que sospechar un trastorno asociado. Es útil conocer la ecuación de equilibrio del sistema de Henderson para poder valorar las respuestas compensadoras27:
Compensaciones adecuadas de los trastornos del equilibrio ácido-base
| Acidosis metabólica | Por cada ↓ HCO3 de 1 mEq/l (desde 25 mEq/l), la pCO2 debe ↓ 1mmHg (desde 40mmHg) |
| Alcalosis metabólica | Por cada↑HCO3 de 1 mEq/l (desde 25), la pCO2 debe↑0,7mmHg (desde 40) |
| Acidosis respiratoria | Por cada↑pCO2 de 10mmHg (desde 40), el HCO3 debe ↑ 1 mEq/l (desde 25) si es aguda y 3 mEq/l si es crónica |
| Alcalosis respiratoria | Por cada ↓ pCO2 de 10mmHg (desde 40), el HCO3 debe ↓ 2,5 mEQ/l (desde 25) si es aguda o 5 mEq/l si es crónica |
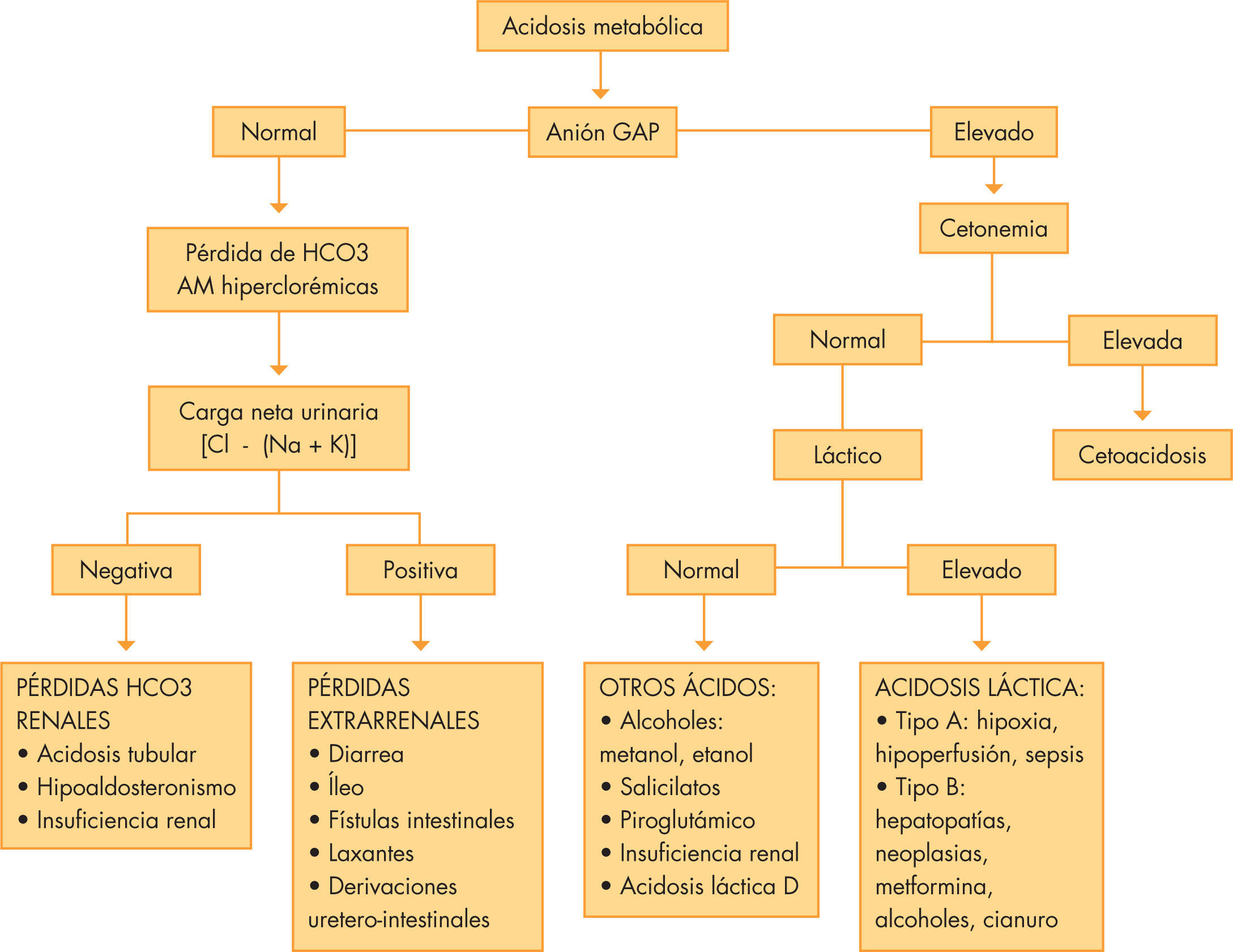
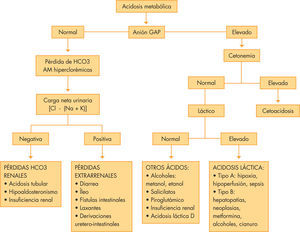
Se dividen en función del AG en28:
- –
Acidosis metabólica (ACM) con AG aumentado o normoclorémicas en las que predomina la ganancia de ácidos, bien sean endógenos (cetoácidos, láctico) o exógenos (alcoholes).
- –
ACM con AG normal o hiperclorémica, en las que predomina una pérdida de HCO3. El descenso de HCO3 se acompaña de una elevación proporcional de cloro plasmático. La determinación de la carga neta urinaria (Clu – [Nau + Ku]) permite distinguir entre origen renal o extrarrenal de la ACM. Si Clu > (Nau + Ku), indica que existe un catión acompañante, el NH4+, lo que indica que el mecanismo de acidificación está intacto y que la causa es extrarrenal. En la figura 4 se enumeran las distintas causas de ACM y su algoritmo diagnóstico.
En cuanto al tratamiento, es necesario valorar los mecanismos compensadores y la existencia de trastornos asociados. El uso de bicarbonato en el caso de las ACM AG↑es más restrictivo, primando el tratamiento de la causa subyacente (mejorar la perfusión, tratamiento de la cetoacidosis con insulina, etc.)29. El empleo de bicarbonato se reserva para determinadas circunstancias (valores de pH extremos, hiperpotasemia extrema). Para el cálculo de la dosis de bicarbonato se emplea la fórmula: HCO3 diana – HCO3 actual × peso (kg) × 0,5 (0,8 en acidosis extrema), evitando la corrección total rápida (programar la mitad del déficit en 24h y después volver a calcular). En el caso de las ACM hiperclorémicas, es menos restrictivo el tratamiento con bicarbonato.
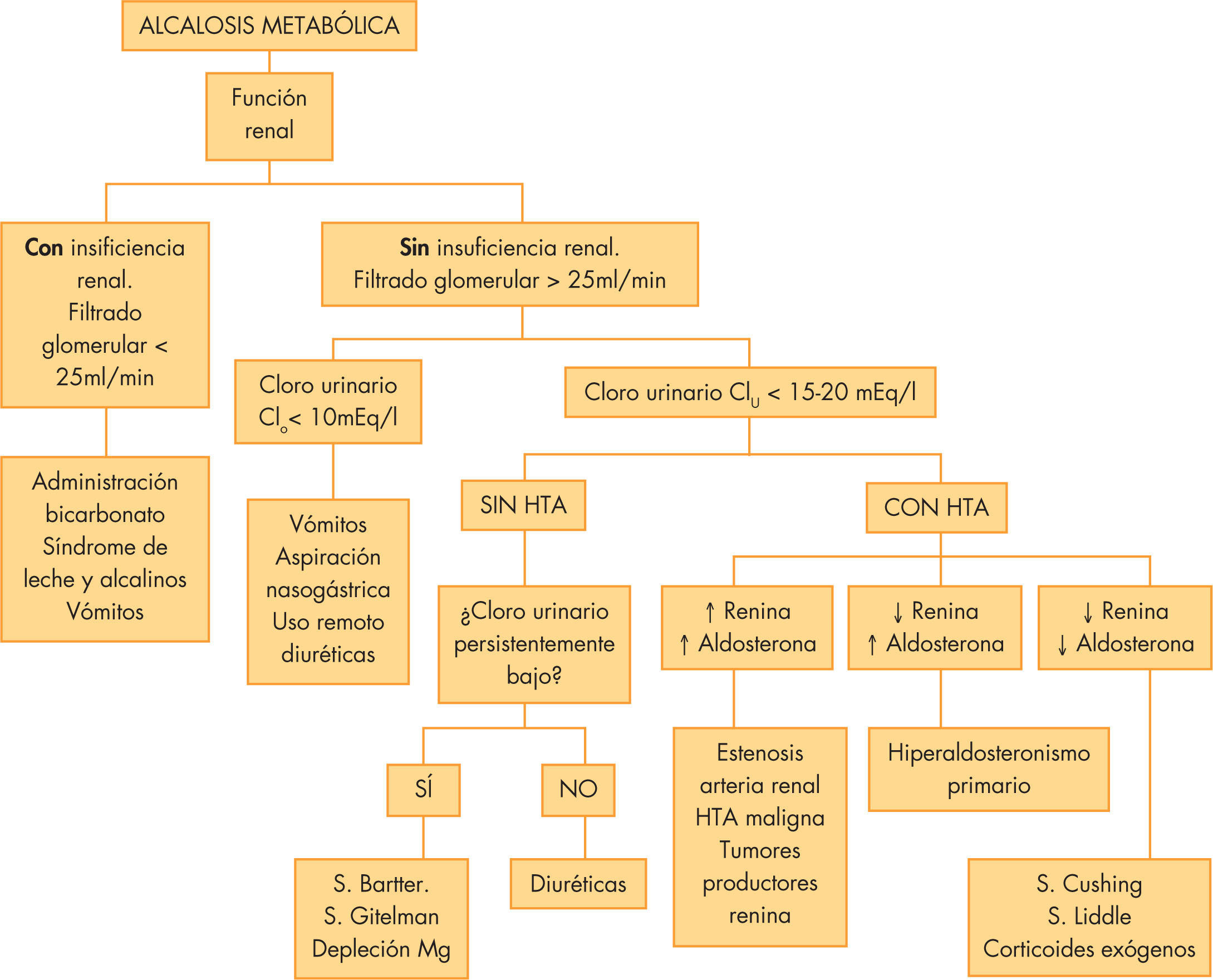
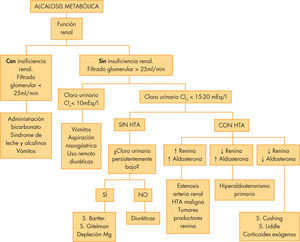
Alcalosis metabólicaEl TEAB caracterizado por pH > 7,45 y HCO3 > 25mmol/l como alteración primaria y un aumento de la pCO2, por hipoventilación compensatoria (PCO2 ↑ 0,7mmHg por cada mmol/l que ↑ HCO3). La concentración de cloro disminuye para compensar la elevación de bicarbonato y el AG aumenta en proporción a la severidad de la alcalosis (HCO3 > 40mEq/l), en el 50 % debido al lactato y en el resto a la concentración de proteínas séricas que además se vuelven más aniónicas a causa de la alcalemia. Casi siempre se observa también una hipocaliemia y una contracción del volumen extracelular. Para que se mantenga la alcalosis en el tiempo, debe existir una circunstancia que impida al riñón eliminar el exceso de bicarbonato (depleción de Cl y K, contracción del volumen circulante eficaz, exceso de actividad mineralcorticoide o insuficiencia renal grave). Los vómitos y los diuréticos son las causas más frecuentes de alcalosis metabólica30. En la figura 5 se muestran las causas más frecuentes de alcalosis metabólica y su algoritmo diagnóstico.
En cuanto al tratamiento, la mayoría de las veces no precisa ninguno específico. Se debe corregir la causa subyacente y la depleción de volumen de K. Si existe una fuente exógena de álcali (bicarbonato, citrato, lactato, acetato) lo primero es suspender la fuente que puede estar exacerbando dicha alcalosis. El exceso de bicarbonato puede calcularse por la fórmula: (HCO3 actual – 24) × 0,5 × peso.
Acidosis respiratoriaTEAB caracterizado por pH < 7,35, debido primariamente a causa respiratoria pCO2 > 45 y secundariamente aumento variable en HCO3. Puede ser de evolución aguda o crónica. Diariamente se producen 220mmol/kg de CO2, que deben eliminarse del organismo a través de la ventilación pulmonar. El ritmo de excreción de CO2 es directamente proporcional a la ventilación alveolar, por lo que cuando esta disminuye, se provoca una retención de CO2. Ante esto se desencadenan 2 respuestas secundarias:
- –
Tamponamiento intracelular (hemoglobina y proteínas). Es una respuesta rápida (10–15 min) y la única protección frente a la hipercapnia aguda. El HCO3 ↑ 1mEq/l por cada 10mmHg de ↑ de la pCO2.
- –
Respuesta renal. La hipercapnia crónica (3–4 días) aumenta la excreción urinaria de amonio, acidez titulable y cloro, con el consiguiente aumento de la reabsorción de HCO3, que aumenta 3–4mEq/l por cada 10mmHg de ↑ de pCO2.
En la etiología se encuentran todas las causas de insuficiencia respiratoria. Las manifestaciones clínicas de las hipercapnia son fundamentalmente neurológicas (cefalea, irritabilidad, ansiedad, somnolencia, coma) y cardiovasculares (disminución contractilidad miocárdica y de las resistencias vasculares), existiendo una correlación de los síntomas con la gravedad de la hipercapnia y la rapidez de instauración. El tratamiento se basa en aumentar la ventilación alveolar. La corrección de la hipercapnia puede producir alcalosis metabólica que responde bien a la expansión con suero salino.
Alcalosis respiratoriaTEAB caracterizado por pH > 7,45, derivados de cualquier proceso que disminuya la pCO2, lo que se produce por hiperventilación alveolar. Los principales estímulos a la ventilación, ya sean metabólicos o respiratorios, son la hipoxemia y la acidosis. Las causas de hiperventilación pueden ser por lesiones orgánicas del sistema nervioso (traumatismos, encefalitis, edema cerebral) o por polipnea sin lesiones orgánicas (histeria, puerperio, ejercicio, ventilación mecánica).
Los mecanismos compensadores consisten en:
- –
Tamponamiento intracelular (hemoglobina, fosfatos y proteínas). Liberan H+ que se une al HCO3 para formar H2CO3. Esta respuesta en la alcalosis respiratoria (ALR) aguda disminuye 2mEq/l de HCO3 por cada 10mmHg que ↓ la pCO2.
- –
Respuesta renal. Tarda 34 días. Disminución de la reabsorción proximal de HCO3 y excreción urinaria de amonio y acidez titulable. El HCO3 ↓ 5mEq/l por cada 10mmHg de ↓ de la pCO2.
Clínicamente, se caracteriza por taquipnea, excitabilidad, parestesias y espasmos carpopedales y taquiarritmias. El tratamiento será el de la causa subyacente, siendo útil en las formas psicógenas o las graves (pH > 7,6 y pCO2 < 20) respirar en el interior de una bolsa para aumentar la pCO2 del aire inspirado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.