Puntos clave
Objetivo: determinar la eficacia del suero salino hipertónico (SSH) al 3% nebulizado en el tratamiento de la bronquiolitis aguda.
Material y métodos: revisión sistemática en las bases de datos CENTRAL, Medline, Embase y LILACS. Se seleccionaron ensayos clínicos aleatorizados o cuasi-aleatorizados, realizados en niños menores de 24 meses con bronquiolitis, tanto en medio hospitalario, como ambulatorio, en los que se comparaba el tratamiento con SSH (solo o combinado con broncodilatadores) frente a suero salino fisiológico (SSF) 0,9%. Se excluyeron los artículos que incluían a pacientes con sibilancias recurrentes, sometidos a ventilación mecánica, o los trabajos que estudiaban exclusivamente la función pulmonar. Tanto la selección de estudios, como la extracción de datos y la evaluación de la calidad metodológica (escala Jadad), las realizaron 2 investigadores. Las variables principales estudiadas fueron el tiempo de estancia hospitalaria en niños ingresados y el porcentaje de hospitalización en los ambulatorios. Entre las secundarias destaca la puntuación clínica mediante la escala de Wang. Se calculó la diferencia de medias (DM) para las variables cuantitativas y el riesgo relativo (RR) para las categóricas.
Resultados: de los 261 artículos seleccionados, 4 cumplieron los criterios de inclusión, 3 referidos al medio hospitalario (189 casos) y 1, al ambulatorio (65 casos), con una puntuación en la escala de Jadad de 5. El tratamiento con SSH produjo una disminución significativa en el tiempo de estancia hospitalaria de 0,94 días (intervalo de confianza [IC] del 95%, -1,48 a −0,40; p = 0,0006). Sin embargo, en el estudio realizado en pacientes ambulatorios, no se demostró una reducción significativa del porcentaje de hospitalización (RR = 0,67; IC del 95%, 0,12-3,75; p = 0,65). Respecto a la clínica, estudiada los 3 primeros días de tratamiento en 3 de los trabajos, se observó una disminución estadísticamente significativa de los datos combinados, tanto durante el 1.er (DM = −0,75; IC del 95%, -1,38 a −0,12; p = 0,02), como el 2.o (DM = −1,18; IC del 95%, -1,97 a −0,39; p = 0,003) y el 3.er día (DM = −1,28; IC del 95%, -2,57 a 0,00; p = 0,05). El efecto del SSH en la escala clínica fue mayor en los pacientes ambulatorios. En los pacientes hospitalizados, sólo se observó una mejoría significativa de la clínica durante el 2.o día de tratamiento.
Conclusiones: la evidencia actual indica que el tratamiento con SSH podría reducir la estancia hospitalaria y mejorar la escala clínica de los niños afectados de bronquiolitis aguda.
Cambios en el diagnóstico, el cuidado y el tratamiento de la bronquiolitisLa bronquiolitis es la infección del tracto respiratorio inferior más frecuente en niños y supone la primera causa de ingreso hospitalario por enfermedad respiratoria en los menores de 1 año de edad.
El concepto más extendido es el que la define como el primer episodio agudo de sibilancias en niños menores de 2 años, precedido de una infección de las vías aéreas superiores.
La mayor parte de los casos son de origen viral, siendo el virus respiratorio sincitial (VRS) el principal agente causante de él. Otros patógenos menos comunes son parainfluenza, adenovirus, influenza A y B, rinovirus, metapneumovirus humano, coronavirus y Mycoplasma pneumoniae.
En los primeros 2 años de vida, la mayoría de los niños se infectan por el VRS. Alrededor del 40-50% presenta alteraciones del tracto respiratorio inferior que pueden ser graves y precisar hospitalización en un 1%.
La bronquiolitis aguda se caracteriza desde un punto de vista anatomopatológico por infiltrado inflamatorio peribronquial, edema de mucosa y submucosa, necrosis y descamación del epitelio, proliferación de células cuboidales y aumento de la secreción de moco. Clínicamente, se manifiesta con taquipnea, aumento del trabajo respiratorio, hipoventilación, sibilancias y estertores crepitantes espiratorios. Los hallazgos clínicos son la base principal del diagnóstico.
El tratamiento de la bronquiolitis aguda es esencialmente sintomático y de soporte, con el cual se procura un adecuado intercambio de oxígeno y estado de hidratación y nutricional. Aunque está extendido el uso de medidas farmacológicas, no hay pruebas sólidas que lo justifiquen.
Se ha demostrado que el SSH aumenta el aclaramiento mucociliar en individuos normales, en el asma, en las bronquiectasias, en la fibrosis quística y en enfermedades sinusales1. Recientemente, se ha estudiado el posible beneficio del SSH en el tratamiento de la bronquiolitis a partir de su capacidad para disminuir la viscosidad y mejorar la reología del moco, disminuir el edema por reabsorción de agua de la submucosa, estimular los movimientos ciliares y disminuir los mediadores inflamatorios de los bronquiolos2–5.
Limitaciones clínicas de los ensayosLos datos de esta revisión muestran una reducción significativa del tiempo de hospitalización de −0,94 días en los pacientes ingresados tratados con SSH. A pesar de que esta diferencia representa una reducción del 25,9% en la media de estancia hospitalaria, no se alcanzó la magnitud considerada por algunos autores como clínicamente relevante (1 día)2. Por otra parte, el beneficio del SSH en reducir el número de ingresos en pacientes ambulatorios se estudió en uno de los trabajos incluidos, en el que se demostró una disminución no significativa del porcentaje de hospitalización del 33%. Asimismo, en el análisis por subgrupos, observamos que el efecto del SSH en la escala clínica fue mayor en los pacientes ambulatorios debido en parte a la menor gravedad de la enfermedad respecto a los pacientes ingresados3.
Prácticamente la totalidad de los trabajos asocian tratamiento broncodilatador a la nebulización a estudio, por lo que con los datos obtenidos no se puede demostrar la ausencia de un posible beneficio adicional al combinar ambos tratamientos. De la misma manera, aunque no se han constatado efectos secundarios después de la administración del SSH, no se pueden sacar conclusiones sobre su seguridad, al no poder valorar su potencial efecto broncoconstrictor, ya que en su mayor parte se administró asociado a broncodilatadores.
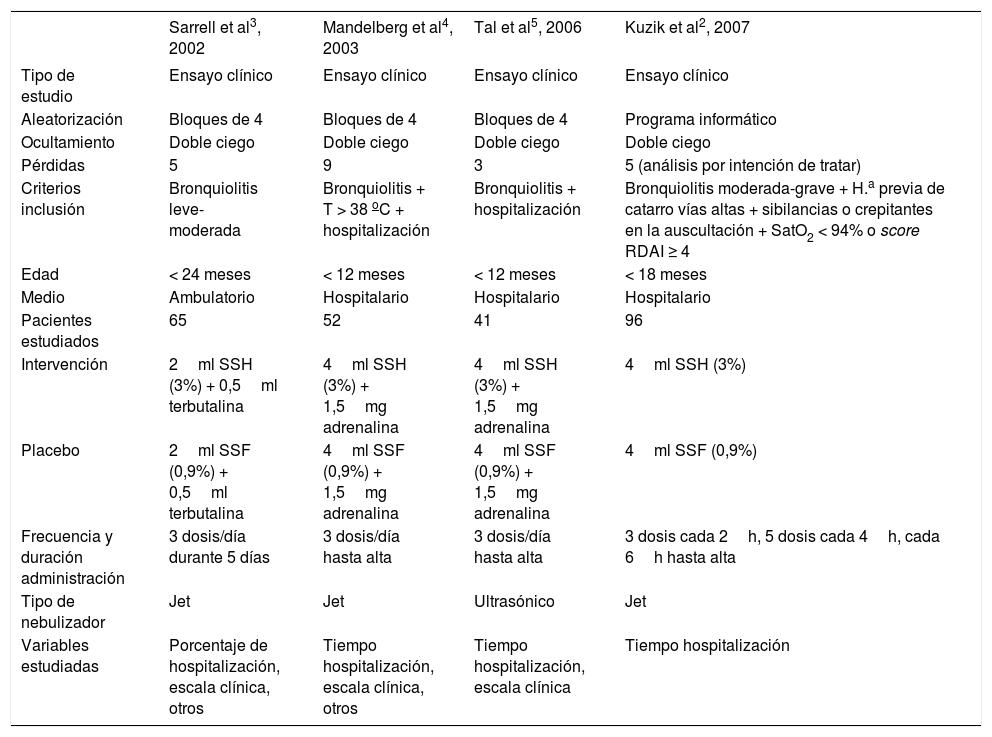
Entre los trabajos incluidos en el estudio (tabla 1), hay diferencias respecto a la dosis de SSH utilizada (2ml en un trabajo3 y 4ml en los 3 restantes2,4,5), el intervalo de administración (cada 8h en 3 trabajos3–5 y con mayor frecuencia en el restante2) y la duración del tratamiento (5 días en los pacientes ambulatorios3 y número variable de días, hasta el alta, en los hospitalizados2,4,5), así como el tipo de nebulizador empleado (tipo Jet en todos los casos2–4 excepto en uno en el que se utilizó el nebulizador ultrasónico)5.
Características de los estudios incluidos en la revisión sistemática
| Sarrell et al3, 2002 | Mandelberg et al4, 2003 | Tal et al5, 2006 | Kuzik et al2, 2007 | |
|---|---|---|---|---|
| Tipo de estudio | Ensayo clínico | Ensayo clínico | Ensayo clínico | Ensayo clínico |
| Aleatorización | Bloques de 4 | Bloques de 4 | Bloques de 4 | Programa informático |
| Ocultamiento | Doble ciego | Doble ciego | Doble ciego | Doble ciego |
| Pérdidas | 5 | 9 | 3 | 5 (análisis por intención de tratar) |
| Criterios inclusión | Bronquiolitis leve- moderada | Bronquiolitis + T > 38 oC + hospitalización | Bronquiolitis + hospitalización | Bronquiolitis moderada-grave + H.a previa de catarro vías altas + sibilancias o crepitantes en la auscultación + SatO2 < 94% o score RDAI ≥ 4 |
| Edad | < 24 meses | < 12 meses | < 12 meses | < 18 meses |
| Medio | Ambulatorio | Hospitalario | Hospitalario | Hospitalario |
| Pacientes estudiados | 65 | 52 | 41 | 96 |
| Intervención | 2ml SSH (3%) + 0,5ml terbutalina | 4ml SSH (3%) + 1,5mg adrenalina | 4ml SSH (3%) + 1,5mg adrenalina | 4ml SSH (3%) |
| Placebo | 2ml SSF (0,9%) + 0,5ml terbutalina | 4ml SSF (0,9%) + 1,5mg adrenalina | 4ml SSF (0,9%) + 1,5mg adrenalina | 4ml SSF (0,9%) |
| Frecuencia y duración administración | 3 dosis/día durante 5 días | 3 dosis/día hasta alta | 3 dosis/día hasta alta | 3 dosis cada 2h, 5 dosis cada 4h, cada 6h hasta alta |
| Tipo de nebulizador | Jet | Jet | Ultrasónico | Jet |
| Variables estudiadas | Porcentaje de hospitalización, escala clínica, otros | Tiempo hospitalización, escala clínica, otros | Tiempo hospitalización, escala clínica | Tiempo hospitalización |
H.a: historia; RDAI: Respiratory Distress Assessment Instrument; SatO2: saturación de oxígeno; SSF: suero salino fisiológico; SSH: suero salino hipertónico; T: temperatura.
El tratamiento asociado varía también en los diferentes trabajos (tabla 1). Tres de ellos usan broncodilatadores en todos los pacientes (terbutalina en uno3 y adrenalina en 24,5). El restante asocia otros tratamientos en el 60% de los casos (adrenalina, salbutamol o corticoides inhalados, dependiendo de los casos)2.
Limitaciones metodológicas de los ensayosA pesar de que los 4 artículos incluidos son de alta calidad metodológica (Jadad 5), se deben considerar algunas limitaciones, tal como se refleja en la revisión sistemática.
- 1.
Tres de los 4 artículos no utilizaron el análisis por intención de tratar3–5, procedimiento necesario para conservar la aleatorización inicial. Debido a que el número de pacientes perdidos tras la asignación aleatorizada a los grupos de estudio fue relativamente baja (6,4%), no parece que la ausencia de este análisis haya afectado de forma significativa los resultados.
- 2.
La falta de potencia estadística causada por el pequeño tamaño muestral podría ser la causa de la ausencia de significación estadística a la hora de demostrar el efecto del SSH en la escala clínica en los pacientes ingresados durante el 1.er y 3.er días de tratamiento, o la disminución del porcentaje de ingresos en los pacientes ambulatorios.
- 1.
Se debe considerar la utilización de SSH junto a broncodilatadores en el tratamiento, tanto ambulatorio, como hospitalario, de la bronquiolitis aguda, ya que se ha demostrado su eficacia en la reducción de la estancia hospitalaria y en la mejoría de la escala clínica.
- 2.
Sería de interés realizar trabajos con un tamaño muestral mayor que permitan demostrar la disminución del porcentaje de hospitalización en pacientes ambulatorios. Asimismo, parece recomendable realizar trabajos que estudien el uso exclusivo de SSH, sin asociar a broncodilatadores, para poder demostrar su seguridad y eficacia. Queda pendiente determinar la dosis, el intervalo de dosificación, la duración del tratamiento y el tipo de nebulización óptimas para su uso.