Hace más de 30 años se introdujo la presión positiva continua en la vía aérea (CPAP) nasal y la ventilación no invasiva (VNI) en el tratamiento respiratorio del recién nacido1–3.
En la actualidad, hay cierta preocupación por los efectos deletéreos de la ventilación mecánica invasiva y el aumento de la displasia broncopulmonar (DBP), paralelos al de la supervivencia de los recién nacidos extremadamente prematuros.
En estudios experimentales, se demuestra una disminución del daño pulmonar con el uso de CPAP nasal y VNI respecto a la ventilación mecánica4,5.
En estudios clínicos, todavía no hay certezas, pero diferentes grupos han publicado desde finales de los años ochenta tasas menores de DBP en las unidades con uso mayor de CPAP6–9.
El interés por disminuir el daño pulmonar ha condicionado un auge en los últimos años sobre el uso de CPAP nasal y VNI como alternativas a la ventilación mecánica invasiva en recién nacidos con enfermedad respiratoria, especialmente en los más inmaduros.
Puntos clave
La CPAP es la aplicación de una presión mantenida de forma continua en la vía aérea mediante un flujo de gas.
El uso de CPAP intratraqueal aislada no se recomienda en el recién nacido, por el aumento de resistencias que produce cuando se mantiene por un período moderado, ya que da lugar a un aumento de la dificultad respiratoria.
La CPAP aumenta la capacidad residual funcional, evita el colapso alveolar al final de la espiración y, además, aumenta el intercambio gaseoso, con la mejora de la oxigenación. Se han descrito aumentos en los tiempos inspiratorio y espiratorio.
También produce una estabilización de la pared torácica (especialmente importante en el recién nacido gran inmaduro), mantiene abierta la vía aérea y mejora la función diafragmática.
Si se mantiene una presión excesiva, puede producirse una situación de sobredistensión, con un riesgo mayor de neumotórax y aumento del espacio muerto, así como disminución del volumen corriente, lo cual favorece la hipercarbia.
La CPAP con presiones altas puede dar lugar a una disminución del gasto cardíaco por disminución del retorno venoso10.
También son objeto de estudio las interferencias que puede producir la CPAP nasal en la función laríngea y su repercusión en el control de la respiración y la succión no nutritiva en el recién nacido pretérmino, de especial importancia para el aclaramiento de secreciones de las vías respiratorias altas y contenido gástrico secundario a episodios de reflujo gastroesofágico11.
En el ámbito renal, la CPAP puede producir una disminución de la filtración glomerular, excreción renal de sodio y diuresis, secundarios a la disminución del flujo renal, así como al aumento de la secreción de aldosterona y hormona antidiurética10.
En un trabajo reciente, se muestra que la CPAP afecta a la vascularización mesentérica en recién nacidos pretérmino, lo que disminuye la velocidad del flujo prepandrial y pospandrial12.
Lectura rápida
Aunque la utilidad de la presión positiva continua en la vía aérea (CPAP) nasal en la práctica clínica es bastante más amplia, su uso está especialmente indicado en el recién nacido pretérmino.
La CPAP nasal es un método efectivo para prevenir el fracaso de extubación en recién nacidos prematuros.
Pese al uso extendido de la CPAP nasal para el tratamiento de la apnea de la prematuridad, no hay estudios aleatorizados que ratifiquen su eficacia.
El uso de CPAP nasal, junto con administración temprana de surfactante, podría disminuir la necesidad de ventilación mecánica en los recién nacidos pretérmino con enfermedad de las membranas hialinas (EMH).
En la actualidad hay diferentes sistemas productores de CPAP, cada uno con sus ventajas y sus inconvenientes. En cualquiera de ellos se precisa un circuito humidificado con un generador de presión y una interfase para adaptar al paciente.
Generadores de presiónLa administración de la mezcla de gas (aire/ oxígeno) para producir la CPAP en el sistema puede realizarse mediante un flujo de gas continuo o variable. Inicialmente, durante la década de los años setenta y ochenta, el único sistema existente era el de flujo de gas continuo1,3,6. A partir del trabajo de Moa et al13 en el año 1988, se desarrolló el sistema de flujo variable con bastante difusión y aceptación hasta el momento actual.
Flujo continuoLa fuente de gas se mantiene a un flujo constante y la CPAP se puede obtener con el aumento de la resistencia al final del asa espiratoria del circuito mediante distintos sistemas. En los ventiladores convencionales, se produce fundamentalmente mediante una válvula espiratoria que se ajusta para obtener el grado de presión deseado.
La CPAP de burbujas con sello bajo agua es un sistema sencillo, en la que la presión se produce sumergiendo bajo agua el asa espiratoria del circuito, y en que la profundidad es directamente proporcional al nivel de presión que se quiera obtener. La CPAP de burbujas es el sistema utilizado por el hospital de la Universidad de Columbia en Nueva York (Estados Unidos), con unos resultados excelentes a corto y largo plazo6,14. Pese a ser un sistema de flujo continuo, a veces es necesario aumentar el flujo para mejorar el burbujeo bajo el sello de agua produciendo un aumento en la presión media de la vía aérea. Este sistema puede conectarse al paciente mediante las cánulas nasales de Hudson® (Hudson Respiratory Care, Inc, Temecula [CA, Estados Unidos]) o las Inca® (Ackrad Laboratorios, Inc, Cranford [NJ, Estados Unidos]). Hay varios trabajos sobre los efectos de la vibración secundaria al burbujeo en el intercambio de gas y la mecánica respiratoria, en los que se indica un aumento en el intercambio gaseoso y en la oxigenación, pero la aplicación de la CPAP de burbujas es intratraqueal15,16. Morley et al17, al aplicar el sistema con las cánulas de Hudson®, no encontraron evidencia de una ventilación mejor, ni oxigenación en relación con el burbujeo.
Flujo variableEn estos sistemas la presión se consigue mediante las variaciones en el flujo. Utilizan piezas nasales específicas que se sitúan cerca del paciente y generan la presión, mediante el flujo del asa inspiratoria, para convertirlo en un jet o chorro a presión, a la vez que permiten la salida del flujo espiratorio funcionando como válvulas de escape18.
El sistema Benveniste® (Dameca, Copenhague [Dinamarca]) utiliza una válvula que consta de 2 tubos posicionados de forma coaxial, conectados por un anillo. Utiliza el efecto Venturi para conseguir la presión. Este dispositivo se ha utilizado de forma tradicional en las unidades escandinavas8,19. Utiliza flujos de gas entre 8 y 15 litros por minuto (lpm) y se puede conectar al paciente mediante cánulas mononasales o binasales, y se utiliza frecuentemente con las cánulas Argyle® (Sherwood Medical, San Luis [Missouri, Estados Unidos]).
El sistema Infant Flow® (Electro Medical Equipment, Ltd, Brighton [Reino Unido]), también conocido como Aladdin®, tiene un pieza con un doble jet inyector (efecto Bernoulli) y un diseño que permite la salida del flujo espiratorio a un asa espiratoria abierta (efecto Coanda).
El sistema Arabella® (Hamilton Medical, Reno [NV, Estados Unidos]) es muy parecido al Infant Flow® y se basa en los mismos principios físicos (Venturi, Bernoulli y Coanda).
Los sistemas de flujo variable han demostrado más uniformidad en el grado de presión mantenida, así como una disminución mayor del trabajo respiratorio respecto a los de flujo continuo13,20. No se han encontrado diferencias en la capacidad de reclutamiento alveolar y el trabajo respiratorio en recién nacidos pretérmino entre los sistemas de flujo variable Infant Flow® y Arabella®21.
InterfasesLa aplicación de la CPAP nasal en el recién nacido se puede realizar utilizando diferentes interfases: cánulas mononasales, mascarillas faciales, mascarillas nasales y cánulas binasales cortas o largas.
Las cánulas mononasales, que en la mayoría de los casos son tubos intratraqueales cortados, se pueden introducir 1–2 cm para su aplicación nasal o 4–5 cm para situarlos a nivel de la orofaringe. Aunque todavía se utilizan en algunas unidades22, presentan la desventaja de la pérdida de presión por la narina contralateral y el aumento de resistencias secundario a la longitud de la cánula o tubo.
Lectura rápida
Las unidades con un tratamiento inicial del prematuro basado en el uso de CPAP nasal temprana, con una tasa menor de intubación y ventilación mecánica, han presentado resultados mejores a corto y largo plazo, especialmente en cuanto a incidencia de displasia broncopulmonar, aunque no hay estudios aleatorizados que lo avalen.
Las mascarillas faciales se utilizaron en la década de los años setenta en recién nacidos, pero cayeron en desuso por su fijación difícil, la incapacidad para conseguir un buen sello y la complicación añadida al colocar una sonda gástrica, así como por su asociación con distensión gástrica y hemorragia cerebelar2,23.
Las mascarillas nasales también se usaron en la década de los años setenta24, pero fueron perdiendo popularidad por la dificultad para conseguir un buen sello y la tendencia a la obstrucción nasal. Desde hace unos años, se utilizan unas nuevas mascarillas nasales de materiales más suaves que permiten un sello mejor. No se han publicado datos comparativos con otras interfases en relación con efectividad o efectos adversos.
Las cánulas binasales son el método más frecuente para administrar CPAP nasal. Pueden ser largas (nasofaríngeas) o cortas (nasales). Las nasofaríngeas proporcionan una CPAP efectiva y son de fácil fijación, pero presentan cierta dificultad para su inserción, un aumento en las resistencias por su mayor longitud, y sus complicaciones más frecuentes son la obstrucción por secreciones o por doblarse en la orofaringe. Las cánulas binasales cortas son el método más simple y efectivo, aunque requieren un entrenamiento por parte del personal para su inserción, fijación y mantenimiento correctos. Inicialmente, se diseñaron las cánulas utilizadas en los sistemas de flujo continuo, como las cánulas de Hudson®, y, posteriormente, las Argyle® y las Inca®. Se estudió la posibilidad de que pudieran producir un aumento del trabajo respiratorio por la resistencia del flujo de aire durante la espiración25, que se solucionó con el diseño de los dispositivos de los sistemas de flujo variable que favorecen la salida de aire durante la espiración13. En un metaanálisis reciente se concluye que las cánulas binasales cortas presentan una efectividad mayor para reducir la tasa de reintubación en recién nacidos pretérmino, en relación con las mononasales, y se indica una efectividad mayor para el tratamiento de la dificultad respiratoria inmediata en el prematuro respecto a las nasofaríngeas26.
Las gafas nasales, tradicionalmente utilizadas para la administración de oxígeno, se han reinventado en los últimos años para la generación de CPAP nasal. Locke et al27 describieron en recién nacidos pretérmino, con gafas de un diámetro externo de 3 mm y con un flujo entre 1 y 2 lpm, una presión en la vía aérea entre 4 y 9 cm de H2O. En los últimos años, se han diseñado sistemas para la utilización de gafas nasales, en los que se han empleado circuitos de baja resistencia y alta humidificación que permiten la utilización de flujos 2–10 lpm (Vapotherm®, Fisher&Paykel®). Hay algunos trabajos en los que utilizan estos sistemas con flujos de 2–5 lpm, en los que se consigue administrar una CPAP nasal efectiva en recién nacidos pretérmino para el tratamiento de la apnea28, postextubación29 y de la dificultad respiratoria moderada30.
Al no disponer de un sistema medidor de la presión que se produce, existe el riesgo de sobredistensión por presiones excesivas, aunque algunos circuitos incorporan válvulas de seguridad que mantienen la presión dentro de un rango de seguridad.
Todavía no hay datos suficientes para poder establecer el rango óptimo de flujo, el diámetro de las gafas y el mejor sistema de humidificación para su uso clínico.
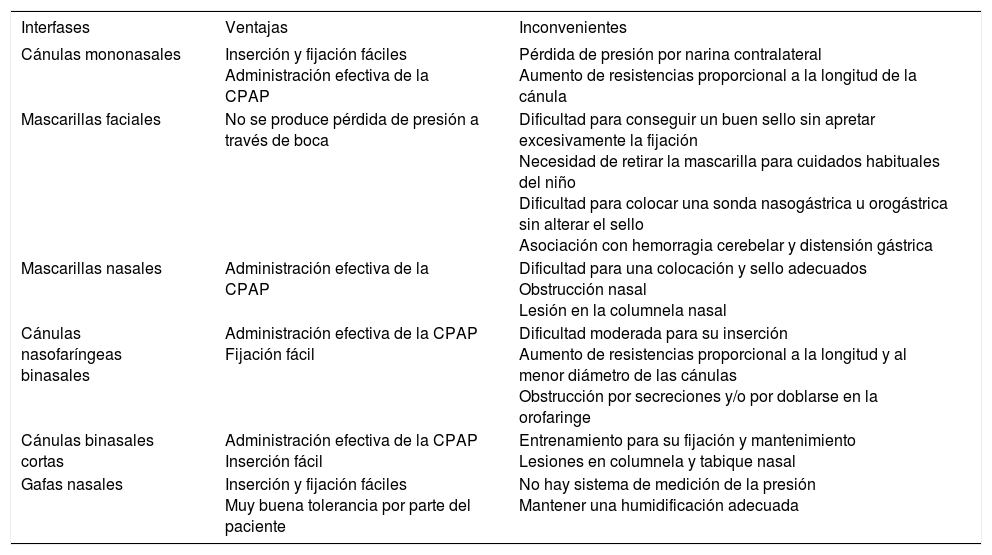
En la tabla 1 se hace un resumen comparativo de las distintas interfases para la aplicación de la CPAP nasal.
Comparativa de las diferentes interfases para la aplicación de presión positiva continua en la vía aérea nasal en el recién nacido
| Interfases | Ventajas | Inconvenientes |
|---|---|---|
| Cánulas mononasales | Inserción y fijación fáciles Administración efectiva de la CPAP | Pérdida de presión por narina contralateral Aumento de resistencias proporcional a la longitud de la cánula |
| Mascarillas faciales | No se produce pérdida de presión a través de boca | Dificultad para conseguir un buen sello sin apretar excesivamente la fijación Necesidad de retirar la mascarilla para cuidados habituales del niño Dificultad para colocar una sonda nasogástrica u orogástrica sin alterar el sello Asociación con hemorragia cerebelar y distensión gástrica |
| Mascarillas nasales | Administración efectiva de la CPAP | Dificultad para una colocación y sello adecuados Obstrucción nasal Lesión en la columnela nasal |
| Cánulas nasofaríngeas binasales | Administración efectiva de la CPAP Fijación fácil | Dificultad moderada para su inserción Aumento de resistencias proporcional a la longitud y al menor diámetro de las cánulas Obstrucción por secreciones y/o por doblarse en la orofaringe |
| Cánulas binasales cortas | Administración efectiva de la CPAP Inserción fácil | Entrenamiento para su fijación y mantenimiento Lesiones en columnela y tabique nasal |
| Gafas nasales | Inserción y fijación fáciles Muy buena tolerancia por parte del paciente | No hay sistema de medición de la presión Mantener una humidificación adecuada |
CPAP: presión positiva continua en la vía aérea.
Lectura rápida
La ventilación no invasiva (VNI) se refiere a cualquier tipo de ventilación sin la presencia de tubo intratraqueal. Puede ser sincronizada o no sincronizada, aunque en el primer caso presenta beneficios mayores. Para la sincronización de la VNI, se precisa de un sensor que permita la adecuación de los ciclos al esfuerzo respiratorio del paciente. Actualmente hay 2 tipos de sensores disponibles para la sincronización: las cápsulas abdominales y los sensores de flujo.
En estudios fisiológicos, la VNI demuestra un aumento de los volúmenes corrientes secundario al aumento de la presión transpulmonar durante la inspiración, una disminución del trabajo y la frecuencia respiratorias, así como una estabilización mayor de la pared torácica y una selección alveolar mejor, respecto a la CPAP nasal.
Para la aplicación de la CPAP nasal en la práctica clínica diaria es importante tener en cuenta tanto las características del paciente, como las de su enfermedad. En términos generales, se considera una presión mínima de 5 cm de H2O, que se puede ir aumentando hasta 7–8 cm de H2O, o incluso 10 cm de H2O si se precisa10,31, especialmente en niños con enfermedad de las membranas hialinas (EMH), en que se valoren la situación clínica, las necesidades de oxígeno y el grado de insuflación pulmonar mediante radiografía.
No hay unos criterios concretos para la retirada de la CPAP nasal, se cree que se debe esperar a que el niño se encuentre estable, sin presentar episodios de apnea, con necesidades bajas de oxígeno y con una presión no mayor de 5 cm de H2O31.
Uso clínicoDados los efectos fisiológicos descritos, la aplicación en la práctica clínica de la CPAP nasal es muy amplia, incluye enfermedades variadas tanto en los recién nacidos pretérmino, como en niños a término (tabla 2).
Indicaciones de uso clínico de la presión positiva continua en la vía aérea en el recién nacido
|
Sus indicaciones clínicas más claras están centradas en el recién nacido prematuro: postextubación, apnea de la prematuridad, tratamiento inicial de la EMH y, actualmente en discusión, su uso durante la reanimación en la sala de partos.
Los recién nacidos pretérmino que han precisado intubación intratraqueal y ventilación mecánica tienen un riesgo alto de fallo respiratorio tras la extubación. Aunque encontramos alguna disparidad en los resultados de los distintos trabajos32, hay varios estudios aleatorizados en los que la CPAP nasal demuestra una disminución en la tasa de reintubación en recién nacidos pretérmino < 1.250 g respecto al uso de carpa de oxígeno33.
En un metaanálisis de la Cochrane al respecto, se concluye que el uso de la CPAP nasal tras la extubación es un método efectivo para prevenir el fracaso de la extubación34.
En cuanto al uso de CPAP nasal para el tratamiento de la apnea de la prematuridad, solamente hay un estudio que compara CPAP frente al uso de teofilina35, en el que se utiliza CPAP a través de mascarillas faciales con presión de 2–3 cm de H2O en recién nacidos < 32 semanas de edad gestacional. En este estudio, la teofilina presenta más efectividad que la CPAP para el tratamiento de la apnea.
En una revisión de la Cochrane, se concluye que es necesaria más información y más estudios al respecto36.
En la práctica clínica, el uso de la CPAP nasal para tratar la apnea en el prematuro está muy extendido en las distintas unidades neonatales.
El tratamiento inicial de la EMH en los recién nacidos pretérmino se ha basado tradicionalmente en la intubación intratraqueal, la ventilación mecánica y la administración de surfactante pulmonar exógeno. Sin embargo, desde finales de la década de los años ochenta, las unidades con un tratamiento basado en el uso de CPAP nasal temprana, con menor tasa de intubación y ventilación mecánica, han presentado resultados mejores a corto y largo plazo, especialmente en cuanto a incidencia de DBP6–8,10,19, aunque todavía no se ha demostrado en estudios aleatorizados la disminución de la DBP en relación con el uso temprano o profiláctico de la CPAP.
Una de las dudas respecto al tratamiento inicial de la EMH con CPAP es la administración del surfactante, cuándo y cómo. En 1994, Verder et al37 publicaron un estudio en el que administraban surfactante en prematuros tratados inicialmente con CPAP (intubados para la administración de surfactante y extubados nuevamente a CPAP), en los que se redujo de forma significativa la necesidad de ventilación mecánica respecto al grupo tratado únicamente con CPAP. En un estudio similar posterior, demostraron la mayor efectividad de la administración temprana frente a la tardía del surfactante en estos niños9. En los últimos años, varios trabajos demuestran una disminución en la necesidad de ventilación mecánica en prematuros con CPAP inicial, administración temprana de surfactante y extubación inmediata a CPAP38,39, el llamado método INSURE (INtubación-SURfactante-Extubación).
En las revisiones realizadas para la Cochrane, se concluye que el uso de la CPAP nasal temprana puede reducir la necesidad de ventilación mecánica40, y que el tratamiento temprano con surfactante y CPAP nasal puede ser de utilidad en prematuros con EMH41.
En el momento actual también está en discusión el uso de CPAP durante la reanimación en la sala de partos, utilizada por determinadas unidades con buenos resultados a corto y largo plazo7,14. En estudios pequeños, se ha demostrado su efectividad para disminuir la tasa de intubación y la necesidad de ventilación mecánica en prematuros de extremado bajo peso22. En un estudio aleatorizado reciente, sobre el uso de la CPAP nasal en la sala de partos en prematuros entre 25 y 28 semanas de edad gestacional, se ha demostrado una duración menor de la ventilación mecánica y de las necesidades de oxígeno, aunque no ha encontrado diferencias en la incidencia de muerte o DBP42.
Complicaciones/efectos adversosEl problema más frecuente en el uso clínico de la CPAP es el relacionado con la adecuada fijación y el mantenimiento de las diferentes piezas nasales, que precisan de personal entrenado para mantenerlas correctamente posicionadas y libres de secreciones. Se han descrito deformidades y lesiones nasales, que pueden presentarse con distintos grados de gravedad, desde eritema o erosiones leves, a casos de necrosis del tabique o la columnela18. La sobredistensión o hipersinsuflación pulmonar es otra de las complicaciones relacionadas con la CPAP nasal al utilizar presiones excesivas, o en casos de presión positiva al final de la espiración (PEEP) inadvertida. La sobredistensión puede ocasionar hipoxemia e hipercarbia, y también se asocia con un aumento en la frecuencia de neumotórax y neumomediastino, aunque esta complicación ha sido escasamente reportada en los estudios aleatorizados42.
La perfusión mesentérica disminuye en los recién nacidos prematuros con el uso de la CPAP nasal12. La distensión abdominal secundaria a la acumulación de aire es frecuente, a pesar de una colocación correcta de una sonda orogástrica o nasogástrica. No se ha demostrado relación con el desarrollo de enterocolitis necrosante. No se han publicado casos de perforación gástrica con el uso de CPAP nasal.
ContraindicacionesEl uso de CPAP nasal se encuentra contraindicado en ciertas malformaciones congénitas, como la hernia diafragmática congénita, la fístula traqueoesofágica, la atresia de coanas, el paladar hendido completo o las atresias intestinales.
No se recomienda su uso en pacientes muy inestables, tanto desde un punto de vista respiratorio, como hemodinámico.
Lectura rápida
Los parámetros a utilizar no se encuentran estandarizados, en general se utilizan presión positiva al final de la espiración 3–6 cm de H2O; presión inspiratoria máxima hasta 15 cm de H2O, en los sistemas de flujo variable, y hasta 22 cm de H2O, cuando se utilizan ventiladores de flujo continuo; tiempo inspiratorio de 0,3-0,5 s, y frecuencias entre 10 y 30 rpm.
La ventilación no invasiva (VNI) incluye cualquier modo de ventilación que manda presiones positivas durante un ciclo respiratorio, con aumentos fásicos en la presión de la vía aérea, sin la presencia de un tubo intratraqueal. Estas fases de aumento de presión pueden estar sincronizadas o no con el esfuerzo respiratorio del paciente, y el beneficio es mayor en el primer caso43.
Además de los efectos fisiológicos propios de la CPAP, en estudios realizados con VNI sincronizada se ha demostrado un aumento de los volúmenes corrientes, secundario al aumento de la presión transpulmonar durante la inspiración y de los reflejos respiratorios (reflejo paradójico de Head), una disminución del trabajo respiratorio y de la frecuencia respiratoria44,45. Proporciona más estabilización de la pared torácica y un reclutamiento mejor de los alvéolos más distales, debido al aumento de la presión media en la vía aérea. Durante los episodios de apnea, si la vía aérea superior no se encuentra obstruida, al aumentar los reflejos respiratorios y la presión, puede movilizar el tórax y evitar la desaturación43.
Lectura rápida
En la práctica clínica, la VNI sincronizada consigue una efectividad mayor, comparada con la CPAP nasal, para disminuir el porcentaje de reintubación en recién nacidos prematuros. También podría aumentar los efectos beneficiosos de la CPAP en el tratamiento de la apnea y como primera medida de soporte respiratorio en recién nacidos pretérmino.
ComplicacionesLas complicaciones de la CPAP y la VNI son las lesiones nasales de gravedad variable, sobredistensión pulmonar, aire ectópico, disminución del flujo mesentérico y distensión abdominal.
La VNI no sincronizada puede proporcionarla cualquier ventilador. Para realizar una VNI sincronizada se precisa de un sensor que permita la adecuación de los ciclos al esfuerzo respiratorio del paciente. Actualmente hay 2 tipos de sensores disponibles para la sincronización: las cápsulas abdominales y los sensores de flujo. Las cápsulas o los sensores abdominales detectan el movimiento diafragmático y son los de uso más extendido43. El sensor de flujo está integrado en un ventilador nasal, con un neumotacógrafo especial diseñado para eliminar las pérdidas buconasales (Giulia®, Ginevri, Roma [Italia]), y se ha utilizado en estudios aleatorizados en los que ha demostrado su efectividad46.
Pueden utilizarse cualquiera de las interfases descritas previamente para la CPAP nasal. Las más utilizadas son las cánulas binasales, especialmente las cortas por su menor resistencia. No hay estudios comparativos de las distintas interfases para la VNI.
Parámetros óptimosNo hay estudios aleatorizados en los que se investiguen diferentes parámetros y su repercusión en la efectividad de la VNI en la práctica clínica.
La PEEP utilizada en los distintos trabajos publicados oscila entre 3 y 6 cm de H2O, probablemente en relación con el hecho que una CPAP menor de 5 cm de H2O se considera subóptima para conseguir beneficio respecto al aire ambiente.
La presión inspiratoria máxima (PIP) es muy variable en los estudios hasta el momento actual. Hay dispositivos que tienen limitada la PIP máxima, como por ejemplo el Infant Flow Advance® (Viasys Healthcare, California [Estados Unidos]), con una PIP máxima de 11 cm de H2O y el SiPAP® (Viasys Healthcare) que puede alcanzar hasta 15 cm de H2O. Hay autores que, al utilizar ventiladores convencionales, alcanzan PIP similares a las utilizadas durante la ventilación mecánica (14–22 cm de H2O).
El flujo utilizado oscila entre los 8 y 10 lpm en los generadores de flujo continuo (ventiladores) y puede llegar a los 15 lpm en los generadores de flujo variable (Infant Flow Advanced® y SiPAP®).
La frecuencia suele oscilar entre 10 y 30 rpm y el tiempo inspiratorio entre 0,3 y 0,5 s, siendo lo más frecuente 0,4-0,5 s43–47.
Uso clínicoLas indicaciones clínicas más frecuentes están de nuevo centradas en el recién nacido pretérmino: postextubación, apnea de la prematuridad y como soporte respiratorio inicial en la EMH.
La VNI sincronizada ha demostrado una efectividad mayor comparada con la CPAP nasal, para disminuir el porcentaje de reintubación en recién nacidos prematuros. Esta es la conclusión de un metaanálisis de la Cochrane basado en los datos de 3 estudios aleatorizados, publicados entre 1999 y 200148. Del mismo modo, en estudios más recientes se confirma la efectividad mayor de la VNI respecto a la CPAP para evitar el fallo en la extubación de recién nacidos pretérmino < 1.250 g46.
En cuanto a su uso para el tratamiento de la apnea de la prematuridad, solamente hay 2 estudios que comparan la VNI no sincronizada con la CPAP, cuyos datos se analizaron en un metaanálisis de la Cochrane, en el que concluyen que, aunque hay poca evidencia al respecto, la VNI podría aumentar los efectos beneficiosos de la CPAP y disminuir la frecuencia de las apneas49.
En el tratamiento inicial del recién nacido pretérmino con EMH, todavía no hay muchos datos publicados. En un estudio sobre recién nacidos prematuros < 2.000 g con EMH moderada, Aghai et al45 demostraron una disminución mayor de la dificultad respiratoria con el uso de VNI sincronizada, respecto a la CPAP nasal. En 2007, Kugelman et al47 publicaron el único estudio aleatorizado hasta el momento, en el que compararon la VNI sincronizada frente a la CPAP para el tratamiento inicial de recién nacidos < 35 semanas con EMH. En este trabajo, demostraron una disminución significativa de la necesidad de intubación intratraqueal y ventilación mecánica en los niños inicialmente tratados con VNI, con una tendencia similar (aunque no significativa) en el grupo de < 1.500 g.
Complicaciones/efectos adversosLas complicaciones de la VNI son las mismas que las referidas para la CPAP: lesiones nasales, sobredistensión pulmonar, aire ectópico, disminución del flujo mesentérico y distensión abdominal.
Hay un estudio del año 1985 en el que se comunica una serie de 15 casos de perforación gastrointestinal en relación con la VNI nasal y/o a través de mascarilla facial50. Posteriormente, no hay más casos publicados hasta la fecha.
Aunque el riesgo de neumotórax y neumomediastino se supone mayor por la mayor presión media en la vía aérea alcanzada durante la VNI, no se ha informado de ningún caso en los diferentes estudios conocidos.
ContraindicacionesAl igual que la CPAP, se encuentra contraindicada en determinadas malformaciones congénitas y situaciones de inestabilidad grave, tanto hemodinámica como respiratoria.