Resumen. Introducción. La administración parenteral de drogas de abuso puede generar complicaciones arteriales y venosas, que pueden afectar a la extremidad, e incluso a la vida del paciente. Casos clínicos. Caso 1: varón, 36 años, VIH+, VHC+. Tras inyección intraarterial de benzodiacepinas, refiere dolor brusco, cianosis y disminución de sensibilidad y motilidad en territorio radial de la mano izquierda. Con diagnóstico de necrosis isquémica irreversible, se practica amputación en tercio distal de antebrazo. Caso 2: mujer, 24 años, VHC+. Presenta tumoración pulsátil con hemorragia activa en flexura de codo izquierdo secundaria a arteriopunción de heroína. Se realiza exclusión del pseudoaneurisma roto, con amplio desbridamiento, y reconstrucción de la arteria humeral mediante parche de vena safena interna. Se aísla Staphylococcus aureus en el trombo extraído, y se complementa el tratamiento con antibioterapia específica. Caso 3: varón, 38 años, VIH+, VHC+. Refiere cuadro brusco de dolor, cianosis y disminución de sensibilidad y motilidad en territorio radial de mano izquierda, secundario a inyección intraarterial de heroína más cocaína. A pesar de intentar delimitar las lesiones con anticoagulación y prostaglandinas intravenosas, sufre necrosis isquémica irreversible, precisando amputación en tercio distal de antebrazo. Caso 4: varón, 40 años, VIH+, VHC+. Tras venopunción de cocaína, presenta dolor y edema en la extremidad inferior izquierda asociado a fiebre. Se diagnostica trombosis venosa profunda séptica iliofemoral, que se trata con anticoagulación sistémica y antibioterapia. Conclusiones. La inyección de drogas de abuso produce un espectro variable de afectación vascular, habitualmente en pacientes jóvenes y frecuentemente con infección asociada. Las posibilidades terapéuticas deben ser individualizadas. [ANGIOLOGÍA 2008; 60:199-204]
Summary. Introduction. Parenteral drug administration can cause a variety of arterial and venous complications which can even compromise limb viability and the patient's life. Case reports. Case 1: a 36-years-old, HIV+, HCV+, male, referred sudden pain, cyanosis, anesthesia and paralysis on the radial territory of his left hand, after arterial injection of benzodiacepine. He developed irreversible necrosis and required distal forearm amputation. Case 2: a 24-years-old, HCV+, female, suffered an acute event of active bleeding from a pulsatile mass on her left elbow, after previous arterial heroin injection. We resected the rupture pseudoaneurysm, performed extensive debridement and repaired the brachial artery with a saphenous vein patch. We isolated Staphylococcus aureus in the thrombus and we completed the surgical treatment with specific antibiotics. Case 3: a 38-years-old, HIV+, HCV+, male, referred sudden pain, cyanosis, anesthesia and paralysis on the radial territory of his left hand, after arterial injection of heroin + cocaine. We tried to limit the tissue damage with anticoagulation and intravenous iloprost but he suffered irreversible necrosis and required distal forearm amputation. Case 4: a 40-years-old, HIV+, HCV+, male, was admitted with fever and a painful swollen left lower limb, after venous injection of cocaine. We diagnosed a septic ilio-femoral deep venous thrombosis, which we treated with anticoagulation and antibiotics. Conclusions. Parenteral drug abuse can cause a wide spectrum of vascular disease, mainly in young patients, and it frequently associates infection. The therapeutic possibilities must be individualized. [ANGIOLOGÍA 2008; 60:199-204]
La administración parenteral de drogas de abuso tiene una incidencia creciente en la sociedad mundial actual, y puede generar variables complicaciones arteriales y venosas, asociadas frecuentemente a infección. El grupo poblacional de mayor prevalencia lo constituyen jóvenes, a menudo portadores de virus de la hepatitis B (VHB), virus de la hepatitis C (VHC) y/o virus de inmunodeficiencia humana (VIH). La importancia clínica de este tipo de patología radica en que suelen ser lesiones potencialmente graves, que pueden poner en peligro la viabilidad de la extremidad, e incluso la vida del paciente [1-8]. El amplio espectro de afectación vascular obliga a que los métodos diagnósticos y las posibilidades terapéuticas sean individualizadas. Presentamos cuatro casos de complicaciones vasculares en pacientes adictos a drogas por vía parenteral (ADVP).
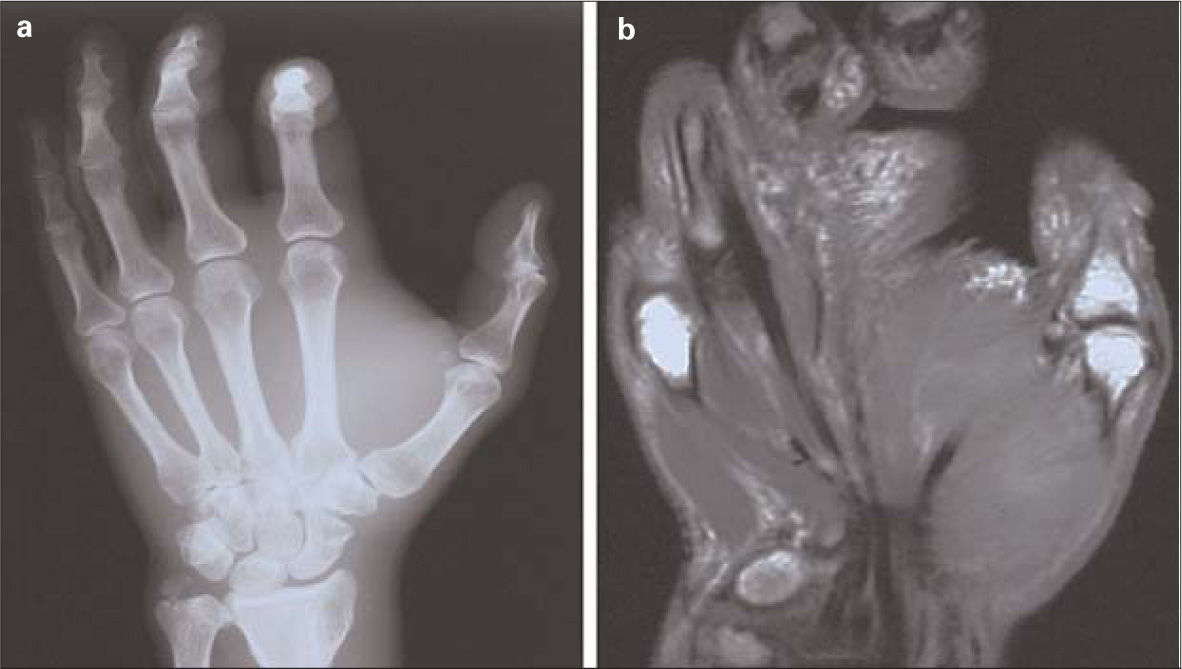
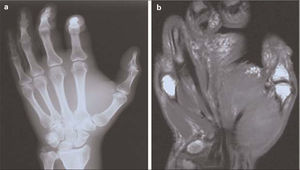
Casos clínicosCaso 1. Varón de 36 años, ADVP y portador de VIH y VHC, refiere un cuadro brusco de dolor con disminución de sensibilidad y motilidad en la mano izquierda, de dos horas de evolución, tras una inyección de benzodiacepinas en el trayecto de la arteria radial próximo a la apófisis estiloides. En la exploración física se objetiva ausencia de pulso radial en la extremidad superior izquierda (ESI), con el resto de pulsos presentes a todos los niveles, edema, cianosis, frialdad, paresia y anestesia en la eminencia tenar y en los tres primeros dedos de la mano. La analítica muestra valores dentro de la normalidad y en la radiografía simple se observa un aumento de partes blandas (Fig. 1). Con el diagnóstico de isquemia aguda grave, se inicia tratamiento con hemorreológicos intravenosos (IV), y se realiza una resonancia magnética (RM) de partes blandas, que muestra signos inflamatorios inespecíficos en la musculatura tenar e interósea, y en el tejido celular subcutáneo, sin visualizarse abscesos (Fig. 1b). A pesar del tratamiento médico pautado, la evolución no es satisfactoria, desarrollando una necrosis irreversible de la palma y el dorso de la mano, que precisa una amputación en el sector del tercio distal del antebrazo izquierdo. El postoperatorio transcurre sin incidencias, con correcta cicatrización del muñón de amputación.
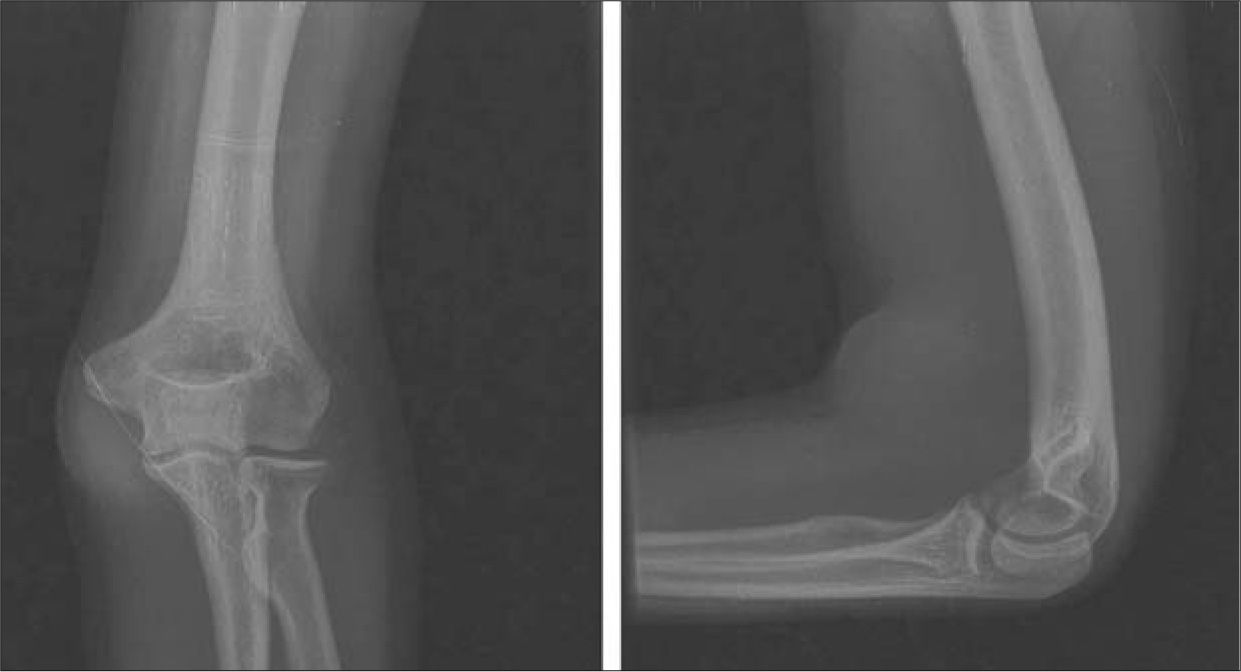
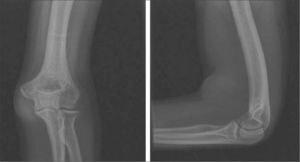
Caso 2. Mujer de 24 años, ADVP y con serología positiva para el VHC, acude a urgencias por una tumoración pulsátil en la flexura del codo izquierdo, de un mes de evolución tras una arteriopunción de heroína, con aumento de tamaño y dolor progresivos, y con un episodio autolimitado de sangrado hace dos semanas. En la exploración física presenta pulso axilar y humeral con ausencia de pulsos distales en la ESI y una masa pulsátil de unos 4 cm de diámetro máximo, con soplo sistólico en la flexura del codo, con piel suprayacente desvitalizada y flogótica. La analítica de urgencia presenta valores dentro de la normalidad y la radiografía simple muestra un aumento de partes blandas en el sector de la flexura del codo (Fig. 2). A escasas horas del ingreso, se produce una ruptura del pseudoaneurisma humeral, y de forma urgente se realiza su exclusión, un amplio desbridamiento de las partes blandas adyacentes y una reconstrucción de la arteria humeral con un parche de vena safena interna (VSI) de la extremidad inferior izquierda (EII), ante el hallazgo de una VSI posflebítica no apta para bypass. Se aísla Staphylococcus aureus en el trombo extraído, y se complementa el tratamiento con amoxicilina-clavulánico, vía oral, durante tres semanas. Tras la intervención, la paciente evoluciona favorablemente y se le da el alta con la ESI revascularizada y pulsos radial y cubital presentes. Dos años más tarde conserva buena perfusión distal, con pulsos axilar y humeral presentes, ausencia de distales, y sin signos de recidiva infecciosa.
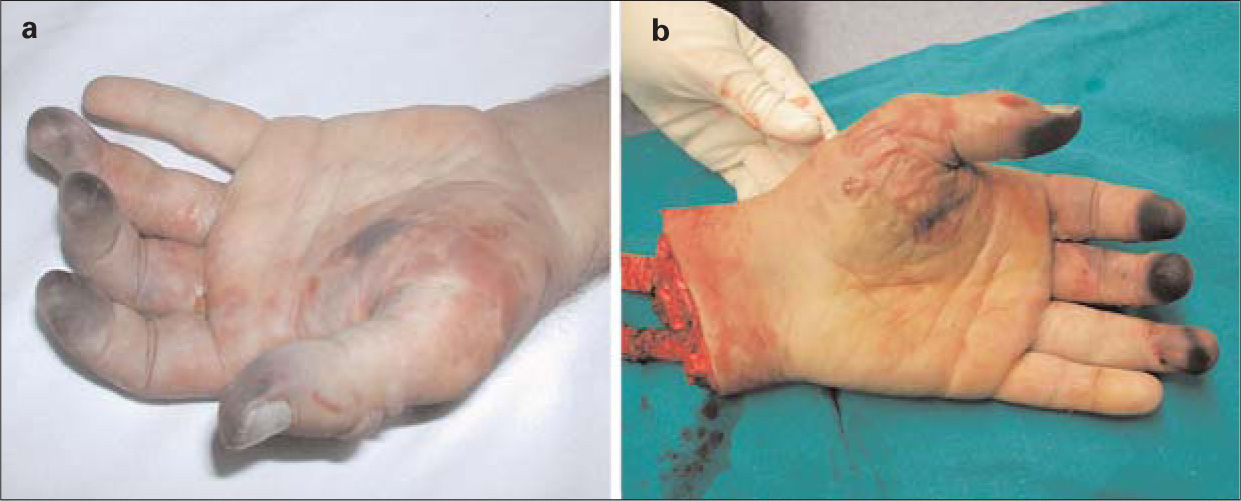
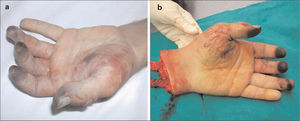
Caso 3. Varón de 38 años, ADVP, con tuberculosis (TBC) en remisión y portador de VIH y VHC, refiere un cuadro brusco de dolor con disminución de sensibilidad y motilidad en la mano izquierda, de tres horas de evolución, secundario a una inyección de heroína y cocaína en el trayecto de la arteria radial próximo a la apófisis estiloides. En la exploración física se objetiva ausencia de pulso radial en la ESI, con el resto de pulsos presentes a todos los niveles, cianosis, frialdad, paresia y anestesia en la eminencia tenar y en los primeros cuatro dedos de la mano (Fig. 3a). No existen alteraciones significativas en la analítica realizada en urgencias. Con el diagnóstico de isquemia aguda grave, se ingresa al paciente y se realiza una RM de partes blandas, que muestra signos inflamatorios inespecíficos en la musculatura tenar e interósea y en el tejido celular subcutáneo, sin visualizarse abscesos. A pesar de intentar delimitar las lesiones con anticoagulación sistémica, antibioterapia (ATB) de amplio espectro y prostaglandinas (PG) IV, el paciente presenta un dolor incontrolable y una necrosis irreversible del territorio radial, con una mano no funcional, que precisa una amputación en el sector del tercio distal del antebrazo izquierdo (Fig. 3b). El postoperatorio transcurre sin incidencias, con correcta cicatrización del muñón de amputación.
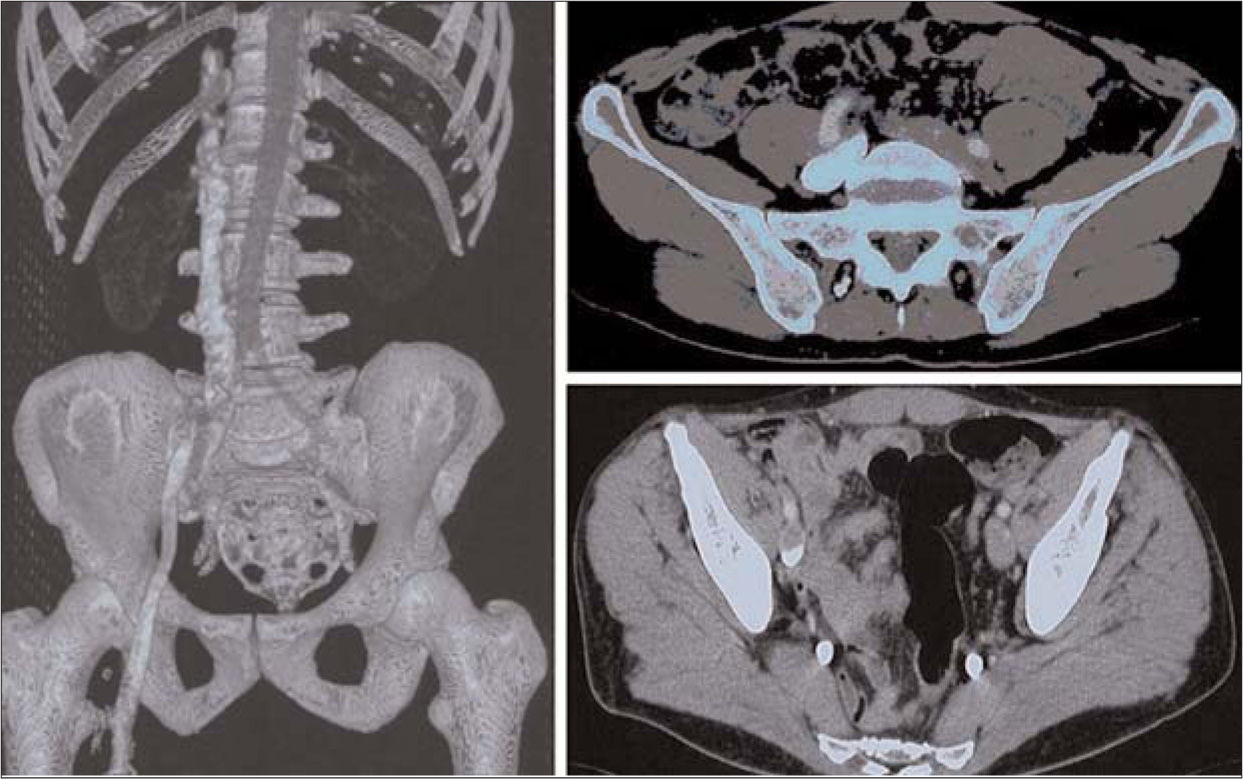
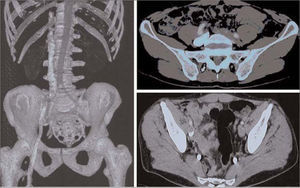
Caso 4. Varón de 40 años, ADVP, con antecedentes de TBC y hepatopatía crónica y serología positiva para VIH y VHC, acude a urgencias por un cuadro de dolor y edema en la EII asociado a fiebre, de cinco días de evolución tras una venopunción de cocaína. En la exploración física presenta pulsos a todos los niveles de características y amplitud normales, edema global con empastamiento muscular en la EII y dolor selectivo a la palpación en la cara interna del muslo. En la ecografía Doppler (ED) venosa y de partes blandas se observa una trombosis de la vena femoral y poplítea, y un absceso de 3 × 4 cm en la cara interna del muslo izquierdo; la angiotomografía axial computarizada (angio-TAC) abdominopélvica muestra una afectación del eje iliofemoral izquierdo (Fig. 4); en el hemocultivo se aísla S. aureus oxacilinsensible. Con el diagnóstico de trombosis venosa profunda (TVP) séptica iliofemoral se ingresa al paciente y se instaura un tratamiento conservador, que incluye medidas posturales, ATB durante dos semanas, inicialmente endovenosa y de amplio espectro, y posterior mente oral y específica con amoxicilina-clavulánico + clindamicina, y anticoagulación sistémica, inicialmente con heparina de bajo peso molecular (HBPM) y posteriormente con anticoagulantes orales (ACO), durante seis meses.
DiscusiónLas complicaciones vasculares secundarias a la inyección de drogas de abuso son variables e incluyen trombosis venosas superficiales (TVS) y TVP, cuadros de isquemia, formación de pseudoaneurismas arteriales o venosos y de fístulas arteriovenosas (FAV) [1-8].
La patogenia es común a todas ellas, y se basa en el daño directo sobre la pared vascular que puede provocar la toxicidad de la sustancia y/o el traumatismo derivado de su forma de administración parenteral. La evolución posterior hacia uno u otro tipo de complicación depende de la reacción de la pared arterial o venosa ante la agresión, en forma de vasculitis infecciosa, principalmente, con vasoespasmo, trombosis o ruptura posterior. Para poder comprender la gravedad clínica de algunos de estos síndromes, conviene puntualizar que la reacción endotelial que se produce no es local y exclusiva del segmento vascular donde tiene lugar el traumatismo y/o el contacto con la sustancia tóxica, sino que se prolonga distal y proximalmente, ocasionando una vasculitis infecciosa extensa que afecta a un amplio territorio [2,4-7].
Un elevado porcentaje (72-83%) de la patología vascular que se produce en personas ADVP presenta infección asociada, aislándose generalmente S. aureus, como en dos de nuestros pacientes, Streptococcus, Escherichia coli, Klebsiella, Salmonella y/o Pseudomona[3-10]. Esta característica obliga, a incluir en el conjunto de las pruebas complementarias, la extracción de hemocultivos [1,3] y la realización de diferentes pruebas de imagen como radiografías simples [3,4], ecografías, RM de partes blandas [6,7,9] y TAC [4,10], para confirmar la existencia de infección; así como a completar el tratamiento con ATB oral o IV [1-10], inicialmente de forma empírica y posteriormente específica según el resultado de los cultivos, durante al menos dos semanas [3,4,9].
Los cuadros de isquemia relacionados con la administración parenteral de drogas de abuso se producen habitualmente en las extremidades, y su diagnóstico es clínico, reservando la realización de una arteriografía o una angiorresonancia magnética (angio-RM) para aquellos pacientes con lesiones arteriales proximales, susceptibles de revascularización arterial [2,3]. Al igual que en nuestros casos, en la mayoría de las series publicadas, los pacientes no suelen ser candidatos a cirugía de revascularización porque presentan afectación de arterias terminales. En éstos, se instaura un tratamiento médico con el objetivo de delimitar las lesiones tróficas al máximo e intentar que el territorio perdido sea el menor posible. Estas medidas conservadoras incluyen analgesia, ATB de amplio espectro y anticoagulación sistémica con heparina, para evitar la progresión del trombo y prote ger las arterias colaterales. El anticoagulante de elección es la heparina sódica no fraccionada (HNF), que se administra de forma IV durante unos cuatro días; la HBPM es una alternativa para los pacientes con imposibilidad de accesos venosos. La administración de PG, hemorreológicos, vasodilatadores, antiagregantes y agentes trombolíticos obtiene resultados variables [2]. En aquellos pacientes que no presentan una buena evolución a pesar del tratamiento médico, y desarrollan una necrosis irreversible, como ocurrió en nuestros dos casos isquémicos, la única opción es la amputación de la extremidad.
Los pseudoaneurismas arteriales secundarios a inyección de drogas de abuso se suelen localizar en las extremidades, siendo las arterias femorales las más afectadas [1-4,6]. Su diagnóstico es fundamentalmente clínico, y al igual que le sucedió a nuestro paciente, pueden estar asociados, en algunas ocasiones, a episodios autolimitados de sangrado [2-7,9]. El tratamiento de elección es quirúrgico, urgente o electivo en función de la ruptura del pseudoaneurisma [1,3,4,9]. En nuestro caso se precisó la compresión manual y la intervención quirúrgica urgente. En pseudoaneurismas íntegros, es útil realizar, previamente a la cirugía, una ED arterial (prueba no invasiva, con una sensibilidad y una especificidad del 84%) para confirmar el diagnóstico y estudiar la permeabilidad proximal y distal. La arteriografía y la angio-RM se reservan para un estudio más completo en casos de resultado ecográfico negativo o en pacientes con isquemia crónica subyacente de la extremidad [2-7,9]. La elevada prevalencia de infección asociada (72-83%), obliga a tratarlo como un campo quirúrgico infectado, realizando, como en nuestro caso, de forma sistemática y todavía sin confirmación microbiológica, un amplio desbridamiento de las partes blandas adyacentes al pseudoaneurisma [1-7,9]. Las técnicas quirúrgicas de elección no están todavía consensuadas [1,2,4-7,9]. Se puede realizar una exclusión del pseudoaneurisma y ligadura de la arteria afectada o una exclusión del pseudoaneurisma y cirugía de revascularización arterial [1-7,9], opción, esta última, utilizada en nuestra paciente. Según algunos autores, si existe una señal de flujo arterial distal audible con el Doppler continuo intraoperatorio tras la ligadura de la arteria lesionada, no es necesario revascularizar la extremidad; si ésta no es audible, las técnicas de revascularización que se pueden asociar [1-3,6,7,9] incluyen: anastomosis arterial directa terminoterminal [2,6]; interposición de injerto protésico (vía anatómica o extraanatómica), que resulta poco recomendable por la elevada tasa de infección asociada; e interposición de injerto autólogo o reparación arterial con parche autólogo que, al igual que en nuestra paciente, se ven dificultadas por la alta prevalencia (50%) de TVP o TVS antiguas o recientes en las personas ADVP [1-7,9]. Aunque el principal riesgo postoperatorio de la exclusión del pseudoaneurisma y ligadura de la arteria es la aparición de una claudicación intermitente, sobre todo en aquellos pacientes con circulación colateral escasamente desarrollada [1,3,4-7,9], es para muchos autores el procedimiento quirúrgico de elección, porque es simple, seguro y con una tasa de morbimortalidad menor (en torno al 8%) que la opción de revascularización arterial (> 50%) [1,2,4-7,9]. Las técnicas endovasculares, la embolización con coils y la inyección percutánea de agentes trombogénicos se reservan para los pseudoaneurismas iatrogénicos, generalmente no asociados a infección [1,2,5].
Los cuadros de TVP relacionados con la administración parenteral de drogas de abuso se producen habitualmente en las extremidades, y su diagnóstico es fundamentalmente clínico y ecográfico [4,8,10]. En las TVP ilíacas y/o asociadas a fiebre, como nuestro caso, es útil realizar una angio-TAC para determinar la extensión del trombo y para detectar signos de infección perivascular y abscesos asociados [4,10]. El tratamiento suele ser conservador, e incluye medidas posturales, analgesia, ATB empírica IV y anticoagulación sistémica con HBPM durante 3-6 meses [8,10]. El tratamiento con ACO en personas ADVP es controvertido para algunos autores, ya que consideran que es poco probable que estos pacientes realicen un cumplimiento terapéutico correcto [8].
En relación con este tipo de patología vascular, podemos concluir, basándonos en nuestra limitada experiencia y en la bibliografía consultada, que:
- −
La inyección de drogas de abuso puede producir variables complicaciones vasculares, habitualmente en jóvenes, a menudo seropositivos, y frecuentemente asociadas a infección.
- −
Su importancia clínica radica en que suelen ser lesiones muy graves, que pueden conllevar un riesgo elevado de amputación mayor o incluso de muerte.
- −
La existencia de un amplio espectro vascular obliga a individualizar siempre los métodos diagnósticos y las posibilidades terapéuticas.