Las lesiones causadas por trauma penetrante son una de las principales causas de morbimortalidad en todo el mundo. Para una gestión eficiente y un tratamiento adecuado, es esencial lograr una rápida detección, localización y caracterización de la lesión.
ObjetivoDeterminar la epidemiología y revisar el manejo perioperatorio de lesiones vasculares periféricas en extremidades durante una década.
Material y métodosSe utilizaron datos de 2006-2015 de un hospital universitario con pacientes con diagnóstico de lesión vascular en extremidades.
ResultadosSe reportó un total de 110 casos. En 26 de los pacientes (23,6%) la lesión fue causada por una herida por arma punzo cortante y en 84 pacientes (76,4%) por proyectil de arma de fuego. El sitio lesionado más común fue la extremidad inferior. Veintiséis pacientes (23,6%) no mostraron lesión durante la angiografía. Se identificaron un total de 150 lesiones vasculares.
ConclusionesLa arteria más comúnmente lesionada fue la femoral. Los factores predictivos de las lesiones estadísticamente significativos fueron la puntuación de la gravedad de la lesión, el grado de choque y los pacientes con lesiones múltiples. Seis amputaciones reportadas coinciden con un trauma severo. La ausencia de signos duros no descarta la posibilidad de lesión arterial. Se recomienda la reparación con injerto de safena invertido para las lesiones no reparables de manera primaria.
Penetrating trauma injuries are a leading cause of morbidity and mortality worldwide. For efficient management and appropriate treatment, the injuries need to be rapidly detected, located, and characterised.
ObjectiveTo describe the epidemiology and review the management of vascular injuries over a 10-year period.
Material and methodsData were used from patients with a diagnosis of vascular injury in extremities between 2006 and 2015 from a university hospital.
ResultsA total of 110 cases were reported. In 26 (23.6%) patients the injury was caused by a stab wound, and by a gunshot wound in 84 (76.4%) patients. The most common injury site was the lower limb. Twenty-six (23.6%) patients showed no injury in the angiography. A total of 150 vascular injuries were identified.
ConclusionThe most commonly injured artery was the femoral. Statistically significant injury predictive factors were the injury severity score, the degree of shock, and patients with multiple injuries. Six amputations reported were associated with severe trauma. The absence of severe signs does not rule out the possibility of arterial injury. Inverted saphenous vein graft repair is recommended for non-repairable injuries.
Las lesiones ocasionadas por trauma penetrante representan la principal causa de morbimortalidad alrededor del mundo. La incidencia de traumatismos ha aumentado en los últimos años y, aunque las lesiones vasculares corresponden solo al 1-2% de estos, conllevan una mayor morbimortalidad, así como una mayor utilización de recursos1. Las lesiones vasculares por trauma contuso son raras2. El trauma penetrante es el principal origen de estas3.
Para el manejo eficiente y tratamiento adecuado es esencial lograr una detección, localización y caracterización rápida de la lesión. Hemorragias ocultas no controladas pueden causar rápidamente la muerte en un politraumatizado. Por otro lado, la isquemia no diagnosticada o no tratada a tiempo puede conllevar desde daño neurológico hasta la pérdida de extremidades4,5, agrega procedimientos como fasciotomías y aumenta la morbimortalidad y los costos de los servicios de salud.
El tratamiento de las lesiones vasculares durante los conflictos bélicos del siglo pasado aportó grandes avances para el diagnóstico y tratamiento actuales de las lesiones vasculares6. De igual manera, el aumento de conflictos por crimen organizado y actos de terrorismo aumentan exponencialmente el caso de lesiones vasculares por trauma penetrante en la población civil7.
Los signos clásicos «duros» de lesión arterial son hemorragia pulsátil, hematoma en expansión, «thrill» palpable, soplo audible o ausencia de pulsos en la extremidad afectada. Otra presentación clásica de estas lesiones es en su complicación de síndrome compartamental, caracterizado por la presencia de palidez, paresia, parestesias, poiquilotermia, parálisis y dolor. A pesar de la presencia de pulsos periféricos, una lesión arterial no puede ser descartada debido al flujo retrógrado o por colaterales8. La lesión puede resultar por mecanismos penetrante o contuso, como la laceración, rotura, oclusión, disección, o por estrés, como en el pseudoaneurisma.
La historia clínica y la exploración física siguen siendo el pilar para el diagnóstico. El estudio inicial es un índice tobillo brazo que, de encontrarse menor a 0-9, tiene una sensibilidad del 87% con especificidad del 97% para disrupción arterial comparada con la angiografía, además de un valor predictivo negativo del 96%9. Algunas de sus respectivas limitantes son el vasoespasmo transitorio, hipotensión arterial o lesiones que impidan la colocación del manguito. Para el caso del ultrasonido doppler, hay una sensibilidad del 95% y una especificidad del 99%. Su principal limitante es el tiempo que toma realizar el estudio y que es operador dependiente.
La cirugía sigue siendo al estándar de oro para el manejo, sin embargo, se asocia a una mayor morbilidad2. Los procedimientos endovasculares se han agregado a las modalidades terapéuticas para la atención de estas lesiones, las cuales incluyen la oclusión con balón, umbilicación y colocación de stent. Sus principales beneficios son la mínima invasión y la rápida recuperación del paciente.
ObjetivoRevisión de la epidemiología y manejo perioperatorio de lesiones vasculares periféricas.
Material y métodosSe solicitaron al Departamento de Estadística del Hospital Universitario Dr. José Eleuterio González los datos del 2006-2015 de pacientes ingresados a quirófano con posible diagnóstico de lesión vascular en extremidad superior o inferior. El estudio tiene un diseño retrospectivo.
El criterio de exclusión fue la ausencia del expediente clínico. La indicación para exploración vascular y pasar a quirófano fue basada en la presencia de datos duros con inestabilidad hemodinámica o estudio de imagen (ultrasonido doppler o angiotomografía) positivo o dudoso para lesión vascular.
El grado de choque se agrupó de acuerdo con la clasificación de hemorragia del Comité de Trauma del American College of Surgeons10. El grado 1 de choque a la llegada de los pacientes predominó con 64 (58,2%), hubo 30 (27,3%) de grado 2 y 16 pacientes (14,5%) con grado 3.
Variables utilizadasAntecedentes: género, edad, antecedentes heredofamiliares, antecedentes médicos. En urgencias: signos vitales a su llegada, presencia y clasificación del estado de choque, escala de la severidad de la lesión (ISS)11, escala de severidad de la extremidad lesionada (MESS)12, signos duros y blandos, exploración física, escala de coma de Glasgow y presencia o no de traumas asociados. Lesión: tipo de lesión, mecanismo, sitio anatómico, lesiones asociadas, tiempo transcurrido desde ocurrida la lesión hasta la revascularización y urgencias a quirófano. Diagnóstico: necesidad o no de utilizar estudio de imagen y tipo de estudio realizado. Cirugía y tratamiento: tiempo en llegar a quirófano desde urgencias, tipo de reparación en quirófano, lesiones asociadas, uso o no de shunt, realización o no de fasciotomía, tiempo quirúrgico, paquetes globulares transfundidos (primeras 24 h), sangrado transoperatorio. Evolución: días en terapia intensiva, tiempo de internamiento, complicaciones tempranas (infección, trombosis del injerto o embolia), necesidad o no de reintervención, permeabilidad del injerto, mortalidad en el primer mes postoperatorio o durante su internamiento.
Para el análisis estadístico se utilizó el programa SPSS versión 22 (IBM, Armonk, NY, EE. UU.). Las variables fueron comparadas utilizando U de Mann-Whitney y Chi cuadrado, con significación estadística p < 0,05. Se realizó análisis de riesgo relativo (RR) con intervalo de confianza mayor a 95% (IC > 95%).
ResultadosSe reportaron un total de 118 casos; 8 fueron descartados por falta de expediente clínico. Un total de 110 casos se revisaron (tabla 1), con una edad promedio de 28 años, todos del género masculino. Un total de 106 pacientes (96,4%) arribaron en 15 puntos de la escala de coma de Glasgow (tabla 2).
Resultados de pacientes con y sin lesiones vasculares en extremidades
| Resultados | n (%) |
|---|---|
| Total pacientes | 110 |
| Internamiento (días) | 11 |
| Internamiento >15 días | 20 (18,2) |
| Tipo de lesión | |
| APC | 26 (23,6) |
| AF | 84 (76,4) |
| Sitio de lesión | |
| EI | 54 (49,1) |
| ES | 36 (32,7) |
| ISS | |
| ≤18 | 18 (16,4) |
| 19-27 | 76 (69,1) |
| ≥28 | 14 (12,7) |
| MESS | |
| ≥ 6 | 40 (36,3) |
| Signos duros | |
| 1 | 42 (38,2) |
| 2 | 42 (38,2) |
| ≥ 3 | 6 (5,4) |
| Signos blandos | |
| 1 | 30 (27,2) |
| 2 | 22 (20) |
| Pacientes con lesión vascular | 84 (76,4) |
| Tiempo urgencias-quirófano (min) | 134 |
| Tiempo quirúrgico (min) | 274 |
| Sangrado transoperatorio (ml) | 594 |
| Sangrado >1.000ml | 20 (18,2) |
| Complicaciones | |
| Fasciotomías | 16 (14,5) |
| Trombosis del injerto | 10 (9,1) |
| Amputaciones | 6 (5,4) |
| Mortalidad | 1 (1,8) |
AF: herida por proyectil de arma de fuego; APC: herida por arma punzo cortante; EI: extremidad inferior; ES: extremidad superior; ISS: escala de severidad de la lesión; MESS: escala de severidad por trauma en extremidad.
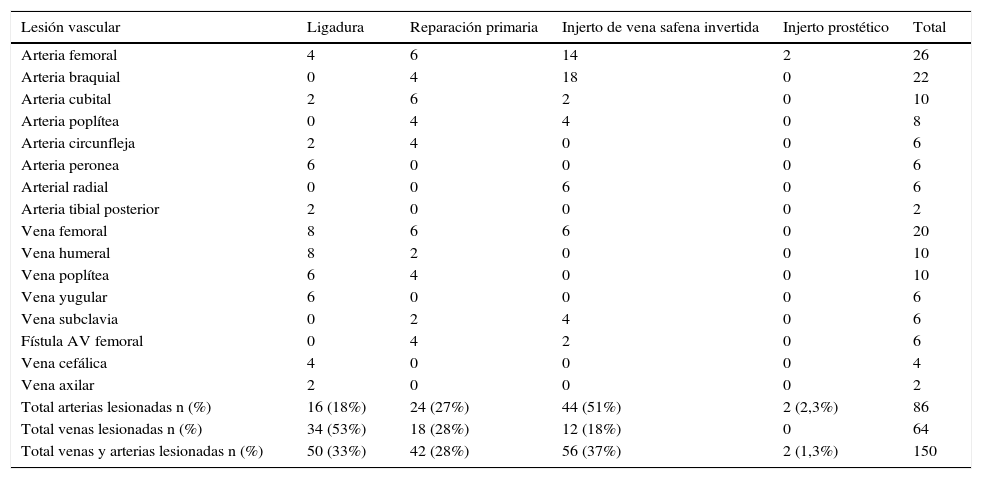
Anatomía del total de lesiones arteriales y venosas en pacientes con trauma vascular penetrante
| Lesión vascular | Ligadura | Reparación primaria | Injerto de vena safena invertida | Injerto prostético | Total |
|---|---|---|---|---|---|
| Arteria femoral | 4 | 6 | 14 | 2 | 26 |
| Arteria braquial | 0 | 4 | 18 | 0 | 22 |
| Arteria cubital | 2 | 6 | 2 | 0 | 10 |
| Arteria poplítea | 0 | 4 | 4 | 0 | 8 |
| Arteria circunfleja | 2 | 4 | 0 | 0 | 6 |
| Arteria peronea | 6 | 0 | 0 | 0 | 6 |
| Arterial radial | 0 | 0 | 6 | 0 | 6 |
| Arteria tibial posterior | 2 | 0 | 0 | 0 | 2 |
| Vena femoral | 8 | 6 | 6 | 0 | 20 |
| Vena humeral | 8 | 2 | 0 | 0 | 10 |
| Vena poplítea | 6 | 4 | 0 | 0 | 10 |
| Vena yugular | 6 | 0 | 0 | 0 | 6 |
| Vena subclavia | 0 | 2 | 4 | 0 | 6 |
| Fístula AV femoral | 0 | 4 | 2 | 0 | 6 |
| Vena cefálica | 4 | 0 | 0 | 0 | 4 |
| Vena axilar | 2 | 0 | 0 | 0 | 2 |
| Total arterias lesionadas n (%) | 16 (18%) | 24 (27%) | 44 (51%) | 2 (2,3%) | 86 |
| Total venas lesionadas n (%) | 34 (53%) | 18 (28%) | 12 (18%) | 0 | 64 |
| Total venas y arterias lesionadas n (%) | 50 (33%) | 42 (28%) | 56 (37%) | 2 (1,3%) | 150 |
Un total de 150 lesiones en 110 pacientes.
AV: arteriovenoso.
Se realizaron 3 análisis estadísticos, en el primero se compararon los pacientes con lesión versus los que no presentaban lesión. En él se obtuvieron las variables como el tipo de lesión (por arma punzo cortante [APC] o por arma de fuego [AF]), el grado de choque (estable o inestable), el ISS (menor o mayor de 27), si el paciente era politraumatizado, el tiempo quirúrgico y el sangrado como variables estadísticamente significativas (p≥0,05).
En el segundo análisis estadístico se realizó entre APC o AF y se obtuvieron solo la presencia o no de lesión, los días de internamiento, las tranfusiones y las complicaciones como variables estadísticamente significativas (p≥0,05).
Finalmente se realizó un análisis estadístico de RR en pacientes con lesión arterial, y se obtuvo, con una relación significativa, la presencia de inestabilidad hemodinámica (RR=1,2 IC > 95%), el MESS igual o menor a 5 (RR=3,75 IC > 95%), signos duros (RR=4,6 IC > 95%), signos blandos (RR=4,03 IC > 95%).
DiscusiónLas lesiones vasculares periféricas son inusuales con relación al trauma. Cuando llegan a presentarse, la demora en el diagnóstico o la ejecución de un manejo incorrecto conllevan una alta tasa de morbimortalidad en el paciente13.
Esta revisión de nuestra institución se enfocó en los patrones de las lesiones, la etiología, el manejo quirúrgico y la evolución de los pacientes. Debido a las limitaciones de un estudio retrospectivo, solo reportamos con base en la decisión tomada por el cirujano y no comentamos la necesidad o no de la cirugía.
Los pacientes con AF presentaban múltiples lesiones, a diferencia de los de APC. Todas estas lesiones representan un reto de manera individual. Las lesiones por AF requirieron injerto, mientras que en las de APC fue más común la anastomosis terminoterminal de manera primaria.
De todos los pacientes que entraron a quirófano con alta sospecha de lesión vascular, se decidió manejo conservador en 13 casos que presentaron angiografía transoperatoria normal. Debido a las limitaciones del estudio retrospectivo, solo podemos reportar el manejo basado en el juicio clínico y no podemos comentar la necesidad de un manejo quirúrgico sin pasar por un periodo de manejo conservador. En la revisión del expediente clínico no se reportó el índice tobillo brazo como parte del manejo de estos pacientes. Los estudios de imagen utilizados fueron la ecografía, angiotomografía o angiografía transoperatoria.
Dentro de nuestro grupo de pacientes se realizaron 16 fasciotomías; 14 de esos pacientes presentaban un MESS de 6 o superior. Con solo 2pacientes que requirieron amputación en este grupo. En todos estos casos el tiempo transcurrido desde la lesión hasta su llegada a la sala de urgencias fue menor de 8 h. Se ha comprobado que realizar fasciotomías tempranas en pacientes que cumplan criterios antes de las 8 h de evolución de la lesión se asocia a menos días de internamiento y mejor pronóstico respecto a las realizadas en pacientes con más de 8 h de evolución de la lesión14.
En nuestro medio todas las lesiones fueron tratados por residentes de cirugía general y cirujanos generales con buenas tasas de éxito comparados con otras instancias del mismo o mayor nivel de experiencia. En cuanto al desempeño de los cirujanos de trauma, se ha reportado que usan menos recursos, con resultados similares a los de los cirujanos vasculares15.
La ausencia de signos duros no descarta la posibilidad de lesión arterial. En nuestro estudio no se reportó ninguna lesión por trauma contuso en extremidades: es más común la lesión vascular asociada a trauma penetrante16. Las 6 amputaciones reportadas coinciden con trauma severo asociado a un MESS mayor de 6.
Deberán hacerse esfuerzos adicionales por parte de los servicios de urgencias para contar con la opción de cirugía endovascular, ya que actualmente el 8,1% de todos las casos abordados pueden ser manejados con esta opción17. La inestabilidad hemodinámica, los retrasos innecesarios en el manejo, la falta de entrenamiento en el personal, largos tiempos de activación del equipo de endovascular y las distancias largas de traslado entre el quirófano y el área endovascular son algunos de los factores que contraindican la utilización de un procedimiento endovascular.
Nuestro estudio coincide con la literatura internacional en cuanto a la arteria más comúnmente lesionada, que es la femoral18. Para el tratamiento, el manejo más común de la lesión arterial fue la colocación de injerto de safena invertida, recomendado como el injerto más durable y efectivo para reparaciones vasculares19. En un solo paciente con lesión en la arteria femoral se utilizó injerto protésico, que se asocia a mayor riesgo de infección20.
En nuestro estudio se ligaron 34 de 54 lesiones venosas, el resto fue reparado. Actualmente la reparación venosa es controversial. Por una parte, al ligar las venas de las extremidades se aumentan las posibilidades de hipertensión venosa, flegmasía y compromiso del flujo arterial21; por otro lado, la reparación de la vena puede llevar a trombosis del injerto y embolia pulmonar22. Un estudio militar con más de 100 casos de ligaduras concluye que sigue siendo controversial la ligadura versus la reparación. Las ligaduras venosas deben ser evitadas en áreas sin circulación colateral, como la poplítea o la región ileofemoral23.
A todas las reparaciones asociadas a fracturas que requirieron fijación externa se les colocó primero un shunt arterial para disminuir el tiempo de isquemia. Nuestra tasa de amputaciones fue del 5%. La tasa de amputación reportada en la literatura es del 17%24. Reportamos una mortalidad de 1,8% durante la estancia hospitalaria asociada a neumonía intrahospitalaria.
La presencia de inestabilidad hemodinámica, signos duros y blandos y MESS bajo se asocian con una elevada correlación en el RR de lesión en los pacientes. Los factores estadísticamente significativos de lesión fueron el ISS, el grado de choque y el estado politraumatizado del paciente. Se realizó el análisis entre los pacientes APC vs. AF: solo las transfusiones y las complicaciones resultaron significativas, por lo que se propone que ambos tipos de lesiones deberán tratarse por igual.
ConclusionesNuestra tasa de amputaciones fue del 5%. Se recomienda la reparación con injerto de safena invertido para las lesiones no reparables de manera primaria. Los factores predictivos de las lesiones estadísticamente significativas fueron la puntuación de la gravedad de la lesión, el grado de shock y los pacientes con lesiones múltiples.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNinguno que declarar por los autores.