El linfedema, con independencia de su origen, continúa suponiendo un reto terapéutico, en especial aquellos casos resistentes a las medidas conservadoras. En los últimos 60 años se han desarrollado multitud de técnicas que pretenden dar una solución quirúrgica a esta compleja afección, con resultados dispares. El presente trabajo tiene por objeto ofrecer una visión global de estas técnicas, las indicaciones con las que se han aplicado, los resultados esperables y las potenciales complicaciones.
Lymphedema, regardless of its origin, is a challenge in terms of treatment, particularly those refractory to conservative measures. During the last 60 years a multitude of techniques have been developed in an attempt to provide a surgical solution to this disease, with mixed results being obtained. This work tries to offer an overview of these techniques, the indications when they are applied, the results, and complications.
El sistema linfático es un sistema de drenaje unidireccional, encargado de liberar el exceso proteico del líquido intersticial. El flujo normal oscila entre 2 y 4 l diarios. Los factores reguladores son la concentración proteica en el plasma y líquido intersticial, la relación entre la presión arterial y venosa, y la integridad del sistema capilar.
El linfedema es aquella condición patológica originada ante un desequilibrio entre la producción de líquido intersticial y su transporte a través del sistema linfático.
El linfedema crónico se caracteriza por un aumento anormal del volumen del miembro, de forma local o generalizada, debido a una alteración en el drenaje linfático locorregional1. Se trata de un cuadro progresivo, con repercusión en la forma y función del miembro, y una limitación sustancial de la calidad de vida de estos pacientes. Inicialmente, el proceso se caracteriza por una acumulación de líquido rico en proteínas en el tejido celular subcutáneo. Esto desencadena una respuesta inflamatoria crónica, resultando en una proliferación del tejido adiposo y una fibrogénesis, que condicionarán la aparición de alteraciones tróficas cutáneas (hiperqueratosis, papilomatosis), mostrando un aspecto indurado que ha valido la referencia de elefantiasis en sus estadios finales. Los pacientes presentan de forma paralela una mayor incidencia de episodios de linfangitis recurrente, relacionada con la disfunción en la respuesta inmunitaria que provoca la incompetencia linfática, y con el sustrato nutritivo que supone la acumulación de un líquido rico en proteínas y lípidos. La sobreinfección contribuye a la destrucción de los canales linfáticos, empeorando de esta forma el cuadro.
Según su etiología, el linfedema se divide clásicamente en linfedema primario (debido a alteraciones congénitas en el sistema linfático, frecuentemente aplasia o hipoplasia) y linfedema secundario (cuya causa radica en la obstrucción o destrucción linfática de un sistema intrínsecamente normal).
En el linfedema primario se distinguen 3 subtipos. La forma congénita, de presentación habitual durante los 2 primeros años de vida, afecta frecuentemente a los miembros inferiores bilateralmente, y su variante de herencia autosómica dominante constituye la enfermedad de Milroy (mutación del gen de VEGF-3r). La forma precoz suele presentarse en la adolescencia y supone el tipo más frecuente de linfedema primario (más del 90%), siendo su forma de presentación más frecuente unilateral y más circunscrita que en la forma congénita. Menos del 10% de los casos corresponden a la forma tardía, observada en personas mayores de 35 años, habitualmente de forma unilateral.
El linfedema secundario tiene como principal causa en todo el mundo la filariasis, enfermedad endémica en regiones tropicales. Se trata de una infección causada por una transmisión de nematodos en forma de larva (del orden Spirurida, superfamilia Filarioidea) por un artrópodo al ser humano. En este caso se alcanza el estadio final de elefantiasis en un 10% de los casos. En los países de nuestro entorno, la causa más frecuente es de origen iatrogénico, principalmente debido a la linfadenectomía efectuada como parte del tratamiento oncológico, agravándose por la posterior radioterapia adyuvante.
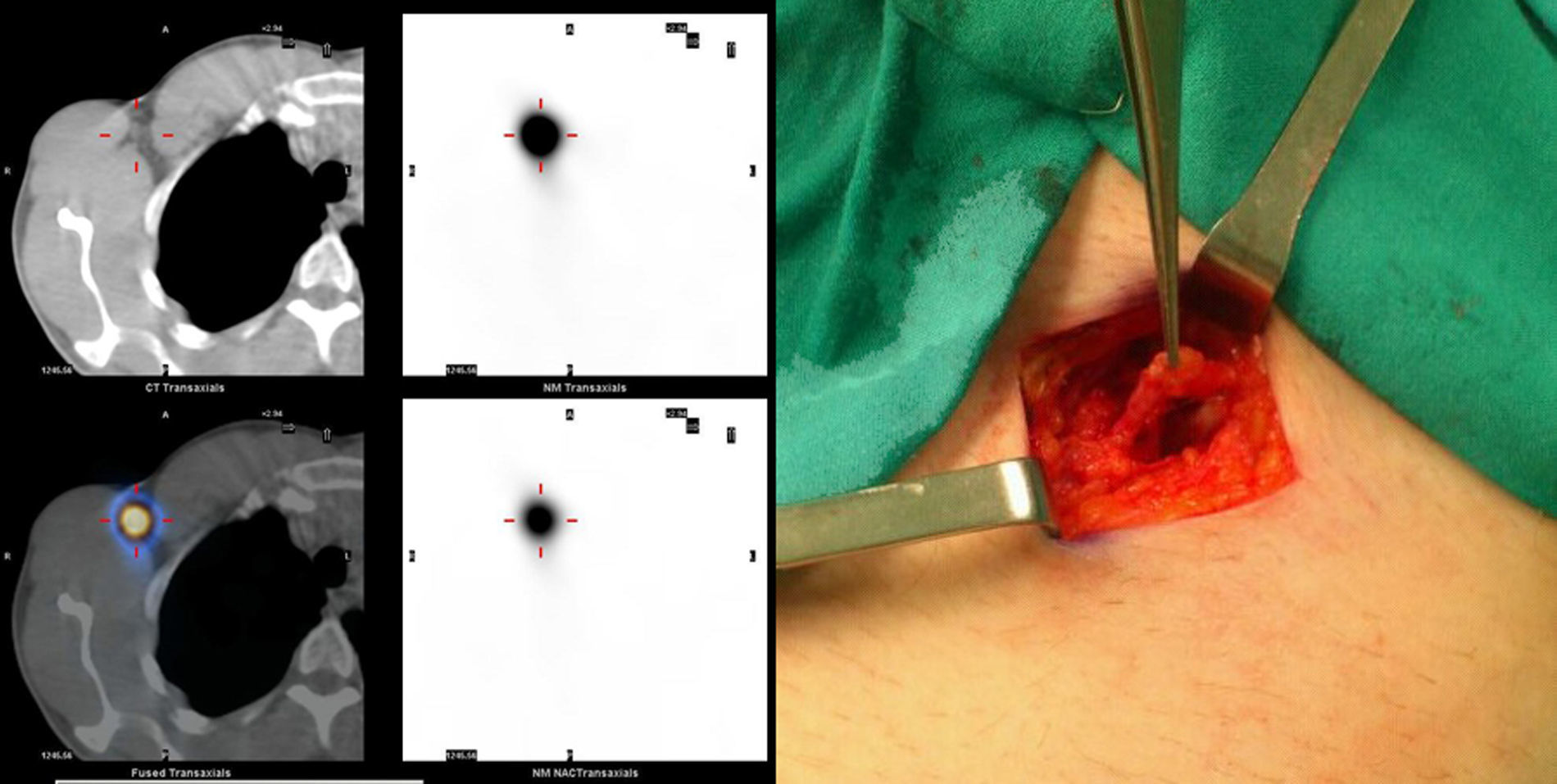
La incidencia de linfedema tras linfadenectomía axilar se establece entre un 6 y un 30% de los pacientes a los que se les practica esta intervención quirúrgica2. La técnica de biopsia selectiva de ganglio centinela ha contribuido a disminuir la morbilidad global asociada a la disección ganglionar axilar del 35 al 3%. El ganglio centinela es el primer ganglio que recibe el drenaje linfático de un área determinada, y es por tanto el primer lugar de diseminación tumoral por esta vía. La localización de dicho ganglio mediante técnicas de medicina nuclear y posterior biopsia quirúrgica permiten descartar con elevada sensibilidad la diseminación ganglionar oncológica, evitando así la linfadenectomía terapéutica2 (fig. 1).
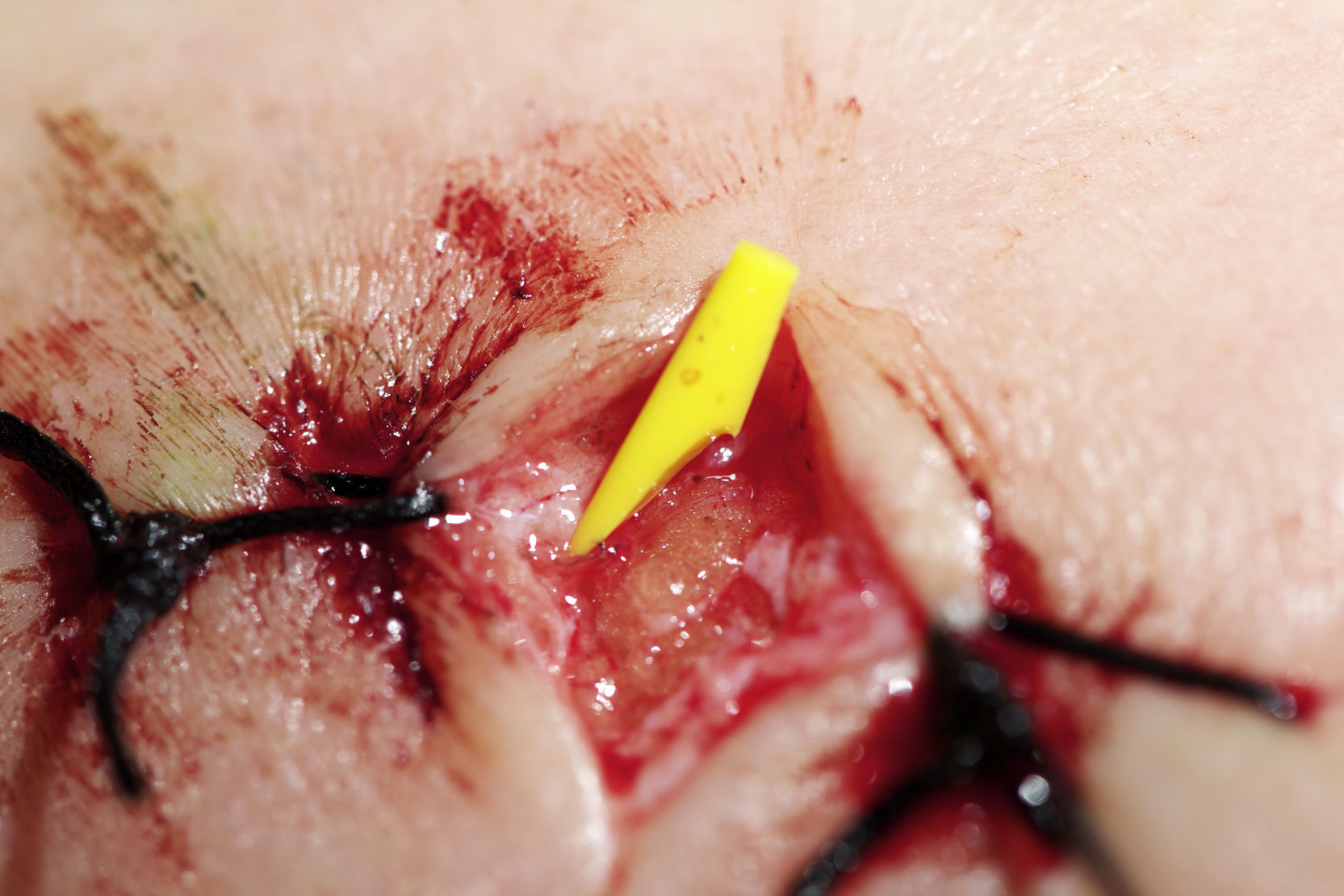
Imagen de medicina nuclear y combinación de la gammagrafía con la TC localizando el ganglio centinela en la región axilar (izqda.). Fotografía intraoperatoria durante una biopsia selectiva de ganglio centinela. Obsérvense las conexiones del ganglio con los canales linfáticos aún presentes (dcha.).
La base del tratamiento de la mayoría de pacientes con linfedema crónico de extremidades radica en la aplicación de medidas conservadoras, como el ejercicio físico moderado, la pérdida de peso, el estricto cuidado de la piel, el empleo de prendas de compresión, el drenaje linfático manual o la terapia descongestiva completa (CDT). Estas terapias consiguen, especialmente en estadios precoces, una disminución del volumen del miembro afectado, y no resultan curativas en ningún caso3. En estadios avanzados surge la necesidad de complementar estas medidas conservadoras con un tratamiento quirúrgico que disminuya la gravedad de la afectación y contribuya a incrementar la efectividad de la fisioterapia.
Los procedimientos quirúrgicos en el tratamiento del linfedema se clasifican en técnicas reconstructivas o fisiológicas y en técnicas de exéresis.
Técnicas reconstructivas o fisiológicasLinfangioplastia y técnicas de puenteoLa linfangioplastia, preconizada por Handley4, se basaba en la hipótesis de que una sutura de seda actuaría por capilaridad favoreciendo el flujo y regeneración de los canales linfáticos. La técnica se fundamenta en la colocación subdérmica, por vía percutánea, de hilos de seda formando una figura romboidal en la cara anterior y otra en la posterior del miembro superior, cuyo diámetro mayor abarca desde la muñeca al hombro, y el menor desde el epicóndilo hasta la epitróclea, terminando en hilos de disposición radial a nivel deltoideo. Tanto esta, como posteriores modificaciones en cuanto a los materiales empleados, resultaron inefectivas.
La interrupción de la fascia muscular para establecer comunicación entre los sistemas linfáticos superficial y profundo fue la idea que llevó a Kondoleon5 a escindir fragmentos de fascia para que el sistema linfático superficial drenase a través del profundo. Debido al proceso de cicatrización fascial, los resultados obtenidos mediante esta técnica no fueron satisfactorios.
Anastomosis linfovenosasEsta técnica consiste en la localización subcutánea de vasos linfáticos permeables mediante la inyección de colorante verde de indocianina, con gran afinidad por estos, y visualización con cámara de fluorescencia. Los linfáticos aptos para la anastomosis se suturan a venas subcutáneas de calibre apropiado, siguiendo distintos patrones de interconexión en función de la disparidad de calibre (fig. 2). A mediados de los años 1970, O’Brien inició su práctica microquirúrgica6, observando buenos resultados en el post-operatorio inicial, con un descenso porcentual importante en el seguimiento a largo plazo. Trabajos recientes han comunicado tasas de mejoría y de posibilidad de abandono del tratamiento conservador superiores al 80%7-8.
La experiencia de nuestro grupo de trabajo nos indica que las anastomosis linfovenosas mejoran los síntomas de sensación de pesadez y la movilidad de los pacientes, pudiendo los enfermos relajar, pero nunca abandonar, las medidas conservadoras.
Autotrasplante de ganglios linfáticosSe basa en la obtención de un colgajo libre que contenga ganglios linfáticos y grasa perinodal, de una zona donante en la que no exista repercusión funcional tras su extracción (por ejemplo, el colgajo libre de territorio inguinal con ganglios iliacos superficiales9) y posterior reubicación en la zona receptora con anastomosis vascular a vasos adyacentes. Trabajos experimentales han demostrado la supervivencia y el restablecimiento del drenaje linfático en el territorio receptor del colgajo10. Esta transferencia de ganglios linfáticos ofrece resultados más significativos en pacientes con linfedema de corta evolución, y su uso está especialmente indicado en el linfedema poslinfadenectomía braquial11. La zona receptora más empleada para el colgajo es la axila, aunque hay trabajos que han informado de buenos resultados tras su colocación en la muñeca12.
Estas técnicas microquirúrgicas han demostrado su eficacia en estadios tempranos de la enfermedad, sin embargo, no existe consenso en cuanto a su indicación. Algunos autores consideran los estadios avanzados como contraindicación relativa, mientras que otros abogan por su uso en cualquier fase del proceso13,14, habiendo obtenido en algunos casos mejoras de las alteraciones cutáneas en la elefantiasis15. Esta vía supone el futuro del tratamiento del linfedema, puesto que aborda el problema desde su sustrato fisiopatológico, intentando restaurar la función del sistema linfático con mínimas alteraciones estéticas.
Técnicas de exéresisA pesar de hallarnos en plena era microquirúrgica, los procedimientos de resección del tejido fibrótico continúan aplicándose frecuentemente en estadios finales de linfedema.
Reducción radical con preservación de perforantesEsta técnica se basa en el conocimiento de las arterias y venas perforantes que irrigan un territorio cutáneo determinado, para la selección y disección de los colgajos basados en ellas. Estos proporcionan la cobertura primaria tras la exéresis del tejido subcutáneo patológico. Estas técnicas, empleadas especialmente en miembro superior (colgajos basados en perforantes de arteria radial y de interósea posterior)16 donde los resultados funcionales de los injertos cutáneos los hacen subóptimos para ser aplicados, son intervenciones de larga duración con resultados estéticos limitados.
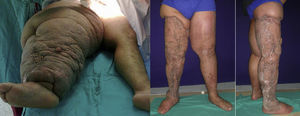
Técnica de CharlesEs la más radical de las técnicas resectivas, quedando su uso reservado en casos de elefantiasis de miembro inferior. Consiste en la escisión circunferencial de todo el tejido linfedematoso hasta la fascia muscular, procediendo a su cobertura con injertos cutáneos de espesor parcial obtenidos del tejido escindido17. La resección abarca desde el dorso del pie (conservando la piel plantar, los espacios interdigitales y la cobertura del calcáneo y del tendón de Aquiles) hasta la rodilla o tercio proximal de muslo según la necesidad (fig. 3). Las complicaciones más frecuentemente observadas, al margen del pobre resultado estético obtenido, son las derivadas de la inestabilidad relativa de la cobertura con injertos, como la cicatrización hipertrófica, la contracción y la fragilidad cutánea que pueden conducir a su ulceración e infección18.
En algunos casos de afectación ósea o infecciones cutáneas de repetición en los dedos, la desarticulación metatarsofalángica electiva ha demostrado una disminución de las complicaciones post-operatorias e infecciosas a largo plazo.
Técnica de Sistrunk/Homans-MillerLa técnica de Sistrunk, posteriormente modificada y popularizada por Homans y Miller, está basada en la preservación de colgajos cutáneos19 de aproximadamente 1 cm de espesor, que servirán de cobertura previa resección del tejido redundante, una vez realizada la escisión del tejido subcutáneo hasta la fascia muscular. Se trata de un proceso secuencial que requiere varios tiempos quirúrgicos, procediéndose en primer lugar al abordaje de la porción medial del miembro, tratando en segunda instancia la porción lateral del mismo.
Técnica de ThompsonPretende ser una técnica mixta de resección y puenteo. Guarda similitud con las anteriores, presentando la particularidad de precisar la disección de un colgajo dérmico, obtenido por la desepitelización de una porción redundante de los colgajos, que se entierra para establecer una conexión entre el sistema linfático profundo y el superficial20. La eficacia de dicha conexión no ha podido ser probada, y la mejoría clínica sería probablemente debida a la exéresis del tejido patológico, sin haber demostrado una tasa de resultados óptimos mayor que otras técnicas que prescinden de dicha conexión21. A pesar de la seguridad de los colgajos empleados, cabe destacar la elevada incidencia de necrosis parcial en ellos, dejando áreas subsidiarias de cicatrización por segunda intención.
El beneficio de las técnicas de resección se deriva de la reducción de diámetro de la extremidad afectada, con el consiguiente correlato en la calidad de vida, observándose en algunos casos una mejora del flujo linfático residual demostrada por linfoescintigrafía post-operatoria. Esto parece explicarse por la disminución en la producción linfática del tejido celular subcutáneo, y por un posible efecto descompresivo muscular que favorecería su actividad como bomba de drenaje22.
LipoaspiraciónLa liposucción convencional ha demostrado algún beneficio, principalmente asociada a otras técnicas, reconstructivas o de exéresis23. La seguridad de su empleo en casos de linfedema de miembro superior ha sido documentada, mientras que existen pocos trabajos que hagan referencia a los resultados en la extremidad inferior, y parece aportar una mejoría temporal, asociada a medidas conservadoras en pacientes con afectación leve o moderada.
ConclusionesEl linfedema crónico continúa siendo una compleja enfermedad que limita la calidad de vida de los pacientes, muy incapacitante desde un punto de vista funcional, que asocia además múltiples complicaciones potencialmente graves. Su diagnóstico y la instauración de medidas de tratamiento conservador aplicadas desde estadios precoces ayudan a disminuir la progresión de la enfermedad. Existe un porcentaje no despreciable de pacientes que no responden a dichas terapias, en los que la evaluación precoz por parte del cirujano plástico posibilita ofrecer al paciente distintas alternativas quirúrgicas, cuya indicación varía de acuerdo con el estadio de la enfermedad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.