El rol del cuidador de personas con demencia conlleva múltiples desafíos para el bienestar de los cuidadores y de quienes son cuidados. Es por esto que el objetivo de este estudio fue describir los mecanismos de afrontamiento, el apoyo social y los síntomas depresivos y ansiosos en cuidadores informales y establecer su relación con necesidades no cubiertas de personas con demencia.
Materiales y métodosEstudio transversal con una muestra por conveniencia de 166 diadas de cuidadores informales y personas con demencia. Se evaluaron el deterioro cognitivo y las necesidades no cubiertas de las personas con demencia, y el afrontamiento, el apoyo social percibido y los síntomas de depresión y ansiedad de los cuidadores.
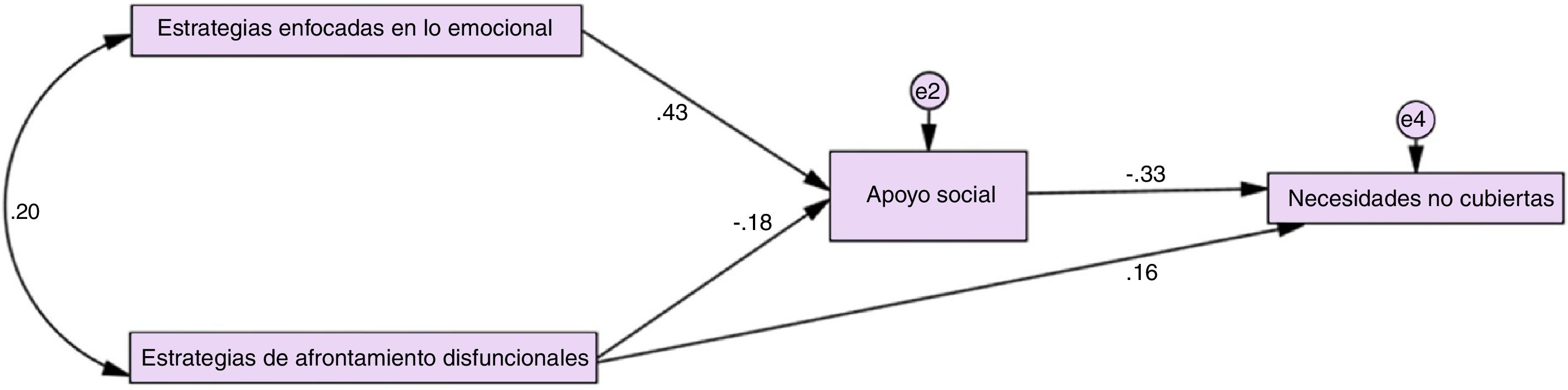
ResultadosLos mecanismos de afrontamiento más utilizados por los cuidadores fueron: aceptación, religión y afrontamiento activo. El cuidador que usa estrategias enfocadas en lo emocional tiene mayor apoyo social, presenta menos síntomas depresivos y la persona con demencia a quien cuida tiene menos necesidades no cubiertas. Finalmente, el apoyo social percibido por el cuidador actuó, respectivamente, como mediador total y parcial entre las estrategias de afrontamiento enfocadas en lo emocional y disfuncionales y las necesidades no cubiertas de las personas con demencia.
ConclusionesEstos hallazgos muestran la necesidad de aumentar las redes de apoyo de los cuidadores y desarrollar intervenciones que aumenten el uso de estrategias enfocadas en lo emocional, las cuales impactarían de manera positiva en el cuidado de las personas con demencia y en el propio bienestar del cuidador.
Being a caregiver comprises several challenges in order to maintain the wellbeing of people with dementia and their caregivers. The aim of this study was to describe the coping mechanisms, social support and depressive and anxiety symptoms in informal caregivers, and to determine their relationship with unmet needs of people with dementia.
Material and methodsThis was a cross-sectional study with a convenient sample of 166 dyads of informal caregivers and their care-recipients with dementia. Cognitive decline and unmet needs of people with dementia, and caregivers’ coping, social support and depressive and anxiety symptoms were assessed.
ResultsMost frequently used coping mechanism were: acceptance, religion and active coping. Caregivers who use emotion-focused coping strategies have higher social support, less depressive symptoms and their care-recipient shows less unmet needs. Finally, perceived social support acted, respectively, as a total and partial mediator between emotion-focused and dysfunctional coping strategies and people with dementia's unmet needs.
ConclusionThese findings show the importance of enhancing caregivers’ social networks and developing interventions aimed to increment the use of emotion-focused coping strategies which will ultimately impact positively on persons with dementia.
El aumento en la expectativa de vida de las personas trae aparejados nuevos desafíos, entre los cuales se encuentra el abordaje de la demencia, que es una de las mayores preocupaciones en las políticas públicas a nivel global (Custodio, Wheelock, Thumala y Slachevsky, 2017; World Health Organization, 2015). La prevalencia de esta enfermedad ha alcanzado los 47 millones de personas a escala global y se espera que esta cifra se duplique en dos décadas más (Prince, Comas-Herrera, Knapp, Guerchet y Karagiannidou, 2016).
En este contexto, el rol del cuidador de las personas con demencia es esencial. En Latinoamérica, dicha labor es usualmente ejecutada por miembros de la familia o amistades de manera informal, sin una remuneración regulada y/o conocimiento técnico de las tareas que deben realizar. Los cuidadores son mayoritariamente mujeres relacionadas con la persona con demencia (esposas o hijas) quienes, al asumir este rol, sufren un impacto en su propio bienestar presentando altos niveles de carga y estrés, un amplio rango de problemas psicológicos, además de dificultades para mantener una vida laboral y social activa (Artaso, Goñi y Biurrun, 2003; Hojman et al., 2017). Estos problemas a su vez dificultan que el cuidador pueda asistir de manera adecuada las necesidades de la persona con demencia (Cadieux, Garcia y Patrick, 2013; Miranda-Castillo, Woods y Orrell, 2013; Slachevsky et al., 2013).
Para el cuidador, una consecuencia negativa de realizar esta labor es el aislamiento social. Está ampliamente documentado que el apoyo social es fundamental para el bienestar y la salud, pudiendo cumplir diversas funciones. La función emocional del apoyo social sería esencial en el contexto de una enfermedad grave, ya que el estrés y su relación con la disponibilidad de apoyo social se han visto fuertemente unidos. El apoyo social puede ayudar a tener mayor estabilidad y flexibilidad cognitiva al momento de afrontar una fuente de estrés (Almagiá, 2014). Al respecto, se han desarrollado múltiples intervenciones psicosociales, para cuidadores familiares de personas con demencia, que apuestan por la necesidad de extender las redes sociales, ya sea grupos de apoyo, red de profesionales o introducción de nuevas tecnologías para mejorar la calidad de vida del cuidador y de la persona con demencia (Lauriks et al., 2007; Pusey y Richards, 2001).
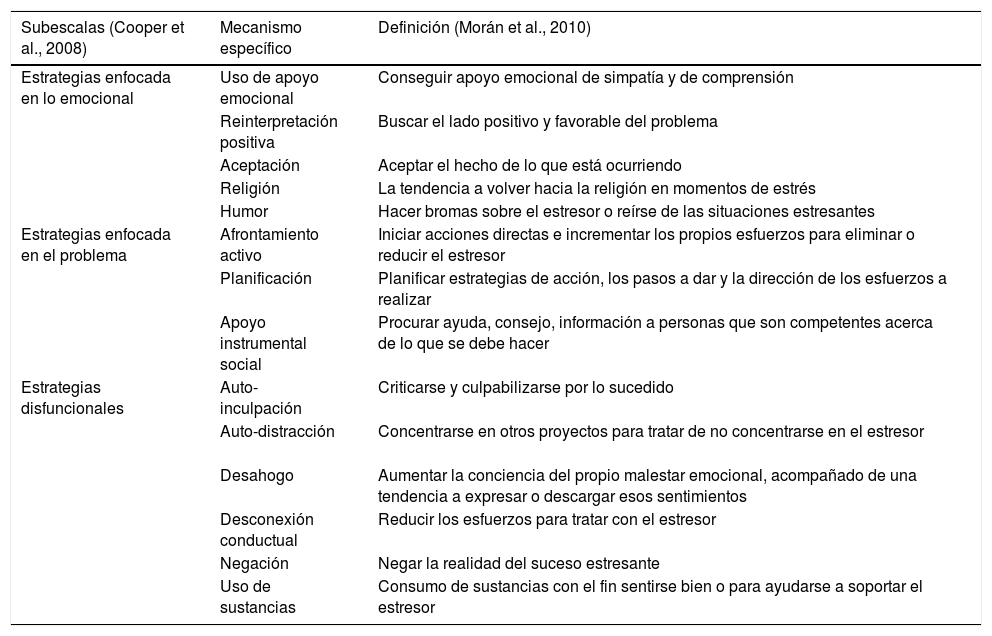
El impacto del cuidado varía dependiendo de la forma en que cada individuo afronta las situaciones estresantes, lo que a su vez depende de los recursos cognitivos, emocionales y sociales, además de las experiencias previas del cuidador (Litman, 2006). Lazarus y Folkman definieron en 1986 el afrontamiento como un esfuerzo cognitivo y conductual que se desarrolla en el tiempo para lidiar con demandas particulares, ya sea de presiones internas o las demandas externas que exceden las capacidades o recursos del individuo (Folkman, Lazarus, Dunkel-Schetter, DeLongis y Gruen, 1986; García, Manquián y Rivas, 2016). Los mecanismos de afrontamiento se han categorizado en función del foco de atención: estrategias enfocadas en lo emocional, en la resolución del problema y estrategias que se consideran disfuncionales (Tabla 1). Se considera que este último estilo genera e implica mayores dificultades para resolver las situaciones (Morán, Landero y González, 2010). La literatura muestra una asociación entre los mecanismos de afrontamiento utilizados por los cuidadores con el bienestar, ansiedad y carga (Pérez-Cruz, Muñoz-Martínez, Parra-Anguita y del-Pino-Casado, 2017; Roche, Croot, MacCann, Cramer y Diehl-Schmid, 2015).
Definición de los mecanismos de afrontamiento y su subdivisión por estrategias
| Subescalas (Cooper et al., 2008) | Mecanismo específico | Definición (Morán et al., 2010) |
|---|---|---|
| Estrategias enfocada en lo emocional | Uso de apoyo emocional | Conseguir apoyo emocional de simpatía y de comprensión |
| Reinterpretación positiva | Buscar el lado positivo y favorable del problema | |
| Aceptación | Aceptar el hecho de lo que está ocurriendo | |
| Religión | La tendencia a volver hacia la religión en momentos de estrés | |
| Humor | Hacer bromas sobre el estresor o reírse de las situaciones estresantes | |
| Estrategias enfocada en el problema | Afrontamiento activo | Iniciar acciones directas e incrementar los propios esfuerzos para eliminar o reducir el estresor |
| Planificación | Planificar estrategias de acción, los pasos a dar y la dirección de los esfuerzos a realizar | |
| Apoyo instrumental social | Procurar ayuda, consejo, información a personas que son competentes acerca de lo que se debe hacer | |
| Estrategias disfuncionales | Auto-inculpación | Criticarse y culpabilizarse por lo sucedido |
| Auto-distracción | Concentrarse en otros proyectos para tratar de no concentrarse en el estresor | |
| Desahogo | Aumentar la conciencia del propio malestar emocional, acompañado de una tendencia a expresar o descargar esos sentimientos | |
| Desconexión conductual | Reducir los esfuerzos para tratar con el estresor | |
| Negación | Negar la realidad del suceso estresante | |
| Uso de sustancias | Consumo de sustancias con el fin sentirse bien o para ayudarse a soportar el estresor |
Las necesidades de las personas con demencia se suelen reducir a los requerimientos generados por su enfermedad; sin embargo, el concepto de necesidad es aún más complejo y abarca distintas áreas. La incorporación de la noción de intervención en la definición de necesidad permite la clasificación de necesidades encubiertas o no cubiertas. De este modo, una necesidad cubierta describe una situación donde una persona tiene un problema en un área particular para el cual está recibiendo la atención adecuada. Por el contrario, cuando un individuo no está recibiendo el nivel adecuado de atención, se clasifica como necesidad no cubierta (Orrell y Hancock, 2004). Un estudio previo encontró que las necesidades no cubiertas de las personas con demencia, ya sea reportadas por estas últimas, sus cuidadores o profesionales de la salud, estuvieron centradas en las categorías de «actividades diarias», «compañía» y «malestar psicológico» (Miranda-Castillo et al., 2013). Si bien no hay estudios con población latina que se enfoquen en este tema, existen estudios con poblaciones angloparlantes que señalan que un mayor número de necesidades no cubiertas se relaciona con mayor comportamiento disruptivo y con una menor calidad de vida en las personas con demencia (Cadieux et al., 2013a; Cadieux, Garcia y Patrick, 2013). También se ha asociado una mayor red de apoyo social con un menor número de necesidades no cubiertas (Miranda-Castillo et al., 2010).
Finalmente, se ha estudiado la relación entre bienestar, apoyo social y mecanismos de afrontamiento (García et al., 2016). Sin embargo, aún no se ha considerado cómo la forma de afrontar que tiene el cuidador se relaciona con las necesidades no cubiertas de la persona con demencia. Considerando los antecedentes anteriores, esta investigación tuvo como objetivo describir los mecanismos de afrontamiento utilizados por cuidadores informales y cómo estos se relacionan no solo con factores propios (apoyo social percibido y sintomatología depresiva y ansiosa), sino también con un aspecto importante de las personas con demencia que reciben el cuidado, como son sus necesidades no cubiertas. La hipótesis central de la presente investigación señala que el apoyo social actuará como mediador entre las estrategias de afrontamiento y las necesidades no cubiertas de las personas con demencia.
Material y métodosMuestraEste fue un estudio transversal con una muestra no probabilística por conveniencia. Ciento sesenta y seis cuidadores informales y sus respectivos familiares con demencia fueron entrevistados. El criterio de inclusión para los cuidadores informales fue: ser cuidador de un adulto mayor (60 o más años) diagnosticado con cualquier tipo de demencia por profesional de la salud y que estuviera viviendo en su propia casa (no institucionalizado). Además, deben considerarse ellos mismos como el cuidador principal y no recibir un pago formal por esta labor. Cada participante otorgó su consentimiento para participar en el estudio. Esta investigación fue aprobada por el Comité de Bioética de la Facultad de Medicina de la Universidad de Valparaíso.
La edad promedio de las personas con demencia fue de 80.27 (DT=7.9) años, y el 66.7% de la muestra fueron mujeres. La mayoría de los participantes estaban casados o convivían con una pareja (48.8%). Con relación a su condición de salud, la mayoría de los adultos mayores tenía un grado leve o moderado de dependencia, y lo mismo ocurrió con el deterioro cognitivo (sobre el 60 y el 70%, respectivamente). Finalmente, las necesidades no cubiertas más comunes de las personas con demencia se presentaron en las áreas social y psicológica.
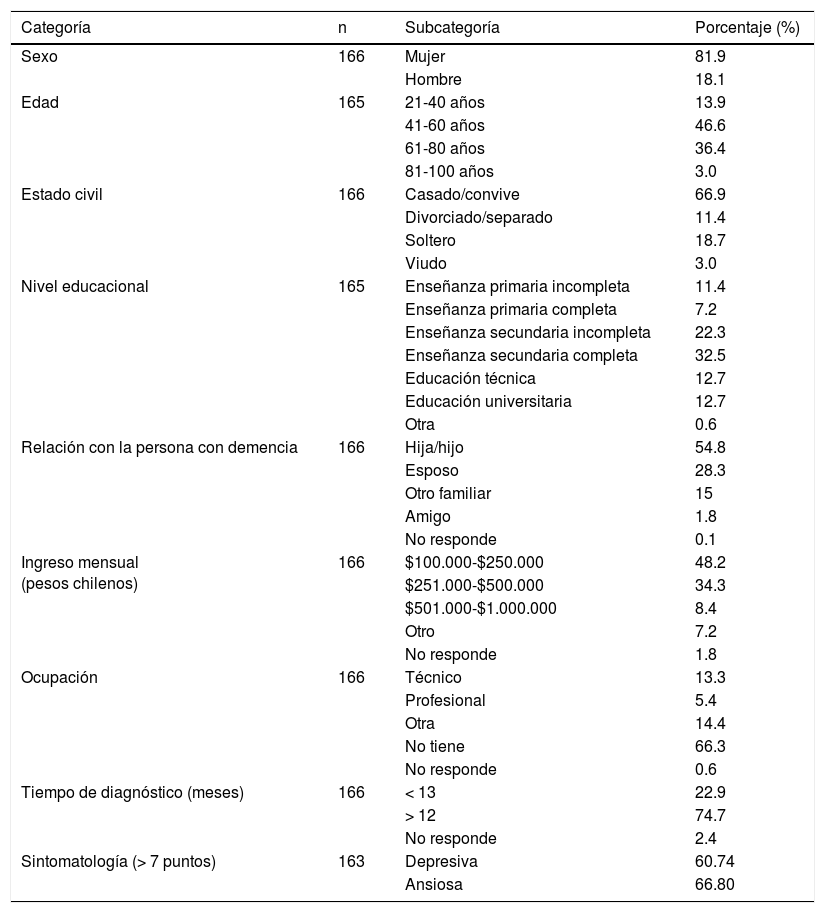
La Tabla 2 muestra las características sociodemográficas de los cuidadores. La edad fluctuó entre los 22-96años, con una media de 57años, concentrando a la mayor cantidad de cuidadores (46.6%) en el rango etario entre los 41-60años. La mayoría de los cuidadores fueron mujeres (81.9%), casados o conviviendo con una pareja (66.9%), pariente cercano a la persona con demencia: hijas(os) o esposa(o) y cuidándola desde el diagnóstico durante aproximadamente un año. Un 33% de los cuidadores se encontraba trabajando y casi la mitad de la muestra total (48%) ganaba menos del ingreso mínimo mensual establecido en Chile, dando cuenta de un nivel socioeconómico bajo. Con relación a su salud mental, la mayoría de los cuidadores presentó síntomas depresivos (60.7%) y ansiosos (66.8%). En la Tabla 3 se aprecian los estadísticos descriptivos de las necesidades no cubiertas, sintomatología depresiva y ansiosa y el apoyo social.
Características sociodemográficas de los cuidadores
| Categoría | n | Subcategoría | Porcentaje (%) |
|---|---|---|---|
| Sexo | 166 | Mujer | 81.9 |
| Hombre | 18.1 | ||
| Edad | 165 | 21-40 años | 13.9 |
| 41-60 años | 46.6 | ||
| 61-80 años | 36.4 | ||
| 81-100 años | 3.0 | ||
| Estado civil | 166 | Casado/convive | 66.9 |
| Divorciado/separado | 11.4 | ||
| Soltero | 18.7 | ||
| Viudo | 3.0 | ||
| Nivel educacional | 165 | Enseñanza primaria incompleta | 11.4 |
| Enseñanza primaria completa | 7.2 | ||
| Enseñanza secundaria incompleta | 22.3 | ||
| Enseñanza secundaria completa | 32.5 | ||
| Educación técnica | 12.7 | ||
| Educación universitaria | 12.7 | ||
| Otra | 0.6 | ||
| Relación con la persona con demencia | 166 | Hija/hijo | 54.8 |
| Esposo | 28.3 | ||
| Otro familiar | 15 | ||
| Amigo | 1.8 | ||
| No responde | 0.1 | ||
| Ingreso mensual (pesos chilenos) | 166 | $100.000-$250.000 | 48.2 |
| $251.000-$500.000 | 34.3 | ||
| $501.000-$1.000.000 | 8.4 | ||
| Otro | 7.2 | ||
| No responde | 1.8 | ||
| Ocupación | 166 | Técnico | 13.3 |
| Profesional | 5.4 | ||
| Otra | 14.4 | ||
| No tiene | 66.3 | ||
| No responde | 0.6 | ||
| Tiempo de diagnóstico (meses) | 166 | < 13 | 22.9 |
| > 12 | 74.7 | ||
| No responde | 2.4 | ||
| Sintomatología (> 7 puntos) | 163 | Depresiva | 60.74 |
| Ansiosa | 66.80 |
Los participantes fueron contactados desde diferentes organizaciones a través de correos electrónicos o derivados por un neurólogo. Les fue entregada una breve descripción del proyecto y se les solicitó su consentimiento para participar. Las evaluaciones fueron sostenidas principalmente en la casa del cuidador o de la persona con demencia. Las entrevistas duraron alrededor de una hora. La información sociodemográfica fue completada por los cuidadores para obtener la información tanto de ellos mismos como de sus familiares con demencia.
MaterialesInstrumento administrado a los adultos mayores con demenciaMini Mental State Examination (MMSE; Folstein, Folstein y McHugh, 1975). Instrumento psicométrico breve que permite realizar una evaluación general de las funciones cognitivas del participante. El test se encuentra validado con población chilena, con una sensibilidad del 93.6% (IC95%: 70.6-99.7%) y una especificidad del 46.1% (IC95%: 34.7-57.8%) (Quiroga, Albala y Klaasen, 2004).
Instrumentos administrados a los cuidadores sobre ellos mismosCoping (Brief COPE) (Carver, 1997). Este inventario identifica los distintos tipos de mecanismos de afrontamiento. La versión abreviada consta de 28 ítems que se dividen en 14 mecanismos de afrontamiento. Además, estos mecanismos se pueden agrupar en tres subescalas de estrategias: enfocadas en lo emocional, enfocadas en el problema y disfuncionales. Las propiedades psicométricas de este instrumento han sido evaluadas en cuidadores de personas con demencia, encontrándose alta confiabilidad en las tres subescalas: un coeficiente de Cronbach de .72 para estrategias enfocadas en lo emocional, un .84 para estrategias enfocadas en el problema y un .75 para las estrategias disfuncionales (Cooper, Katona y Livingston, 2008).
Escala Multidimensional del Apoyo Percibido (Zimet, Powell, Farley, Werkman y Berkoff, 1990). Este instrumento mide las características de las redes sociales del cuidador de acuerdo a su propia perspectiva. Se compone de 6 ítems que puntúan desde 1 hasta 4 (1: nunca; 2: a veces; 3: frecuentemente; 4: siempre). Esta escala ha demostrado tener buenas propiedades psicométricas, con un alfa de Cronbach desde .7 a .79. La validación chilena de este instrumento fue realizada en población de adultos mayores revelando una buena confiablidad (coeficiente de Cronbach de .86) (Arechabala-Mantuliz y Miranda-Castillo, 2002).
Escala de Ansiedad y Depresión Hospitalaria (HADS) (Zigmond y Snaith, 1983). Esta escala fue desarrollada para evaluar síntomas ansiosos y depresivos en poblaciones no clínicas. La escala consta de 14 ítems divididos en dos subescalas: Ansiedad (HADS-A) y depresión (HADS-D), en donde cada una incluye 7 ítems. El total de cada escala suma 21 puntos, en donde 0-7 puntos se considera ausencia de síntomas, 8-11 puntos presencia de algunos síntomas y más de 11 puntos sugiere la posibilidad de trastorno(s) ansioso y/o depresivo (Snaith, 2003). La versión en español ha demostrado en la prueba test-retest un coeficiente de .85 y la consistencia interna ha sido de .86 tanto para la subescala HADS-A como para la HADS-D (Quintana et al., 2003).
Instrumento administrado a los cuidadores sobre la persona con demenciaEvaluación de Necesidades para Ancianos de Camberwell (CANE) (Orrell y Hancock, 2004): Escala diseñada para evaluar las necesidades de los adultos mayores en 24 áreas: vivienda, cuidado del hogar, alimentación, cuidado personal, cuidado de otra persona, actividades diarias, memoria, comunicación, movilidad, continencia, salud física, medicación, síntomas psicóticos, malestar psicológico, información, riesgo para sí mismo (deliberado), riesgo para sí mismo (accidentes), abuso/abandono, riesgo para los demás, alcohol, compañía, relaciones íntimas, finanzas y beneficios sociales. En cada una de estas áreas la persona puede no tener necesidad (puntaje 0), tener una necesidad pero que está siendo cubierta (puntaje 1) y tener una necesidad no cubierta (puntaje 2). El CANE ha mostrado una buena confiabilidad (a=.99) y validez (correlacionado con CAPE-BRS, r=.66, y el índice de Barthel, sr= −0.53). En la versión española también se evidenció una buena confiabilidad (interobservador .60-1 y test-retest .65-1) y validez de criterio de .81 (Ybarzábal-Mesa, Raimundo, García, Amboage y Fraguela-Pérez, 2002)
Análisis de datosEl análisis de datos fue realizado con el software estadístico IBM SPSS Statistics 21. Se efectuó el test de Kolmogorov-Smirnov (corrección Lilliefors) para evaluar la distribución normal de las variables del estudio. Las variables consideradas en el estudio no se distribuyeron de manera normal, a excepción de la variable estrategias emocionales (D(16)=.057, p<.05); es por este motivo que se decidió utilizar pruebas no paramétricas en los análisis realizados.
Las estadísticas descriptivas fueron utilizadas para caracterizar la muestra y conocer la frecuencia del uso de los mecanismos de afrontamiento. A través de análisis de correlaciones (coeficiente de Spearman con valores de significancia de p<.05 y p<.01), se exploró la relación entre el afrontamiento (por cada mecanismo y también por subescalas de estrategias) con el apoyo social, la sintomatología depresiva y ansiosa y las necesidades no cubiertas de las personas con demencia y el tiempo de diagnóstico de la persona con demencia.
Finalmente, se utilizó el software AMOS para realizar un path analysis o análisis de sendero con el fin de analizar el efecto mediador del apoyo social entre los mecanismos de afrontamiento y las necesidades no cubiertas de la persona con demencia. En el modelo original se incluyeron las variables mencionadas anteriormente más la sintomatología depresiva y ansiosa y el tiempo de diagnóstico. Se realizó imputación de los datos para obtener una base de datos sin valores perdidos y luego, dado que algunas variables no se distribuyeron normalmente, se utilizó la técnica de bootstrapping (1000 muestras; IC95%) (Hayes, 2009). Con el fin de lograr el mejor ajuste del modelo, se eliminaron una a una las relaciones del modelo (paths) bajo los siguientes criterios: intervalos de confianza del bootstrapp que no incluyeran el valor cero, nivel de significancia (p<.05) y los índices de ajuste: relación entre chi cuadrado y grados de libertad (CMIN/DF) <3, p>.05 (valor de significancia), índices de ajuste Comparative Fit Index (CFI), Tucker-Lewis Index (TLI), Goodness-of-Fit Index (GFI) ≥.90 y Root Mean Square Error of Approximation (RMSEA) ≤.08 (Byrne, 2016).
ResultadosUso de mecanismos de afrontamientoLos mecanismos de afrontamiento más utilizados por los cuidadores fueron: aceptación (>70% respondió siempre o casi siempre), religión (>60% respondió siempre o casi siempre) y activo (>50% respondió siempre o casi siempre). Por otro lado, los mecanismos de afrontamiento menos utilizados fueron: abuso de sustancias (>95% nunca o a veces), desconexión (>80% nunca o a veces), negación (>70% nunca o a veces) y humor (>60% nunca o a veces).
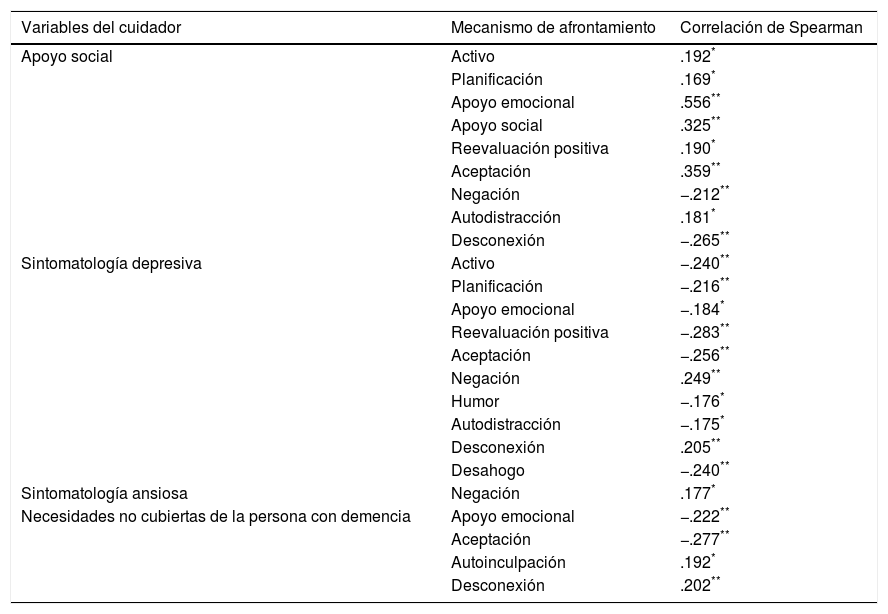
Relación entre mecanismos de afrontamientos específicos y apoyo social, sintomatología depresiva/ansiosa y necesidades no cubiertas de la persona con demencia (Tabla 4)Los cuidadores que perciben un mayor apoyo social utilizaron mecanismos de afrontamiento como la planificación (Rho=.169; p<.05, afrontamiento activo (Rho=.192; p<.05), apoyo emocional (Rho=.556; p<.01), apoyo social (Rho=.325; p<.01), reevaluación positiva (Rho=.190; p<.05), aceptación (Rho=.359; p<.01) y autodistracción (Rho=.181; p<.05). A su vez, dichos cuidadores usaron menos la negación (Rho=−.212; p<.01) y desconexión (Rho=−.265; p<.01).
Correlaciones entre mecanismos de afrontamiento específicos y otras variables
| Variables del cuidador | Mecanismo de afrontamiento | Correlación de Spearman |
|---|---|---|
| Apoyo social | Activo | .192* |
| Planificación | .169* | |
| Apoyo emocional | .556** | |
| Apoyo social | .325** | |
| Reevaluación positiva | .190* | |
| Aceptación | .359** | |
| Negación | −.212** | |
| Autodistracción | .181* | |
| Desconexión | −.265** | |
| Sintomatología depresiva | Activo | −.240** |
| Planificación | −.216** | |
| Apoyo emocional | −.184* | |
| Reevaluación positiva | −.283** | |
| Aceptación | −.256** | |
| Negación | .249** | |
| Humor | −.176* | |
| Autodistracción | −.175* | |
| Desconexión | .205** | |
| Desahogo | −.240** | |
| Sintomatología ansiosa | Negación | .177* |
| Necesidades no cubiertas de la persona con demencia | Apoyo emocional | −.222** |
| Aceptación | −.277** | |
| Autoinculpación | .192* | |
| Desconexión | .202** |
Los cuidadores con mayor sintomatología depresiva utilizaban más los mecanismos de negación (Rho=.249; p<.01) y desconexión (Rho=.205; p<.01) y usaban menos el afrontamiento activo (Rho=−.240; p<.01), planificación (Rho=−.216; p<.01), apoyo emocional (Rho=−.184; p<.05), reevaluación positiva (Rho=−.283; p<.01), aceptación (Rho=−.256; p<0.1), humor (Rho=−.176; p<.05), autodistracción (Rho=−.175; p<.05) y desahogo (Rho=−.240; p<.01). Mientras que, los cuidadores con alta sintomatología ansiosa usaban significativamente más la negación (Rho=.177; p<.05).
Las personas con demencia con un mayor número de necesidades no cubiertas eran cuidadas por cuidadores que recurrían más al uso de la autoinculpación (Rho=.192; p<.05) y la desconexión (Rho=.202; p<.01) y utilizaban menos el apoyo emocional (Rho=−.222; p<.01) y la aceptación (Rho=−.277; p<.01).
Relación entre las subescalas de estrategias de afrontamiento y apoyo social, sintomatología depresiva/ansiosa y necesidades no cubiertas de la persona con demencia (Tabla 5)A mayor uso de las estrategias enfocadas en lo emocional el cuidador tenía mayor apoyo social (Rho=.418; p<.01) y presentaba menos síntomas depresivos (Rho=−356; p<.01). A su vez, la persona con demencia presentaba menos necesidades no cubiertas (Rho=−200, p<.05).
Correlaciones entre las subescalas del COPE y características de los cuidadores
| Subescala mecanismos de afrontamiento | Necesidades no cubiertas de la persona con demencia | Apoyo social | Síntomas depresivos | Síntomas ansiosos |
|---|---|---|---|---|
| Estrategias enfocadas en lo emocional | −.200* | .418** | −.356** | −.066 |
| Estrategias enfocadas en el problema | −.093 | .303** | −.211** | −.001 |
| Mecanismos de afrontamiento disfuncional | .198* | −.076 | .024 | .097 |
A mayor uso de estrategias enfocadas en el problema, hubo una menor presencia de síntomas depresivos (Rho=−.21, p<.01) y un mayor apoyo social (Rho =.303; p<.05) en el cuidador.
Finalmente, a mayor uso de estrategias disfuncionales por parte del cuidador, la persona con demencia presentó mayor número de necesidades no cubiertas (Rho=.198; p<.05).
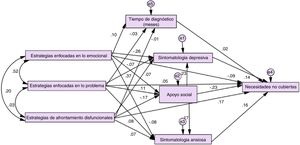
Apoyo social como mediador de las estrategias de afrontamiento enfocadas en lo emocional y la sintomatología ansiosa, depresiva, tiempo de diagnóstico y las necesidades no cubiertas de las personas con demenciaSe evaluaron las tres subescalas generales (estrategias enfocadas en lo emocional, estrategias enfocadas en el problema y estrategias disfuncionales) en un modelo que consideraba al apoyo social como mediador entre estas estrategias de afrontamiento y las necesidades no cubiertas de las personas con demencia. También se incluyó en el análisis el apoyo social como mediador entre las tres estrategias de afrontamiento y la sintomatología ansiosa y depresiva. Por último, se consideró el tiempo de diagnóstico de las personas con demencia como mediador entre los mecanismos de afrontamiento y las necesidades no cubiertas de las personas con demencia desde la perspectiva del cuidador.
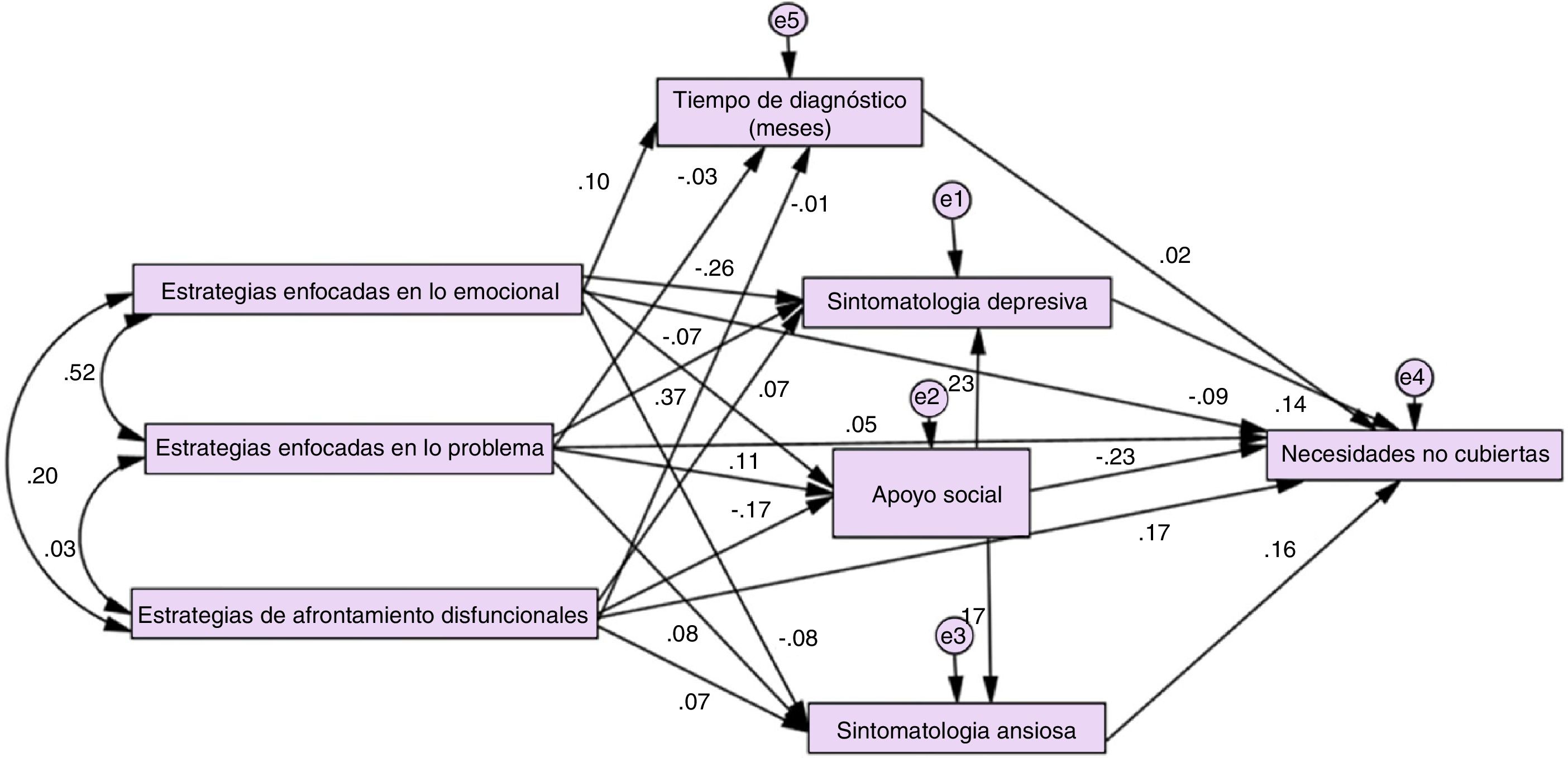
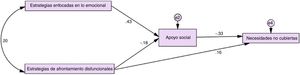
La Figura 1 muestra el modelo original sin ajustes. Las cifras muestran la fuerza de la relación y dirección de la relación entre cada variable del modelo. Luego del análisis de bootstrapping, se evidenció un ajuste pobre del modelo (CMIN/DF=6.771; p<.01; CFI=.871; TLI=.100; GFI=.962; RMSEA=.187). Se evaluaron los intervalos de confianza y los valores de significancia para analizar las relaciones entre variables que afectaban al modelo. Los resultados mostraron que tanto las estrategias enfocadas en el problema como la sintomatología ansiosa y el tiempo de diagnóstico no tuvieron un efecto en la mediación de variables. Posterior a estos ajustes el modelo aún continuaba con algunos índices fuera de rango (CMIN/DF=3.103; p=.025; CFI=.937; TLI=.791; GFI=.978; RMSEA=.113), por tanto, se eliminaron las relaciones con mayores problemas que eran la que unían la sintomatología depresiva a las necesidades no cubiertas y a las estrategias enfocadas en el problema. Finalmente (Fig. 2), el modelo mostró un ajuste excelente en todos los índices (CMIN/DF=1.896; p=.169; CFI=.985; TLI=.914; GFI=.955; RMSEA=.074) obteniendo una mediación total del apoyo social entre las estrategias de afrontamiento enfocadas en lo emocional y las necesidades no cubiertas de las personas con demencia. Por otra parte, se obtiene una mediación parcial del apoyo social entre los mecanismos disfuncionales de afrontamiento y las necesidades no cubiertas.
Estos resultados indican que la hipótesis central se cumplió de manera parcial, es decir, el apoyo social tuvo un efecto mediador entre las estrategias enfocadas en lo emocional y disfuncionales y las necesidades no cubiertas de las personas con demencia. No sucedió lo mismo en el caso de los mecanismos de afrontamiento enfocados en el problema en donde no se presentó el efecto mediador del apoyo social.
DiscusiónDentro de los resultados encontrados, destacan los mecanismos específicos de afrontamiento de desconexión, aceptación y apoyo emocional, debido a que correlacionaron significativamente con las necesidades no cubiertas, síntomas depresivos y apoyo social. El mayor uso del mecanismo de desconexión se relacionó con una mayor sintomatología depresiva, bajo apoyo social del cuidador y con un mayor número de necesidades no cubiertas en la persona cuidada. En este estudio, la desconexión fue uno de los mecanismos de afrontamiento menos utilizados por los cuidadores. Sin embargo, dadas las implicancias negativas que genera para el cuidador y la persona con demencia, es importante pesquisar a aquellos cuidadores que no realizan esfuerzos para lidiar con la fuente de estrés que implica la labor de cuidar. Por otro lado, el mayor uso de los mecanismos de aceptación (que fue uno de los mecanismos más utilizados por los cuidadores) y apoyo emocional se relacionó con menor sintomatología depresiva, mayor apoyo social y una persona con demencia con menos necesidades no cubiertas. En línea con estos resultados, evidencia previa señala que las estrategias de afrontamiento enfocadas en lo emocional (que incluye la aceptación y el apoyo emocional) actuarían como factor protector para la carga subjetiva percibida por el cuidador sin importar la carga objetiva a la que está siendo sometido; más aún, se considera que los mecanismos disfuncionales (tal como la desconexión) son un riesgo para la carga subjetiva, sin importar el contexto ni estresor al que se está sometido. En síntesis, los mecanismos emocionales serían más eficaces en situaciones poco controlables que actúan de manera progresiva y puede manifestar una diversidad de sintomatología y necesidades, como es el caso de la demencia (Pérez-Cruz et al., 2017).
Realizar la labor de cuidador por menos de un año desde el diagnóstico de la enfermedad se relacionó con un mayor uso de estrategias centradas en el problema. Mientras que estudios previos relacionan el uso de estrategias de afrontamiento enfocadas en lo emocional con menor sintomatología ansiosa y depresiva (Li, Cooper, Bradley, Shulman y Livingston, 2012; Pérez-Cruz et al., 2017), otras investigaciones plantean que son las estrategias enfocadas en el problema las que explicarían la disminución de la carga y una mejor calidad de vida del cuidador (Chen, Huang, Yeh, Huang y Chen, 2015; Roche et al., 2015). Esta discrepancia podría deberse a que la etapa de la demencia en que se presenta una menor sintomatología conductual y psicológica (usualmente en estadios tempranos) se considera más controlable por parte del cuidador, pudiendo de esta manera utilizar estrategias enfocadas en el problema. Sin embargo, ante el avance de la enfermedad se vuelven más inciertos los desafíos y un enfoque centrado en las estrategias emocionales podría tener un mejor resultado (Li et al., 2012; Pérez-Escoda, Velar Ceballos y Ruiz-Bueno, 2014).
El presente estudio muestra que las estrategias de afrontamiento que utilizan los cuidadores repercuten no solo en el cuidador, sino también en las personas con demencia, en este caso, en la presencia de un menor o mayor número de necesidades no cubiertas. Literatura previa señala que existe una relación entre el uso de estrategias enfocadas en el problema y un menor declive cognitivo y funcional de las personas que padecen demencia (Tschanz et al., 2013). A su vez, la mejor condición de las personas con demencia puede retardar su internación y mejorar su calidad de vida (Li et al., 2012). Por tanto, las intervenciones para los cuidadores deberían enfocarse en incentivar estrategias de afrontamiento que beneficien a las personas con demencia, y que, de acuerdo con el presente estudio, serían las estrategias de apoyo emocional, tales como la aceptación y el apoyo emocional. Varios estudios muestran que ciertas intervenciones enfocadas en desarrollar mecanismos de afrontamiento de carácter emocional y evitar los mecanismos disfuncionales pueden tener beneficios para los cuidadores disminuyendo su sintomatología ansiosa y depresiva y mejorando la forma de lidiar con la carga de cuidar (Cooper, Katona, Orrell y Livingston, 2006; Li et al., 2012). Esto además tendría un efecto positivo, disminuyendo la comorbilidad de enfermedades en los cuidadores y la carga de trabajo, factores ya relacionados con un mayor número de necesidades no cubiertas de las personas con demencia (Miranda-Castillo et al., 2013).
El apoyo social percibido por los cuidadores resalta nuevamente como una variable central en el cuidado de las personas con demencia. En el modelo de mediación de esta investigación se destaca el apoyo social como mediador de las estrategias enfocadas en lo emocional y disminución de las necesidades no cubiertas de las personas con demencia. El rol mediador que posee el apoyo social se puede deber a que la presencia de una red de apoyo puede propiciar conductas más adaptativas ante el estrés (Almagiá, 2014). En este mismo sentido, se ha encontrado que la satisfacción con el apoyo social recibido surge como un aspecto fundamental de resiliencia (Crespo y Fernández-Lansac, 2015). Cabe agregar que mientras más avanzado el estado de la demencia y por ende mayor el tiempo que se ha ejercido el rol de cuidador, el cuidado del enfermo se hace muy demandante y las redes de apoyo podrían verse disminuidas (Almagiá, 2014; Moreno-Moreno, Arango-Lasprilla y Rogers, 2010). En consecuencia, es esencial generar intervenciones, a nivel de servicios sociales y de salud, que permitan que el cuidador no se aísle socialmente, manteniendo una red de apoyo activa a lo largo del transcurso de la demencia.
Dentro de las limitaciones de este estudio, cabe señalar que este fue un estudio transversal, por tanto no se puede establecer una causalidad entre variables. Por otra parte, es necesario considerar que en el diagnóstico de demencia no se especificó el tipo de demencia ni tampoco se obtuvo información sobre otras psicopatologías presentes. Finalmente, cabe tener en cuenta que las necesidades de las personas con demencia (leve a moderada) fueron reportadas por los cuidadores. Si bien esto podría sesgar la información sobre dicha variable, evidencia previa, utilizando el mismo instrumento, mostró que las áreas con mayor frecuencia de necesidades no cubiertas no difieren según sean reportadas por las mismas personas con demencia o por sus cuidadores (Miranda-Castillo et al., 2013).
ConclusiónEl presente estudio es el primer trabajo en Latinoamérica que busca investigar la relación entre los mecanismos de afrontamientos utilizados por los cuidadores informales y su relación con el apoyo social y sintomatología depresiva/ansiosa y las necesidades no cubiertas de las personas con demencia. Cabe destacar que el apoyo social percibido por los cuidadores tiene un fuerte impacto en el uso de estrategias enfocadas en lo emocional, las cuales son necesarias para disminuir las necesidades no cubiertas de las personas con demencia. Estos hallazgos muestran la necesidad de aumentar las redes de apoyo de los cuidadores y permiten inferir la posibilidad de intervenir y propiciar mecanismos de afrontamiento que impacten de manera positiva en el cuidado de las personas con demencia y en el propio bienestar del cuidador.
FinanciamientoEl presente trabajo ha sido financiado por el Fondo Nacional para el Desarrollo Científico y Tecnológico (FONDECYT) proyectos N.°1141279 y 11100457 y el Fondo para la Innovación y Competitividad (FIC) del Ministerio de Economía Fomento y Turismo de Chile, a través de la Iniciativa Científica Milenio, proyecto IS30005, otorgados a Claudia Miranda; y por el Programa de Fondo Nacional de Áreas Prioritarias FONDAP, proyecto 15150012, otorgado a Andrea Slachevsky.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Agradecemos a todos quienes accedieron a participar en este estudio y a la Corporación Alzheimer de Chile por su importante colaboración.