Presentamos el caso de un adolescente de 12 años de edad derivado a salud mental infanto-juvenil. El paciente presentaba rasgos ansiosos predominando el diagnóstico de fobias específicas que afectaban a su vida diaria.
ObjetivosReducción del número de preocupaciones, disminución de la activación psicofisiológica, crítica de las expectativas irracionales y eliminación de las respuestas de evitación y escape.
EvaluaciónEntre otras escalas, se utilizó la versión española de la Escala de Ansiedad Infantil de Spence (SCAS), y el Cuestionario de Miedos para Niños-Revisado (FSSC-R).
IntervenciónAdaptación grupal del Brief-Coping-Cat (BCC) y exposición en vivo individual.
ResultadosHubo una reducción de la sintomatología ansiosa y el paciente pudo exponerse a sus miedos hasta reducir completamente la ansiedad. Resaltamos la importancia de las técnicas de violación de expectativas y la focalización en estímulos positivos como factores de cambio asociados a la exposición.
ConclusionesEl presente trabajo pone de manifiesto la eficacia de la adaptación grupal de la BCC, así como la importancia de emplear técnicas que maximicen la eficacia de la exposición en población infanto-juvenil.
This article presents the case of a 12-year old adolescent referred to a child and adolescent mental health centre. The patient presented with anxious traits, leading to a primary diagnosis of specific phobias, which impaired his daily living.
ObjectivesTo achieve a reduction in the patient's number of concerns and psychophysiological arousal, to challenge unrealistic expectations and to eliminate avoidance and escape behaviours.
AssessmentAmong others, the Spanish version of the Spence Children's Anxiety Scale (SCAS) and the Fear Survey Schedule for Children-Revised (FSSC-R), were used.
InterventionGroup adaptation of the Brief Coping Cat (BCC) and individual in vivo exposure.
ResultsOverall anxious symptoms were reduced and the patient successfully exposed himself to his fears until anxiety completely disappeared. We highlight the importance of expectancy violation and positive stimuli techniques as change factors associated with exposure.
ConclusionsThis article underscores the effectiveness of adapting the BCC to a group treatment format and the importance of optimising exposure techniques that may work for children and adolescents.
Los trastornos de ansiedad son los trastornos más prevalentes en la infancia y la adolescencia (Kessler et al., 2005) y suelen estar asociados a elevado malestar, repercutiendo en el funcionamiento social (Settipani y Kendall, 2013), familiar (Bögels y Brechman-Toussaint, 2006) y escolar (Nail et al., 2015) del menor. Su comienzo en la infancia eleva el riesgo de padecer un trastorno psiquiátrico en la vida adulta, desde trastornos ansiosos o depresivos hasta abuso de sustancias e intentos de suicidio (Beesdo et al., 2007; Bittner et al., 2007; Boden, Fergusson y Horwood, 2007; Gregory et al., 2007; Pine, Cohen, Gurley, Brook y Ma, 1998), especialmente si no se trata durante la infancia (Costello, Mustillo, Erkanli, Keeler y Angold, 2003). Dentro de los trastornos de ansiedad, la prevalencia de la fobia específica en la infancia y la adolescencia es del 5% en población general y del 15% en población clínica (Silverman y Moreno, 2005), mientras que la prevalencia vital está estimada en un 12,5% (Kessler et al., 2005). Las fobias específicas pueden comenzar en cualquier momento de la vida, aunque su inicio suele darse en la infancia, precediendo al del resto de trastornos ansiosos (Kessler et al., 2005). En muestras comunitarias, la fobia específica concurre en un 50% con otras fobias y en un 25% con otros trastornos de ansiedad (Costello, Egger y Angold, 2004), y en menor medida con trastornos del ánimo y de la conducta (Ollendick, Öst, Reuterskiöld y Costa, 2010). En muestras clínicas, la comorbilidad de la fobia específica con otros trastornos es mucho más elevada (Ollendick, King y Muris, 2002). Las fobias, tradicionalmente, se han clasificado en 5 tipos de fobias específicas: animal, ambiental, situacional, sangre-inyección-daño (SID) y otras (DSM-5, Asociación Americana de Psiquiatría, 2013). La fobia a los ascensores y al metro se clasificarían dentro de las fobias situacionales. Aunque para la mayoría de fobias subyace un mismo funcionamiento fisiológico, se ha propuesto que la fobia SID exhibe un patrón bifásico de respuesta, lo que explicaría su mayor dificultad para la extinción. Una primera fase de activación simpática en la que puede aparecer taquicardia, sudoración, hiperventilación, etc. (similar al resto de fobias), y una segunda fase de predominio parasimpático, con disminución de la presión arterial y posibilidad de desmayo si la persona no evita la situación (Page, 1994; Page y Martin, 1998). Esta segunda fase parece ocurrir en el 75% de los casos de SID (American Psychiatric Association, 2000).
Con respecto al tratamiento, recientes metaanálisis y revisiones de estudios controlados aleatorizados sobre la eficacia de la psicoterapia en trastornos ansiosos y fóbicos en la infancia han señalado que la terapia cognitivo-conductual (TCC) es efectiva (Cartwright-Hatton, Roberts, Chitsabesan, Fothergill y Harrington, 2004; In-Albon y Schneider, 2007). En concreto, de las herramientas terapéuticas que se utilizan en la TCC, el modelado participante, la exposición en vivo y la práctica con reforzamiento (Davis y Ollendick, 2005) parecen ser las técnicas más efectivas para el tratamiento de la fobia específica. De estas, se ha demostrado que la exposición es la técnica más eficaz para la fobia en adultos (Muris y Merckelbach, 1998), siendo el tratamiento de elección. Öst (1997) propone, basándose en su one session treatment (OST), que una única exposición es suficiente para el tratamiento de la fobia en adultos. Este mismo abordaje ha sido trasladado a las fobias infantiles y también se ha demostrado eficaz (Ollendick et al., 2009; Öst, Svensson, Hellström y Lindwall, 2001). Además, recientes trabajos han constatado en población infantil que el entrenamiento en atención a estímulos positivos (Waters et al., 2014) y el entrenamiento en violación de expectativas (Torrents-Rodas et al., 2015) aumentan la eficacia de la exposición si se emplean dichas técnicas durante el transcurso de la exposición. En la violación de expectativas se pide al paciente que trate de anticipar y predecir las consecuencias del evento temido. Posteriormente se le pregunta al paciente si las consecuencias negativas que esperaba sucedieron o no, o si fueron tan negativas como predecía. El principal objetivo es que reflexione sobre si hubo una gran discrepancia entre lo que esperaba y lo que realmente sucedió, y cuánto le sorprendió este hecho (Gallistel y Gibbon, 2000; Rescorla y Wagner, 1972).
Otras variables, como las parentales, tienen un papel importante, contribuyendo en el comienzo, mantenimiento y en la influencia recíproca de la ansiedad infantil. Por ello la mayoría de las intervenciones indicadas para el tratamiento de la ansiedad infantil añaden sesiones que incluyen a los padres. Entre estas, el Coping Cat es un programa manualizado de TCC para niños entre 7-13 años. Consta de 16 sesiones estructuradas divididas en 2 módulos: 1) entrenamiento cognitivo-conductual y en habilidades de afrontamiento; 2) sesiones de exposición a situaciones ansiógenas (Kendall y Hedtke, 2006). El Coping Cat se ha demostrado eficaz tanto para el tratamiento individual (16 sesiones) (Kendall et al., 1997; Kendall, Hudson, Gosch, Flannery-Schroeder y Suveg, 2008; Walkup et al., 2008) como grupal (18 sesiones) (Flannery-Schroeder y Kendall, 2000; Flannery-Schroeder, Choudhury y Kendall, 2005) de la ansiedad. También existe una versión traducida al castellano de la terapia individual, El Gato Valiente (Kendall y Kosovsky, 2010a, 2010b). Sin embargo, el número de sesiones es bastante elevado para poder llevar a cabo estos programas a nivel comunitario. Por ello, en respuesta a las necesidades de la práctica clínica diaria, recientemente se creó una versión reducida, el Brief Coping Cat (BCC) (Beidas, Mychailyszyn, Podell y Kendall, 2013; Crawley et al., 2013), que consta de 8 sesiones individuales. Los autores eliminaron aquellos componentes que la literatura señalaba como menos efectivos para el cambio terapéutico. Hudson (2005) y Rapee (2000) concluyeron que la TCC seguía siendo efectiva incluso sin el entrenamiento en habilidades de relajación muscular que la mayoría de programas incluyen. Dada la poca literatura al respecto, no se sabe la importancia de otros componentes como la regulación afectiva, el entrenamiento en solución de problemas, la psicoeducación o el desarrollo de habilidades. Crawley et al. (2013) hipotetizan que esta última estrategia puede ser necesaria para el enganche terapéutico y para la efectividad de las tareas de exposición. Por ello, para la creación del BCC se suprimieron las sesiones basadas en componentes de relajación.
Finalmente, dada la frecuente comorbilidad de diferentes trastornos con fobia específica (Costello et al., 2004; Ollendick et al., 2010), una pregunta importante es si el tratamiento varía en efectividad cuando hay comorbilidad con otros trastornos (Ollendick et al., 2010). Ollendick, Jarrett, Grills-Taquechel, Hovey y Wolff (2008) revisaron aquellos ensayos clínicos aleatorizados que utilizaban TCC y no encontraron diferencias significativas en la eficacia del tratamiento entre aquellos pacientes que no presentaban comorbilidad y aquellos que tenían diagnósticos comórbidos (fobias específicas con trastornos de ansiedad y otras fobias). Aunque menos estudiado, se ha constatado que el tratamiento del diagnóstico principal puede producir también mejorías en aquellos diagnósticos asociados. La brief cognitive behavioral therapy (BCBT) para el tratamiento de fobias específicas resultó en una mejoría de otras fobias concomitantes (Öst et al., 2001) y otros trastornos de ansiedad (Ollendick et al., 2010).
Padecer una fobia específica en la infancia puede ser un indicador de vulnerabilidad dada la elevada prevalencia de las fobias específicas en la infancia y especialmente por el elevado riesgo de presentar un trastorno psiquiátrico en la vida adulta si estas no se tratan (Boden et al., 2007; Brady y Kendall, 1992; Compton, Goulding y Walker, 2007; Kendall, Safford, Flannery-Schroeder y Webb, 2004). El principal objetivo del presente trabajo es describir un caso de fobia específica en el contexto de terapia grupal para la ansiedad. No tenemos conocimiento, hasta la fecha, de que se haya intervenido con el BCC a nivel grupal, siendo esta una de las aportaciones del presente artículo.
Descripción del casoIdentificación del pacienteD.A. es un varón de 12 años, acude con su padre a nuestro centro —un dispositivo ambulatorio de salud mental infanto-juvenil— derivado por su pediatra, por presentar fobias específicas que le dificultan sus actividades diarias. El chico verbaliza «tengo muchos miedos y manías». El padre está especialmente preocupado, refiriendo que «tenemos miedo de que le pase algo. La última vez que entró en pánico salió corriendo en medio de la calle sin mirar por donde corría y casi tiene un accidente con un coche». Acuden a consulta porque una de las dificultades del menor es ir en metro y en unos meses comenzará el instituto y se tendrá que trasladar por sí mismo en este medio de transporte.
D.A. es el mayor de 2 hermanos. Está cursando 6.o de primaria en un colegio privado y tiene buen funcionamiento escolar. Los profesores aportaron información de pruebas realizadas en el colegio, mostrando un cociente intelectual (CI)=117 (inteligencia general=91; inteligencia verbal=91). Vive con ambos padres y su hermana, aunque a consulta siempre ha acudido con su padre debido al horario laboral de la madre. El paciente nunca antes había recibido tratamiento psicológico ni psiquiátrico y la familia no refiere antecedentes familiares de salud mental.
Evaluación del casoEl paciente fue derivado por el psiquiatra de referencia para su inclusión en un tratamiento grupal para niños con ansiedad. Los criterios de inclusión eran tener diagnóstico de fobia social, trastorno de ansiedad generalizada o trastorno de ansiedad de separación. Se realizó una evaluación inicial entrevistando tanto al paciente como a su familia. En la exploración el paciente se muestra consciente y orientado. Atento, colaborador, no presenta síntomas psicóticos, tiene buen contacto, buen insight y está eutímico. El paciente niega rumiaciones. Se observan rasgos perfeccionistas y baja tolerancia a la frustración. El paciente no refiere ideación auto o heterolítica. Se administran los cuestionarios descritos a continuación con el objetivo de recoger información, confirmar el diagnóstico y delimitar la eficacia terapéutica.
InstrumentosCuestionarios administrados al niñoSensibilidad a la ansiedad. Se utilizó el Índice de Sensibilidad a la Ansiedad para Niños (Sandín, Chorot, Santed, Jiménez y Valiente, 1995) (Childhood Anxiety Sensitivity Index for Children [CASI]; Silverman, Fleisig, Rabian y Peterson, 1991) (α=0,82).
Ansiedad general. Se utilizó la Escala de Ansiedad Infantil de Spence (Godoy, Gavino, Carrillo, Cobos y Quintero, 2011) (Spence Children Anxiety Scale [SCAS]; Spence, 1997) (α=entre 0,92 y 0,94).
Ansiedad generalizada. Se utilizó el Cuestionario de Trastorno de Ansiedad Generalizada-IV (Sandín, 1997) (Generalized Anxiety Disorder Questionnaire-IV [GADQ-IV]; Newman et al., 2002) (α=0,85).
Ansiedad social. Se utilizó la Escala de Ansiedad Social para Niños Revisada (Sandín, 1997) (Social Anxiety Scale for Children-Revised [SASC-R]; La Greca y Stone, 1993) (α=0,90).
Ansiedad de separación. Se utilizó el Inventario de Ansiedad de Separación (Sandín, 1997) (Separation Anxiety Symptom Inventory [SASI]; Silove et al., 1993) (α=0,88).
Miedos infantiles. Se utilizó el Cuestionario de Miedos para Niños (Sandín y Chorot, 1998) (Fear Survey Schedule for Children-Revised [FSSC-R]; Ollendick, 1983) (α=entre 0,92 y 0,94).
Se evalúa al paciente según el protocolo grupal, realizando todos los cuestionarios antes y después del grupo (con excepción del FSSC-R).
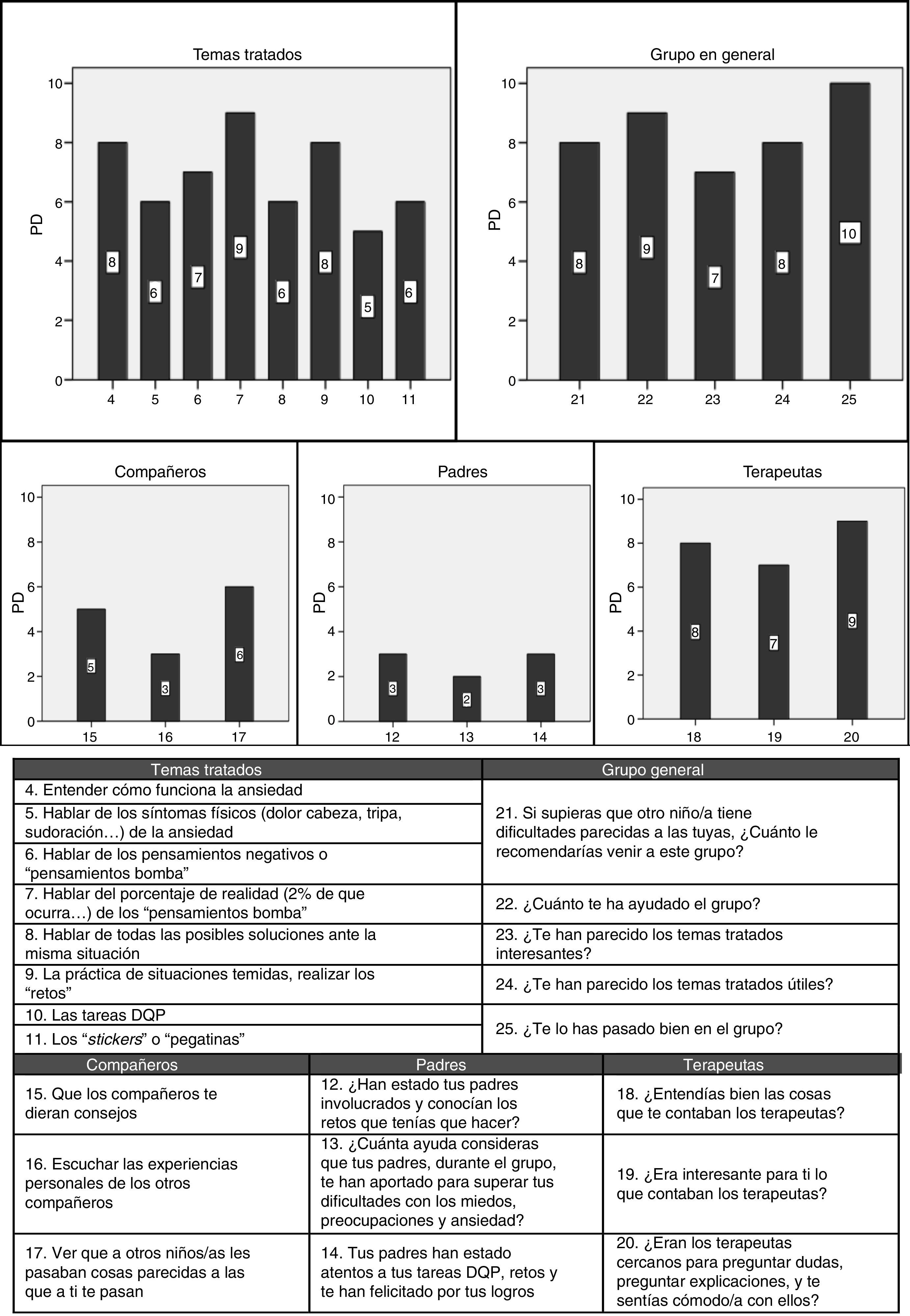
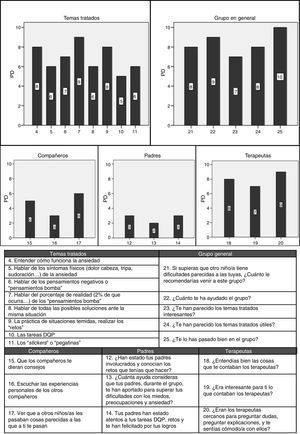
Satisfacción. Se creó un cuestionario de satisfacción para el estudio preguntando a los menores por el grado de ayuda que habían percibido en diferentes dimensiones: a) temáticas concretas tratadas durante el tratamiento; b) por parte de sus padres; c) por parte de los compañeros; d) por parte de los terapeutas; e) satisfacción general con el grupo y el número/duración de las sesiones.
Cuestionarios administrados a la familiaDatos sociodemográficos. Se utilizó una entrevista estructurada creada para el estudio. Se recogieron de forma detallada: datos sociodemográficos, factores gestacionales, parto, lactancia, temperamento, factores ambientales, historia médica, historia escolar y antecedentes familiares de salud mental.
Ansiedad. Se utilizó el Inventario de Ansiedad Estado-Rasgo (Buela-Casal, Guillén-Riquelme y Seisdedos-Cubero, 2011) (State-Trait Anxiety Index [STAI]; Spielberg, 1973) (α=0,90 ansiedad rasgo; 0,94 ansiedad estado).
Miedos del hijo. Se utilizó el Cuestionario de Miedos para Niños (Sandín y Chorot, 1998) (Fear Survey Schedule for Children-Revised [FSSC-R]; Ollendick, 1983). Se adaptaron los ítems cambiándolos a tercera persona para que los padres pudieran informar sobre los miedos de su hijo.
Comportamientos de los hijos. Se utilizó el Listado de Comportamientos Infantiles 4-16, para padres (Albores-Gallo et al., 2007) (Child Behavior Checklist [CBCL]; Achenbach, 1991) (α=0,97).
Autonomía. Se utilizó una versión adaptada y reducida del Inventario de Habilidades y Hábitos de Autonomía (IHHA) (García-Pérez y Magaz-Lago, 1998) (no se dispone de datos de fiabilidad con una muestra representativa).
Se recoge información por parte de la familia únicamente antes del grupo, con excepción del STAI, que se vuelve a recoger tras finalizar el grupo.
Satisfacción. Se creó un cuestionario de satisfacción para el estudio preguntando a los padres por diferentes dimensiones: a) satisfacción con el número/duración de las sesiones de los menores; b) conocimiento de las actividades de los hijos durante el tratamiento; c) satisfacción con las sesiones de padres; d) satisfacción en relación con los terapeutas; e) satisfacción general con el grupo y grado de ayuda percibido con respecto a sus hijos.
Cuestionarios administrados a los profesoresComportamiento del alumno. Se utilizó el Listado de Comportamientos Infantiles 4-16, para profesores (Teacher Report Form [TRF]; Achenbach y Edelbrock, 1986).
Aptitudes. El tutor facilitó las puntuaciones obtenidas en la Batería de Aptitudes Diferenciales y Generales (BADyG-E3-Renovado; Yuste, Martínez y Galve, 2005).
ProcedimientoLa evaluación se dividió en 2 partes. Una primera en la que citamos al menor para explicarle el procedimiento del grupo y valorar sus expectativas acerca de este. Posteriormente realizamos conjuntamente con el menor los cuestionarios y las escalas autoinformados. En una segunda parte de la evaluación, realizamos la entrevista estructurada con la familia y preguntamos por 3 objetivos que la familia creía más relevantes para trabajar con su hijo. Es significativo resaltar que en la evaluación, al comentar a la familia acerca del «grupo de ansiedad infantil», la reacción de la familia fue «mi hijo no tiene nada de eso de ansiedad, solo quiero que suba al ascensor y no salga corriendo». Dedicamos por ello un tiempo extra a crear un vínculo con la familia y a elaborar desde la psicoeducación las ideas preconcebidas e implicaciones que estas pudieran tener. Todas las pruebas realizadas con el menor se volvieron a aplicar a las 2 semanas de finalizar el grupo (con excepción del FSSC-R) y a los padres se les volvió a pedir que contestaran únicamente el STAI. Ambos respondieron un cuestionario de satisfacción tras la intervención. Se les dio cita con la psiquiatra (referente original) para una revisión rutinaria a los 2 meses de la evaluación posterior al grupo para valorar la evolución del paciente.
Historia del problemaLos padres del menor refieren que D.A. lleva varios años con dificultades para montarse en los ascensores. Hace 5 años montó en un ascensor que «bajó dando tumbos» y comenzó a tener ciertos reparos con los ascensores. Dos años más tarde se quedó encerrado en uno con toda su familia. El paciente refiere que su hermana menor se angustió mucho, empezó a llorar y verbalizaba «nos vamos a morir». Esto a él le preocupó mucho y también reaccionó llorando. Ante dicha situación refiere que «mi padre me dio una bofetada para que me calmara». Ahora no puede montar en ascensor en ningún lado y aunque tenga que subir 20 pisos por las escaleras, lo hace a pie.
Explican que desde hace medio año tampoco se monta en el metro o en el tren porque tiene miedo. Vio en la televisión que había habido un supuesto aviso de bomba yihadista, que terminó siendo ficticio. Tras esto, escuchó en el tren comentar a unas señoras que había una amenaza de bomba. Esto le angustió de forma irracional, «salió corriendo por medio de la calle y llegó a casa de la abuela corriendo y casi lo pilla un taxi porque ni miraba por donde corría». El padre refiere que esta es una de las conductas que más le preocupan.
Comentan otras dificultades y temores generales que antes no ocurrían. «Antes se quedaba solo en casa. Después, durante una época, no podía quedarse solo porque en el colegio pusieron una película de miedo». Asimismo, el padre refiere que durante el último año ha ido alguna vez a la cama de los padres porque tenía miedo, cuando antes no lo hacía. En general, «tiene manías y hace un ritual antes de acostarse» y «ayer se asustó por un ruido fuerte y salió corriendo del cuarto».
El menor, durante la evaluación, también refiere fobia a las agujas, pinchazos y/o inyecciones. Relata que en el pasado ha intentado evitar las situaciones: «me pongo tan nervioso que alguna vez he llorado y me he agarrado a las puertas de casa para no ir al médico. Una vez lograron llevarme, pero en cuanto entró el médico en la sala salí corriendo y me tuvieron que perseguir por el hospital».
Finalmente, en la evaluación aparecen rasgos perfeccionistas con respecto a actividades académicas y ante situaciones que representan una evaluación. Refiere ponerse muy nervioso ante exámenes, competiciones o partidos, «porque pienso que no lo voy a hacer bien, aunque luego suelo ser de los mejores». Otra preocupación que D.A. verbaliza es el inminente cambio al instituto: «en los IES ocurren cosas malas».
Su padre lo describe como «buena persona, serio, responsable, reflexivo, trabajador y constante». Es autónomo para su cuidado y organización. Acepta bien las normas y los límites sin retar a los adultos, aunque se enfada ante las frustraciones. Por otro lado, el padre refiere que es sensible y llora con facilidad, sobre todo si se le regaña. Tiene aficiones y las disfruta, es muy ordenado y perfeccionista. Se relaciona bien, aunque el padre comenta que es más bien reservado y tiene pocos amigos. Con los amigos que tiene queda para trabajos o para jugar en casa y no suele bajar a la calle.
Análisis topográfico y funcionalEl diagnóstico clínico de D.A. es de fobia específica. Entre los antecedentes encontramos que el inicio de su sintomatología coincide con quedarse encerrado en el ascensor. Otra variable precipitante fue su segunda experiencia negativa en otro ascensor. Ambos sucesos supusieron un cambio en la percepción de seguridad de D.A. Encontramos que otra variable precipitante fue ver sucesos de ataques terroristas en la televisión. Los antecedentes externos actuales para D.A. son todas aquellas situaciones que impliquen montarse en un ascensor, montarse en el metro, escuchar conversaciones que tengan que ver con bombas o ataques terroristas, tener que ir al médico para hacerse una analítica de sangre, y quedarse solo a oscuras. Ante estas circunstancias aparecen pensamientos negativos (antecedentes internos actuales) del tipo «algo catastrófico va a pasar», «me va a pasar algo malo», «me puedo morir», «me puedo quedar encerrado», «nadie me va a ayudar si algo pasa», provocando gran malestar. Este malestar se manifiesta en D.A mediante sudoración, taquipnea, palpitaciones y tensión muscular. Otras manifestaciones que D.A. refiere son inquietud, excitación o impaciencia, dificultad para concentrarse, sensación de tener la mente en blanco y dificultades para conciliar el sueño. D.A. cree que estas preocupaciones son más elevadas que en otros niños de su edad y refiere no poder controlarlas cuando aparecen, estando presentes la mayoría de los días desde hace unos 4 años.
La explicación teórica de la génesis del trastorno está fundamentada en la teoría de Rachman (1977). En su conceptualización de la fobia, basada en principios de neocondicionamiento, propone 3 vías de adquisición de las fobias: a) condicionamiento directo; b) aprendizaje observacional, y c) transmisión de la información. Aunque existen menos estudios acerca de los mecanismos de adquisición de las fobias en niños y adolescentes, parece que el modelado y la transmisión de la información (vías indirectas) pueden ser más relevantes. En este caso, D.A. parece haber adquirido la fobia a los ascensores por condicionamiento directo (experimentar una situación aversiva dentro de un ascensor), mientras que la aversión al metro ha sido a través de transmisión de la información (ver en la televisión una situación altamente traumática). Carecemos de información sobre su fobia SID, y la familia no refiere que el modelado ni que la predisposición familiar puedan ser una opción.
Con respecto a la explicación teórica del mantenimiento del trastorno, la clásica teoría de la extinción no es suficiente para explicar por qué si no hay exposiciones (dado que el paciente evita la situación temida) el miedo perdura. La teoría de la incubación de Eysenk (Eysenck, 1979, 1985) explica no solo que las exposiciones no reforzadas mantengan la respuesta de miedo, sino que incluso pueda aumentar. La presentación de estímulos condicionados no reforzados (EC) induce, en ciertas circunstancias, a un mantenimiento o incluso fortalecimiento de las respuestas condicionadas (RC) en vez de extinguirse. Según Chorot (1989), tienen que darse ciertas circunstancias para que ocurra la ley de la incubación: a) un condicionamiento pavloviano tipo B (las RC y las respuestas incondicionadas [RI] son similares. Tanto el estímulo incondicionado [EI], por naturaleza, como el EC, por asociación con el EI, poseen propiedades de drive. La mera presentación del EC, sin EI reforzador, no va necesariamente seguida de no-reforzamiento, ya que la propia RC puede actuar como reforzador por su similitud con la RI [Grant, 1964]); b) un nivel relativamente elevado de respuestas al miedo, y c) repeticiones breves de exposición al estímulo fóbico. En este caso, la familia refiere un par de intentos fracasados de «intentar superar sus miedos» que probablemente hayan contribuido al mantenimiento y agudización de la fobia. Al intentar exponerse por su cuenta, los niveles de ansiedad fueron tan elevados que obligaron a abandonar la situación en el momento álgido de los síntomas. Probablemente la ley de incubación ha actuado en este caso manteniendo la respuesta de miedo debido a las conductas de escape.
Nuestra hipótesis inicial es que cada vez que D.A. evita una de las situaciones temidas, se refuerza negativamente la conducta de escape, aumentando la probabilidad de que la repita en un futuro. Igualmente, las exposiciones breves que ha tenido ante el EC (ascensor) se han asociado a una resistencia a la extinción debido a la conducta de escape.
Procedimiento terapéuticoLa evaluación demostraba 2 áreas problema: 1) sintomatología ansiosa ante situaciones de evaluación externa y miedo al fracaso; 2) fobias específicas a los ascensores, al metro, a las inyecciones y a la palabra «bomba». Si bien la demanda inicial fue exclusivamente el tratamiento para las fobias, «que pueda usar un ascensor que no sea el de su casa» y «que cuando escuche algo relacionado con bombardeos, no salga corriendo», consideramos pertinente la inclusión del menor en un grupo de TCC. Los objetivos del grupo eran el manejo de la ansiedad, expectativas irracionales, pensamientos polarizados y la excesiva autoexigencia personal a la vez que se fomenta la relación con iguales. Se propuso trabajar las fobias de forma individual tras las sesiones grupales. Por ello se sugirió un diseño A: línea base-B: tratamiento (A-B).
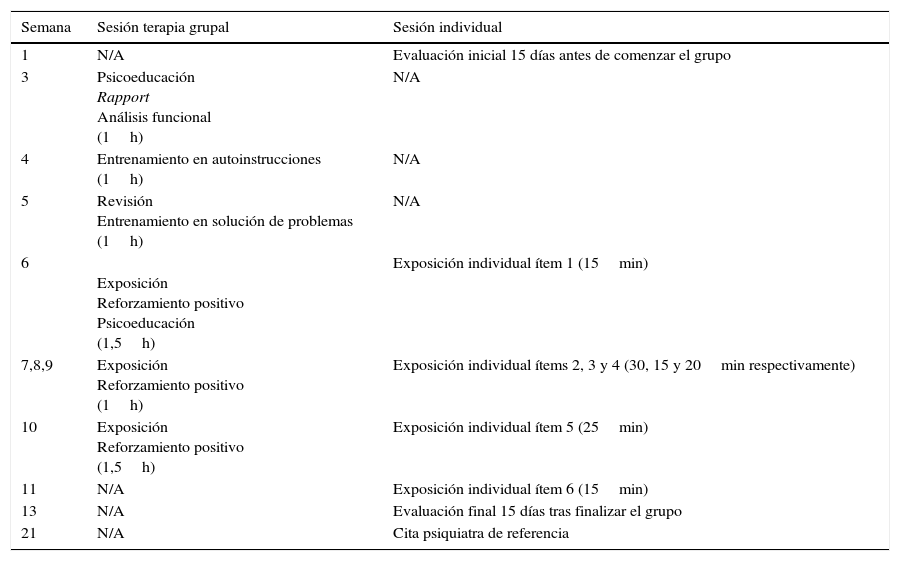
Sintomatología ansiosa generalTCC grupal. Realizamos una adaptación grupal del BCC (Beidas et al., 2013; Crawley et al., 2013). El grupo estaba formado por 6 menores, 2 mujeres y 4 varones, entre 8-12 años (media de 9,5 años) con diagnóstico de trastorno de ansiedad generalizada (TAG), fobia social (FS) o trastorno de ansiedad por separación (TAS). En la tabla 1 se pueden ver los componentes de las 8 sesiones, correspondientes a una sesión semanal de una hora u hora y media de duración, divididas en 2 módulos: a) modulo 1: psicoeducación de la ansiedad, análisis funcional, entrenamiento en autoinstrucciones y entrenamiento en solución de problemas; b) módulo 2: exposiciones y refuerzo positivo. Algunas exposiciones se propusieron como tareas para casa en aquellos casos con dificultades para separarse de sus padres, dormir solos o con la luz apagada, y se realizaron 2 exposiciones en formato grupal (hacer un examen y exponer un tema en público con asistentes adultos desconocidos).
Contenido de las sesiones clínicas de la terapia grupal
| Componentes terapéuticos | Objetivos | Interacciones clínicas | |
|---|---|---|---|
| 1 | Psicoeducación Rapport Análisis funcional | Sesión con los niños (60min) • Crear enganche terapéutico • Introducción al BCBT • Normalizar la ansiedad • Fomentar la participación • Introducción del concepto de «jerarquía de ansiedad» y del «termómetro de los sentimientos» • Asignar una tarea DQP | Sesión con los padres (30min) • Proveer información del BCBT • Aprender más acerca de las situaciones ansiógenas para sus hijos • Ofrecer maneras concretas en las que los padres pueden involucrarse en el programa |
| 2 | Entrenamiento en autoinstrucciones | • Revisar la tarea DQP de la sesión 1 • Identificar las reacciones somáticas específicas reactivas a las situaciones ansiógenas que presentan los niños • Introducir el paso «T» • Introducir el concepto de «autoverbalizaciones» • Hablar sobre las autoverbalizaciones en las situaciones ansiógenas • Diferenciar las autoverbalizaciones ansiógenas de las autoverbalizaciones de afrontamiento • Introducir el paso «EM» • Comenzar a construir una jerarquía de las situaciones que provocan ansiedad • Asignar una tarea DQP | |
| 3 | Revisión Entrenamiento en solución de problemas | • Revisar la tarea DQP de la sesión 2 • Introducir el paso «O» y el paso «R» • Introducir el entrenamiento en solución de problemas • Planear la siguiente exposición • Asignar una tarea DQP | |
| 4 | Exposición Reforzamiento positivo Psicoeducación | Sesión con los niños (60min) • Revisar la tarea DQP de la sesión 3 Finalizar la jerarquía de situaciones ansiógenas • Repasar la idea de progresar desde el aprendizaje de nuevas habilidades a practicar las nuevas habilidades • Repasar y aplicar el plan «temor» a una nueva situación ansiógena • Comenzar a practicar la exposición con situaciones de poca ansiedad • Planear la/s tarea/s de exposición para la sesión 5 • Recordarles que también hay sesión con los padres • Asignar una tarea DQP | Sesión con los padres (30min) • Proveer información acerca de la segunda parte del tratamiento (por ej. tareas de exposición) • Ofrecer a los padres la oportunidad de hacer preguntas y comentar sus dudas/preocupaciones • Aprender más acerca de las situaciones ansiógenas para sus hijos • Ofrecer maneras concretas en las que los padres pueden involucrarse en la segunda mitad del tratamiento |
| 5,6,7 | Exposición Reforzamiento positivo | • Revisar la tarea DQP de la sesión previa • Practicar la exposición en situaciones ansiógenas • Planear la/s tareas/s de exposición para la siguiente sesión • Asignar una tarea DQP | |
| 8 | Exposición Reforzamiento positivo | • Revisar la tarea DQP de la sesión 7 • Realizar una tarea de exposición final en una situación de elevada ansiedad • Repasar y resumir el programa de tratamiento • Cerrar la relación terapéutica |
BCBT: brief cognitive behavioral therapy (terapia cognitivo-conductual breve); DQP: demostrar que puedo; paso EM: ¿esperas que pase algo?; paso O: operaciones que ayudan; paso R: resultados y recompensas; paso T: ¿tienes miedo?
Exposiciones. Tras cada sesión grupal del módulo 2 (ver tabla 2), el paciente se quedaba en el centro para realizar de forma individual exposiciones graduadas con los terapeutas que variaban en duración. Se creó conjuntamente con el paciente una jerarquía de 2 situaciones temidas para lograr la habituación al estímulo temido. En la tabla 3 se muestran los ítems en orden ascendente de dificultad para la fobia a los ascensores y para la fobia al metro.
Organización de las sesiones individuales semanales con relación a la terapia grupal
| Semana | Sesión terapia grupal | Sesión individual |
|---|---|---|
| 1 | N/A | Evaluación inicial 15 días antes de comenzar el grupo |
| 3 | Psicoeducación Rapport Análisis funcional (1h) | N/A |
| 4 | Entrenamiento en autoinstrucciones (1h) | N/A |
| 5 | Revisión Entrenamiento en solución de problemas (1h) | N/A |
| 6 | Exposición Reforzamiento positivo Psicoeducación (1,5h) | Exposición individual ítem 1 (15min) |
| 7,8,9 | Exposición Reforzamiento positivo (1h) | Exposición individual ítems 2, 3 y 4 (30, 15 y 20min respectivamente) |
| 10 | Exposición Reforzamiento positivo (1,5h) | Exposición individual ítem 5 (25min) |
| 11 | N/A | Exposición individual ítem 6 (15min) |
| 13 | N/A | Evaluación final 15 días tras finalizar el grupo |
| 21 | N/A | Cita psiquiatra de referencia |
Jerarquía de situaciones temidas: a) montarse en un ascensor; b) montarse en el metro
| Montarse en un ascensor |
|---|
| • Ítem 1: acercarse al ascensor de su casa y dibujarlo para el grupo. Acercarse a un ascensor de un sitio desconocido y dibujarlo para el resto del grupo (4 USA) • Ítem 2: entrar dentro de un ascensor con las puertas abiertas (terapeutas sostienen la puerta). Utilizar técnicas aprendidas en alto. Modelado por el terapeuta (8 USA) • Ítem 3: entrar dentro de un ascensor con las puertas abiertas (terapeutas sostienen la puerta). Utilizar técnicas aprendidas para sí mismo (5 USA) • Ítem 4: entrar en ascensor. Cerrar puertas y subir-bajar pisos con los terapeutas dentro del ascensor (8 USAS) • Ítem 5: entrar en ascensor. Cerrar puertas y subir-bajar pisos solo (8 USA) • Ítem 6: cambiar de ascensor para generalizar resultados. Montacargas del centro de salud. Entrar en ascensor. Cerrar puertas y subir-bajar pisos solo (4 USA) • Sesiones para casa. Continuar con diferentes ascensores. El de casa, el de la playa, el del centro comercial o el del parking del coche (2 USA) Montarse en el metro • Ítem 1: bajar al metro y quedarse en los tornos rotatorios de entrada (4 USAS). • Ítem 2: bajar al metro y quedarse en la vía del tren (6 USAS). • Ítem 3: entrar en el vagón del metro con los padres. Utilizar técnicas aprendidas en alto (8 USAS). • Ítem 4: entrar en el vagón de metro con los padres. Utilizar técnicas aprendidas para sí mismo (7 USAS). • Ítem 5: bajar al metro con un padre, entrar en el vagón del metro él solo, mientras otro de los padres espera en otra estación (6 USAS). • Sesiones para generalizar. Continuar con la exposición en diferentes estaciones de metro (2 USAS). |
Utilizamos como herramienta las fichas de trabajo propuestas por Torrents-Rodas et al. (2015). Los autores proponen que la eficacia de la exposición no tiene tanto que ver con mantenerse en la situación temida hasta la reducción de ansiedad, sino que el mecanismo eficaz es la violación de expectativas iniciales (habitualmente irreales y desproporcionadas con la realidad). Por ello diseñan sesiones de exposición que violen al máximo las expectativas de las consecuencias nocivas que anticipa el paciente, ya sea en frecuencia o en intensidad (Gallistel y Gibbon, 2000; Rescorla y Wagner, 1972). Esta técnica se basa en la hipótesis de que la discrepancia entre el resultado y la expectativa previa es crucial para que un nuevo aprendizaje se produzca (Rescorla y Wagner, 1972), así como para desarrollar nuevas expectativas que inhiban y desafíen las previas expectativas excitatorias.
En la tabla 4 mostramos los ejercicios de violación de expectativas que utilizamos durante la exposición. Como se podrá comprobar, los porcentajes son bastante realistas dado que en este punto de la terapia ya lo habíamos trabajado a nivel grupal. Como anotación, en un comienzo el paciente comentaba al resto del grupo «estoy un 90% seguro de que va a pasar».
Ejemplos de ejercicios de exposición en la fobia específica
| Previamente a la exposición | Sesión 1 |
| Objetivo | Permanecer dentro de un ascensor, con los terapeutas y las puertas abiertas hasta que no haya ansiedad. Puede conversar y distraerse |
| ¿Qué es lo que más te preocupa que pueda ocurrir? | “Que se cierren las puertas, que nos quedemos atrapados, o que el ascensor se caiga contra el suelo. Que me angustie mucho” |
| Probabilidad de que ocurra: 0-100 | “Angustiarme un 100%. Yo diría que el resto como 90%, pero como ya hemos hablado de las probabilidades reales, un 10%” |
| Tras la exposición | |
| ¿Ocurrió? | “No” |
| ¿Cómo lo sabes? | “No se cerraron las puertas. No se cayó el ascensor. Sí, me he angustiado” |
| ¿Qué has aprendido? | “Me he angustiado, pero luego se ha ido pasando y no ha sido tan malo como me lo esperaba. Puedo estar dentro de un ascensor hablando con gente para distraerme y no pasarlo tan mal” |
| Previamente a la exposición | Sesión 2 |
| Objetivo | Permanecer dentro de un ascensor, con los terapeutas y las puertas abiertas hasta que no haya ansiedad. Sin hablar, usando técnicas aprendidas de forma encubierta |
| ¿Qué es lo que más te preocupa que pueda ocurrir? | “Que me angustie mucho otra vez. Ya vi que si sujetabais las puertas no se cerraban, pero aún me angustia que se caiga. Como no puedo hablar, que mis pensamientos me atormenten” |
| Probabilidad de que ocurra: 0-100 | 5% |
| Tras la exposición | |
| ¿Ocurrió? | “No” |
| ¿Cómo lo sabes? | “No se cerraron las puertas. No se cayó el ascensor. Sí, me he angustiado, pero mucho menos” |
| ¿Qué has aprendido? | “La ansiedad ha bajado a 0 mucho más rápido que la vez anterior. Hasta me estaba aburriendo de estar dentro del ascensor” |
| Previamente a la exposición | Sesión 4 |
| Objetivo | Permanecer dentro de un ascensor, con los terapeutas. Las puertas se cerrarán para subir/bajar pisos. Realizar 20 subidas/bajadas o hasta que la ansiedad baje a 0 |
| ¿Qué es lo que más te preocupa que pueda ocurrir? | “Que nos quedemos atrapados porque las puertas no se abren, o que el ascensor se caiga contra el suelo” |
| Probabilidad de que ocurra: 0-100 | “Que me angustie, 100%. Hoy lo de cerrar las puertas me preocupa mucho más. Un 20% de que ocurra” |
| Tras la exposición | |
| ¿Ocurrió? | “No” |
| ¿Cómo lo sabes? | “Las puertas se abrieron y cerraron con normalidad. No se cayó el ascensor” |
| ¿Qué has aprendido? | “Que el ascensor ha dado botes, pero eso es normal en los ascensores y no significa que se vaya a caer. Hemos contado las personas que en el Centro de Salud cogían ese ascensor durante 10 minutos y han pasado muchísimas personas. Ninguna se ha quedado encerrada” |
| Previamente a la exposición | Sesión 5 |
| Objetivo | Subir/bajar dentro de un ascensor solo. El terapeuta esperará en el piso que acuerden. Hacerlo hasta que la ansiedad baje a 0 |
| ¿Qué es lo que más te preocupa que pueda ocurrir? | “Que si me quedo atrapado, nadie me escuche y me venga a buscar” |
| Probabilidad de que ocurra: 0-100 | “Como llevo móvil, y tú sabes que estoy en el ascensor, y mi padre me espera en la sala de espera, un 2%” |
| Tras la exposición | |
| ¿Ocurrió? | “No” |
| ¿Cómo lo sabes? | “No me quedé atrapado, así que nadie tuvo que venir a buscarme” |
| ¿Qué has aprendido? | “Puedo subir y bajar en un ascensor yo solo. No lo hubiera pensado nunca. Y puedo tener elementos que me ayuden en caso que ocurriera algo malo. Puedo avisar por teléfono” |
Durante la terapia grupal se enfatizó mucho la violación de expectativas a nivel teórico. El paciente explicaba la situación que le daba miedo y qué era aquello que creía que podía ocurrir. Luego se le pedía que estimara el porcentaje de que aquello realmente ocurriera de 0-100. Los compañeros, uno a uno, contrarrestaban ese porcentaje con su propia estimación (generalmente más cercana a la realidad) y las razones por las que contrarrestaban las hipótesis del compañero. También utilizamos estímulos positivos como técnica durante la exposición ya que se han visto buenos resultados en población adulta (Waters et al., 2014). El menor utilizó imágenes de los videojuegos que más le gustan, de los partidos de tenis que juega y de la piscina. También se reforzó el empleo del «¡yo puedo!» ensayado durante el grupo, en el que los niños recordaban situaciones pasadas en las que fueron capaces de superar una situación y luego repetían en alto la autoinstrucción «¡yo puedo!».
En la primera exposición se utilizó el modelado con el terapeuta favoreciendo que el paciente recordara las expectativas alternativas, los porcentajes más ajustados a la realidad. Luego se le pedía que comprobase si estas expectativas se habían confirmado o no durante la exposición. Después el paciente verbalizaba en alto las técnicas (autodirección abierta) y, por último, las pensaba para sí mismo (autodirección encubierta). A pesar del planteamiento de Torrents-Rodas et al. (2015), mantuvimos la premisa de prolongar la exposición hasta que la ansiedad llegase a un nivel mínimo de 0 unidades subjetivas de ansiedad (USA). Tras cada minuto de exposición se le preguntaba al menor por su nivel de ansiedad (0-8 USA). Se instruyó a los familiares para que fueran coterapeutas y realizaran las mismas técnicas en el metro.
Consideraremos que el tratamiento grupal es efectivo si hay una reducción significativa en la escala de ansiedad infantil SCAS de Spence, ya que es una medida general de ansiedad, con buenas propiedades psicométricas y ampliamente utilizada en el campo de la investigación. Asimismo, consideraremos que las intervenciones por medio de la exposición serán efectivas si el paciente logra exponerse a todos los ítems de la jerarquía de situaciones temidas y finaliza la exposición con un nivel mínimo de ansiedad.
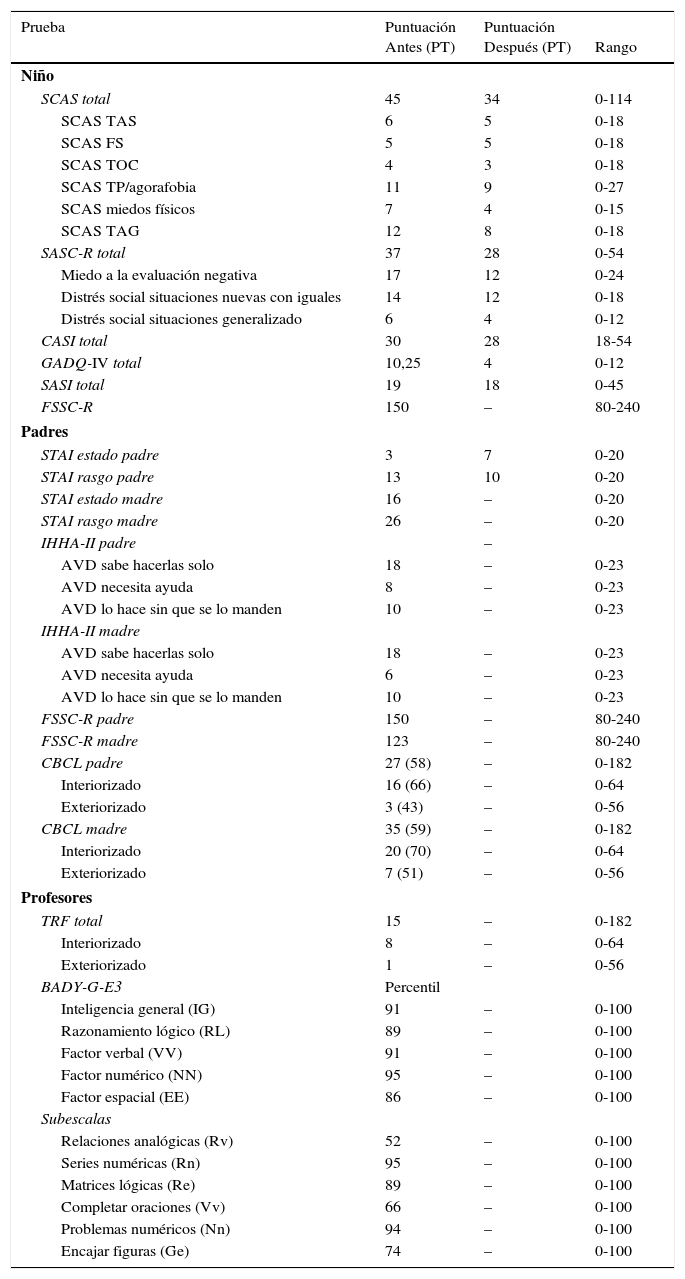
ResultadosEn la tabla 5 se muestran las puntuaciones antes y después del tratamiento en los cuestionarios del estudio. En el SCAS hay una disminución de todas las puntuaciones (con excepción de la subescala de fobia social, que permanece estable). Es llamativa la disminución de las puntuaciones en el cuestionario de ansiedad generalizada GADQ-IV. El menor respondió al FSSC-R con una puntuación total de 150: 18 ítems (22,5%) con miedo máximo, 34 ítems (42,5%) con miedo medio, y 28 ítems (35%) con nada de miedo. El padre respondió al FSSC-R con una puntuación total de 140: 10 ítems (12,5%) con miedo máximo, 40 ítems (50%) con miedo medio, y 30 ítems (37%) con nada de miedo. La madre respondió al FSSC-R con una puntuación total de 123: 6 ítems (7,5%) con miedo máximo, 31 ítems (38,5%) con miedo medio, y 43 ítems (53,5%) con nada de miedo. Observamos notable divergencia entre las respuestas que dan el menor y sus padres, sobre todo comparado con la madre, que valora los miedos del joven muy por debajo de la percepción de este. Al compaar las puntuaciones basales con las recogidas tras el grupo, las puntuaciones del padre en el STAI-estado aumentan. No tenemos datos de la madre después del tratamiento. Utilizando los puntos de corte recomendados por Achenbach (Sardinero-García, Pedreira-Massa y Muñiz, 1997), ninguna subescala del CBCL apunta a valores clínicos, con excepción de la subescala de problemas sociales (p: PD=7, PT=70; m: PD=6, PT=68), que empiezan a requerir atención, y la subescala de quejas somáticas (p: PD=6, PT=72; m: PD=7, PT=75), que se sitúa por encima de la media. Asimismo, ambos padres informan de síntomas interiorizados por encima de la media y prácticamente ningún síntoma exteriorizado. Los profesores informan de puntuaciones más moderadas tanto en los síntomas interiorizados como exteriorizados, no siendo ninguna subescala clínicamente significativa.
Puntuaciones antes del tratamiento y después del tratamiento en los principales cuestionarios
| Prueba | Puntuación Antes (PT) | Puntuación Después (PT) | Rango |
|---|---|---|---|
| Niño | |||
| SCAS total | 45 | 34 | 0-114 |
| SCAS TAS | 6 | 5 | 0-18 |
| SCAS FS | 5 | 5 | 0-18 |
| SCAS TOC | 4 | 3 | 0-18 |
| SCAS TP/agorafobia | 11 | 9 | 0-27 |
| SCAS miedos físicos | 7 | 4 | 0-15 |
| SCAS TAG | 12 | 8 | 0-18 |
| SASC-R total | 37 | 28 | 0-54 |
| Miedo a la evaluación negativa | 17 | 12 | 0-24 |
| Distrés social situaciones nuevas con iguales | 14 | 12 | 0-18 |
| Distrés social situaciones generalizado | 6 | 4 | 0-12 |
| CASI total | 30 | 28 | 18-54 |
| GADQ-IV total | 10,25 | 4 | 0-12 |
| SASI total | 19 | 18 | 0-45 |
| FSSC-R | 150 | – | 80-240 |
| Padres | |||
| STAI estado padre | 3 | 7 | 0-20 |
| STAI rasgo padre | 13 | 10 | 0-20 |
| STAI estado madre | 16 | – | 0-20 |
| STAI rasgo madre | 26 | – | 0-20 |
| IHHA-II padre | – | ||
| AVD sabe hacerlas solo | 18 | – | 0-23 |
| AVD necesita ayuda | 8 | – | 0-23 |
| AVD lo hace sin que se lo manden | 10 | – | 0-23 |
| IHHA-II madre | |||
| AVD sabe hacerlas solo | 18 | – | 0-23 |
| AVD necesita ayuda | 6 | – | 0-23 |
| AVD lo hace sin que se lo manden | 10 | – | 0-23 |
| FSSC-R padre | 150 | – | 80-240 |
| FSSC-R madre | 123 | – | 80-240 |
| CBCL padre | 27 (58) | – | 0-182 |
| Interiorizado | 16 (66) | – | 0-64 |
| Exteriorizado | 3 (43) | – | 0-56 |
| CBCL madre | 35 (59) | – | 0-182 |
| Interiorizado | 20 (70) | – | 0-64 |
| Exteriorizado | 7 (51) | – | 0-56 |
| Profesores | |||
| TRF total | 15 | – | 0-182 |
| Interiorizado | 8 | – | 0-64 |
| Exteriorizado | 1 | – | 0-56 |
| BADY-G-E3 | Percentil | ||
| Inteligencia general (IG) | 91 | – | 0-100 |
| Razonamiento lógico (RL) | 89 | – | 0-100 |
| Factor verbal (VV) | 91 | – | 0-100 |
| Factor numérico (NN) | 95 | – | 0-100 |
| Factor espacial (EE) | 86 | – | 0-100 |
| Subescalas | |||
| Relaciones analógicas (Rv) | 52 | – | 0-100 |
| Series numéricas (Rn) | 95 | – | 0-100 |
| Matrices lógicas (Re) | 89 | – | 0-100 |
| Completar oraciones (Vv) | 66 | – | 0-100 |
| Problemas numéricos (Nn) | 94 | – | 0-100 |
| Encajar figuras (Ge) | 74 | – | 0-100 |
AVD: actividades de la vida diaria; BADY-G-E3: Batería de Aptitudes Diferenciales y Generales; CASI: Índice de Sensibilidad a la Ansiedad para Niños; CBCL: Listado de Comportamientos Infantiles, versión de padres; FS: fobia social; FSSC-R: Cuestionario de Miedos para Niños-Revisado; GADQ-IV: Cuestionario del Trastorno de Ansiedad Generalizada-IV; IHHA-II: Inventario de Hábitos y Habilidades de Autonomía-II; PT: puntuación típica; SASC-R: Escala de Ansiedad Social para Niños Revisada; SASI: Inventario de Ansiedad de Separación; SCAS: Escala de Ansiedad Infantil de Spence; STAI: Inventario de Ansiedad Estado-Rasgo; TAG: trastorno de ansiedad generalizada; TAS: trastorno de ansiedad por separación; TOC: trastorno obsesivo-compulsivo; TP: trastorno de pánico; TRF: Listado de Comportamientos Infantiles, versión para profesores.
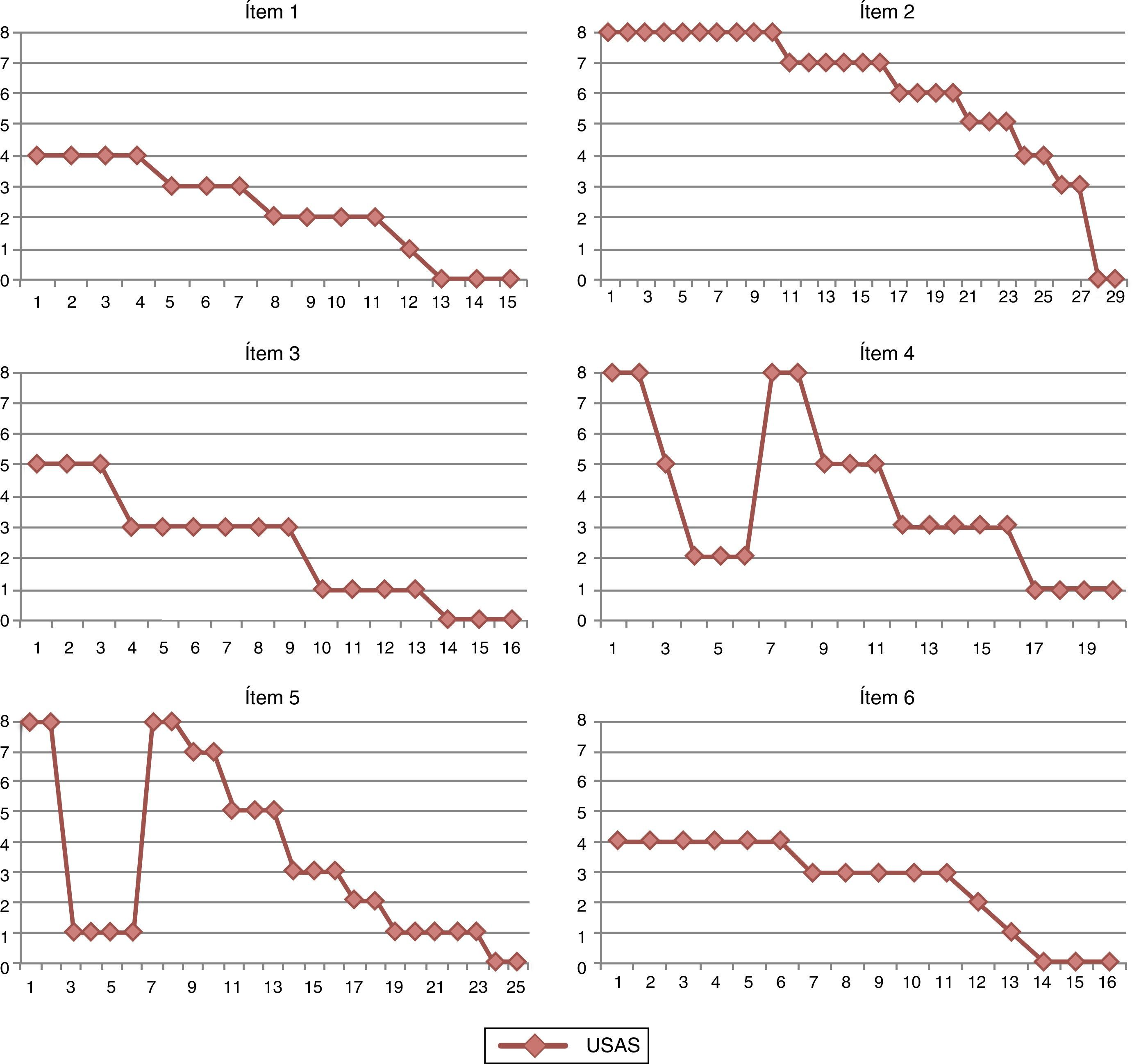
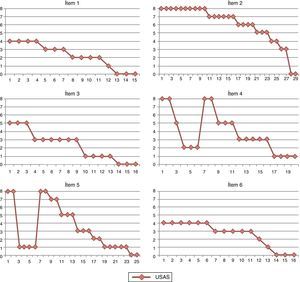
La figura 1 muestra los niveles de ansiedad referidos por el paciente durante las sesiones de exposición a los ascensores. El menor se expuso a todos los ítems y como puede observarse, llegó a la completa reducción de la ansiedad (0 USA) en todos ellos. En los ítems 4 y 5 se muestra una recuperación del miedo ante la anticipación del siguiente nivel de dificultad de la exposición, que luego disminuye y remite con la habituación al estímulo. Finalmente, la figura 2 muestra las respuestas que nuestro paciente refirió en el cuestionario de satisfacción, destacando como promotores de cambio los siguientes elementos: la violación de expectativas (porcentaje de realidad), las sesiones de exposición (retos), la relación terapéutica y «habérselo pasado bien» en el grupo.
Por último, en la cita con su psiquiatra de referencia a los 2 meses tras la finalización de la intervención se revisa la evolución del paciente. La familia comenta que el miedo a los ascensores ha desistido y que han estado trabajando el miedo a viajar en metro siguiendo las directrices de consulta con resultados muy positivos. El menor refiere hacer pequeños trayectos solo.
DiscusiónPresentamos el caso de un adolescente varón de 12 años de edad derivado a salud mental infanto-juvenil. El paciente presentaba rasgos ansiosos, predominando el diagnóstico de fobias específicas que afectaban a su vida diaria. Se intervino sobre la sintomatología ansiosa general mediante la TCC BCC (Beidas et al., 2013; Crawley et al., 2013), la cual adaptamos a un formato grupal. Se intervino sobre la fobia específica a los ascensores (en el centro) y al metro (realizada con los familiares como coterapeutas) mediante técnicas de exposición (Muris y Merckelbach, 1998). Asociado a este diagnóstico concurrían otras fobias como a la SID y a la palabra «bomba». El paciente se expuso a todos los ítems planteados hasta que el nivel de ansiedad fue mínimo y se eliminaron las conductas de evitación. Asimismo, el nivel general de ansiedad se redujo considerablemente, consiguiendo con éxito los objetivos propuestos en el tratamiento.
Primero, consideramos que la inclusión del menor en una terapia de formato grupal con iguales podía ser altamente beneficiosa dadas las dificultades sociales de las que informaban los padres. No somos conocedores de que hasta la fecha se haya utilizado el BCC en formato grupal. Por ello señalamos que esta TCC abreviada, prescindiendo de las técnicas de relajación, es eficaz también en formato grupal. Se pudo incidir en varios componentes que maximizaron la eficacia de la exposición en vivo, como son la focalización en estímulos positivos (Waters et al., 2014) y la violación de las expectativas (Torrents-Rodas et al., 2015). El menor refirió que este último componente había sido clave para su tratamiento. Así, podemos concluir que la inclusión de esta técnica también es muy útil en población infanto-juvenil, ya que hasta la fecha solo se ha estudiado en población adulta.
Segundo, el paciente tuvo muy buena disposición para realizar las exposiciones en el ascensor. Consideramos que la buena relación terapeuta-paciente fue un factor decisivo, teniendo especial importancia en población infantil. El menor no evitó y realizó todas las exposiciones. Como era esperable, la ansiedad se reactivó en los últimos ítems al enfrentarse a situaciones más temidas (subir y bajar con el ascensor y hacerlo solo). Manteniendo al menor el tiempo suficiente en la situación temida, la ansiedad disminuyó a 0 USA en todos los ítems. También fue esencial contar con la ayuda de la familia, que actuó como coterapeuta en el miedo a montarse en el metro, cuya intervención también fue exitosa. Es importante resaltar que el paciente, por sí mismo, realizó una exposición a las inyecciones cuando tuvo que hacerse una analítica durante el transcurso del grupo. Refirió, una vez pasado el evento, que se había enfrentado a la situación temida con gran éxito y estaba sorprendido y orgulloso de su logro. Tal como se refiere en la literatura, hubo una mejoría de aquellos diagnósticos asociados, aunque no se interviniera en ellos directamente (Ollendick et al., 2010; Öst et al., 2001). La generalización de la eficacia de un tratamiento de fobia específica a otra fobia es independiente del tipo de fobia (p. ej., animal, situacional o ambiental-natural) (Antony, Brown y Barlow, 1997). Creemos que aunque el tratamiento para las fobias SID requiere un abordaje específico, la generalización ha sido posible dado que en la fobia SID que presentaba el menor no existía el componente de desvanecimiento que se observa en el 75% de las fobias SID porque siempre evitaba la situación.
El estudio no está exento de limitaciones. Al tratarse de un estudio de caso único, la generalización de resultados es limitada. Los datos recogidos a través de la familia, administrados al comienzo del grupo, solo se utilizan para describir el comportamiento del menor pero no permiten comparar la efectividad de la intervención dado que no se administraron al finalizar el grupo. No pudimos tratar directamente todas las fobias ni controlar variables extrañas, puesto que los familiares, siguiendo nuestras instrucciones, actuaron como coterapeutas para la exposición a montarse en el metro. Tampoco hemos podido realizar un seguimiento del paciente y sería deseable poder medir si los beneficios adquiridos se mantienen tras meses del tratamiento.
A pesar de estas limitaciones, el tratamiento ha sido efectivo, logrando la exposición y eliminando las conductas de evitación que el paciente presentaba, generalizándose estas respuestas sobre otras fobias que no entraban dentro de los objetivos terapéuticos. Asimismo, las expectativas irracionales, los pensamientos polarizados y el nivel de ansiedad en general se redujeron notablemente. La TCC grupal potenció especialmente la violación de expectativas y la focalización en estímulos positivos, los cuales fueron percibidos por el paciente como los mecanismos que más beneficios le aportaron para enfrentarse a la exposición.
Basados en estos resultados, podemos concluir que la adaptación del BCC a formato grupal es útil, como tratamiento complementario a la exposición en vivo, en pacientes con fobia específica. Consideramos que desde la sanidad pública se debe intervenir en los casos de fobia mediante aquellas terapias que han demostrado su eficacia en los casos infanto-juveniles. No hay estudios que hayan empleado esta intervención en formato grupal, y su aplicación en el contexto de la sanidad pública española es totalmente factible, pudiéndose atender a más niños con los mismos recursos temporales y de profesionales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
La realización de este trabajo ha sido posible gracias a la financiación de la primera autora por la Fundación Alicia Koplowitz.