La tromboembolia pulmonar (TEP) es una entidad clínica de pronóstico heterogéneo, frecuentemente infradiagnosticada, que puede acarrear incluso la muerte1–5. La obstrucción de la arteria pulmonar o sus ramas provoca de forma inmediata una sobrecarga de presión del ventrículo derecho con distensión y disfunción asociadas6. Por ello, hasta en un 25% de los casos se describe la aparición de un bloqueo de rama derecha del haz de His (BRDHH) transitorio en el ECG7, hecho que, por otro lado, se ha visto relacionado con la severidad de la TEP8.
Sin embargo, la aparición de un bloqueo auriculoventricular completo (BAVC) como complicación de la TEP parece ser muy infrecuente, habiéndose comunicado hasta la fecha únicamente 4 casos en la literatura9-11. Todos presentaban un bloqueo de rama izquierda del haz de His (BRIHH) en el ECG basal. La hipótesis aceptada para el desarrollo del BAVC en todos estos casos es la misma: la asociación de un BRIHH basal con un BRDHH transitorio por sobrecarga de presión.
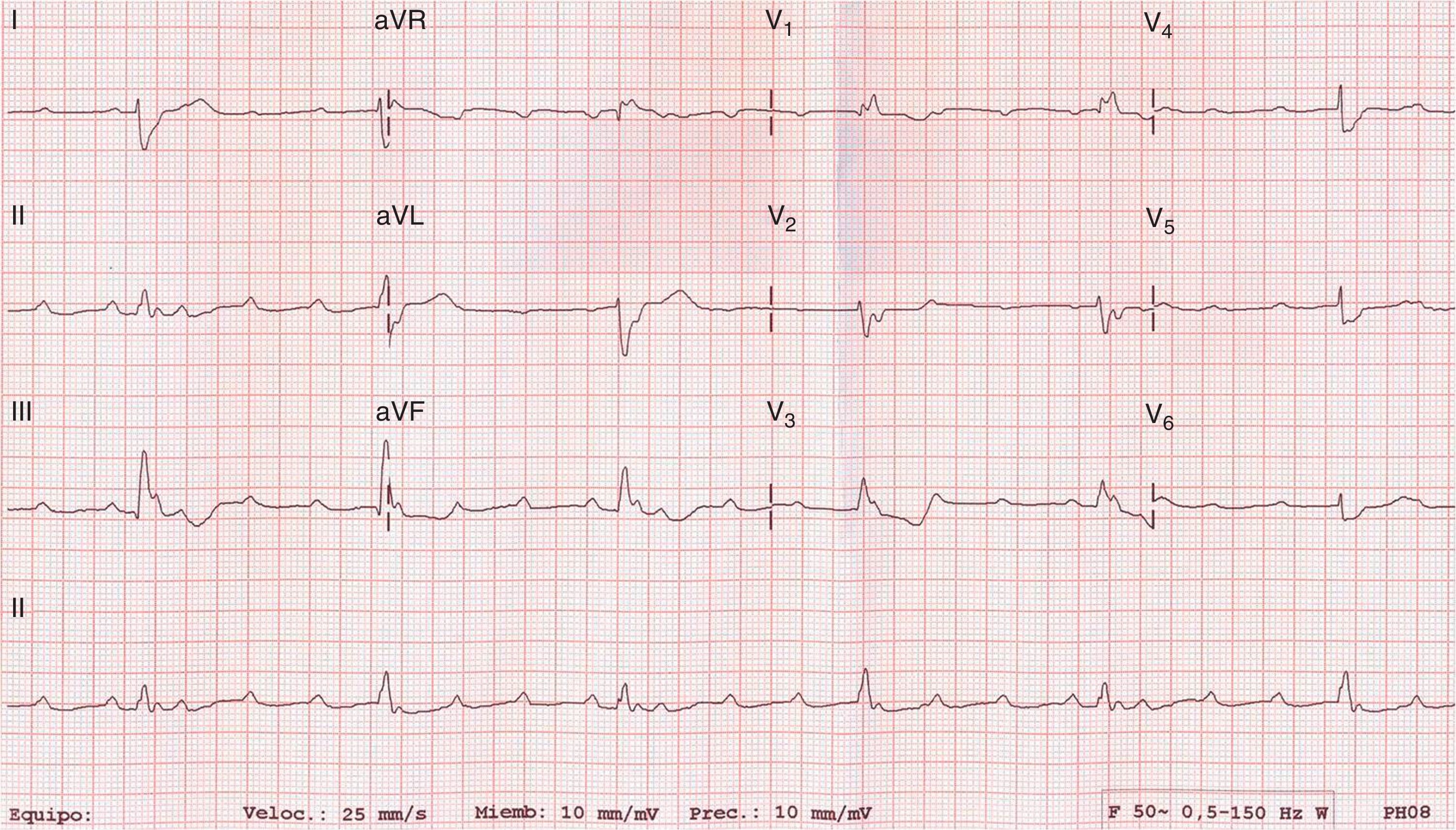
A continuación presentamos un caso clínico de nuestro centro que viene a enriquecer la experiencia clínica al respecto. Hombre de 74 años con antecedentes de hipertensión arterial e hipercolesterolemia que presentaba desde hacía 72h dolor, calor y tumefacción en la pierna derecha. Acude a urgencias por disnea súbita y mareo intenso. A su llegada se objetiva palidez, sudoración, taquipnea (FR 30rpm), hipotensión arterial (TA 80/50mmHg) y bradicardia (FC 35lpm). En la gasometría arterial se documenta una insuficiencia respiratoria parcial con gradiente alveoloarterial de O2 elevado (34mmHg) y en el ECG la existencia de un BAVC y ritmo de escape idioventricular con morfología de bloqueo de rama derecha a 35lpm (fig. 1).
Ante la situación clinicohemodinámica el paciente fue intubado, conectado a ventilación mecánica y trasladado a la Unidad Coronaria, donde se le implantó un marcapasos transitorio intravenoso por vía yugular derecha y se le realizó un escáner torácico con contraste en el que se confirmó la existencia de una TEP bilateral masiva por oclusión completa de la arteria pulmonar izquierda y de las ramas segmentarias de las arterias lobares inferior, media y superior derechas.
La ecografía Doppler de miembros inferiores confirmó la existencia de una trombosis venosa profunda en la vena femoral superficial y poplítea derechas.
Se inició anticoagulación con heparina sódica intravenosa y se realizó fibrinólisis con r-TPA (10mg por vía intravenosa en bolo) mostrando una evolución clinicohemodinámica muy favorable. A las pocas horas recuperó la conducción AV 1:1 con conducción intraventricular con BRIHH. Durante el ingreso se inició anticoagulación oral con acenocumarol y se descartó la existencia de cardiopatía estructural e hipertensión pulmonar en el ecocardiograma y la presencia de bradiarritmias en la monitorización ECG continua en planta.
Tras unas semanas de correcta anticoagulación se realizó una nueva ecografía-Doppler de miembros inferiores que confirmó la completa recanalización del sistema poplíteo derecho sin trombosis residuales, por lo que se le propuso realizar un estudio electrofisiológico (EEF).
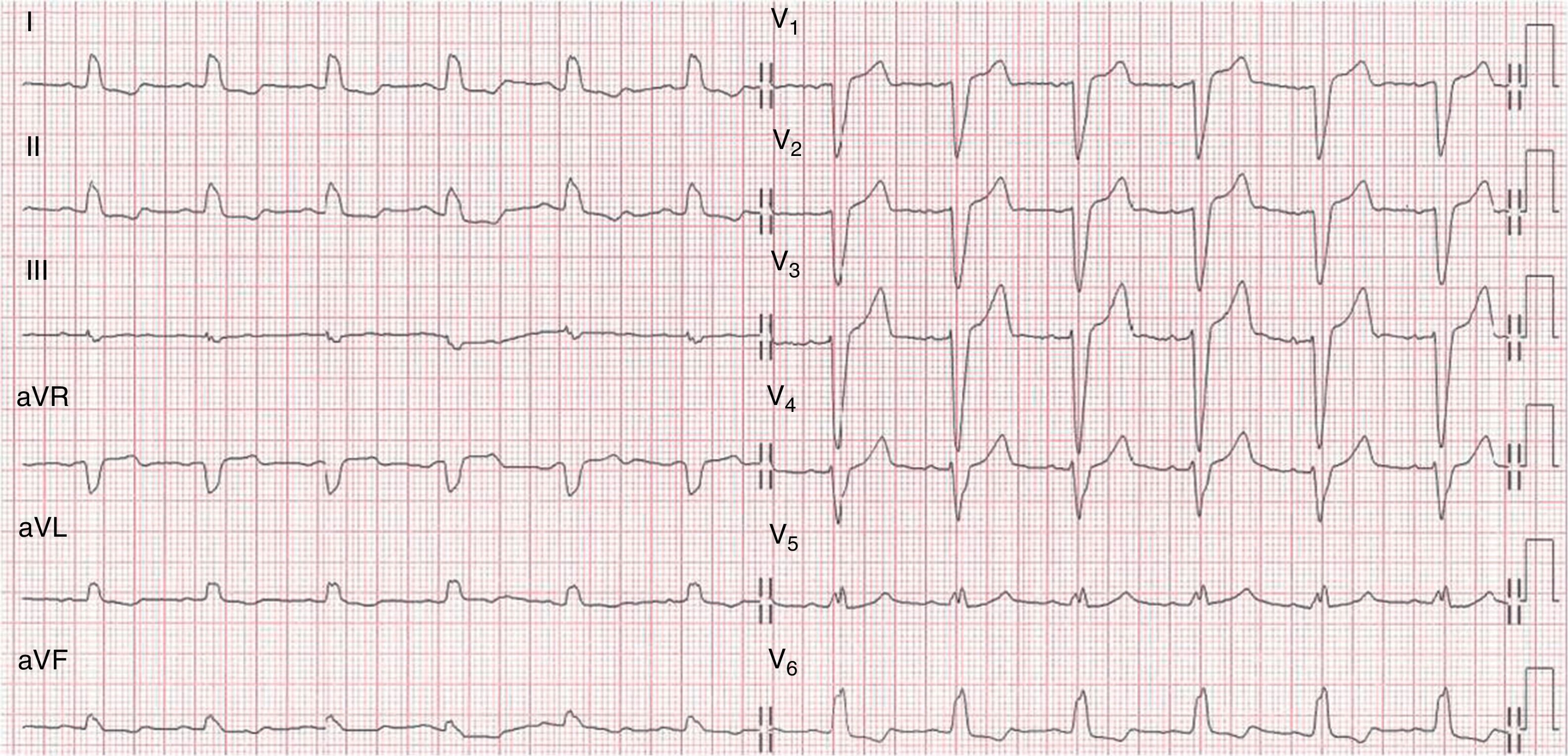
El EEF demostró una función sinusal y conducción AV normales (TRNSc 468ms, AH 70ms, HV 52ms, punto de Wenckebach suprahisiano a 150lpm), sin afectación tras sobrecarga farmacológica (test de procainamida: alargamiento del HV hasta 80ms con conducción AV 1/1 hasta 150lpm y sin fenómeno de fatiga) (fig. 2).
Tras más de un año de seguimiento posterior el paciente permanece asintomático y mantiene el BRIHH en el ECG basal.
Dada la desaparición del BAVC inmediatamente después de la fibrinólisis, la integridad de la conducción AV pese a la sobrecarga farmacológica durante el EEF y la existencia de un BRIHH basal, consideramos que la hipótesis antes comentada (asociación de un BRIHH basal con un BRDHH transitorio por sobrecarga de presión) es la más plausible para explicar este fenómeno escasamente comunicado.
Este caso pone de manifiesto la importancia de incluir la TEP en el diagnóstico diferencial de un paciente con insuficiencia respiratoria aguda y BAVC, sobre todo si presenta un BRIHH basal. De no hacerlo podríamos incurrir en una demora diagnóstica fatal e, incluso, en iatrogenia si se decidiese implantar la sonda de marcapasos transitorio por la vena femoral enferma.