La estimación del riesgo cardiovascular basal de un paciente sin enfermedad establecida, permite ajustar la intensidad de la intervención preventiva de acuerdo a la probabilidad de desarrollar complicaciones cardiovasculares. El cardiólogo necesita conocer las características de los modelos de predicción de riesgo CV disponibles, sus ventajas y limitaciones.
Cardiovascular risk assessment in patients without established disease allows to match the intensity of risk factor modification to the underlying hazard for cardiovascular events. The cardiologist needs to know the characteristics of current risk prediction algorithms, their advantages and limitations.
Introducción
La intensidad en la modificación de los factores de riesgo cardiovascular (CV) debe tener una relación directa con el riesgo CV subyacente.1 Sin duda que el riesgo alto del paciente con enfermedad CV establecida merece la aplicación de todas aquellas intervenciones con beneficio demostrado. Por otro lado, el paciente sin enfermedad CV establecida necesita una estratificación de su riesgo, a fin de ofrecer un programa preventivo que sea apropiado a su riesgo basal y costo-efectivo, tanto desde el punto de vista del paciente como de la sociedad. En los siguientes casos clínicos discutiremos los conceptos en la estratificación del riesgo CV del paciente sin enfermedad CV establecida.
Caso 1
Mujer de 50 años de edad, acudió a consulta para un examen cardiovascular. Ha escuchado en las noticias que las mujeres tienen más riesgo de ataque cardiaco que de cáncer y decidió someterse a una evaluación de diagnóstico oportuno. No tiene historia personal de hipertensión arterial, hiperlipidemia o diabetes. No hace ejercicio de manera regular. Fuma un promedio de diez cigarrillos al día desde los 20 años de edad. Su alimentación: no desayuna, sólo toma un café por la mañana. Acostumbra comer carne roja tres o cuatro veces por semana. Rara vez ingiere fruta, y consume una porción de verdura diaria con su comida. Le gusta cenar fuera de casa, de preferencia antojitos. Está casada, y menciona estrés excesivo familiar y laboral. Su padre tuvo un ataque cerebral a los 70 años, tenía historia de hipertensión arterial. En la exploración física, es una paciente sin sobrepeso aparente. Peso: 75 kg, estatura: 1.70 m, índice de masa corporal (IMC): 25.9 kg/m2, circunferencia de cintura: 90 cm, relación de cintura/cadera: 0.9. Signos vitales: presión arterial 134/82 mmHg, pulso: 76 lpm, Temperatura: 36,5 °C. Al examen cardiovascular: no existe distensión venosa yugular ni soplos carotideos. Ruidos cardiacos rítmicos y regulares, sin S3, S4 o soplos. Pulsos periféricos en extremidades presentes y normales, no edema periférico. El electrocardiograma mostró un ritmo sinusal, eje QRS de 45 grados, intervalo P-R: 0,18 s. Radiografía estándar de tórax normal. Exámenes de laboratorio: glicemia 110, colesterol total 180, triglicéridos 210, c-HDL: 36, c-LDL 102, c-No-HDL 144 mg/dl, creatinina 0.8, (mg/dl), HbA1c: 6.1 %.
Caso 2
Hombre de 52 años de edad, decidió acudir a consulta preocupado porque su padre falleció a los 54 años de edad en su primer infarto al miocardio. No tiene historia de hipertensión arterial, diabetes o hiperlipidemia. Fumó cinco a diez cigarrillos diarios por cuatro años durante su adolescencia. No tiene un programa de ejercicio regular, pero le gusta jugar futbol los fines de semana con el equipo del club deportivo. Su desayuno consiste en un cereal con leche descremada y fruta, jugo de naranja. Su comida es un guisado de pollo o pescado, verduras y un refresco de dieta. La cena consiste de un sándwich de jamón, pollo o ensalada. En la exploración física, es un paciente sin sobrepeso. Su altura es de 1.74 m, peso 75 kg, índice de masa corporal 24.7, circunferencia de cintura 84 cm, relación cintura/cadera 0.85. PA 130/72, pulso 76. No hay distensión venosa yugular ni soplos carotídeos. La tiroides no está crecida, sin nódulos. El PMI no está desplazado. Los ruidos cardiacos: S1 y S2 son normales, no hay S3 ni S4. No hay soplos, chasquidos o frotes en el precordio. La exploración de campos pulmonares y abdomen es normal. Los pulsos periféricos son palpables, 2+, simétricos. El electrocardiograma en reposo mostró ritmo sinusal, sin isquemia o hipertrofia ventricular izquierda. La radiografía de tórax mostró silueta cardiaca normal, pulmones sin infiltrados. Sus exámenes de laboratorio: Glucosa 102, colesterol total 194, c-HDL 52, c-LDL 119, c-No HDL 142, triglicéridos 115, creatinina 1.2 (mg/dl). TSH 3.5 UI, HbA1C 5.9 %.
De acuerdo con los datos que disponemos de los dos casos clínicos ¿Cuál es su riesgo cardiovascular, el cual determinará la intensidad del programa preventivo?
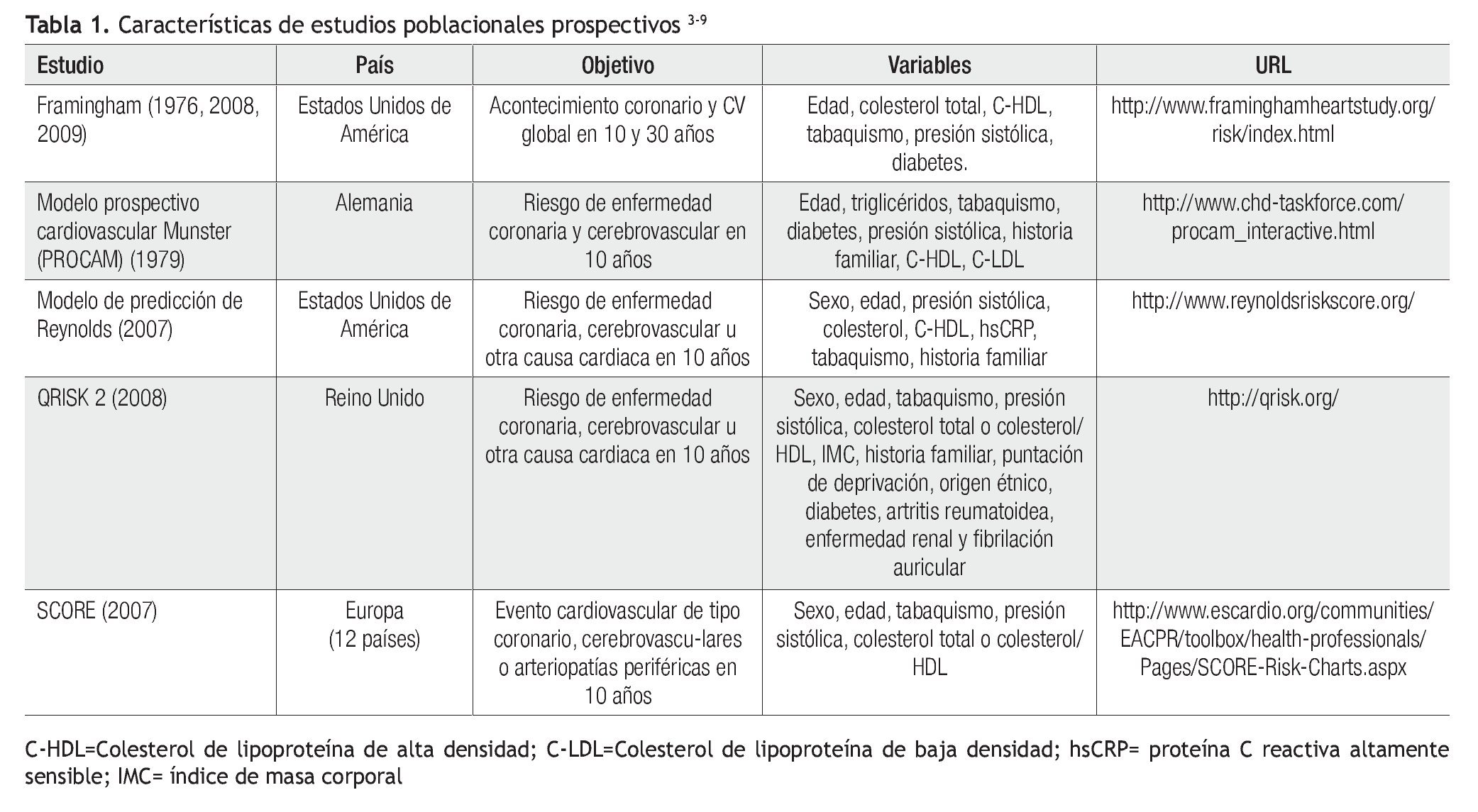
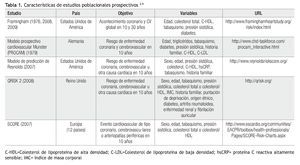
En el abordaje de un paciente, el cardiólogo usualmente se encuentra con 3 preguntas fundamentales: ¿Cuál es el diagnóstico? ¿Cuál es el tratamiento? y ¿Cuál es el pronóstico? En general, podemos decir que la tercera pregunta es probablemente la más difícil, especialmente si tratamos de dar una respuesta cuantitativa. La dificultad para estimar un pronóstico en buena medida yace en la escasa familiaridad que tiene el clínico con el uso de los instrumentos diseñados para la predicción de riesgo. Dado que la primera causa de morbilidad y mortalidad mundial es la enfermedad CV de origen ateroscleroso,2 por fortuna existen varios estudios prospectivos poblacionales3-9 que proporcionan los elementos para estimar la probabilidad de desarrollar tales complicaciones en un futuro determinado (Tabla 1). El más conocido de ellos, el estudio Framingham,3 no sólo identificó a los factores de riesgo causales, sino también ha provisto fórmulas para calcular el riesgo individual CV de acuerdo a la combinación de los mismos en una persona en particular. En un principio, el cálculo de riesgo se concentró en los eventos coronarios (infarto al miocardio, angina de pecho, muerte cardiovascular). En 2008, D'Agostino y colaboradores,10 proporcionaron la predicción del riesgo CV global, que incluye, además de los eventos coronarios, el desarrollo de ataque cerebral, enfermedad vascular periférica e insuficiencia cardiaca. Este modelo, aunque más sensible para identificar el desarrollo de cualquiera de los componentes de riesgo, es necesariamente menos específico con respecto al riesgo de las complicaciones CV individuales. Los modelos de predicción usualmente utilizan un lapso futuro de diez años. Este periodo de tiempo es adecuado para la estimación del riesgo CV en personas de la sexta década y subsecuentes, pero por lo general, subestiman el riesgo a largo plazo en individuos en edades tempranas o intermedias, como lo veremos en la paciente en cuestión. Por lo mismo, se ha desarrollado un modelo de predicción, basado también en el estudio de los descendientes de la cohorte Framingham,11 que utiliza un lapso futuro de riesgo a 30 años. Modelos con predicción de riesgo CV a 30 años o "de por vida"12,13,14 tienen relevancia especial dado que en las sociedades contemporáneas occidentales (EUA), a partir de los 40 años, el riesgo promedio "de por vida" de desarrollar enfermedad CV es 1/3 en hombres y 1/4 en mujeres.12 En el cálculo de riesgo a diez años, de 0-9% se considera bajo, 10-19% riesgo intermedio, y 20% o mayor es riesgo alto.15 En el cálculo a 30 años, de 0-19% es riesgo bajo, 20-39% riesgo intermedio y 40% o mayor es riesgo alto (Tabla 2).11 El Panel III de Tratamiento de Adultos del Programa Nacional de Educación del Colesterol de los EUA16 estableció que el consejo para un estilo de vida saludable es apropiado para los individuos clasificados con riesgo CV bajo e intermedio a diez años. En cambio, aquellos con riesgo alto tienen un pronóstico equivalente a enfermedad CV establecida, y como tales, ameritan tratamiento farmacológico de sus factores de riesgo, particularmente lípidos, además de las recomendaciones de estilo de vida saludables. De aquí la importancia de una clasificación de riesgo basal, a fin de recomendar un programa preventivo adecuado.
Análisis de los casos clínicos
Caso 1
El cálculo de riesgo CV global a diez años17 en la paciente en cuestión es 9.9%, prácticamente riesgo intermedio (10-19 %). En cambio, el cálculo de riesgo CV a 30 años18 es 45% basado en sus lípidos sanguíneos y 40% basado en su IMC, ambos en riesgo alto (Sugerimos usar la hoja de cálculo interactiva de riesgo CV global de Framingham18). Con esta información, se puede plantear que casi una de cada dos mujeres con su perfil CV a 30 años está en riesgo de desarrollar cualquiera de las complicaciones CV incluidas en la fórmula predictiva. Con base en esto, se puede recomendar la implementación de un programa preventivo que tenga beneficio demostrado. Este ejemplo clínico ilustra el beneficio de una estimación de riesgo a mayor plazo en un paciente con edad entre los 20 y 59 años, que fue el rango de edad del grupo poblacional del cual se originó la computación de riesgo.
Con estos antecedentes, es conveniente hacerse las siguientes preguntas al utilizar fórmulas de predicción de riesgo CV:
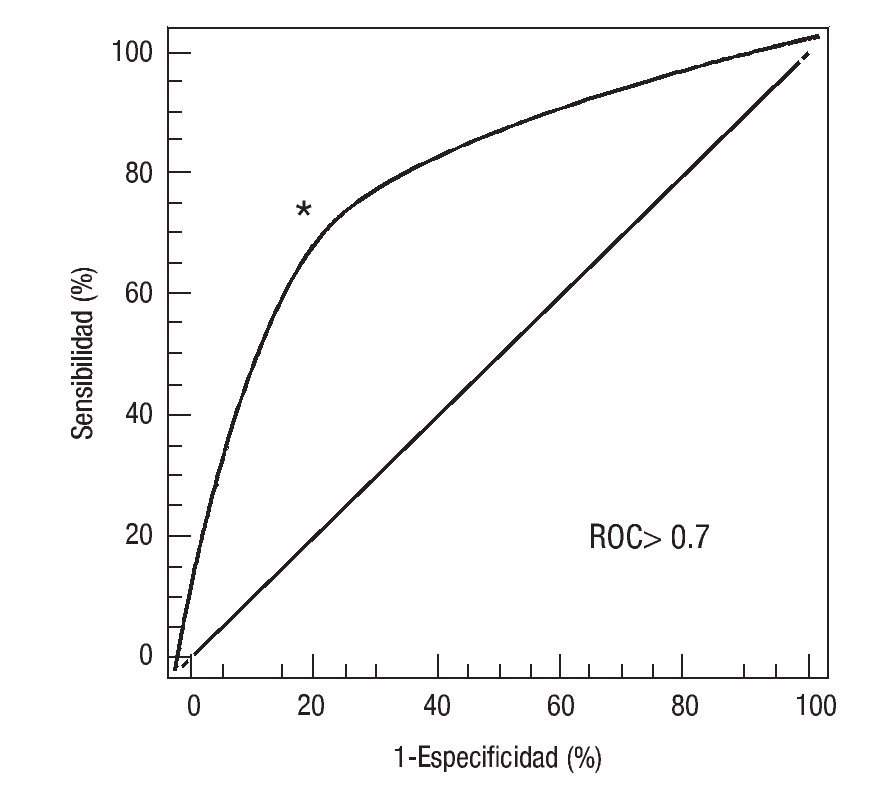
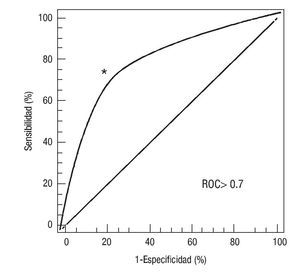
a) ¿Tiene el modelo suficiente valor discriminativo en la predicción de quien desarrolla o no enfermedad CV? Usualmente, el criterio utilizado para juzgar esta propiedad del modelo es la Estadística C, equivalente al área debajo de la curva característica de receptor operativa19 (Figura 1). Este valor estima la probabilidad que el modelo asignará un mayor riesgo en aquellos pacientes que desarrollen enfermedad CV comparado con los que no la desarrollan en un lapso determinado. Valores de 0.7 o superiores se consideran adecuados en la predicción de riesgo CV. Los diversos modelos de predicción de Framingham (MPF) u otros por lo general han demostrado una Estadística C > 0.7. Esta medida estadística es también utilizada frecuentemente cuando se quiere analizar si el añadir un factor de riesgo no incluido en el modelo predictivo inicial proporciona una mayor discriminación.20
Figura 1. Área debajo de la curva. Característica de receptor operativa (ROC).18
b) ¿Existe evidencia que muestre al modelo con calibración adecuada para esta paciente? Es decir, si el riesgo calculado corresponde con el riesgo observado en todo el espectro de enfermedad (de bajo a alto riesgo) de la población en cuestión. El MPF fue desarrollado en población caucásica del estado de Massachusetts, EUA y como tal, ha mostrado tener una calibración adecuada cuando se ha aplicado a poblaciones similares a la que la originó. Sin embargo, cuando se ha estudiado en otras poblaciones con una tasa de morbilidad y mortalidad CV menor, la predicción de riesgo se ha sobreestimado.21 Asimismo, cuando se ha aplicado en poblaciones con mayor riesgo CV, el riesgo se ha subestimado.22 Una vez que se ha recalibrado el modelo de predicción, la concordancia del riesgo predicho al riesgo observado ha sido cercana.21 El Estudio de Diabetes de la Ciudad de México,23 un estudio prospectivo de los factores de riesgo para el desarrollo de diabetes en barrios de nivel socioeconómico bajo, encontró que el MPF para eventos coronarios "sólidos" (infarto del miocardio fatal y no fatal) sobrestimó el riesgo predicho (P) sobre el observado (O) en hombres (P/O=2.27, con intervalo de confianza al 95% 1.19-3.34). En mujeres, por el contrario, hubo subestimación de riesgo, aunque la diferencia no fue significativa (P/O=0.76, IC 95% 0.46-1.05). Esta comparación fue limitada por un número pequeño de eventos observados (n=43) en un seguimiento promedio a 6.2 años. Por lo mismo, no se pudo hacer una recalibración en el modelo de predicción. Desafortunadamente, hasta donde investigamos, no existe evidencia en la validación del MPF u otros modelos predictivos para predicción de riesgo CV en población mexicana del nivel socioeconómico de la paciente. Probablemente es apropiado asumir que existe cierto grado de sobreestimación, pero la magnitud es incierta. De cualquier forma, la estimación del riesgo con el MPF puede servir como un punto de partida para recomendaciones preventivas.
c) ¿Existe algún otro factor de riesgo o prueba diagnóstica que pudiera reclasificar el riesgo calculado inicialmente? Este apartado se discutirá en el contexto del siguiente caso clínico.
Caso 2
El riesgo CV global a diez años es 8.8%, riesgo bajo (0-10%). Su riesgo CV global a 30 años es 33% basado en lípidos sanguíneos, 38% basado en el IMC, riesgo intermedio (20-39%). Cuando se le comunicó su riesgo CV, su pregunta es si la historia de muerte prematura de su padre influye en este cálculo de riesgo, y si existe algún otro examen que pudiera proporcionar información valiosa en una posible reclasificación del riesgo.
El MPF no toma en cuenta la historia familiar prematura de enfermedad CV. El análisis a ocho años de la cohorte de descendientes de Framingham24 mostró como este elemento en la historia clínica tiene un valor aditivo de riesgo independiente de los factores incluidos en la fórmula en hombres, más no en mujeres. Enfermedad CV prematura en los padres (< de 55 años en hombres, < 65 años en mujeres) proporcionó un riesgo relativo de 2.0 (1.2-3.1) en hombres y 1.7 en mujeres (0.9-3.1, no significativo). ¿Significa ésto que de una manera simplista, el riesgo CV del paciente en cuestión se dobla a 17.6 % en diez años (8.8x2) o a 66 % (33x2) en 30 años?
El cálculo del riesgo adicional que provee un factor de riesgo depende estrechamente de la prevalencia de este factor en la población.25 Para su análisis, consideremos la situación de un factor con dos categorías: presente o ausente. Este concepto es más claro cuando asumimos las posibles consecuencias en dos casos extremos. Primero, es importante reconocer que el riesgo calculado con el modelo predictivo inicial incluye una estimación "promedio" del riesgo atribuido a la presencia o ausencia del factor de riesgo novedoso o adicional. Es decir, representa la suma algebraica del riesgo de aquellos que tienen o no tienen el factor de riesgo. Si este factor tiene una prevalencia muy baja en la población, el impacto de estar ausente en un individuo en particular es prácticamente nulo. Por el contrario, el impacto de estar presente en este contexto prácticamente dobla el riesgo calculado inicialmente (ya que la estimación inicial incluye un efecto promedio muy bajo). En el otro contexto extremo, donde la prevalencia del factor adicional es muy alta, el impacto de tener este factor presente en un individuo en particular es prácticamente nulo (la estimación inicial ya incluía el efecto). Por el contrario, si el factor está ausente, entonces el riesgo individual disminuye aproximadamente un 50%. Por lo general, la distribución de un factor de riesgo adicional en la población no sigue estos patrones extremos, por lo que es necesario hacer un cálculo relativamente sencillo (Figura 2). Se debe mencionar que en general, los factores de riesgo CV tienen un alto grado de colinearidad, por lo que individuos con un cálculo inicial de riesgo CV alto, tienen una mayor prevalencia del factor de riesgo adicional.25 En tal circunstancia, el tener el factor de riesgo presente no modifica el riesgo hacia arriba sustancialmente, pero si lo disminuye en forma considerable cuando está ausente. Un corolario de esta característica es que la mayor capacidad de reclasificación de riesgo en las dos direcciones reside en la aplicación de factores de riesgo adicionales en individuos con riesgo CV inicial intermedio.
Figura 2. Fórmula de solución para un factor de riesgo dicótomo adicional.24
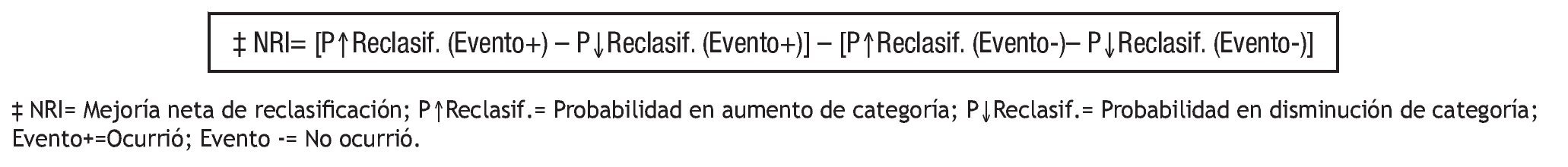
En el caso del paciente en cuestión, asumiendo la prevalencia de una historia de enfermedad CV prematura en uno o ambos padres de 43% (datos de cohorte de Framingham24), el riesgo CV a diez años se convierte en 12.2% (8.8x1.39) (riesgo intermedio), y a 30 años es 45.8% (33x1.39) basado en sus lípidos y en 52.8% basado en su IMC (riesgo alto). En el caso que el paciente no tuviera tal historia familiar, el riesgo a diez años se convierte en 6.1% (12.2/2) riesgo bajo, y a 30 años en 22.9 % (45.8/2) basado en lípidos, o 26.4% (52.8/2) basado en IMC (riesgo intermedio). Esta capacidad de cambiar la clasificación inicial de riesgo (reclasificación) se ha desarrollado recientemente como uno de los criterios más útiles clínicamente para decidir la relevancia de un factor de riesgo adicional o novedoso.22 Existen variantes en la forma de cálculo de reclasificación que se basan en el balance neto de la reclasificación de riesgo de acuerdo a si fue certera o no. El que parece de más utilidad para el clínico es la mejoría de reclasificación neta (NRI), propuesto por Pencina y colaboradores20 (Figura 3).
Figura 3. Mejoría Neta de Reclasificación (NRI)19
Como se ilustra, los resultados de cálculo se influencian sobremanera de la prevalencia del factor adicional en la población que originó la información. Es claro que idealmente, el modelo de predicción se debería originar en una población que fuera más cercana al paciente que tenemos en consulta, puesto que puede haber diferencias en la calibración del riesgo basal, asi como diferencias en la prevalencia del factor adicional o novedoso que queremos analizar en un paciente en particular. Sin embargo, en forma práctica, nos vemos en la disyuntiva de no utilizar ningún modelo predictivo por la falta de uno ideal, o la que parecería más adecuada, que es la de tener una valoración basal como la del MPF y utilizarla con sus limitaciones inherentes.
El modelo de predicción Reynolds6,26 (MPR) precisamente fue desarrollado para incluir la historia de padres con enfermedad CV prematura (definida < 60 años), así como el nivel de proteína C reactiva de alta sensibilidad (hsCRP) además de los factores de riesgo tradicionales. Tanto en hombres como en mujeres, este modelo mostró una capacidad de reclasificación modesta de los individuos clasificados inicialmente en riesgo bajo e intermedio, y particularmente en aquellos con riesgo intermedio, la llamada mejoría neta de reclasificación clínica. Es notorio que los autores del MPR no presentaron en su análisis modelos que incluyeran únicamente el valor de añadir la historia familiar prematura o hsCRP sobre el MPF. Mientras que la historia familiar prematura ha mostrado valor de reclasificación en otras cohortes, el añadir solamente hsCRP a modelos tradicionales no ha mostrado una mejoría neta de reclasificación significativa.27,28 En nuestra opinión, existe evidencia más robusta para utilizar el riesgo CV global por el MPF a diez y a treinta años (cuando aplicable), y reclasificar el riesgo si se encuentra una historia de padres con enfermedad CV prematura.
La segunda pregunta del paciente es si existe otro examen que pudiera ayudar a reclasificar su riesgo. De acuerdo al teorema de Bayes, y con semejanza a la utilización de una prueba diagnóstica, el contexto donde hay beneficio probable en aplicar otra prueba para reclasificación de riesgo es cuando la valoración inicial es de un riesgo intermedio. Si el riesgo es inicialmente bajo, una prueba positiva difícilmente cambiará tanto el riesgo como para convertirlo en alto. Si el riesgo inicial es alto, no hay necesidad de hacer más pruebas, puesto que el individuo ya es entonces elegible para las recomendaciones más enérgicas en la reducción de riesgo (medicamentos).
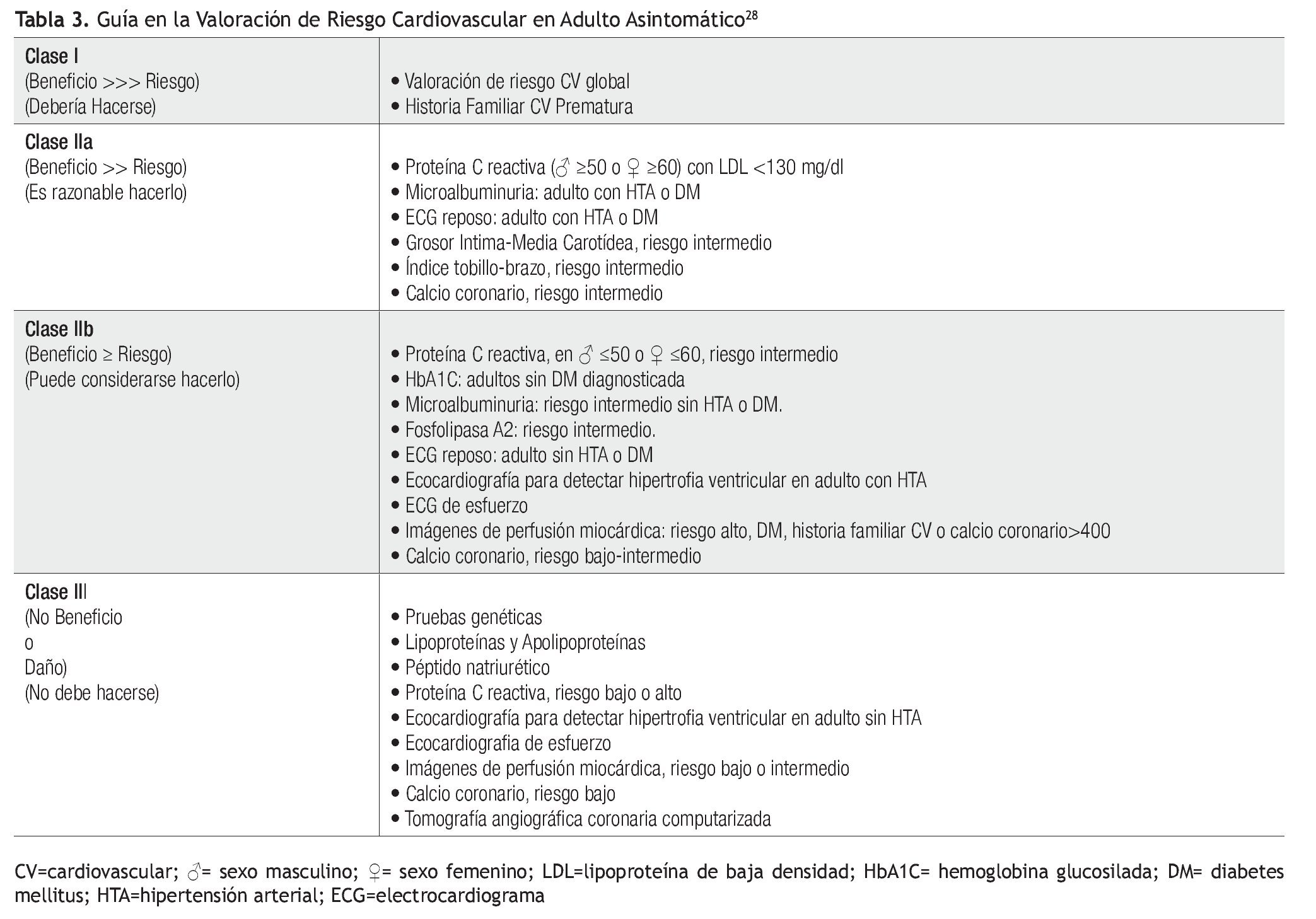
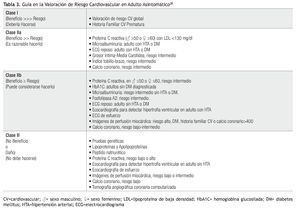
El Colegio Americano de Cardiología y la Asociación Americana del Corazón (ACCF/AHA), han publicado sus guías en la valoración del riesgo CV en adultos asintomáticos,29 de acuerdo a la evidencia presente al tiempo de la revisión. La Tabla 3 resume las recomendaciones en la utilización de diversos elementos de laboratorio y de gabinete en la valoración de riesgo CV.
En resumen, la estimación del riesgo CV del paciente sin enfermedad CV establecida es una parte esencial en la actividad clínica del cardiólogo, pues ayuda a determinar intensidad de intervenciones preventivas, de acuerdo con el riesgo basal. Las limitaciones en la predicción de riesgo CV yacen en la ausencia de un modelo predictivo originado en población mexicana o latinoamericana y en la baja difusión en el uso y acceso a los instrumentos predictivos disponibles. El uso del MPF provee una estimación razonable inicial del riesgo CV, en espera de estudios que proporcionen la calibración adecuada.
Correspondencia: Jorge F. Trejo-Gutiérrez, MD, MHS,
Mayo Clinic. Division of Cardiovascular Diseases, 4500 San Pablo Road Jacksonville, FL 32224.
Correo electrónico: trejo.jorge@mayo.edu
Recibido el 11 de marzo de 2012;
aceptado el 14 de marzo de 2012.