Introducción
La evaluación y el tratamiento de los pacientes con riesgo intermedio para enfermedad arterial coronaria (EAC) y cardiopatía isquémica (CI) (es decir, riesgo del 10% al 20% de sufrir un trastorno cardiovascular en los siguientes 10 años) requiere con frecuencia técnicas de imagen no invasivas para confirmar el diagnóstico, estratificar el riesgo cardiovascular y establecer un plan terapéutico. Por tradición, el diagnóstico no invasivo de EAC se fundamenta en demostrar la presencia de isquemia miocárdica en pacientes con placas ateromatosas que limitan el flujo sanguíneo coronario.1 Según este principio, se ha utilizado la prueba de esfuerzo en banda sinfín (es decir, infradesnivel del segmento ST), ecocardiografía (ECo) y resonancia magnética (rM, es decir, alteraciones en la perfusión miocárdica), tomografía por computadora con emisión de fotón único (SPECT) y la tomografía con emisión de positrones (PET, es decir, ausencia de captación y retención del radiotrazador por alteraciones en la perfusión y por los cambios metabólicos asociados con isquemia miocárdica) para obtener registros e imágenes del miocardio isquémico. Algunas de estas técnicas han evolucionado de manera notable en los últimos años y ya demostraron su capacidad diagnóstica para evaluar a este grupo de pacientes. La intención de este trabajo no es analizar los alcances y las limitaciones de cada una de ellas; sin embargo, es posible sugerir que la técnica ideal para evaluar a este grupo de pacientes depende de su disponibilidad, sencillez con que se obtiene el estudio, experiencia del operador y los costos del estudio. Por lo tanto, el objetivo de esta revisión es analizar los conceptos necesarios para poder elegir una estrategia diagnóstica en el abordaje de los pacientes con alta probabilidad de padecer enfermedad arterial coronaria o cardiopatía isquémica.
Desde hace ya varios años se ha utilizado SPECT según rigurosos protocolos y estandarización de las imágenes para evaluar la perfusión miocárdica y diagnosticar CI.2 Recientemente, la tomografía helicoidal o de múltiples detectores (TMD) se ha establecido como un auxiliar confiable que permite identificar la presencia de ateroesclerosis en las arterias coronarias con gran sensibilidad y con un elevado valor predictivo negativo.3 Si bien es cierto que la SPECT cardiaca y la TMD son muy confiables para evaluar a este grupo de pacientes, es necesario recordar que ambos métodos evalúan aspectos de la enfermedad completamente diferentes: uno de ellos evalúa el componente anatómico (TMD) y el otro evalúa el componente funcional (SPECT). Las alteraciones anatómicas y funcionales pueden coincidir o no en un mismo paciente (es decir, existe ateroesclerosis sin isquemia, y hay isquemia sin ateroesclerosis), ambos trastornos tienen diferentes pronósticos ( es decir, la EAC sin isquemia tiene un pronóstico favorable y la EAC con isquemia tiene un pronóstico desfavorable e independiente del grado de estenosis) y cada uno de ellos tienen diferencias terapéuticas (es decir, el paciente con EAC sin isquemia o con isquemia ligera se trata médicamente y el paciente con EAC con isquemia moderada o grave se trata con revascularización coronaria).
Finalmente, el médico debe reconocer que la elección de un auxiliar diagnóstico se fundamenta en la evaluación clínica del paciente y en la necesidad de confirmar o desechar un diagnóstico cuando la observación de sus síntomas y signos no es suficiente para hacerlo. Hoy en día, estos métodos de imagen son suficientemente confiables para obtener un diagnóstico definitivo en el paciente con probabilidades de padecer de EAC o CI, y en muchas ocasiones las confusiones generadas por el auxiliar diagnóstico se deben a un error en la elección del método y no a una falla del mismo. Un ejemplo de esta situación es cuando se elige un estudio de baja especificidad en pacientes de riesgo bajo a intermedio para EAC, o bien, cuando se elige un estudio de baja sensibilidad en pacientes con riesgo de intermedio a alto para CI. En el primer caso el resultado positivo de la prueba no confirma la enfermedad, y en el segundo caso el resultado negativo no es indicio de inexistencia. Este error, común en la práctica médica, no se origina en el auxiliardiagnóstico, sino en quien elige la prueba por el desconocimiento de la prevalencia de la enfermedad y de las limitaciones del método.
Enfermedad arterial coronaria: utilidad de la tomografía multicorte
En los últimos cinco años, la TMD se ha establecido como la técnica de imagen más confiable para evaluar en forma no invasiva la situación de la arteria coronaria. El desarrollo de equipos con resolución espacial submilimétrica y resolución temporal por debajo de los 400 milisegundos permite afirmar la inexistencia de EAC con una certeza diagnóstica del 89% (intervalo de 68% a 100%). La sensibilidad de la TMC es de 94% (intervalo de 75% a 100%), especificidad de 77% (intervalo de 49% a 100%), el valor predictivo positivo de 84% (intervalo de 50% a 100%) y el valor predictivo negativo de 87% (intervalo de 35% a 100%).4-6
Evaluación del calcio coronario
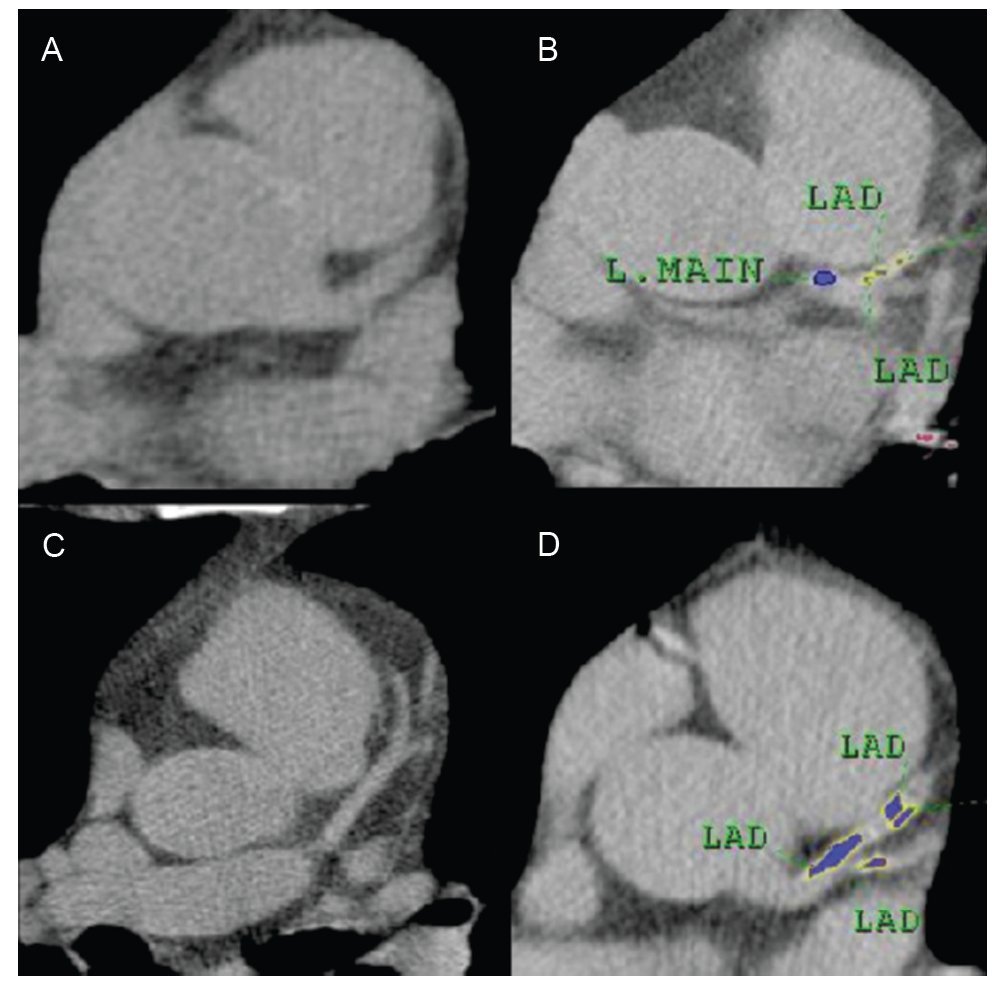
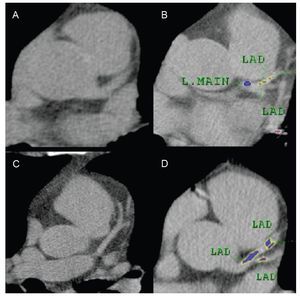
La calcificación de la placa ocurre en la íntima de las arterias coronarias y es inherente a la ateroesclerosis coronaria, es decir, si hay calcio, hay ateroesclerosis y, por tanto, es un dato específico para el diagnóstico de EAC (Figura 1). El calcio en las arterias coronarias (expresado como índice de Calcio Coronario, ICC) es un marcador de la presencia y extensión de ateroesclerosis, según estudios realizados en autopsias.7 A pesar de tener una alta sensibilidad (91%), la utilidad del ICC para identificar obstrucciones significativas de la luz vascular está limitada por su baja especificidad (52%) y no está demostrada la relación entre el ICC y el riesgo de rotura, o inestabilidad, o ambas de la placa.8 Es necesario enfatizar que alrededor de 6% de los pacientes con riesgo intermedio de CI tienen sólo placas no calcificadas.9
Figura 1. Evaluación de la presencia de calcio en las arterias coronarias con tomografía multicorte. En las Figuras 1A y 1C se muestra la ausencia de calcio en el tronco de la coronaria izquierda y en la descendente anterior. En las Figuras 1B y 1D se pueden ver depósitos de calcio en estos mismos segmentos vasculares. La imágenes 1B y 1D son de un paciente con índice total de calcio coronario de 470 unidades Agatston, por tanto, se indica evaluar la perfusión miocárdica con SPECT cardiaco en este enfermo.
A pesar de las limitaciones mencionadas y gracias a su alto valor predictivo negativo, la ausencia de calcio en las arterias coronarias (ICC = 0) identifica a un grupo de pacientes con muy bajo riesgo de sufrir un trastorno cardiovascular (riesgo anual de 0.027%).10-12 Mediante múltiples estudios realizados en pacientes con riesgo intermedio para CI se ha demostrado que el ICC alto los convierte en pacientes de alto riesgo, y que esta información tiene un valor predictivo independiente y adicional a los índices tradicionales de riesgo cardiovascular. Actualmente las recomendaciones de la Asociación Americana del Corazón y de la Sociedad Europea de Cardiología señalan que en el caso de los pacientes asintomáticos con riesgo clínico intermedio para EAC e ICC menor a 100 UA deben modificarse los factores de riesgo cardiovascular y repetir este estudio en tres años.8 En pacientes con ICC de 100 a 400 UA es necesario el control muy cuidadoso de los factores de riesgo cardiovascular y realizar las modificaciones necesarias en el estilo de vida; se recomienda la siguiente evaluación del ICC en dos años. Por último, en el caso de un paciente asintomático, con ICC superior a 400 UA, se recomienda verificar si hay isquemia (no la presencia de EAC obstructiva) con SPECT cardiaca.13,14 Es importante señalar en este momento que a mayor ICC menor es la especificidad de la angiotomografía coronaria para identificar obstrucciones significativas de la luz vascular, porque la presencia de placas densamente calcificadas da un valor mayor del grado de estenosis con TMD. En algunos centros de imagen cardiovascular no utilizan la TMD cuando el ICC es superior a 600 UA; en general se acepta que no se debe realizar la TMD cuando el ICC es superior a 1 000 UA.15
Una práctica frecuente y avalada por algunos estudios es combinar el ICC (evidencia anatómica de ateroesclerosis) con una prueba de esfuerzo en banda sinfín (evidencia funcional de cardiopatía isquémica) como una estrategia útil en las clínicas de diagnóstico oportuno y prevención primaria en pacientes asintomáticos y con riesgo intermedio para EAC y CI, ya que se integran dos pruebas de bajo costo y de alto valor predictivo negativo.16
Evaluación de la anatomía coronaria
Para identificar correctamente quienes pueden beneficiarse con la TMD, el clínico necesita sustentar su indicación en la evaluación clínica del paciente y en el conocimiento de los alcances diagnósticos de la TMD. Por ejemplo, demostrar EAC con TMD en un paciente con riesgo pre-prueba alto y edad avanzada no representa mayor beneficio, ya que la prevalencia de la enfermedad en esta población es alta, y el valor agregado del estudio con resultado positivo es bajo o nulo. En cambio, el riesgo de EAC posterior a la prueba sigue siendo alto en pacientes con alta prevalencia de la enfermedad, a pesar de un resultado negativo de la TMD. Por tanto, el resultado de la prueba no es definitivo y ocasiona que el enfermo requiera otros estudios. Los pacientes que mayor beneficio reciben de la evaluación con TMD son aquellos cuyo riesgo antes de la prueba está entre bajo e intermedio, es decir, en donde la prevalencia de la enfermedad oscila entre 20% y 50%. En estas condiciones clínicas, el Valor Predictivo Negativo (VPN) de la TMD permite afirmar con gran certeza diagnóstica la presencia de EAC. Por último, algunos factores que disminuyen la especificidad de SPECT cardiaca (y de otras pruebas funcionales) para verificar que no hay EAC favorecen la indicación de la TMD, por ejemplo, obesidad, atenuación mamaria, bloqueo completo de la rama izquierda del haz de His, pacientes con miocardiopatía dilatada, etc. En estas condiciones, el abordaje anatómico y la alta especificidad de la TMD son de gran beneficio para obtener el diagnostico definitivo (Figura 2).17
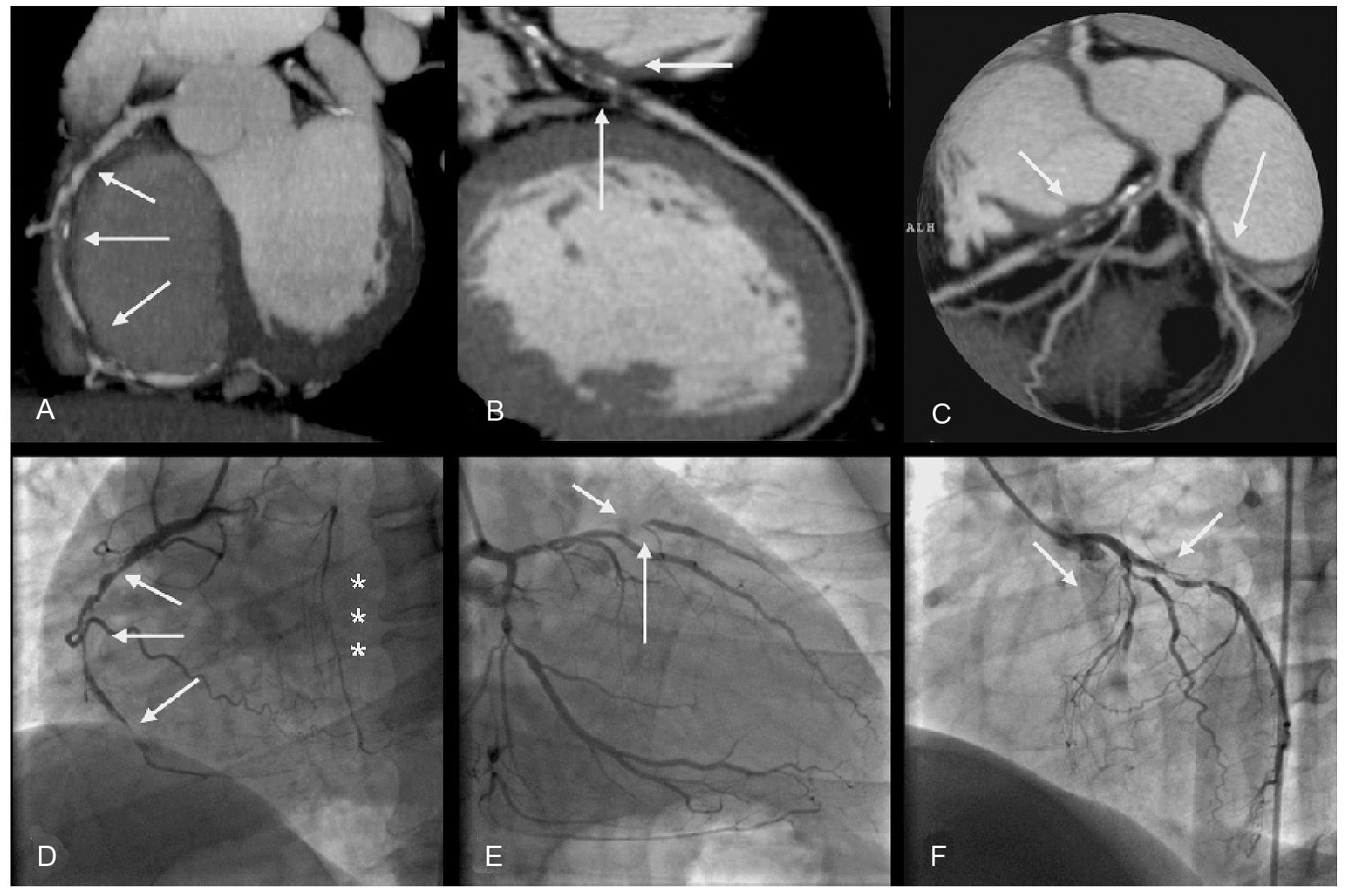
Figura 2. Angiotomografía coronaria (Figuras 2A, B y C) y angiografía invasiva (Figuras 2D, E y F) de un paciente con enfermedad trivascular y del tronco de la coronaria izquierda. Con la imagen tomográfica de la Figura 2A se demuestra la presencia de obstrucciones significativas y suboclusivas en el segmento vertical de la coronaria derecha (flechas) y su correlación con la angiografía invasiva en la Figura 2D; en esta imagen también se observa el llenado retrógrado de la descendente anterior por flujo colateral proveniente de la coronaria derecha (asteriscos). La imagen tomográfica de la Figura 2B ilustra la oclusión total de la descendente anterior en el tercio proximal (flechas); los segmentos medio y distal del vaso son claramente visibles gracias a la presencia de flujo colateral demostrado mediante angiografía invasiva (asteriscos en la Figura 2D en la Figura 2E se corrobora la oclusión proximal de la arteria descendente anterior, pero los segmentos medio y distal de este vaso no son valorables. Finalmente, en la imagen tomográfica de la Figura 2C se muestra que la placa oclusiva de la descendente anterior nace desde el tronco de la coronaria izquierda y afecta el origen de la primera arteria diagonal. En esta imagen también se observa la placa obstructiva del tercio proximal de la circunfleja. La angiografía invasiva corrobora estos hallazgos (Figura 2F). Este caso ilustra que el estudio tomográfico proporciona mayor información en comparación con la angiografía invasiva.
En comparación con la angiografía coronaria invasiva, la TMD ofrece información adicional que permite evaluar las características anatómicas de las placas ateromatosas, su extensión y la remodelación vascular en torno a los cambios por la formación de ateromas.18-20 Mediante el uso de contrastes iodados y marcados con nanopartículas que fagocitan los macrófagos es posible identificar a las placas con mayor actividad inflamatoria y, por tanto, con mayor riesgo de rotura y de producir síndromes coronarios agudos.21 Recientemente, y con la incorporación de la TMD con 320 detectores,22 ha sido posible evaluar los fenómenos de remodelación vascular ocasionados por la tensión o estrés hemodinámico intravascular ("endotelial shear stress"). En este estudio se demostró la capacidad que tiene la TMD para evaluar integralmente la placa ateromatosa e identificar aquellas placas no obstructivas, pero con riesgo de rotura. Por consiguiente, la TMD proporciona mayor información que la "luminografía" invasiva con la cual se ha comparado tradicionalmente, debido a que la imagen tomográfica evalúa integralmente el proceso de ateroesclerosis coronaria.23
Si bien la TMD tiene un elevado VPN para verificar si hay EAC, el VPP para demostrar la existencia de isquemia es bajo. La correlación entre el porcentaje de estenosis evaluada con angiografía cuantitativa invasiva y el de la TMD es apenas del 0.54, y tan sólo en el 44% de los pacientes con estenosis superiores a 50% se ha logrado demostrar isquemia mediante SPECT o tomografía con emisión de positrones (PET).24-26 Estos resultados llevan a pensar que la angiotomografía coronaria no es un buen "método de escrutinio" para definir qué pacientes ingresan a la sala de cateterismo cardiaco, ya que habría un número excesivo de angiografías invasivas y de revascularizaciones innecesarias, como previamente se demostró en aquellos estudios en los que la decisión terapéutica se fundamenta sólo con la evaluación anatómica.
Cardiopatía isquémica: utilidad de la SPECT cardiaca
La evaluación de la perfusión miocárdica con SPECT se desarrolló para identificar de manera no invasiva las repercusiones fisiológicas de EAC (es decir, isquemia). Al inicio de la década de los años setenta, el diagnóstico de EAC se realizaba únicamente con angiografía coronaria invasiva.27 Entonces había la necesidad de contar con una técnica no invasiva con la cual se pudiera seleccionar a los pacientes que requerían una angiografía invasiva. En estas circunstancias se realizó el primer estudio de imagen para evaluar la perfusión miocárdica con radionúclidos (se utilizó sólo potasio -43), y durante los siguientes 37 años se han logrado avances importantes en las áreas de instrumentación y radiofarmacia, lo que ha permitido a la cardiología nuclear consolidarse como un método confiable para valorar al paciente con probabilidades de sufrir cardiopatía isquémica.2 Actualmente es posible evaluar la perfusión miocárdica, la función ventricular, el metabolismo cardiaco, la innervación del corazón y la viabilidad miocárdica con radionúclidos.
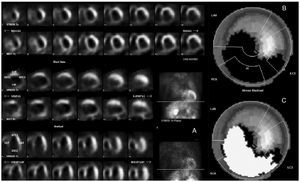
La detección de cardiopatía isquémica mediante radionúclidos tiene dos fundamentos: el primero se basa en demostrar la heterogeneidad de la perfusión miocárdica entre zonas sanas (perfusión normal) y zonas enfermas (perfusión anormal), y el segundo es la capacidad que tienen los radiotrazadores utilizados (talio-201, sestamibi, tetrofosmín) para interaccionar con la célula y evaluar no sólo la perfusión, sino los cambios metabólicos que hay con la isquemia (Figura 3). Estos principios influyen en forma notable en el valor diagnóstico y pronóstico de la SPECT cardiaca.28,29
Figura 3. SPECT cardiaca que muestra la presencia de un infarto en el ápex con isquemia ligera en el tejido residual. También existe un infarto en las paredes anterior y septal que se extiende desde el tercio apical hasta el basal y afecta la región anteroseptal; hay isquemia moderada en el tejido residual. Finalmente, el estudio señala un infarto no transmural en la pared inferior que se extiende del tercio apical al basal y afecta la región inferolateral con isquemia moderada en el tejido residual (Figura 3A). El mapa polar definió como grave la cantidad y extensión de la isquemia residual (Figura 3B, C), el ventrículo izquierdo está dilatado, y la fracción de expulsión calculada con la SPECT sincronizada con el ECG fue menor de 40%. Todos estos hallazgos apuntan hacia enfermedad trivascular y constituyen un estudio SPECT de alto riesgo para el paciente, lo cual justifica la revascularización coronaria del enfermo para modificar el pronóstico.
Los pacientes que obtienen mayor beneficio de la SPECT cardiaca son los que manifiestan síntomas y tienen riesgo de intermedio a alto para EAC, es decir, en los que la prevalencia de la enfermedad oscila entre 50% y 80%. En estas personas, la cuestión no es investigar si existe o no EAC, ya que el riesgo antes de la prueba es intrínsecamente alto y no se obtiene mayor valor agregado con el abordaje anatómico; en cambio, se debe investigar si existe isquemia o no, y, por tanto, el auxiliar diagnóstico debe evaluar las funciones del paciente y ser confiable en demostrar si la EAC ocasiona isquemia. En múltiples estudios se ha probado que se obtiene un mayor valor predictivo positivo para trastornos coronarios si se demuestra la existencia de isquemia que si se demuestra que hay enfermedad arterial coronaria.22
Conclusiones
Es evidente que la evaluación anatómica es insuficiente para determinar el pronóstico de los pacientes con enfermedad arterial coronaria. La TMD es un auxiliar diagnóstico que verifica si hay presencia de EAC con un elevado valor predictivo negativo, pero no es útil para identificar si los pacientes padecen isquemia. En los próximos años será posible conocer si la TMD es una herramienta adecuada para evaluar la perfusión miocárdica, ya que se habrán perfeccionado nuevos tomógrafos y habrá nuevos protocolos de estudio. Durante más de 30 años se ha demostrado que el diagnóstico de isquemia mediante SPECT cardiaca es la estrategia más útil para identificar a los pacientes que se benefician del tratamiento médico y de la revascularización coronaria. De manera paralela al mejoramiento de los tomógrafos, han aparecido los equipos híbridos (SPECT/CT, PET/CT) en el mercado, mediante los cuales será posible evaluar la presencia de EAC asociada o no a isquemia en un solo momento. Por lo tanto, serán necesarios múltiples estudios que avalen cuál será la mejor estrategia para evaluar en forma no invasiva al paciente con enfermedad arterial coronaria y cardiopatía isquémica.
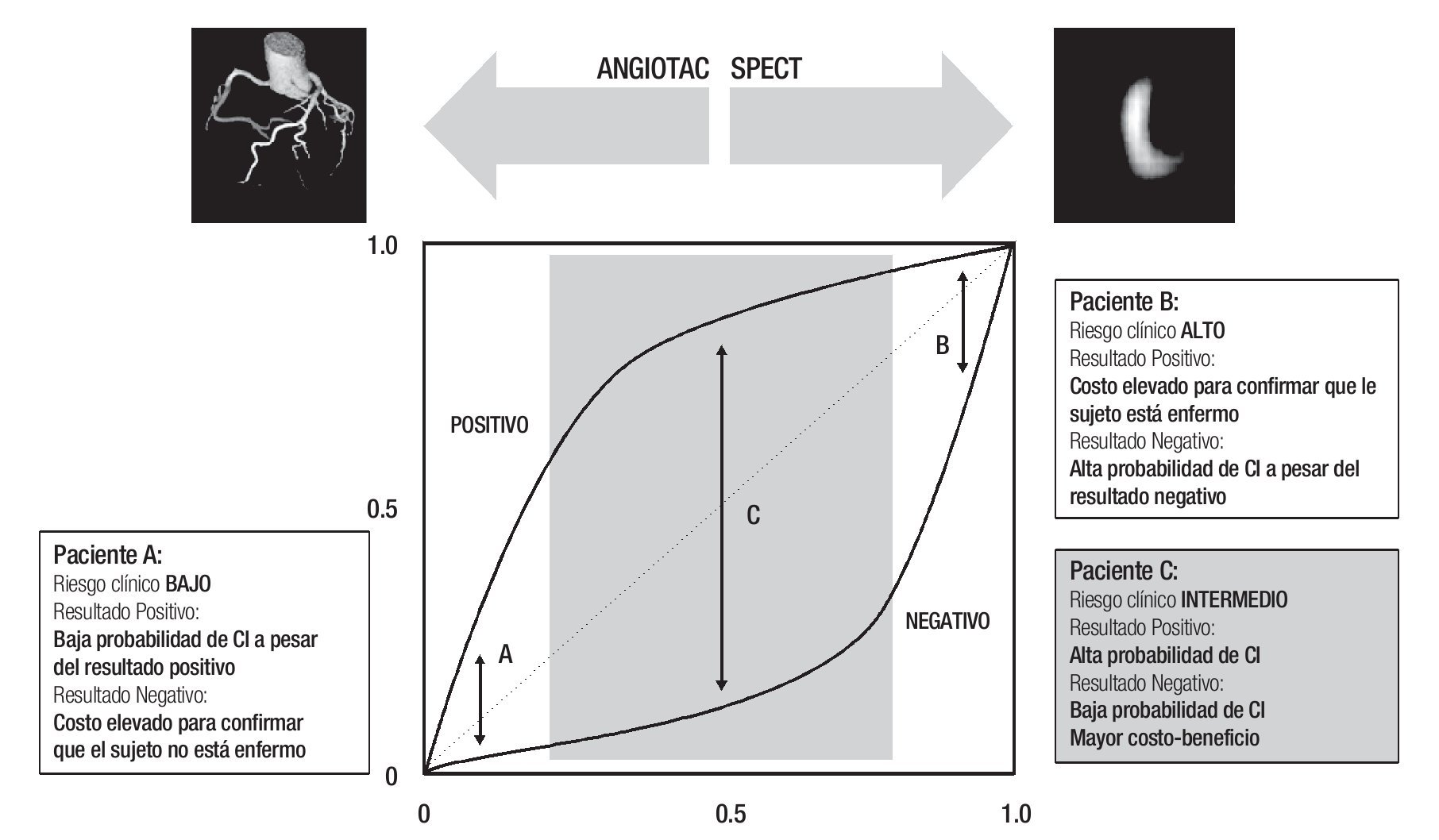
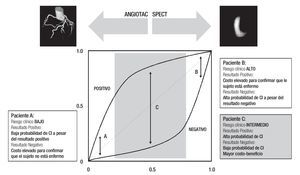
Es posible concluir que en pacientes con probabilidades de padecer EAC y riesgo de bajo a intermedio antes de la pueba (prevalencia menor de 50%), la TMD es el método ideal. En cambio, cuando el riesgo previo a la prueba es de intermedio a alto (prevalencia mayor de 50%), la evaluación de la perfusión miocárdica con SPECT es el método indicado para demostrar la repercusión funcional de las lesiones coronarias y estratificar el riesgo coronario de los pacientes (Figura 4).
Figura 4. Los estudios de imagen se recomiendan en el caso de pacientes con riesgo intermedio de enfermedad arterial coronaria y cardiopatía isquémica (zona sombreada). El uso de estos estudios en poblaciones de bajo y alto riesgo antes de la prueba no está justificado y sólo elevan los costos de la atención del paciente. Si se calcula el riesgo de ser portador de la enfermedad es posible justificar el uso de un auxiliar diagnóstico e, incluso, seleccionarlo; si el riesgo de enfermedad arterial coronaria es de intermedio a bajo, la angiotomografía coronaria es el método de elección; si el riesgo de cardiopatía isquémica es de intermedio a alto, la SPECT cardiaca es el estudio por elegir.
Correspondencia:
Enrique Vallejo.
FASNC, Instituto Nacional de Cardiología Ignacio Chávez, Cardiología Nuclear y Tomografía Cardiaca. Juan Badiano No. 1, Col. Sección XVI, Tlalpan 14080, México, D.F. México. Teléfono: 55732911 extensión: 1138 y 1518, Fax: 55730994.
Correo electrónico: vallejo.enrique@gmail.com
Recibido el 23 de junio de 2009;
Aceptado el 31 de julio de 2009.