Describir el perfil clinicoepidemiológico y el proceso de atención del síndrome coronario agudo sin elevación del segmento ST en un hospital de tercer nivel.
MétodoSe analiza la información clínica, la estratificación de riesgo, la terapia de revascularización y los hábitos de prescripción al egreso de los casos con síndrome coronario agudo sin elevación del segmento ST atendidos en un año.
ResultadosSe incluyeron 283 pacientes con una edad media de 58 años; el 63%, masculino. La mayoría (88.6%) de los casos ocurrió entre los 50 y 59 años. La hipertensión arterial fue el factor de riesgo predominante. El 82.5% de los sujetos tuvo índice TIMI de riesgo bajo-intermedio. En el 37% de los pacientes hubo isquemia residual y en 80 (70%) se demostraron obstrucciones coronarias. Setenta y dos pacientes (90%) fueron revascularizados con stent, principalmente farmacológico (87.5%). Más del 90% de los casos recibió estatina y antiplaquetarios al egreso; otros medicamentos se indicaron en poco más del 50%.
ConclusionesEn la población estudiada, el síndrome coronario agudo sin elevación del ST predomina en hombres relativamente jóvenes e hipertensos. Estratificar el riesgo, buscar isquemia residual y revascularizar con stent farmacológico son prácticas comunes; el cumplimiento de las recomendaciones basadas en la evidencia es subóptimo.
To describe the clinical-epidemiologic profile and the process of care of the non-ST elevation acute coronary syndromes in a tertiary hospital.
MethodWe analyzed the clinical information, the risk stratification and diagnostic methods, the revascularization therapy and the prescription trends at discharge, of patients with non-ST elevation acute coronary syndromes cared for in one year.
ResultsTwo hundred and eighty-three patients with mean age of 58 years were included (63% men). The largest number of non-ST elevation acute coronary syndromes (88.6%) was found between 50 to 59 years of age. The most common risk factor was hypertension; 82.5% of the patients had a low-intermediate TIMI score; residual ischemia was demonstrated in 37% and coronary obstructions were seen in 80 patients (70%). In 90%, a percutaneous coronary intervention was performed, mainly with drug-eluting Stents (87.5%). At discharge, even though antiplatelet agents and statins were prescribed in more than 90%, other drugs were indicated in a few more than 50% of patients.
ConclusionsIn this population, non-ST elevation acute coronary syndromes predominates in relatively young men, often with hypertension. To stratify risk, to look for residual ischemia and to revascularize with drug-eluting stents are common practices, but the evidence-based guidelines compliance is still suboptimal.
El pronóstico del síndrome coronario agudo sin elevación del segmento ST (SCASEST), conformado por la angina inestable (AI) y el infarto de miocardio sin elevación del segmento ST (IMSEST) depende de su manejo inmediato y de las medidas de prevención secundaria; la falta de adhesión a las recomendaciones específicas, basadas en evidencia científica y ampliamente difundidas1,2, es un factor que impide mejorar las expectativas de la población afectada por este síndrome clínico. En nuestro medio supone un gran impacto médico, económico y social y su presencia ha sido claramente documentada3,4.
En 2 registros nacionales3,5 se han comunicado las características clínicas, el manejo y la evolución hospitalaria de estas formas de presentación de la cardiopatía isquémica entre los años 1998 y 20013, y entre diciembre de 2002 y noviembre de 20035. Uno más evaluó el riesgo de los síndromes coronarios agudos utilizando la escala del Global Registry of Acute Coronary Events6 en hospitales de tercer nivel de atención del Instituto Mexicano del Seguro Social7.
El propósito de este trabajo es describir el perfil clinicoepidemiológico y el proceso de atención del SCASEST en un hospital de tercer nivel de atención.
ObjetivoDescribir las características clínicas y epidemiológicas, el uso de métodos de estratificación de riesgo de insuficiencia cardiaca y de mortalidad a corto plazo, la aplicación de biomarcadores, los hallazgos electrocardiográficos, la búsqueda de isquemia residual mediante ergometría o ecocardiografía de estrés, la realización de cateterismo diagnóstico y terapéutico, y los hábitos de prescripción de tratamiento farmacológico al egreso hospitalario, en los pacientes con los diagnósticos de AI o IMSEST, atendidos en el Departamento de Cardiología Clínica, del Hospital de Especialidades del Centro Médico Nacional de Occidente, del Instituto Mexicano del Seguro Social, entre el 1 de marzo de 2010 y el 28 de febrero del 2011.
MétodosPara conocer las características epidemiológicas, clínicas, de estudio y tratamiento de los pacientes con SCASEST egresados del Departamento de Cardiología Clínica de nuestro centro hospitalario, entre el 1 de marzo de 2010 y el 28 de febrero de 2011, se efectuó el registro de la información en un formato previamente diseñado. El universo de estudio se conformó con los pacientes que cumplieran los siguientes criterios de inclusión: hombres y mujeres mayores de 18 años cuyo diagnóstico de egreso fuera AI o IMSEST, de acuerdo a los criterios convencionales1,2,8; se excluyeron los pacientes cuya fecha de internamiento estuviera fuera del periodo establecido para el presente registro o cuyo diagnóstico no correspondiera a AI o IMSEST, y se eliminaron los pacientes que, teniendo diagnóstico de algún SCASEST, no contaran con los datos mínimos requeridos en el expediente al egreso hospitalario.
Se recabó del expediente clínico la información sobre diagnóstico nosológico, sexo, edad, factores de riesgo cardiovascular, clasificación de Killip-Kimball9 en los casos con IMSEST, índice de riesgo Thrombolisys in Myocardial Infarction (TIMI) ()10, los resultados de glucosa, creatinina, fracción miocárdica de creatinfosfocinasa (CPK-MB) y troponina i; la información relativa a trastornos del ritmo o de la conducción y de necrosis en el electrocardiograma; los resultados de prueba de esfuerzo (PE) en banda sin fin, o de ecocardiograma de estrés para la búsqueda de isquemia residual, métodos disponibles en nuestro hospital para su utilización después de la fase aguda del episodio isquémico, durante la permanencia de los pacientes en el mismo (considerando la primera como positiva al existir depresión≥1mm del segmento ST a los 80ms en al menos 2 derivaciones contiguas, o por la presencia de angina durante o después del ejercicio, y la segunda al demostrarse anormalidades de la contractilidad tras la infusión de dobutamina intravenosa); la fracción de expulsión del ventrículo izquierdo y la variedad de disfunción diastólica por ecocardiografía; los resultados de la coronariografía diagnóstica, la realización y tipo de revascularización, la utilización de stents intracoronarios y los fármacos prescritos al egreso hospitalario. Todo ello fue volcado en una base de datos electrónica especialmente diseñada para este registro, utilizando el software Microsoft Visual Fox Pro 9.0.
Para una estimación de distribución de variables cualitativas con una precisión de ±6%, con un intervalo de confianza del 95%, se calculó un tamaño de muestra superior a 280 pacientes, conformada con el total de pacientes atendidos durante un año en el área de trabajo mencionada. La edad se expresó como promedio e intervalo y se dividió proporcionalmente por décadas; se calculó la proporción de cada factor de riesgo, del perfil de riesgo TIMI en toda la población y de la gravedad de la insuficiencia cardiaca mediante la escala Killip-Kimball en los pacientes con IMSEST. Los resultados de laboratorio se dividieron en intervalos y se expresaron en proporciones; se determinaron los porcentajes de los hallazgos del electrocardiograma en reposo, el resultado de isquemia en la PE, la calificación en la escala de riesgo de Duke y el número de segmentos isquémicos en el ecocardiograma; la fracción de expulsión se expresó en intervalos y proporciones y los diferentes tipos de disfunción diastólica en porcentajes; para los casos con angiografía coronaria se determinaron proporcionalmente el tipo de indicación, el número de arterias con obstrucción significativa y el número de stents por vaso afectado; se calculó la proporción cuya prescripción al egreso hospitalario incluyera aspirina, clopidogrel, estatina, bloqueadores beta, inhibidores de la enzima convertidora de angiotensina o antagonistas de los receptores de la angiotensina ii.
El proyecto de investigación fue aprobado por la Comisión de Investigación del Hospital de Especialidades del Centro Médico Nacional de Occidente del Instituto Mexicano del Seguro Social (n.o de registro: R-2012-1301-27). Teniendo en cuenta que la investigación se basó exclusivamente en datos registrados en la historia clínica de los pacientes estudiados, y por tratarse de una investigación clasificada como «sin riesgo», los investigadores solicitaron autorización al comité de ética para omitir la solicitud del «consentimiento informado» por parte de los pacientes, en estricta adhesión a los artículos 17 y 23 del Reglamento de la Ley General de Salud en Materia de Investigación para la Salud.
ResultadosSe incluyeron para el procesamiento y análisis 283 pacientes con diagnóstico de AI e IMSEST. La mayoría fueron hombres y destaca el mayor número de casos ocurridos en la sexta década de la vida, con leve predominio de la AI.
En las mujeres el factor de riesgo más común fue la menopausia, pero se observó una elevada prevalencia de hipertensión arterial, dislipidemia, sedentarismo, tabaquismo y diabetes mellitus (tabla 1). La mayoría de los casos con IMSEST se situó en la clase i de Killip-Kimball y 2 terceras partes de la población con SCASEST tuvo riesgo TIMI≤3 (tabla 2). La distribución y el porcentaje de casos según los rangos de los biomarcadores de daño miocárdico, la glucosa y la creatinina revelan que en una importante proporción no se detectó incremento de la CPK-MB y de la i o que este se mantuvo en los valores bajos de su determinación. Destaca la glucosa normal en la mayoría y la creatinina sérica superior a lo normal en un tercio de los pacientes (tabla 3).
Datos demográficos y clínicos en síndromes coronarios agudos sin elevación del segmento ST (N=283)
| Hombres, n (%) | 178 (63) |
| Edad (promedio/intervalo) | 58 años/18-97años |
| n | (%) | |
| Edad por décadas | ||
| <30a | 1 | (0.35) |
| 30-39a | 5 | (1.76) |
| 40-49a | 16 | (5.6) |
| 50-59a | 251 | (88.6) |
| 60-69a | 3 | (1.06) |
| 70-79a | 2 | (0.69) |
| >80a | 5 | (1.76) |
| Tipo de SCASEST | ||
| Angina inestable | 153 | (54.0) |
| IMSEST | 130 | (46.0) |
| Factores de riesgo cardiovascular | ||
| Hipertensión arterial | 217 | (76.7) |
| Dislipidemia | 171 | (60.4) |
| Sedentarismo | 161 | (57.2) |
| Tabaquismo | 153 | (54.4) |
| Diabetes mellitus | 118 | (42.0) |
| Menopausia | 92 | (87.0)a |
| Historia familiar | 66 | (23.3) |
| Síndrome metabólico | 25 | (9.2) |
IMSEST: infarto de miocardio sin elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
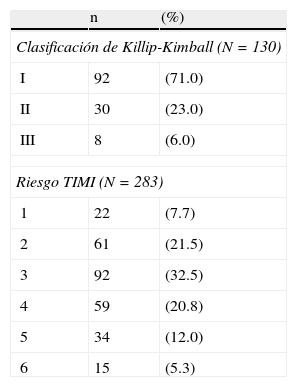
Gravedad de insuficiencia cardiaca y riesgo TIMI en síndromes coronarios agudos sin elevación del segmento ST
| n | (%) | |
| Clasificación de Killip-Kimball (N=130) | ||
| I | 92 | (71.0) |
| II | 30 | (23.0) |
| III | 8 | (6.0) |
| Riesgo TIMI (N=283) | ||
| 1 | 22 | (7.7) |
| 2 | 61 | (21.5) |
| 3 | 92 | (32.5) |
| 4 | 59 | (20.8) |
| 5 | 34 | (12.0) |
| 6 | 15 | (5.3) |
TIMI: Thrombolisys in Myocardial Infarction.
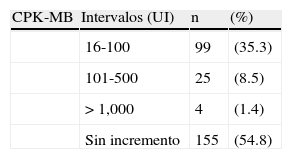
Distribución porcentual de biomarcadores de daño miocárdico y química sanguínea en síndromes coronarios agudos sin elevación del segmento ST (N=283)
| CPK-MB | Intervalos (UI) | n | (%) |
| 16-100 | 99 | (35.3) | |
| 101-500 | 25 | (8.5) | |
| >1,000 | 4 | (1.4) | |
| Sin incremento | 155 | (54.8) |
| Troponina I | Intervalos (μg/L) | n | (%) |
| 0.01-0.99 | 45 | (15.90) | |
| 1.00-4.99 | 90 | (31.80) | |
| 5.00-9.99 | 30 | (10.60) | |
| 10.0-14.99 | 3 | (1.06) | |
| >30 | 7 | (2.47) | |
| Sin incremento | 108 | (38.16) |
| Glucosa | Intervalos (mg/dL) | n | (%) |
| 70-110 | 122 | (43.8) | |
| 111-126 | 12 | (3.9) | |
| 127-200 | 39 | (13.4) | |
| 201-400 | 15 | (5.3) | |
| Sin datos | 95 | (33.6) |
| Creatinina | Intervalos (mg/dL) | n | (%) |
| 0.5-1.5 | 181 | (64.0) | |
| 1.51-2.0 | 9 | (3.2) | |
| >2.01 | 89 | (31.4) | |
| Sin datos | 4 | (1.4) |
CPK-MB: fracción miocárdica de creatinfosfocinasa.
Nueve de cada 10 sujetos con SCASEST tenían ritmo sinusal, y las arritmias y anomalías de la conducción eléctrica documentadas se distribuyeron así: extrasístoles ventriculares, 17 casos (6.0%); fibrilación auricular, 7 casos (2.4%); taquicardia y fibrilación ventricular, un caso cada una (0.3%); bloqueo de rama izquierda, 22 casos (7.8%); bloqueo de rama derecha, 27 casos (9.5%) y bloqueo auriculoventricular completo, 4 casos (1.4%). Una imagen de necrosis antigua en la cara anterior se observó en 31 pacientes (10.9%) y en la inferior en 40 (14.1%). En 3 sujetos (1.06%) se apreció una zona de necrosis actual.
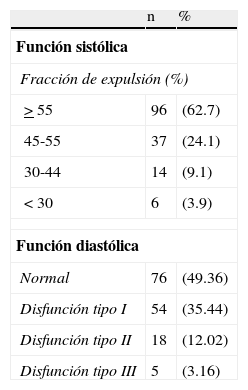
Después del episodio agudo del SCASEST, la búsqueda de isquemia residual se efectuó mediante PE en banda sin fin en 165 casos, utilizando los protocolos de Bruce, Bruce modificado o Naugthon, y a través de ecocardiografía en 79 pacientes. Casi la tercera parte de las pruebas ergométricas reveló isquemia miocárdica y en la escala de Duke solo una pequeña proporción se situó en riesgo elevado; los segmentos isquémicos detectados mediante el método de imagen fueron menos de 3 en la mayoría de los sujetos estudiados con este método. La caracterización ecocardiográfica de la función ventricular izquierda muestra que predominaron la alteración de la relajación y la fracción de expulsión normal (tabla 4).
Función ventricular izquierda por ecocardiografía en casos con síndromes coronarios agudos sin elevación del segmento ST (N=153
| n | % | |
| Función sistólica | ||
| Fracción de expulsión (%) | ||
| >55 | 96 | (62.7) |
| 45-55 | 37 | (24.1) |
| 30-44 | 14 | (9.1) |
| <30 | 6 | (3.9) |
| Función diastólica | ||
| Normal | 76 | (49.36) |
| Disfunción tipo I | 54 | (35.44) |
| Disfunción tipo II | 18 | (12.02) |
| Disfunción tipo III | 5 | (3.16) |
Se efectuó angiografía coronaria en 114 (40.2%) pacientes durante la hospitalización; en 10 de ellos (8.7%) dentro de las primeras 24h, pero en la mayoría después de haberse demostrado isquemia residual en PE (48 casos; 42.1%) o en ecocardiograma con infusión de dobutamina (56 casos; 49.1%).
Considerando significativas las obstrucciones coronarias≥70%, el número de casos por vasos afectados se distribuyó de la siguiente manera: un vaso, 41 casos (35.9%); 2 vasos, 27 casos (23.6%); 3 vasos, 12 casos (10.5%). En el resto de los pacientes sometidos al estudio invasivo (34; 29.8%), no se encontraron lesiones significativas (tabla 5).
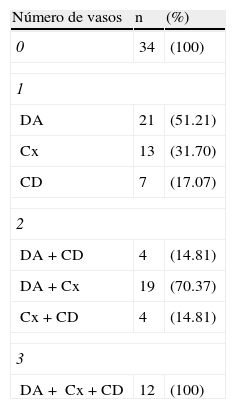
Distribución de casos según el número de vasos y la arteria afectada en síndromes coronarios agudos sin elevación del segmento ST (N=114)
| Número de vasos | n | (%) |
| 0 | 34 | (100) |
| 1 | ||
| DA | 21 | (51.21) |
| Cx | 13 | (31.70) |
| CD | 7 | (17.07) |
| 2 | ||
| DA+CD | 4 | (14.81) |
| DA+Cx | 19 | (70.37) |
| Cx+CD | 4 | (14.81) |
| 3 | ||
| DA+ Cx+CD | 12 | (100) |
CD: coronaria derecha; Cx: circunfleja; DA: descendente anterior.
La distribución específica de los casos con obstrucción univascular significativa y la de sus combinaciones cuando hubo afectación de 2 o de tres3 arterias coronarias señala que la enfermedad más común en forma aislada o en combinación fue la de la descendente anterior, que además recibió la mayor parte de los stents intracoronarios colocados (tabla 6). El tipo más comúnmente utilizado fue el recubierto con fármaco (n=63; 87.5%), en tanto que el metálico se usó en 9 casos (12.5%). Al egreso hospitalario los fármacos más prescritos fueron aspirina y estatinas (n=263; 92.9% y n=265; 93.6% respectivamente), pero resalta que el clopidogrel se indicó en casi el total de los casos en los que se implantó un stent intracoronario (n=71; 98.6%). Entre la población total, los bloqueadores beta, el clopidogrel y un inhibidor de la enzima convertidora de la angiotensina o un antagonista de receptores de la angiotensina ii se indicaron en el 66, 58.6 y 54% de los enfermos respectivamente.
Intervencionismo coronario percutáneo con endoprótesis en síndromes coronarios agudos sin elevación del segmento ST (N=72)
| Arteria afectada | Pacientes en los que se colocó stent, n | (%) |
| DA | 26 | (36.11) |
| Cx | 17 | (23.61) |
| CD | 9 | (12.5) |
| DA+CD | 12 | (16.66) |
| DA+Cx | 5 | (6.94) |
| Cx+CD | 3 | (4.16) |
CD: coronaria derecha; Cx: circunfleja; DA: descendente anterior.
En esta población, los SCASEST ocurren preferentemente en hombres en la sexta década de la vida, más probablemente hipertensos, dislipidémicos, sedentarios, fumadores, diabéticos y con evidencia de disfunción renal. En la mayoría se investiga isquemia residual y se efectúa revascularización percutánea, preferentemente con stents recubiertos.
Datos demográficosLa mayor proporción de casos con SCASEST en el presente registro ocurrió en hombres en la sexta década de la vida. Este hallazgo es similar al informado en el registro RENASICA3. En contraste, la edad promedio de presentación del SCASEST en este registro fue 6 años menor que en otros 2 estudios mexicanos5,7, lo que podría indicar que la isquemia miocárdica ocurre en forma aguda cada vez a edades más tempranas. Este hallazgo parece indicar el avance imparable de esta variedad de presentación de miocardio isquémico en hombres mexicanos más jóvenes, incluso cuando se comparan con sujetos hispanos y anglosajones con la misma afección11.
La hipertensión arterial se registró en el 75% de los sujetos, cifra muy similar a la encontrada en los casos con SCASEST del Renasca-IMSS7 y que contrasta con el tabaquismo como el factor más prevalente en el RENASICA3, y el más común en ese registro respecto a casos de otras etnias con esta enfermedad vascular11; en nuestra población, como en el Renasca-IMSS7, la diabetes mellitus ocupa el cuarto lugar de prevalencia, detrás de la hipertensión, el tabaquismo y la dislipidemia. Otras variables de interés son la menopausia concordante con la edad promedio de la muestra, y la inactividad física en más de la mitad del grupo; ello recuerda el papel del sedentarismo como promotor de riesgo de enfermedad cardiovascular y el efecto protector que proporciona el ejercicio regular, hecho documentado recientemente en población latinoamericana12,13.
Estimación de riesgoComo en el RENASICA3, la mayoría de nuestros casos se situó en estadio Killip-Kimball I (86.8 y 71% respectivamente); en el RENASICA II se observó una asociación directamente proporcional entre este índice y la mortalidad hospitalaria en aquellos sujetos con infarto de miocardio con elevación del segmento ST (IMCEST), pero no en los de SCASEST5; asimismo, en el Renasca-IMSS se notó una ocurrencia mayor de todos los estadios del mismo en los pacientes con IMCEST, respecto a los sujetos con SCASEST7.
Utilizando la escala TIMI para AI/IMSEST10, el modelo estratificador temprano más sencillo y que permite planear una estrategia terapéutica2, casi 2 terceras partes tuvieron un índice de bajo riesgo (menor de 4 puntos), y en el 38.1% la posibilidad de muerte, infarto miocárdico o revascularización urgente a 14 días fue≥19.9%.
El único registro mexicano que por la naturaleza de su diseño incluyó una escala de calificación de riesgo para todo el espectro de síndromes coronarios agudos fue el Renasca-IMSS7. En él, la escala del Global Registry of Acute Coronary Events identificó a la mayoría de los casos con>150 puntos, aunque sin diferencia significativa entre IMCEST y SCASEST; dicho nivel marcó como complicaciones de cuantía en los casos con SCASEST la angina/isquemia recurrente, la falla del ventrículo izquierdo, el choque, las arritmias y el desenlace combinado de estos eventos. Independientemente de la calificación del riesgo, la adhesión a las guías de manejo actuales para este padecimiento mejora significativamente el pronóstico14.
Resultados de laboratorioLa determinación de CPK-MB y de troponina i se efectuó en todos los casos del presente registro, mientras que en el RENASICA se midieron en el 74% y en el 11.6% respectivamente y se informaron conjuntamente para todo el espectro de síndromes coronarios agudos3; en el análisis comparativo de los casos con SCASEST del RENASICA con hispánicos y sajones de un registro mayor con el mismo padecimiento, la estratificación con troponinas se efectuó solo en la quinta parte de los casos11. En otra observación, la CPK-MB, que se obtuvo en el 90% de SCASEST, tuvo un incremento<1.5x en el 70% de su población y la troponina i solo se determinó en el 20% de los pacientes5.
En este registro, la troponina i, el biomarcador de elección para el diagnóstico de infarto de miocardio cuando su valor rebasa el percentil 9915, no sufrió incremento o este fue menor de dicho nivel en el 54% de la población, lo que supone que el resto tuvo necrosis miocárdica sin traducción electrocardiográfica; ello se correlaciona con el comportamiento de la CPK-MB y con el diagnóstico de AI en quienes estos marcadores no se incrementaron.
En un tercio de nuestra casuística se observaron valores de creatinina sugestivos de una tasa de filtración glomerular subnormal, lo que confirma su presencia frecuente en esta condición2 y que puede significar daño a órgano blanco hipertensivo y/o diabético, o agudización debida a la agresión isquémica del miocardio.
Los valores de glucosa sérica>110mg/dL documentados en la quinta parte de nuestra población recuerdan que la diabetes mellitus se asocia a una evolución desfavorable de la isquemia aguda16; las recomendaciones internacionales actuales incluyen el control estricto de la glucemia2 y la corrección de la hiperglucemia>180mg/dL evitando la hipoglucemia1. La diabetes mellitus se ha incluido, además, entre las variables para las cuales se prefiere una estrategia de manejo invasiva1,2.
Datos electrocardiográficosLos bloqueos de rama izquierda y derecha ocurrieron en el 7.8% y el 9.5% de nuestra casuística, cifras muy similares a las observadas en el mismo grupo de pacientes del registro RENASICA II5. Este dato es relevante porque, cuando estos bloqueos son nuevos o presumiblemente nuevos, conllevan un mayor riesgo a corto plazo de muerte o infarto miocárdico no fatal17,18. Si bien no hubo diferencia en la presencia de arritmias ventriculares y bloqueo auriculoventricular completo, la fibrilación auricular se documentó en más del doble de los casos que en el estudio mencionado5. Este dato podría asociarse a disfunción diastólica, a su vez relacionada con la alta prevalencia de hipertensión arterial en nuestra población.
Dado que los pacientes con SCASEST muestran en su mayoría cambios inespecíficos del segmento ST5, el análisis electrocardiográfico en nuestro registro se centró en la presencia o no de necrosis antigua. En la cuarta parte de los casos se apreció este hallazgo, sobre todo en la región inferior y, aunque lo ordinario es que los sujetos con IMSEST no muestren onda Q, en una minoría se observó este dato «de novo», lo que indica que el diagnóstico inicial de SCASEST puede virar al de IMCEST19. Aunque del grupo total del RENASICA II el 43% tuvo onda Q, no hay referencia a la presencia de necrosis antigua en los pacientes con SCASEST y su descripción se circunscribe a los cambios inespecíficos del ST y onda T negativa en un 56% del grupo de alto riesgo con este diagnóstico y a la depresión extensa o no extensa de dicho segmento en una cuarta parte de ellos respectivamente5.
Estratificación de riesgo después de la fase agudaElemento crucial para estratificar el riesgo después de la fase aguda del SCASEST, la búsqueda de isquemia con PE y/o ecocardiograma de estrés fue superior a la informada previamente en nuestro medio5; la primera permitió identificar al 29% (n=48) de la población con este hallazgo y saber que, con un riesgo intermedio en la escala de Duke, la mayoría (n=133; 80.6%) estaba en riesgo de mortalidad anual del 1 a 3%1; el ecocardiograma con infusión de dobutamina20, método usado rutinariamente en nuestro centro hospitalario para investigar alteraciones de la perfusión miocárdica, reveló isquemia de≥3 segmentos en 4 de cada 5 casos en los que se empleó (n=63; 79.6%), lo que se traduce en un riesgo de mortalidad>3%1. Puesto que no hay una sugerencia formal sobre la elección del estudio no invasivo para la búsqueda de hipoperfusión miocárdica, esta se basa en las características de los pacientes, su respuesta al tratamiento, la experiencia y la disponibilidad del recurso21.
Para guiar el tratamiento e influir en la evolución debe conocerse la función ventricular izquierda1,2. Para ello, en poco más de la mitad los pacientes de este registro se efectuó un ecocardiograma transtorácico, proporción muy similar a la de otra serie de casos con SCASEST en nuestro entorno5. Así, mientras que en la mayoría de los sujetos se documentó una fracción de expulsión normal, un tercio mostró disfunción sistólica moderada que corresponde a riesgo intermedio de mortalidad, y solo en una pequeña proporción se observó un grave abatimiento funcional del ventrículo izquierdo, cuyo riesgo anual de morir es≥3%1.
La disfunción diastólica tipo iii o restrictiva, que se asocia a falla cardiaca, mayor remodelado y mayor mortalidad en el infarto de miocardio22, se demostró solo excepcionalmente y, con mucho, la variedad más frecuente fue la de tipo i.
Enfermedad coronaria obstructiva e intervención coronaria percutáneaEl cateterismo cardiaco se efectuó en una proporción menor en nuestra población en comparación con otros registros nacionales3,5, lo que refleja una mayor tendencia al manejo conservador inicial y estratificación de riesgo posterior durante la hospitalización. En la mayoría el procedimiento obedeció a la demostración previa de isquemia miocárdica y en el resto se optó por la estrategia invasiva temprana, obedeciendo las recomendaciones actuales1,2.
Como ha sido previamente informado2, en la tercera parte de nuestros pacientes se demostró afectación univascular; se encontró enfermedad multivascular en otro tercio de los casos y en el resto el árbol coronario fue angiográficamente normal. Destaca la mayor afectación de la arteria descendente anterior en aquellos con enfermedad de uno o 2 vasos.
Nueve de cada 10 sujetos de nuestra población con obstrucciones coronarias fueron tratados con intervención percutánea y, de acuerdo a lo sugerido para esta forma de manejo23, en todos se colocó por lo menos una endoprótesis; el tipo de stent más usado y que ha demostrado una reducción en la mortalidad a 2 años y menor necesidad de revascularización en casos con IMSEST24,25 fue el liberador de fármaco.
Se aplicó solo un stent en la mayoría de los casos revascularizados por vía percutánea y en una cuarta parte se colocaron 2; aunque hubo menos pacientes con enfermedad de un vaso que sujetos en los que se instaló solo una férula intracoronaria, ello obedeció a que se optó por tratar únicamente la lesión culpable en algunos sujetos, postura valida según las recomendaciones vigentes2. Como se ha señalado en nuestro medio3, la arteria descendente anterior, la más comúnmente lesionada en enfermedad uni o bivascular, fue la que con más frecuencia se revascularizó durante el cateterismo.
Tratamiento farmacológico al egreso hospitalarioEn contraste con la población total de casos con episodios isquémicos agudos informada hace una década3, hay diferencia en los hábitos de prescripción al egreso hospitalario en el presente registro. El uso de aspirina y de un inhibidor de receptor P2Y12 se incrementó el 20 y 40% respectivamente, aunque cabe señalar que prácticamente a todos los casos tratados con stent se les indicó clopidogrel al dejar el hospital. A su vez, los bloqueadores beta y los inhibidores de la enzima convertidora de la angiotensina vieron aumentada su prescripción en un 25 y 8% respectivamente, y las estatinas, que no se prescribían en aquel entonces, se indicaron en casi todos nuestros casos al regresar a su domicilio.
La mejoría en la evolución de los casos con enfermedad isquémica del corazón tratados en el Instituto Mexicano del Seguro Social en los últimos años26 se ha explicado por una mejor prevención secundaria, pero, como en otras latitudes27,28, el cumplimiento de las metas actuales para todos los pacientes post-SCASEST, es aún incompleto.
LimitacionesEl sesgo de selección de los pacientes es común en los estudios observacionales tipo registro; el presente es un trabajo de centro hospitalario único y de tercer nivel de atención, por lo que sus resultados solo pueden compararse o contrastarse con otros sitios similares.
ConclusionesLos SCASEST predominan en hombres relativamente jóvenes y frecuentemente hipertensos. El riesgo de desenlaces cardiovasculares a corto plazo es generalmente bajo y es muy factible la revascularización percutánea con stents coronarios recubiertos. Para mejorar el pronóstico, debe buscarse la mayor adhesión al tratamiento farmacológico basado en la evidencia y vigente desde hace varios años29.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este estudio/artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.