Introducción
El síncope es un síntoma frecuente en la población general (6.2:1000 personas/año), pero los adultos mayores parecen ser más susceptibles a presentarlo.1,2 Los registros de las instituciones de asistencia a ancianos en Norteamérica reportan una incidencia del 6% anual y una prevalencia del 10%.3 Entre los pacientes hospitalizados por síncope, los adultos mayores son mayoría, y en ellos reviste mayor importancia ya que si es de origen desconocido o cardiaco, se asocia con una mayor tasa de mortalidad durante la hospitalización y el seguimiento.4
La disminución de la perfusión cerebral en el anciano es un fenómeno complejo.5 La regulación autonómica se modifica y hay un incremento en los niveles de norepinefrina plasmática, una disminución de la sensibilidad de los receptores beta-adrenérgicos para la aceleración de la frecuencia cardiaca y la vasodilatación, pero también disminuye la respuesta vasoconstrictora mediada por receptores alfa. Existe una menor sensibilidad barorrefleja y menor tono parasimpático.
Estas interacciones fisiológicas complejas en el marco de una mayor rigidez vascular mediada por incremento de endotelinas, disminución de oxido nítrico y aterosclerosis, además de menores cantidades de células de marcapasos en el nodo sinusal y una disminución de la recaptura de calcio, se traducen en una relajación anormal del miocardio ventricular.
Las manifestaciones clínicas de estos cambios son variadas y hay diferentes pruebas diagnósticas dirigidas a buscar la causa del síncope, especialmente en los casos cuyo origen es desconocido y que por lo tanto se asocian teóricamente a un incremento en la mortalidad de los enfermos. Como ocurre en otros grupos de edad, el síncope es una manifestación de pobre perfusión cerebral secundaria a cardiopatías, arritmias o trastornos funcionales como las disautonomías. La búsqueda de estas alteraciones dicta las pruebas complementarias a la historia clínica y exploración física, como son el holter, la prueba de inclinación o el estudio electrofisiológico.
En nuestro país se desconocen muchas de las condiciones y características de los pacientes con síncope, especialmente en el anciano. Recientemente se publicaron la guías de la Sociedad Mexicana de Electrofisiología y Estimulación Cardiaca (SOMEEC)6 y en ellas se establece un esquema útil para estudiar a los enfermos con síncope, pero no se explicita un esquema para la población adulta mayor.
Dentro del estudio de estos enfermos, la historia clínica y la exploración física siguen siendo la principal herramienta de diagnóstico,5-8 pero en los casos en los que no es posible establecer la causa probable, es necesario recurrir a las pruebas mencionadas, que se han generalizado dentro de estos esquemas de diagnóstico.
El objetivo del presente trabajo es evaluar la utilidad diagnóstica de estas pruebas dentro de una población de adultos mayores seleccionada para el estudio de síncope en un hospital universitario.
Método
Se realizó un estudio transversal, retrolectivo, con muestra de conveniencia, en el que se analizaron los resultados de las pruebas de inclinación, holter de 24 y 48 horas y estudios electrofisiológicos realizados a un grupo de pacientes estudiados por síncope de origen desconocido en el ámbito de un hospital universitario.
Se estableció un punto de corte de 65 años a partir de los cuales se definió a los sujetos como adultos mayores (de acuerdo a la definición de la OMS)9 y por debajo de ese punto, como adultos (los pacientes que fueron sometidos a algún tipo de estudio en el hospital para determinar el origen del síncope, están en un rango de edad entre 17 y 92 años).
Se realizó el análisis de los resultados de las pruebas practicadas a los pacientes referidos para estudio de síncope de origen desconocido. Se compararon los resultados de las pruebas hechas a los pacientes menores de 65 años con los de 65 o más.
En un lapso de 8 años se realizaron 3117 estudios de Holter de 24 horas, de los cuales 1449 (46.5%) fueron en mayores de 65 años. Específicamente por síncope en estudio, se analizaron 291 estudios de Holter de 24 horas (172 mayores de 65 años y 119 menores) y once de 48 horas (siete pacientes mayores de 65 años y 4 menores) que habían sido previamente registrados en la base de datos de la clínica de arritmias del Instituto Nacional de Ciencias Médicas y Nutrición SZ. Se analizaron también 365 pruebas de inclinación realizadas durante el mismo lapso (56 a mayores de 65 años y 309 a menores) y los estudios electrofisiológicos realizados durante 5 años (la diferencia depende de la instalación hace 5 años del programa de electrofisiología clínica diagnóstica y terapéutica en el hospital) (Se revisaron 9 estudios, 6 de ellos en mayores de 65 años).
Los estudios de holter se registraron con equipos disponibles comercialmente (Holter Zymed-Philips 1800). Se registraron las frecuencias cardiacas máximas, mínimas y promedio así como las mediciones de variabilidad de la frecuencia cardiaca (SDNN, ASDNN, SDANN) y el número de eventos arrítmicos totales (extrasístoles supraventriculares y ventriculares). Se incluyó otra medida de variabilidad que se denominó arbitrariamente “dispersión del la frecuencia cardiaca” que es la diferencia entre la frecuencia cardiaca mínima y máxima del registro de 24 horas, como se ha mencionado en otro trabajo.10 El holter se clasificó como positivo cuando se pudo correlacionar el síntoma con algún evento arrítmico ya sea secundario a bradiarritmia (bloqueo Atrio-ventricular de alto grado o disfunción del nodo sinusal con pausas superiores a 2.5 segundos durante el día o 3 segundos durante la noche) o a taquiarritmia (taquicardias supraventriculares o ventriculares sostenidas y no sostenidas pero muy frecuentes, que pudieron inducir bajo gasto y lipotimias o síncope).
Las pruebas de inclinación (PI) se hicieron de acuerdo al protocolo que se ha descrito en otro estudio: El protocolo de PI consta de dos fases si la primera de inclinación pasiva era negativa, de acuerdo a las Guías Europeas de Síncope de 2004.8,11,12 El sujeto debía tener seis horas de ayuno antes de la prueba. En la sala dónde se realiza la PI y ya sobre la camilla, con monitoreo electrocardiográfico conectado, se coloca una línea intravenosa con solución salina al 0.9% para mantener la vena permeable (30 ml por hora) en posición cefálica o basílica en la fosa antecubital. La mesa cuenta con soporte para pies y una banda de fijación torácica de tela. Una vez colocada la vía venosa y el monitor, con el esfigmomanómetro puesto, se permite un periodo de reposo de 10 minutos en decúbito dorsal antes de realizar las mediciones basales. Al completar éstas, el paciente es colocado a 70° de inclinación. El tiempo de transición es de aproximadamente 10 segundos. El enfermo se mantiene en esa posición por 20 minutos o menos si aparecen síntomas y cambios hemodinámicos. Si se completa ese periodo sin sintomatología, se vuelve a colocar al paciente en decúbito y se le administran 5 mg de dinitrato de isosorbide sub-linguales. Diez minutos después de administrar el fármaco, se obtienen nuevos valores de presión arterial (PA) y frecuencia cardiaca (FC) y se vuelve a colocar al paciente a 70° por otros 20 minutos o hasta que aparezcan síntomas. Las lecturas de TA y registro de FC se obtienen en ambas fases al terminar la inclinación, que se define como minuto 0 y posteriormente cada tres minutos. Los criterios diagnósticos son los descritos en las guías europeas, mismos que se han empleado en trabajos previos.8,13
Los estudios electrofisiológicos se realizaron de acuerdo a la metodología convencional, colocando dos catéteres tetrapolares por vía femoral derecha para registro y estimulación. Se realizaron las mediciones de intervalos de conducción basales (Aurícula-ventrículo, AH, His- His, HH, His-ventrículo, HV), estimulación atrial decremental para medición de punto de Wenckebach anterógrado, punto de Wenckebach retrógrado y periodos refractarios auriculares y ventriculares. Se realizaron también tiempos de recuperación sinusal y de conducción sino-atrial. Posteriormente se realizó estimulación programada para inducción de arritmias supra y ventriculares en aurícula derecha, ápex del ventrículo derecho y tracto de salida del ventrículo derecho con trenes tipo Narula y 1, 2 y 3 extrasístoles a intervalos decrecientes y con ciclos corto-largo, y finalmente se aplicaron extra-estímulos aislados, en parejas y tríos. En algunos casos se administró entre 0.5 mg y 1 mg de atropina IV con la finalidad de inhibir actividad parasimpática y reevaluar los intervalos de conducción.
Análisis estadístico
Las variables continuas se expresan como promedios ± desviación estándar, y las categóricas como porcentajes. Por otro lado, se realizaron las comparaciones entre grupos con prueba T de Student para muestras independientes y se realizó una regresión logística para evaluar si la edad es un factor que se asocie con mayor incidencia de prueba de inclinación positiva o holter de 24 horas anormal. Los holter de 48 horas y los estudios electrofisiológicos no se incluyeron por el menor número de casos.
Resultados
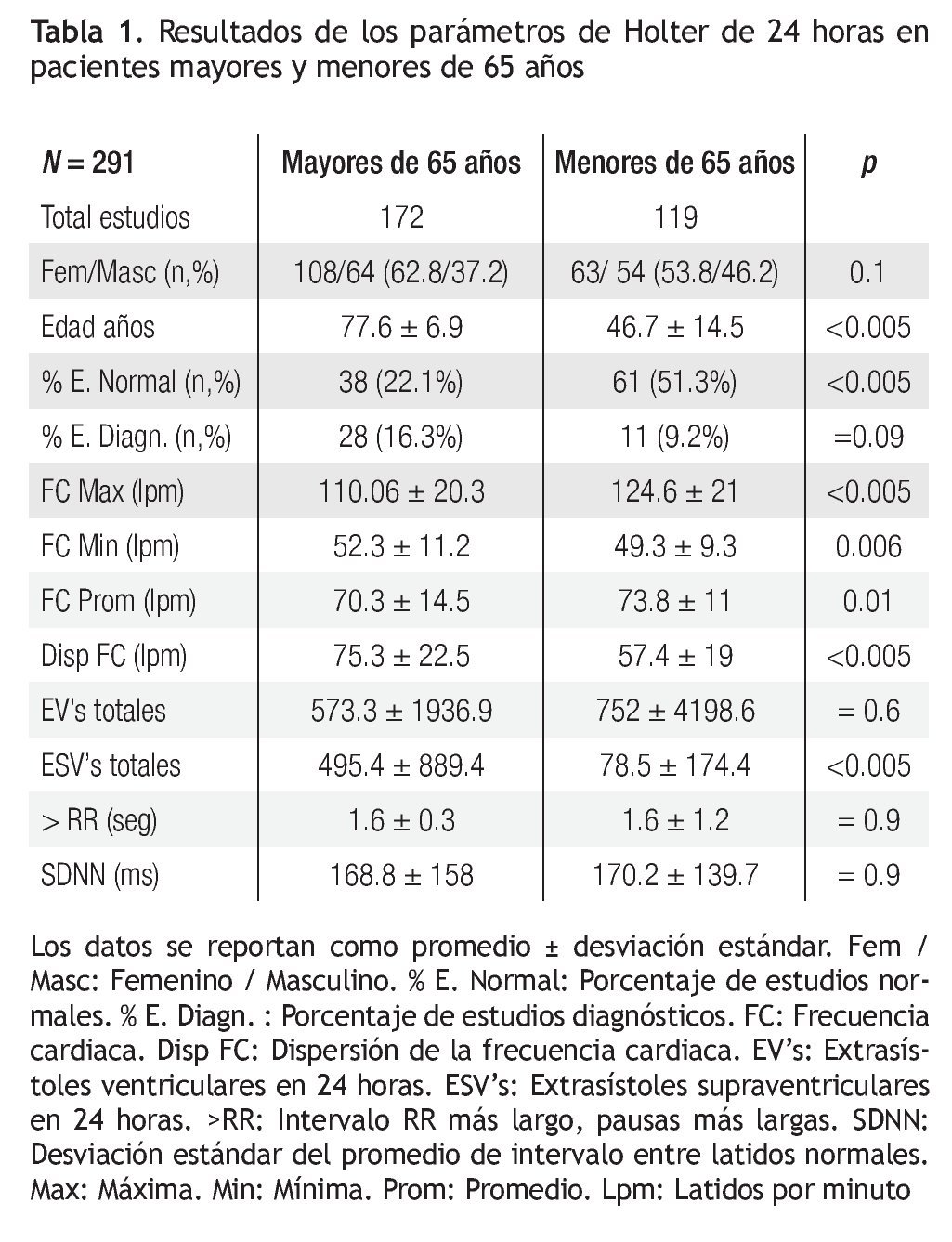
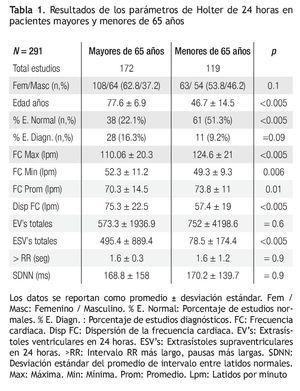
Se analizaron 291 estudios de Holter de 24 horas, 172 de pacientes de 65 años o más y 119 de pacientes menores de 65 años. Los estudios de 24 horas no mostraron diferencias significativas en cuanto a la proporción de pacientes de género masculino y femenino, aunque entre los mayores de 65 años, había más mujeres. La edad promedio del grupo de mayores fue de 77.6 ± 6.9 años, mientras que la del grupo de menores de 65 años fue de 46.7 ± 14.5. Se encontraron diferencias significativas en el porcentaje de estudios normales y en el porcentaje de estudios diagnósticos (Tabla 1).
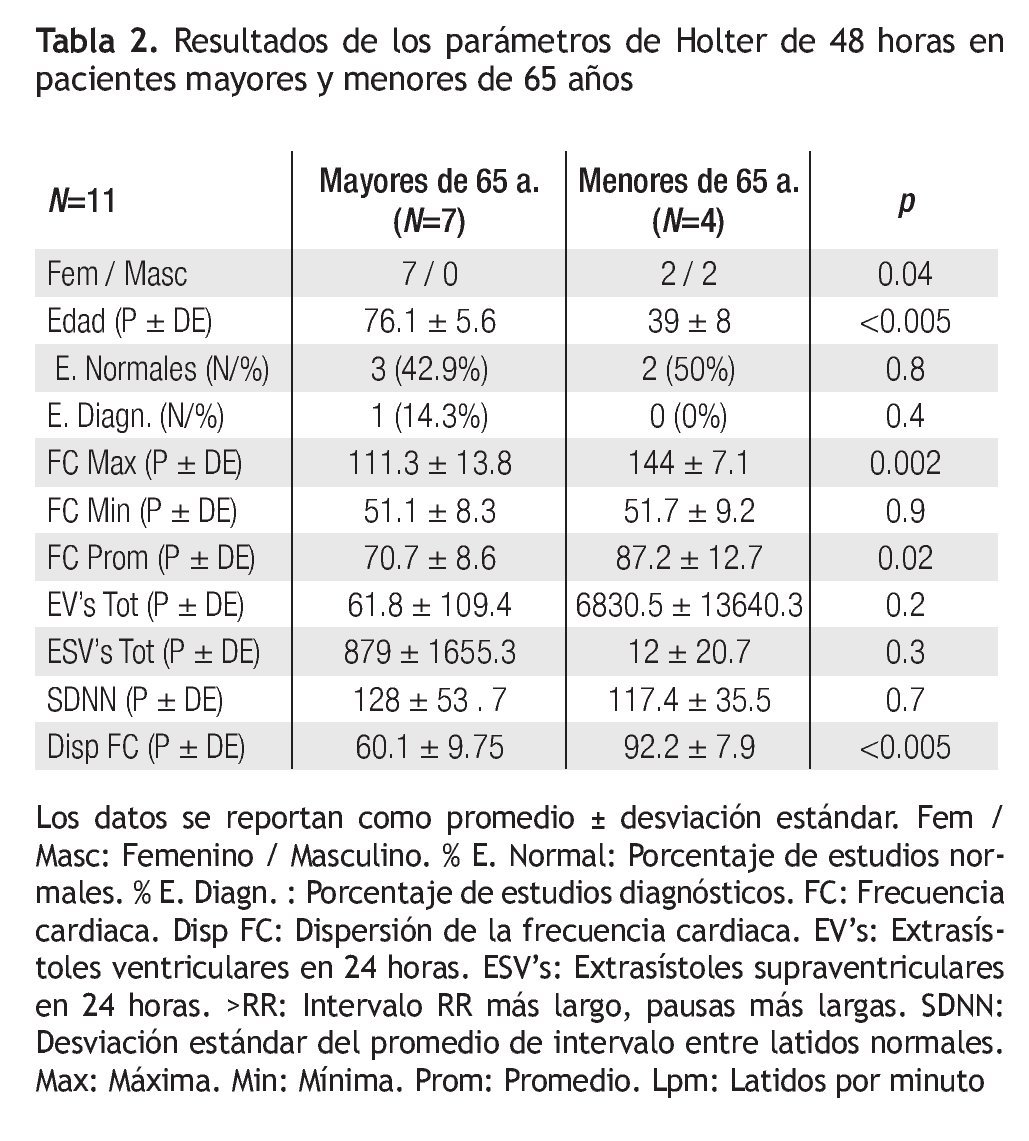
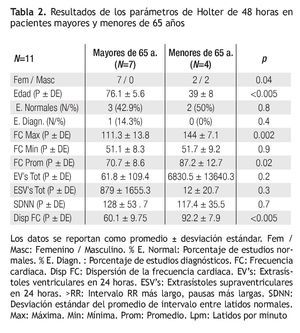
Tener más de 65 años o más se asoció con un incremento de 1.9 veces (Intervalo de Confianza, IC,95% 0.9 – 4.0) para tener un holter de 24 horas diagnóstico, mientras que tener menos de 65 años se asoció con un riesgo de 0.5 para tener un holter diagnóstico (IC 95% 0.2 - 1.08). Los principales diagnósticos obtenidos en el holter de 24 horas para mayores de 65 años fueron la disfunción del nodo sinusal (53.6%), seguida de la fibrilación auricular (14.3%) los bloqueos atrioventriculares y taquicardias ventriculares (10.7% cada uno), taquicardias automáticas auriculares (7.1%) y un caso de disfunción de marcapasos (3.6%). Entre los menores de 65 años, la principal causa fueron las taquicardias supraventriculares (45.4%) seguidas de 2 casos de disfunción sinusal (18.2%), bloqueo Atrio-ventricular completo (18.2%) y taquicardia ventricular (18.2%). Por otro lado, se calculó que tener menos de 65 años se asocia con 4.1 veces (IC 95% 2.4 – 6.9) más de tener un estudio normal comparado con los mayores de 65 años. La Tabla 2 muestra los hallazgos en los estudios de holter de 48 horas. La diferencia en las extrasístoles ventriculares no alcanza rango de significancia estadística en éste intervalo de medición, sin embargo hay un caso con numerosas extrasístoles que modifica sensiblemente el promedio (“Outlayer”, que no tiene una traducción adecuada al español, aunque podría ser algo como un paciente fuera del rango, “Fuera de la bolsa”).
En un caso se empleó una grabadora de asa implantable, de primera generación (Reveal®, Medtronic Inc. Minneapolis Min, EEUU) con control externo para registro de eventos y la paciente no la pudo activar después del único evento que tuvo en al menos tres años de seguimiento. Actualmente las grabadoras cuentan con registro automático de eventos.
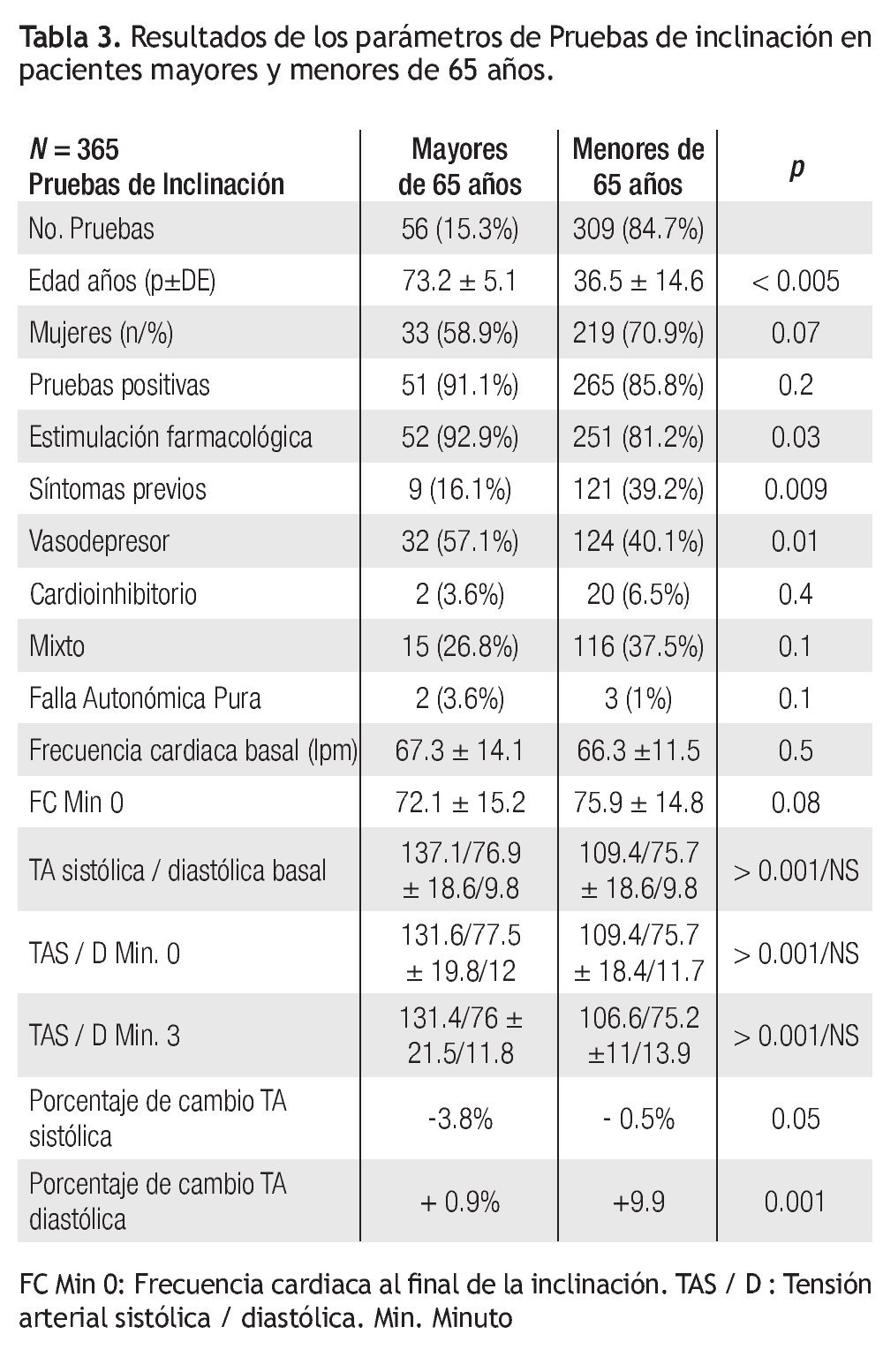
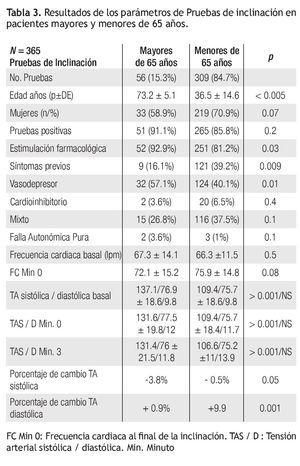
La Tabla 3 muestra los hallazgos de las pruebas de inclinación. Se encontró un aumento ligero en la posibilidad de tener una prueba de inclinación positiva en relación con la edad mayor a 65 años (“Odds Ratio” o Razón de Momios 1.69, IC 95% 0.6 - 4.4).
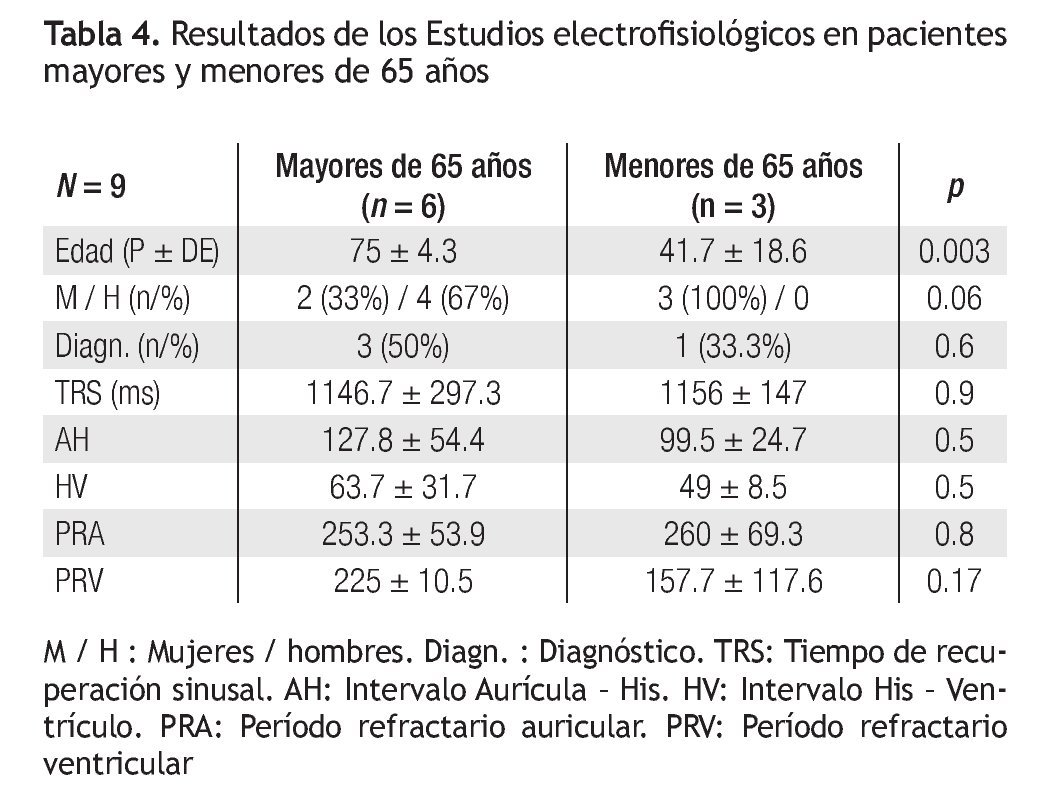
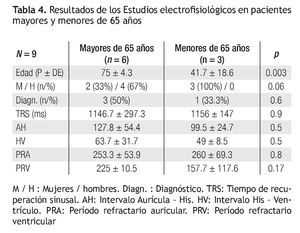
Los hallazgos en los estudios electrofisiológicos se muestran en la Tabla 4. Los pacientes con estudios positivos en mayores de 65 años mostraron 2 bloqueos infrahisianos y un caso de enfermedad bi-nodal (disfunción sinusal y Wenckebach anterógrado a longitudes de ciclo bajas: Bloqueo AV). En el caso del paciente menor de 65 años, se trató de una cardiopatía congénita tipo Ebstein que mostraba parálisis auricular y bloqueo AV completo.14
Discusión
El síncope es un síntoma con múltiples etiologías y que se relaciona con diferentes procesos fisiopatológicos que finalmente inducen la disminución de la perfusión cerebral a un grado extremo que induce la pérdida transitoria del estado de alerta.
En el anciano, como se mencionó más arriba, se suman a las etiologías frecuentes, cambios en la regulación autonómica y de la función vascular que lo hacen más proclive a presentarlo. De hecho, se ha calculado que el flujo sanguíneo cerebral decrece hasta un 25% en los adultos mayores.15-17
Un hallazgo llamativo es que aunque sólo un 16% de los holters de 24 horas y el 14% de los de 48 horas es diagnóstico, un porcentaje elevado de estudios es anormal (extrasístoles supra y ventriculares frecuentes, taquicardia / bradicardia sin criterios de implante de marcapasos, fibrilación auricular paroxística, migración de marcapasos o ritmo ectópicos auriculares como el de la aurícula izquierda o del seno coronario con frecuencias cardiacas normales) en los mayores de 65 años. Esto va en concordancia con los hallazgos reportados por otros autores.5,18
Los hallazgos de holter de 24 horas en nuestra serie se pueden relacionar con varios de los cambios descritos en la regulación autonómica del anciano. Por ejemplo se aprecia que la variabilidad del RR, aunque dentro de rangos normales, se encuentra disminuida en relación a la de los jóvenes, lo que sugiere incremento de actividad simpática por elevación de norepinefrina plasmática y disminución del tono parasimpático. La frecuencia cardiaca promedio y la frecuencia cardiaca máxima son significativamente menores en los mayores de 65 años, lo que concuerda con la pérdida de respuesta aceleradora mediada por estimulación beta y disminución de las células de marcapasos.
Llama la atención la presencia de arritmias supraventriculares, en las que hay una diferencia significativa con los menores de 65 años. Posiblemente esta diferencia se asocia con la disminución de células de marcapasos y defectos en la aceleración de la frecuencia mediada por receptores beta, lo que permite que se manifiesten focos automáticos. La diferencia en arritmias ventriculares no es significativa, aunque algunos casos se consideraron diagnósticos por la presencia de taquicardias ventriculares no sostenidas.
El holter de 48 horas reprodujo los hallazgos de los de 24 horas. La diferencia principal es en las arritmias ventriculares justamente, pero esto es debido a un caso de un paciente que tuvo 27,000 extrasístoles en su registro, lo que distorsionó el promedio y la desviación estándar. En el número de extrasístoles supraventriculares, se reproduce el mismo fenómeno que en el holter de 24 horas.
La aparente incongruencia del valor de “dispersión de la frecuencia cardiaca” entre los registros de 24 y 48 horas puede ser secundaria al número de pacientes en cada grupo o al intervalo de registro.
El único caso de grabadora de asa implantable no permite definir la utilidad de esa prueba en nuestra población.
En cuanto a las pruebas de inclinación, la selección de pacientes para el estudio es cuidadosa y ello implica un sesgo de selección, por lo que la tasa de pruebas positivas es mayor que las reportadas en otros sitios. El porcentaje de pacientes mayores de 65 años es relativamente pequeño, pero la tasa de positividad es ligeramente superior a la de los demás pacientes. Por otro lado, también requirieron de estimulación farmacológica en mayor proporción que las contrapartes más jóvenes. Esto aumenta la posibilidad de tener falsas positivas, ya que el paciente mayor de 65 años tiene una respuesta vasoconstrictora (activación alfa) disminuida y aumento en la rigidez vascular, que la estimulación con nitratos para potenciar la prueba de inclinación puede exacerbar sin que medie un mecanismo reflejo anormal, como en el síncope neuralmente mediado. Otra situación que apoya esta sobreestimación de las pruebas positivas en el anciano es la mayor proporción de pruebas positivas para síncope neuralmente mediado de tipo vasodepresor. Al analizar los parámetros fisiológicos, se aprecia un mayor porcentaje de cambio en la presión sistólica al terminar la inclinación en los pacientes mayores de 65 años que en los menores, que correlaciona con una disminución de la sensibilidad barorrefleja y reducción de la respuesta vasoconstrictora. Estos hallazgos hacen cuestionar la utilidad de la prueba de inclinación en los pacientes ancianos, ya que es una prueba de reto en un ambiente fisiológico particularmente susceptible de responder mal al estrés ortostático. Se puede suponer que el porcentaje de falsas positivas es elevado en este segmento de población, sin embargo las diferencias de comportamiento hemodinámico pueden ser una guía para dar el justo valor a la prueba.19-22 Nuestra serie, como la de Kurbaan y Sutton,20 también muestra una mayor susceptibilidad a la variedad vasodepresora y menor a la cardioinhibitoria del síncope neuralmente mediado. Finalmente, existe un predominio de presentación matutina del síncope neuralmente mediado en los ancianos,23 y esto podría influir sobre la tasa de pruebas positivas que se realizan con mayor frecuencia durante la mañana en nuestro hospital. Las pruebas vespertinas fueron 111, pero sólo 4 fueron en mayores de 65 años. En el grupo de los jóvenes no se encontraron diferencias significativas en la tasa de positividad de la prueba (83.6% en las vespertinas contra 87.9% en las matutinas, p = 0.3)
Los estudios electrofisiológicos (EEF) son otro aspecto diferente, enfocado a la búsqueda de fenómenos arrítmicos como causa del síntoma síncope. En nuestra serie son pocos casos los que tuvieron que llegar al estudio, pero predominaron los pacientes de sexo masculino. En tres de los seis mayores de 65 años se encontró una causa del síncope, lo que teóricamente le confiere una capacidad diagnóstica del 50% a la prueba, y aunque el número de casos es pequeño, reproduce resultados de otros autores.24,25 En ningún caso se indujeron arritmias ventriculares como causa probable del síncope, todos estuvieron asociados a trastornos de conducción Atrio-ventricular o a disfunción del nodo sinusal. Otras experiencias con el EEF muestran que en el 75% de los casos los estudios son negativos, pero el mayor porcentaje de diagnósticos se asocia con trastornos de conducción y cerca del 7% son capaces de inducir taquicardias ventriculares sostenidas.26
En ésta serie de pacientes mayores mexicanos se reprodujeron resultados similares a los de otras series. Es consistente el hallazgo de causas del síncope con mayor frecuencia en pacientes mayores comparado con pacientes jóvenes. Las pruebas diagnósticas tienen una mayor utilidad aparente, pero siempre definidas por la historia y la exploración física previas.
En éste sentido, una de las limitaciones del estudio es su propio diseño retrolectivo y el hecho de que hay un sesgo de selección en la población estudiada, ya que todos los pacientes tenían el diagnóstico de síncope en estudio. Una población abierta posiblemente muestre índices de diagnóstico o anormalidades menores.
El presente trabajo tiene valor en el ámbito regional debido a que no hay reportes de experiencia previa con estas pruebas en nuestro país. Se ha descrito el empleo de marcapasos en poblaciones seleccionadas con síncope maligno,27 pero no hay descripciones de los estudios previos en éste rango de población específica.
Conclusiones
El síncope es un síntoma frecuente, especialmente en poblaciones de adultos mayores. Sus implicaciones son diferentes a las de la población joven porque habitualmente se asocian con un mayor riesgo de mortalidad y de morbilidad.
El diagnóstico debe estar basado en una buena historia clínica y una exploración física cuidadosa que permita dirigir el esquema de pruebas complementarias que confirmen el origen del síntoma. Las pruebas diagnósticas como el holter de 24 y 48 horas, la prueba de inclinación y el estudio electrofisiológico hacen parte de las herramientas disponibles para el diagnóstico del síncope. En general, su capacidad diagnóstica no es especialmente alta, y aunque en las poblaciones de adultos mayores tampoco muestren índices de diagnóstico muy elevados, son mejores que en las poblaciones de personas menores de 65 años. Se debe evaluar con cuidado el resultado de las pruebas de inclinación porque es probable que haya una mayor tasa de falsas positivas que en poblaciones más jóvenes. Estas pruebas son útiles en el contexto del adulto mayor, aunque el médico debe ser consciente de sus limitaciones.
Autor para correspondencia:
Dr. Enrique Asensio Lafuente.
Coordinación de Institutos, División de Ciencias de la Salud, Universidad del Valle de México Campus Querétaro, Av. Villas del Mesón 1000, Juriquilla, CP 76230, Querétaro, Querétaro, México,
Teléfono y Fax: (442)211-1964, 211-1998.
Correo electrónico: easensiol@gmail.com, enrique.asensiol@uvmnet.edu
Recibido el 23 de septiembre de 2008;
aceptado el 16 de febrero de 2009