El síndrome platipnea-ortodesoxia (SPO) se define como la aparición de disnea e hipoxemia en sedestación o bipedestación, con mejoría de ambas condiciones en decúbito. Descrito hace más de medio siglo, continúa siendo un reto diagnóstico para el clínico por tratarse de una enfermedad infrecuente y que requiere un alto nivel de sospecha1. Además, tras confirmar el diagnóstico, una gran proporción de pacientes puede beneficiarse de un tratamiento específico.
Presentamos el caso de una paciente de 80 años que ingresa en nuestro servicio por disnea. Entre sus antecedentes más relevantes figuran hipertensión arterial, hematoma intraparenquimatoso temporal izquierdo y lesiones isquémicas cerebelosas con marcha inestable, extrapiramidalismo y bradilalia como secuelas. Desde hace 2 años, además, presentaba parálisis diafragmática derecha secundaria a axonotmesis del nervio frénico tras fractura humeral, con oxigenoterapia domiciliaria desde entonces. Recientemente había ingresado en neumología presentando estudios de imagen y pruebas de función respiratoria dentro de la normalidad. El ecocardiograma transtorácico realizado entonces, demostró la presencia de aneurisma del septo interauricular con foramen oval permeable (FOP) y un posible cortocircuito derecha-izquierda por paso de solución agitada únicamente con maniobras de Valsalva. Se describía también dilatación moderada de la raíz aórtica (26mm/m2).
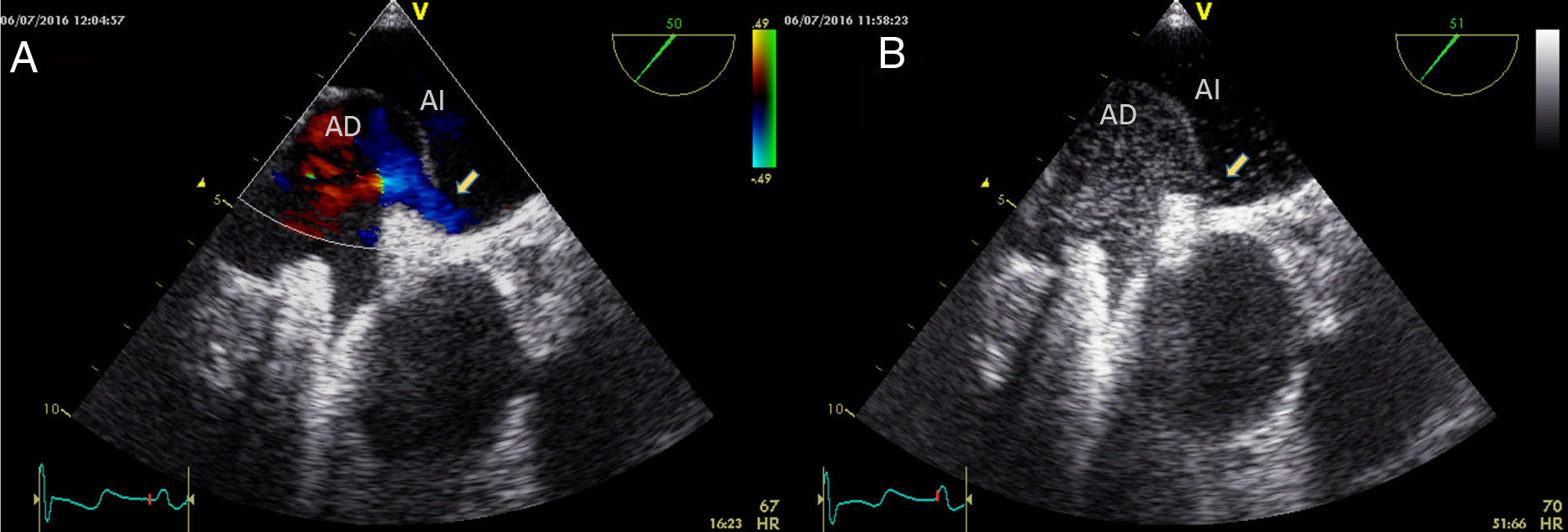
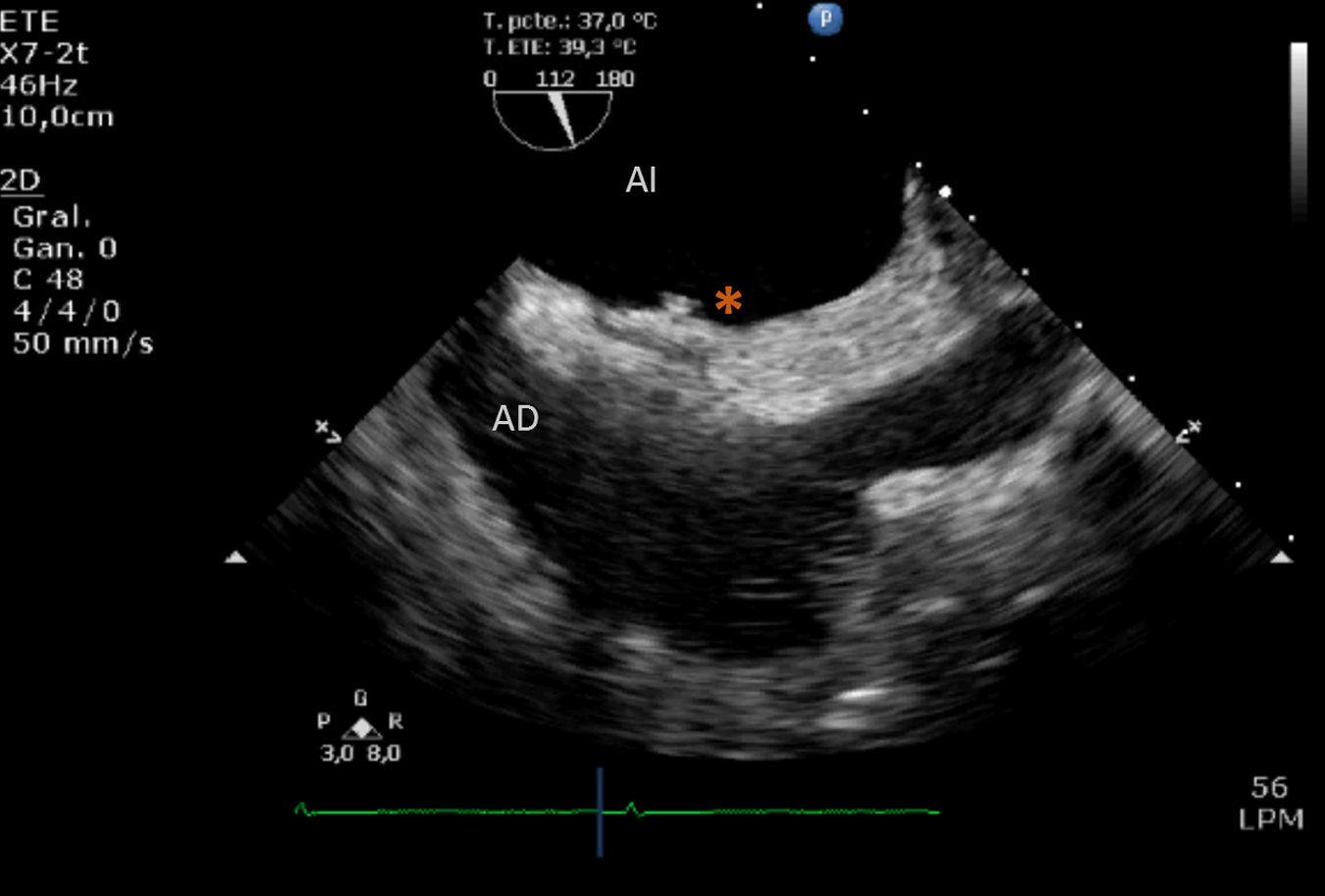
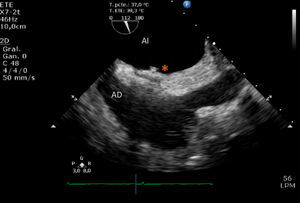
En el momento del ingreso actual, sin signos de insuficiencia cardiaca se encontraba normotensión y taquicardia sinusal a 110lpm, destacando una saturación de oxígeno basal del 70%, con datos de insuficiencia respiratoria parcial en la gasometría arterial. Al suplementar oxígeno con Ventimask® 60%, la saturación arterial aumentó hasta el 88-90%. Durante el ingreso se objetivó desaturación importante en sedestación, con aumento de hasta un 10% al adoptar posición en decúbito. El ecocardiograma transesofágico confirmó la presencia de aneurisma del septo interauricular con FOP y cortocircuito continuo derecha-izquierda mediante Doppler color (fig. 1A). Demostró también paso de solución agitada, de aurícula derecha a aurícula izquierda, infundida a través de una vía venosa periférica canalizada en el miembro inferior izquierdo (fig. 1B). Las características del cortocircuito no cambiaron con las modificaciones de postura. Por otro lado se realizó una tomografía computarizada torácica que descartó la presencia de cortocircuitos extracardiacos y en el estudio hemodinámico no se encontraron datos de hipertensión pulmonar.
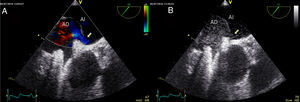
Finalmente se procedió al cierre del FOP mediante el implante de un dispositivo Amplatzer® de 25mm, con buen resultado y sin complicaciones (fig. 2). La mejoría clínica tras el intervencionismo fue sustancial, presentando la paciente en todo momento, e independiente de la postura, saturaciones basales mayores del 95%.
El SPO constituye la expresión clínica de un cortocircuito derecha-izquierda que puede localizarse a distintos niveles. En más del 70% de los casos se sitúa a nivel intracardiaco, principalmente asociado a un FOP. Los cortocircuitos extracardiacos se pueden localizar a nivel pulmonar, debido a fístulas arteriovenosas, tromboembolismo pulmonar, enfisema, etc., o en pacientes hepatópatas por desarrollo de un síndrome hepatopulmonar1,2.
En los últimos años se han descrito distintas condiciones que asociadas al cortocircuito hacen que este llegue a tener repercusión clínica3. Entre ellas, las más frecuentes son la dilatación de la raíz aórtica, la parálisis diafragmática, la cifoscoliosis, el antecedente de neumonectomía y la presencia de una válvula de Eustaquio redundante1,2. Nuestra paciente presentaba dilatación de la raíz aórtica y recientemente había sido documentada una parálisis diafragmática, favoreciendo quizás el desarrollo del cuadro.
A pesar de que el FOP está presente en un 20-25% de la población general, en algunas de las series publicadas se describe que tan solo un 2,5% de los pacientes desarrollan SPO4,5. Este dato, junto con la presentación habitualmente tardía del síndrome, podrían justificar que al reunir estas condiciones tanto anatómicas como funcionales, finalmente se ocasione un remodelado auricular, con menor distensibilidad de las cavidades cardiacas derechas, reorientación del tabique interauricular y redirección del drenaje de la vena cava inferior directamente hacia el septo interauricular que, a su vez favorecido por la posición erecta, hagan evidente el síndrome clínico6–8.
En el caso descrito, la infusión de solución agitada a través de una vía venosa periférica en el miembro inferior, con el fin de dirigirla hacia el FOP siguiendo la desembocadura de la vena cava inferior, demostró la existencia de un flujo continuo derecha-izquierda que se mantenía incluso en decúbito.
Una vez confirmado el diagnóstico del cortocircuito intracardiaco derecha-izquierda, y tras descartar otras causas más frecuentes de disnea, el cierre percutáneo del defecto ha demostrado ser una técnica segura y con buenos resultados a corto y largo plazo2,4,9.