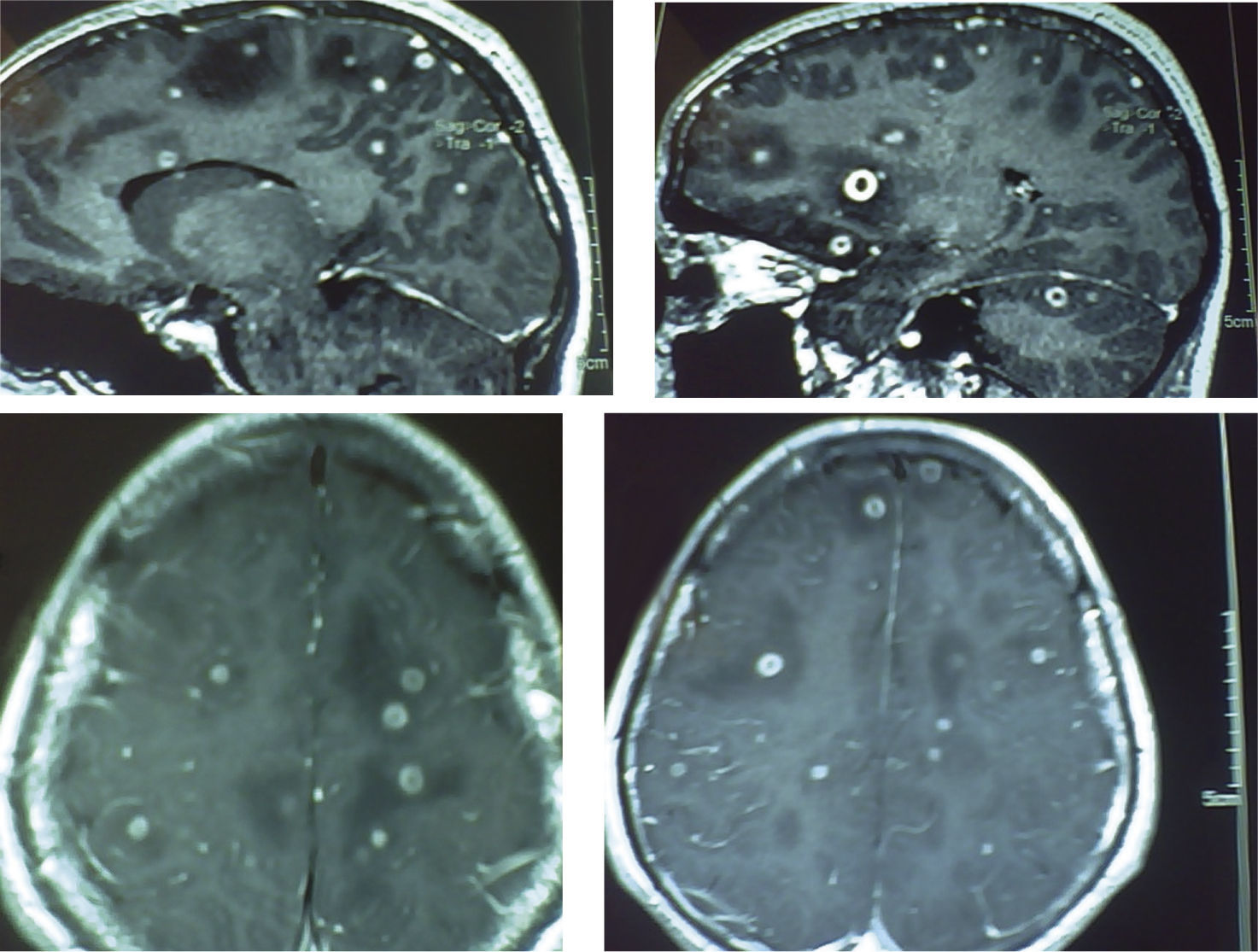
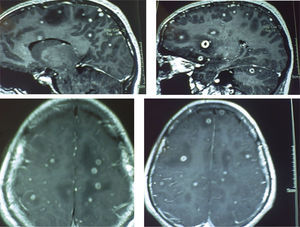
Masculino de 19 años de edad, portador de artritis reumatoide juvenil, tratado con Rituximab desde hace cuatro años; acude con su médico familiar por presentar cuadro de tres semanas de evolución caracterizado por cefalea aguda, progresiva en intensidad y en duración acompañada de nauseas, vómito, mareo y fotofobia. Por el antecedente del tratamiento inmunosupresor es enviado a segundo nivel ante sospecha de una infección del sistema nervioso central o una neoplasia.
Imagen Aten Fam. 2017;24(1):47.
La psoriasis es una enfermedad inflamatoria crónica, sistémica y recidivante de la piel, caracterizada por pápulas y placas eritemato-escamosas, de características clínicas variables. Representa 4.1% de todas las dermatosis que ocurren en niños menores de 16 años en Europa y Norteamérica. Hay una historia familiar de psoriasis en cerca de 40% de niños con la enfermedad.1
Si bien se desconoce la patogénesis de la enfermedad, se ha propuesto que es una afección multifactorial en pacientes que tienen una predisposición genética. El factor desencadenante más conocido es el infeccioso; el estrés emocional también exacerba la enfermedad, otros factores de riesgo que provocan la psoriasis son: hábitos tóxicos, factores endocrinos, metabólicos, climatológicos y determinados fármacos.2
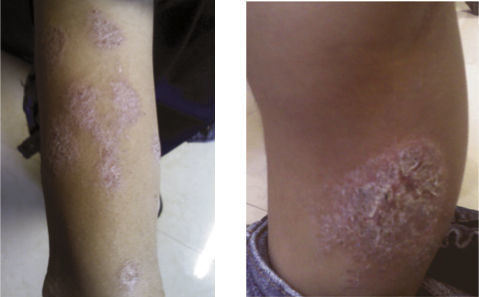
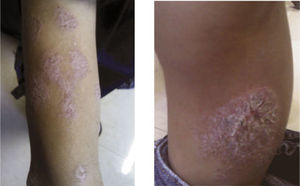
Las presentaciones clínicas de la psoriasis pediátrica varían con la edad de aparición, las formas de presentación son: psoriasis en gotas, eccema-psoriasis y psoriasis en placas, esta última es el subtipo más común en la edad pediátrica. Las lesiones son placas eritematosas muy bien definidas de diferentes tamaños con una escama gris plateada, al retirar la escama por rascado, se observa una superficie húmeda con un piqueteado hemorrágico muy característico (signo del rocío hemorrágico de Auspitz). Las lesiones se distribuyen simétricamente, afectando a las superficies de extensión de codos, rodillas y tronco. Puede aparecer el fenómeno de Koebner (lesiones psoriásicas en los sitios de traumatismo cutáneo).
La psoriasis en gotas se presenta como numerosas pápulas en extremidades y a veces en la cara, con una frecuencia de entre 6.4% y 44%, a menudo es desencadenada por antecedente de infección por estreptococos β hemolíticos del grupo A; el brote persiste de tres a cuatro meses y remite espontáneamente. El solapamiento psoriasis-eccema representa una forma de presentación típica de la edad pediátrica, con una erupción que muestra características de eccema y de psoriasis.3–6
El diagnóstico de psoriasis se basa principalmente en las características clínicas, la biopsia cutánea puede ayudar a confirmar el diagnóstico.5,7
El objetivo del tratamiento es mejorar los síntomas físicos y minimizar el efecto de la enfermedad en el desarrollo psicosocial del niño. La elección del tratamiento depende de la edad, el tipo de psoriasis, el sitio, la tolerabilidad del paciente individual y accesibilidad. Las terapias tópicas son el pilar del tratamiento para la enfermedad leve o localizada y los emolientes son la piedra angular del mismo tratamiento; los queratolíticos como el ácido salicílico y urea, se utilizan en las lesiones hiperqueratósicas; los esteroides tópicos son uno de los agentes de primera línea para tratamiento en todos los grupos de edad. Otros tratamientos tópicos incluyen análogos de la vitamina D, la antralina e inmunomoduladores. El uso de terapias sistémicas y los medicamentos biológicos están restringidos a los casos refractarios, pues no hay que olvidar los múltiples efectos adversos que conlleva su uso, dentro de estos se encuentran los retinoides, metotrexato, ciclosporina, etanercept, adalimumab e infliximab. El apoyo psicosocial es un componente importante de terapia para niños y adolescentes debido a la naturaleza crónica y visible de la enfermedad.4,8–10
La psoriasis es una enfermedad crónica de por vida, con períodos de recaída y remisión. Los niños y los adolescentes con psoriasis suelen presentar con mayor frecuencia ansiedad, depresión y trastornos psiquiátricos.4,5
Sugerencia de citación: Díaz Gámez ME, Martínez-Castillo E. Psoriasis. Aten Fam. 2017;24(2):93-94.