Comprobar el diagnóstico asociado al tratamiento específico para demencia en la historia clínica electrónica de atención primaria (HCE-AP) y analizar los factores asociados a la calidad del registro
MétodoEstudio descriptivo de los pacientes con anticolinesterásicos o memantina registrados en la Base para Investigación Farmacoepidemiológica en atención primaria (BIFAP) 2011: 24.575 pacientes entre 2002 y 2011. Los diagnósticos asociados a la primera prescripción de estos fármacos se agruparon en 5 categorías: «demencia», «alteraciones de memoria», «enfermedades relacionadas con demencia», «procesos intercurrentes» y «códigos de conveniencia». Se calculó la prevalencia de cada categoría por edad y sexo en cada año de estudio (IC95%) y se analizaron asociaciones y tendencia 2002-2011, utilizando diferencias de proporciones para muestras independientes y regresión logística binaria.
ResultadosEl 56,5% (IC95%: 55,8-57,1) de los pacientes tenían asociado código «demencia» a la primera prescripción. Se registró mejor en mujeres (OR: 1,09 [IC95%: 1,03-1,15]) y al aumentar el tiempo transcurrido (OR: 1,07 [IC95%: 1,06-1,08] por cada año de seguimiento). Los «códigos de conveniencia» (16,3% [IC95%: 15,8-16,7]) se utilizaron más en mujeres y ≥80años; las «alteraciones de memoria» (12,4% [IC95%: 12,0-12,8]), «enfermedades relacionadas» (4,6% [IC95%: 4,4-4,8]) y «procesos intercurrentes» (10,3% [IC95%: 9,9-10,6]) más en hombres y <80años. De 2002 a 2011 mejoró el uso de «códigos de conveniencia».
ConclusionesCasi la mitad de los pacientes con anticolinesterásicos o memantina no tienen registrado diagnóstico de demencia en su HCE-AP. El registro mejora al aumentar el tiempo de seguimiento. Se requieren mejoras de la HCE-AP, coordinación asistencial adecuada y actitud activa para aumentar la calidad del registro de demencia.
To ascertain the diagnosis associated with specific treatment for dementia in the Primary Care Electronic Clinical Record (PC-ECR) and to analyse the factors associated with the quality of registration.
MethodsDescriptive study of patients taking cholinesterase inhibitors or memantine registered in Database for pharmacoepidemiological research in PC (BIFAP) 2011: 24,575 patients between 2002 and 2011. Diagnoses associated with first prescription of these drugs were grouped into 5 categories: “dementia”, “memory impairment”, “dementia-related diseases”, “intercurrent processes” and “convenience codes”. We calculated the prevalence of each category by age and sex for each study year (95%CI) and analysed the associations and trend for 2002-2011 using difference in proportions in independent samples and binary logistic regression.
ResultsA code of “dementia” was associated with first prescription in 56.5% (95%CI: 55.8-57.1) of patients. It was higher in women [OR1.09 (95%CI: 1.03-1.15)] and with increasing follow-up time [OR1.07 (95%CI: 1.06-1.08) for each year of follow-up]. “Convenience codes” [16.3% (95%CI: 15.8-16.7)] were coded more frequently in women and in those ≥80years; “Memory impairment” [12.4% (95%CI: 12.0-12.8)], “related diseases” [4.6% (95%CI: 4.4-4.8)] and “intercurrent processes” [10.3% (95%CI: 9.9-10.6)] were used more in men and in persons <80years. Between 2002 and 2011 improved the use of “convenience codes”.
ConclusionsAlmost half of the patients taking cholinesterase inhibitors or memantine do not have a diagnosis of dementia registered in their PC-ECR. Registration improves with increasing time of follow-up. Improvements are needed in the PC-ECR, adequate care coordination, and proactive approach to increase the quality of dementia registration.
La atención a los pacientes con demencia supone un gran esfuerzo sociosanitario por las repercusiones de la enfermedad sobre el paciente y el núcleo familiar. Su detección y manejo es un reto para la atención primaria (AP). Aunque existe el debate de la conveniencia o no de realizar un diagnóstico temprano en las fases iniciales de la enfermedad1-4, este ofrece la oportunidad al paciente y a su familia de participar en las decisiones sobre su futuro y facilita el acceso a ayudas sociosanitarias (ley de dependencia, ayudas en domicilio, etc.). Permite a los sanitarios un mejor seguimiento de la enfermedad, protocolizar los cuidados en cada fase de la demencia e informar sobre síntomas de la enfermedad, efectos secundarios de los fármacos o prevención de riesgos3-5. El registro adecuado del diagnóstico en la historia clínica electrónica (HCE) de AP permite tener identificado al paciente y con ello ayudar a conseguir estos objetivos.
La HCE está instaurada en el 98% de los centros de salud del Sistema Nacional de Salud6, por lo que puede ser una buena fuente de estudios epidemiológicos. El registro del diagnóstico de demencia en las HCE de AP en España ha aumentado en los últimos 10años del 2,97% en 2002 al 4,17% en 2011 en mayores de 65años7, sin alcanzar todavía las cifras de prevalencia poblacional encontrada en estudios de nuestro entorno8,9. Este infradiagnóstico a nivel de AP está documentado en varios estudios tanto nacionales10,11 como internacionales4,12-16, y puede deberse tanto a pacientes con demencia no diagnosticados (desconocidos) como a pacientes con demencia conocida pero no registrados adecuadamente en la HCE con el código P70 de la Clasificación Internacional de AP (CIAP).
Una forma de evaluar la calidad del registro del diagnóstico en los pacientes con demencia, incluyendo una aproximación al infradiagnóstico, es a través del estudio de los pacientes en tratamiento con fármacos específicos para la demencia: anticolinesterásicos (donepezilo, rivastigmina y galantamina) y memantina. Estos fármacos están regulados en España como «medicamentos de diagnóstico hospitalario»17, su prescripción inicial debe hacerse por especialistas en neurología, geriatría o psiquiatría tras confirmar el diagnóstico de demencia, y requieren que cada receta sea visada por inspección médica. Estas condiciones permiten asociar la prescripción de anticolinesterásicos o memantina con el diagnóstico de demencia, y utilizar la propia prescripción como un indicador para evaluar la calidad de la HCE y el infrarregistro de demencia. En este contexto, el objetivo de este trabajo es comprobar los diagnósticos (códigos CIAP) asociados al tratamiento específico para la demencia a lo largo de 10años en AP en España y analizar los factores que pueden estar asociados a la calidad del registro del diagnóstico en estos pacientes.
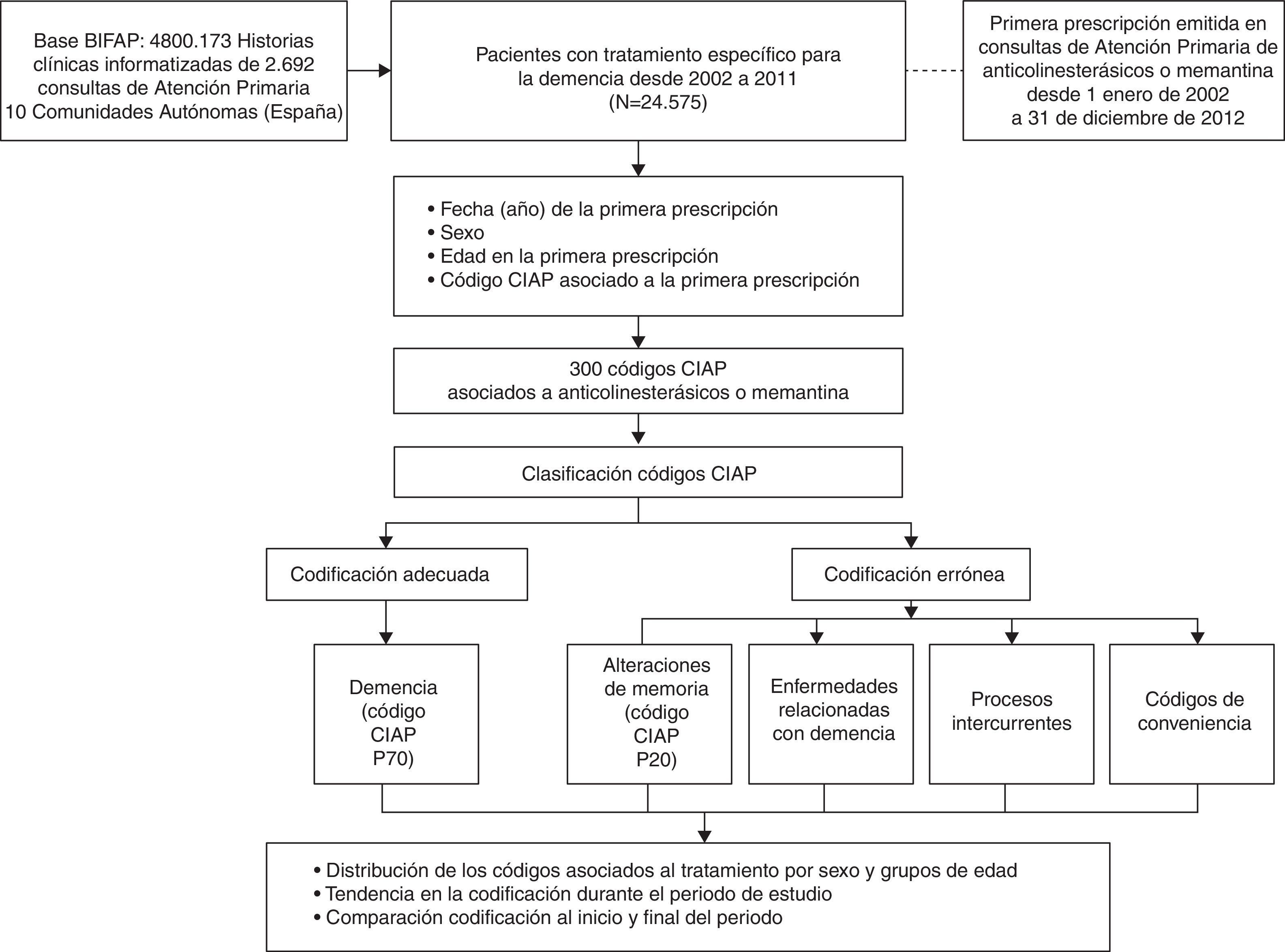
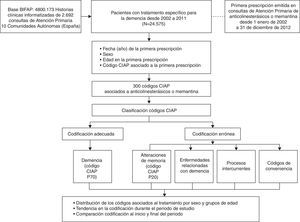
Pacientes y métodosSe realizó un estudio descriptivo transversal de los pacientes en tratamiento específico para la demencia registrados en la Base de datos para la Investigación Farmacoepidemiológica en AP (BIFAP) 2011. Para ello se identificó la subcohorte de pacientes que recibieron la primera receta de algún anticolinesterásico (donepezilo, rivastigmina, galantamina) o de memantina, emitida en AP entre el 1 de enero de 2002 y el 31 de diciembre de 2011 (24.575 pacientes).
La BIFAP es una fuente de información secundaria de 2.692 médicos de AP colaboradores con el programa, procedentes de 10 comunidades autónomas españolas. Contiene información anonimizada de las HCE de 4.800.173 pacientes (24.957.871 personas-año de seguimiento) con una distribución por edad y sexo comparable con la población española (http://www.bifap.org)18.
Para cada uno de los 24.575 pacientes identificados con la primera prescripción de anticolinesterásicos o memantina, se recogieron las variables de sexo, edad en el momento de la primera prescripción, fecha de esa prescripción y código CIAP del diagnóstico asociado al episodio de la HCE que contiene la prescripción.
Aunque durante el periodo de estudio el paciente recibiese de forma consecutiva 2 o más principios activos diferentes para la demencia, para este trabajo solo se consideró el fármaco prescrito en primer lugar. Sin embargo, el código diagnóstico CIAP asociado a la prescripción es el volcado a la base BIFAP-2011 a partir de lo registrado en la HCE en el momento del estudio, de forma que si hubiese habido algún cambio de la codificación desde el inicio de la prescripción hasta 2011, el que se analiza es el código CIAP final registrado.
Los diagnósticos (códigos CIAP) asociados con la primera prescripción se clasificaron en 5 categorías:
- 1.
«Demencia.» Episodios asociados al código P70-demencia.
- 2.
Procesos que pueden estar relacionados con la demencia:
- •
«Alteraciones de memoria y envejecimiento»: episodio de alteración de memoria (P20) o senilidad (P05). Son apartados que pueden crearse en los casos de sospecha de demencia pendiente de confirmar.
- •
«Enfermedades relacionadas con la demencia»: procesos que pueden confundir y/o ser causa de demencia, como ictus (K90), enfermedad de Parkinson (N87), depresión (P76) o retraso mental (P85).
- •
- 3.
«Procesos intercurrentes»: enfermedades que podrían coincidir con la demencia en el momento de realizar la primera prescripción (cataratas, diarrea, bronquitis…), pudiendo condicionar un registro de los fármacos en lugar inadecuado.
- 4.
«Códigos de conveniencia»: apartados relacionados con la mecánica de trabajo de algunos médicos en AP, como el colgar las prescripciones en códigos sociales (códigos del grupo Z), en actividades preventivas (códigos YYY, XXX, A98), o en códigos de proceso como «interconsulta» o «-50 medicación», en consulta sin enfermedad (A97) o preocupación por tratamiento (A13), empleados con frecuencia para incluir las prescripciones de pacientes polimedicados, desplazados o institucionalizados en residencias geriátricas.
Se calculó el número y la distribución de primeras prescripciones de anticolinesterásicos o memantina por sexo y edad en cada año de estudio. La edad se utilizó como variable continua y en 2 categorías: menor y mayor o igual a 80años. Los años transcurridos desde la primera prescripción (años de seguimiento del estudio) se utilizaron como variable continua.
Para cada categoría de códigos se calculó la prevalencia, expresada en porcentajes con su intervalo de confianza al 95% (IC95%), por sexo y grupo de edad, en global y en cada año de estudio. Se analizó la tendencia en la codificación de 2002 a 2011 y se compararon los resultados al inicio y final del periodo, empleando diferencia de proporciones para muestras independientes.
Se utilizó análisis multivariante para ver las asociaciones de cada categoría con sexo, edad y años de seguimiento (variables independientes en nuestro estudio). Para ello se realizó un conjunto de 5 regresiones logísticas binarias, utilizando como variable dependiente cada una de las 5 categorías de códigos descritas previamente.
En la elaboración de este artículo se ha seguido la checklist STROBE para la comunicación de estudios observacionales19. Los datos se analizaron con el paquete estadístico SPSS versión 19.0, Excel® versión 12.3.0 (110427) y Epidat 3.0. La extracción de datos de registros informatizados no incluyó variables que pudieran identificar a los pacientes.
Esquema general del estudio:
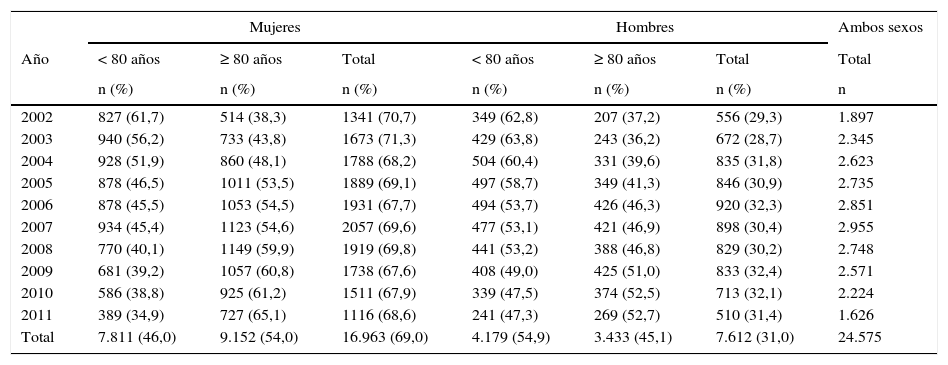
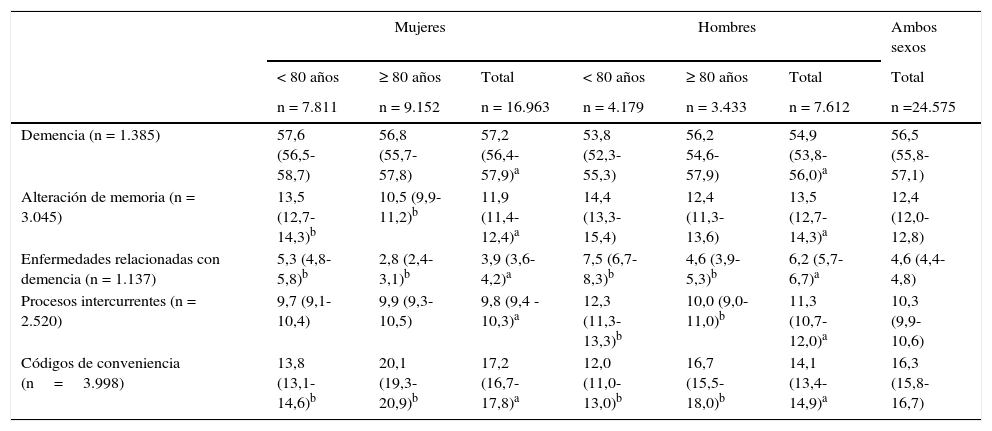
ResultadosDel total de 24.575 pacientes seleccionados que recibieron una primera prescripción de fármacos específicos para la demencia en el periodo 2002-2011, el 69% (IC95%: 68,5-69,6) eran mujeres, manteniéndose una distribución por sexo similar en los 10años. El rango de edad fue de 45 a 99años y la media de edad 78,9años (DE7,1), más alta en mujeres con 79,4años (DE6,9) de media frente a 77,8 (DE7,5) en hombres. En los primeros años del estudio se prescribió más en los pacientes <80años (alrededor del 62% en ambos sexos en 2002). A partir del año 2005 en mujeres y de 2009 en hombres la prescripción fue más frecuente en el grupo de ≥80años (tabla 1).
Distribución de los pacientes del estudio con primera prescripción de anticolinesterásicos o memantina por grupo de edad, sexo y año
| Mujeres | Hombres | Ambos sexos | |||||
|---|---|---|---|---|---|---|---|
| Año | < 80 años | ≥ 80 años | Total | < 80 años | ≥ 80 años | Total | Total |
| n (%) | n (%) | n (%) | n (%) | n (%) | n (%) | n | |
| 2002 | 827 (61,7) | 514 (38,3) | 1341 (70,7) | 349 (62,8) | 207 (37,2) | 556 (29,3) | 1.897 |
| 2003 | 940 (56,2) | 733 (43,8) | 1673 (71,3) | 429 (63,8) | 243 (36,2) | 672 (28,7) | 2.345 |
| 2004 | 928 (51,9) | 860 (48,1) | 1788 (68,2) | 504 (60,4) | 331 (39,6) | 835 (31,8) | 2.623 |
| 2005 | 878 (46,5) | 1011 (53,5) | 1889 (69,1) | 497 (58,7) | 349 (41,3) | 846 (30,9) | 2.735 |
| 2006 | 878 (45,5) | 1053 (54,5) | 1931 (67,7) | 494 (53,7) | 426 (46,3) | 920 (32,3) | 2.851 |
| 2007 | 934 (45,4) | 1123 (54,6) | 2057 (69,6) | 477 (53,1) | 421 (46,9) | 898 (30,4) | 2.955 |
| 2008 | 770 (40,1) | 1149 (59,9) | 1919 (69,8) | 441 (53,2) | 388 (46,8) | 829 (30,2) | 2.748 |
| 2009 | 681 (39,2) | 1057 (60,8) | 1738 (67,6) | 408 (49,0) | 425 (51,0) | 833 (32,4) | 2.571 |
| 2010 | 586 (38,8) | 925 (61,2) | 1511 (67,9) | 339 (47,5) | 374 (52,5) | 713 (32,1) | 2.224 |
| 2011 | 389 (34,9) | 727 (65,1) | 1116 (68,6) | 241 (47,3) | 269 (52,7) | 510 (31,4) | 1.626 |
| Total | 7.811 (46,0) | 9.152 (54,0) | 16.963 (69,0) | 4.179 (54,9) | 3.433 (45,1) | 7.612 (31,0) | 24.575 |
n: número de pacientes.
En el conjunto de pacientes se utilizaron un total de 300 códigos CIAP de diagnósticos diferentes asociados a la prescripción de anticolinesterásicos o memantina. En la tabla 2 se presenta la distribución global y por sexo y edad de esos códigos, agrupados en las 5 categorías definidas previamente. El código «demencia» se utilizó en el 56,5% (IC95%: 55,8-57,1) de los pacientes, más en mujeres. Las «alteraciones de memoria», las «enfermedades relacionadas con la demencia» (enfermedad de Parkinson, ictus) y los códigos de «procesos intercurrentes» se emplearon más en hombres y en <80años, mientras que los «códigos de conveniencia» fueron más frecuentes en mujeres y en ≥80años.
Prevalencia por grupo de edad y sexo de las categorías diagnósticas asociadas a la primera prescripción de anticolinesterásicos y memantina en el periodo 2002-2011
| Mujeres | Hombres | Ambos sexos | |||||
|---|---|---|---|---|---|---|---|
| < 80 años | ≥ 80 años | Total | < 80 años | ≥ 80 años | Total | Total | |
| n = 7.811 | n = 9.152 | n = 16.963 | n = 4.179 | n = 3.433 | n = 7.612 | n =24.575 | |
| Demencia (n = 1.385) | 57,6 (56,5-58,7) | 56,8 (55,7-57,8) | 57,2 (56,4-57,9)a | 53,8 (52,3-55,3) | 56,2 54,6-57,9) | 54,9 (53,8-56,0)a | 56,5 (55,8-57,1) |
| Alteración de memoria (n = 3.045) | 13,5 (12,7-14,3)b | 10,5 (9,9-11,2)b | 11,9 (11,4-12,4)a | 14,4 (13,3-15,4) | 12,4 (11,3-13,6) | 13,5 (12,7-14,3)a | 12,4 (12,0-12,8) |
| Enfermedades relacionadas con demencia (n = 1.137) | 5,3 (4,8-5,8)b | 2,8 (2,4-3,1)b | 3,9 (3,6-4,2)a | 7,5 (6,7-8,3)b | 4,6 (3,9-5,3)b | 6,2 (5,7-6,7)a | 4,6 (4,4-4,8) |
| Procesos intercurrentes (n = 2.520) | 9,7 (9,1-10,4) | 9,9 (9,3-10,5) | 9,8 (9,4 -10,3)a | 12,3 (11,3-13,3)b | 10,0 (9,0-11,0)b | 11,3 (10,7-12,0)a | 10,3 (9,9-10,6) |
| Códigos de conveniencia (n=3.998) | 13,8 (13,1-14,6)b | 20,1 (19,3-20,9)b | 17,2 (16,7-17,8)a | 12,0 (11,0-13,0)b | 16,7 (15,5-18,0)b | 14,1 (13,4-14,9)a | 16,3 (15,8-16,7) |
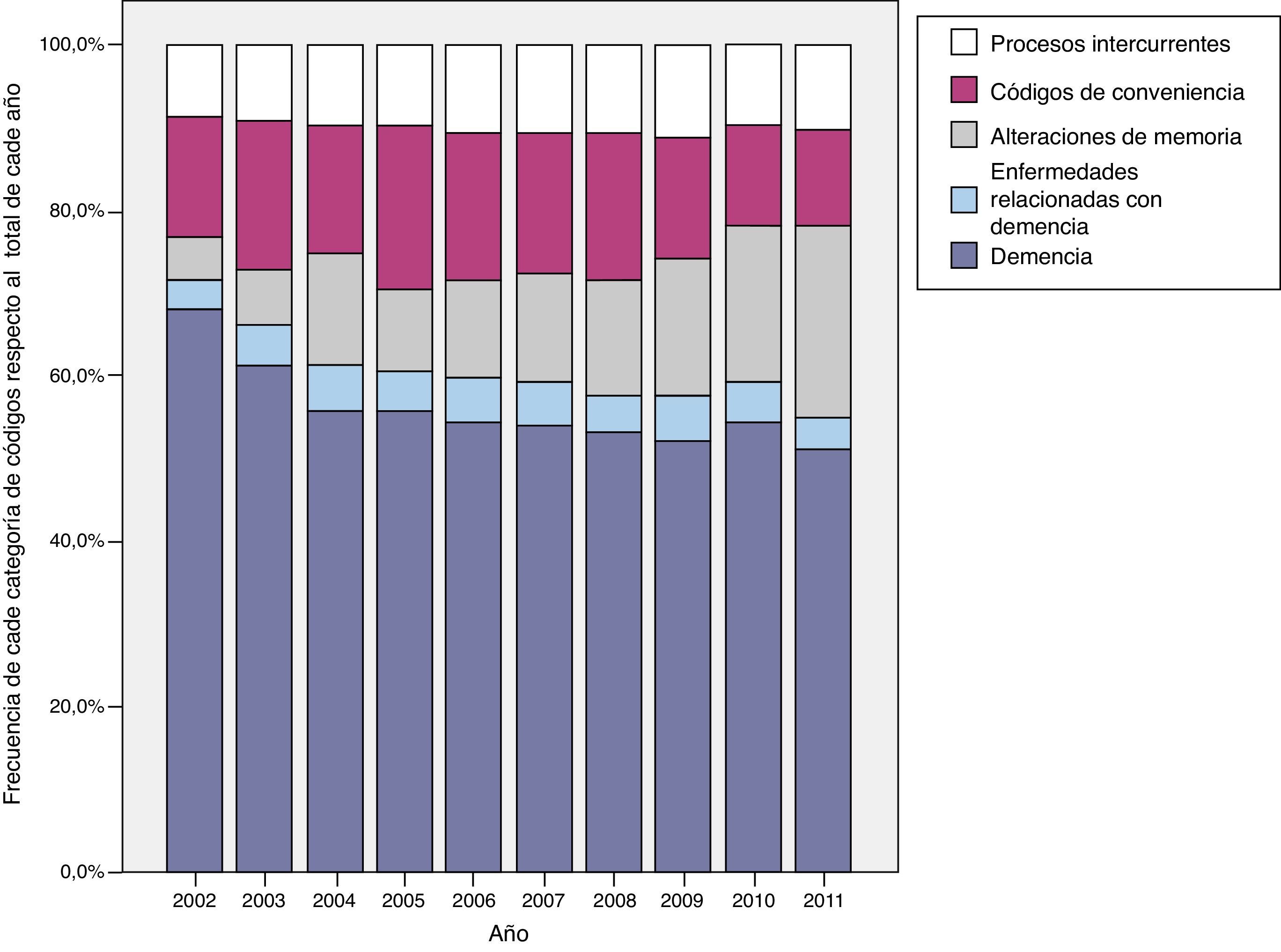
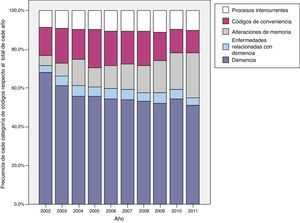
En la figura 1 se representa la evolución a lo largo de los 10años estudiados de la frecuencia de las distintas categorías diagnósticas utilizadas. Los pacientes incorporados al inicio del estudio tienen registrado «demencia» como diagnóstico asociado a primera prescripción en mayor proporción que los pacientes incorporados en años posteriores. El resultado inverso se observa con el diagnóstico «alteraciones de la memoria». Los códigos de conveniencia se utilizan menos al final del estudio y no se aprecian grandes cambios en el tiempo para «procesos intercurrentes» o «enfermedades relacionadas».
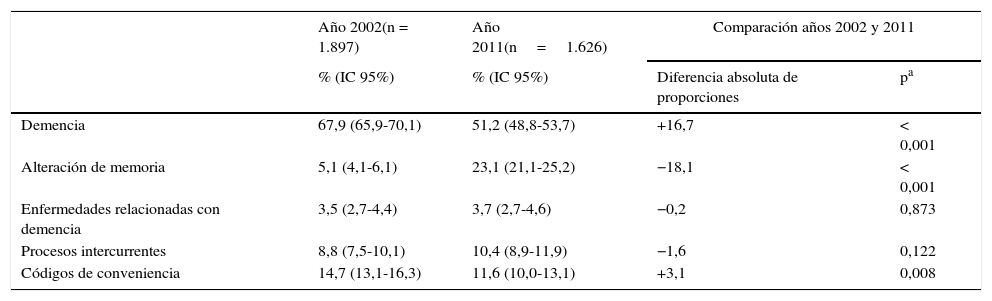
Los cambios en el uso de las distintas categorías diagnósticas con el paso del tiempo quedan reflejados en la tabla 3, que compara los resultados al inicio y al final de periodo.
Prevalencia de las categorías diagnósticas asociadas a la primera prescripción de anticolinesterásicos y memantina al inicio y final del periodo de estudio
| Año 2002(n = 1.897) | Año 2011(n=1.626) | Comparación años 2002 y 2011 | ||
|---|---|---|---|---|
| % (IC 95%) | % (IC 95%) | Diferencia absoluta de proporciones | pa | |
| Demencia | 67,9 (65,9-70,1) | 51,2 (48,8-53,7) | +16,7 | < 0,001 |
| Alteración de memoria | 5,1 (4,1-6,1) | 23,1 (21,1-25,2) | −18,1 | < 0,001 |
| Enfermedades relacionadas con demencia | 3,5 (2,7-4,4) | 3,7 (2,7-4,6) | −0,2 | 0,873 |
| Procesos intercurrentes | 8,8 (7,5-10,1) | 10,4 (8,9-11,9) | −1,6 | 0,122 |
| Códigos de conveniencia | 14,7 (13,1-16,3) | 11,6 (10,0-13,1) | +3,1 | 0,008 |
a Calculada mediante diferencia de proporciones para muestras independientes.
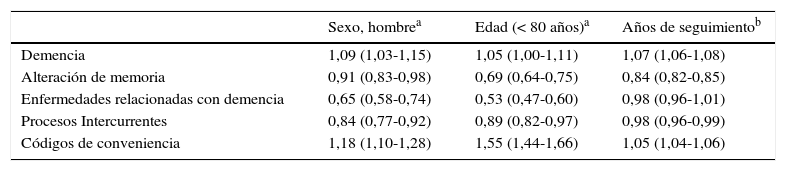
En la tabla 4 se presentan los resultados del análisis mutivariante de los factores asociados a la evolución en el tiempo de cada categoría diagnóstica. Se confirman las asociaciones de cada categoría por edad y sexo aparecidas en la tabla 2 y las tendencias observadas en la figura 1 y la tabla 3, salvo para «procesos intercurrentes». El código «demencia» se utilizó más en mujeres (OR1,09 [IC95%: 1,03-1,15]) y mejoró con cada año de seguimiento (OR1,07 (IC95%: 1,06-1,08]). Al contrario, las «alteraciones de memoria» fueron más frecuentes en hombres y bajaron con el seguimiento. Se mantienen sin variaciones significativas a lo largo del tiempo las «enfermedades relacionadas con la demencia» (OR0,92 [IC95%: 0,82-1,04]).
Análisis multivariante de los factores de las categorías diagnósticas asociadas a la primera prescripción de los fármacos específicos para la demencia de 2002 a 2011
| Sexo, hombrea | Edad (< 80 años)a | Años de seguimientob | |
|---|---|---|---|
| Demencia | 1,09 (1,03-1,15) | 1,05 (1,00-1,11) | 1,07 (1,06-1,08) |
| Alteración de memoria | 0,91 (0,83-0,98) | 0,69 (0,64-0,75) | 0,84 (0,82-0,85) |
| Enfermedades relacionadas con demencia | 0,65 (0,58-0,74) | 0,53 (0,47-0,60) | 0,98 (0,96-1,01) |
| Procesos Intercurrentes | 0,84 (0,77-0,92) | 0,89 (0,82-0,97) | 0,98 (0,96-0,99) |
| Códigos de conveniencia | 1,18 (1,10-1,28) | 1,55 (1,44-1,66) | 1,05 (1,04-1,06) |
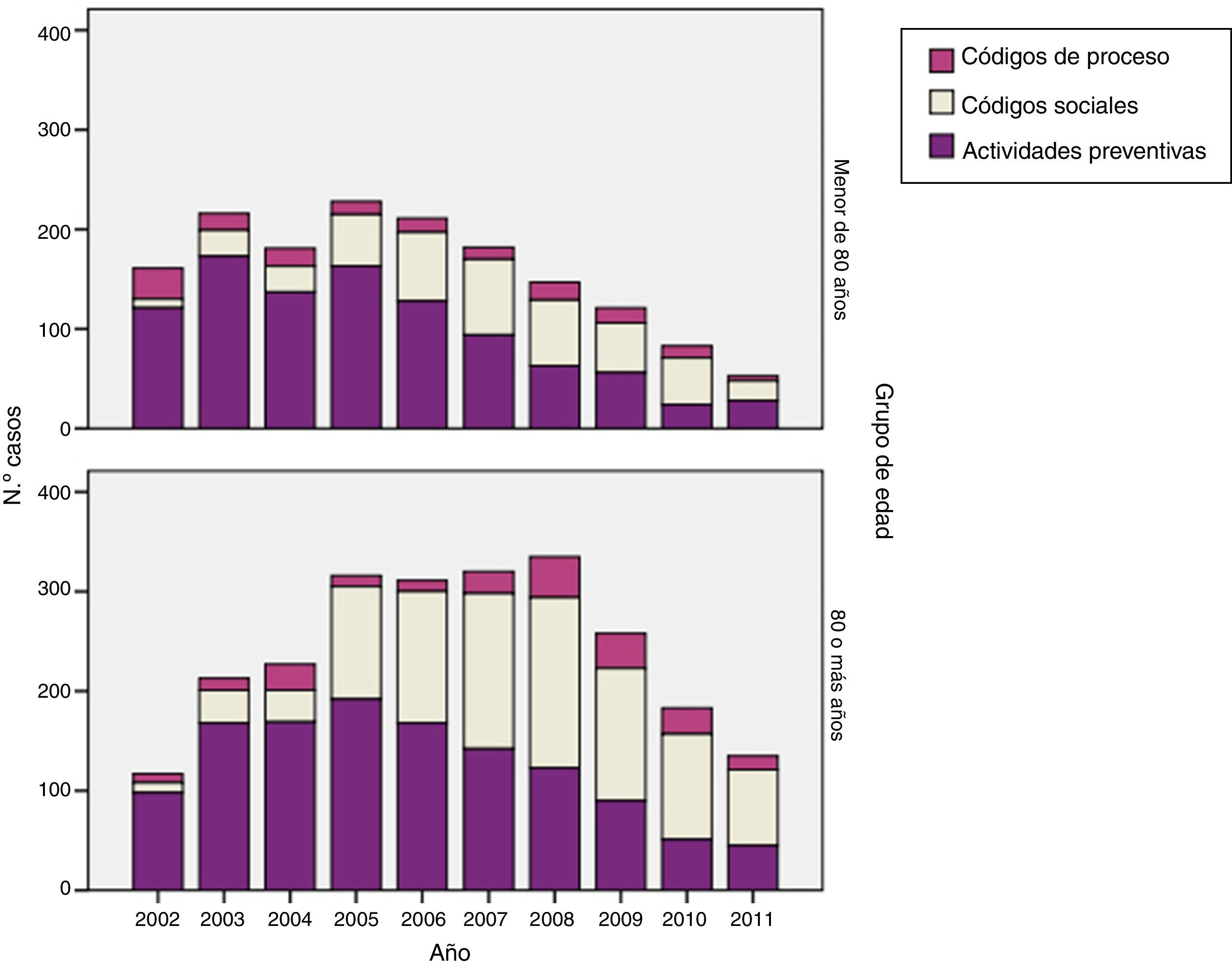
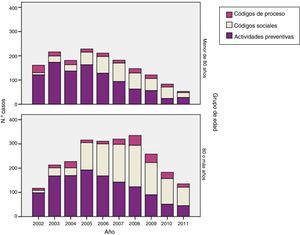
Los «códigos de conveniencia» suponen el 16,3% (IC95%: 15,8-16,7) del total de códigos utilizados (tabla 2). Dentro de ellos, el porcentaje mayor viene dado por las actividades preventivas (9,1% [IC95%: 8,7-9,4]), seguido de los códigos sociales (5,7% [IC95%: 5,4-6,0]) y los códigos de proceso (1,5% [IC95%: 1,3-1,6]). Los códigos sociales más utilizados fueron «Z29_otros problemas sociales» (91,1%), «Z03_ problema de vivienda» (6,4%) y en menor proporción códigos asociados a minusvalía (Z28) (1,5%), problemas de la seguridad social o sistema sanitario (Z08-Z10) (1%). Su evolución no es homogénea; disminuye su uso global (fig. 1, tablas 3 y 4), con menor utilización a partir de 2005 de códigos relacionados con actividades preventivas, pero aumentando simultáneamente el uso de códigos sociales, sobre todo en mayores de 80años (fig. 2).
DiscusiónEn nuestro estudio, solo el 56,4% de los pacientes con prescripciones de anticolinesterásicos o memantina en el periodo 2002-2011 tenían registrado en su HCE de AP un episodio de «demencia (P70)» asociado al tratamiento. Este indicador del registro diagnóstico correcto asociado a la prescripción de fármacos específicos para la demencia está aún lejos de alcanzar el estándar de calidad exigible. Todos los pacientes incluidos en el estudio tienen prescrito tratamiento en el segundo nivel asistencial; por lo tanto, si la indicación de fármacos fuese correcta, al 100% se les debería haber añadido el diagnóstico en el momento de realizar la primera prescripción de seguimiento en AP.
Las consecuencias de la mala calidad de la codificación de diagnóstico de demencia se reflejan a la hora de estimar la prevalencia de la enfermedad utilizando los registros de códigos diagnósticos de la HCE. Así, según estos, la prevalencia de demencia en AP sería de 4,17% en 20117, mientras que si se tiene en cuenta el consumo de fármacos para la demencia20 y la proporción de personas con demencia no tratadas7, la prevalencia estimada sería de 5,9%21, similar a la encontrada en estudios poblacionales8,9. Es decir, la estimación de pacientes con demencia con los datos de diagnóstico en HCE presenta un infrarregistro del 29%. De las barreras referidas por los médicos para el diagnóstico de demencia4,5,22, la escasa confianza en el diagnóstico y en las opciones terapéuticas y la falta de tiempo en la consulta podrían explicar tanto el infradiagnóstico de demencia como retrasos en el registro, una vez realizado el diagnóstico.
Nuestros datos muestran que la calidad del registro del diagnóstico asociado al tratamiento no es estática. El registro adecuado de demencia es mayor cuanto más antigua es la fecha de la primera prescripción, lo que sugiere una rectificación del diagnóstico inicial con el seguimiento del paciente, tal como se ha documentado en otros estudios realizados en AP23.
Cuando el diagnóstico asociado a la prescripción es diferente a demencia, la clasificación empleada en este estudio agrupa los códigos en 4 categorías que siguen una escala de menor a mayor incorrección del registro (mala calidad). Las «alteraciones de memoria» o «enfermedades relacionadas con la demencia» indican una aproximación al diagnóstico, por lo que pueden considerarse codificaciones mejorables. En otro extremo está el grupo de codificación incorrecta, que supone una calidad inaceptable, como es el caso de los «procesos intercurrentes» o la asociación de fármacos a actividades preventivas. Entre ambos extremos se encuentran los códigos sociales y de proceso, dentro del grupo que hemos denominado «códigos de conveniencia».
El mayor uso de estos últimos en pacientes ≥80años, con más posibilidades de ser desplazados24 y/o estar atendidos en residencias por demencia avanzada, sin disponibilidad a veces de informes clínicos que confirmen el diagnóstico, puede explicar en ellos el empleo de códigos sociales o de proceso. Es más difícil encontrar justificación al uso de actividades preventivas como códigos diagnósticos. La implantación de mejoras estructurales de la HCE que impiden asociar prescripciones en el apartado de actividades preventivas ha podido contribuir a que estos códigos se utilicen menos al avanzar el periodo de estudio. De igual forma, los códigos de «procesos intercurrentes» podrían reducirse si la HCE da opción a cambios de la prescripción de un episodio a otro, permitiendo rectificar los errores de codificación motivados por atribuir las recetas de la demencia a otras consultas simultáneas en el tiempo.
La categoría «enfermedades relacionadas con la demencia» (ictus, enfermedad de Parkinson) se utilizó más en hombres, en coherencia con los datos epidemiológicos25,26. Este registro es mejorable, ya que la indicación de anticolinesterásicos y memantina solo lo es para la demencia y, si esta coexiste, debería añadirse a la HCE del paciente.
Los códigos de «alteración de memoria» son más frecuentes en los <80años y aumentan en los últimos años, con menos tiempo de seguimiento, de forma inversa a lo observado con el código «demencia». Esto orienta a que se utilizan sobre todo en fases iniciales de la demencia, cuando el médico de atención primaria puede optar por una actitud prudente antes de corregir la sospecha diagnóstica previa de deterioro cognitivo, aunque ello implique retrasar el diagnóstico1,27. No obstante, la elevada cifra encontrada en los últimos años del estudio (23%) precisaría nuevos trabajos para descartar que se esté prescribiendo estos tratamientos a personas con deterioro cognitivo ligero28 sin confirmación diagnóstica de demencia, proceso para el que no están indicados17,29,30.
Entre las limitaciones se quiere señalar que de este estudio puede deducirse un problema de codificación y registro que sin duda afecta al infradiagnóstico, pero sin poderse establecer la prevalencia exacta de infradiagnóstico, dado que el diagnóstico de demencia podría estar reflejado en algún otro lugar de la historia clínica, no asociado al tratamiento. También hay que destacar que BIFAP es una base de datos en la que participan los MAP de forma voluntaria y, por tanto, su nivel de implicación en el registro podría ser mayor que en el resto de MAP. Por otra parte, en la base BIFAP no participan 7 comunidades autónomas, lo que puede influir a la hora de considerar los datos de este estudio como representativos de todo el país, aunque esta limitación se palía al considerar el elevado número de médicos participantes y registros recogidos en BIFAP y al comprobar que la distribución por edad y sexo de la población es similar a la del conjunto de España.
Aunque los resultados obtenidos de diagnóstico asociado al tratamiento orientan en la necesidad de ser prudentes en la interpretación de los estudios de farmacoepidemiología realizados sobre HCE de AP, analizar los motivos de infrarregistro permite llevar a cabo medidas de corrección, en la forma de trabajo y actitud4,16 de los MAP, en las opciones de los programas informáticos de la HCE que impidan o faciliten la resolución de errores y en promover una adecuada coordinación con residencias y segundo nivel asistencial que garantice disponer de informes claros sobre diagnóstico. Ello mejoraría el registro de demencia en las consultas de AP, contribuyendo a mejorar la calidad de atención a estos pacientes y sus familias y facilitando la opción a los recursos sociosanitarios disponibles.
- •
La demencia está infradiagnosticada en las consultas de AP.
- •
Los médicos de AP tienen dificultades en reconocer el diagnóstico de demencia.
- •
Un retraso en el diagnóstico dificulta la utilización de servicios sociosanitarios.
- •
Confirma el infrarregistro del diagnóstico de demencia en la HCE de AP en nuestro medio, incluso en pacientes con prescripción de fármacos específicos para la demencia.
- •
Identifica variables asociadas al mal registro de demencia y orienta sobre posibles puntos de mejora en la calidad de registro.
- •
Incorpora el concepto de código de conveniencia, que engloba actividades preventivas, códigos sociales y de proceso, y que puede ser útil en estudios sobre calidad de la HCE de AP, sobre todo en personas mayores.
- •
El análisis de estos patrones de codificación permite mejorar las estrategias de identificación de casos en la explotación de HCE con fines epidemiológicos.
Este trabajo no ha tenido ninguna fuente de financiación.
Conflicto de interesesLos autores declaran ausencia de conflictos de intereses.
A los médicos de atención primaria colaboradores de BIFAP por su desinteresada e imprescindible aportación en el Programa.
A Juan José de la Cruz Troca y Rocío Queipo (Universidad Autónoma de Madrid) por su inestimable ayuda técnica.
El trabajo es original. No ha sido publicado ni total ni parcialmente. Parte de su contenido se presentó en el XXII Congreso de la Sociedad Madrileña de Medicina Familiar y Comunitaria (SoMaMFYC) el 25 de abril de 2013.
Las opiniones expresadas en este artículo son las de los autores y no representan necesariamente a la Agencia Española de Medicamentos y Productos Sanitarios.