Se describen los datos basales de clase y capacidad funcional, comorbilidades, calidad de vida y cambios en la medicación durante la optimización del tratamiento, en pacientes con insuficiencia cardiaca y función sistólica deprimida (ICFSD) incluidos en el estudio EFICAR.
DiseñoEnsayo clínico aleatorizado multicéntrico.
EmplazamientoSiete Centros de Salud.
ParticipantesCiento cincuenta pacientes con ICFSD; edad 68±10años, 77% varones
MedicionesVariables sociodemográficas e índice de Charlson. Se evaluó la calidad de vida y la capacidad funcional Se realizó optimización del tratamiento.
ResultadosLa etiología principal fue la cardiopatía isquémica (45%). Índice de Charlson global: 2,03±1,05. El 31% ingresaron durante el último año por insuficiencia cardiaca. Fracción de eyección media: 37%±8. Clase funcionalii: 89%. Capacidad funcional con prueba de esfuerzo: 6,3±1,6. Test 6min: 446±78m. Test de la silla: 13,7±4,4s. Dinamómetro: 34,53±10,12kgf y 0,58±0,16bar. Short Form-36 Health Survey: salud física: 43,3±8,4; salud mental: 50,1±10,6. Minnesota Living with Heart Failure Questionnaire global: 22,8±18,7. Tras optimizar el tratamiento no varió el porcentaje de pacientes ni la dosis media de fármacos analizados.
ConclusionesLa mayoría de los sujetos están en clase funcionalii, con capacidad funcional y calidad de vida disminuida e índice de comorbilidad elevado. Un ajuste protocolizado del tratamiento no consigue aumentar la dosis ni el número de pacientes con fármacos eficaces para la insuficiencia cardiaca con función cardiaca deprimida.
To describe the baseline date and drugs therapy changes during treatment optimization in patients with heart failure with depressed systolic function included in the EFICAR study.
DesignMulticenter randomized clinical trial.
LocationSeven Health Centers.
Participants150 patients (ICFSD) age 68±10years, 77% male.
MeasurementsSociodemographic variables, comorbidities (Charlson index), functional capacity and quality of life. Drug therapy optimization was performed.
ResultsThe main etiology was ischemic heart disease (45%), with 89% in functional classii. The Charlson index was 2.03±1.05. The ejection fraction mean was 37%±8, 19% with ejection fraction <30%. With the stress test 6.3±1.6 mean was reached, with the 6minutes test 446±78 meters and the chair test 13.7±4.4seconds. The overall quality of life with ejection fraction was 22.8±18.7 and with the Short Form-36 Health Survey, physical health 43.3±8.4 and mental health 50.1±10.6. After optimizing the treatment, the percentage of patients on drugs therapy and the dose of angiotensin converting enzyme inhibitors, angiotensinii receptor antagonists and beta-blockers were not changed.
ConclusionsThe majority of the subjects are in functional classii, with functional capacity and quality of life decreased and comorbidity index high. A protocolized drug therapy adjustment did not increase the dose or number of patients with effective drugs for heart failure with depressed systolic function
La insuficiencia cardiaca (IC) presenta elevada prevalencia y morbimortalidad; es la primera causa de hospitalización en mayores de 65años y representa el 3% de los ingresos hospitalarios y el 2,5% del coste sanitario1.
Tradicionalmente se han utilizado medidas clínicas para valorar el pronóstico, como las comorbilidades asociadas, la clasificación funcional de la New York Heart Association (NYHA)2, la fracción de eyección del ventrículo izquierdo o el test de los 6min caminando3. Sin embargo, la correlación de estos índices con la calidad de vida percibida por el paciente es débil o moderada. La IC afecta a su vida diaria y a su bienestar, convirtiéndose en una de las mayores preocupaciones de estos pacientes.
Otro aspecto importante en la atención a estos pacientes es la optimización adecuada de los fármacos, que ha demostrado disminuir la morbimortalidad4. Esto supone realizar revisiones periódicas para adaptar la medicación que ha demostrado eficacia, inhibidores de la enzima de conversión de angiotensina (IECA), antagonistas de los receptores de la angiotensinaii (ARA-II), betabloqueantes y antagonistas del receptor mineralocorticoideo, a la dosis máxima tolerada por el paciente, como recomienda la guía europea sobre diagnóstico y tratamiento de la IC con función sistólica deprimida (ICFSD)4.
Los objetivos del estudio fueron describir los datos basales de clase y capacidad funcional, comorbilidades asociadas, calidad de vida y cambios en la medicación durante el periodo de optimización del tratamiento, en pacientes con ICFSD incluidos en el estudio EFICAR.
MetodosDiseño y población de estudioDiseño. El estudio EFICAR (NCT01033591)5 es un ensayo clínico aleatorizado multicéntrico que valora la eficacia de un programa de ejercicio en pacientes con ICFSD. Describimos las características basales de los 150 pacientes incluidos.
Población de estudio. Se reclutaron en 7 centros de atención primaria integrados en la Red de Investigación Prevención y Promoción de la Salud, con el apoyo de los servicios de cardiología. Se incluyeron sujetos mayores de 18años con diagnóstico clínico de ICFSD, con criterios de Framingham, en clase funcionalii-iv de la NYHA2 en situación estable, fracción de eyección del ventrículo izquierdo <50% valorada con ecografía en el último año y capaces de adscribirse a un programa de ejercicio. El estudio fue aprobado por los comités de ética de los hospitales de referencia. Fueron excluidos si: presentaban alguna arritmia que contraindicara el ejercicio, no superaron los 4MET en la prueba de esfuerzo con protocolo de Naughton o no firmaron el consentimiento informado de acuerdo con las recomendaciones de la Declaración de Helsinki6. En todos se realizó ajuste del tratamiento, por médicos de atención primaria, con el objetivo de conseguir la dosis óptima de IECA, ARA-II, betabloqueantes, diuréticos y antagonistas del receptor mineralocorticoideo, siguiendo las recomendaciones de las guías de práctica clínica de la Sociedad Europea de Cardiología4.
MedicionesVariables del estudio. a)variables sociodemográficas: edad, género; b)factores de riesgo: hipertensión arterial, diabetes mellitus, tabaquismo, obesidad, actividad física y consumo de alcohol; c)comorbilidades asociadas: cardiopatía isquémica, enfermedad cerebrovascular, enfermedad arterial periférica, presencia de arritmia, enfermedad pulmonar obstructiva crónica, insuficiencia renal, anemia, depresión y su cuantificación global con el índice de Charlson7; d)clase funcional de la NYHA2; e)exploración general: peso, talla, frecuencia cardiaca, presión arterial, y f)exploraciones complementarias: electrocardiograma, radiografía de tórax y fracción de eyección con ecocardiografía.
Determinaciones analíticas. Se analizó la función renal, glucemia, transaminasas, perfil lipídico, hemoglobina, ionograma y péptido natriurético.
La capacidad funcional de los pacientes se evaluó con el test de los 6min caminando. Esta prueba funcional cardiorrespiratoria consiste en medir la distancia máxima que puede recorrer un sujeto durante 6min y refleja bien las actividades de la vida diaria8. Se siguieron las recomendaciones de la American Thoracic Society9. Antes y después de realizar la prueba se midió la frecuencia cardiaca, la presión arterial y la puntuación en la escala de Borj de 10 ítems, indicada en pacientes con ICFSD, para disnea y fatiga10.
Para la evaluación de fuerza muscular del tren superior y fuerza general del cuerpo se utilizaron 2 dinamómetros digitales modelos: Riester Dynatest® Ref. 5265 (60 pacientes) y modelo TKK-5401 (90 pacientes), realizando 3 mediciones; es un método objetivo para medir la fuerza muscular y un indicador funcional de las extremidades superiores que se correlaciona con la fuerza global del cuerpo11.
El test de la silla mide la fuerza del tren inferior, el equilibrio y la movilidad del sujeto12; es una herramienta objetiva para evaluar la capacidad funcional de las extremidades inferiores, compuesta por 3 test, de los cuales en el estudio EFICAR solo se realizó la prueba de levantamiento de la silla 5 veces.
La prueba de esfuerzo se realizó en el servicio de cardiología de referencia siguiendo el protocolo de Naughton modificado con evolución de tiempo de desarrollo, frecuencia cardiaca, MET y presión arterial, utilizado en pacientes con ICFSD13.
El análisis de la calidad de vida se realizó con 2 cuestionarios: a)Minnesota Living with Heart Failure Questionnaire (MLHFQ), desarrollado en Estados Unidos14 y validado para su uso en población española15 y en pacientes con IC en atención primaria16. Es autoaplicable, consta de 21 preguntas, con una gama de posibles respuestas para cada pregunta entre 0 (nada) y 5 (mucho); a mayor puntuación, peor calidad de vida. Su puntuación es la suma algebraica simple de los puntos obtenidos en las 21 preguntas, y oscila entre 0 y 105 puntos. Evalúa cómo la IC afecta las dimensiones física (8 preguntas), emocional (5 preguntas) y social (9 preguntas). b)El cuestionario de salud Short Form-36 Health Survey (SF-36) es autoaplicable tanto a la población general como a pacientes con diversas enfermedades17. La versión validada para población española del cuestionario genérico de salud SF-3618,19 contiene 36 preguntas que miden 8 dimensiones de la salud resumidas en 2 sumarios estandarizados: físico y mental20. Obtiene una puntuación para cada dimensión que va de 0 (peor) a 100 (mejor salud). Puntuaciones totales mayores o menores de 50 indican mejor o peor calidad de vida relacionada con la salud que la población general. Las propiedades psicométricas validez, sensibilidad y especificidad del SF-36 y del MLVHFQ ya han sido evaluadas14,21.
La descripción detallada de recogida de datos clínicos, mediciones antropométricas y analíticas, criterios de inclusión y exclusión ya ha sido previamente publicada en el protocolo del estudio EFICAR5.
Análisis estadísticoLas variables continuas se expresan mediante la media±desviación estándar. Las variables discretas se presentan según su frecuencia absoluta y relativa. Las diferencias de medias se estimaron mediante la t de Student-Fisher. Las diferencias entre proporciones se estimaron mediante la prueba de la χ2 o el test exacto de Fisher. La dosis media de fármacos utilizados se estandarizó a dosis de enalapril, candesartán, bisoprolol, eplenorona y furosemida siguiendo las tablas de equivalencia de la guía europea de 2012 para el control y seguimiento de la IC4. El nivel de significación estadística se estableció en p<0,05. En el análisis estadístico se utilizó el programa IBM SPSS versión 20.0.
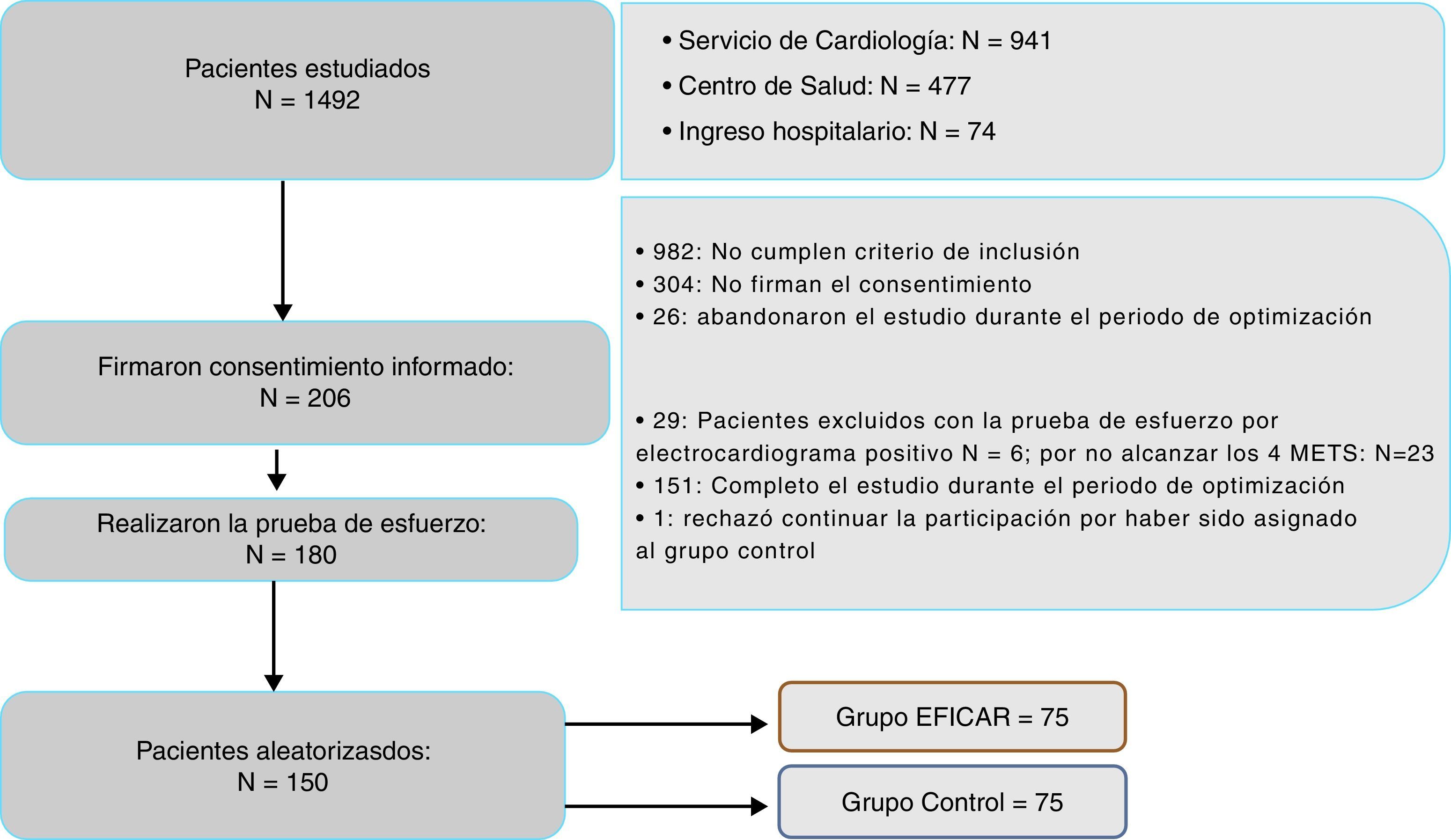
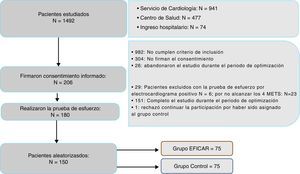
Esquema del estudio EFICAR:
ResultadosPacientes incluidosDe los 510 pacientes que cumplían criterios de inclusión, rechazaron participar 304 y firmaron el consentimiento informado 206; 26 abandonaron durante el periodo de optimización, 23 no llegaron a 4MET en la prueba de esfuerzo, 6 presentaron una prueba de esfuerzo clínica o eléctricamente positiva y uno falleció antes de la aleatorización. Finalmente, 150 pacientes fueron aleatorizados.
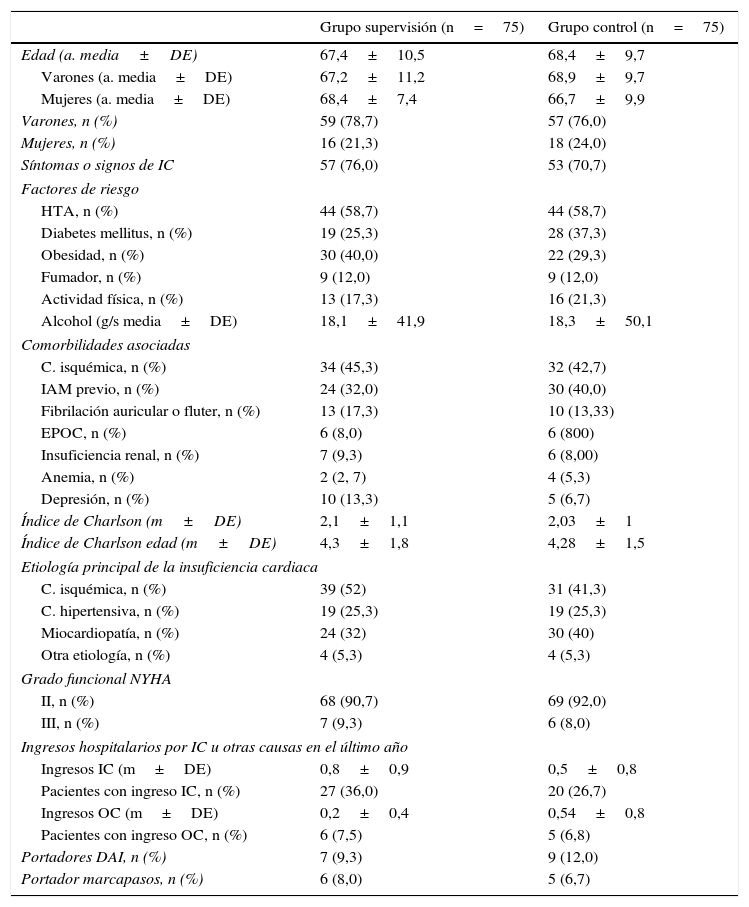
La tabla 1 muestra las características clínicas principales de los pacientes incluidos, sin que haya diferencias entre grupo EFICAR y control. El 73% de los pacientes presentan síntomas o signos de IC registrados en el momento de la consulta. La cardiopatía isquémica y la hipertensión fueron las causas aislada o en combinación de IC en el 72% de casos. Presentan numerosas comorbilidades asociadas, con un índice de Charlson global de 2,03±1,05, corregido por edad de 4,30±1,6. El 89% estaban en grado funcionalii de la NYHA. Habían ingresado por IC el último año el 31%.
Características basales de los pacientes incluidos en el estudio EFICAR
| Grupo supervisión (n=75) | Grupo control (n=75) | |
|---|---|---|
| Edad (a. media±DE) | 67,4±10,5 | 68,4±9,7 |
| Varones (a. media±DE) | 67,2±11,2 | 68,9±9,7 |
| Mujeres (a. media±DE) | 68,4±7,4 | 66,7±9,9 |
| Varones, n (%) | 59 (78,7) | 57 (76,0) |
| Mujeres, n (%) | 16 (21,3) | 18 (24,0) |
| Síntomas o signos de IC | 57 (76,0) | 53 (70,7) |
| Factores de riesgo | ||
| HTA, n (%) | 44 (58,7) | 44 (58,7) |
| Diabetes mellitus, n (%) | 19 (25,3) | 28 (37,3) |
| Obesidad, n (%) | 30 (40,0) | 22 (29,3) |
| Fumador, n (%) | 9 (12,0) | 9 (12,0) |
| Actividad física, n (%) | 13 (17,3) | 16 (21,3) |
| Alcohol (g/s media±DE) | 18,1±41,9 | 18,3±50,1 |
| Comorbilidades asociadas | ||
| C. isquémica, n (%) | 34 (45,3) | 32 (42,7) |
| IAM previo, n (%) | 24 (32,0) | 30 (40,0) |
| Fibrilación auricular o fluter, n (%) | 13 (17,3) | 10 (13,33) |
| EPOC, n (%) | 6 (8,0) | 6 (800) |
| Insuficiencia renal, n (%) | 7 (9,3) | 6 (8,00) |
| Anemia, n (%) | 2 (2, 7) | 4 (5,3) |
| Depresión, n (%) | 10 (13,3) | 5 (6,7) |
| Índice de Charlson (m±DE) | 2,1±1,1 | 2,03±1 |
| Índice de Charlson edad (m±DE) | 4,3±1,8 | 4,28±1,5 |
| Etiología principal de la insuficiencia cardiaca | ||
| C. isquémica, n (%) | 39 (52) | 31 (41,3) |
| C. hipertensiva, n (%) | 19 (25,3) | 19 (25,3) |
| Miocardiopatía, n (%) | 24 (32) | 30 (40) |
| Otra etiología, n (%) | 4 (5,3) | 4 (5,3) |
| Grado funcional NYHA | ||
| II, n (%) | 68 (90,7) | 69 (92,0) |
| III, n (%) | 7 (9,3) | 6 (8,0) |
| Ingresos hospitalarios por IC u otras causas en el último año | ||
| Ingresos IC (m±DE) | 0,8±0,9 | 0,5±0,8 |
| Pacientes con ingreso IC, n (%) | 27 (36,0) | 20 (26,7) |
| Ingresos OC (m±DE) | 0,2±0,4 | 0,54±0,8 |
| Pacientes con ingreso OC, n (%) | 6 (7,5) | 5 (6,8) |
| Portadores DAI, n (%) | 7 (9,3) | 9 (12,0) |
| Portador marcapasos, n (%) | 6 (8,0) | 5 (6,7) |
C: cardiopatía; DE: desviación estándar; EFICAR: ejercicio físico en la insuficiencia cardiaca; EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IC: insuficiencia cardiaca; NYHA: New York Heart Association.
Los datos de las variables continuas se presentan como media±DE, y los de las variables discretas se presentan como número y %.
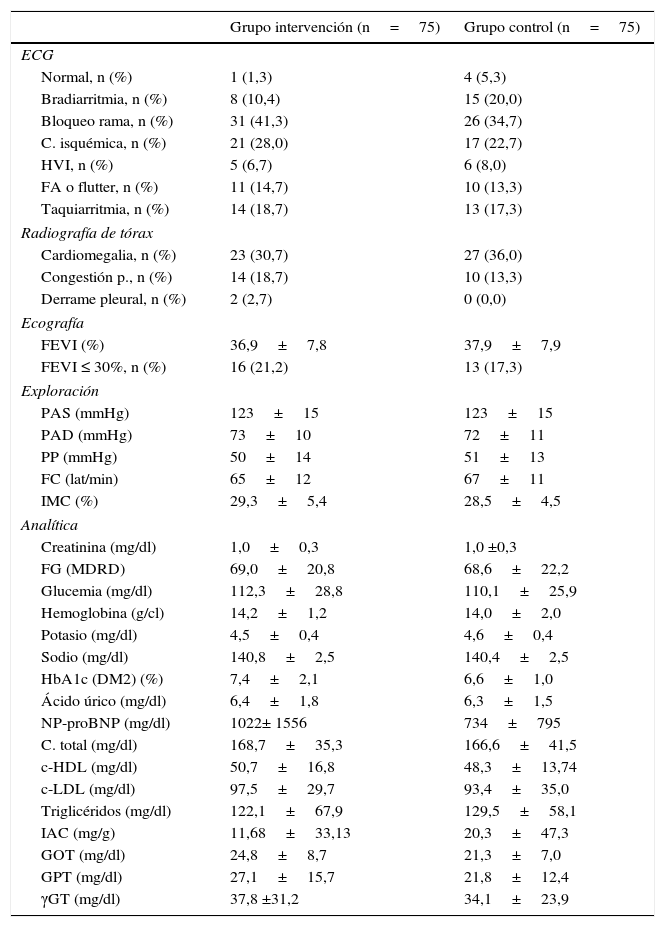
Las alteraciones electrocardiográficas más frecuentes fueron bloqueo de rama y signos de cardiopatía isquémica. Presentan cardiomegalia radiológica más del 30%. La fracción de eyección media del ventrículo izquierdo fue 37±8%, y el 19% fracción de eyección inferior al 30%. Los datos de exploración física y analítica realizada se muestran en la tabla 2, sin diferencias entre los 2 grupos.
Exploración y analítica de los pacientes incluidos en el estudio
| Grupo intervención (n=75) | Grupo control (n=75) | |
|---|---|---|
| ECG | ||
| Normal, n (%) | 1 (1,3) | 4 (5,3) |
| Bradiarritmia, n (%) | 8 (10,4) | 15 (20,0) |
| Bloqueo rama, n (%) | 31 (41,3) | 26 (34,7) |
| C. isquémica, n (%) | 21 (28,0) | 17 (22,7) |
| HVI, n (%) | 5 (6,7) | 6 (8,0) |
| FA o flutter, n (%) | 11 (14,7) | 10 (13,3) |
| Taquiarritmia, n (%) | 14 (18,7) | 13 (17,3) |
| Radiografía de tórax | ||
| Cardiomegalia, n (%) | 23 (30,7) | 27 (36,0) |
| Congestión p., n (%) | 14 (18,7) | 10 (13,3) |
| Derrame pleural, n (%) | 2 (2,7) | 0 (0,0) |
| Ecografía | ||
| FEVI (%) | 36,9±7,8 | 37,9±7,9 |
| FEVI ≤ 30%, n (%) | 16 (21,2) | 13 (17,3) |
| Exploración | ||
| PAS (mmHg) | 123±15 | 123±15 |
| PAD (mmHg) | 73±10 | 72±11 |
| PP (mmHg) | 50±14 | 51±13 |
| FC (lat/min) | 65±12 | 67±11 |
| IMC (%) | 29,3±5,4 | 28,5±4,5 |
| Analítica | ||
| Creatinina (mg/dl) | 1,0±0,3 | 1,0 ±0,3 |
| FG (MDRD) | 69,0±20,8 | 68,6±22,2 |
| Glucemia (mg/dl) | 112,3±28,8 | 110,1±25,9 |
| Hemoglobina (g/cl) | 14,2±1,2 | 14,0±2,0 |
| Potasio (mg/dl) | 4,5±0,4 | 4,6±0,4 |
| Sodio (mg/dl) | 140,8±2,5 | 140,4±2,5 |
| HbA1c (DM2) (%) | 7,4±2,1 | 6,6±1,0 |
| Ácido úrico (mg/dl) | 6,4±1,8 | 6,3±1,5 |
| NP-proBNP (mg/dl) | 1022± 1556 | 734±795 |
| C. total (mg/dl) | 168,7±35,3 | 166,6±41,5 |
| c-HDL (mg/dl) | 50,7±16,8 | 48,3±13,74 |
| c-LDL (mg/dl) | 97,5±29,7 | 93,4±35,0 |
| Triglicéridos (mg/dl) | 122,1±67,9 | 129,5±58,1 |
| IAC (mg/g) | 11,68±33,13 | 20,3±47,3 |
| GOT (mg/dl) | 24,8±8,7 | 21,3±7,0 |
| GPT (mg/dl) | 27,1±15,7 | 21,8±12,4 |
| γGT (mg/dl) | 37,8 ±31,2 | 34,1±23,9 |
C: cardiopatía; cHDL: colesterol lipoproteínas de alta densidad; cLDL: colesterol lipoproteínas de baja densidad; DM2: diabetes mellitus tipo 2; FA: fibrilación auricular; FC: frecuencia cardiaca; FEVI: fracción de eyección de ventrículo izquierdo; FG MDRD: filtrado glomerular Modification of Diet in Renal Disease; γGT: gamma-glutamil-transferasa; GOT: transaminasa glutámico oxalacética; GPT: transaminasa glutámico-pirúvica; HbA1c: hemoglobina glucosilada; HVI: hipertrofia ventricular izquierda; IAC: índice albúmina creatinina; IMC: índice de masa corporal; NP-proBNP: fracción aminoterminal del propéptido natriurético tipo B; P: pulmonar; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Los datos de las variables continuas se presentan como media±DE, y los de las variables discretas se presentan como número y %.
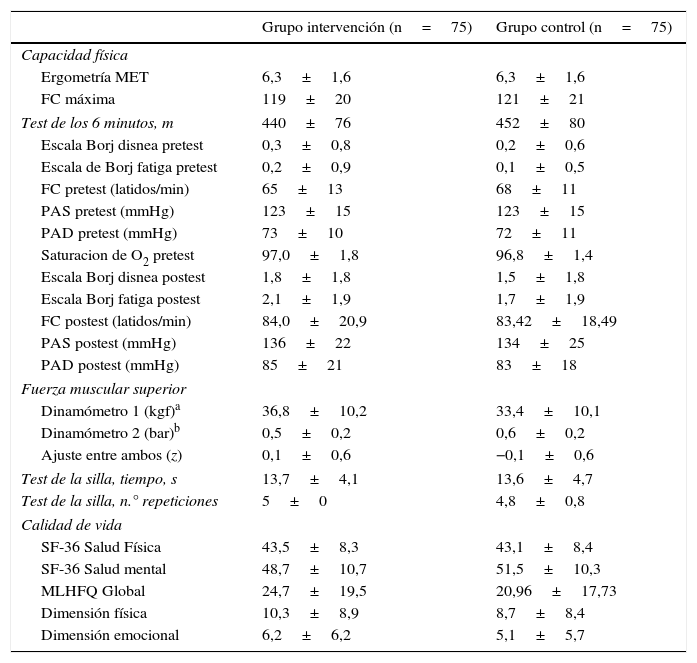
La media de MET en la ergometría fue 6,3±1,6, y de metros en el test de los 6min, de 446±78m. La fuerza de las extremidades superiores con dinamómetro fue 34,53±10,12kgf y 0,58±0,16bar en 2 grupos de centros que utilizaron diferente aparato de medición. El tiempo en segundos en realizar el test de la silla fue 13,7±4,4. El valor del SF-36 de salud física fue 43,3±8,4, y de salud mental, 50,1±10,6. El test de MLHFQ global fue 22,8±18,7. No hubo diferencia entre los 2 grupos en ninguno de los parámetros analizados (tabla 3).
Capacidad física y calidad de vida basales de los pacientes incluidos en el estudio EFICAR
| Grupo intervención (n=75) | Grupo control (n=75) | |
|---|---|---|
| Capacidad física | ||
| Ergometría MET | 6,3±1,6 | 6,3±1,6 |
| FC máxima | 119±20 | 121±21 |
| Test de los 6 minutos, m | 440±76 | 452±80 |
| Escala Borj disnea pretest | 0,3±0,8 | 0,2±0,6 |
| Escala de Borj fatiga pretest | 0,2±0,9 | 0,1±0,5 |
| FC pretest (latidos/min) | 65±13 | 68±11 |
| PAS pretest (mmHg) | 123±15 | 123±15 |
| PAD pretest (mmHg) | 73±10 | 72±11 |
| Saturacion de O2 pretest | 97,0±1,8 | 96,8±1,4 |
| Escala Borj disnea postest | 1,8±1,8 | 1,5±1,8 |
| Escala Borj fatiga postest | 2,1±1,9 | 1,7±1,9 |
| FC postest (latidos/min) | 84,0±20,9 | 83,42±18,49 |
| PAS postest (mmHg) | 136±22 | 134±25 |
| PAD postest (mmHg) | 85±21 | 83±18 |
| Fuerza muscular superior | ||
| Dinamómetro 1 (kgf)a | 36,8±10,2 | 33,4±10,1 |
| Dinamómetro 2 (bar)b | 0,5±0,2 | 0,6±0,2 |
| Ajuste entre ambos (z) | 0,1±0,6 | −0,1±0,6 |
| Test de la silla, tiempo, s | 13,7±4,1 | 13,6±4,7 |
| Test de la silla, n.° repeticiones | 5±0 | 4,8±0,8 |
| Calidad de vida | ||
| SF-36 Salud Física | 43,5±8,3 | 43,1±8,4 |
| SF-36 Salud mental | 48,7±10,7 | 51,5±10,3 |
| MLHFQ Global | 24,7±19,5 | 20,96±17,73 |
| Dimensión física | 10,3±8,9 | 8,7±8,4 |
| Dimensión emocional | 6,2±6,2 | 5,1±5,7 |
EFICAR: ejercicio físico en la insuficiencia cardiaca; FC: frecuencia cardiaca; MET: equivalente metabólico; MLHFQ: Minnesota Living with Heart Failure Questionnaire; PAD: presión arterial diastólica; PAS: presión arterial sistólica; SF-36: Short-Form Health Survey.
Los datos de las variables continuas se presentan como media±DE.
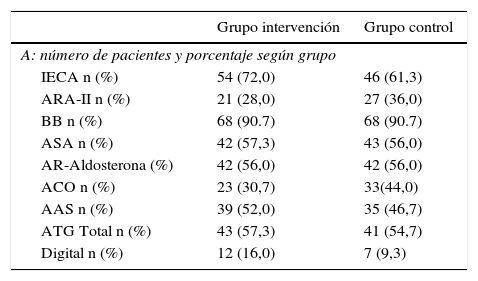
En la tabla 4a se reflejan el porcentaje de paciente en tratamiento con los fármacos más utilizados en los 2 grupos, sin que haya diferencias. El número de pacientes, porcentaje y mg/24h (estandarizando la dosis a enalapril, candesartán, bisoprolol, furosemida y eplenorona), de grupos farmacológicos utilizados en la primera visita y previo a la optimización del tratamiento está reflejado en la tabla 4b. Durante este periodo no aumentó el porcentaje de paciente ni la dosis media de IECA, ARA-II y betabloqueantes. Al terminar la optimización del tratamiento, estaban con fármacos que inhiben el sistema renina angiotensina (IECA o ARAII) 147 (98%) y con betabloqueantes 136 (91,33%). El incremento de dosis media durante la optimización fue: IECA 0,54±6,48mg de enalapril (p=0,55); ARA-II −1,07±9,13mg de candesartán (p=0,57); betabloqueantes 0,43±2,95mg de bisoprolol (p=0,23), sin diferencia en los diuréticos.
Utilización de fármacos en los pacientes incluidos en el EFICAR
| Grupo intervención | Grupo control | |
|---|---|---|
| A: número de pacientes y porcentaje según grupo | ||
| IECA n (%) | 54 (72,0) | 46 (61,3) |
| ARA-II n (%) | 21 (28,0) | 27 (36,0) |
| BB n (%) | 68 (90.7) | 68 (90.7) |
| ASA n (%) | 42 (57,3) | 43 (56,0) |
| AR-Aldosterona (%) | 42 (56,0) | 42 (56,0) |
| ACO n (%) | 23 (30,7) | 33(44,0) |
| AAS n (%) | 39 (52,0) | 35 (46,7) |
| ATG Total n (%) | 43 (57,3) | 41 (54,7) |
| Digital n (%) | 12 (16,0) | 7 (9,3) |
| Inclusión | Postoptimización | |
|---|---|---|
| B: número y dosis media por grupos farmacológicos en la primera revisión y en la revisión postoptimización | ||
| IECA, n (%) | 101 (67,3) | 100 (66,7) |
| IECA media en mg 24h | 11,8±6,5 | 12,4±10.3 |
| ARA-II, n (%) | 46 (30,7) | 48 (32) |
| ARA-II media en mg 24h | 18,2±9,3 | 17,1±9,0 |
| BB, n (%) | 134 (89,3) | 136 (90,7) |
| BB, mg 24h | 4,8±2,9 | 5,3±3,0 |
| Diuréticos ASA, n (%) | 83 (55,3) | 85 (56,7) |
| Diuréticos ASA, media en mg 24h | 42,4±18,3 | 41,5±17,6 |
| AR-Aldosterona n (%) | 84 (56,0) | 84 (56,0) |
| AR-Aldosterona mg 24h | 37,1±23,5 | 36,3±23,6 |
AAS: ácido acetilsalicílico; ACO: anticoagulantes orales; ARA-II: antagonistas de los receptores de la angiotensina ii; AR-Aldosterona: antagonista del receptor mineralocorticoideo; ATG: antiagregantes; BB: bloqueadores beta; EFICAR: ejercicio físico en la insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de angiotensina.
Los datos de las variables continuas se presentan como media±DE, y los de las variables discretas se presentan como número y %.
Este estudio analiza en una misma muestra de sujetos con ICFSD características clínicas, exploraciones realizadas, capacidad física, calidad de vida y tratamientos farmacológicos. Al finalizar el periodo de optimización del tratamiento no se ha incrementado la dosis media diaria ni el porcentaje de pacientes que toman IECA, ARA-II y betabloqueantes.
No firmaron el consentimiento 304 sujetos (60%), a pesar de cumplir los criterios de inclusión. Todo ello puede ser debido a que en nuestro país menos del 3% de los sujetos con enfermedades cardiovasculares, sobre todo coronarias, se adhieren a programas de rehabilitación cardiaca22, a pesar de que la participación de pacientes con IC en programas de rehabilitación cardiaca que incluyan ejercicio físico aeróbico se reconoce como una intervención segura que mejora la calidad de vida de estos pacientes según los resultados del estudio HF-ACTION23,24, aunque en el mismo la adherencia a largo plazo en el programa fue baja, y que actualmente se recomienda en las guías de práctica clínica4. Una reciente revisión insiste en la necesidad de mecanismos para remitir automáticamente a los pacientes a programas de rehabilitación tras el alta hospitalaria y recuerda la importancia de enseñar a los profesionales de la salud, médicos y no médicos, los aspectos clínicos y los beneficios de estos programas25.
Características de los pacientesLos sujetos del estudio EFICAR presentan características similares a las encontradas en otros trabajos en pacientes con ICFSD4,26,27. Este tipo de pacientes, comparados con los sujetos que presentan IC con función sistólica conservada, en la mayoría de los registros tienen menor edad, mayor proporción de varones, la etiología más frecuente es la cardiopatía isquémica y la gran mayoría presentan síntomas o signos de IC. En este estudio la media de edad fue de 66años, menor que la de los registros poblacionales1,26 e igual a la del estudio BADAPIC27.
La presencia de comorbilidades asociadas es alta, similar a los datos publicados por otros autores1,26,28. Las diferencias entre los trabajos realizados vienen dadas por la prevalencia del tipo de comorbilidades asociadas, hecho que probablemente se explica por las características y la procedencia de la muestra analizada y el registro de recogida de dichas comorbilidades. La presencia de comorbilidades tiene un papel relevante en la IC, ya que puede condicionar el tratamiento de la misma, y los fármacos para tratar las comorbilidades pueden empeorar la IC e interaccionar con los fármacos utilizados para tratar esta patología. Por último, la mayoría de las comorbilidades conllevan estados clínicos peores, son factores predictivos de mal pronóstico y están relacionadas con el número de ingresos. Una tercera parte de los pacientes en este estudio ingresaron durante el último año, cifras concordantes con datos publicados29. Por todo ello, el manejo de las comorbilidades es un componente clave del cuidado global de los pacientes con IC4.
Pruebas diagnósticas y analíticaCoincidiendo con otros estudios1,26,27, prácticamente todos los pacientes tienen alteraciones en el ECG y una tercera parte presentan cardiomegalia radiológica.
Capacidad física y calidad de vidaLos resultados obtenidos en el test de los 6min fueron similares a los publicados por Shoemaker et al.30 y en un estudio observacional31 realizado en hombres con ICFSD.
No hemos encontrado estudios que valoren la capacidad funcional tanto de las extremidades superiores, evaluada con dinamómetro, como de las extremidades inferiores, valorada con el test de la silla. Sin embargo, estas pruebas se relacionan de forma independiente con el pronóstico de la ICFSD32, de ahí la importancia de analizarlas. Los resultados obtenidos con el test de MLHFQ, tanto la puntación global (24) como en la dimensión física (10) y en la dimensión emocional (6), fueron mejores a los descritos por Naveiro-Rilo et al16 con valores de 31, 15 y 6 en pacientes en atención primaria, y por Garin O et al.15 con valores de 37, 17 y 8 en una muestra de pacientes hospitalarios y con ICFSD, lo que indica una mejor salud percibida, posiblemente debido a la menor edad de los sujetos analizados en este estudio. Al contrario, los valores del SF-36 tanto en salud física (43) como en salud mental (51) fueron peores a los obtenidos en los estudios comentados15,16, probablemente debido a que en este caso se valora la salud general independiente de la IC.
Tratamiento y optimizaciónEn la primera evaluación todos los pacientes estaban con tratamiento farmacológico, más del 97% con IECA o ARA-II, casi el 90% con betabloqueantes, más del 50% con diuréticos de ASA y casi el 60% con bloqueantes del receptor mineralocorticoide. Los porcentajes de pacientes tratados son superiores en la inclusión a los de otros trabajos27,29,33, y las variaciones entre los diferentes estudios se explican por la etiología de la IC y el ámbito en el cual se trata a los pacientes. Así, en el estudio BADAPIC el grupo de pacientes que presentaban ICFSD estaban con IECA el 78%, el 37% con espironolactona y el 65% con betabloqueantes27; en el registro de unidades de IC el 86% estaban con IECA o ARA-II, el 80% con betabloqueantes y el 56% con bloqueantes del receptor mineralocorticoide29, y en el registro RICA estaban con betabloqueantes el 78%, con IECA el 83% y con bloqueantes del receptor mineralocorticoide el 28%33. Sin embargo, encontramos que las dosis utilizadas eran menores que las recomendadas por las directrices4, pero comparables con las de otros estudios29,33.
La optimización del tratamiento de los fármacos que han demostrado ser eficaces en el tratamiento de la ICFSD es esencial para conseguir los beneficios descritos en los ensayos clínicos. En este estudio no ha aumentado ni la dosis, ni el número de pacientes que al final de la optimización seguía tratamiento con IECA, o ARA-II y BB. Es posible que, al tratarse sobre todo de pacientes prevalentes, se encontraban en un nivel de control y estabilización farmacológica inicial superior a la media en este tipo de pacientes en atención primaria, reflejado también en un menor consumo de diuréticos34.
Limitaciones del estudioLa principal limitación de este estudio es que la selección de los pacientes no se ha realizado de forma aleatorizada, y en segundo lugar hubo un porcentaje muy elevado de sujetos que no aceptó participar en el estudio, lo que introduce un posible sesgo de selección a la hora de extrapolar los resultados.
FinanciaciónInstituto de Salud CarlosIII (ISCIII) del Ministerio de Economía y Hacienda (España) a través de la Red de Prevención y Promoción de la Salud en Atención Primaria (REDIAPP, RD12/0005), por una subvención para proyectos de investigación (FIS: PS09/01337, PS09/01467, PSO9/01859, PS09/01557, PS09/02033, PS09/01467, PS09/01498, RETICS G03/170, RD06/0018/0018, CAI08/01/0065), cofinanciado con fondos FEDER de la Unión Europea, por el servicio de Salud de Castilla y León (SAN/1778/2009) y el programa de intensificación para la investigación.
- •
La IC es una patología muy prevalente en las consultas de atención primaria.
- •
La etiología principal en varones es la cardiopatía isquémica y en mujeres la hipertensión arterial.
- •
La optimización del tratamiento disminuye la morbimortalidad.
- •
La mayoría está en clase funcionalii, con capacidad funcional y calidad de vida disminuida e índice de comorbilidad elevado.
- •
Más del 50% de los pacientes con ICFED rechazan participar en un programa de rehabilitación basado en el ejercicio físico.
- •
Durante el periodo de optimización del tratamiento no se consiguió aumentar la dosis de fármacos que han demostrado su eficacia.
Ninguno.
A todos los profesionales que participan en el estudio EFICAR.