Caracterizar los pacientes con insuficiencia cardíaca (IC) en atención primaria (AP), y describir sus características sociodemográficas, clínicas y tratamiento farmacológico.
DiseñoEstudio descriptivo de cohorte.
EmplazamientoSistema de Información para el Desarrollo de la Investigación en Atención Primaria (SIDIAP), que captura información de la historia clínica de AP del Instituto Catalán de la Salud (aproximadamente el 80% de la población catalana).
ParticipantesAdultos con diagnóstico activo de IC entre 2018 y 2022.
Mediciones principalesVariables sociodemográficas, antropométricas, fracción de eyección del ventrículo izquierdo (FEVI), New York Heart Association (NYHA), datos analíticos, comorbilidades, exposición a fármacos para IC y otras enfermedades.
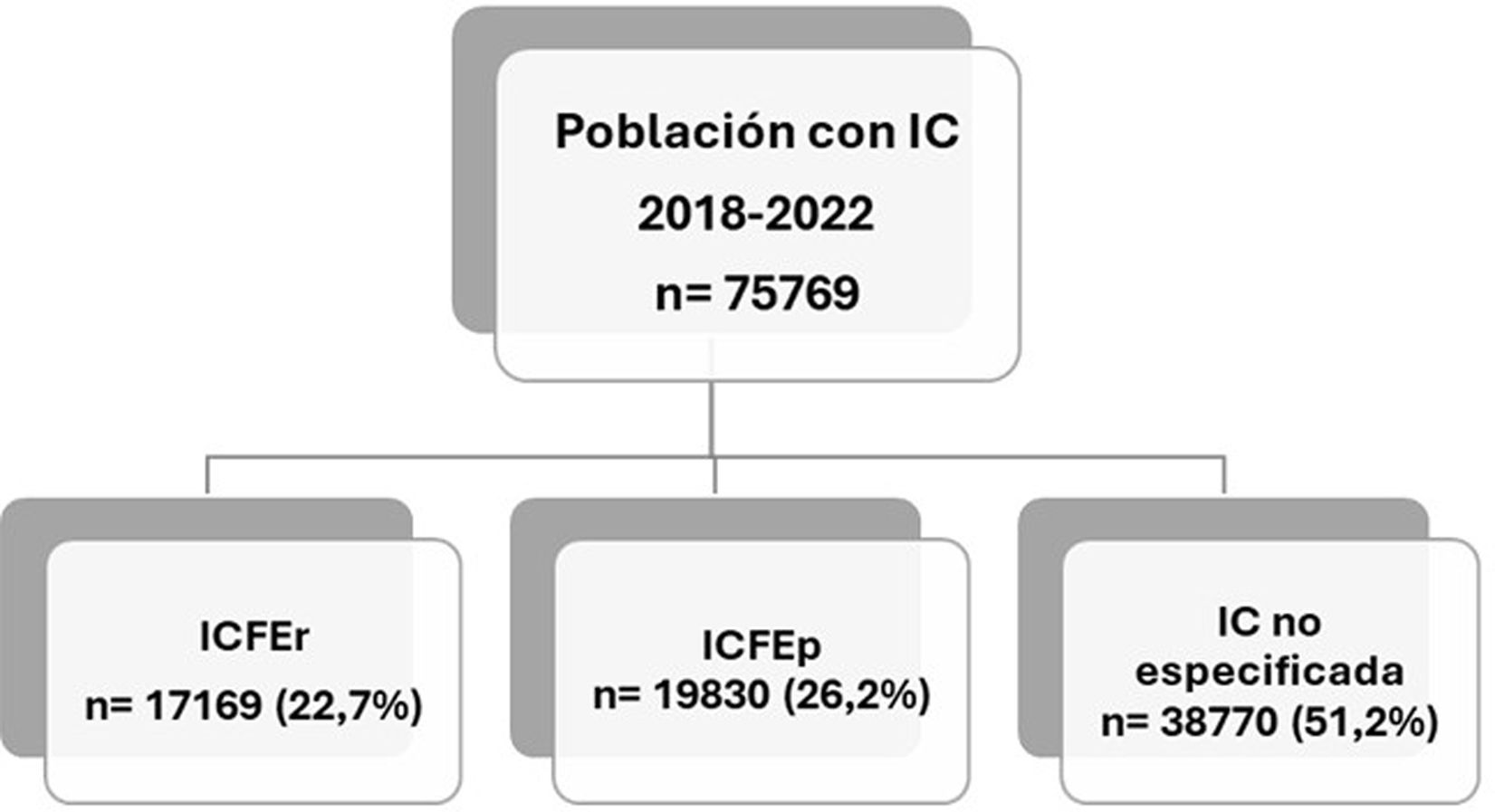
ResultadosSe incluyeron 75.769 personas; el 22,7% con IC con FEVI reducida (ICFEr), el 26,2% con FEVI preservada (ICFEp) y el 51,2% con IC no específica. El grupo de ICFEr estaba formado mayoritariamente por varones (59,5%), con edad media de 74,8 años, y los otros por mujeres (58,8 y 54,6%, de 78,7 y 80,6 años, respectivamente). La FEVI se registró en el 20,3% y el NYHA en el 43,9% de los pacientes. En cuanto al tratamiento, el 75,3% de personas con ICFEr recibía fármacos del sistema renina-angiotensina (SRA), el 75,9% beta-bloqueantes, el 42,1% antagonistas del receptor mineralcorticoide, el 33,6% inhibidores del cotransportador sodio-glucosa tipo 2 y el 62,8% diuréticos. El 63% con ICFEp recibían SRA y el 68% diuréticos. El 61,8% con IC no especificada recibían SRA y el 67,5% diuréticos.
ConclusionesSe describe la población con IC en AP en Cataluña. Destaca un bajo registro de función cardíaca, FEVI y NYHA. La frecuencia de uso de fármacos para IC fue diferente entre las poblaciones y difería de las recomendaciones.
To characterise patients with heart failure (HF) in Primary Health Care (PHC) and describe their socio-demographic and clinical characteristics and pharmacological treatment.
DesignDescriptive cohort study.
SiteInformation System for the Development of Research in Primary Care (SIDIAP), which captures information from the electronic health records of PHC of the Catalan Institute of Health (approximately 80% of the Catalan population).
ParticipantsAdults with an active diagnosis of HF between 2018 and 2022.
Main measurementsSociodemographic and anthropometric variables, left ventricular ejection fraction (LVEF), New York Heart Association (NYHA), laboratory data, comorbidities, exposure to drugs for HF and other pathologies.
Results75,769 individuals were included; 22.7% with HF with reduced LVEF (HFrEF), 26.2% with preserved LVEF (HfpEF) and 51.2% with non-specific HF. The HfrEF group consisted mostly of men (59.5%), with a mean age of 74.8 years, and the others of women (58.8% and 54.6%, aged 78.7 and 80.6 years, respectively). LVEF was recorded in 20.3% and NYHA in 43.9% of patients. In terms of treatment, 75.3% of people with HfrEF were receiving renin-angiotensin system (RAS) drugs, 75.9% beta-blockers, 42.1% mineralocorticoid receptor antagonists, 33.6% sodium-glucose cotransporter type 2 inhibitors and 62.8% diuretics. 63% with HfpEF were receiving RAS and 68% diuretics. 61.8% with unspecified HF were receiving RAS and 67.5% diuretics.
ConclusionsWe analysed the population with HF in PHC in Catalonia. We highlight a low registry of cardiac function, LVEF and NYHA. The frequency of drug use for HF was different between populations and differed from the recommendations.
La insuficiencia cardíaca (IC) es un complejo síndrome clínico caracterizado por la disminución en la capacidad cardíaca para bombear y/o llenarse de sangre, lo que provoca una morbimortalidad significativas1,2. Es la sexta causa de muerte más frecuente en España, y en Cataluña ocupa el cuarto lugar en consumo de recursos, siendo los gastos de medicamentos y de la asistencia en atención primaria (AP) los más importantes después de los gastos de asistencia hospitalaria3–5.
La identificación de la etiología de la disfunción cardíaca subyacente es esencial en el diagnóstico y manejo de la IC, siendo las causas más frecuentes la cardiopatía isquémica, la hipertensión, las valvulopatías o las arritmias. El diagnóstico de la IC crónica requiere la presencia de signos y/o síntomas y evidencias objetivas de disfunción cardíaca. La exploración con el ecocardiograma es fundamental para evaluar la función cardíaca, proporcionando información sobre la fracción de eyección ventricular izquierda (FEVI)5. Habitualmente se clasifica la IC de acuerdo con la FEVI en 3 categorías: IC con FEVI reducida (ICFEr) cuando la FEVI es ≤40%, IC con FEVI preservada (ICFEp) si FEVI≥50%, e IC con FEVI moderadamente reducida (ICFEmr) cuando la FEVI está entre el 41 y el 49%5,6. Se estima que aproximadamente el 50% de las personas con IC tienen ICFEr2.
La clasificación funcional New York Heart Association (NYHA) de la IC se basa en los síntomas clínicos y orienta sobre la gravedad y la tolerancia al ejercicio. Esta clasificación establece 4 categorías de grados funcionales, de menor a mayor gravedad: clases I, II, III y IV5,6.
El objetivo del tratamiento de la IC es reducir la mortalidad, el riesgo de hospitalizaciones por descompensación de la enfermedad y mejorar la sintomatología5. En ICFEr, los grupos farmacológicos con evidencia científica de reducción de mortalidad e ingreso hospitalario y mejora del estado clínico son los inhibidores del enzima conversor de angiotensina (IECA) o los antagonistas del receptor de angiotensina II (ARA-II) en caso de intolerancia a los IECA, los beta-bloqueantes (BB), los antagonistas del receptor de mineralocorticoides (ARM), el inhibidor de la neprilisina y el receptor de angiotensina sacubitril-valsartán (SAC-VAL) y los inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2)5,6. En algunos pacientes pueden estar indicados otros fármacos como los diuréticos, ivabradina, la combinación de hidralazina con dinitrato de isosorbida, o digoxina5.
En el caso de ICFEp, solo los iSGLT2 han demostrado disminuir la morbimortalidad7,8. Sin embargo, muchos pacientes también reciben tratamiento con IECA o ARA-II, BB o ARM. Se recomienda dirigir el tratamiento a la reducción de síntomas de congestión con diuréticos5.
En el caso de ICFEmr, no hay ensayos clínicos que incluyan solamente este subgrupo de pacientes, de manera que las guías establecen algunas recomendaciones de tratamiento de la ICFEr: IECA, ARA-II, BB, ARM, SAC-VAL5. Dapagliflozina ha demostrado mejora en la morbilidad en cuanto a ingresos hospitalarios y visitas a urgencias en el ensayo clínico DELIVER8, y empagliflozina ha demostrado una reducción en las hospitalizaciones en el ensayo EMPEROR en pacientes con FEVI>40%7.
Dado que el manejo de la IC varía según el criterio diagnóstico utilizado, como por ejemplo la FEVI, es de especial interés identificar las características de los pacientes en función de las distintas categorías definidas por el grado de disfunción cardíaca. El objetivo de nuestro estudio fue caracterizar a los pacientes con diagnóstico de IC registrado en AP según el tipo de diagnóstico registrado y describir sus características sociodemográficas y clínicas y el tratamiento farmacológico utilizado en el manejo de la enfermedad.
Material y métodosDiseñoEstudio descriptivo de una cohorte de base poblacional incluyendo adultos con diagnóstico de IC en AP de enero 2018 a diciembre 2022.
Población incluidaSe incluyeron todas las personas de ≥18 años con diagnóstico activo de IC (códigos de la 10ª Clasificación Internacional de Enfermedades, modificación clínica [CIE-10-MC]: I50)9 en los registros electrónicos de salud de AP en Cataluña, España, entre enero de 2018 y diciembre de 2022. Se clasificaron en 3 grupos según el diagnóstico: 1) ICFEr, que incluye códigos I50.1, I50.2, 2) ICFEp, que incluye códigos I50.3, y 3) IC no especificada, que incluye códigos I50.4, I50.8, I50.9. Las personas con diagnóstico registrado antes de 2018 se incluyeron en la cohorte a fecha de 01/01/2018 (prevalentes). Las personas con diagnóstico registrado durante el período de estudio se incluyeron en la cohorte a fecha de diagnóstico (incidentes). Todos los pacientes se siguieron hasta la muerte, traslado o el final del período de estudio (31/12/2022).
Fuente de datosLa fuente de datos es el Sistema de Información para el Desarrollo de la Investigación en Atención Primaria (SIDIAP)10,11, que captura información clínica de aproximadamente 6 millones de personas de Cataluña (alrededor del 80% de la población catalana), atendidas en centros de AP del Instituto Catalán de la Salud. Esta información está seudonimizada y se origina a partir de diferentes fuentes de datos: 1) ECAP (registros electrónicos de salud de AP en Cataluña); que incluye datos sociodemográficos, medidas antropométricas, comorbilidades registradas mediante códigos (CIE-10-MC)9, derivaciones a especialistas, parámetros clínicos, hábitos tóxicos, incapacidad laboral temporal, fecha de defunción, datos de laboratorio, vacunaciones y prescripciones de AP, registradas mediante códigos de la clasificación anatómica, terapéutica, química (ATC)12, y 2) facturaciones de farmacia de las prescripciones de AP, también según códigos ATC. Es posible vincular SIDIAP con otras bases de datos, por ejemplo, el conjunto mínimo básico de datos de hospitalizaciones de agudos (CMBD-HA)13, que contiene los diagnósticos al alta de los ingresos hospitalarios.
VariablesVariables basales: características sociodemográficas, medidas antropométricas, hábitos tóxicos, comorbilidades, ingresos hospitalarios previos por IC (códigos CIE-10-MC: I50, J81, R16.0, R57.0, R60), NYHA, FEVI, datos de laboratorio, comedicaciones.
Exposición a fármacos para el tratamiento de la IC: fármacos prescritos y dispensados durante el último trimestre del período de estudio (octubre-diciembre 2022), que incluyen aquellos fármacos recomendados en las guías en IC: 1) Sistema renina-angiotensina (SRA), incluyendo IECA, ARA-II y SAC-VAL, 2) BB, 3) ARM, 4) iSGLT2; y 5) Otros fármacos a ser considerados en pacientes seleccionados con IC, incluyendo diuréticos, digoxina, ivabradina, hidralazina, vericiguat u otros fármacos que actúan en el SRA. Se describe el porcentaje de pacientes tratados con cada grupo farmacológico, y el porcentaje de pacientes con las 20 combinaciones de fármacos más frecuentes.
Los códigos CIE-10-MC y ATC extraídos de la base de datos de SIDIAP y de CMBD-HA se describen en la tabla suplementaria S1 (material suplementario).
Análisis estadísticoLas características de la población de estudio se han descrito mediante frecuencias absolutas y porcentajes para las variables categóricas y media± desviación estándar (DE) para las variables continuas. Los contrastes realizados han sido la prueba Chi-cuadrado para comparar proporciones entre grupos, utilizándose en su defecto prueba exacta de Fisher para las categorías con frecuencias muy bajas. Mientras que para variables cuantitativas se ha utilizado t-test para el contraste de hipótesis. Se ha establecido el nivel de significación α por valores de p<0,05.
Todos los análisis se han llevado a cabo mediante el software estadístico R (versión 4.2).
ResultadosSe incluyeron en el estudio 75.769 personas con diagnóstico activo de IC entre 2018 y 2022; el 22,7% con registro diagnóstico de ICFEr, el 26,2% con ICFEp y el 51,2% con IC no especificada (fig. 1).
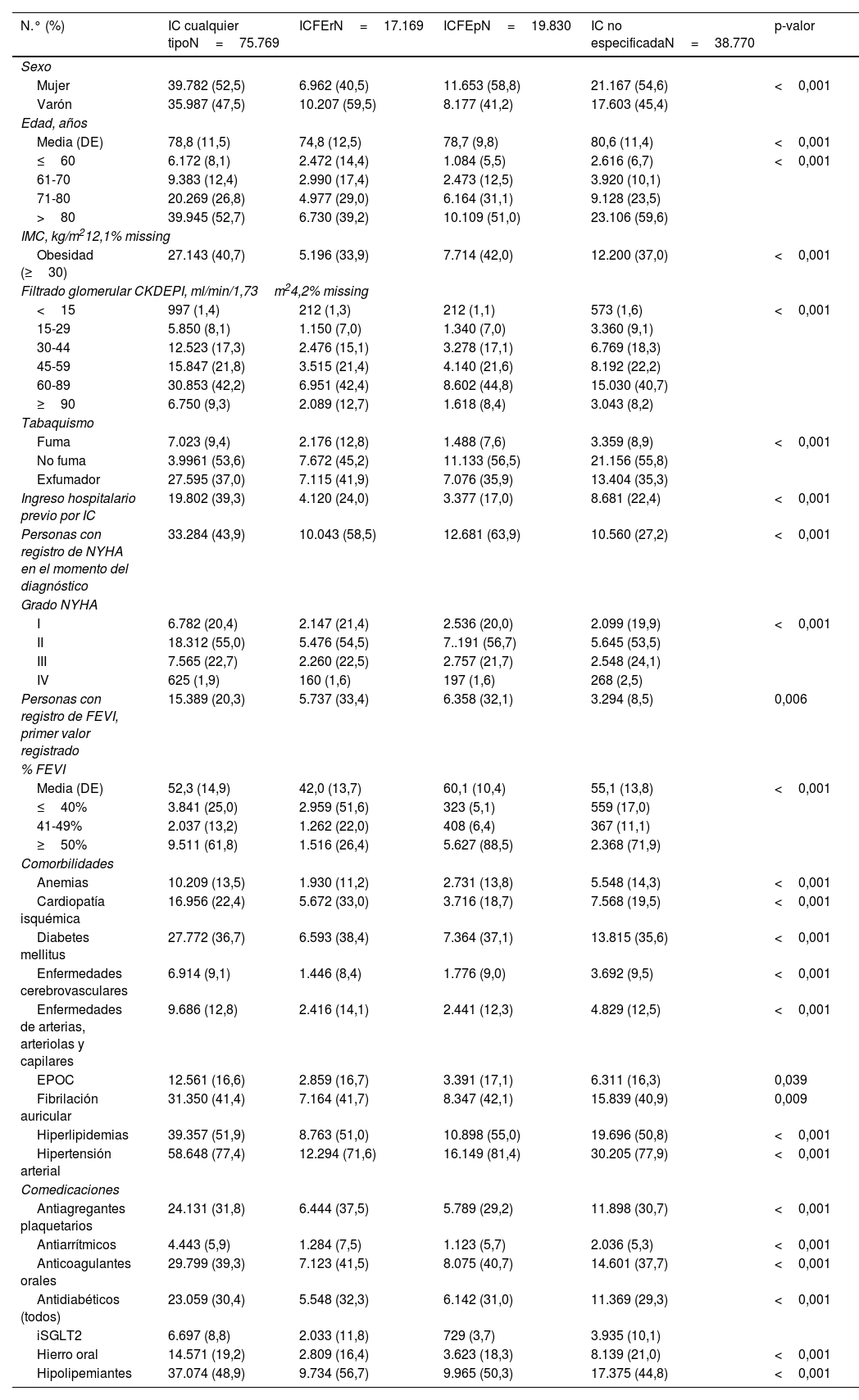
En la tabla 1 se describen las características sociodemográficas y clínicas basales de la población con IC. En el grupo de ICFEr hay un predominio de varones (59,5%), mientras que las personas con ICFEp y no específica son mayoritariamente mujeres (58,8 y 54,6%, respectivamente). La edad media en estos 2 últimos grupos era mayor que en el grupo de ICFEr (78,7 y 80,6 vs. 74,8 años). El grupo de pacientes con ICFEr tenía la mayor frecuencia de tabaquismo (el 12,8% fumaban y el 41,9% eran exfumadores), el de ICFEp tenía un mayor porcentaje de personas con obesidad (42%), y el de IC no específica tenía una mayor frecuencia de descenso moderado o grave de la función renal (29% con filtrado glomerular <45ml/min/1,73m2). Un 24% de las personas con ICFEr habían tenido algún ingreso hospitalario previo por IC. En el caso de los pacientes con ICFEp este porcentaje era del 17 y del 22,4% en caso de IC no específica.
Características sociodemográficas y clínicas basales de los pacientes con insuficiencia cardíaca
| N.° (%) | IC cualquier tipoN=75.769 | ICFErN=17.169 | ICFEpN=19.830 | IC no especificadaN=38.770 | p-valor |
|---|---|---|---|---|---|
| Sexo | |||||
| Mujer | 39.782 (52,5) | 6.962 (40,5) | 11.653 (58,8) | 21.167 (54,6) | <0,001 |
| Varón | 35.987 (47,5) | 10.207 (59,5) | 8.177 (41,2) | 17.603 (45,4) | |
| Edad, años | |||||
| Media (DE) | 78,8 (11,5) | 74,8 (12,5) | 78,7 (9,8) | 80,6 (11,4) | <0,001 |
| ≤60 | 6.172 (8,1) | 2.472 (14,4) | 1.084 (5,5) | 2.616 (6,7) | <0,001 |
| 61-70 | 9.383 (12,4) | 2.990 (17,4) | 2.473 (12,5) | 3.920 (10,1) | |
| 71-80 | 20.269 (26,8) | 4.977 (29,0) | 6.164 (31,1) | 9.128 (23,5) | |
| >80 | 39.945 (52,7) | 6.730 (39,2) | 10.109 (51,0) | 23.106 (59,6) | |
| IMC, kg/m212,1% missing | |||||
| Obesidad (≥30) | 27.143 (40,7) | 5.196 (33,9) | 7.714 (42,0) | 12.200 (37,0) | <0,001 |
| Filtrado glomerular CKDEPI, ml/min/1,73m24,2% missing | |||||
| <15 | 997 (1,4) | 212 (1,3) | 212 (1,1) | 573 (1,6) | <0,001 |
| 15-29 | 5.850 (8,1) | 1.150 (7,0) | 1.340 (7,0) | 3.360 (9,1) | |
| 30-44 | 12.523 (17,3) | 2.476 (15,1) | 3.278 (17,1) | 6.769 (18,3) | |
| 45-59 | 15.847 (21,8) | 3.515 (21,4) | 4.140 (21,6) | 8.192 (22,2) | |
| 60-89 | 30.853 (42,2) | 6.951 (42,4) | 8.602 (44,8) | 15.030 (40,7) | |
| ≥90 | 6.750 (9,3) | 2.089 (12,7) | 1.618 (8,4) | 3.043 (8,2) | |
| Tabaquismo | |||||
| Fuma | 7.023 (9,4) | 2.176 (12,8) | 1.488 (7,6) | 3.359 (8,9) | <0,001 |
| No fuma | 3.9961 (53,6) | 7.672 (45,2) | 11.133 (56,5) | 21.156 (55,8) | |
| Exfumador | 27.595 (37,0) | 7.115 (41,9) | 7.076 (35,9) | 13.404 (35,3) | |
| Ingreso hospitalario previo por IC | 19.802 (39,3) | 4.120 (24,0) | 3.377 (17,0) | 8.681 (22,4) | <0,001 |
| Personas con registro de NYHA en el momento del diagnóstico | 33.284 (43,9) | 10.043 (58,5) | 12.681 (63,9) | 10.560 (27,2) | <0,001 |
| Grado NYHA | |||||
| I | 6.782 (20,4) | 2.147 (21,4) | 2.536 (20,0) | 2.099 (19,9) | <0,001 |
| II | 18.312 (55,0) | 5.476 (54,5) | 7..191 (56,7) | 5.645 (53,5) | |
| III | 7.565 (22,7) | 2.260 (22,5) | 2.757 (21,7) | 2.548 (24,1) | |
| IV | 625 (1,9) | 160 (1,6) | 197 (1,6) | 268 (2,5) | |
| Personas con registro de FEVI, primer valor registrado | 15.389 (20,3) | 5.737 (33,4) | 6.358 (32,1) | 3.294 (8,5) | 0,006 |
| % FEVI | |||||
| Media (DE) | 52,3 (14,9) | 42,0 (13,7) | 60,1 (10,4) | 55,1 (13,8) | <0,001 |
| ≤40% | 3.841 (25,0) | 2.959 (51,6) | 323 (5,1) | 559 (17,0) | |
| 41-49% | 2.037 (13,2) | 1.262 (22,0) | 408 (6,4) | 367 (11,1) | |
| ≥50% | 9.511 (61,8) | 1.516 (26,4) | 5.627 (88,5) | 2.368 (71,9) | |
| Comorbilidades | |||||
| Anemias | 10.209 (13,5) | 1.930 (11,2) | 2.731 (13,8) | 5.548 (14,3) | <0,001 |
| Cardiopatía isquémica | 16.956 (22,4) | 5.672 (33,0) | 3.716 (18,7) | 7.568 (19,5) | <0,001 |
| Diabetes mellitus | 27.772 (36,7) | 6.593 (38,4) | 7.364 (37,1) | 13.815 (35,6) | <0,001 |
| Enfermedades cerebrovasculares | 6.914 (9,1) | 1.446 (8,4) | 1.776 (9,0) | 3.692 (9,5) | <0,001 |
| Enfermedades de arterias, arteriolas y capilares | 9.686 (12,8) | 2.416 (14,1) | 2.441 (12,3) | 4.829 (12,5) | <0,001 |
| EPOC | 12.561 (16,6) | 2.859 (16,7) | 3.391 (17,1) | 6.311 (16,3) | 0,039 |
| Fibrilación auricular | 31.350 (41,4) | 7.164 (41,7) | 8.347 (42,1) | 15.839 (40,9) | 0,009 |
| Hiperlipidemias | 39.357 (51,9) | 8.763 (51,0) | 10.898 (55,0) | 19.696 (50,8) | <0,001 |
| Hipertensión arterial | 58.648 (77,4) | 12.294 (71,6) | 16.149 (81,4) | 30.205 (77,9) | <0,001 |
| Comedicaciones | |||||
| Antiagregantes plaquetarios | 24.131 (31,8) | 6.444 (37,5) | 5.789 (29,2) | 11.898 (30,7) | <0,001 |
| Antiarrítmicos | 4.443 (5,9) | 1.284 (7,5) | 1.123 (5,7) | 2.036 (5,3) | <0,001 |
| Anticoagulantes orales | 29.799 (39,3) | 7.123 (41,5) | 8.075 (40,7) | 14.601 (37,7) | <0,001 |
| Antidiabéticos (todos) | 23.059 (30,4) | 5.548 (32,3) | 6.142 (31,0) | 11.369 (29,3) | <0,001 |
| iSGLT2 | 6.697 (8,8) | 2.033 (11,8) | 729 (3,7) | 3.935 (10,1) | |
| Hierro oral | 14.571 (19,2) | 2.809 (16,4) | 3.623 (18,3) | 8.139 (21,0) | <0,001 |
| Hipolipemiantes | 37.074 (48,9) | 9.734 (56,7) | 9.965 (50,3) | 17.375 (44,8) | <0,001 |
DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción de eyección del ventrículo izquierdo; IC: insuficiencia cardíaca; ICFEp: insuficiencia cardíaca con fracción de eyección del ventrículo izquierdo preservada; ICFEr: insuficiencia cardíaca con fracción de eyección del ventrículo izquierdo reducida; IMC: índice de masa corporal; iSGLT2: inhibidores del cotransportador sodio-glucosa tipo 2; NYHA: New York Heart Association.
En cuanto al registro de la función cardíaca, el 43,9% de la población con IC tenía al menos un valor de NYHA registrado y el 20,3%, de FEVI. Las proporciones de registro de ambas variables diferían según el subtipo diagnóstico de IC. La mayoría de personas con IC (77,7%) tenían un NYHA II-III. En cuanto a la FEVI medida, hubo una diferencia de 386,6 días (DE: 910,0) entre el registro diagnóstico y la determinación de la FEVI, que fue ≤40% en el 51,6% de personas con diagnóstico registrado de ICFEr y ≥50% en el 88,5% de la población con ICFEp.
Las comorbilidades y comedicaciones en el momento de entrada a la cohorte de estudio se describen en la tabla 1. Los problemas de salud más frecuentes eran la hipertensión, las hiperlipidemias y la fibrilación auricular. Las medicaciones concomitantes más prescritas fueron los hipolipemiantes, anticoagulantes orales y los antiagregantes plaquetarios.
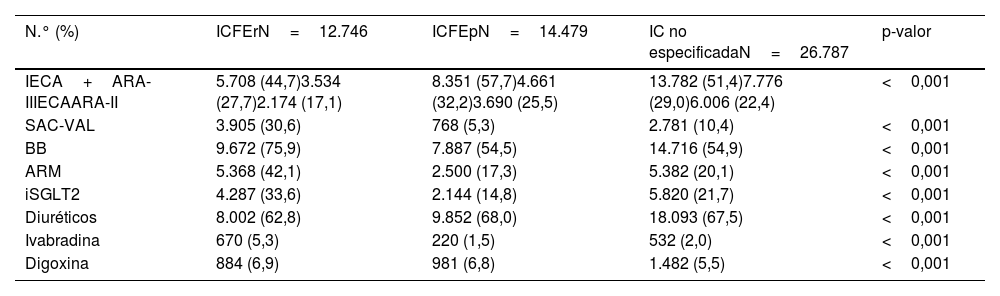
Los grupos farmacológicos utilizados en el manejo de la IC durante el último trimestre del período de estudio se describen por subtipo diagnóstico en la tabla 2. En octubre-diciembre 2022, 54.012 pacientes de la cohorte (71,3% del total) recibían algún tratamiento de los indicados en IC. La población con diagnóstico de ICFEr recibían una mayor proporción de todos los grupos farmacológicos, excepto los diuréticos, en comparación con las otras 2 poblaciones. Un 75,3% de la población con ICFEr recibía tratamiento con fármacos que actúan sobre el SRA; el 44,7% con IECA o ARA-II y el 30,6% con SAC-VAL, el 75,9% recibían BB, el 42,1% ARM, el 33,6% iSGLT2 y el 62,8% estaban tratados con diuréticos. En la población con ICFEp, el 57,7% recibían IECA o ARA-II y el 68% recibían algún diurético. En el grupo de IC no especificada, el 51,4% recibían IECA o ARA-II y el 10,4%, SAC-VAL, y el 7,5% recibían diuréticos.
Tratamiento de la insuficiencia cardíaca por grupos farmacológicos durante el último trimestre del período de estudio
| N.° (%) | ICFErN=12.746 | ICFEpN=14.479 | IC no especificadaN=26.787 | p-valor |
|---|---|---|---|---|
| IECA+ARA-IIIECAARA-II | 5.708 (44,7)3.534 (27,7)2.174 (17,1) | 8.351 (57,7)4.661 (32,2)3.690 (25,5) | 13.782 (51,4)7.776 (29,0)6.006 (22,4) | <0,001 |
| SAC-VAL | 3.905 (30,6) | 768 (5,3) | 2.781 (10,4) | <0,001 |
| BB | 9.672 (75,9) | 7.887 (54,5) | 14.716 (54,9) | <0,001 |
| ARM | 5.368 (42,1) | 2.500 (17,3) | 5.382 (20,1) | <0,001 |
| iSGLT2 | 4.287 (33,6) | 2.144 (14,8) | 5.820 (21,7) | <0,001 |
| Diuréticos | 8.002 (62,8) | 9.852 (68,0) | 18.093 (67,5) | <0,001 |
| Ivabradina | 670 (5,3) | 220 (1,5) | 532 (2,0) | <0,001 |
| Digoxina | 884 (6,9) | 981 (6,8) | 1.482 (5,5) | <0,001 |
ARA-II: antagonistas del receptor de angiotensina II; ARM: antagonistas del receptor mineralocorticoide; BB: beta-bloqueantes; IC: insuficiencia cardíaca; ICFEp: insuficiencia cardíaca con fracción de eyección del ventrículo izquierdo preservada; ICFEr: insuficiencia cardíaca con fracción de eyección del ventrículo izquierdo reducida; IECA: inhibidores del enzima conversor de angiotensina; iSGLT2: inhibidores del cotransportador de sodio-glucosa 2; SAC-VAL: sacubitril/valsartán.
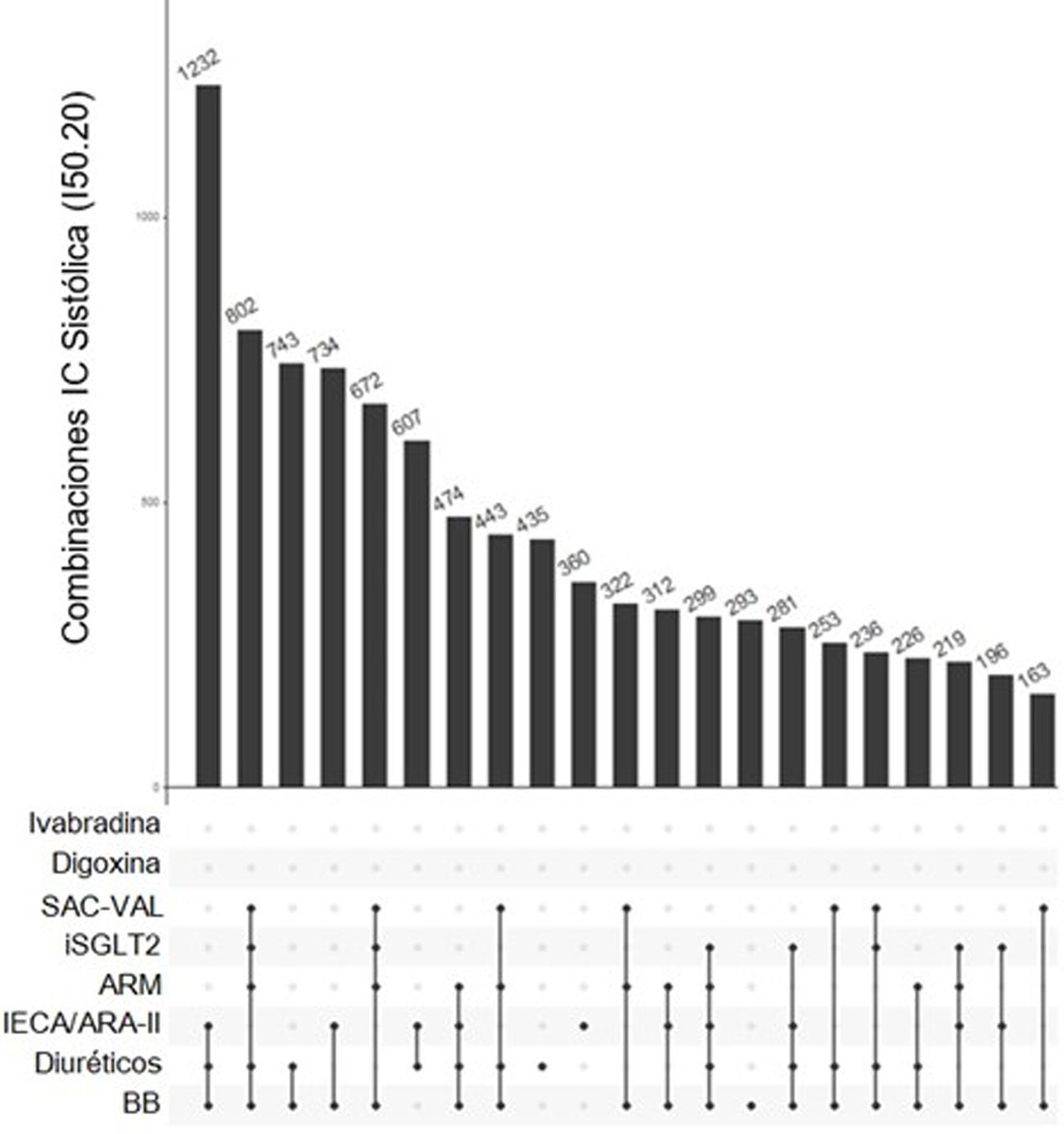
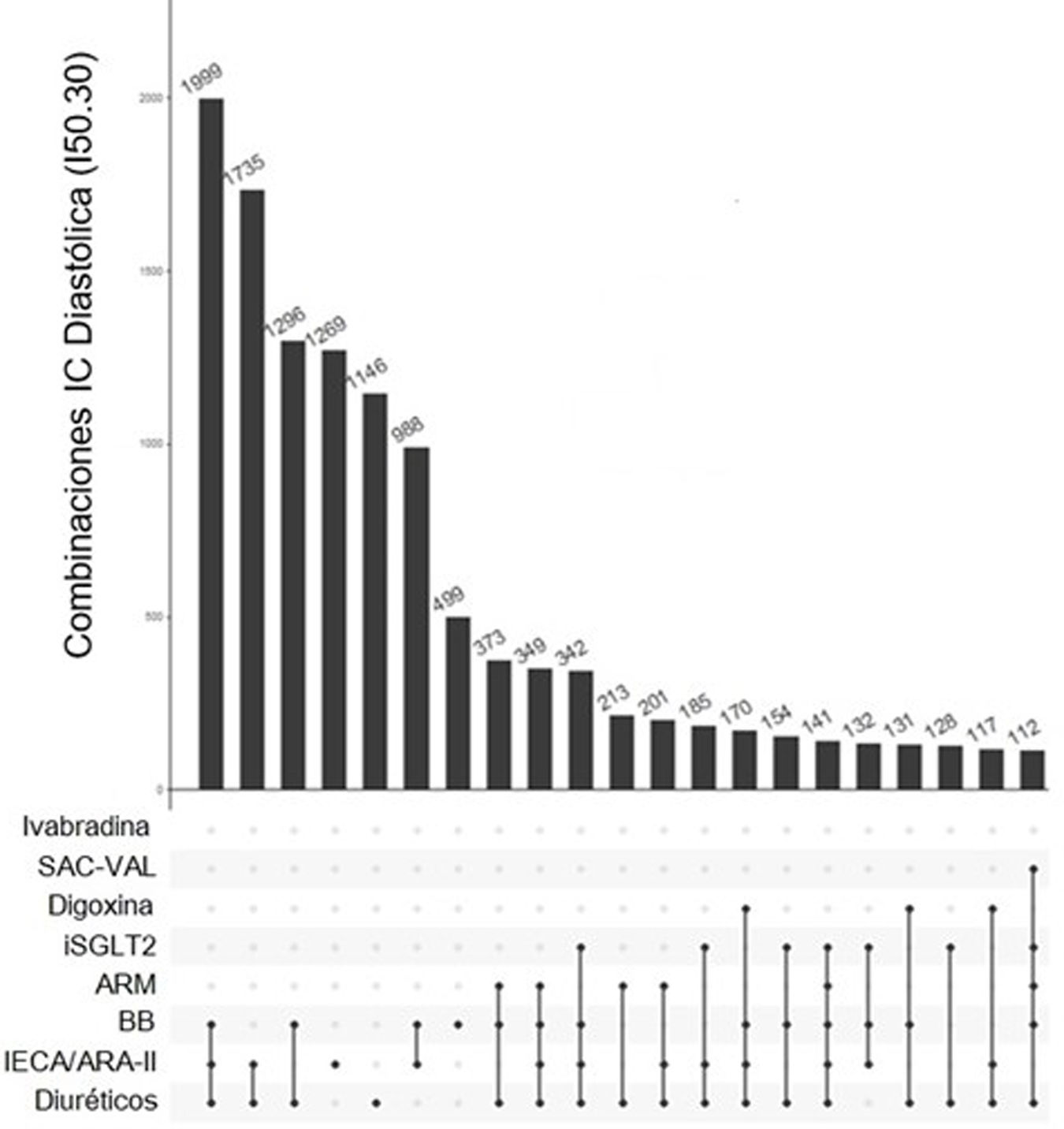
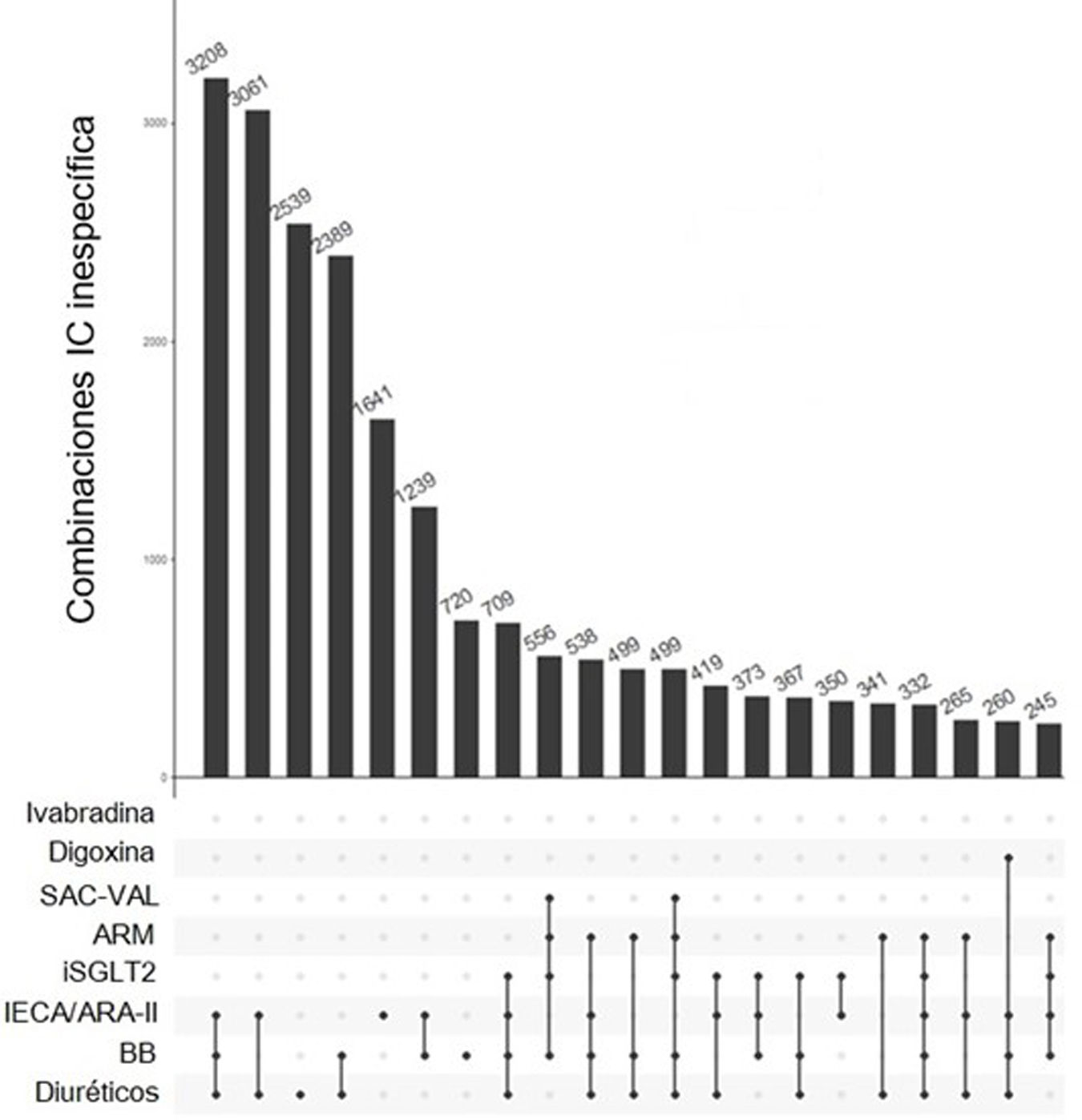
En cuanto a los tratamientos combinados, la combinación de IECA/ARA-II+BB+diurético fue la más frecuente en las 3 poblaciones: se administró al 9,7% de los pacientes con ICFEr (fig. 2), al 13,8% de los de ICFEp (fig. 3) y al 12% de los de IC no especificada (fig. 4). Las siguientes combinaciones en frecuencia eran diferentes en los 3 subgrupos de población.
Tratamientos farmacológicos más frecuentes en insuficiencia cardíaca con fracción de eyección reducida durante el último trimestre de estudio. Esta figura muestra los 20 tratamientos más frecuentes, fármacos solos o en combinación, utilizados en pacientes con ICFEr. Los grupos farmacológicos se muestran a la izquierda y las barras verticales muestran el número de pacientes que utilizan ese tratamiento concreto. En este caso el tratamiento más frecuente fue la combinación de IECA o ARA-II con BB y diuréticos, prescrito en 1.232 pacientes (9,7% de los pacientes con ICFEr tratados en el último trimestre de estudio).
IECA: inhibidores del enzima conversor de angiotensina; ARA-II: antagonistas del receptor de angiotensina II; ARM: antagonistas del receptor mineralocorticoide; BB: beta-bloqueantes; iSGLT2: inhibidores del cotransportador de sodio-glucosa 2; SAC-VAL: sacubitril/valsartán.
Tratamientos farmacológicos más frecuentes en insuficiencia cardíaca con fracción de eyección preservada durante el último trimestre de estudio. Esta figura muestra los 20 tratamientos más frecuentes, fármacos solos o en combinación, utilizados en pacientes con ICFEp. Los grupos farmacológicos se muestran a la izquierda y las barras verticales muestran el número de pacientes que utilizan ese tratamiento concreto. En este caso el tratamiento más frecuente fue la combinación de IECA o ARA-II con BB y diuréticos, prescrito en 1.999 pacientes (13,8% de los pacientes con ICFEp tratados en el último trimestre de estudio).
IECA: inhibidores del enzima conversor de angiotensina; ARA-II: antagonistas del receptor de angiotensina II; ARM: antagonistas del receptor mineralocorticoide; BB: beta-bloqueantes; iSGLT2: inhibidores del cotransportador de sodio-glucosa 2; SAC-VAL: sacubitril/valsartán.
Tratamientos farmacológicos más frecuentes en insuficiencia cardíaca no especificada durante el último trimestre de estudio. Esta figura muestra los 20 tratamientos más frecuentes, fármacos solos o en combinación, utilizados en pacientes con IC no específica. Los grupos farmacológicos se muestran a la izquierda y las barras verticales muestran el número de pacientes que utilizan ese tratamiento concreto. En este caso el tratamiento más frecuente fue la combinación de IECA o ARA-II con BB y diuréticos, prescrito en 3.208 pacientes (12% de los pacientes con IC no específica tratados en el último trimestre de estudio).
IECA: inhibidores del enzima conversor de angiotensina; ARA-II: antagonistas del receptor de angiotensina II; ARM: antagonistas del receptor mineralocorticoide; BB: beta-bloqueantes; iSGLT2: inhibidores del cotransportador de sodio-glucosa 2; SAC-VAL: sacubitril/valsartán.
Los resultados de nuestro estudio, basado en una cohorte de 75.769 personas con diagnóstico activo de IC en AP durante un período de 5 años, muestran diferencias notables entre los distintos subtipos de IC. Estos hallazgos contrastan con los resultados de la mayoría de los estudios que incluyen registros de pacientes ambulatorios o de AP4,14–21. A diferencia de estos estudios y del que publicamos en 202222, nuestra cohorte estaba formada por las personas con registro diagnóstico de IC según códigos CIE-10-MC en AP, y no según la FEVI medida, lo cual podría ser uno de los motivos de las diferencias observadas. También es necesario tener en cuenta que en el presente estudio se han incluido tanto pacientes prevalentes (diagnóstico registrado antes de 2018) como nuevos diagnosticados durante el período de estudio, por lo que la descripción de la población muestra características de personas con IC que pueden encontrarse en distintas fases de la enfermedad.
El registro de FEVI medida en nuestro ámbito es bajo, ya que solo el 20,3% de la población con IC estudiada tenía este parámetro registrado en su historia clínica, ligeramente superior en las poblaciones con subtipos diagnósticos específicos (el 33,4% en ICFEr y el 32,1% en ICFEp, a diferencia del 8,5% en IC no especificada). Además, se detectaron discrepancias entre la FEVI registrada y el diagnóstico clínico, ya que algunos pacientes con registro diagnóstico de ICFEr presentaban una FEVI medida dentro del rango de ICFEp (tabla 1). Estas diferencias podrían deberse a la diferencia temporal entre la medida de la FEVI y el registro diagnóstico (diferencia media 386,6 días), así como a los efectos del tratamiento sobre la FEVI5. También se observó un bajo registro de las categorías diagnósticas según la clasificación NYHA.
En cuanto a las características sociodemográficas y clínicas de nuestra población y consistente con la literatura, la población con ICFEr está formada mayoritariamente por hombres, por eso en este grupo encontramos más fumadores y exfumadores, y una mayor proporción de cardiopatía isquémica. En cambio, la población con ICFEp son mayoritariamente mujeres y de mayor edad16,18,23–25. La mayor proporción de hombres con ICFEr y de mujeres con ICFEp ha sido ampliamente descrita en la literatura16,22,23,26.
En referencia al tratamiento farmacológico de la IC, los fármacos recomendados en las guías solo han demostrado evidencia en la disminución de la morbimortalidad en pacientes con ICFEr5,6, a excepción de los iSGLT2, recientemente introducidos en el manejo de la enfermedad por haber demostrado reducción en cuanto a ingresos hospitalarios y mortalidad en todos los subtipos de IC7,8,27,28.
A pesar de la evidencia existente, observamos en nuestro estudio resultados que no siempre se alinearon con las recomendaciones en el caso de la ICFEr5. La combinación de fármacos mayoritaria en este grupo eran IECA/ARA-II con BB y diuréticos, en concreto el 75,3% de la población con ICFEr estaba tratada con fármacos que actúan sobre el SRA y el 75,9% con BB. No obstante, el tratamiento indicado en estos pacientes incluye la combinación de agentes SRA, BB, ARM, e iSGLT2 para reducir la mortalidad, reservando los diuréticos para pacientes seleccionados con riesgo de descomepensación5, y nuestros resultados indican un cierto infratratamiento en esta población. Habría que considerar que un porcentaje variable de estos pacientes podría tener contraindicaciones para el uso de alguno de estos grupos farmacológicos que desconocemos, puesto que no se registran de manera rutinaria en la historia clínica, y podría ser uno de los motivos de no prescripción. También es necesario tener en cuenta que la población estudiada incluye pacientes en fases muy diferentes de evolución de la enfermedad, como se ha comentado anteriormente. Esta infrautilización de los 4 grupos farmacológicos recomendados en FEVI reducida se ha descrito en otros trabajos24,29–31.
En el caso de la ICFEp, solo los iSGLT2 han demostrado disminuir la morbimortalidad7,8. Sin embargo, en nuestro estudio solo el 14,8% de esta población estaba tratada con estos fármacos y, aunque no sabemos si los reciben para la IC o para la diabetes, este bajo uso seguramente está motivado por la reciente aprobación y recomendación del uso de estos fármacos en ICFEp, en 2023, ya fuera de nuestro período de estudio32,33. Pese a la falta de evidencia sólida sobre tratamientos específicos modificadores de la ICFEp y dado que muchos pacientes tienen también otras enfermedades como la hipertensión, muchos recibían IECA o ARA-II, BB o ARM. Las tres combinaciones de fármacos más frecuentes en los pacientes con ICFEp incluían siempre diuréticos, posiblemente prescritos de manera crónica para aliviar los síntomas de congestión en una población predominantemente de edad avanzada. El uso de diuréticos es elevado en las tres poblaciones analizadas, y podría haber casos de uso crónico impulsados por la inercia terapéutica34–37.
El grupo de pacientes con registro diagnóstico de IC no específica podría estar formado por pacientes de características diversas, incluyendo aquellos que puedan tener diagnóstico de ICFEr o ICFEp, pero que no se han codificado correctamente en los registros electrónicos de salud, pacientes con ICFEmr, o sospechas diagnósticas que posteriormente no se confirman. En este grupo de diagnóstico inespecífico encontramos las menores frecuencias de registro de NYHA o de FEVI. Este grupo de IC no especificada podría estar indicando un problema de registro diagnóstico en nuestro ámbito, de acuerdo con lo mencionado más arriba sobre las proporciones de los diferentes tipos de IC descritas en la literatura4,14–21. En cuanto al elevado porcentaje de mujeres con IC no especificada podría estar indicando este menor esfuerzo diagnóstico en población femenina, tal y como se ha descrito en algunos estudios24,29,38. La literatura también sugiere que las causas de IC y los fenotipos según FEVI difieren entre hombres y mujeres, al igual que la sintomatología14.
Este estudio tiene algunas limitaciones, algunas de las cuales ya se han ido comentando a lo largo de la discusión. Por una parte, los criterios de inclusión del presente estudio se han basado únicamente en registros diagnósticos y no en la determinación de la FEVI, lo que dificulta la comparación con otros estudios similares. El motivo de esta decisión fue el bajo registro de FEVI y NYHA como datos estructurados en nuestro ámbito, otra limitación importante de nuestro trabajo ya mencionada. A pesar de que el diagnóstico de la IC requiere de la evidencia de disfunción cardíaca, ni FEVI ni NYHA se registraron de manera rutinaria en todos los pacientes de nuestra cohorte, lo cual dificultó la caracterización de nuestra población de estudio. Estas variables se codifican de manera no estructurada en los registros electrónicos de salud (ECAP), lo cual dificulta la extracción de estos datos para su utilización en investigación, como ya describimos en nuestro estudio previo22 y ha sido descrito en otros trabajos39–41.
Otras limitaciones se deben al diseño observacional del estudio, como las potenciales variables confusoras, los valores faltantes o las variables no registradas en AP, como algunos datos de laboratorio, pruebas diagnósticas o tratamientos, o la falta de vinculación entre los registros diagnósticos y las prescripciones farmacológicas. Los pacientes con IC que son seguidos exclusivamente en entornos hospitalarios también quedaron fuera de nuestro análisis, lo que podría afectar la representatividad de la muestra. Otro aspecto a tener en cuenta es que los datos provienen de una cohorte específica de Cataluña, por lo que hay que tener cautela en la extrapolación de estos resultados a otras áreas geográficas con características poblacionales o sistemas de salud diferentes.
Tampoco se llevó a cabo un análisis longitudinal de los tratamientos utilizados en el manejo de la IC durante todo el período de estudio, ya que solo se analizó la exposición a fármacos durante el último trimestre de dicho período, lo cual facilitó el análisis y pensamos que refleja los datos más actuales de práctica clínica disponibles, que serán puestos en contexto en las próximas actualizaciones de las guías de IC en Cataluña.
Finalmente, no se ha llevado a cabo un análisis de diferencias de sexo en las características sociodemográficas, clínicas o de tratamiento, teniendo en cuenta las diferencias comentadas entre los fenotipos de IC. Este es un potencial análisis para llevar a cabo en futuras publicaciones.
Por otra parte, este estudio presenta varias fortalezas que enriquecen la investigación sobre la IC en AP. En primer lugar, se basa en una amplia cohorte de más de 75.000 pacientes, lo que proporciona una muestra robusta y representativa de la población atendida en el sistema de AP de Cataluña, una región con características demográficas diversas. Además, el uso de datos de SIDIAP garantiza la integración de información clínica detallada y actualizada, lo que permite un análisis exhaustivo de los patrones de diagnóstico y tratamiento en un contexto de práctica clínica cotidiana. Otra fortaleza es el enfoque en diferentes subtipos de IC basados en la FEVI, lo que facilita la identificación de variaciones en el tratamiento entre los subgrupos de pacientes y proporciona información valiosa para la optimización del manejo terapéutico. Finalmente, al centrarse en una población de AP, el estudio aporta nueva evidencia relevante para mejorar la atención en este nivel asistencial, un ámbito menos explorado en estudios previos sobre IC.
ConclusionesNuestro estudio ofrece una descripción del manejo de la IC en la AP en Cataluña, basado en una cohorte amplia de pacientes. Los hallazgos revelan un reducido registro de la FEVI en la historia clínica y discrepancias significativas entre el diagnóstico y los registros de FEVI, lo que sugiere áreas para mejorar en el registro y seguimiento de la IC. Además, a pesar de que las combinaciones de tratamiento más comunes en la ICFEr cumplen parcialmente con las recomendaciones, se observa una infraprescripción de tratamientos específicos, lo que podría estar relacionado con contraindicaciones no registradas o con la variabilidad en la evolución de la enfermedad. En el caso de la ICFEp, el uso limitado de iSGLT2 refleja la reciente inclusión de estos fármacos en las guías, sugiriendo una brecha en la adopción de nuevas terapias. En general, los resultados destacan la necesidad de mejorar el registro de la información clínica en los pacientes con IC y ajustar las prácticas de prescripción en nuestro territorial.
- •
La insuficiencia cardíaca (IC) es una enfermedad común que causa alta morbilidad, mortalidad y costos significativos en el sistema de salud, siendo una de las principales causas de hospitalización en adultos mayores.
- •
El diagnóstico de IC se basa en la presencia de síntomas, signos clínicos y mediciones objetivas como la fracción de eyección del ventrículo izquierdo (FEVI) y la clasificación NYHA.
- •
Las recomendaciones para el tratamiento farmacológico de la IC dependen de la FEVI e incluyen al menos 5 grupos de fármacos, destacando la importancia de clasificar a los pacientes según la FEVI para un manejo adecuado.
- •
En línea con lo descrito en la literatura, hay un mayor porcentaje de varones con FEVI reducida y de mujeres con FEVI preservada e IC no especificada.
- •
La baja tasa de registro de variables críticas como la FEVI y la clasificación NYHA limita la evaluación completa de los pacientes en atención primaria.
- •
Existen diferencias en la prescripción de tratamientos farmacológicos entre los subgrupos de IC, que a su vez difieren de las recomendaciones de las guías clínicas.
Los datos fueron obtenidos a petición del Programa de Armonización Farmacoterapéutica del Servicio Catalán de Salud, en el contexto del convenio entre el IDIAPJGol y el Departamento de Salud para el Fondo del Uso Racional del Medicamento (FURM).
Consideraciones éticasEl protocolo del estudio fue aprobado por el Comité de Ética en Investigación del IDIAPJGol (diciembre de 2022, proyecto número 22/260-Eom). Este es un estudio de investigación de base de datos que se ha realizado de acuerdo con las directrices de la Declaración de Helsinki (Fortaleza, Brasil 2013) y no requiere el consentimiento de las personas incluidas para participar o para su publicación. El Comité de Ética de la Investigación del IDIAPJGol aprobó la no necesidad del consentimiento por ser innecesario según la legislación europea (Reglamento [UE] 2016/679).
Conflicto de interesesLas personas autoras de este artículo declaran no tener conflicto de intereses.
Disponibilidad de los datosLos conjuntos de datos generados y/o analizados durante el presente estudio no están a disposición del público debido a cuestiones relacionadas con la privacidad de los pacientes y la protección de datos, pero pueden solicitarse a la autora de correspondencia. Todos los datos generados o analizados durante este estudio se incluyen en este artículo publicado y en sus archivos de información suplementaria.