Las características de problemas agudos, elaboración uniprofesional, ser parte de un programa y no relacionados con la cartera de servicios se mostraron como de mayor riesgo para una baja calidad.
Reference to acute health problems, design by only one type of professional (physicians or nurses), inclusion as part of a larger program, and lack of reference to specific health services offered at a given center were characteristics with a 65 años y ser atendido en un centro docente y urbano se asocian a peor control tensional.
Introducción
El diseño y la prevención de los problemas de calidad, planificándola, son dos componentes necesarios de los programas de calidad de los servicios de salud1-3.
La elaboración de guías de práctica clínica (clinical practice guidelines) es una de las técnicas que se pueden utilizar para diseñar la calidad asistencial. Las guías de práctica clínica se pueden presentar en una amplia variedad de formas, tal como recoge la cita clásica del IOM4 en su «Appendix B», donde hay ejemplos de estas distintas formas de presentación y que incluyen: algoritmos, protocolos clínicos, etc.
Entre las distintas técnicas de trabajo utilizadas por los clínicos, la elaboración de guías clínicas para determinadas patologías quizás sea una de las más conocidas y utilizadas, constituye una parte esencial del proceso de mejora clínica5-7, es una de las actividades más potenciadas internacionalmente como parte de los programas de gestión de la calidad asistencial8-10 y como un ámbito de investigación de primer orden11-14.
Las guías de práctica clínica son herramientas que facilitan la toma de decisiones al médico y le ayudan a luchar contra la incertidumbre y a disminuir la variabilidad de la práctica clínica; pero para que esto sea posible es necesario que tengan una mínima calidad formal, es decir con una estructura válida, para que los resultados obtenidos tras su aplicación sean evaluables. Una mala herramienta puede inducir a no utilizarla, o a invalidar los resultados clínicos con ella obtenidos cuando se use.
Dentro de una línea de investigación de nuestro grupo de trabajo sobre el tema15-19, tras haber evaluado la calidad estructural de estos documentos19, en este estudio tratamos de conocer las variables que influyen en su calidad formal.
Material y métodos
Murcia es una comunidad autónoma con 1.115.068 habitantes en la revisión censal de 1998. La mayor parte de la atención sanitaria primaria se proporciona a través de su red de centros de salud en cuyos documentos se basa este estudio.
Partiendo de un estudio previo realizado en un centro de salud16, el grupo de investigación diseñó un estudio retrospectivo para todos los protocolos elaborados en la región de Murcia de enero de 1985 a enero de 1994, y que incluían los 31 centros de salud con actividades protocolizadas (de los 39 centros de salud existentes en ese momento).
Después se procedió a recoger todos los documentos de los protocolos existentes a partir de una búsqueda en los registros regionales existentes en la Consejería de Sanidad y las gerencias de atención primaria, además de los registrados en una encuesta telefónica realizada a los coordinadores de los centros de salud; a partir de estos registros, y en muchos casos acudiendo directamente a los centros, se obtuvieron 470 protocolos clínicos. Se desecharon 8 por falta de datos (autores, centro de salud, etc.), por lo que se evaluaron 462 documentos.
Las variables independientes estudiadas y sus categorías se detallan en la tabla 1.
El proceso de la elaboración de criterios de calidad estructural, así como la descripción de cada uno de los criterios utilizados, se detallan con otros aspectos del material y métodos en una publicación previa19. Para la evaluación de la calidad estructural de los protocolos se ha utilizado el cumplimiento de cada uno de los 9 criterios de calidad establecidos para cada protocolo.
Para identificar aquellas características que globalmente influyen en la calidad estructural de los documentos se ha procedido a relacionar globalmente todas ellas de manera conjunta con 2 variables dependientes que son: la «ratio de cumplimiento» y la «ratlog». La ratio o razón de cumplimiento es una relación entre el número de criterios de calidad estructural que cumplen ese protocolo y el número total de criterios de calidad estructural en cada protocolo (9). La «ratlog» es una variable de tipo cualitativa con dos categorías: valor 0 si el porcentaje de cumplimiento de criterios es superior a la media de todos los protocolos, o valor 1 en caso contrario.
La mayoría de las variables independientes son de tipo cualitativo. Algunas de ellas dicotómicas, por ejemplo: si el protocolo pertenece a un programa de salud, si el protocolo está acreditado y si se corresponde con la cartera de servicios.
También se han analizado variables cualitativas de más de dos categorías: área de salud, acreditación para la docencia, profesionales que han elaborado el protocolo, grupo de población al que corresponde el protocolo, tipo de problema de salud y actividad del protocolo. Las variables año de apertura del centro de salud y fecha de acreditación del protocolo se han tratado igualmente como categóricas (con cuatro categorías correspondientes a los años 1986, 1987, 1992 y 1993).
Las variables cualitativas no binarias con k categorías se han convertido en variables tipo «dumming», descomponiéndolas en k 1 variables binarias ficticias; de esta forma la variable no introducida constituye la categoría de referencia20.
Se realiza un análisis multivariante para tratar de identificar las características de los protocolos o de su proceso de elaboración que se asocian de una manera significativa con una mayor calidad del diseño de los protocolos. Se ha procedido a dos tipos de análisis: regresión múltiple y regresión logística.
Regresión múltiple
Con la regresión múltiple tratamos de identificar las características que mejoran los protocolos, independientemente de que los cumplimientos estén por debajo de la calidad media del conjunto de estos. Tras comprobar previamente los requisitos de aplicación de este modelo (relación lineal, distribución normal, homocedasticidad y ausencia de colinealidad) mediante el análisis de los residuales y de la tolerancia21, se ha aplicado el método «enter», siendo la variable dependiente la razón de cumplimiento (media de cumplimientos por protocolo). Las variables independientes son todas las mencionadas anteriormente. De ellas se descarta la fecha de acreditación del protocolo por el bajo número de casos en los que se pudo obtener este dato (en 175 de los 462 protocolos).
Regresión logística
Con la regresión logística tratamos de caracterizar a los mejores protocolos, es decir qué características determinan una mejor calidad estructural media de los protocolos, una calidad superior a la del conjunto.
Se ha calculado la odds ratio (OR) ajustada y con un intervalo de confianza del 95% para cada una de las características analizadas como variables independientes y para la variable «ratlog».
Para los análisis se ha utilizado el paquete estadístico SPSS PC(+)®.
Resultados
Se identificaron 519 documentos (en los distintos listados), de los cuales obtuvimos 470 (49 no se pudieron localizar) y finalmente se evaluaron 462.
Sólo se han producido algunos missing parciales (ausencia parcial de datos) en las variables «año de apertura del centro de salud» en 5 casos (un 1,1% del total) y «cartera de servicios» en 45 casos (un 9,7%), que consideramos como unas pérdidas bajas y esperables. Faltaron numerosos datos de las variables «fecha de elaboración del protocolo» en 311 casos (67,3%) y «fecha de acreditación del protocolo» en 175 casos (un 37,9%), motivado por la ausencia de dicha información en el documento o en los registros correspondientes. Esto ha justificado la exclusión de estas variables en la mayoría de los análisis posteriores.
En relación a la regresión múltiple, escogiendo como variable dependiente la media de defectos por documento, la mejor calidad se asocia positivamente y de manera muy significativa con el hecho de que se refiera al Programa de la Mujer (p < 0,03) y a que haya sido incluido en la cartera de servicios (p < 0,001). E influye negativamente en la calidad que el centro de salud a que corresponde sea de un área de salud diferente a la de Murcia, tomada como referencia; también que pertenezca a un centro de salud no docente, haya sido elaborado exclusivamente por enfermeras/os o por médicos; que se refiera a un problema de salud agudo, y que esté incluido como un anexo en un programa de salud, en lugar de haber sido elaborado específicamente como protocolo o guía clínica (tabla 2).
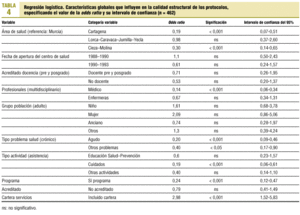
En la tabla 3 se detallan los resultados de la regresión logística, tomando como variable dependiente la «ratlog», que identifica a aquellos documentos cuyo porcentaje de cumplimiento de los criterios de calidad es mayor o igual a la media de cumplimientos, especificando los datos con carácter significativo. En la tabla 4 se detallan los resultados globales incluyendo la odds ratio y su intervalo de confianza. La primera muestra una asociación estadísticamente significativa para el grupo de las Áreas de Salud de Cartagena y Cieza-Molina en relación con el Área de Murcia; que estén elaborados sólo por médicos frente a que sean elaborados multidisciplinariamente; que el problema de salud sea agudo o de otro tipo frente a que sea crónico; que correspondan a cuidados de salud frente a que sean asistenciales; que pertenezca a un programa de salud, y que se refiera a un servicio de la cartera de servicios del centro de salud. En este sentido, destaca que la probabilidad de que la guía clínica sea de una mayor calidad es casi 3 veces mayor (OR = 2,98) si el documento se corresponde con la cartera de servicios respecto a que no se corresponda. Influye negativamente en la calidad de los documentos que se haya incluido como un anexo en un programa de salud y no haya sido elaborado específicamente.
Discusión
Se detalla en este trabajo la experiencia de evaluación de la calidad estructural de los protocolos o guías clínicas elaborados por los equipos de atención primaria de la región de Murcia a lo largo de 8 años, lo que representa un amplio período de tiempo.
Limitaciones del diseño utilizado
Se ha aplicado una metodología muy sencilla en su diseño y ejecución, ya evaluada y validada1-3, que ha demostrado su factibilidad y utilidad en APS, lo que justifica parcialmente su validez externa y su reproducibilidad en cualquier otra comunidad autónoma. La calidad científico-técnica ha sido la dimensión de la calidad estudiada1-3.
Se evaluaron la práctica totalidad del universo de estudio, 462 documentos de un total de 519, lo que garantiza su representatividad. Del proceso de búsqueda y recogida de los documentos podemos destacar las dificultades encontradas para disponer físicamente de ellos, derivadas de la inexistencia de un registro centralizado en el ámbito regional, y de la ausencia de cualquier tipo de registro institucional, en ese momento, en al menos en 3 de las 6 áreas sanitarias regionales. Tampoco los centros de salud contaban con registro ni con archivo centralizado donde se recogieran todos los documentos elaborados; este hecho explica en parte las pérdidas, nos hace dudar de la accesibilidad de los profesionales a estos instrumentos e identifica una oportunidad de mejora. Cabe destacar que cuando se diseñó el proyecto de investigación esperábamos encontrar unos 100 documentos, por lo que la cifra final casi ha multiplicado por cinco nuestras previsiones. Un número tan elevado puede ser interpretado como una actitud positiva de los profesionales hacia la elaboración de estas herramientas asistenciales, por lo menos inicialmente y en el momento del estudio.
La validez de construcción y contenido con relación a la elección de los criterios de calidad se justifica por estar basados en la bibliografía y por el proceso para asegurarnos su fiabilidad (concordancia interobservador) aplicado.
Parte de los posibles sesgos en la recogida de información creemos que se han obviado por el detallado diseño de la hoja de recogida de datos, por la sencillez de su recogida y por el entrenamiento previo y análisis de fiabilidad de los criterios al que se han sometido los evaluadores. No creemos que los casos perdidos, por su escaso número y por estar repartidos de forma prácticamente aleatoria entre todos los centros de salud, hayan sesgado nuestros resultados.
Comparación con la bibliografía
No hemos encontrado en la bibliografía estudios equivalentes en nuestro país, lo que dificulta su comparabilidad. Con relación a una experiencia previa16, en conjunto los resultados coinciden, ya que en la primera evaluación de dicho centro la calidad global de los protocolos era muy baja, pero no se identificaban los factores condicionantes de esta calidad.
Otros documentos elaborados en APS, pero dentro de actividades formativas regulares, como el Programa FMC en el ámbito nacional, han demostrado una mayor calidad estructural, pero también han puesto de manifiesto aspectos sustancialmente mejorables18.
Las escasas referencias existentes en otros países22-24 sólo son parcialmente comparables a nuestro trabajo, ya sea por la forma de recopilar los documentos, porque no han recogido las características que describen los documentos o porque, utilizando una metodología similar, no manejan criterios comparables o por la manera de agrupar los resultados.
De la evaluación de 855 guías clínicas realizada en 22 centros de salud del área de Cambrige de 1989 a 1997, destaca que el 75% del total se refiere a actividades clínicas o al manejo de enfermedades22, lo que parece coincidir con lo observado por nosotros.
Dos de estos estudios utilizan muchos más criterios de calidad, 37 en un caso23 y 25 en otro24, criterios que además, en su mayoría, son mucho más exigentes y que también ponen en evidencia la baja calidad global de las guías evaluadas, ya que en ambos casos la media (agrupados los criterios en 3 grupos de dimensiones) del porcentaje de cumplimiento es en casi todos los casos inferior al 50%. La evaluación del área de Cambrige da mucha importancia a que el 38% de los documentos no tenía fecha de elaboración22, problema mucho más grave que en nuestro estudio donde representa un 67%. En otro estudio23 el año de publicación se recoge en un 12,8-23,0% de los casos. La importancia de este dato se debe a la caducidad en el tiempo de la evidencia científica y a la necesidad de establecer fechas de actualización del contenido del protocolo, fecha que sólo se recoge en un 14,3% de los protocolos de otra revisión24. Los problemas con las referencias bibliográficas suponen un 90% de los casos en el estudio de Cambridge22 y un 74,2% en la revisión ya citada24, frente a una cifra situada entre ambas en nuestro caso (85,1%), lo que parece identificar este defecto como uno de los más importantes y frecuentes en los protocolos de AP. En definitiva, en ninguno de estos estudios se analizan los resultados a fin de identificar aquellos factores que se relacionan con una mejor calidad estructural de los protocolos.
Aplicabilidad práctica de los resultados
Creemos que la investigación sobre la calidad de los instrumentos asistenciales que se aplican a nuestros pacientes es de gran interés y actualidad, entre otras cosas por sus repercusiones sobre la salud y sobre los costes económicos de la atención.
Que la fecha de apertura del centro de salud no se relacione de manera significativa con la calidad probablemente nos indica que en los centros de salud una mayor experiencia como equipo no mejora la calidad.
Con estos datos hemos identificado los factores que influyen positivamente en la calidad. Si se estudiaran, podríamos averiguar cuáles son los motivos de este hecho, tratando de repetir las condiciones que se dan en este caso para conseguir unos documentos de alta calidad, como son que se elaboran de manera multidisciplinaria.
También se han identificado una serie de oportunidades de mejora como son: los documentos elaborados en determinadas áreas de salud, los de los centros de salud no docentes, los referidos a problemas de salud agudos y los incluidos como anexos en los programas de salud.
Directrices para futuras investigaciones
Nuestro trabajo se enmarca en una línea de investigación con una serie de perspectivas de desarrollo, entre las que podemos mencionar: proponer medidas correctoras para mejorar la calidad estructural de las guías clínicas de AP de la región de Murcia; volver a evaluar la estructura de este tipo de documentos de nuestra región tras un período de tiempo de poner en marcha esas medidas correctoras; validación del nuevo instrumento de evaluación de las guías clínicas, tanto desde el punto de vista de diseño, elaboración, funcionamiento y evidencia científica; valoración de su pertinencia; evaluar la variabilidad en las recomendaciones y en la evidencia científica en la que se basan; cuantificar la utilización real de estas herramientas por parte de los profesionales; averiguar las características que han de tener para que sean útiles y se usen, comparando los criterios de calidad estructural que manejamos con los que diseñen los profesionales de los EAP, que son los que van a utilizarlos.
Conclusiones
Podemos afirmar que la calidad estructural se asocia positivamente, tanto en la proporción de criterios cumplidos como en que tenga una proporción de cumplimientos por encima de la media; varía según áreas dentro de una misma comunidad autónoma; resulta mejor si se ha elaborado de manera multidisciplinaria, si se refiere a un problema de salud crónico, si se halla relacionado con la cartera de servicios, y si se ha elaborado específicamente como tal herramienta de diseño o planificación de la calidad.
Una mejor calidad parece asociarse positivamente en alguno de los dos análisis multivariables realizados con que el centro de salud sea docente, sobre asistencia y que corresponda al grupo de población del programa de la mujer. Otras características identifican oportunidades de mejora, caso de los documentos elaborados en determinadas áreas de salud, en los centros de salud no docentes y los referidos a problemas de salud agudos.
Agradecimientos
Queremos agradecer la ayuda prestada a las personas que han colaborado en la realización del estudio, especialmente a los miembros del grupo de investigación y de los EAP.
Correspondencia: José Saura Llamas. C/ Atenea, 21. 30120 El Palmar (Murcia). Correo electrónico: csgoya@iname.com Esta investigación se ha realizado con la ayuda económica del FIS expediente 94/1.187. No existen conflictos de intereses. Los datos de este trabajo corresponden a los incluidos en la tesis doctoral a la que ha dado lugar dicha ayuda a la investigación. Se presentó como comunicación oral al II Congreso de Calidad Asistencial. Murcia, marzo de 1999. Manuscrito aceptado para su publicación el 4-VII-2001.