Introducción
El concepto de codesarrollo en los países de baja renta (PBR) se creó a partir de postulados económicos. En la década de los ochenta del pasado siglo, algunas organizaciones no gubernamentales (ONG) y asociaciones de trabajadores inmigrantes en la Unión Europea se dieron cuenta de que el gran caudal de dinero que significaban los proyectos de cooperación internacional, por una parte, y la entrada de divisas procedentes de los inmigrantes, por otra, no revertía en el aumento de riqueza que cabía esperar en los PBR.
Ello era debido a que esa riqueza no se invertía en estructuras productivas ni siquiera sostenibles. La administración autóctona poseía muy escasa capacidad de control y gestión de estos ingresos1. Además, la cooperación conllevaba contrapartidas tales como la entrada de empresas intermediarias o explotadoras de riquezas naturales.
Estos hechos promovieron el concepto de codesarrollo, definido como la inversión destinada a proyectos en los que se genere riqueza en forma de dinero o servicios. Podríamos listar sus características principales:
1. Son proyectos gestionables y gestionados por comunidades, instituciones, gobiernos o empresas de los PBR.
2. Aprovechan las estructuras locales en funcionamiento.
3. Los gobiernos de los PBR los autorizan y se implican en su sostenibilidad económica y ecológica.
4. La parte financiadora y su contraparte local están en un plano de igualdad.
5. Apenas se expatrían cooperantes europeos. Se contrata personal local, especialmente mujeres.
6. Son proyectos que crean o apoyan estructuras productoras de riqueza.
7. Se definen indicadores que permitan valorar la relación coste-efectividad del programa.
La mayor parte de las ONG públicamente acreditadas han adoptado el concepto de codesarrollo2 como su eje fundamental. Ahora bien, cuando hablamos de salud las cosas se complican. Las necesidades son tantas y tan perentorias que es muy difícil vivir y trabajar en un PBR pensando en beneficios a largo plazo.
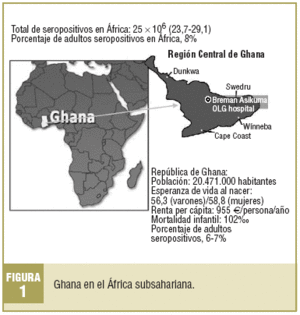
Desde la Sociedad Catalana de Medicina Familiar y Comunitaria (SCMFiC) y con la financiación de Fundación de Atención Primaria se participa en un programa de salud en Breman Asikuma (Ghana) en el que se intentó que la idea de codesarrollo presidiera su proyección e implementación3.
Objetivos
El objetivo estratégico, general, del programa PBW puede ser definido como reducir la incidencia de nuevos casos de VIH-sida en un entorno de alta prevalencia4. Para ello se definieron objetivos operacionales de cumplimiento sucesivo. La definición de dichos objetivos secundarios es siempre coherente con la planificación sanitaria nacional ghanesa para el VIH-sida y está en quilibrio, hasta donde es posible, entre las recomendaciones de Organización Mundial de la Salud (OMS) y las condiciones locales5. Dichos objetivos operacionales eran:
1. Conocer la dimensión sanitaria y social de la epidemia.
2. Conocer las actitudes de los trabajadores sanitarios acerca del VIH-sida.
3. Interrumpir la transmisión viral debida a accidentes biológicos laborales con pacientes seropositivos.
4. Interrumpir la transmisión viral por vía maternofetal.
5. Estimar la relación coste-efectividad del programa.
Metodología
Población y métodos. Descripción del programa de salud
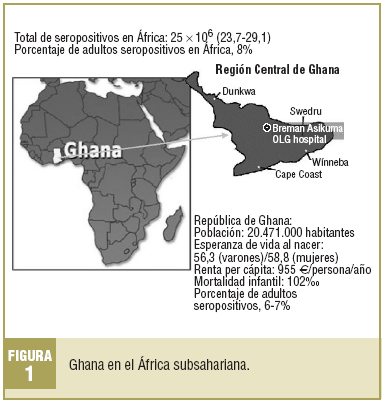
A través del conocimiento directo que miembros de la SCMFiC tenían del Our Lady of Grace Hospital (Hospital OLG) en Breman Asikuma, Región Central, Ghana (fig. 1), se solicitó a la Comisión de Cooperación y Salud Internacional (COCOOPSI) de la SCMFiC una «valoración de las posibilidades de soporte a la implementación de un programa preventivo para el VIH-sida» que pudiera prestar algún apoyo al personal sanitario del hospital, que poco o nada podía hacer ante la gravedad desbordante de la epidemia. Se aceptó la propuesta en forma de visita de prospección más la realización de una Jornada sobre prevención de VIH-sida.
En Ghana se constituyó el grupo de trabajo del que forman parte 5 médicos (2 españoles y 3 ghaneses) más una comadrona (ghanesa). El grupo de trabajo diseñó el esquema y el cronograma del PBW. Hay dos coordinadores (uno ghanés y otro español). Ambos coordinadores visitaron a los directores médicos de otros hospitales de distrito (Assin Foso, Apam y Koforidúa) con el fin de informar de primera mano acerca de un programa que podía afectar a toda la región.
El coordinador ghanés informó a las autoridades sanitarias regionales y recabó los apoyos necesarios para la obtención de permisos. El coordinador español presentó el PBW a la Junta de la SCMFiC, que lo autorizó, y el presupuesto a la Fundación de Atención Primaria. A propuesta de la Junta, la asamblea de la SCMFiC votó a favor de destinar el 0,7% de los ingresos correspondientes al ejercicio 2003, de manera excepcional, al PBW. Posteriormente, la Sociedad Riojana de Medicina Familiar y Comunitaria añadió al montante su correspondiente 0,7% de presupuesto.
En el apartado de relaciones estratégicas se solicitó apoyo al grupo de enfermedades infecciosas y al grupo de VIH-sida de la SCMFiC para la toma de decisiones.
Asimismo, se contactó con una ONG (FERS) que colaboraba asiduamente con el Hospital OLG para conocer experiencias previas y puntos débiles de la estructura sanitaria.
Objetivos, cronograma e indicadores
Objetivo A: Conocer la dimensión sanitaria y social del problema de salud principal.
Cronograma: presentación de datos epidemiológicos procedentes de registros nacionales y de la OMS para Europa occidental y África occidental. Se contrastaron y discutieron datos y políticas sanitarias en ponencias («Primer taller de VIH-sida: intercambio de experiencias entre Europa y África». Hospital OLG, Breman Asikuma, abril de 2003).
Indicador: no definido.
Objetivo B: Conocer las actitudes y conocimientos de los trabajadores sanitarios acerca del VIH-sida.
Cronograma: implementación de cuestionario de actitudes y conocimientos (abril de 2003).
Indicador: resultados del cuestionario (tabla 1).
Objetivo C: Interrumpir la transmisión viral debida a accidentes biológicos laborales con pacientes seropositivos.
Cronograma: a) discusión de bibliografía en ponencia del «Primer taller» (abril de 2003); b) revisión de procesos de riesgo (mayo de 2003); c) acuerdo del protocolo sobre el circuito de declaración de accidentes (testigos, libro de registro, médico responsable) y del protocolo de actuación con o sin medicación preventiva antirretroviral (mayo de 2003), y d) adquisición de un stock de comprimidos de lamivudina-zidovudina e inicio del registro (octubre de 2003).
Indicador: número de registros y grado de adecuación al protocolo.
Objetivo D: Interrumpir la transmisión viral por vía maternofetal.
Cronograma: a) presentación de recomendaciones nacionales de diversos países africanos y de la OMS en ponencias («Segundo taller de VIH-sida: niños sanos para un país sano». Hospital OLG, Breman Asikuma, abril de 2004); b) acuerdo del protocolo de diagnóstico prenatal y consejo. Protocolización del proceso de administración de nevirapir durante el trabajo de parto y al neonato (agosto de 2004); c) adquisición de una reserva de comprimidos de nevirapina genérico en India; d) inicio del programa (enero de 2005), y e) primer caso tratado (febrero de 2005).
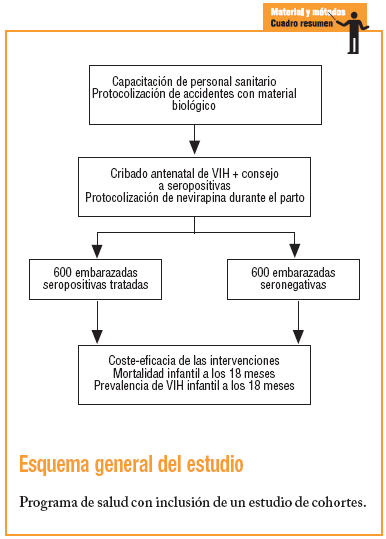
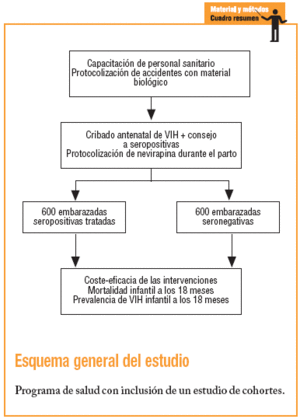
Indicador: se definió prospectivamente un grupo de estudio compuesto por las 600 primeras mujeres embarazadas que fueran diagnosticadas de VIH en las consultas antenatales. El tamaño muestral mínimo para una prevalencia de VIH estimada en el 7% y una precisión del 0,04 es de 80 individuos. Para la obtención del grupo de estudio se deberá testar a unas 4.600 mujeres. El grupo control lo constituyen las 600 primeras mujeres seronegativas. Los primeros casos han sido incluidos en febrero de 2005. A los 18 meses, los niños serán testados. Se estima en un 10% los casos de niños nacidos de madre seropositiva que habrán contraído la enfermedad durante la lactancia6. Sobre esta base, los indicadores se definieron como: a) mortalidad infantil a los 18 meses en los niños de la cohorte tratada frente a la cohorte de niños nacidos de madre VIH negativa, y b) prevalencia de niños VIH positivos en la cohorte tratada.
Objetivo E. Estimar la relación coste-efectividad del programa.
Cronograma: no hay. Control de costes en la FAP.
Indicador: a) coste de formación de profesionales: determinación de costes; b) coste directo por paciente seropositivo, es decir, la suma formación + asistencia (visitas) + prueba de cribado + prueba de confirmación + gastos generales de consejo + medicación y material fungible; c) coste directo por paciente seronegativo, o la suma de formación + asistencia + prueba de cribado; d) coste del programa por paciente seropositivo diagnosticado y aconsejado: se reparte en coste/visita * 4.600 visitas + prueba de cribado * 4.600 + prueba de confirmación * 600 usuarias seropositivas + gastos generales del PBW, y e) coste por caso de VIH neonatal evitado: si admitimos que en el contexto de África occidental el porcentaje medio de transmisión del VIH de madre a feto transplacentario e intraparto se sitúa sobre el 18% y que la administración de nevirapir puede reducir dicho porcentaje en un 50%, entonces ello significa evitar el contagio a 54 neonatos (el 9% de los partos del grupo de estudio y el 6,3 del total de madres testadas). A partir de ello, el coste por infección evitada se reparte en gastos de compra y envío de nevirapina + costes de copago simbólico + material fungible.
Revisión de procesos
Actividad en 2003 (o la estrategia de «seguridad»).
El grupo de trabajo formó un comité organizador para una jornada-taller acreditada por la SCMFiC (tabla 2), el «Primer taller de VIH-sida: intercambio de experiencias entre Europa y África». Asistieron 40 representantes de la plantilla de médicos, enfermería, comadronas, personal de laboratorio, personal de quirófano, agentes de salud comunitaria, personal de limpieza, administrativos más un representante de la Región Sanitaria y otro del arzobispado. Como conclusiones, se formularon unas recomendaciones para la prevención de la infección vía accidente biológico con material sanitario presuntamente infectado7. Ello representaba la puesta en marcha o la revisión de los siguientes procesos:
1. Refuerzo de las actitudes y las conductas preventivas (enfermería, quirófanos, laboratorio y sala de partos).
2. Revisión de la protocolización de actividades en el banco de sangre.
3. Inspección y adecuación de los sistemas de contención de material biológico desechable, así como de la gestión de eliminación de residuos.
4. Supervisón de la esterilización del material sanitario reutilizable.
5. Consenso/protocolización conductual ante accidentes con material biológico.
6. Acuerdo con la gerencia del hospital para financiar la compra de pruebas serológicas para el diagnóstico y el seguimiento de los trabajadores accidentados.
7. Adquisición de una reserva de comprimidos de lamivudina-zidovudina.
Actividad en 2004 (o la estrategia de «intervención»)
Se organizó una segunda jornada-taller conjuntamente con la Dirección del Servicio Ghanés de la Salud de la Región Central y con la asistencia de los 4 directores médicos de hospitales de distrito. En el «Segundo taller de VIH-sida: niños sanos en un país sano» se presentó la evidencia científica concerniente a programas de interrupción de la transmisión del VIH maternoinfantil llevados a término en África y las recomendaciones de OMS8,9. Los ponentes discutieron su factibilidad en las condiciones locales. Como conclusión general se acordó que la implementación del programa de interrupción era posible y acorde con las directrices político-sanitarias del gobierno. Ello representaba la revisión o implementación de los siguientes procesos:
1. Capacitación de comadronas para ofrecer cribado del VIH a embarazadas sanas y para ofrecer consejo a las positivas.
2. Puesta en marcha del protocolo de consentimiento informado.
3. Elaboración de un protocolo de administración de nevirapir durante el parto.
4. Elaboración de un cuestionario de recogida de datos para la ulterior evaluación del impacto del programa (tabla 3).
5. Provisión de nevirapina en comprimidos para la madre en el trabajo de parto y en jarabe para el neonato.
6. Provisión de un fondo de maniobra para cubrir gastos imprevistos y el tratamiento de efectos secundarios atribuibles al tratamiento antirretroviral.
Resultados
Objetivos A y B
El cuestionario anónimo obtuvo un 73,1% de respuestas correctas. El único ítem que fue contestado mayoritariamente de manera incorrecta se refiere a la posibilidad de transmisión del VIH-sida a través de un pinchazo accidental. Más allá de los datos cuantitativos, la explícita implicación de las autoridades sanitarias y de la influyente jerarquía católica fue, quizá, el punto clave que permitió desarrollar el PBW.
Objetivo C
En febrero de 2005 constan 4 accidentes con material biológico sospechoso de infección por VIH. Todos ellos implicaron contacto sanguíneo del paciente, que fue desconocido en 1 caso, VIH negativo en 2 casos y VIH positivo en 1 caso. El protocolo se aplicó correctamente en 3 de ellos. El caso correspondiente al accidente con material VIH positivo fue tratado con antirretrovirales a pesar de su dudosa adecuación al protocolo.
Objetivo D
El sistema sanitario accedió a financiar las consultas antenatales (anteriormente se financiaban por pago directo de las familias).
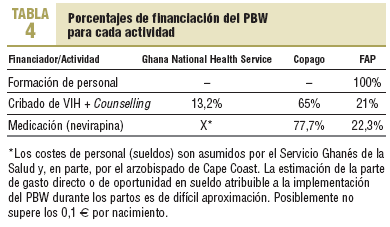
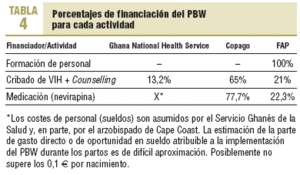
Objetivo E (resumen en tabla 4)
El coste de formación de profesionales es de 1.138 e (financiación FAP) que, repartido entre 4.600 visitas, significa unos costes de formación de 0,24 e por paciente visitada.
Costes directos por paciente seropositivo tratado. En los casos seropositivos, el coste del programa es la suma de 0,24 e de formación + 0,4 e de visita + 1,75 e de la prueba de cribado + 1,9 e de la prueba de confirmación + 0,7 e de gastos generales de consejo + 1,6 e de medicación y material fungible, con un total de 6,6 e, de los cuales 4,65 e son financiados por las pacientes.
Costes directos por paciente seronegativo. Para los casos seronegativos, el coste del programa es la suma de 0,24 e de formación + 0,4 e de visita + 1,75 de la prueba de cribado, lo que da un total de 2,43 e, de los que 1,75 e son financiados por los pacientes.
Coste-eficacia del PBW por paciente seropositivo diagnosticado y aconsejado. Se reparte en 0,4 e/visita (financiación gubernamental; 0,4 e * 4.600 visitas = 1.840 e) + 1,75 e de la prueba de cribado (copago; 1,75 e * 4.600 = 8050 e) + 1,9 e de la prueba de confirmación (copago; 1,9 * 600 usuarias seropositivas = 1.140 e) + 3.052 e de gastos generales directos del PBW (financiación FAP), con un total de 14.082 e/600 casos diagnosticados, lo que supone un total de 23,5 e por caso diagnosticado, aconsejado e incluido en el PBW (9,5 e financiados mediante copago).
Coste-eficacia del PBW por caso de VIH neonatal evitado. Se reparte en 242 e por gastos de compra y envío de nevirapina (financiación FAP) + 1 e (copago por 600 casos = 600 e) + 0,2 e de material fungible (copago por 600 casos = 240 e), lo que da un total de 1.082 e/54 neonatos e implica 20,03 e por caso de transmisión intraparto evitada (15,5 e financiados mediante copago).
Discusión
El PBW recoge la definición «fundacional» de codesarrollo ideada por Mosel et al (Estados Unidos, 1994)10, es decir, un intercambio colaborativo de ideas entre profesionales procedentes de realidades diferentes más los planteamientos actuales de Folch et al (Estados Unidos, 2003)11 que lo definen como un intercambio no sólo de ideas, sino también de intereses, procesos y productos con un ánimo de enriquecimiento mutuo. El antropólogo Mallart se refiere a la idea de codesarrollo como la cooperación libre de contenido ideológico12, ya sea éste religioso, político, económico, ya sea la voluntad de ayudar, la promoción de la mujer, de los derechos humanos, la protección de la naturaleza, etc.
Es, por lo tanto, la legítima promoción profesional en el campo de la investigación el cemento que une a sus miembros españoles y ghaneses; no se debería exigir más de lo que es normal en Europa a los miembros de un grupo de trabajo por el mero hecho de que éste se desarrolle en África. Este planteamiento poco heroico y fácilmente criticable rehuye el nihilismo y se cobija bajo el paraguas de la SCMFiC. Así, por extensión, cabe concluir que las sociedades científicas pueden tener un papel en la cooperación internacional en tanto forma parte de su dinámica habitual el intercambio profesional de actividad con múltiples instituciones en un plano de igualdad y sin arrogarse el papel de ONG13,14.
La limitación más evidente de los programas de codesarrollo puede radicar en su necesidad de estructuras prestadoras de servicios (comunidades, hospitales, gobiernos o empresas) organizados y funcionantes en los PBR en los que se implantan; resulta extremadamente difícil proponer programas de este talante en medios de inestabilidad política, urgencia sanitaria o miseria extrema. Por otra parte, quizá no sería ética su implementación en países donde los derechos civiles estén en entredicho o donde se violan los derechos humanos fundamentales. Debe admitirse que parecen más adecuados para entornos políticos estables de países de pobreza media, aunque hay ejemplos de proyectos en condiciones de pobreza extrema15. Otra de sus limitaciones, relativa, es el menor control de las acciones e inversiones sobre el terreno por parte de los financiadores; los proyectos de codesarrollo deben dejar margen de maniobra al personal local responsable de éstos16. Por lo tanto, está claro que debe haber un clima de confianza entre los miembros del grupo de trabajo y una reinformación del personal local al financiador y del financiador a la masa social de base. En el caso del PBW, los coordinadores español y ghanés redactan conjuntamente un informe semestral que queda a disposición de la Junta y los socios de la SCMFiC.
Mientras se gestaba el PBW, la OMS publicó nuevas recomendaciones para evitar la transmisión maternoinfantil del VIH. Se basaban en la administración de zidovudina a la embarazada desde la semana 28 de gestación hasta una semana después del parto y nevirapina a la mujer y la neonato durante éste. Sin embargo, la factibilidad de dichas recomendaciones en el África rural es escasa17. La misma OMS recomienda no ampliar los programas de prevención secundaria hasta que no se hayan introducido las adecuaciones necesarias en los sistemas de salud proveedores18. Es evidente, no obstante, que ello marca una línea y que a medio plazo deberá cambiarse el protocolo.
Uno de los puntos clave del PBW ha sido evitar su rechazo por parte de una población en la que el diagnóstico de infección por VIH equivale a una sentencia de muerte y conlleva el aislamiento social. La implicación del personal sanitario local, que realizaba ya consejos anti-VIH y que había ya establecido programas educacionales comunitarios antes del inicio del PBW (especialmente en el hospital de Koforidúa, con el programa «Viviendo con sida») es tan fundamental como para considerar que, sin ello, el programa de salud hubiera estado abocado al fracaso. La sincera colaboración y mediación del arzobispado católico, superando ciertas actitudes reticentes, fue y ha sido muy útil, tanto para la implementación como para la normalización de los derechos civiles de los seropositivos. En esta línea, es evidente que la sola puesta en marcha de un programa de salud con amplio consenso social tiene efectos positivos en cuanto a la disminución de la transmisión de la enfermedad y, aunque es de muy difícil cuantificación, la sensibilización comunitaria disminuye el coste-eficacia del propio programa.
Así, a finales de 2004, el Ministerio de Sanidad ghanés no sólo autorizó el PBW en los 3 hospitales de la Región Central, sino que acreditó el Hospital OLG como centro piloto de la estrategia nacional de lucha contra el VIH-sida.
La eficiencia y la relación coste-efectividad del programa son sus pilares fundamentales. Los programas de interrupción de VIH durante el parto presentan resultados extremadamente variables, de entre 14 y 14.942 e por caso de infección neonatal evitado. El impacto que supone la entrada de medicación antirretroviral genérica para programas nacionales a gran escala es el principal factor de reducción de costes. Los últimos estudios de coste-efectividad a gran escala con genéricos muestran una reducción por debajo de los 60 e por caso evitado19. El PBW se sitúa, por lo tanto, en la banda baja de los costes y, asimismo, es la clave la adquisición en India de medicación genérica a un precio 40 veces inferior al del mercado europeo. Uno de sus inconvenientes puede ser la necesidad de un copago. Aunque la obligación de pagar 6,6 e puede seleccionar una población de mayor poder adquisitivo, los ingresos son necesarios para la adquisición de más medicamentos. La gratuidad absoluta condicionaría la sosteniblidad del programa. En cualquier caso, las autoridades sanitarias locales coincidieron en preferir un copago simbólico en un país donde no hay financiación pública en la compra de medicamentos y en el que con frecuencia se adquieren medicamentos de precio superior. Evidentemente, unos buenos resultados de un programa de salud pueden suponer una ulterior financiación parcial estatal.
El PBW no prevé ninguna intervención para evitar la transmisión del VIH entre madre y niño durante la lactancia, y ello es una debilidad del programa. Se consideró que la recomendación de mantenimiento de lactancia materna era aceptable en conjunto, dadas las circunstancias económicas y sanitarias de la zona20,21. Las comadronas se comprometieron a «buscar» mujeres lactadoras alternativas para los niños nacidos de madre seropositiva. Evidentemente, no siempre será posible.
Más allá de los objetivos de PBW, la SCMFiC valoró como muy positiva la existencia de proyectos con ánimo de superar el marco neocolonial y etnocentrista en las organizaciones científicas en cuanto a sociedad civil y, aunque a veces exigen un esfuerzo explicativo, no caben dudas acerca de los beneficios de la sensibilización social que reportan. El PBW ha consolidado con plena normalidad, vía estatutaria aprobada en la asamblea general, la destinación del 0,7% de los ingresos de la SCMFiC a cooperación internacional y, en conjunto, canaliza de la forma más ordenada y científica posible la buena voluntad expresada tantas veces por los socios22.
En definitiva, los proyectos codesarrollistas en el ámbito de las sociedades científicas son pertinentes y entran de pleno en el campo de la ética del conocimiento científico.
Agradecimientos
Nuestro agradecimiento más sincero a los miembros de la COCOOPSI, especialmente a Silvia Barro y Juanjo Mascort. Por la SCMFiC: Ramon Morera, Daniel Ferrer-Vidal, Dolors Forés y la junta de la SCMFiC. Por la SRMFyC: José Luis Cañada. Y también a: Carmen Barba (FERS), José Pedro Torrubia (Embajada española en Ghana), Mr. Shailesh Pednekar (CIPLA Ltd.), María Luisa Rupérez, Joan Lozano, Santiago Rico y personal administrativo de FAP, Mr. Ansah y personal administrativo del Hospital OLG.