31.000 habitantes. Pacientes u otros participantes . Todas las defunciones registradas en el CAP antes de 1996 (n = 396) y en el período comprendido entre enero de 1999 y agosto de 2000
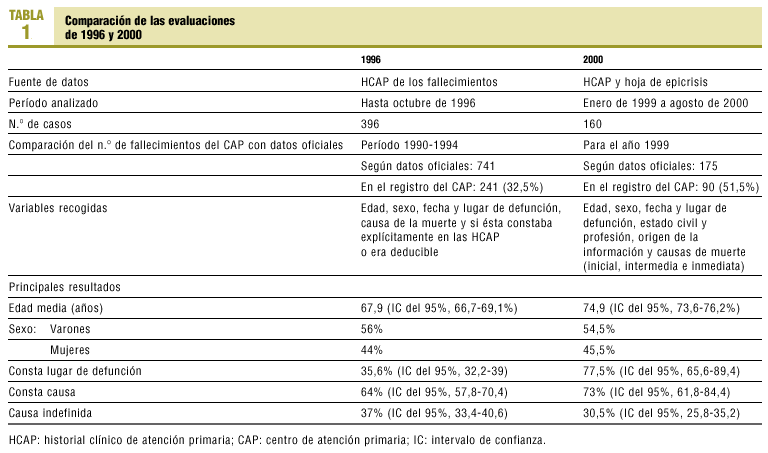
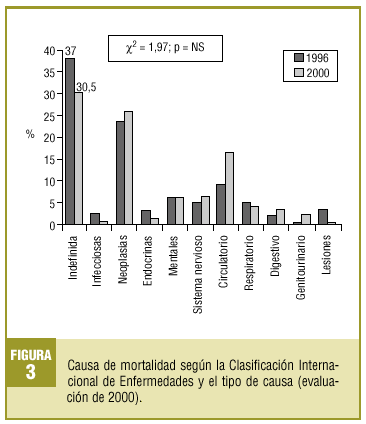
(n = 160). Mediciones y resultados principales. El número de defunciones que constan en el CAP suponen un 32,5% respecto a los datos oficiales obtenidos del registro municipal para la evaluación de 1996 y un 51,5% para la evaluación de 2000. En el año 2000 las hojas de epicrisis constaban en un 76,8% (IC del 95%, 65,0-88,6%) de todas las defunciones. Comparando con la evaluación del año 1996 no constaba el lugar de la defunción en un 65,5% (IC del 95%, 59,0-71,8%) de los casos respecto al 22,5% (IC del 95%, 19-26%) de 2000. El porcentaje de causas de muerte indefinidas pasa del 37% (IC del 95%, 33,4-40,6%) en 1996 a un 30,5% (IC del 95%, 25,8-35,2%) en 2000. El porcentaje de registro de la causa de muerte pasa del 64% (IC del 95%, 57,8-70,4%) en 1996 al 73% (IC del 95%, 61,8-84,4%) en 2000. Conclusiones. Infrarregistro de mortalidad en el CAP en relación con los datos oficiales. La implantación de una hoja de epicrisis para las defunciones mejora la calidad del registro de mortalidad del centro.
Introducción
El registro de mortalidad es una de las fuentes de información básicas para identificar las necesidades sanitarias de la población1-3.
Dichos datos se obtienen del Certificado Médico de Defunción (CMD), editado por el Consejo General de los Colegios Oficiales de Médicos y del Boletín Estadístico de Defunción (BED), editado por el Instituto Nacional de Estadística. El CMD es un documento jurídico archivado en el registro civil al cual puede accederse mediante permisos oficiales. El BED es un documento sometido, según Ley 12/1989, a secreto estadístico y por este motivo sus datos no pueden ser personalizados. El grado de concordancia de información entre ambas fuentes es bueno en cuanto a los grandes grupos de mortalidad; sin embargo, por lo que se refiere a las causas específicas, solamente la mortalidad por cáncer presenta una concordancia aceptable4. El porcentaje de CMD correctamente cumplimentados sólo representa aproximadamente el 50%5.
Los datos se difunden agregados por regiones sanitarias y por municipios, de manera que en las zonas básicas de salud (ZBS) no se pueden conocer los datos concretos que afectan a su población adscrita al ser entidades que no se ajustan a la división municipal6.
Contar con un buen registro sobre las causas de muerte de la población adscrita a los centros de salud es una dificultad compartida por varios países7,8. Por una parte, la cumplimentación de los certificados de defunción por los profesionales es deficiente, existiendo experiencias en nuestro país donde la aplicación de programas formativos mejora su calidad9,10. Además, el sistema de registro vigente y el circuito que sigue la información hacen que el profesional no disponga de los resultados que afectan a su población de forma actualizada y accesible11-14.
El historial clínico de atención primaria (HCAP) es el documento clínico donde se registra la información sobre las causas de muerte atendidas en atención primaria, constituyendo la base de un registro de mortalidad propio15. El problema reside, al igual que en los CMD y los BED, en la calidad de la información que allí se describe.
El presente estudio tiene como objetivo estimar si la implantación sistemática de una hoja de epicrisis para los fallecimientos mejora la calidad del registro de mortalidad en un centro de atención primaria (CAP).
Material y métodos
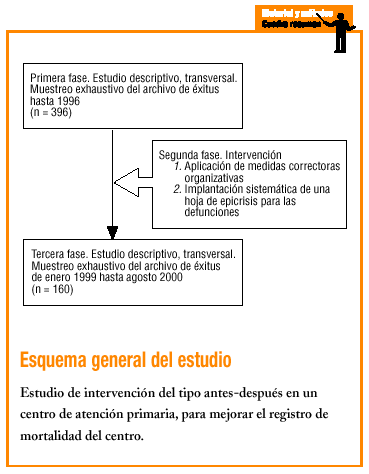
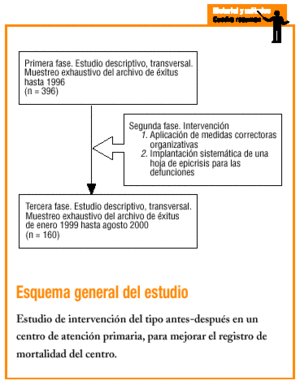
Se realiza un estudio de intervención del tipo antes-después. El ámbito donde se lleva a cabo el estudio corresponde a una población urbana, de nivel socioeconómico medio-bajo, en la Comunidad de Salt, dentro del área metropolitana de Girona.
Los criterios de selección de la población de estudio comprenden todos los fallecimientos archivados en el CAP de Salt correspondientes a dos períodos: todas las defunciones registradas antes de octubre de 1996 y en el período comprendido entre enero de 1999 y agosto de 2000.
Se utilizó una hoja de epicrisis para los fallecimientos que había estado previamente consensuada por distintos profesionales sanitarios; en ella se recogían las siguientes variables: edad en el momento del fallecimiento, sexo, fecha de fallecimiento, estado civil y profesión en el momento del fallecimiento, origen de la información acerca de la muerte, lugar del fallecimiento y causas de muerte (inicial, intermedia e inmediata, o bien causa probable o deducible de la HCAP).
En los casos donde no constaba esta hoja se intentaba obtener los datos a partir de las últimas anotaciones en el curso clínico del HCAP. Se recogió si la información respecto a las causas de la muerte era extraída directamente del certificado de defunción o no.
La variable causa de fallecimiento se registra según la codificación de la Clasificación Internacional de Enfermedades 9.ª edición (CIE-9)16. La profesión se registra según La Clasificación Nacional de Ocupaciones (1979)10.
Para valorar la calidad del registro consideramos: a) los resultados obtenidos con los datos que teníamos de una evaluación previa realizada en 1996; b) la implantación de la medida de mejora valorada como el porcentaje de hojas de epicrisis respecto al total de fallecimientos; c) la presencia de paro cardiorespiratorio en el total de causas. Se consideró este enunciado concreto como ítem para valorar la deficiente formación, ya que el paro cardíaco no es una causa de muerte sino una condición que define a la misma; d) el porcentaje de registro de la causa de muerte, ya sea por constar explícitamente o por ser deducible de la HCAP, y e) el porcentaje de causas de muerte indefinidas.
Para los análisis de datos se utilizan técnicas de estadística descriptiva. Para las variables cualitativas se utiliza la prueba de la *2 y para las cuantitativas el test de la t de Student.
Resultados
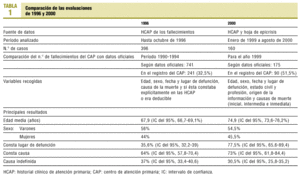
Las características principales de las dos evaluaciones se recogen en la tabla 1.
Respecto a la evaluación del año 2000, las hojas de epicrisis de los fallecimientos estaban presentes en un 76,8% (IC del 95%, 65,0-88,6%) de todas las HCAP correspondientes a las defunciones.
La edad media en el momento de la defunción para los varones es de 71,8 años (IC del 95%, 68,4-75,3) y de 78,4 para las mujeres (IC del 95%, 74,7-82,1), no siendo la diferencia estadísticamente significativa.
Respecto a la profesión, en un 40% no se registra o bien es inclasificable, un 22% eran jubilados, un 15% pertenecían a los grupo obreros, construcción y transporte, un 7% a los grupos agricultura y pesca; el resto de grupos presentaba porcentajes menores del 4%.
El estado civil en el momento de la defunción era desconocido en un 25% de los casos, casados un 47,5%, viudos un 22,5% y solteros un 5%.
Según la fuente de donde se obtuvo la información acerca de la defunción, hallamos un 27% sin datos, un 35% a partir de los familiares, un 17% de otros profesionales del equipo de atención primaria, un 12% de la prensa local, un 6% a través de los vecinos y en un 2,5% a partir de un informe médico.
Se recogió información de las causas de muerte directamente del certificado de defunción en un 12%.
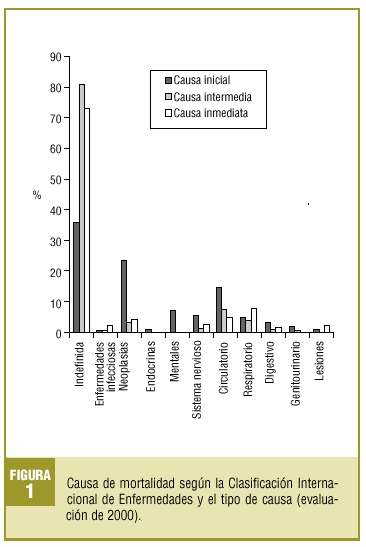
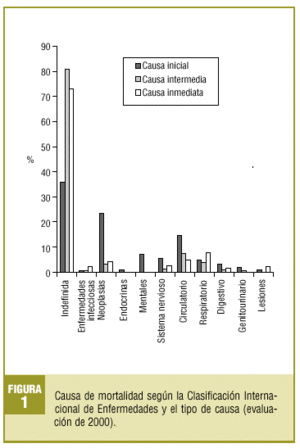
Las causas inicial, intermedia e inmediata se presentan en la figura 1.
En un 23% constaba como causa de muerte el paro cardíaco.
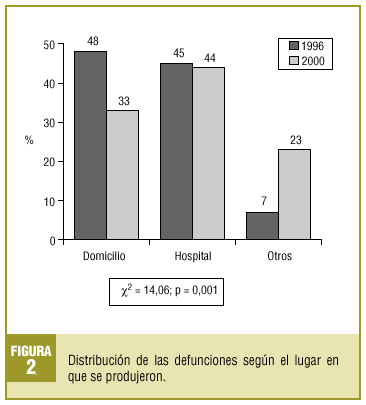
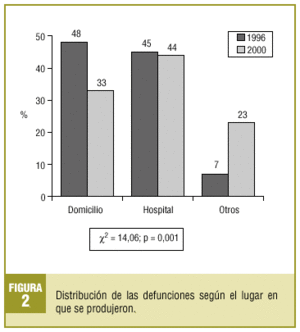
Al comparar los datos obtenidos en el estudio del año 1996 encontramos diferencias estadísticamente significativas con respecto a la edad media de la defunción, siendo de 67,9 (IC del 95%, 66,7-69,1%) en 1996 y de 74,9 (IC del 95%, 73,6-76,2%) en 2000, y con el lugar de defunción, aunque en la evaluación del año 1996 no constaba este dato en un 65,5% de los casos, siendo este porcentaje del 22,5% para la evaluación de 2000. La comparación de la variable lugar de la defunción se representa en la figura 2.
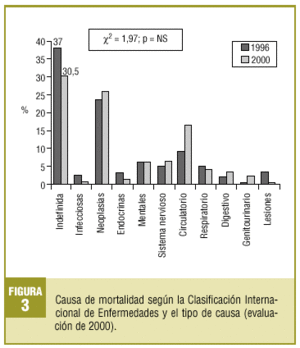
Respecto a la causa de muerte, sólo se pudo comparar la causa inicial entre las dos evaluaciones, ya que en la de 1996 sólo se recogieron datos sobre ésta (fig. 3).
Discusión
En primer lugar destacamos el gran infrarregistro de defunciones que existe en el centro en relación con datos municipales. El porcentaje de la información de las defunciones que se obtiene a partir de los certificados o de informes médicos es muy bajo.
Queremos resaltar la importancia que reviste disponer de un buen registro de mortalidad en los centros de salud, que permita planificar nuestros programas de salud y actividades con una visión comunitaria. Entendemos que para ello son indispensables dos hechos: por un lado, que el equipo de atención primaria (EAP) se responsabilice en su creación, organización y mantenimiento, y por otro que la información sobre la mortalidad llegue a los médicos de familia de manera oficial y sistemática. A nuestro entender resulta lamentable que aún tengamos que enterarnos de las defunciones de nuestros pacientes por la prensa en un porcentaje superior a la información que nos llega a través de informes médicos o de los certificados. ¿Tan difícil y costoso sería unificar el formulario oficial del certificado de defunción con el BED, que fuera por duplicado y una copia se remitiese al médico de familia?
Aunque no es estadísticamente significativo, se ha producido un aumento en el porcentaje de registro de las causas de muerte, así como una disminución del porcentaje de causas de fallecimiento indefinidas en la evaluación de 2000, cosa que nos parece relevante ya que no se ha efectuado ningún seminario específico de formación durante este tiempo. No obstante, el porcentaje de causas de muerte indefinidas sigue siendo muy elevado en comparación con otros lugares donde sí se han llevado a cabo actividades de formación para los profesionales9.
Con respecto a la cumplimentación de las causas de muerte por parte de los profesionales, destaca el elevado porcentaje de paro cardiorrespiratorio como causa principal de defunción.
Otro aspecto que dificulta la correcta cumplimentación del certificado de defunción es la compleja distinción entre causa de defunción inicial, intermedia e inmediata. Sólo una minoría de los certificados podría considerarse correctamente rellenados. En nuestra opinión, se podría simplificar el registro eliminando el apartado de causa intermedia de los certificados, ya que queda muchas veces sin cumplimentar y tiene menor relevancia que la información que se obtiene de rellenar las causas principal e inmediata.
En un estudio previo realizado en nuestro ámbito en 1996 que abarcaba tres centros de salud de Girona, se observaron ciertas características comunes de los registros de mortalidad que posiblemente se den en otros centros de nuestro país, como son: falta de una ubicación adecuada y desorden de las HCAP de los fallecimientos, ausencia de información detallada acerca de la defunción en las HCAP, falta de un circuito interno de archivo de los fallecimientos17.
Como medidas de mejora en los propios centros nosotros proponemos la creación de un archivo ordenado por años y alfabéticamente para las HCAP de las defunciones; el uso de una hoja de epicrisis unificada que incluya las variables más relevantes para el registro de mortalidad; el establecimiento de un circuito interno en los centros de salud de modo que, para que una HCAP de una defunción se dé de baja, la hoja de epicrisis deba haber sido cumplimentada por su médico de familia; la creación de un archivo de dichas hojas de epicrisis que permita evaluar periódicamente la mortalidad en el centro y compararla con otros, y finalmente la inclusión de sesiones de mortalidad en las actividades docentes y de formación continuada de los profesionales.
Con la aplicación de estas medidas se ha mejorado la calidad del registro de mortalidad de nuestro centro; por tanto, animamos a quienes quieran ponerlas en práctica. Como profesionales sanitarios hemos de asumir nuestra parte de responsabilidad en la mejora del registro de mortalidad, al igual que la Administración sanitaria debe asumir la suya.
Agradecimientos
Al Dr. Lluís Cirera Suárez y a la Dra. Concepció Morera Jordan por sus comentarios críticos. A todos los componentes del Grupo de Trabajo sobre Mortalidad de Girona.